-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Laparoskopická modifikovaná Sugarbakerova plastika parastomální hernie u pacientů po abdominoperineální amputaci rekta – pilotní zkušenosti
Laparoscopic parastomal hernia repair with modified Sugarbaker technique in patients after abdominoperineal resection of the rectum – initial experience
Introduction:
Parastomal hernia is a common stoma complication. Surgical treatment is necessary in approximately 10 to 20% of cases. Mesh hernia repair gives significantly better results. The authors present their initial experience with laparoscopic repair of parastomal hernia using the modified Sugarbaker technique.Material and methods:
In the period from January 2011 to December 2013, 15 patients with a symptomatic parastomal hernia underwent laparoscopic repair with modified Sugarbaker technique. All patients had a parastomal hernia at the site of terminal colostomy after abdominoperineal resection. 14 patients underwent primary hernia repair, 1 patient was operated on for recurrence of parastomal hernia after open hernia repair. Parietex™ Parastomal mesh was used for hernia repair in all cases.Results:
Laparoscopic repair was performed successfully in all patients. The mean operating time was 45 minutes (range: 20−80 minutes). The mean postoperative hospital stay was 3 days (range: 2−6 days). No serious postoperative complication was recorded. In the postoperative period, a recurrent symptomatic hernia was found in 1 of 15 patients (6.7%) with reintervention 17 months after primary surgery.Conclusion:
Laparoscopic hernia repair of parastomal hernia with modified Sugarbaker technique seems to be a safe method with a very low risk of postoperative complications, including hernia recurrence.Key words:
terminal colostomy – parastomal hernia – laparoscopic repair – Sugarbaker technique
Autoři: M. Škrovina 1,2; J. Bartoš 1; E. Holášková 1; M. Migrová 1; K. Klos 1; P. Anděl 1
Působiště autorů: Chirurgické oddělení, Nemocnice Nový Jičín, a. s., Komplexní onkologické centrum Nový Jičín primář: MUDr. M. Škrovina, Ph. D. 1; 1. chirurgická klinika, LF UP Olomouc, přednosta: prof. MUDr. Č. Neoral, CSc. 2
Vyšlo v časopise: Rozhl. Chir., 2014, roč. 93, č. 10, s. 502-506.
Kategorie: Původní práce
Souhrn
Úvod:
Parastomální hernie je častou komplikací stomie. Přibližně v 10 až 20 % si vynutí chirurgické řešení. Plastika s použitím síťky má výrazně lepší výsledky. Autoři publikují své iniciální zkušenosti s laparoskopickou modifikovanou Sugarbaker technikou.Materiál a metodika:
Od ledna 2011 do prosince 2013 byla provedena modifikovaná laparoskopická plastika parastomální hernie podle Sugarbakera u 15 pacientů. U všech pacientů se jednalo o hernii v oblasti terminální kolostomie po abdominoperineální amputaci rekta. 14 pacientů se podrobilo primární plastice, jedna pacientka byla operována s recidivou hernie po otevřené plastice. U všech pacientů byla použita síťka ParietexTM Parastomal mesh.Výsledky:
U všech pacientů byl laparoskopický výkon dokončen. Medián operačního času byl 45 min (20–80 min). Medián délky pooperační hospitalizace byl 3 dny (2–6 dní). V referovaném souboru nebyly zaznamenány závažnější peroperační komplikace. U jednoho pacienta byla v pooperačním období zaznamenána recidiva hernie (6,7 %) s reoperací po 17 měsících od primární operace.Závěr:
Laparoskopická plastika parastomální hernie podle Sugarbakera se jeví jako bezpečná metoda, s velmi nízkým rizikem pooperačních komplikací včetně recidivy hernie.Klíčová slova:
terminální kolostomie – parastomální kýla – laparoskopická plastika – Sugarbakerova plastikaÚvod
Parastomální hernie je nejčastější komplikací enterostomií. Její incidence je udávána různě, většinou je však vyšší než 48 % u kolostomií a 28 % u ileostomií. Některé rentgenologické studie udávají až u 78 % pacientů s terminální kolostomií přítomnost parastomální hernie různého rozsahu. Její incidence se zvyšuje s narůstajícím časovým odstupem od vytvoření stomie. Nejčastěji se manifestuje v druhém roce po operaci [1,2]. Parastomální hernie bývá u většiny pacientů malá a asymptomatická, s možností konzervativního postupu. Otázka indikace samotného chirurgického výkonu není náročná. Mezi komplikace parastomální hernie, které si vynutí operační výkon, můžeme zařadit hlavně nevyhovující kosmetický stav, bolest a diskomfort pacienta, problém s aplikací a udržením stomického sáčku, inkarcerace obsahu hernie [3]. Přibližně u 10 až 20 % pacientů s parastomální hernií je nutná chirurgická intervence [4]. Obvyklé operační techniky jsou často nevhodné vzhledem k vysokému riziku recidivy hernie. Rozhodnutí o eventuálním přemístění stomie je závislé na lokálním nálezu a komorbiditě pacienta [1,5]. Laparoskopické techniky všeobecně mají výhodu v redukci peroperační morbidity a rychlé rekonvalescenci. Často si však vyžádají použití drahých protetických materiálů. Se vzrůstající popularitou používání síťky v chirurgické léčbě defektů stěny břišní mnoho autorů aplikuje stejné principy i v léčbě a prevenci parastomálních hernií [6,7,8]. Laparoskopický přístup s použitím onlay síťky v léčbě hernie v jizvě po předcházejících laparotomiích se ukazuje jako metoda s nižším rizikem infekčních pooperačních komplikací v porovnání s otevřenou technikou [9,10]. V roce 1985 Sugarbaker publikoval svou práci o otevřené IPOM (IntraPeritoneal Onlay Mesh) plastice parastomální hernie bez zaznamenané recidivy [11]. Od roku 2005 bylo publikováno několik prací s malým souborem pacientů operovaných laparoskopicky principem modifikované Sugarbakerovy techniky [12,13,14,15,16].
Materiál a metodika
Retrospektivní unicentrická analýza výsledků byla realizována s cílem auditu prvních zkušeností pracoviště s relativně novou metodou řešení parastomálních hernií. V období od ledna 2011 do prosince 2013 byla provedena modifikovaná laparoskopická plastika parastomální hernie podle Sugarbakera u 15 pacientů. Pacienti byli rozděleni dle typů hernie na základě EHS klasifikace parastomálních kýl [17]. 6 pacientů bylo operováno s typem I (branka ≤5 cm) a 9 pacientů s typem III (branka >5 cm). V souboru nebyl ani jeden nemocný s typem II a IV, tj. konkomitantní incizionální kýlou. Veškeré operace byly realizovány jediným chirurgem. V souboru bylo 9 mužů a 6 žen. Medián věku pacientů byl 61 let (45–76), medián BMI byl 30,4 kg/m2 (23,9–38,4). U všech pacientů se jednalo o hernii v oblasti terminální kolostomie lokalizované v levém mezogastriu po abdominoperineální amputaci rekta. Amputační výkon byl ve 14 případech vykonán laparoskopicky na našem pracovišti a v jednom případě otevřeně na jiném chirurgickém pracovišti. 14 pacientů ze souboru bylo primárně operováno pro adenokarcinom distální třetiny rekta a jeden pacient pro velmi těžké strukturální změny anorekta jako komplikace cytomegalovirové proktokolitidy. U 14 pacientů se jednalo o primární hernii a u jedné pacientky o operaci recidivy hernie 34 měsíců po otevřené onlay plastice s použitím polypropylenové síťky (Tab. 1). U všech pacientů byla použita síťka ParietexTM Parastomal mesh s centrálním dvojitým pásem. Jedná se o monofilamentózní polyesterovou síťku s 3D/2D konstrukcí. Síťka je z jedné strany potažená hydrofilním absorbovatelným filmem k prevenci vzniku pooperačních adhezí k protetickému materiálu. Síťka byla ke stěně břišní fixovaná 5mm absorbovatelnými „připínáčky“ Ethicon SecurestrapTM s dobou vstřebávání 12 až 18 měsíců.
Tab. 1. Charakteristika souboru pacientů, n = 15 Tab. 1: Patient group characteristics, n = 15 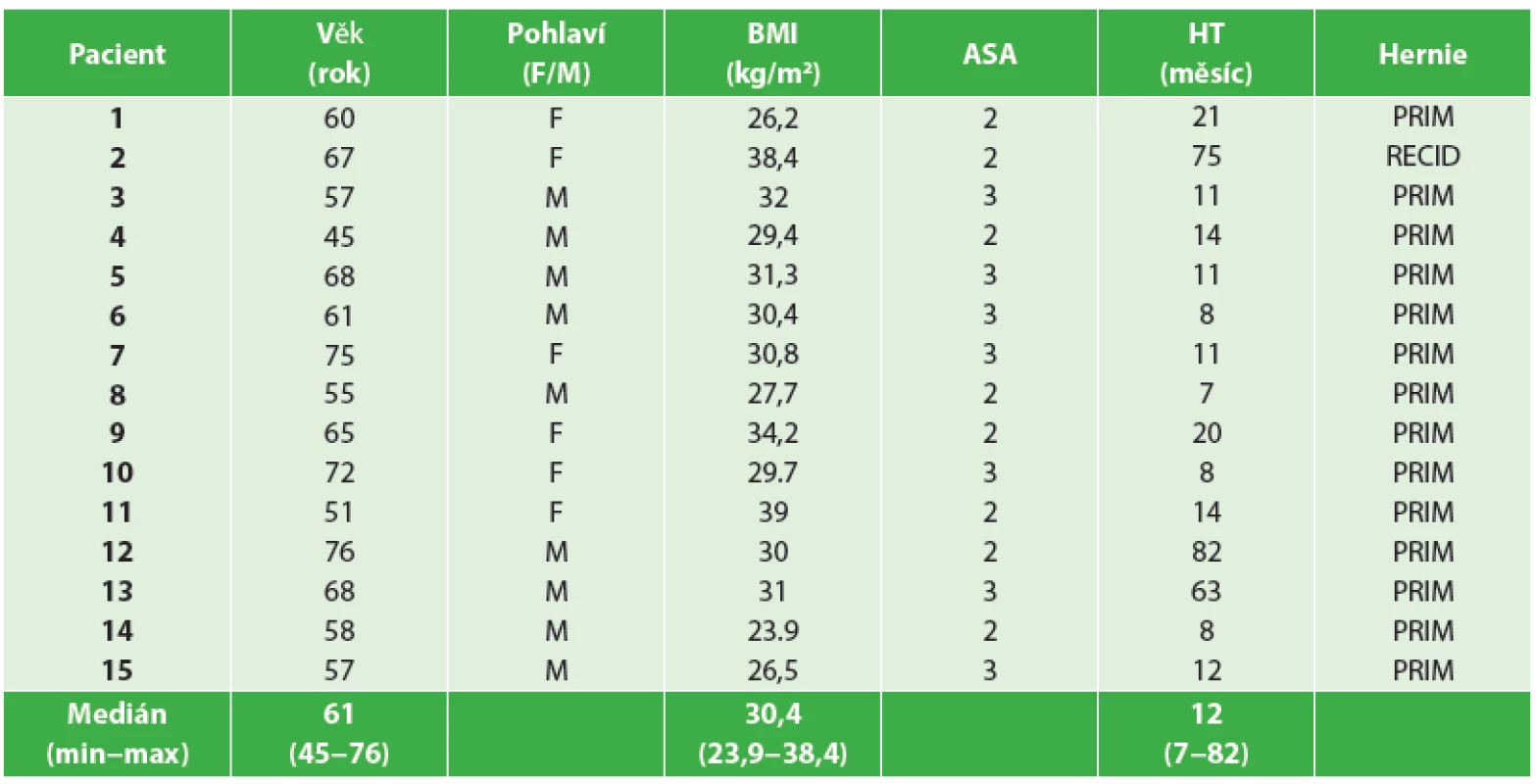
Vysvětlivky: Pohlaví pacientů: M – muž, F – žena; BMI – body mass index v kg/m2; HT – čas od založení stomie do operace parastomální kýly; Parastomální hernie: PRIM – primární hernie; RECID – recidiva hernie. Operační postup
Pacient je na operačním stole uložený v litotomické poloze s mírným náklonem na pravém boku. Kapnoperitoneum 12 mmHg je většinou založené incizí v pravém mezogastriu, dostatečně laterálně, co nejdále od mediálního okraje branky parastomální hernie, použitím Verresovy jehly. V případě přítomnosti jizvy v oblasti pravého mezogastria nebo hypogastria je kapnoperitoneum založené incizí v pravém hypochondriu. Výběr místa založení kapnoperitonea by měl být určen přítomností jizev přední stěny břišní po předcházejících laparotomiích tak, aby bylo možné co nejvíce eliminovat riziko poranění nitrobřišních orgánů. Tímto místem je následně zaveden 10mm port pro 30° šikmou optiku. Po revizi peritoneální dutiny je pod kontrolou zraku zavedený 12mm pracovní port v pravém hypochondriu, přibližně 3 cm pod dolním okrajem žeberního oblouku v medioklavikulární čáře. Druhý 5mm pracovní port je zavedený v pravém hypogastriu co nejvíce laterálně. V případě přítomnosti adhezí je nutné je rozrušit a ozřejmit branku parastomální hernie. Vak hernie není resekován. Velikost použité síťky je určena průměrem branky hernie. Vybrána je síťka, jejíž rozměr ve všech směrech přesahuje okraje branky hernie minimálně o 4 až 5 cm. Následně jsou na mediálním okraji síťky založena dvě pomocná vlákna délky 10 cm. Srolovaná síťka je zavedena do dutiny břišní 12mm portem v pravém hypochondriu a situována stranou potaženou hydrofilním absorbovatelným filmem směrem do dutiny břišní. Speciálně upraveným háčkem jsou tato vlákna transparietálně vytažena tak, aby mediální okraj síťky byl optimálně uložený a centrální dvojitý pás přesně naléhal na tlusté střevo vyvedené jako terminální stomie. Pokud bylo dosaženo optimální polohy síťky a tlusté střevo je uloženo volně pod síťkou laterálním směrem, pak je možné ji definitivně fixovat. Síťka je fixována po svém obvodu absorbovatelnými Ethicon SecurestrapTM „připínáčky“ tak, aby mezi nimi nebyla mezera větší než 15 mm a laterálně zůstal přiměřeně volný prostor pro zde uložené tlusté střevo. Fixování je prováděno ve dvou řadách, první cca 3–4 mm od okraje síťky a druhá po okraji branky hernie (Obr. 1). Následně jsou odstřiženy dva provizorní fixační stehy. Při optimálním uložení a fixaci síťky, po kontrole důkladnosti hemostázy, jsou pod kontrolou zraku extrahovány pracovní porty. Za současné desuflace kapnoperitonea je znovu kontrolováno výsledné uložení síťky. Po sutuře ranek a jejich krytí a po nalepení stomického sáčku je naložen břišní pás.
Obr. 1. Konečné uložení a fixace síťky Fig. 1: Final placement and mesh fixation 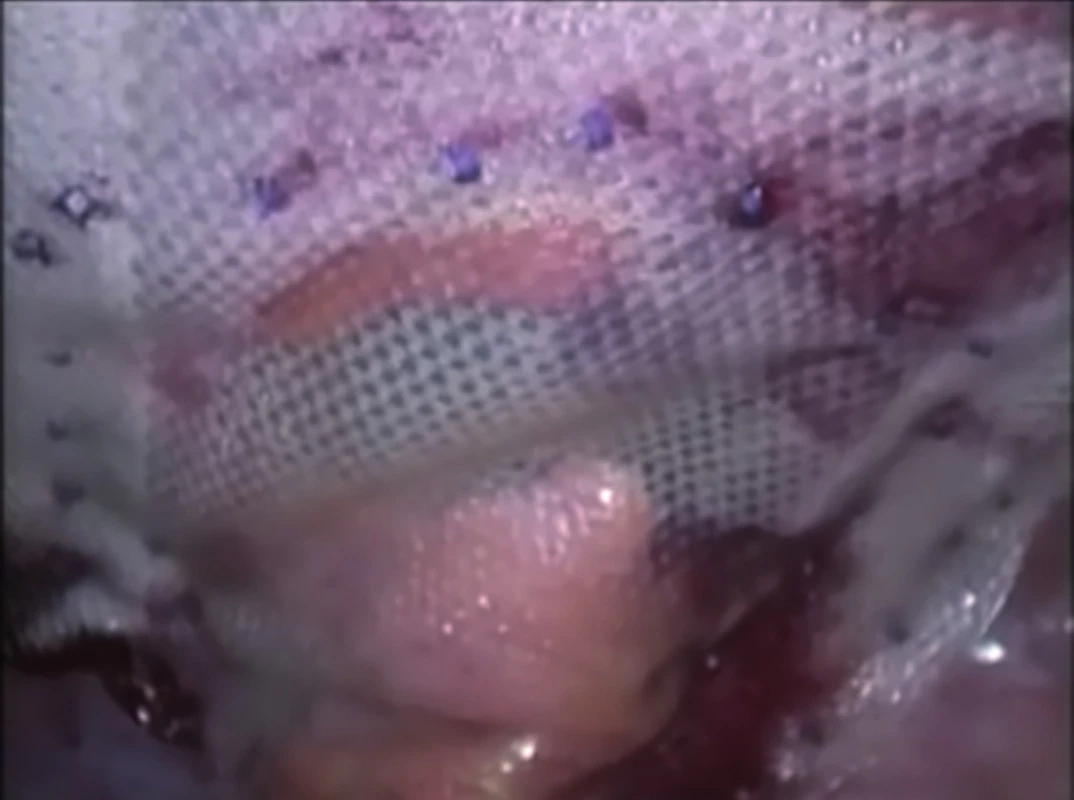
Výsledky
U všech 15 operovaných pacientů byl laparoskopický výkon dokončen. U šesti pacientů (40,0 %) musela být před uložením síťky provedena adheziolýza různého rozsahu. Délka operace byla od 20 do 80 min, s mediánem 45 min. U 13 pacientů byla použita síťka s průměrem 15 cm, u 2 operovaných s průměrem 20 cm. Délka pooperační hospitalizace se pohybovala od dvou do šesti dní, medián byl tři dny. V referovaném souboru nebyla zaznamenána závažnější peroperační komplikace. U jednoho pacienta však bylo uložení síťky nesprávné. Bylo nutné postupně odstranit všechny „připínáčky“ a síťka musela být následně správně uložena a opětovně fixována. U čtyř pacientů bylo zaznamenáno drobné nezávažné krvácení z místa fixace Ethicon SecurestrapTM. To však bylo zvládnuto kompresí laparoskopickým sušením. Pacienti byli pozváni na kontrolu 7−14 dní od operace a následně 1, 3, 6, 12 a 24 měsíců po výkonu. V současnosti jsou sledováni 1 až 36 měsíců, s mediánem 15 měsíců. U jednoho pacienta byla v pooperačním období zaznamenána recidiva hernie a pacient byl 17 měsíců po primární plastice reoperovaný. Reoperace byla provedena znovu laparoskopicky. Příčinou recidivy bylo nesprávné uložení síťky při primární operaci s minimálním lemem přesahujícím branku hernie mediálně. Nebyly přítomny žádné adheze k ploše síťky. Nález byl vyřešen uložením nové síťky s průměrem 15 cm sendvičovou metodou. Jiné časné komplikace ve sledovaném období nebyly zaznamenány (Tab. 2).
Tab. 2. Charakteristika operačních výkonů a výsledků, n = 15 Tab. 2: Characteristics of surgical procedures and results, n = 15 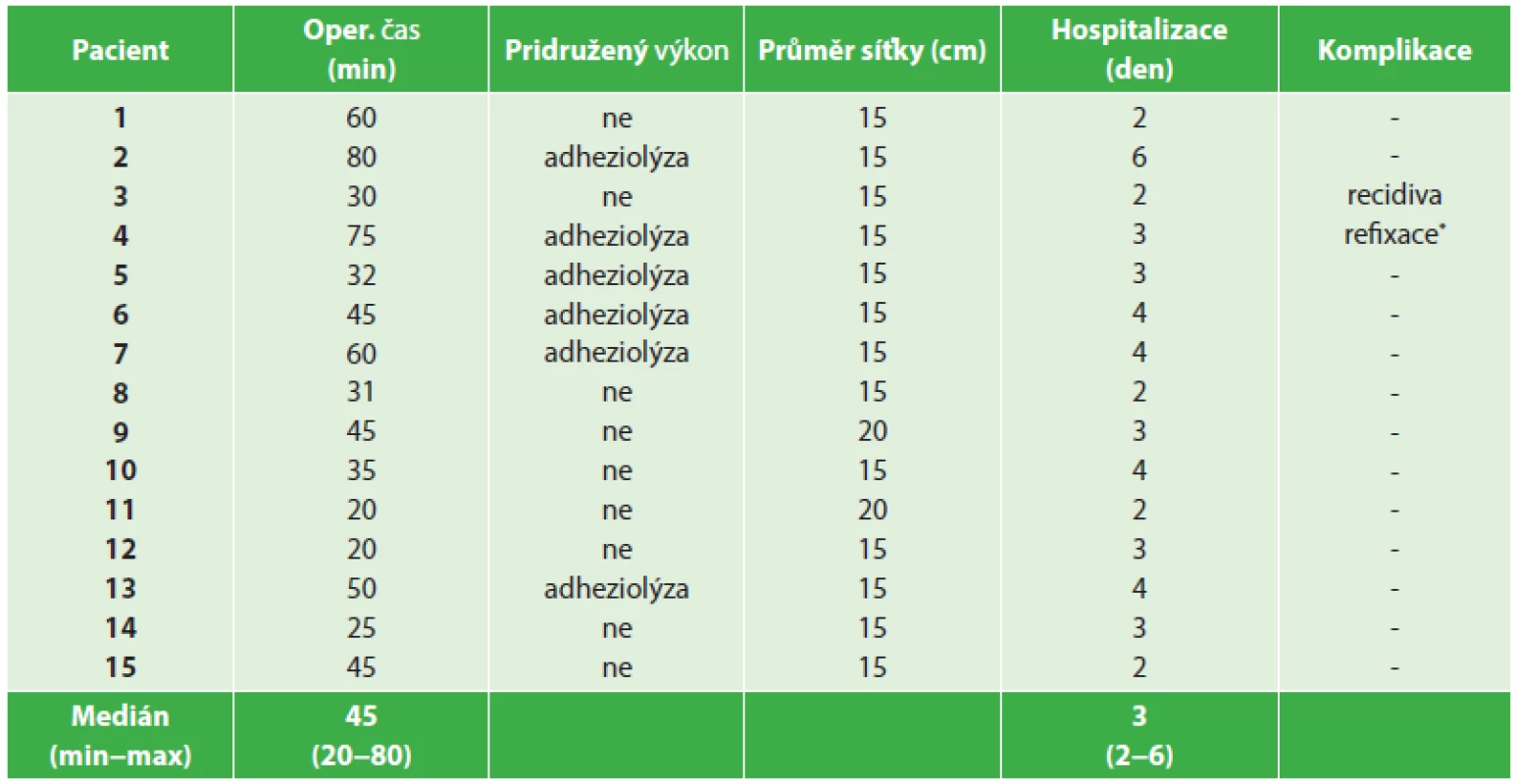
Vysvětlivky: *Nutná refixace síťky pro její nevyhovující uložení. Diskuze
Problematika chirurgické léčby parastomální hernie, jejích komplikací a výsledků se relativně často objevuje v chirurgickém písemnictví. I přes to však studie designu prospektivních randomizovaných studií nejsou k dispozici. V posledním období byla na toto téma publikována tři systematická review [18,19,20]. Je zřejmé, že prostá sutura branky hernie je zatížena výrazně vyšším rizikem recidivy hernie v porovnání s plastikou s použitím síťky. Incidence recidivy hernie po plastice s použitím síťky se pohybuje od 6,9 do 17 %, bez signifikantního rozdílu v použití různých operačních technik [19]. Taktéž při porovnání použitého materiálu, biologická vs. syntetická síťka, nebyl zaznamenán statisticky signifikantní rozdíl v pooperačních komplikacích včetně recidivy hernie [18]. Laparoskopická chirurgie přinesla se sebou pokrok i v této oblasti. V současnosti jsou k dispozici dvě základní techniky. Je to plastika podle Sugarbakera, která byla použita i u 15 pacientů v našem souboru. Druhou nejrozšířenější laparoskopickou plastikou je tzv. „keyhole“ technika, při níž je tlusté střevo situováno v otvoru v centru síťky. V některých případech mohou být obě plastiky kombinovány, pak hovoříme o sendvičové technice [21]. Ukazuje se, že Sugarbakerova technika přináší s sebou nižší riziko recidivy v porovnání s „keyhole“ plastikou. Morbidita, včetně infekce síťky, je porovnatelná u otevřené i laparoskopické plastiky [19]. V námi prezentovaném souboru při mediánu sledování 15 měsíců byla recidiva zaznamenána u jednoho pacienta, tj. v 6,7 %. Taktéž Hansson a kol. ve své poslední práci na podkladě multicentrické porovnávací studie uzavírá, že laparoskopická modifikovaná Sugarbakerova plastika je bezpečná, s 6,6% rizikem recidivy [16]. Řešením pro snížení incidence parastomální hernie se jeví prevence založením síťky při vytváření stomie. Jänes s kol. jako první publikovali v roce 2004 práci o založení polypropylenové síťky při konstrukci stomie. Zdá se, že tato metoda signifikantně snižuje incidenci vzniku parastomální hernie bez rizika zvýšené peroperační morbidity [22]. Od roku 2010 v Holandsku probíhá multicentrická randomizovaná studie PREVENT zaměřená na porovnání rizika incidence vzniku parastomální hernie u pacientů s a bez implantované primární síťky během vytváření terminální kolostomie [23]. Definitivní výsledky však zatím ještě nejsou k dispozici.
Závěr
Iniciální zkušenosti s laparoskopickou plastikou parastomální hernie dle Sugarbakera se jeví optimistické. Tato metoda se ukazuje jako bezpečná, s velmi nízkým rizikem pooperačních komplikací včetně recidivy hernie. Pro vyslovení jednoznačných závěrů je však nutné dlouhodobé sledování všech pacientů. Taktéž pro vyslovení jednoznačných závěrů by bylo nutné realizovat prospektivní randomizovanou studii na větší skupině pacientů. Vytvoření takového souboru je však velice náročné a v současnosti se můžeme opírat jen o chudá data publikovaná ve světové literatuře.
MUDr. Matej Škrovina, Ph.D.
Chirurgické oddělení
Nemocnice Nový Jičín a.s.
Komplexní onkologické centrum Nový Jičín
e-mail: matej.skrovina@nnj.agel.cz
Zdroje
1. Carne PW, Robertson GM, Frizelle FA. Parastomal hernia. Br J Surg 2003;90 : 784−93.
2. Cingi A, Cakir T, Sever A, et al. Enterostomy site hernias: a clinical and computerized tomographic evaluation. Dis Colon Rectum 2006;49 : 1559−63.
3. Moisidis E, Curiskis JI, Brooke-Cowden GL. Improving the Reinforcement of Parastomal Tissues with Marlex Mesh. Dis Colon Rectum 2000;43 : 55−60.
4. Amin SN, Armitage JF, Abercrombie JH, et al. Lateral repair of parastomal hernia. Ann R Coll Surg Engl 2001;83 : 206−8.
5. Pekmezci S, Memisoglu K, Karahasanoglu T, et al. Laparoscopic giant parastomal hernia repair with prosthetic mesh. Tech Coloproctol 2002;6 : 187−190.
6. Guzman-Valdivia G, Guerrero TS. Laurrabaquio HV. Parastomal hernia repair using mesh and open technique. World J Surg 2008;32 : 465−470.
7. Janes A, Cengiz Y, Israelsson LA. Preventing parastomal hernia with a prosthetic mesh. Arch Surg 2004;139 : 1356−1358.
8. Gurita P, Popa R, Balalau B, et al. Parastomal hernia mesh repair, variant of surgical technique without stoma relocation. J Med Life 2012;5 : 157−61.
9. Cassar K, Munro A. Surgical treatment of incisional hernia. Br J Surg 2002;89 : 534−545.
10. LeBlanc KA. Incisional hernia repair: laparoscopic techniques. World J Surg 2005;29 : 1073−1079.
11. Sugarbaker PH. Peritoneal approach to prosthetic mesh repair of paraostomy hernias. Ann Surg 1985;201 : 344−6.
12. LeBlanc KA, Bellanger DE, Whitaker JM, et al. Laparoscopic parastomal hernia repair. Hernia 2005;9 : 140−144.
13. Voitk A. Simple technique for laparoscopic paracolostomy hernia repair. Dis Colon Rectum 2000;43 : 1451−1453.
14. Safadi B. Laparoscopic repair of parastomal hernias: early results. Surg Endosc 2004;18 : 676−680.
15. Berger D, Bientzle M. Laparoscopic repair of parastomal hernias: a single surgeon´s experience in 66 patients. Dis Colon rectum 2007;50 : 1668−73.
16. Hansson BME, Morales-Conde S, Mussack T, et al. Laparoscopic modified Sugarbaker technique is safe and has a low recurrence rate: a multicenter cohort study. Surg Endosc 2013;27 : 494−500.
17. Smietanski M, Szczepkowski M, Alexandre JA, et al. European Hernia Society classification of parastomal hernias. Hernia 2014;18 : 1−6.
18. Slater NJ, Hansson BME, Buyne OR, et al. Repair of parastomal hernias with biological grafts: a systematic review of the literature. J Gastrointest Surg 2011;15 : 1252−1258.
19. Hansson BME, Slater NJ, Schouten van der Velden AP, et al. Surgical techniques for parastomal hernia repair: a systematic review of the literature. Ann Surg 2012;255 : 685−95.
20. Hotouras A, Murphy J, Thaha M, et al. The persistent challenge of parastomal herniation: a review of the literature and future developments. Colorectal Dis 2013;15 : 202−214.
21. Janes A, Cengiz Y, Israelsson LA. Preventing parastomal hernia with a prosthetic mesh: a 5-year fallow-up of a randomized study. World J Surg 2009;33 : 118−121.
22. Wijeyekoon SP, Gurusamy K, El-Gendy K, et al. Prevention of parastomal herniation with biologic/composite prosthetic mesh: a systematic review and meta-analysis of randomized controlled trials. J Am Coll Surg 2010;211 : 637−645.
23. Brandsma HT, Hansson BME, van Haaren-de Haan, et al. Prevention of parastomal hernia with a prosthetic mesh in patients undergoing permanent end-colostomy; the PREVENT trial: study protocol for a multicenter randomized controlled trial. Trials 2012;13 : 226.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2014 Číslo 10- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Jak souvisí postcovidový syndrom s poškozením mozku?
-
Všechny články tohoto čísla
- Proč má být Česká herniologická společnost (sekce EHS) také sekcí České chirurgické společnosti JEP?
- Současný stav biopsie sentinelové uzliny u pacientů s melanomem
- Pilonidální sinus – možnosti operačního řešení
- Sinus pilonidalis – možnosti chirurgické léčby
- Laparoskopická modifikovaná Sugarbakerova plastika parastomální hernie u pacientů po abdominoperineální amputaci rekta – pilotní zkušenosti
- Pyleflebitida u pacientky s krytou perforací kolorektálního karcinomu
- Proč je tumor karotického glomu nebezpečný?
- Metachronní plicní metastázy mamárního karcinomu nebo duplexní malignita? Pohled chirurga a onkologa − kazuistika
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Pilonidální sinus – možnosti operačního řešení
- Sinus pilonidalis – možnosti chirurgické léčby
- Proč je tumor karotického glomu nebezpečný?
- Laparoskopická modifikovaná Sugarbakerova plastika parastomální hernie u pacientů po abdominoperineální amputaci rekta – pilotní zkušenosti
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



