-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaLéčba fokální spastické parézy po získaném poškození mozku – zkušenosti z rehabilitačního pracoviště
Autoři: M. Říha 1,2; P. Dvořáková 1
Působiště autorů: Oddělení rehabilitační a fyzikální medicíny ÚVN Praha 1; Neurochirurgická a neuroonkologická klinika 1. LF UK a ÚVN Praha, Vojenská fakultní nemocnice, Praha 2
Vyšlo v časopise: Rehabil. fyz. Lék., 22, 2015, No. 3, pp. 140-143.
Kategorie: Původní práce
ÚVOD
Spasticita je poměrně častým projevem syndromu centrálního motoneuronu. Různí autoři uvádějí prevalenci v rozmezí až řádu procent, například u pacientů po iktu zejména v subakutním stadiu, nicméně shodně zdůrazňují nutnost časného záchytu a léčby (15, 17, 25). Rizikovými faktory jsou zejména celkově těžší funkční postižení, těžší stupeň parézy, bolest a senzorický deficit (26). S rozšířením spektra indikací pro botulotoxin A se v roce 2013 otevřela možnost pro rehabilitační pracoviště vstoupit aktivně do procesu organizace péče o tyto pacienty a poskytovat komplexní léčbu. V léčbě fokální spasticity, konkrétně spastické dystonie, jde o lék první volby, navíc velmi bezpečný (10, 24).
Plošné zavedení aplikací na rehabilitační pracoviště je však obtížné zejména z důvodu limitujících lékových paušálů a naplnění jistých odborných, organizačních a technických požadavků. Botulotoxin typu A v obou na našem trhu běžně používaných generických ekvivalentech je vyhrazen pro použití v centrech pro rehabilitační lékaře a pro užší spektrum pacientů po ischemické cévní mozkové příhodě (iCMP) nejdříve 2 měsíce po příhodě pro horní i dolní končetinu (18). Běžně se ale setkáváme s mnohem časnějšími projevy spasticity. Ostatní neurologická onemocnění s projevy postižení horního motoneuronu a pacienti po krvácení nebo úrazech mozku zatím nejsou určeni do rukou rehabilitačních lékařů. A to navzdory benefitům, včetně ekonomických, které léčba přináší (23).
Stran personálního a přístrojového vybavení je aktuálně platné doporučení extrapyramidové sekce české neurologické společnosti (5). Legislativní podmínky a nevhodný systém financování rehabilitační péče zejména o hospitalizované pacienty v tomto případě prakticky znamená navýšení přímých nákladů na léčbu. DRG (Diagnosis-Related Group) systém se z podstaty věci jeví nevhodný pro kalkulaci financováni nemocničních akutních rehabilitačních lůžek odbornosti 2F1 (22). Následná rehabilitační lůžka 2U1 jsou financována dle dodatku, který kopíruje tzv. úhradovou vyhlášku č.324/2014 Sb. Přestože dle údajů Ústavu zdravotnických informací a statistiky ČR (ÚZIS) je počet lůžek v oboru rehabilitační a fyzikální medicíny dostatečný, reálně je kapacita pro nesoběstačné pacienty s kombinovaným postižením motorických a kognitivních funkcí nedostatečná (20). Zahrnutí veškerých nákladů do hospitalizačního případu vede rehabilitační pracoviště, pokud nejsou součástí spádových zdravotnických zařízení, k upřednostňování přijímání pacientů po plánovaných ortopedických výkonech před pacienty komplikovanými hypomobilitou, komorbiditami a vyžadujícími multidisciplinární péči.
METODA
V Ústřední vojenské nemocnici Praha je realizován koncept léčby spastické parézy v rámci programu neuromodulačních technik neurocentra pod vedením prof. Beneše. Jde o multidisciplinární jednotku nadřazenou Komplexnímu cerebrovaskulárnímu centru organizačně zahrnující Neurochirurgickou a neuroonkologickou kliniku 1. LF UK a ÚVN, Neurologické oddělení, Kliniku anesteziologie, resuscitace a intenzivní medicíny 1. LF UK a ÚVN, Radiodiagnostické oddělení a Oddělení rehabilitační a fyzikální medicíny ÚVN Praha. Máme otevřené možnosti stran indikací. V našem centru jsou ve spolupráci s FNKV implantovány rovněž baclofenové pumpy pacientům s generalizovanou spasticitou.
Za faktický start tohoto programu lze považovat proškolení zástupců našeho týmu ve složení lékař, ergoterapeut a fyzioterapeut na Neurologické klinice 1. LF UK v kurzu Rehabilitace spastické parézy. Garantem kurzu je prof. Robert Jech, respektive prof. Jean-Michael Gracies, který je v současné době také mezinárodním koordinátorem studií zabývajících se užitím botulotoxinu v léčbě spasticity, a prof. Eva Havrdová. Lektory kurzu jsou as. MUDr. Martina Hoskovcová a Mgr. Ota Gál.
Spektrum nemocných našeho neurocentra, respektive týmu pro léčbu fokální spastické parézy, jsou dospělí pacienti po získaném akutním poškození mozku, kteří tvoří naši cílovou skupinu, Především jsou to pacienti v různém stadiu po cévní mozkové příhodě ischemické i hemoragické, po úrazech mozku, tumorech atd. Na rozdíl od běžných pacientů extrapyramidových poraden neurologických klinik se jedná o diagnózy, u kterých lze do jisté míry predikovat vývoj a dynamiku postižení a kde významnou roli v léčbě hraje rehabilitace (9). Naší snahou je včasný záchyt rozvoje spasticity a aplikace cílené léčby. Bezproblémová komunikace a mezioborová spolupráce zaručuje dobrou kontinuitu péče. Konkrétně u pacientů po CMP provádíme depistáž u všech nově akutně přijatých pacientů a neprodleně v návaznosti na managementu akutní fáze plánujeme další léčbu, včetně vhodné formy rehabilitace ústavní či ambulantní formou.
S novinkami ve strategii akutní léčby pacientů po ischemickém iktu, kdy se do popředí dostávají radiointervenční metody, lze těžko predikovat počty pacientů do budoucna (27). Ke změnám dojde v průběhu letošního roku nepochybně i v doporučených postupech European Stroke Organization (ESO) a následně i v národních standardech (4). Rovněž nová připravovaná kritéria pro cerebrovaskulární centra a organizaci péče mají zaručit indikovaným pacientům vedle IVT nejen mechanickou rekanalizaci, ale i adekvátní rehabilitaci.
Za rozhodující pro výsledný léčebný efekt považujeme řádnou diagnostiku a klasifikaci dle standardizovaného vyšetřovacího protokolu a následně cílenou aplikaci léčiva za podpory pohybové terapie. Základem vyšetření je zhodnocení spastické parézy dle konceptu prof. Graciese „Vyšetření spastické parézy v pěti krocích“ (Five-step clinical assessment in spastic paresis”) (7). Hodnocení spasticity provádíme dle modifikované Tardieu škály. Má nesporné výhody oproti tradičně využívané Ashworthově, resp. modifikované Ashworthově škále (MAS) (1, 2). Z pohledu neurofyziologie a biomechaniky, respektive reologie, lépe vystihuje hodnocení spasticity dle vlastní definice – tedy hodnocení tonického napínacího reflexu svalu v závislosti na rychlosti pohybu (12, 16). Pro objektivní zhodnocení funkce paretické horní končetiny používáme Modifikovaný Frenchayský test založený na provedení deseti manuálních činností, který je hodnocený na škále 0-10 (žádný pohyb až normální provedení) (7, 8). K subjektivnímu zhodnocení funkce horní končetiny využíváme specifickou funkční škálu COPM (Canadian Occupational Performance Measure), v jejímž provádění máme vyškoleného ergoterapeuta (13). Hodnocení je zaměřené na individualizované vnímání obtíží pacienta. V čase posuzujeme dynamiku výkonů činností v oblasti sebeobsluhy, produktivity a volnočasových aktivit. U dolní končetiny využíváme funkční hodnocení chůze na 10 m (pomalá a rychlá chůze s obuví, bez obuvi, případně s a bez pomůcek). Po provedení testů vyhodnocujeme míru parézy, zkrácení svalů a zvýšené svalové aktivity, včetně přítomnosti spastické dystonie, ko-kontrakcí a spastických synkinéz. Žádoucí míru shody mezi terapeutem a pacientem při stanovení cílů terapie nám umožňuje hodnocení dle GAS (Goal Attainment Scaling) (11, 19). Jedná se o velmi sofistikovaný způsob, který je založen na úzké spolupráci a porozumění pacienta a terapeuta a schopnosti predikce a stanovení reálných cílů. Stanovení cílů a hodnoceni efektu léčby považujeme za nezbytné u všech rehabilitačních programů. O této metodě hodnocení podrobněji pojednáváme v následujícím příspěvku.
Na základě provedených vyšetření vytypujeme klíčové svaly k cílené terapii. Racionální je soustředit se na konkrétní segment nebo funkci dle preferencí pacienta. Pacient například upřednostní léčbu ke zmírnění bolesti v ramenním kloubu před uvolněním spastické dystonie akra, která by se jevila terapeutovi nezbytná k řešení. Chemickou denervací je ovlivnitelná pouze kontraktilní složka svalu. Prolongovaným progresivním statickým strečinkem lze ovlivnit reologii strukturálně změněné pojivové tkáně. Spolupodíl kontraktury je do jisté míry ve spastickém svalu vždy patrný (6, 16).
U nespolupracujících pacientů s těžšími kognitivními deficity nebo v perzistujícím vegetativním stavu je indikace aplikace botulotoxinu k diskusi. Pokud u nich lze zajistit alespoň pasivní formu rehabilitační léčby, rozumným cílem je zmírnění bolesti, prevence komplikací z hypomobility a usnadnění ošetřovatelské péče (21).
Koncept léčby spastické parézy je založený na spolupráci lékaře, fyzioterapeuta, ergoterapeuta, případně dalších odborností a zejména pacienta. Nejprve probíhá vstupní vyšetření spastické parézy dle již zmíněného postupu. Vzhledem k tíži postižení a preferencím pacienta se zaměříme na horní nebo dolní končetinu. Po prvním sezení pacient odchází seznámen s postupem plánované terapie, systémem kontrol, vytypovanými svaly k případné aplikaci botulotoxinu a poučen o nutnosti denní autoterapie v podobě protahovacích cvičení více hyperaktivních antagonistů, tzv. progresivně s výdrží v krajní poloze a případně posilováním více oslabených agonistů opakovanými rychlými pohyby. Zpravidla je léčba cílena na dva až tři svaly v preferovaných segmentech. S odstupem jednoho měsíce provádíme kontrolní vyšetření v rámci rehabilitační konference za účasti indikujícího a aplikujícího lékaře, fyzioterapeuta a ergoterapeuta. Dle protokolu znovu testujeme vytypované svaly a následuje samotná aplikace botulotoxinu pod EMG kontrolou, respektive s využitím EMG stimulace (obr. 1).
Obr. 1. Aplikace botuloxinu do svalu za použití EMG stimulace. 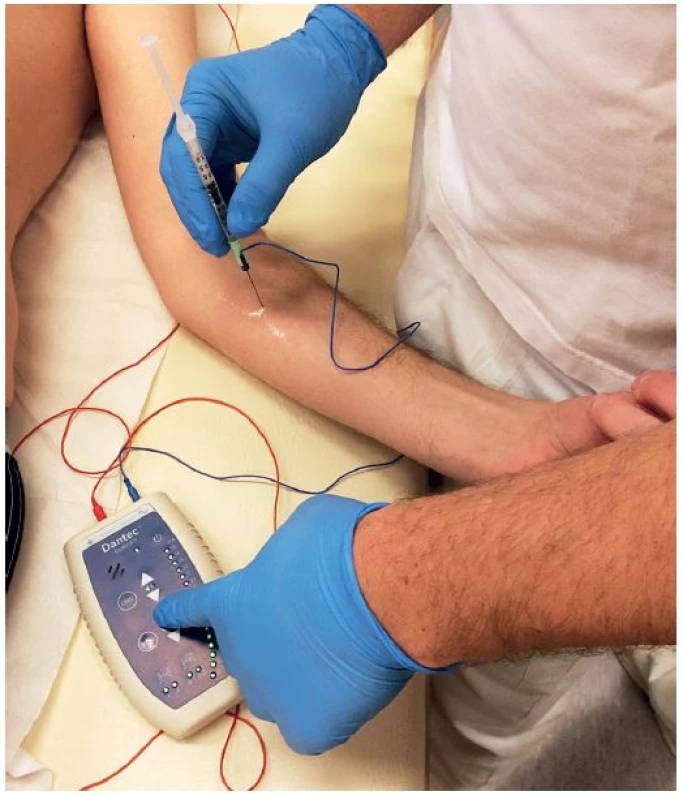
Pacienti vyžadující ošetřovatelskou péči jsou takto léčeni za hospitalizace na lůžkovém rehabilitačním oddělení. Na pracovišti neurorehabilitace provádíme dle klinického stavu instruktáž o autoterapii, individuální fyzioterapii na neurofyziologickém podkladě, ergoterapii i terapii kognitivních funkcí. V terapii využíváme moderních přístrojů se zpětnou vazbou pro horní končetinu i chůzi, pro jejichž účinnost již dnes existuje evidence, moderní technologie i tradiční pomůcky pro léčbu motorických i kognitivních funkcí (obr. 2) (14). Důraz klademe na aktivizaci pacienta, nácvik běžných denních činnosti, zlepšení sebeobsluhy a mobility. Přístupy fyzioterapie založené na neurofyziologickém podkladě mají nezastupitelné místo v momentě, kdy je snahou prevence diaschízy navýšením aference v akutní fázi onemocnění. V momentě rozvoje prvních příznaků spasticity je ale nutné strategii léčby změnit.
Obr. 2. Část vybavení neurorehabilitace v Ústřední vojenské nemocnici Praha pro léčbu motorických a kognitivních deficitů. 
Ve fázi realizace je v současné době nákup speciálních dlah ze zahraničí pro statický prolongovaný progresivní strečink. Jejich využití vedle individuální autoterapie v domácím prostředí vidíme zejména v přínosu pro usnadnění ústavní péče. Jejich aplikace dvakrát denně na požadovanou dobu minimálně 10 minut tak může probíhat i v rámci rehabilitačního ošetřování, které provádějí proškolené zdravotní sestry. U některých segmentů zejména dolních končetin je statický prolongovaný progresivní strečink, respektive jeho aplikace na více pacientů v průběhu dne, velmi náročný i pro samotného terapeuta. Naše zkušenost a komentář k vlastnímu rehabilitačnímu ošetřování – provádění asistence u strečinku, aplikace některých přístrojových cvičení – se stává pro vyškolené zdravotní sestry stejně rutinní jako např. správné polohování. Soběstační pacienti rehabilitují v domácím prostředí edukováni v autoterapii, případně docházejí na tzv. kruhové tréninky (3). Další kontroly probíhají na konci prvního a třetího měsíce od aplikace.
ZÁVĚR
Za uplynulé měsíce máme tímto způsobem zaprotokolovány desítky pacientů našeho ústavu. Botulotoxinem byli někteří pacienti zaléčeni i opakovaně. Jednoznačně dbáme na dodržení protokolu, zejména postupu vyšetření a systému kontrol (4, 5, 7, 9, 18). Evidenci cílů a výsledků terapie považujeme za nezbytné a korektní i z důvodu finanční náročnosti léčby (18, 22, 23). Klademe důraz na aktivní spolupráci všech zúčastněných v rámci interprofesního týmu a pacienta, který je vázán dohodou o spolupráci a informovaným souhlasem (7, 9). Tato kombinace diagnostických a léčebných procedur, včetně intervenčních, tak vykazuje velmi dobrý efekt. Naše první poznatky jsou v souladu se zkušenostmi ze zahraničních pracovišť. S pokorou je nutné konstatovat, že léčba spastické parézy není kompletní bez cílené pohybové terapie a bez možnosti aplikace botulotoxinu v indikovaných případech (7, 24).
Standard léčby spastické parézy je nastaven a je především na nás, jakým způsobem uvádíme do praxe moderní trendy v duchu medicíny založené na důkazech. Je nezbytné, aby pracoviště, která mají v péči pacienty s postižením horního motoneuronu, byla schopna poskytnout kompletní léčbu.
Adresa ke korespondenci:
MUDr. Michal Říha, Ph.D., MBA
Oddělení rehabilitační a fyzikální medicíny ÚVN
U Vojenské nemocnice 1200
169 02 Praha 6
e-mail: michal.riha@uvn.cz
Zdroje
1. ASHWORTH, B.: Preliminary trial of carisoprodol in multiple sclerosis. Practionner, 192, 1964, s. 540-542.
2. BOHANNON, W. R., SMITH, M. B.: Interrater reliability of a modified Ashworth Scale of Muscle Spasticity. Physical Therapy, 67, 1987, 2, s. 206-207.
3. ENGLISH, C., HILLIER, S., KAUR, G., HUNDERTMARK, L.: People with stroke spend more time in active task practice, but similar time in walking practice, when physiotherapy rehabilitation is provided in circuit classes compared to individual therapy sessions: an observational study. Journal of Physiotherapy, 60, 2014, s. 50–54.
4. European Stroke Organization: Consensus statement on mechanical thrombectomy in acute ischemic stroke – ESO-Karolinska Stroke Update 2014 in collaboration with ESMINT and ESNR. [online]. 2015 [cit. 2015-03-11]. Dostupné z: http://2014.strokeupdate.org/consensus-statement-mechanical-thrombectomy-acute-ischemic-stroke
5. Extrapyramidová sekce České neurologické společnosti, ČLS JEP. [online]. 2015 [cit. 2015-03-11]. Dostupné z: http://www.expy.cz/centra-spasticity/
6. GRACIES, J. M.: Pathophysiology of spastic paresis I: Paresis and soft tissue changes. Muscle Nerve, 3, 2005, 5, s. 535-551.
7. GRACIES, J. M. et al.: Five-step clinical assessment in spastic paresis, European Journal of Physical Medicine and Rehabilitation, 46, 2010, s.411-421.
8. HELLER, A., WADE, D. T., WOOD, V. A., SUNDERLAND, A., HEWER, R. L., WARD, E.: Arm function after stroke: measurement and recovery over the first three months. Journal of Neurology, Neurosurgery, and Psychiatry, 50, 1987, 6, s. 714-719.
9. HOSKOVCOVÁ, M., GÁL, O.: Rehabilitace a spasticita. In: Štětkářová., Ehler E., Jech R. (Eds.): Spasticita a její léčba. Maxdorf, 2012, s. 177-212.
10. JOST, W. H., HESTER, H., REISSIG, A., KOLLEWE, K., WISSEL, J.: Efficacy and safety of botulinum toxin type A (Dysport) for the treatment of post-stroke arm spasticity: Results of the German–Austrian open-label post-marketing surveillance prospective study. Journal of the Neurological Sciences, 337, 2014, s. 86-90.
11. KIRESUK, T. J., SHERMAN, R. E.: Goal attainment scaling: A general method for evaluating comprehensive community mental health programs. Community Mental Health Journal, 4, 1968, 6, s. 443-453.
12. LANCE, J. W.: Symposium synopsis. In: Feldman, R. G., Young R. R., Koella W. P. (Eds.) Spasticity: disordered motor control. Miami, Yearbook Medical Publishers, 1980, s. 485-494.
13. LAW, M., BAPTISTE, S., CARSWELL, A., McCOLL, M. A., POLATAJKO, H., POLLOCK, N.: Kanadské hodnocení výkonu zaměstnávání. 4. vyd., Praha. Česká asociace ergoterapeutů, 2005, ISBN 978-80-254-2744-6.
14. LO, A.C. et.al.: Robot-Assisted therapy for kong-term upper limb impairment after stroke. New England Journal of Medicine, 362, 2010, s. 1772-1783.
15. LUNDSTRÖM, E., SMITS, A., TERE´NT, A., BORG, J.: Time-course and de-terminants of spasticity during the first six months following first-ever stroke. Journal of Rehabilitation Medicine, 42, 2010, s. 296-301.
16. PATRICK, E:, ADA, L.: The Tardieu Scale differentiates contracture from spasticity whereas the Ashworth Scale is confounded by it. Clinical Rehabililitation, 20, 2006, s. 173-182.
17. SOMMERFELD, D. K., EEK, E. U., SVENSSON, A. K., HOLMQVIST, L. W., VON ARBIN, M. H.: Spasticity after stroke: Its occurrence and association with motor impairments and activity limitations. Stroke, 35, 2004, s. 134-139.
18. Státní ústav pro kontrolu léčiv. [online]. 2015 [cit. 2015-03-11]. Dostupné z: http://www.sukl.cz/modules/medication/detail.php?kod=0165476.
19. TURNER-STOKES, L.: Goal attainment scaling (GAS) in rehabilitation: a practical guide. Clinical Rehabilitation, 23, 2009, 4, s. 362-370.
20. Ústav zdravotnických informací a statistiky ČR: Lůžková péče 2012, 114 s., ISSN: 1211-0515, [online]. 2015 [cit. 2015-03-11]. Dostupné z: http://www.uzis.cz/category/tematicke-rady/zdravotnicka-statistika/luzkova-pece.
21. VERPLANCKE, D., SNAPE, S., SALISBURY, C., F., JONES, P. W., WARD, A. B.: A randomized controlled trial of botulinum toxin on lower limb spasticity following acute acquired severe brain injury. Clinical Rehabilitation, 19, 2005, s. 117-125.
22. Všeobecná zdravotní pojišťovna, Infoservis, 7, 2012. [online]. 2015 [cit. 2015-03-11]. Dostupné z: http://www.vzp.cz/poskytovatele/infoservis-a-akcent/infoservis/infoservis-07-2012.
23. WARD, A. B. et al.: Functional goal achievement in post-stroke spasticity patients: The Botox® economic spasticity trial (BEST). Journal of Rehabilitation Medicine, 46, 2014, s. 504-513.
24. WISSEL, J. et al.: European consensus table on the use of botulinum toxin type A in adult spasticity, Journal of Rehabilitation Medicine, 41, 2009, s. 13-25.
25. WISSEL, J., SCHELOSKY, L. D., SCOTT, J., CHRISTE, W., FAISS, J. H., MUELLER, J.: Early development of spasticity following stroke: A prospective, observational trial. Journal of Neurology, 257, 2010, s. 1067-1072.
26. WISSEL, J., MANACK, A., BRAININ, M.: Toward an epidemiology of poststroke spasticity. Neurology, 80, 2013, s. 13-19.
27. WISSEL, J., VERRIER, M., SIMPSON, D. M., CHARLES, D., GUINTO, P., PAPAPETROPOULOS, S., SUNNERHAGEN, K. S.: Post-stroke spasticity: predictors of early development and considerations for therapeutic intervention. Physical Medicine and Rehabilitation, 7, 2015, 1, s. 60-67.
Štítky
Fyzioterapie Rehabilitační a fyzikální medicína Tělovýchovné lékařství
Článek vyšel v časopiseRehabilitation & Physical Medicine
Nejčtenější tento týden
2015 Číslo 3- Fyzioterapie u pacientů s Parkinsonovou nemocí
- Parkinsonova nemoc – stanovení diagnózy neurologem
- Poruchy řeči a polykání u pacientů s Parkinsonovou nemocí
- STADA přináší do Česka inovativní lék pro léčbu pokročilé Parkinsonovy nemoci
- Naděje budí časná diagnostika Parkinsonovy choroby založená na pachu kůže
-
Všechny články tohoto čísla
- Neuroplasticita, restituce motorických funkcí a možnosti rehabilitace spastické parézy
- Spasticita po poranění míchy
- Spasticita a roztroušená skleróza
- Léčba fokální spastické parézy po získaném poškození mozku – zkušenosti z rehabilitačního pracoviště
- Goal Attainment Scaling (GAS) – metoda hodnocení efektu terapie u pacientů s fokální spastickou parézou
- Spasticita u dětské mozkové obrny (DMO)
- Rameno v kostce – III. část
-
Rehabilitace od Tábora k rehabilitaci celorepublikové, světové a k Táboru
K jubileu paní prim. MUDr. Vladislavy Míkové -
Recenzia publikácie
„Prehľad neurológie a neurorehabilitácie pre fyzioterapeutov“ - Biodermálne nite
-
ÚVOD K PŘÍSPĚVKŮM KOLEKTIVU AUTORŮ
Komplexní problematika spastické parézy po získaném poškození mozku
- Rehabilitation & Physical Medicine
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Spasticita u dětské mozkové obrny (DMO)
- Neuroplasticita, restituce motorických funkcí a možnosti rehabilitace spastické parézy
- Rameno v kostce – III. část
- Spasticita po poranění míchy
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



