-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaFYZIOTERAPIE TEMPOROMANDIBULÁRNÍCH PORUCH
Physiotherapy of Temporomandibular Disorders
There is an essential trias of symptoms associated with temporomandibular disorder:
pain in the temporomandibular region, movement alteration of the mandible and sound symptoms. Physiotherapy was used as a supplemental therapy to the complex stomatological therapy of temporomandibular disorders. In recent studies it was proved that coordination and stabilization exercises and rela-xation improve biomechanical and functional status in the temporomandibular region (1, 2, 3, 4, 5). We have tried to design a physiotherapy approach to the temporomandibular disorders in this paper.Key words:
temporomandibular disorder, physiotherapy
Autoři: K. Velebová 1,2; D. Smékal 1
Působiště autorů: Katedra fyzioterapie, Fakulta tělesné kultury, Olomouc vedoucí katedry prof. MUDr. J. Opavský, CSc. 1; Centrum léčebné rehabilitace, RAXEX, v. o. s., Hodonín 2
Vyšlo v časopise: Rehabil. fyz. Lék., 14, 2007, No. 1, pp. 24-30.
Kategorie: Původní práce
Souhrn
Temporomandibulární poruchy jsou charakterizovány základní trias příznaků:
bolestí v regionu temporomandibulárního kloubu, změnami hybnosti dolní čelisti a zvukovými fenomény. Dříve byla fyzioterapie u těchto potíží používána pouze jako doplněk komplexní stomatologické péče. Nicméně nedávné studie prokázaly, že relaxační, koordinační a stabilizační cvičení temporomandibulárního kloubu významně přispívá k navození optimálních biomechanických a funkčních poměrů v tomto složitém komplexu (1, 2, 3, 4, 5). Fyzioterapie tak může představovat primární přístup v léčbě temporomandibulárních poruch. V předkládané práci je navržen meto-dický program ošetření u nejčastějších temporomandibulárních poruch z pohledu fyzioterapie.Klíčová slova:
temporomandibulární porucha, fyzioterapieÚVOD
Pod pojem temporomandibulární poruchy (TMP) se v minulosti zařazovaly různé klinické syndromy (Costenův syndrom, myoartropatie temporomandibulárního kloubu (TMK), dysfunkční syndrom TMK, okluzomandibulární porucha atd.). V současné době je za TMP považováno sdružení klinických obtíží, které se vztahují ke žvýkacímu svalstvu a/nebo k TMK (6). S TMP je spojeno široké spektrum klinických příznaků (bolest, omezená hybnost, zvukové fenomény....). Z tohoto pohledu představují TMP interdisciplinární problém, který není jednoduchou záležitostí jak po stránce diagnostické tak i po stránce terapeutické.
Teorií a hypotéz o příčinách vzniku TMP existuje celá řada. Proto se dnes vychází z multifaktoriální etiologie, která se zakládá na kombinaci somatických a psychických příčin. Na poškození TMK mají vliv okluzní poměry spojené s dysfunkcemi žvýkacích svalů, noční skřípání zubů, ztráta zubů, orální zlozvyky v ústní dutině a samozřejmě také emoční stres. Na žvýkací systém tedy může působit celá řada vlivů, které, pokud překročí fyziologickou toleranci jedince, mohou vyvolat poruchu TMK. K nejčastějším etiologickým faktorům TMP, které spolu vzájemně souvisejí a vzájemně se ovlivňují, patří dysfunkce žvýkacích svalů, disharmonie mezi funkcí TMK a okluzí a psychické vlivy (7, 8, 9, 10, 11, 12, 13).
Další podrobnější informace týkající se funkční anatomie, biomechaniky TMK, etiologie TMP a klinického vyšetření byly uvedeny v článku: Velebová, K., Smékal, D.: „Diagnostika temporomandibulárních poruch“.
POSTUP OŠETŘENÍ
Současné studie dokazují, že fyzioterapie má u TMP nepostradatelnou úlohu jak při eliminaci bolesti, tak při zvětšení rozsahu pohybu u hypomobilních kloubů (1, 2, 3, 4, 5). Cíleným tréninkem lze zpevnit dynamické stabilizátory kloubu, zvětšit rozsah pohybu a obnovit optimální svalovou souhru k dosažení koordinace pohybů čelisti. Navržený program lze použít jako standardní fyzioterapeutický postup u všech typů TMP s přihlédnutím k individuálním potížím a potřebám jedince. Fyzioterapeutický program zahrnuje edukaci pacienta, normalizaci svalového tonu s využitím direktivních technik – postizometrické relaxace a presury reflexních změn, remodelačního a koordinačního cvičení, stabilizace kloubu a nácviku autoterapie (tab. 1).
Tab. 1. Postup ošetření u temporomandibulárních poruch. 
EDUKACE PACIENTA
Poučením pacienta o jeho stavu a vysvětlením všech symptomů, příčin, důsledků a možností léčby ho zbavujeme obav a strachu, které komplikují léčbu. U pacientů s denními parafunkcemi se doporučuje sebepozorování, tedy vědomá kontrola orálních zlozvyků s cílem jejich eliminace. Režimová opatření zahrnují chování pacienta, které snižuje zatížení kloubu a eliminuje situace, ve kterých dochází ke zhoršení symptomů. Patří sem příjem nadrobno nakrájené a měkčí potravy, symetrické žvýkání potravy na obou stranách a omezené otevírání úst v bezbolestném rozsahu, zejména při zívání (5).
OŠETŘENÍ MĚKKÝCH TKÁNÍ
Ošetření fascií
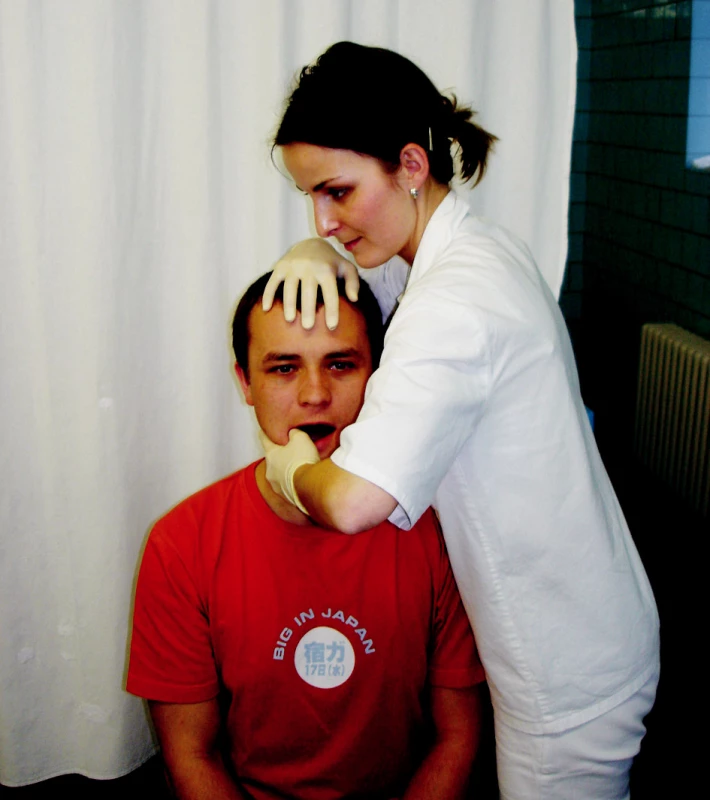
Při protahování pretracheální fascie leží pacient na zádech, hlava je v mírném záklonu přes okraj lehátka a spočívá na stehně terapeuta. Terapeut sedí u hlavy pacienta, jednou rukou drží dolní čelist zespodu za bradu, druhou rukou vyvíjí kaudální tah přes hrudní kost do bariéry (obr. 1). Při jednostranném protažení má pacient hlavu v mírné rotaci na opačnou stranu, terapeut jednou rukou fixuje oblast dolního úhlu mandibuly, druhou rukou táhne kaudálně pod klíční kostí. V patologické bariéře cítí pacient štípání až pálení, které prodýchá do vymizení subjektivních pocitů. Lze provádět i jako autoterapii, při které si pacient vsedě položí pravou ruku pod levou klíční kost, druhou rukou přes ni táhne laterokaudálně a do bariéry se dostane umístěním hlavy do záklonu, úklonu a rotace na opačnou stranu. Pro maximální relaxaci je nezbytné hluboké prodýchání dané oblasti (14).
Obr. 1. Ošetření pretracheální fascie. 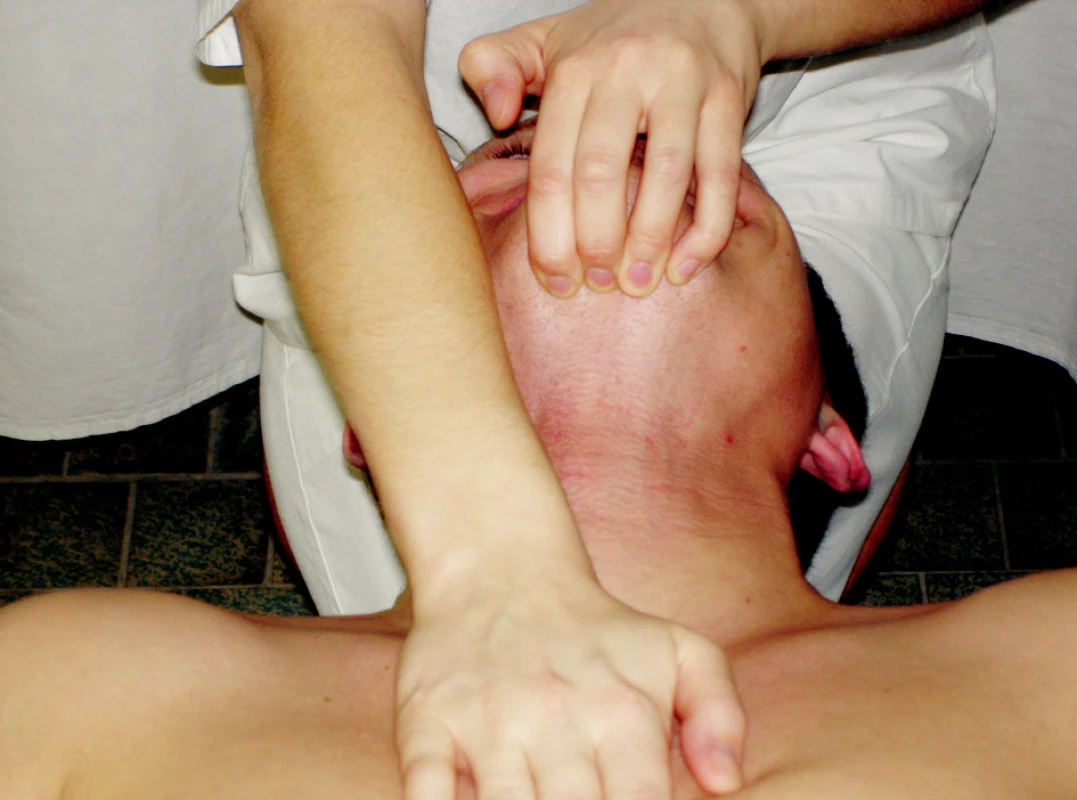
Při uvolňování galea aponeurotica pacient sedí na židli a terapeut stojí za jeho zády. Prsty obou rukou přiloží na jeho hlavu. Tlakem prstů terapeut nahrne kůži na hlavě k sobě, až vytvoří kožní řasu, kterou protáhne tahem jedné ruky dopředu, druhé dozadu. Čekáme na fenomén uvolnění a poté postupujeme na další místo. Při lokální změně na galea aponeurotica lze využít uvolnění přes pramen vlasů. Te-rapeut pevně uchopí vlasy blízko hlavy a mírným, šetrným povytáhnutím v jednom směru se dostane do bariéry, po povolení lze využít dalších směrů tahu.
Ošetření svalů (obr. 2)
Obr. 2. Ošetření svalů. 2a) PIR m. masseter, m. temporalis a m. pterygoideus medialis 2b) PIR protraktorů mandibuly (m. pterygoideus medialis et lateralis) 2c) PIR venter posterior m. digastricus 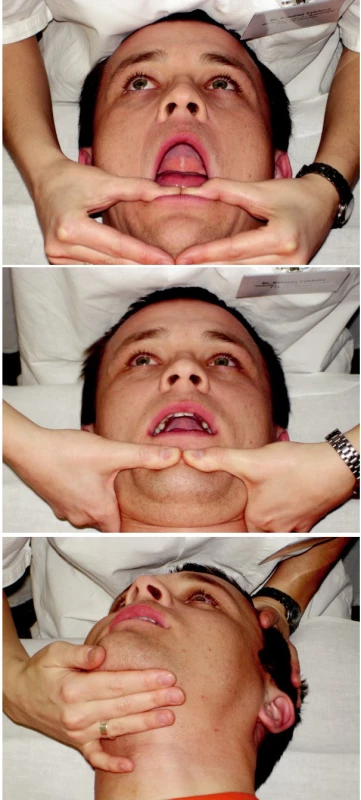
Presura (označovaná také jako ischemická komprese) je direktivní technika ošetření reflexních změn ve svalu, která využívá aplikaci tlaku prstem přímo na rigger point (TPs). K inaktivaci reflexní změny dochází reaktivní hyperémií, která následuje bezprostředně po uvolnění tlaku. Presuru lze použít u všech žvýkacích svalů, u kterých nalezneme TPs nebo tender point (TeP). Při její aplikaci používá terapeut takový tlak, aby vyvolal u pacienta pocit dyskomfortu či začínající bolesti. Presura se provádí po dobu 30–60 vteřin a je vhodná i jako autoterapie (13).
Postizometrická relaxace, „Muscle Energy Technique“ (PIR, MET) jsou techniky používané u svalů s přítomnou reflexní změnou a pro zvětšení rozsahu pohybu, které pracují na principu postfacilitačně indukované inhibice. PIR používáme především u aktivních reflexních změn a u akutních stavů z hlediska náhlého omezení rozsahu pohybu. MET pracuje s větší silou, kterou pacient vyvíjí proti odporu terapeuta, proto ji používáme spíše u chronicky hypomobilních stavů.
1. PIR na elevátory (m. masseter, m. temporalis, m. pterygoideus medialis) (obr. 2a)
U pacienta vleže na zádech dosáhneme předpětí maximálním otevřením úst a přiložením palců obou rukou na spodní řezáky, popřípadě na bradu. Poté vyzveme pacienta, aby během pro-dlouženého výdechu tlačil mírným tlakem do skousnutí proti palcům a s hlubokým nádechem kontrakci povolil a čelist spontánně relaxoval. Na konci relaxace lze využít snahy o aktivní zvětšení pohybu, např. zívnutím. Tento cvik opakujeme dvakrát až třikrát. Po zainstruování pacienta lze provádět PIR i jako autoterapii. Při ní pacient sedí u stolu, loket opřený o desku a hlavu položenou v dlani. Prsty druhé ruky má uloženy na spodních řezácích při plně otevřených ústech. Provedení cviku je shodné jako při te-rapii prováděné vyšetřujícím (13, 15).
2. PIR na m. pterygoideus lateralis et medialis (obr. 2b)
Tyto svaly mívají tendenci k hyperaktivitě, která se projevuje protrakcí mandibuly na začátku otevírání úst. Při ošetření pomocí PIR leží pacient na zádech, palce terapeuta jsou přiloženy shora na bradě. Pacient zatlačí bradou proti našim prstům, které kladou mírný odpor, přitom se nadechuje a poté s pomalým výdechem povolí. Během uvolnění se brada pohybuje do mírné retrakce. Tuto techniku lze využít také formou autoterapie, při které si pacient vleže na zádech klade odpor vlastními prsty (13, 15).
3. PIR na m. digastricus a mobilizace jazylky (obr. 2c)
Při zvýšeném napětí m. digastricus a svalů ústního dna bývá zhoršená pohyblivost jazylky na jednu stranu. Při terapii pacient leží na zádech, terapeut přikládá lehce ukazovák na tu stranu jazylky, od které je zhoršený posun a druhou ruku má položenou zespodu na bradě. Poté vyzveme pacienta, aby s nádechem lehce otevíral ústa proti našemu odporu a s výdechem pomalu povolil. Během výdechu bychom měli cítit, jak odpor jazylky klesá a náš prst se posunuje, aniž bychom vyvíjeli tlak na jazylku. Při autoterapii pacient sedí, loket opírá o desku stolu a bradu má uloženou v dlani této ruky. Prst druhé ruky má umístěn na laterálním výběžku jazylky a opět s využitím dechových synkinéz provádí postizometrickou relaxaci m. digastricus. Tato metoda částečně působí i na m. mylohyoideus (15). Existuje i další způsob ošetření m. digastricus, který je cílen specificky na jednotlivá bříška tohoto svalu.
Venter posterior ošetřujeme v poloze na zádech s hlavou v mírné extenzi a rotaci na straně ošetřované. Tímto manévrem se zvětší vzdálenost mezi jazylkou a úponem svalu na processus mastoideus a dosáhneme tak lepšího předpětí. Nyní můžeme už jen pracovat s odporovanou depresí během nádechu a relaxací při výdechu, nebo lze využít lateroinferiorního tahu přes jazylku od ošetřované strany a prodýchat (obr. 2c).
Venter anterior ošetřujeme při extenzi hlavy a mírné protruzi mandibuly. V této poloze lze opět využít odporované deprese s dechovými synkinézami, nebo jen účinků relaxovaného dýchání na snížení napětí ve svalu (13).
MOBILIZACE TEMPOROMANDIBULÁRNÍHO KLOUBU
Mobilizace TMK je přínosem u stavů s dislokací disku, fibrózních adhezí a všude tam, kde dochází ke kompresi komplexu kondyldisk. Postavení terapeuta a pacienta je shodné jako při vyšetření joint play. Při jednoduché distrakci postačí tlak palcem přes moláry dolní čelisti kaudálně (obr. 3), u repozice dislokovaného disku se kromě kaudálního tlaku využívá i pohyb dopředu a ke zdravé straně (7), jiní autoři popisují rychlé pohyby do stran za současné distrakce (16). Kromě mobilizace TMK do distrakce doporučují autoři i další způsoby ošetření. Dosažení restriktivní bariéry při provádění mobilizačních technik je shodné s postupem při vyšetření transverzálního posunu kondylu mandibuly laterálním a mediálním směrem, anteriorního a posteriorního posunu nebo longitudinálního posunu kraniálním či kaudálním směrem. Principem těchto mobilizačních technik je aplikace šetrného tlaku nebo lehkého repetitivního pružení ve směru omezeného pohybu (restriktivní bariéry), tedy posun kondylu mandibuly v uvedeném směru vůči kloubní jamce (17). Vyšetřovací postupy, ze kterých odvozujeme mobilizační techniky, byly uvedeny v předchozím článku: Velebová K., Smékal D.: „Diagnostika temporomandibulárních poruch“. Mobilizací dojde k rozšíření kloubního prostoru a ke snížení subjektivních potíží pacienta (5).
Remodelační a koordinační cvičení
Remodelační a koordinační cvičení slouží k úpravě pohybového stereotypu deprese a elevace se zaměřením na eliminaci deviace brady a nácvik omezeného otevírání úst u hypermobility. Zahrnuje nácvik klidové polohy mandibuly, aktivaci depresorů, cílenou retruzi a kontrolovanou rotaci kondylů.
Klidová poloha mandibuly představuje rovnovážný vztah mezi horní a dolní čelistí, kdy žvýkací svaly jsou maximálně relaxovány, zuby nejsou v kontaktu, rty lehce u sebe a jazyk spočívá na horním patře proti předním řezákům (5, 13). Nácvik této polohy je významný zejména u pacientů trpících denními parafunkčními aktivitami, jako je zatínání čelisti a skřípání zubů. Nácvik se provádí snahou vyslovit písmeno „N“ (5).
Aktivace depresorů (remodelace I) pomocí tlaku jazyka proti hornímu patru je vhodná jak z důvodu častého oslabení této svalové skupiny, tak i pro reflexně vyvolaný útlum elevátorů mandibuly (18). Špičku jazyka umístíme proti hornímu patru tak daleko, aby byl jazyk kolmo a mírným tlakem tlačíme nahoru a současně do lehké retruze po dobu 5 vteřin, poté povolíme. Cvik opakujeme alespoň pětkrát za sebou několikrát denně, po čase zvyšujeme počet opakování na deset (5, 12, 19) (obr. 4).
Obr. 4. Aktivace depresorů - remodelace I. 
Navazujícím cvikem je kontrolovaná rotace kondylů (remodelace II), která vychází z předcházejícího cviku. Pacient při ní sedí před zrcadlem, na kterém má svisle nalepenou černou nit, která prochází středem obličeje. Rty jsou mírně pootevřené, aby bylo vidět středovou linii mezi zuby, jazyk mírně tlačen proti hornímu patru. Z výchozí polohy pacient kontrolovaně otevírá ústa tak, aby se střední linie kryla s nití na zrcadle a současně aby se jazyk neodlepil od horního patra. Během otevření je mandibula opět lehce tlačena do retruze. Cvik se provádí pětkrát za sebou, alespoň dvakrát denně, časem zvyšujeme četnost cviků na deset (5, 12, 17, 19, 20) (obr. 5).
Obr. 5. Kontrolovaná rotace kondylů - remodelace II. 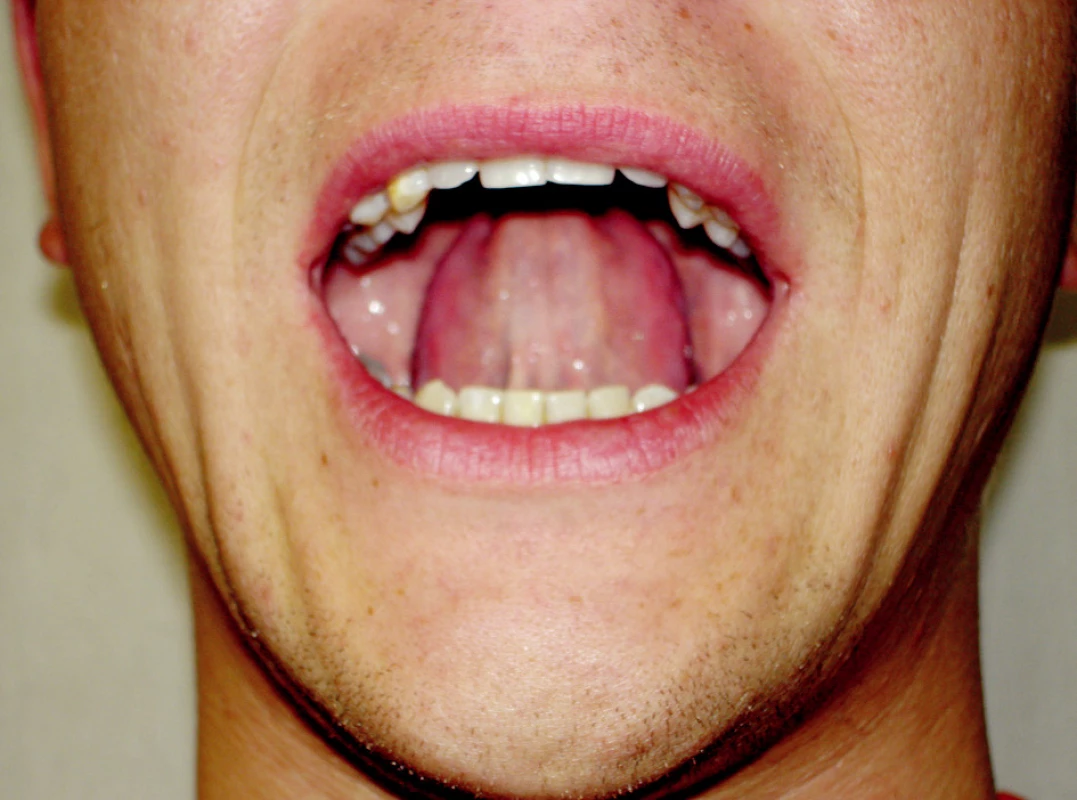
Nácvik retruze (remodelace III) je vhodný u subluxací a u stavů se změněným postavením disku nebo kondylu a všude tam, kde otevření v retruzi eliminuje zvukové fenomény (12). Pacient se snaží zatáhnout čelist směrem ke krku a v této poloze 5 vteřin setrvat. Tento cvik lze kombinovat s pomalým otevíráním a zavíráním úst. Všechny cviky provádí pacient v bezbolestivém rozsahu a jen do okamžiku objevení zvukových fenoménů (12, 19) (obr. 6).
Obr. 6. Nácvik retruze mandibuly - remodelace III. 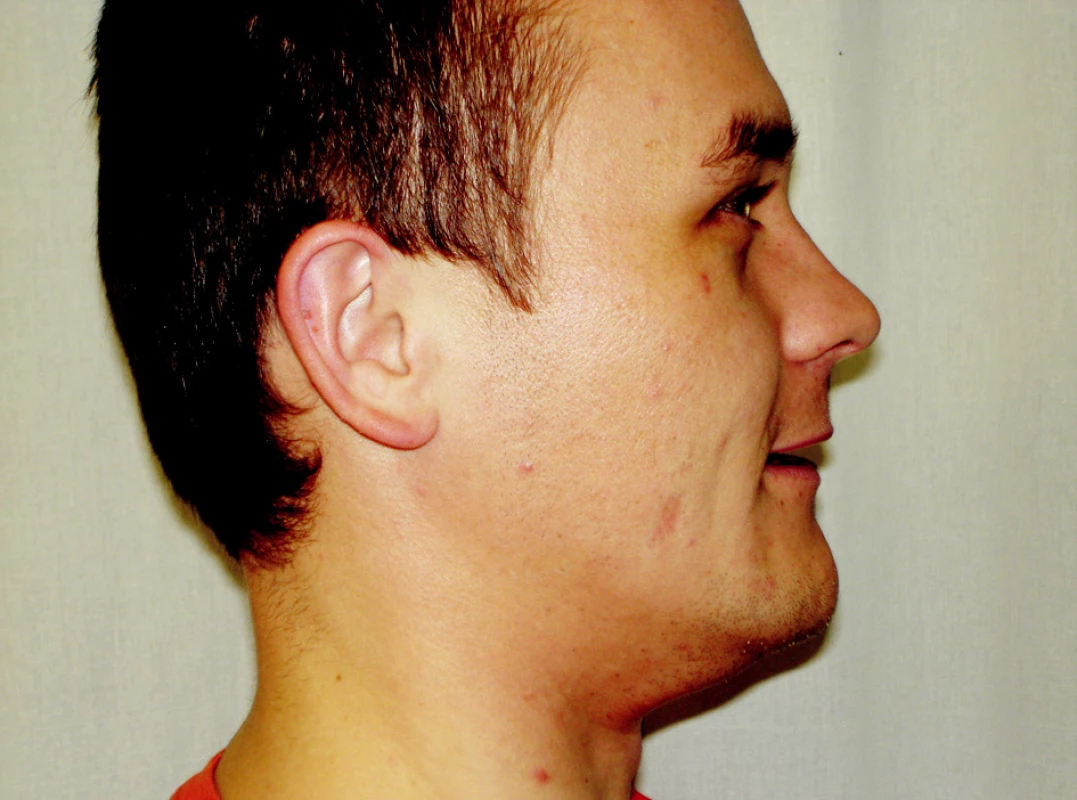
Stabilizační cvičení
Cílem stabilizačního cvičení je posílit oslabené svaly a obnovit svalovou souhru a koordinaci při pohybu čelisti, zejména u hypermobilních stavů a u pacientů stěžujících si na pocit instability v TMK. Upřednostňujeme symetrické posilování žvýkacích svalů, pouze při výrazném oslabení jednostranných lateropulzorů lze využít izometrického posílení těchto svalů. Při všech cvicích leží pacient na zádech a terapeut sedí u hlavy pacienta, při autoterapii sedí pacient u stolu s jedním nebo oběma lokty opřenými o jeho desku.
Izometrická kontrakce lateropulzorů (m. pterygoideus lateralis) se provádí jednostranně při mírně pootevřených ústech. Terapeut přiloží dlaň jedné ruky ze strany na bradu pacienta a požádá ho, aby po dobu deseti sekund tlačil do dlaně a poté povolil. Čelist se působením tlaku nesmí pohybovat. Cvik provádíme na každou stranu zvlášť 3-5krát. Při autoterapii si pacient opře loket jedné ruky o stůl, do dlaně si položí stejnostrannou polovinu brady a snaží se o la-terální pohyb proti odporu své ruky (12, 19, 20). Cvičení nesmí vyvolávat bolest.
Laterolaterální stabilizace využívá střídavých izometrických kontrakcí, při kterých pacient střídavě vyvíjí tlak do stran proti odporu terapeuta. Terapeut svými dlaněmi objímá dolní úhly mandibuly tak, že ty tvoří bariéru proti snaze pacienta pohnout čelistí do strany. Cvik se provádí při mírně pootevřených ústech s jazykem v kontaktu na horním patře, ztížení lze provést větším otevřením úst. Změny tlaku do stran musí být plynulé a koordinované. Při autoterapii pacient sedí před zrcadlem s bradou uloženou ve dlaních, proti kterým vyvíjí jemný tlak čelistí do stran tak, aby se nepohnula (obr. 7).
Obr. 7. Laterolaterální stabilizace. 7a) Při mírně pootevřených ústech 7b) Progrese obtížnosti s nárůstem otevření úst 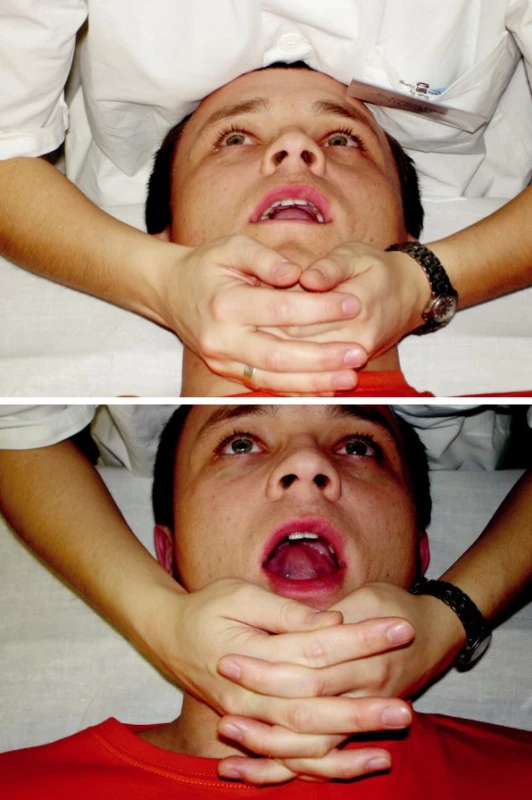
Rytmická stabilizace využívá principu techniky proprioceptivní nervosvalové facilitace, při které se pacient snaží o udržení výchozí pozice proti tlaku ruky fyzioterapeuta nebo pacienta. Při provedení má pacient mírně pootevřená ústa s jazykem na horním patře, terapeut drží prsty dolní čelist tak, aby mohl vyvíjet tlak do všech směrů (obr. 8). Zpočátku terapeut vychyluje dolní čelist pomalu nastupujícím mírným tlakem ve čtyřech směrech (nahoru, dolu, doprava, doleva) v různém pořadí, časem lze využít i diagonálního směru tlaku. Pro ztížení lze směry tlaku měnit v rychlejším rytmickém sledu za sebou. Jestliže pacient zvládá zastabilizovat čelist při mírném otevření asi na jednu třetinu rozsahu pohybu, provádí se stejná technika ve dvou třetinách rozsahu s jazykem stále na horním patře. Nejtěžší variantou je rytmická stabilizace v maximálním nebolestivém otevření nebo ve fázi otevření těsně před zvukovým fenoménem. Autoterapii provádí pacient u stolu před zrcadlem, kde kontroluje nehybnost dolní čelisti při tlaku svých prstů v různých směrech (17).
Obr. 8. Rytmická stabilizace mandibuly. 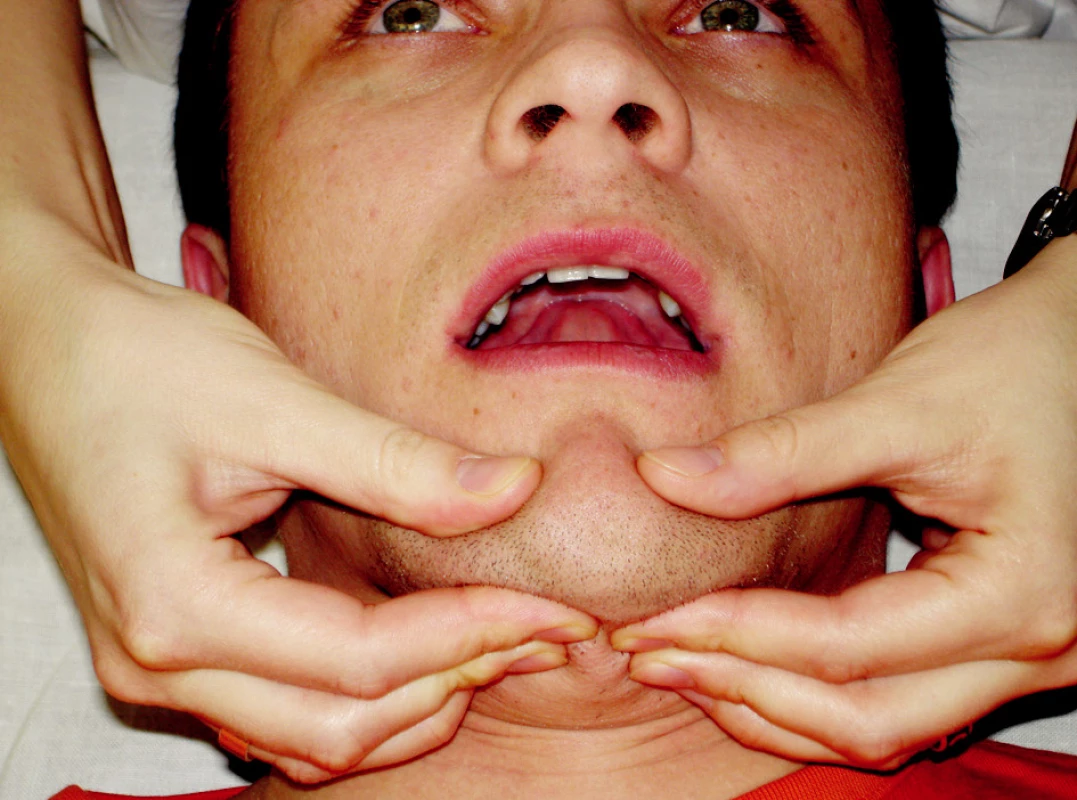
Další způsoby terapie u TMP
V terapii TMP se v poslední době využívá účinků polarizovaného záření. Při aplikaci laseru využíváme zejména jeho biostimulačních, analgetických a protizánětlivých účinků. Obecně regeneračního efektu laseru můžeme podle některých autorů dosáhnout při použití diodového Ga-Al-As (gallium-aluminium-arsen) laseru s výkonem 30 mW, vlnovou délkou 780 nm a energetickou hustotou 6,3 J/cm2 na tři specifické body v okolí TMK. Prvním místem aplikace je zadní plocha kondylu, kterou ošetřujeme při otevřených ústech v oblasti před zevním zvukovodem. Tato aplikace slouží k ovlivnění zadních větví n. auriculotemporalis. Druhým místem aplikace je přední oblast kondylu mandibuly, kterou ošetřujeme při zavřených ústech, a účinek laseru je cílen především na úpon m. pterygoideus lateralis do kloubního disku. Třetím místem aplikace je oblast kloubních ploch, kterou ošetřujeme při otevřených ústech. Sondou ozařujeme oblast nad hlavičkou kondylu. Každé místo je při daných parametrech ošetřováno po dobu 10 vteřin, celková doba jednoho sezení je tedy 30 vteřin. Frekvence terapie je dvakrát týdně, celkem šestkrát (21).
ZÁVĚR
TMK je jeden z nejfrekventovaněji používaných kloubů těla. Na komplex TMK tak působí celá řada vlivů, které, pokud přesáhnou adaptační mechanismy kloubu, mohou vyústit v TMP. Je tedy zřejmá náchylnost TMK ke vzniku patologií zpočátku funkčního charakteru, které, jestliže nejsou léčeny nebo odstraněny, mohou časem vyústit ve změny degenerativní. Ve fázi funkčních změn má velký význam právě cílená fyzioterapie, jejíž efekt je prokázán jak ve snížení až vymizení bolesti, tak i v normalizaci hybnosti dolní čelisti a v dosažení optimální svalové koordinace. Nezdar fyzioterapie u TMP může být výsledkem zúženého pohledu a zaměření se na vyšetření a terapii pouze regionu hlavy bez při-hlédnutí k funkčním vazbám s dalšími strukturami v pohybovém aparátu a k možnosti zřetězení svalovými řetězci. Dalším důvodem neúspěchu fyzioterapie může být psychický faktor v etiologii TMP. Obecně platí, že vhodná léčba by měla být kauzální. Jestliže je tedy hlavní příčinou TMP emoční stres, terapie by měla být zaměřena na jeho odstranění. V takovémto případě je nutná spolupráce s klinickým psychologem, který specifickými metodami a technikami pomáhá pacientovi vyrovnat se se stresem a odstranit tak klíčový problém rozvoje TMP.
Zhodnocení efektu individuální fyzioterapie výše uvedeným metodickým programem na jednotlivé symptomy TMP (bolest, zvukové fenomény a omezení hybnosti dolní čelisti) bude obsahem připravované práce.
Mgr. Kristýna Velebová
Pod Hájovnou 2
787 01 Šumperk
e-mail: kristyna.velebova@seznam.cz
Zdroje
1. NICOLAKIS, P., ERDOGMUS, B., KOPF, A., NICO-LAKIS, M., PIEHSLINGER, E., FIALKA-MOSER, V: Effectiveness of exercise therapy in patients with myofascial pain dysfunction syndrome. J. Oral Rehabil., 2002, 4, pp. 362-368.
2. NICOLAKIS, P., ERDOGMUS, B., KOPF, A., EBEN-BICHLER, G., KOLLMITZER, J., PIEHSLINGER, E., FIALKA-MOSER, V. :Effectiveness of exercise therapy in patients with internal derangement of the temporomandibular joint. J. Oral Rehabil., 2001, 12, pp. 1158-1164.
3. OH, D. W., KIM, K. S., LEE, G. W.: The effect of physiotherapy on post - temporomandibular joint surgery patients. J. Oral Rehabil., 2002, 5, pp. 441-446.
4. HANÁKOVÁ, D., JUREČEK, B., KONEČNÝ, P.: Zhodnocení efektu propriosenzitivního reedukačního cvičení při léčbě temporomandibulárních poruch. Čes. Stomat., 2005, 1, s. 30-34.
5. MICHELOTTI, A., DE WIJER, A., STEENKS, M., FARELLA, M.: Home-exercise regimes for the management of non-specific temporomandibular disorders. J. Oral Rehabil., 2005, 11, pp. 779-785.
6. ZEMEN, J.: Konzervativní léčba temporomandibu-lárních poruch. Praha, Galén, 1999, s 13.
7. BOURBON, B.: Craniomandibular examination and treatment. In: Myers, R. S.: Saunders manual of physical therapy practice. Philadelphia, Saunders, 1995, pp. 669 - 719.
8. DIMITROULIS, G.: Fortnightly review: Temporomandibular disorders: a clinical update. Bri. Me.d J., 317, 1998, pp. 190-194.
9. JIRMAN, R.: Prevalence temporomandibulární po-ruch. Čes. Stomat., 2003, 3, s. 85-94.
10. PALLEGAMA, R. W., RANASINGHE, A. W., WEERA-SINGHE, V. S., SITHEEQUE, M. A. M.: Anxiety and personality traits in patients with muscle related temporomandibular disorders. J. Oral Rehabil., 2005, 10, pp. 701-707.
11. VELLY, A. M., GORNITSKY, M., PHILIPPE, P.: A case-control study of temporomandibular disorders: symptomatic disc displacement. J. Oral Rehabil., 2002, 5, pp. 408-416.
12. ANTALOVSKÁ, Z. a kol: Rehabilitace a fyzikální léčba u stomatologických nemocných. Praha, Karolinum, 1994, s. 17-27.
13. TRAVELL, J. G. ,SIMONS, D. G.: Myofascial pain and dysfunction: The trigger point manual. Vol. 1, The upper extremities. Baltimore, Williams & Wilkins, 1999, pp. 169-181, 219-281.
14. GREENMANN, P. E.: Principles of manual medicine (part 2), Myofascial release and functional techniques. Tape 4, Cervical spine and CT junction (videozáznam). Baltimore: Williams & Wilkins, 1996.
15. LEWIT, K.: Manipulační léčba. Praha, Sdělovací technika, spol. s r. o., 2003, s. 126, 232-234, 301-302.
16. CYRIAX, J.: Textbook of orthopaedic medicine, Volume 2, Treatment by manipulation, massage and injection. London: Bailliére Tindall, 1992, p. 59.
17. HENGEVELD, E., BANKS, K.: Maitland’s peripheral manipulation. 4th ed., London: Elsevier, 2005, pp. 577-597.
18. KRUG, J., CEVALLOS-LECARO, M. D., GRUMMI-CHOVÁ, M.: Muskuloskeletální lícní bolest. Bolest, 2002, 3, s. 146-151.
19. BÍLÝ, B.: Fyzioterapie dysfunkčního syndromu čelistního kloubu. Prakt zub. Lék., 1975, 2-3, s. 43-49.
20. ŠTEFÍKOVÁ, M., OSUSKÁ, A.: Schulteho technika LTV při poruchách na temporomandibulárnom kĺbe. Rehabi-litácia, 1995, 1, s. 30-33.
21. DE ABREU VENANCIO, R., CAMPARIS, C. M., DE FÁTIMA ZANIRATO LIZARELLI, R.: Low intensity laser therapy in the treatment of temporomandibular disorders: a double - blind study, J. Oral Rehabil., 32, 2005, pp. 800-807.
Štítky
Fyzioterapie Rehabilitační a fyzikální medicína Tělovýchovné lékařství
Článek vyšel v časopiseRehabilitation & Physical Medicine
Nejčtenější tento týden
2007 Číslo 1- Fyzioterapie u pacientů s Parkinsonovou nemocí
- Parkinsonova nemoc – stanovení diagnózy neurologem
- Poruchy řeči a polykání u pacientů s Parkinsonovou nemocí
- STADA přináší do Česka inovativní lék pro léčbu pokročilé Parkinsonovy nemoci
- Naděje budí časná diagnostika Parkinsonovy choroby založená na pachu kůže
Nejčtenější v tomto čísle- FYZIOTERAPIE TEMPOROMANDIBULÁRNÍCH PORUCH
- VERTEBROGENNÍ OBTÍŽE A STABILIZAČNÍ FUNKCE PÁTEŘE – TERAPIE
- VÝSLEDKY CÍLENÉ OROFACIÁLNÍ REHABILITACE U NEUROLOGICKÝCH PACIENTŮ S PORUCHOU ARTIKULACE A FONACE
- VLIV TVARU VLOŽEK NA DISTRIBUCI TLAKU PŘI INTERAKCI S NOHOU
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání