-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaKrvácení po tonzilektomii – literární přehled (epidemiologie, rizikové faktory, život ohrožující krvácení)
Bleeding of Post-Tonsillectomy
Tonsillectomy is one of the most frequent surgeries performed by otorhinolaryngologists and bleeding is the most serious post-operative complication. Primary bleeding occurs during hospitalization of the patient and the measures can be taken immediately, whereas treatment of secondary bleeding may be problematic. In the paper, the authors give a review of the risk factors of post-tonsillectomy bleeding and the factors that influence the bleeding.
There is no clear definition of post-tonsillectomy bleeding, therefore the study results vary. Postoperative bleeding occurs in 2-15%. Questionnaire-based studies show that bleeding occurs more often than is believed among health care professionals. The bleeding is more frequent when using hot tonsillectomy techniques (although some studies do not suggest so). A negative history of hemorrhagic disorders is the most important factor for prediction of non-surgical bleeding. There is a greater risk of bleeding in adult patients and males. Indication of tonsillectomy seems not to influence the bleeding frequency. First postoperative bleeding increases the risk of subsequent, more serious bleeding approximately twice. The risk is also increased when using certain medications (e.g. aspirin). The influence of surgeon’s experience is not clear.
Rarely, the post-tonsillectomy bleeding can be life-threatening. There is a lack of exact data on their incidence because there is no systematic monitoring of these events. Despite of all the measures that can be taken it is not always possible to prevent the death of the patient or severe neurological consequences (due to cardiac arrest and resuscitation).
At the conclusion of the paper, there is a summary of basic measures necessary for treatment of both nonsevere and severe post-tonsillectomy bleeding.Keywords:
tonsillectomy, bleeding, life-threatening bleeding, incidence, factors influencing the bleeding, treatment measures for bleeding
Autoři: Pavel Komínek 1
; Viktor Chrobok 2
; A. Pellant 3; J. Kraus 4; V. Černý 5,6; J. Betka 7
Působiště autorů: ORL klinika, Fakultní nemocnice Ostrava, přednosta doc. MUDr. P. Komínek, Ph. D., MBA Klinika otorinolaryngologie a chirurgie hlavy a krku, Fakultní nemocnice Hradec Králové 1; Lékařská fakulta v Hradci Králové, Univerzita Karlova v Praze, přednosta prof. MUDr. V. Chrobok, CSc., Ph. D. Klinika otorinolaryngologie a chirurgie hlavy a krku Pardubické krajské nemocnice, a. s. 2; Fakulta zdravotnických studií Univerzity Pardubice, přednosta MUDr. J. Mejzlík, Ph. D. 3; Otorinolaryngologické oddělení, Nemocnice Rudolfa a Stefanie Benešov, a. s., primář MUDr. J. Kraus, MBA Klinika anesteziologie, resuscitace a intenzivní medicíny, Fakultní nemocnice Hradec Králové 4; přednosta prof. MUDr. V. Černý, Ph. D., FCCM 5; Department of Anesthesia, Pain, Management and Perioperative Medicíně Dalhousie University, Halifax, Nova Scotia, Canada Klinika ORL a chirurgie hlavy a krku 1. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Motol 6; přednosta prof. MUDr. J. Betka, DrSc., FCMA 7
Vyšlo v časopise: Otorinolaryngol Foniatr, 63, 2014, No. 1, pp. 41-49.
Kategorie: Přehledové články
Souhrn
Tonzilektomie (TE) je jednou z nejčastějších operací na ORL pracovištích, krvácení pak představuje nejzávažnější komplikaci po tonzilektomii. Při časném krvácení, které vzniká v průběhu hospitalizace pacienta, je dosah péče bezproblémový, pozdní krvácení je podstatně nevyzpytatelnější. V článku je podán aktuální literární přehled týkající se rizik krvácení a faktorů, které krvácení ovlivňují.
Dosud neexistuje jasná definice krvácení, proto se liší i výsledky studií. Pooperační krvácení se po operaci vyskytuje od 2-15 %. Studie založené na dotazování pacientů ale ukazuje, že krvácení se vyskytuje častěji, než se zdravotníci domnívají. Krvácení je častější při použití horkých operačních technik (některé studie toto ale neprokazují). Pro predikci rizika nechirurgického krvácení je nejdůležitější negativní anamnéza zaměřená na detekci krvácivých stavů. Vyšší riziko krvácení je u pacientů starších než u dětí, u mužů. Indikace k TE vliv na krvácení spíše nemá, první pooperační krvácení zvyšuje riziko dalšího závažnějšího krvácení přibližně dvakrát, incidenci zvyšuje užívání některých léků (např. aspirin), vliv zkušenosti operatéra na krvácení není jednoznačný.
Výjimečně může po TE vzniknout tzv. život ohrožující krvácení. Protože tato krvácení nejsou systematicky sledována, chybí přesná data o jejich incidenci. Přes všechna opatření není možné vždy zabránit úmrtí nebo závažným neurologickým následkům (v důsledku zástavy srdce a resuscitace). V závěru jsou shrnuta základní léčebná opatření nezbytná při vzniku lehkého i závažného krvácení.Klíčová slova:
tonzilektomie, krvácení, život ohrožující krvácení, incidence, faktory ovlivňující krvácení, opatření při krváceníÚVOD
Tonzilektomie (TE) patří mezi nejčastější operace na světě. Pomineme-li pacienty operované pro nádorové onemocnění patrových mandlí, je TE v naprosté většině prováděna u mladších jedinců. Tonzilektomie u nich bývá prováděna jako samostatná operace, často je sdružována i s dalšími výkony, u dětí např. s adenoidektomií (12).
Krvácení po tonzilektomii (PTH – posttonsillectomy hemorrhagie) je nejvážnější pooperační komplikací (25, 32). Zatímco při časném krvácení, které vzniká v průběhu hospitalizace pacienta, je dostupnost zdravotníků a tedy i potřebné péče zpravidla bezproblémová, pozdní krvácení je podstatně nevyzpytatelnější. Vzniká často až po propuštění z nemocnice, může být různě intenzivní, a proto vede k obavám i u velmi zkušených lékařů. Naštěstí jde ve většině případů o krvácení, které neohrožuje život pacienta. Silné krvácení může být ale výjimečně i přímou příčinou úmrtí, nebo může vést k závažným neurologickým následkům v důsledku hemoragického šoku a následné resuscitace (32). Například v sousedním Rakousku (cca 8,4 miliónu obyvatel) zemřelo v letech 2006-2007 celkem 5 dětí mladších 6 let na masivní krvácení po TE (25). Uvedené nešťastné události pak bývají podrobeny rozboru znaleckých komisí či soudně znaleckých posudků. Mohou pak zásadním způsobem nepříznivě ovlivnit život nejen postižených rodin, ale i profesní život zdravotnického personálu.
Cílem článku je podat aktuální literární přehled týkající se rizik krvácení a faktorů, které krvácení ovlivňují, dále prezentovat několik kazuistik a obecná opatření při vzniku krvácení.
DEFINICE KRVÁCENÍ
V definici krvácení není jednota (tab. 1). V důsledku toho se pak liší i výsledky studií. Je to dáno nejen odlišným designem studie (retrospektivní, prospektivní), ale i rozdílným zdravotnickým systémem a systémem pooperačního sledování v různých zemích (někde jsou např. pacienti sledováni po operaci rodinným lékařem, otolaryngolog proto vůbec o vzniklém krvácení nemusí být informován atd.).
Tab. 1. Definice krvácení podle různých autorů. 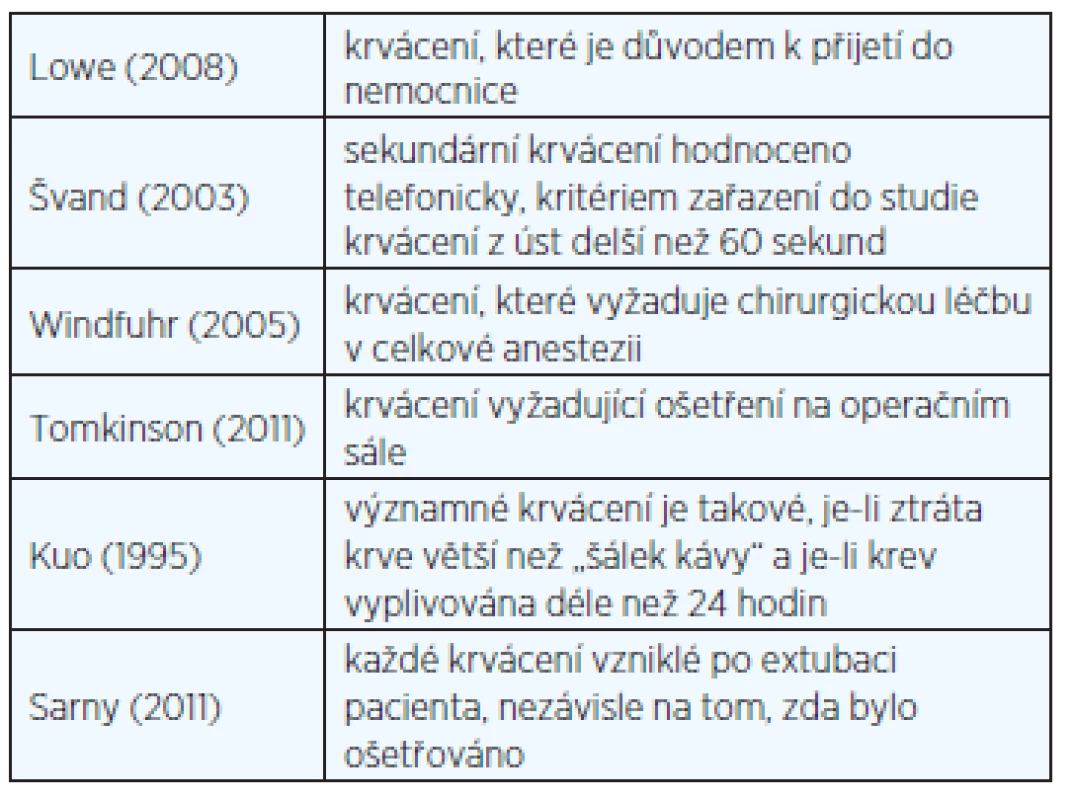
Lowe a spol. pracují ve své studii s krvácením, které je důvodem k přijetí do nemocnice (19). Evans hodnotil frekvenci sekundárního krvácení na základě telefonického šetření, kritériem bylo krvácení z úst delší než 60 sekund (5). Windfuhr a spol. definují krvácení jako stav, které vyžaduje chirurgickou léčbu v celkové anestezii (31). Podobně i Tomkinson a spol. pracují ve své studii 17500 TE s krvácením vyžadujícím ošetření na operačním sále (29). Kuo a spol. považují za významné krvácení, pokud je ztráta krve větší než „šálek kávy“ a je-li krev vyplivována déle než 24 hodin (16). Někteří, například Wei, naopak nepoužívají ve svých sděleních žádnou bližší definici krvácení (30).
Určitou systematičnost v hodnocení krvácení přinášejí pouze některé prospektivně zaměřené studie. Příkladem je např. sdělení rakouských autorů Sarny a spol., v němž je krvácení definováno jako každé krvácení vzniklé po extubaci pacienta, nezávisle na tom, zda bylo či nebylo třeba chirurgické ošetření (24).
DĚLENÍ A EPIDEMIOLOGIE KRVÁCENÍ
Krevní zásobení patrových mandlí
Patrová mandle má bohaté krevní zásobení vycházející z povodí a. carotis externa. Dolní pól mandle, do něhož vstupuje více cév, je zásobován z větví a. facialis, a. lingualis a a. palatina ascendens. Z nich je největší tonzilární větev a. facialis. K hornímu pólu mandle jdou větve z a. pharyngea ascendens a z a. palatina descendens.
Z hlediska topografické anatomie je důležitá skutečnost, že a. carotis interna je od laterálního okraje patrové tonzily vzdálená 1,1-1,7 cm (14). Obdobně se může do blízkosti lůžka patrové mandle přiblížit některá z větších cév v důsledku zánětlivých, nádorových změn nebo jiných změn (aneuryzma, coiling, kinking). Windfuhr a spol. doporučují sledovat před tonzilektomií pulzaci v oblasti orofaryngu, její přítomnost by měla být pro chirurga varující (32). Podobně i Pellant a spol. doporučují před adenoidektomií palpovat zadní stěnu hltanu k vyloučení aberantní cévy (21).
Dělení krvácení z časového hlediska
Krvácení lze po ukončené tonzilektomii rozdělit na časné a pozdní.
- Časné (primární) krvácení (vzniklé do 24 hodin po operaci) je nejčastější PTH. Objevuje se především 5-7 hodin po operaci, kdy již není přítomna vazokonstrikce cév (14). Obecně je vznik časného krvácení dáván do souvislosti s chirurgickou technikou. Krvácení se dnes vyskytuje méně často než v minulosti, kdy byly výkony převážně prováděny v lokální anestezii a stavění krvácení především v oblasti kořene jazyka ať opichem či koagulací bylo obtížnější než u výkonů v celkové anestezii. Příčinou časného krvácení bývá mnohdy reziduum po tonzilektomii (28); Klimák a spol. pozorovali reziduum po tonzilektomii u 8 z 57 nemocných s časným PTH (13).
- Pozdní (sekundární) krvácení (po více než 24 hodinách) již zpravidla nesouvisí s chirurgickou technikou a má nezměněnou prevalenci oproti minulosti. Objevuje se většinou během prvních 10 dní po operaci, nejčastěji 5.-7. pooperační den, kdy se odlučují fibrinové povlaky (14, 22, 32). Může se však objevit i 14 nebo i více dní po operaci. Windfuhr a spol. pozorovali dokonce pozdní život ohrožující krvácení 58 dní po operaci (32).
Epidemiologie krvácení
Pooperační krvácení se vyskytuje od 2-15 %; práce Randalla a spol. však popisuje krvácení až u 40 % pacientů (14, 17, 22, 31, 32). Incidence PTH se významně liší v závislosti na velikosti a věku sledované populace a na definici krvácení (25, 32). Nejpřesnější informace o incidenci krvácení přinášejí prospektivní studie a studie používající jednotné dotazníky (25). Z výsledků těchto studií je zřejmé, že krvácení, obvykle nezávažné, se vyskytuje častěji, než vyplývá z retrospektivně hodnocené zdravotnické dokumentace.
Ve studii Sarny a spol. v letech 2007 a 2008 byly pomocí dotazníku nebo cíleným telefonickým dotazem získány informace od 407 pacientů (z celkových 695, kteří na ORL klinice v Grazu absolvovali tonzilektomii nebo tonzilotomii) (25). Krvácení po operaci udalo celkem 24,6 % (100 pacientů), chirurgická revize na operačním sále byla provedena u 4,7 % (19/407) pacientů. PTH bylo pozorováno nejčastěji 7. a 8. pooperační den, častější po tonzilektomii (29,7 %, 87/283), než po adenotonzilektomii (12,9 %, 9/70). Ze 100 pacientů s PTH mělo 76 jednu krvácivou epizodu, 12 pacientů dvě krvácení, 4 pacienti tři krvácení, 6 pacientů čtyři a tři pacienti udávali dokonce 5 krvácivých epizod. Celkem bylo dle záznamů ošetřeno po propuštění z nemocnice pro krvácení 17,1 % (119/695) pacientů; z toho lze usoudit na průměrnou četnost pooperačního krvácení 21,7 % (25).
V jiné studii, prováděné v roce 2010 prospektivně na 32 ORL odděleních v Rakousku a vedené stejným týmem, bylo u souboru 9405 pacientů po TE, tonzilotomii nebo adenoidektomii pozorováno krvácení u 7,9 % pacientů (24). Nejčastěji to bylo u pacientů po tonzilektomii +/ - adenoidektomii (15,0%, 689/4594), méně často pak po tonzilotomii +/ - adenoidektomii (2,3 %, 30/1319) a po adenoidektomii pak pouze u 28/3492 (0,8 %) dětí. Ve studii byl kromě stupně krvácení hodnocen i časový odstup krvácení od operace; dělení pak bylo použito i pro sledování frekvence krvácení na ORL pracovištích v Rakousku v letech 2009 a 2010 (tab. 2).
Tab. 2. Krvácení po tonzilektomii – klasifikace, způsob záznamu (Sarny a spol., Laryngoscope 2011). 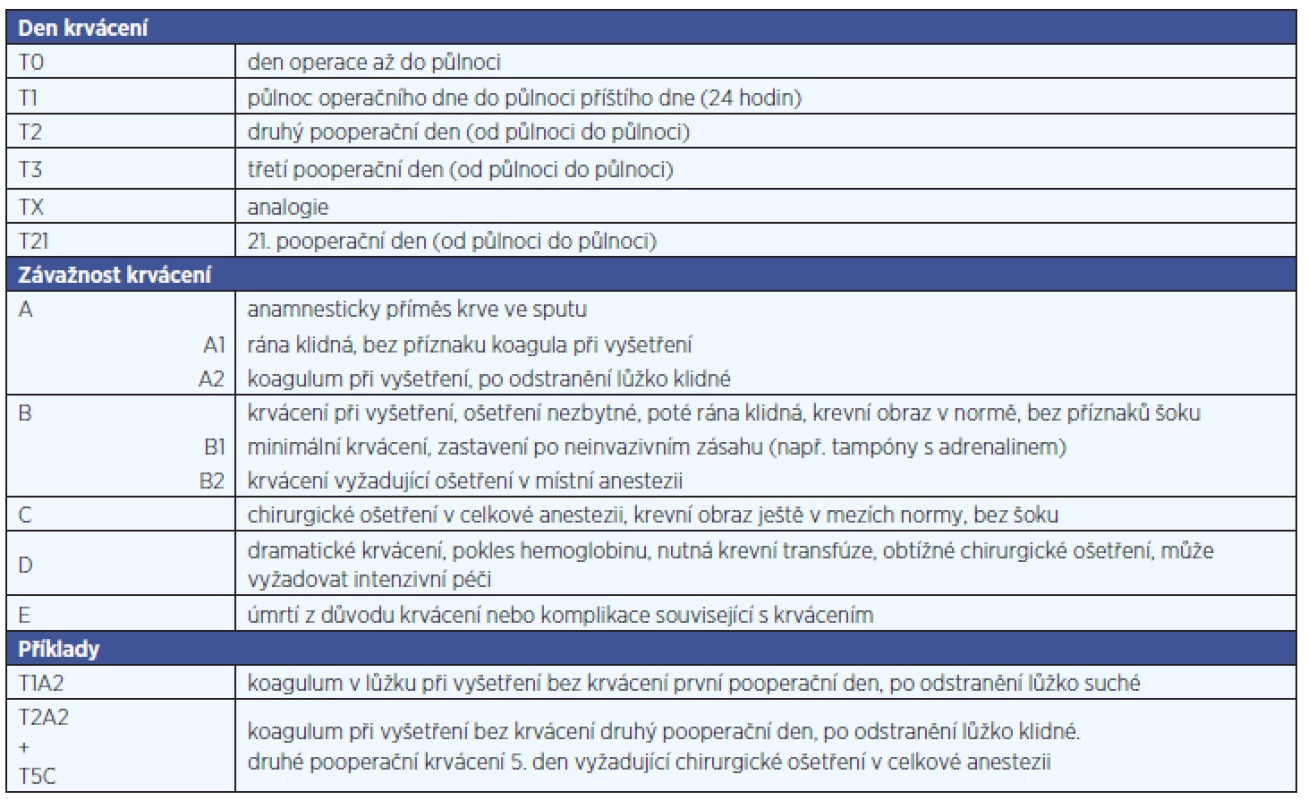
Naopak v největší prospektivní studii PTH, provedené ve Spojeném království Lowem a spol., bylo hodnoceno celkem 34 000 pacientů po TE (2003-2004) v 277 nemocnicích (19). Krvácení bylo pozorováno ve 3,5 %; v 0,6 % se jednalo o primární krvácení, ve 3 % o krvácení pozdní. Krvácení častěji souviselo s užitím „horkých technik“ preparace oproti studeným technikám (19). V retrospektivní metaanalýze Krishna a spol. se v souboru 3384 pacientů vyskytlo PTH u pacientů s normálními koagulačními testy ve 3,3 %, oproti pacientům s patologickými koagulačními testy však nebylo statisticky významné (14).
Dle recentní prospektivní multicentrické studie, publikované Tomkinsonem a spol., hodnotící téměř 17 500 tonzilektomií s/bez adenoidektomie, se ve Walesu na operační sál pro vážné krvácení vrátilo celkem 270 pacientů (1,5 %), u 128 z nich (0,7 %) se jednalo o primární krvácení, u 142 (0,8 %) o krvácení pozdní (29). Ze studie vyplývá, že pacienti starší 12 let měli 1,5-3krát vyšší riziko krvácení a pozdní krvácení se vyskytovalo častěji, pokud byly používány „horké operační techniky“ (29). Autoři připouštějí, že malá krvácení byla v jejich studii detekována velmi málo (pozn. ve studii jsou hodnocena krvácení vyžadující ošetření na operačním sále). Pro predikci rizika nechirurgického krvácení je nejdůležitější negativní anamnéza zaměřená na detekci krvácivých stavů. Dnes proto podobně jako v řadě zemí není v České republice při negativní anamnéze vyžadováno předoperační vyšetření krvácivých parametrů (i případné dodatečné zjištění patologických koagulačních faktorů nevede k život ohrožujícímu stavu pro možnost relativně rychlé úpravy poměrů) (10).
Příčiny rozdílů ve statistikách incidence krvácení
Faktorem, který značně ovlivňuje validitu jednotlivých statistik (především pak retrospektivních studií), je skutečnost, že se významně liší definice krvácení. Rovněž tak se ale zřejmě liší významně způsob záznamu vzniklých komplikací a jejich následné dohledání. Především malá krvácení (anamnesticky příměs krve ve slinách) nejsou často v dokumentaci nijak zaznamenána, krvácející pacienti jsou často ošetřováni v rámci urgentních příjmů a nikoliv na ORL pracovištích; někdy jsou pacienti po tonzilektomii kontrolováni rodinnými lékaři a nikoliv ORL pracovišti (toto se povětšinou netýká České republiky) (7, 32).
FAKTORY ZVYŠUJÍCÍ RIZIKO POOPERAČNÍHO KRVÁCENÍ
V souvislosti s faktory zvyšujícími riziko krvácení se hovoří především o vlivu věku, pohlaví, způsobu provedení operace (studené versus horké techniky), vlivu léků, zkušenosti operatéra a dalších faktorech. Výsledky studií, bohužel, přinášejí mnohdy značně rozporuplné výsledky.
- Věk
Sarny a spol. prokázali ve studii 9405 operací vyšší riziko krvácení u dospělých pacientů (568/3707, 16,2 %) než u školou povinných dětí (129/2424, 5,3 %) a u dětí mladších 6 let (50/3474, 1,4 %) (24). Riziko vzniku krvácení bylo cca 3krát nižší u dětí do 6 let oproti dětem školou povinným, u kterých se vyskytovalo častěji i těžké krvácení (C+D).
Podobně i ve studii Tomkinson a spol. bylo riziko krvácení 1,5-3krát vyšší pozorováno u pacientů starších 12 let (29). Častější výskyt PTH u starších pacientů potvrzují i další práce (12, 28, 32). Windfuhr a spol. u pacientů starších 20 let, Kim a spol. u pacientů nad 65 let (12, 32).
- Pohlaví
Některé práce prokazují vyšší výskyt krvácení u mužského pohlaví. Např. Sarny a spol. na základě 9045 operací považují mužské pohlaví za 1,3krát rizikovější pro vznik pooperačního krvácení (24). V práci Tomkinsona a spol. bylo časné krvácení rovněž častěji prokázáno u mužského pohlaví (29).
- Indikace k operaci a riziko krvácení, ambulantní tonzilektomie
Sarny a spol. nepozorovali mezi jednotlivými indikacemi k tonzilektomii signifikantně vyšší riziko krvácení (24). Dramatické krvácení se vyskytovalo téměř výhradně po tonzilektomii provedené pro rekurentní tonzilitidu (tab. 2).
Dle práce Lowe a spol. je riziko PTH stejné pro rekurentní tonzilitidu, chronickou tonzilitidu či pro dřívější (není blíže specifikováno) peritonzilární absces, více než 2krát nižší je riziko krvácení u operace provedené pro hyperplazii mandlí (17).
V naší literatuře pozoroval Školoudík a spol. u skupiny 1492 pacientů častější krvácení po operaci peritonzilárního abscesu (28).
- Zvyšuje první pooperační krvácení riziko dalšího krvácení?
Malé krvácení zvyšuje riziko dalšího závažnějšího krvácení přibližně dvakrát (z 5,2 % na 10,2 %), polovina druhého závažného krvácení nastává následující den po lehkém krvácení (24). Jen vzácně je pozdní krvácení tak silné, že vyžaduje celkovou anestezii a krevní transfuzi (33).
- Užívání léků
Incidenci krvácení zvyšuje např. předoperační užívání aspirinu. Dále to je dexamethazon, který je někdy používán k prevenci pooperační nauzey a zvracení, zvýšené dávky dexamethazonu zvyšují riziko krvácení (4). Studie Kima a spol. potvrzuje i vyšší riziko krvácení při podání nesteroidních antirevmatik, která jsou někdy používána k tlumení pooperační bolesti (12).
- Technika operace
V současnosti jsou používány nejčastěji studené techniky s/bez elektrochirurgií. Někdy je používána koblace, radiofrekvence, jen výjimečně je používán k operaci CO2 laser. Ke stavění krvácení jsou používány i podvazy cév, elektrokoagulace a sutura patrových oblouků (34). Práce srovnávající jednotlivé operační techniky přinášejí rozdílné výsledky, především pak studie s malým počtem respondentů.
Al-Shehri v randomizované studii 190 dětí nenašel signifikantní rozdíl v krvácení při použití elektrodisekce a klasickou tonzilektomií (3).
Naopak Lowe a spol. ve studii téměř 34 000 pacientů po tonzilektomii pozorovali 3krát vyšší frekvenci PTH, pokud byla používána bipolární elektrokoagulace nebo koblace v porovnání se studenou technikou preparace (18). Podobné závěry přináší i rozsáhlá studie Tomkinsona a spol. v souboru 17 500 tonzilektomií s/bez adenoidektomie s nálezem signifikantně častějšího výskytu pozdního krvácení při použití „horkých technik operace“ oproti studeným technikám (29).
Jedna z největších studií autorů Sarny a spol., studující 9405 pacientů, prokázala 1,5krát vyšší riziko vzniku PTH u dospělých pacientů při použití studené techniky kombinované s bipolární diatermokoagulací (24). Rovněž další práce prokázaly vyšší riziko krvácení při užití elektrochirurgie, včetně koblace (18, 20, 26).
Zajímavá studie Windfuhra a spol. hodnotí 54 272 tonzilektomií provedených v r. 2006 v Německu na 156 ORL pracovištích (vč. 37 univerzitních klinik). Žádné operační techniky ani metody (elektrokauter, koblace, různé nástroje) nebyly dávány do souvislosti s opakovaným nebo vyšším výskytem krvácení (34).
U nás se vztahem PTH ke zvolené operační technice zabývali Školoudík a spol., kteří prokázali ve studii 1492 pacientů častější PTH, pokud byla operace prováděna v lokální anestezii (28).
- Zkušenost operatéra
„Závislost na zkušenosti chirurga“ prokazuje studie Sarny a spol., kdy nižší počet PTH byl pozorován u operací prováděnými mladšími chirurgy než staršími chirurgy - konzultanty (24). Naopak faktor „zkušenosti operatéra“ považují za důležitý Kim a spol., kteří pozorovali 1,9krát vyšší riziko krvácení, pokud byla operace prováděna rezidenty (12). Rovněž ve studii Tomkinsona a spol. bylo častější časné krvácení pozorováno, pokud byla operace prováděna nezkušenými chirurgy, zatím co na vznik pozdního krvácení neměla zkušenost operatéra vliv (29).
ŽIVOT OHROŽUJÍCÍ KRVÁCENÍ
S rizikem vzniku prudkého krvácení po tonzilektomii je třeba počítat v běžné klinické praxi a může se vyskytnout u jinak zcela zdravých jedinců. O tom, že se podobné krvácení vyskytuje, svědčí skutečnost, že v letech 2006-2007 bylo v Rakousku popsáno celkem 5 úmrtí dětí mladších 6 let na masivní krvácení po tonzilektomii (25). Protože tato krvácení nejsou systematicky sledována, chybí, bohužel, přesná data o jejich incidenci. Absenci relevantních dat lze vysvětlit i tím, že vlastní zkušenosti s úmrtím či poškozením pacienta v souvislosti s krvácením obvykle nikdo veřejně neprezentuje. Navíc lze i u starších a vysoce erudovaných chirurgů jen sotva hovořit o „zkušenostech“ s podobnými stavy, protože se vyskytují zřídka. Přitom je zřejmé, že závažného život ohrožujícího krvácení se obává většina velmi zkušených otolaryngologů zřejmě proto, že tonzilektomie jsou prováděny převážně u dětí a mladší dospělé populace (tab. 3 - 5).
Definice „život ohrožujícího krvácení“ není zcela jasně určena a pohled na ně může být rozdílný. Dle Windfuhra lze život ohrožující krvácení definovat jako krvácení vedoucí k hemoragickému šoku a vyžadující chirurgickou léčbu jako ligatura zevní krkavice nebo zevní přístup k větší krční arterii, tracheostomii, tamponádu hltanu, embolizaci, krevní transfuzi a/nebo resuscitaci (32).
Windfuhr a spol. se snažili retrospektivně na základě dat z 19 německých zdravotnických zařízení z let 1980-2006 systematicky rozebrat život ohrožující krvácení (32). Vycházeli přitom z osobních zkušeností starších ORL lékařů (informaci získali dříve jako chirurgové nebo vedoucí oddělení nebo jako znalci provádějící posudky), nešlo tedy o systematické sledování. Ze studie byla vyloučena krvácení, kde se dalo zastavit krvácení transorální cestou, nebo PTH nevedlo k hemoragickému šoku. Dále byly také vyloučeny případy, které vedly k úmrtí (důvodem vyloučení těchto případů byla obava autorů článku, aby se kolegové nebáli poskytnout klinická data). Ze 79 život ohrožujících krvácení, vedoucích k hemoragickému šoku, bylo 36 dětí a 39 dospělých. Tonzilektomie byla provedena u všech pacientů s průměrnou délkou hospitalizace 6-7 dní po operaci. Jen u 9 z nich bylo zřejmé i primární krvácení (tzn. v dokumentaci zaznamenané krvácení).
Pro účely hodnocení rizik krvácení byli nemocní rozděleni do 4 skupin - podle frekvence krvácení na skupiny s jedním krvácením (skupiny A, B) a opakovaným krvácením (skupiny C, D) (tab. 2). Skupina A (9 pacientů) – jednalo se o pacienty s jednou epizodou masivního krvácení bez neurologických následků. Krvácení se u této skupiny objevilo 4krát za hospitalizace a u pěti nemocných doma po propuštění. U všech byl proveden podvaz a. carotis externa.
Skupina B (2 pacienti) – pacienti měli po masivním krvácení neurologické následky. Jeden pacient (dítě) krvácel 4. den po operaci v době, kdy byl ještě hospitalizován; další dospělý 7. den (jeden den po propuštění z nemocnice). U obou vznikla srdeční zástava, byla prováděna kardiopulmonální resuscitace s následným vznikem apalického syndromu.
Skupina C (8 pacientů - 3 děti a 5 dospělých) – opakované sekundární krvácení s následky. Nejpozdější krvácení bylo pozorováno 14 dní po operaci. PTH 5krát začalo doma po propuštění, 3krát během hospitalizace. Po prvním krvácení následovalo další krvácení 1-6krát, přičemž minimálně jedenkrát bylo hodnoceno jako masivní. U šesti pacientů bylo pozorováno poškození mozku následkem hemoragického šoku, dále byl pozorován Hornerův syndrom a poškození n. glossopharyngeus u dvou pacientů v důsledku urgentní péče.
Skupinu D (60 pacientů - polovina dětí a polovina dospělých) tvořili nemocní, u nichž došlo k opakovanému krvácení bez následků. Jen 8 pacientů mělo primární život ohrožující krvácení, z nich bylo třeba 7krát podvázat arterii. Pozdní krvácení nastalo u 52 nemocných, nejpozději pak 58 dní po tonzilektomii. Z tohoto počtu v 60 % za hospitalizace, v ostatních případech doma. Pozdní krvácení se projevovalo buď jako masivní krvácení nebo vyzvracením většího množství krve (42krát), velké (35krát) (pozn. v práci není blíže specifikován rozdíl mezi masivním a velkým krvácením), malé (17krát) či jako difuzní (9krát). Spontánní ústup krvácení byl pozorován 19krát. Třikrát byla identifikována abnormální větev vycházející z a. carotis interna nebo vaskulární spojení k a. carotis externa (pozn. bez bližší specifikace). Poranění cévy (pozn. blíže nespecifikované) bylo pozorováno u 6 pacientů, dvakrát se projevující jako aneuryzma. Většina pacientů byla léčena transorální ligací (47krát) nebo transorální elektrokoagulací (17krát). Tamponáda hltanu byla provedena 15krát, arteriografie 10krát, krevní transfúze 26krát (32).
O tom, že definice život ohrožujícího krvácení je velmi nejasná, svědčí srovnání s jinými pracemi. Např. Klimák a spol. v retrospektivní studii 1889 chorobopisů dospělých pacientů operovaných v letech 1985-1995 v místní anestezii pozorovali krvácení u 4,4 % (13). Ve skupině 148 nemocných s komplikacemi (7,8 %) mezi 1-14 dny pozorovali krvácení u 22 nemocných, žádné z nich nebylo život ohrožující (13).
Naopak Windfuhr ve studii sledující PTH mezi lety 1988-2000 musel z důvodu výrazného krvácení provést celkem 25krát podvaz a. carotis externa, nejčastěji 6. až 11. pooperační den (33). Při masivním krvácení preferuje uvést pacienty do celkové anestezie a provést cílený podvaz cévy přes ústní dutinu (nepoužívá tedy elektrokoagulaci). Pokud tento postup nevede k vyřešení stavu, je ve stejné době proveden podvaz a. carotis externa ze zevního přístupu – dle autorů jde o metodu volby u masivního krvácení (33).
OPATŘENÍ PŘI KRVÁCENÍ
Poznámka: Autoři cíleně uvádějí termín opatření, nejedná se o jednoznačná závazná doporučení, která by mohla být nesprávně interpretována soudci. Uvedená opatření je možné individualizovat dle stavu konkrétního pacienta a možností daného zdravotnického zařízení.
- Opatření při kontrolovatelném krvácení (pacient spolupracuje, nekolabuje, nejsou známky šoku)
Většina krvácení po tonzilektomii je nezávažná, mohou však být varovným příznakem vzniku masivního krvácení. Vznikne-li krvácení po propuštění do domácího ošetřování, měli by být nemocní přijati vždy zpět do ústavní léčby na standardní ORL oddělení (event. na JIP) na nejméně 1 den, raději na více dní. Důvodem hospitalizace je vyšší riziko dalšího krvácení v následujících dnech (ani hospitalizace na lůžku ale nemůže zabránit případnému dalšímu krvácení, je ale dostupná nutná péče!).
Potřebná opatření spočívají ve vyšetření ústní dutiny a hltanu s následným ošetřením (jsou-li známky krvácení) lůžka v celkové nebo místní anestezii (u spolupracujících pacientů, obvykle po opichu lůžka roztokem 1% mesocainu).
Drobné krvácení lze stavět pomocí tamponu (lze užít roztok peroxidu vodíku), event. s pomocí elektrokoagulace. Krevní koagulum v lůžku po tonzilektomii by mělo být odstraněno (odsáto), jelikož se pod koagulem může skrývat trvalé drobné krvácení. Menší traumatizaci oproti elektrokoagulaci představuje podvaz cévy na peanu, což může být pro lékaře technicky náročnější.
Součástí nezbytných opatření je zajištění žilního vstupu (i v případě, že pacient aktuálně nekrvácí), vyšetření krevního obrazu a krvácivých parametrů (APTT, Quick, INR), i když poruchy krevní srážlivosti s pozdním krvácením obvykle nesouvisejí. Je-li krvácení nejasné a nedaří se je bezpečně zastavit, je nezbytné ošetření lůžka a krvácení v celkové anestezii.
- Postup při život ohrožujícím krvácení (nespolupracující pacient, nekontrolovatelné krevní ztráty, šokový stav)
Jedná se o urgentní stav a tomu by měla odpovídat i potřebná opatření, jde o stav, který by měl být neodkladně řešen chirurgicky na operačním sále. Nelze očekávat, že by výsledky odebraných koagulačních faktorů zásadně změnily postup.
V popředí stojí především zajištění dýchacích cest a žilního vstupu. Organizace péče o tyto pacienty se proto může lišit v rozdílných zdravotnických zařízeních. Může být proto např. potenciální chybou, pokud jsou pacienti s masivním krvácením přiváženi RZP na ORL oddělení, které pro základní zajištění základních funkcí nejsou ani personálně ani technicky vybaveny tak, jako pracoviště urgentního příjmu nebo anesteziologická oddělení, a může proto dojít k chybě z prodlení. Například ve FN Ostrava je snaha centralizovat „urgentní pacienty“ na oddělení urgentního příjmu. Krvácející pacienti jsou proto zásadně přiváženi na urgentní příjem, kde jsou k dispozici 1-2 lékaři a 3-5 zdravotních sester zvyklých řešit urgentní stavy. Sem je i přivolán ORL konziliář a je rozhodnuto o dalším postupu. Naopak ve FN Motol je nejrychlejší a adekvátní pomoc zajištěna, je-li pacient dopraven přímo na ORL kliniku.
Pacient s masivním krvácením by měl být ihned transportován na operační sál, zaintubován a po odsátí a odstranění krevních koagul z ústní dutiny a hltanu by měla být neodkladně provedena revize lůžek. Součástí opatření je i zajištění krevních náhrad. Ošetření krvácející cévy by mělo být cílené – optimálně podvazem nebo opichem. Elektrokoagulace je často neúčinná, lze ji použít jen tehdy, je-li zřejmý zdroj krvácení (často je přítomná nekróza a rozbředlá tkáň). Pokud uvedená opatření nevedenou k bezpečnému zastavení krvácení, pak je krvácející místo komprimováno tamponádou hltanu (event. prstem přes ústa) a je indikováno provedení podvazu a. carotis externa ze zevního přístupu.
Problémem je, pokud na operačním sále zdroj masivního krvácení během revize nenajdeme (pacient může být „vykrvácený“, pokles krevního tlaku). V těchto případech lze zvážit zvýšení žilní náplně pomocí Valsalvova manévru a najít tak místo původního krvácení (ani toto opatření ale nemusí vést k odhalení místa krvácení). Použití kompresivních tamponů a jejich prošití k patrovým obloukům lze považovat spíše za postup „z rozpaků“ (m.j. pro riziko potencionálního uvolnění tamponu a jeho aspiraci). V případě jeho použití je vždy třeba, aby byl tampon prošit matracovým stehem k patrovým obloukům a fixován nití vyvedenou a fixovanou náplastí na tváři.
Pokud zdroj většího krvácení nenajdeme po transportu do nemocnice, je třeba postupovat velmi obezřetně. Pokud pacient nekrvácí a situaci bychom na základě anamnézy vyhodnotili jako „stav po masivním krvácení“ a je zřejmá strana, z níž došlo ke krvácení, nebo se krvácení opakuje, lze zvážit preventivní podvaz a. carotis externa. Lze doporučit hospitalizaci na jednotce intenzivní péče (JIP), pobyt na JIP vlastní riziko krvácení nicméně nijak neovlivní. Lze však předpokládat, že by v případě dalšího masivního krvácení bylo možné rychleji a účinněji zajistit průchodnost dýchacích cest orotracheální intubací. Protože však JIP jsou ve většině ústavů mezioborové, je zapotřebí velmi pečlivé poučení personálu – v případě dalšího krvácení nutnost rychlé intubace k zajištění dýchacích cest. Samozřejmostí je i příprava zásob krve.
Poznámka k ošetření krvácení v místní anestezii
V dnešní době se již TE prakticky neprovádí v lokální anestezii. Předností výkonů v lokální anestezii bylo získání určité „manuální zručnosti“ při zákrocích v ústní dutině a hltanu, schopnosti komunikovat a „řídit“ nemocného během výkonu. Zejména mladým lékařům pak může činit problém se vyrovnat s místním umrtvením i dávivým reflexem, a tím i (s menším) krvácením po TE.
OTÁZKY, KTERÉ jsou kladeny soudnímu znalci
Krvácení po tonzilektomii je vždy nepříjemnou komplikací. Laickou ale i odbornou veřejností je operace vnímána jako „banální“. Přestože řada případů krvácení, které jsou řešeny v rámci znaleckých posudků, si je velmi podobná, obvykle se liší v různých detailech. Při znaleckém posudku je řešen pouze jeden konkrétní případ, nejsou prováděna obecná hodnocení. Pro představu čtenářů jsou uvedeny obvyklé dotazy na soudního znalce:
- zda a jak byl pacient o možných komplikacích poučen;
- zda bylo krvácení rozpoznáno včas;
- zda bylo možné předpokládat vznik komplikace;
- zda mělo být krvácení rozpoznáno dříve;
- zda byla opatření použitá pro zastavení krvácení správná;
- zda měl být zvolen odlišný diagnostický a léčebný postup;
- jaká byla erudice ošetřujícího lékaře;
- zda byla opatření provedená lege artis;
- jak byl zajištěn transport dítěte domů (existují pravidla pro transport nemocných z nemocnice?).
Dále bývá hodnocena zdravotnická dokumentace, ze které se při posuzování vychází. Často jsou zjišťovány různé nedostatky a nesrovnalosti ve zdravotnické dokumentaci, např. zápisy lékaře nejsou dostatečně časté (neodpovídají závažnosti stavu nemocného a nesledují dynamiku změn zdravotního stavu), bývají diskrepance v časových údajích mezi záznamy jednotlivých lékařů, není korelace mezi ošetřovatelskou a lékařskou dokumentací a podobně.
ZÁVĚRY
Krvácení po tonzilektomii může představovat závažnou a život ohrožující komplikaci, je třeba proto k němu takto přistupovat a nepodceňovat je. V případě vzniku krvácení (i slabého) je nezbytná okamžitá hospitalizace, zajištění žilního vstupu a místní ošetření. U masivního a nekontrolovatelného krvácení je naprosto nezbytné zajištění vitálních funkcí a ošetření na operačním sále. I při okamžité a kvalifikované lékařské pomoci může být krvácení po tonzilektomii smrtelné.
Je třeba nepodceňovat dostatečné předoperační informování pacientů (rodičů) o možných pooperačních komplikacích, zvláště proto, že v laické veřejnosti přetrvává názor, že tonzilektomie je operací zcela banální.
Adresa ke korespondenci:
Doc. MUDr. Pavel Komínek, Ph.D., MBA
ORL klinika Fakultní nemocnice Ostrava
17. listopadu 1790
708 52 Ostrava
e-mail: pavel.kominek@fno.cz
Zdroje
1. American Academy of Otolaryngology-Head neck Surgery. Tonsillectomy and Adenoidectomy Inpatient Guidelines. Recommendations of the AAO-HNS Pediatric Otolaryngology Commiteee. St. Louis, MO:Mosby, 1996, s. 1-4.
2. Alexander, R. J., Kikreja, R., Ford, G. R.: Secondary posttonsillectomy haemorrhage and informed consent. J. Laryngol Otol, 118, 2004, s. 937-940.
3. Al-Shehri, A. M. S.: Post-tonsillectomy pain and bleeding in children: A comparison of traditional tonsillectomy with electrodissection tonsillectomy. Curr. Pediatr. Res., 16, 2012, č. 2, s.150-152.
4. Czarnetzki, C., Elia, N., Lysakiwski, C.: Dexamethasone and risk of nausea and vomiting and postoperative bleeding after tonsillectomy in children: A randomized trial. JAMA, 300, 2008, s. 2621-2630.
5. Evans, A. S., Khan, A. M., Zouny, D., Adamson, R.: Assessment of secondary haemorrhage rates following adult tonsillectomy – a telephone survey and literature review. Clin. Otolaryngol. Allied Sci., 28, 2003, č. 6, s. 489-491.
6. Ghufoor, K., Frosh, A., Sandhu, G., Hanif, J.: Post-tonsillectomy patient care in the community. Int. J. Clin. Pract., 54, 2000, č. 7, s. 420-423.
7. Harris, R. L., Mitchell, J. E., Jonathan, D. A.: A telephone audit in paralel with the UK national tonsillectomy audit to investigate readmission as a measure of secondary haemorrhage rate. Auris Nasus Larynx, 35, 2008, č. 2, s. 220-223.
8. Helmus, C., Grin, M., Westfall, R.: Same-day-stay adenotonsillectomy. Laryngoscope, 100, 1990, s. 593-596.
9. Chowdhury, K., Teslak, T. L., Schloss, M. D.: Post-tonsillectomy and adenoidectomy hemorrhagie. J. Otolaryngol, 17, 1988, s. 46-49
10. Chrobok, V., Pellant, A., Janouch, J., Komínek, P., Kabelka, Z., Šlapák, I.: Problematika předoperačního vyšetření před adenotomií a tonzilektomií u dětí. Otorinolaryng. a Foniat. /Prague/, 58, 2010; č. 4, s. 232-236
11. Irani, D. B., Berkowitz, R. G.: Management of secondary hemorrhagie following pediatric adenotonsillectomy. Int. J. Pediatr. Otorhinolaryngol., 40, 1997, s. 115-124.
12. Kim, M. K., Lee, J. W., Kim, M. G., Ha, S. Y., Lee, J. S., Yeo, S. G.: Analysis of prognostic factors for postoperative bleeding after tonsillectomy. Eur Arch. Otorhinolaryngol., 269, 2011, s. 977-981.
13. Klimák, P., Lischkeová, B., Astl, J., Kuchynková, Z.: Komplikace po tonzilektomii. Otorinolaryng. a Foniat./Prague/, 49, 2000, č. 1, s. 25-28.
14. Komínek, P., Chrobok, V., Astl, M. et al.: Záněty hltanu. Havlíčkův Brod,Tobiáš, 2005, s. 323.
15. Krishna, P., Lee, D.: Post-tonsillectomy bleeding: a meta-analysis. Laryngoskope, 111, 2001, s. 1358-1361.
16. Kuo, M.: Early post-tonsillectomy morbidity following hospital discharge: do patiens and GPs know what to expect? Health Trends, 27, 1995, s. 98-100.
17. Lee, M. S., Mongague, M. L., Hussain, S. S.: Post-tonsillectomy hemorrhagie: cold versus hot dissection. Otolaryngol. Head Neck Surg., 131, 2004, s. 833-836.
18. Lowe, D., van der Meulen, J.: Tonsillectomy technique as a risk factor for postoperative haemorgage. Lancet, 34, 2004, s. 697-702.
19. Lowe, D., van der Meulen, J., Cromwell, D. et al: Key messages from the National Prospective Tonsillectomy Audit. Laryngoscope, 117, 2007, s. 717-724.
20. Mowatt, G., Cook, J. A., Fraser, C., McKerrow, W. S.,Burr, J. M.: Systematic review of the safety of electrosurgery for tonsillectomy. Clin. Otolaryngol., 31, 2006, s. 95-102.
21. Pellant, A., Eliáš, P., Náhlovský, J.: Anomálie a variace velkých tepen hlavy a krku z pohledu otorinolaryngologa. Choroby hlavy a krku. Head and Neck Diseases, 4, 1995, č. 1, s. 32-35.
22. Randall, D. A., Hober, M. E.: Complicatons of tonsillectomy and adenoidectomy. Otolaryngol. Head Neck Surg., 118, 1998, č. 1, s. 61-69.
23. Reiner, S. A., Sawyer, W. P., Clark, K. F., Wood, M. W.: Safety of outpatient tonsillectomy and adenoidectomy. Otolaryngol. Head Neck Surg., 102, 1990, s.161-168.
24. Sarny, S., Ossimitz, G., Habermann, W., Stammberger, H.: Hemorrhagie following tosil srgery: A multicenter prospective study. Laryngoskope, 121, 2011, s. 2553-2556.
25. Sarny, S., Habermann, W., Ossimitz, G., Schmidt, Ch., Stammberger, H.: Tonsilar haemorrhage and re-admission: a questionnaire based study. Eur Arch. Otorhinolaryngol., 268, 2011, s. 1803-1807.
26. Smith, I,, Wilde, A.: Secondary tonsillectomy haemorrgahe and non-steroidal antiinflammatory drugs. J. Laryngol. Otol., 113, 1999,1, s. 28-30.
27. Swoboda, H., Welleschik, B.: A severe late tonsila hemorrhagie 2 months postoperatively. Otolaryngol. Rhinol Otol. (Stuttg.), 67, 1988, s. 431-433.
28. Školoudík, L., Dufek, Z., Vokurka, J., Čelakovský, P.: Krvácení po tonzilektomii. Otorinolaryng. a Foniat./Praque/, 54, 2005, č. 1, s. 42-46.
29. Tomkinson, A., Harrison, W., Owens, D., Hartus, S., McClure, V., Temple, M.: Risk factors for postoperative hemorrhagie following tonsillectomy. Laryngoscope, 121, 2011, s. 279-288.
30. Wei, J. L., Beatty, C. W., Gustafson, R. O.: Evaluation of post tonsillectomy hemorrhagie and risk factors. Otolaryngol. Head Neck Surg., 123, 2000, č. 3, s. 229-235.
31. Windfuhr, J. P., Chen, Y. S., Remmert, S.: Haemorrhagie following tonsillectomy and adenoidectomy in 15 218 patients. Otolaryngol. Head Neck Surg., 132, 2005, č. 2, s. 281-286.
32. Windfuhr, J. P., Schloendorff, G., Baburi, D., Kremer, B.: Life-threatening posttonsillectomy hemorrhagie. Laryngoskope, 118, 2008, s.1389-1394.
33. Windfuhr, J. P.: Excessive post-tonsillectomy hemorrhagie requiring ligature of the external carotid artery. Auris Nasus Larynx, 29, 2002, s. 159-164.
34. Windfuhr, J. P., Wienke, A., Chen, Y. S.: Electrosurgery as a risk factor for secondary post-tonsillectomy hemorrhagie. Eur Arch. Otorhinolaryngol., 266, 2009, s. 111-116.
Štítky
Audiologie a foniatrie Dětská otorinolaryngologie Otorinolaryngologie
Článek vyšel v časopiseOtorinolaryngologie a foniatrie
Nejčtenější tento týden
2014 Číslo 1- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Fexofenadin – nesedativní a imunomodulační antihistaminikum v léčbě alergických projevů
- Isoprinosine nově bez indikačních a preskripčních omezení
- Lokální antiseptická terapie faryngitidy – účinnost oktenidinu a zachování integrity střevní mikrobioty
- Inosin pranobex v léčbě chřipky a dalších respiračních infekcí virové etiologie
-
Všechny články tohoto čísla
- Hodnocení kvality hlasu pomocí DSI (Dysphonia Severity Index)
- Vztah mezi parametry hlasového pole a percepčním hodnocením poruchy hlasu u mužů
- Šírenie infekcie cestou nebezpečného priestoru do mediastina
- Obstrukční syndrom spánkové apnoe - srovnání efektivity různých chirurgických přístupů
- Generalizovaná trombóza mozgových vén - zriedkavá pooperačná komplikácia či náhodná komorbidita
- Atypická forma Menierovej choroby
- Krvácení po tonzilektomii – literární přehled (epidemiologie, rizikové faktory, život ohrožující krvácení)
- Česká verze dotazníku Hearing Handicap Inventory for Adults
- 21st International Sialendoscopy Hands-on Course
- XII. česko-německé dny
- Minimal Invasive Thyroidectomy
- Beskydský ORL den – „Chrápání“
- 26. mezinárodní kurz endoskopické endonazální chirurgie
- 7. HNO-Update-Seminar
- Preparační kurz ORL s mezinárodní účastí – chirurgie nosu a paranazálních dutin
- Otorinolaryngologie a foniatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Krvácení po tonzilektomii – literární přehled (epidemiologie, rizikové faktory, život ohrožující krvácení)
- Obstrukční syndrom spánkové apnoe - srovnání efektivity různých chirurgických přístupů
- Atypická forma Menierovej choroby
- Šírenie infekcie cestou nebezpečného priestoru do mediastina
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání






