-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Autoimunita a diabetes mellitus
Auto-immunity and diabetes mellitus
Autoimmune mechanism of various diseases is currently a hot topic in medicine. In diabetology is the autoimmune mechanism typically mentioned in the pathophysiology of type 1 diabetes (T1D), particularly among the young. But there is an increasing number of patients with clinical picture of T1D manifesting in adulthood – a condition known as Latent Autoimmune Diabetes in Adults (LADA). Autoimmune mechanisms are in the last time mentioned also in the process of insulin resistance and even gestational diabetes. Therefor the theory of autoimmunity is now in all areas of diabetology, and even starting to be reflected in the last American Diabetes Association (ADA) guidelines 2017 in the reclassification of diabetes.
Key words:
autoimmunity, diabetes mellitus, diagnosisReceived:
20. 1. 2017Accepted:
20. 3. 2017
Autoři: Peter Jackuliak; Juraj Payer
Působiště autorů: V. interná klinika LF UK a UNB, Nemocnica Ružinov, Bratislava
Vyšlo v časopise: Forum Diab 2017; 6(1): 27-30
Kategorie: Dalšie témy
Souhrn
Autoimunitný mechanizmus vzniku ochorení je v súčasnosti veľmi aktuálna problematika. V diabetológii sa autoimunitný mechanizmus spomína v patofyziológii diabetes mellitus 1. typu (DM1T) najmä u mladých. Avšak v súčasnosti narastá aj počet pacientov s typickým obrazom DM1T manifestujúcim sa dospelosti – stav známy ako Latent Autoimmune Diabetes in Adults (LADA). Autoimunitné mechanizmy sa spomínajú ale aj v procese vzniku inzulínovej rezistencie či dokonca gestačného diabetes mellitus. Teória autoimunity sa v diabetológii dostáva teda do popredia vo všetkých oblastiach a dokonca začína byť reflektovaná aj v posledných guidelines Americkej diabetologickej asociácie (ADA) 2017 pri novej klasifikácii DM.
Kľúčové slová:
autoimunita, diabetes mellitus, diagnostikaÚvod
Diabetes mellitus (DM) je skupina metabolických porúch charakterizovaná predovšetkým chronickou hyperglykémiou, ktorá vzniká v dôsledku poruchy sekrécie inzulínu, poruchy účinku inzulínu alebo ich kombináciou. Aktuálna klasifikácia pozná 4 základné skupiny DM [1]:
- diabetes mellitus 1. typu (DM1T)
- diabetes mellitus 2. typu (DM2T)
- gestačný diabetes melitus (GDM)
- iné špecifické typy diabetes mellitus:
- genetické defekty funkcie B-buniek
- genetické defekty účinku inzulínu
- choroby exokrinného pankreasu (pankreatitída, neoplazma, hemochromatóza)
- endokrinopatie (akromegália, feochromocytóm, hypertyreóza)
- liekmi a chemikáliami indukované (kortikoidy, tiazidy, tyreoidálne hormóny)
- infekcie (rubeola, cytomegalovírus)
- iné genetické syndrómy (Down, Turner, porfýria)
Diabetes mellitus 1. typu
Práve DM1T je prototypom imunologických mechanizmov v patogenéze DM. Rozoznávame ešte dva podtypy:
- DM1A, ktorý vzniká na podklade autoimunitnej deštrukcie B-buniek pankreasu
- DM1B, ktorý je idiopatický, pretože príčinu deštrukcie buniek tvoriacich inzulín nepoznáme
DM 1A predstavuje najvýznamnejšiu podskupinu DM1T. Je to komplexná, multifaktorová choroba, ktorú zapríčiňuje autoimunitná deštrukcia B-buniek pankreatických ostrovčekov. Vznik DM1A podmieňujú genetické, autoimunitné a environmentálne faktory [2,3].
Pre jednovaječné dvojčatá je pravdepodobnosť vzniku DM1A u druhého z dvojčiat približne 40%, u dvojvaječných sa toto riziko znižuje na 5 % (avšak je stále asi 25 až 50-krát vyššie ako všeobecné populačné riziko, ktoré je odhadované na 1–2 %). Ak má jedno dieťa v rodine DM1T, je riziko vzniku ochorenia do 50. roku života u jeho súrodencov približne 1 : 10 [4]. Choroba je veľmi zriedkavá pred 9. mesiacom života a vrcholí medzi 5.–15. rokom. DM1A je typický najmä pre kaukazoidnú a negroidnú populáciu, v ázijských populáciách sa vyskytuje zriedka. U obyvateľov vo Fínsku je riziko DM1A približne 40-krát vyššie ako u obyvateľov Číny [5].
U DM1T má leukocytárna infiltrácia Langerhansových ostrovčekov (inzulitída) centrálnu úlohu v deštrukcii B-buniek a je považovaná za dôkaz autoimunitnej etiológie ochorenia [6]. Ostrovčeky infiltrujú makrofágy, neutrofily, T-bunky, B-bunky [7]. Histologicky ale boli rozličné kritéria na diagnostiku inzulitídy. Konsenzus, ktorý bol dosiahnutý až nedávno, považuje pre diagnózu inzulitídy potvrdenie prítomnosti ≥ 15 CD45+ buniek minimálne v 3 ostrovčekoch z histologickej vzorky (v parenchýme ostrovčekov), graf, [8,6].
Graf. Model patogenézy a prirodzeného vývoja DM1A. 
Upravené podľa [9] Riziko vzniku DM1T sa zvyšuje pri výskyte určitých haplotypov génov z skupiny HLA komplexu – HLA-DQA1, HLA-DQB1, a HLA-DRB1 gény. Tieto gény poskytujú inštrukcie pre výrobu proteínov, ktoré hrajú kritickú úlohu v imunitnom systéme [10,11]. Na druhej strane existujú HLA-haplotypy, ktoré majú aj protektívny vplyv na vznik DM0 (tab. 1) [12].
Tab. 1. Rizikové a protektívne haplotypy HLA-komplex v patogenéze DM1T. 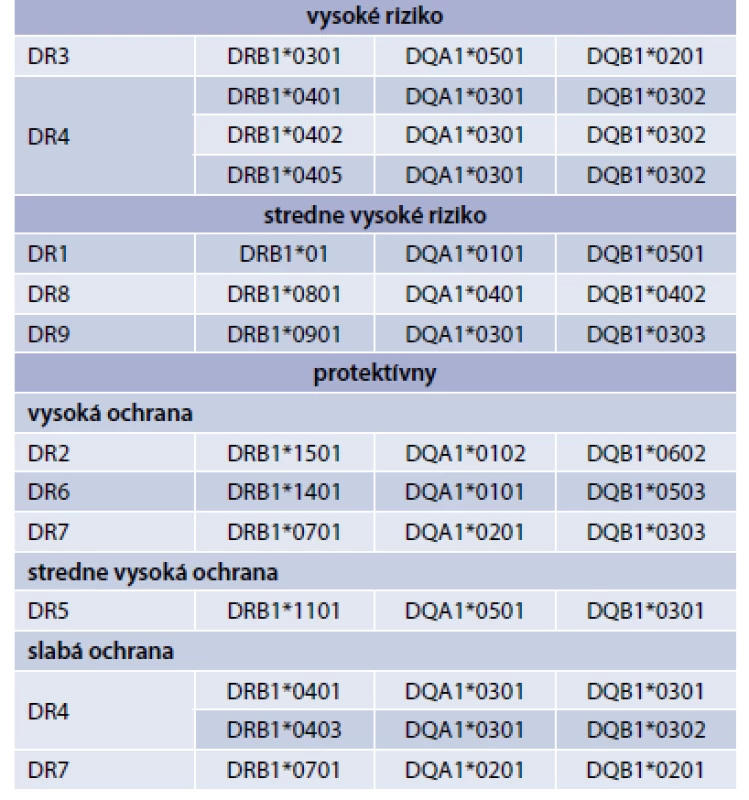
Upravené podľa [12] V laboratórnej diagnostike sa využíva pokles C-peptidu ako prejav poklesu vlastnej sekrécie inzulínu a hlavne laboratórne markery autoimunity – prítomnosť autoprotilátok. V roku 1974 Bottazzo a MacCuish prvýkrát u pacientov s polyglandulárnym autoimunitným syndrómom popísali prítomnosť autoprotilátok proti Langerhansovým ostrovčekom (islet cell antibodies – ICA) [13,14]. Následne boli objavené aj ďalšie autoprotilátky, ktoré sa dnes využívajú v diagnostike, autoprotilátky proti dekarboxylázy glutámovej kyseliny (glutamic acid decarboxylase antibody – GADA), autoprotilátky proti inzulínu (insulinoma-associated antigen-2, IAA-2) [15,16]. Vyšetrovanie kombinácie autoprotilátok bolo navrhnuté ako užitočný nástroj na stanovenie DM1A.
Pre klinickú prax je dôležité si uvedomiť, že DM1A je často asociovaný aj s inými autoimunitnými ochoreniami – autoimunitná tyreoitída, celiakia, perniciózna anémia, Addisonova choroba, reumatické ochorenia a iné. V rámci komplexného manažmentu pacienta treba cielene aj po týchto asociovaných ochoreniach pátrať [17].
Adult onset autoimmune diabetes
Autoimunitne podmienená deštrukcia B-buniek je typická pre detský vek. Avšak sú aj prípady vzniku inzulitídy v období dospelosti. Vzniknú tak metabolické zmeny charakteristické pre DM1T. V čase diagnózy môžu byť klinické prejavy od diabetickej ketoacidózy až k miernej forme diabetu nevyžadujúce ani inzulinoterapiu [18]. Alternatívne názvy tohto typu DM – týchto metabolických zmien – sú LADA (Latent Autoimmune Diabetes in Adults), DM typ 1,5 (pomaly progredujúca forma inzulín-dependentného DM), adult-onset autoimmune diabetes (s pozitívnou odpoveďou T-buniek, ale bez prítomnosti autoprotilátok; DAA – diabetes-associated autoantibodies).
Najčastejšie sa spomína LADA. LADA je autoimunitne podmienený DM manifestujúci sa v dospelosti, charakterizovaný prítomnosťou autoprotilátok, avšak bez potreby liečby inzulínom vo fáze po diagnóze DM. Najčastejšie sú prítomné protilátky GADA. LADA je najčastejšia forma autoimunitného diabetu vo všeobecnosti. LADA má genetické znaky charakteristické jednak pre DM1T aj pre DM2T.
V klinickej praxi sa iniciálna klasifikácia DM zakladá na klinických charakteristikách, a preto sú pacienti s LADA fenotypovo často zle diagnostikovaní ako DM2T [20]. Nesprávna klasifikácia môže viesť ku nevhodnému výberu liečby, napr. liečba perorálnymi antidiabetikami u pacientov s DM1T. typu. Odlíšenie DM1T a DM2T nie je často jednoduché. U rovnakého pacienta sa môže súčasne alebo následne uplatňovať rôzna kombinácia nielen patofyziologických mechanizmov, ale i laboratórnych a klinických prejavov charakteristických pre odlišné etiologické typy DM [21].
Klinicky sú pacienti s LADA charakteristickí nižším priemerným vekom v čase diagnózy, nižším BMI a častejšou potrebou inzulínovej terapie. Manažment LADA vyžaduje dôkladnú stratégiu, avšak nám chýbajú validné dáta z kontrolovaných klinických štúdií [19] (tab. 2).
Tab. 2. Klasifikácia DM. 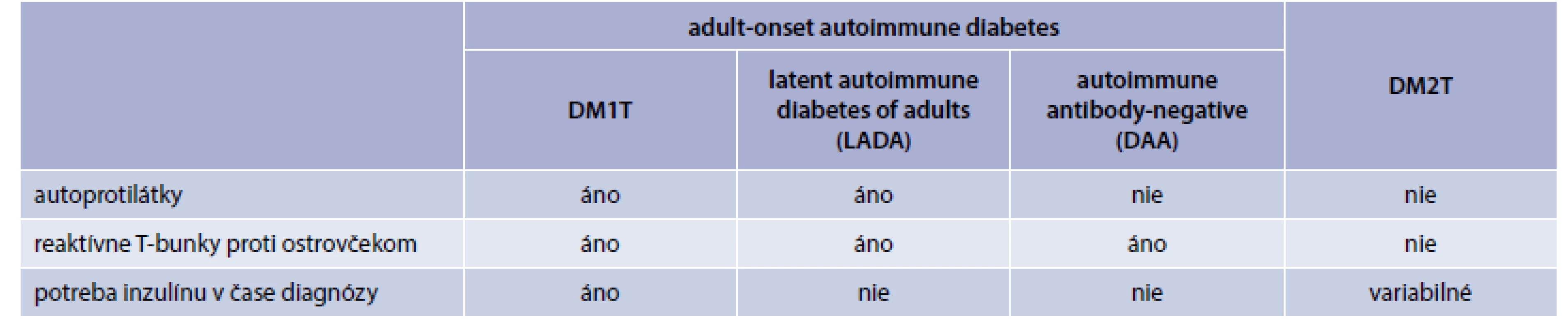
Upravené podľa [19] Asi 4–14 % pacientov klasifikovaných ako DM2T má pozitívne autoprotilátky. Frekvencia GADA-pozitívneho DM2T je vysoká v štúdiách zo severnej Európy (7–14 % s klesajúcou tendenciou pri zvyšujúcom sa veku) a nižšia v oblastiach južnej Európy, Ázie a Severnej Ameriky (4–6 %) [18,22]. Pre LADA je v porovnaní s DM1T častejšia prítomnosť GADA a ICA autoprotilátok než IAA, IA-2A a ZnT8 autoprotilátok [23].
V rámci klinického skríningu Fourlanos et al odporúčajú na identifikáciu pacientov s diagnózou LADA sledovať nasledovné charakteristiky [24]:
- vek < 50 rokov
- akútne symptómy v čase diagnózy
- BMI < 25 kg/m2
- anamnéza autoimunitného ochorenia u pacienta
- rodinná anamnéza autoimunitného ochorenia
Prítomnosť ≥ 2 týchto znakov (LADA clinical risk score 2) má 90% senzitivitu a 71% špecificitu na identifikáciu LADA u pacienta. Negatívna prediktívna hodnota, t.j. ≤ 1 z týchto znakov (LADA clinical risk score 1), je 99%.
Záver
Autoimunitné mechanizmy sú zodpovedné za rozvoj DM1T. V súčasnosti známe mnohé patofyziologické mechanizmy zúčastňujúce sa na vzniku inzulitídy, avšak mnohé otázky zostávajú ešte otvorené. Jednak, ktoré noxy spúšťajú tento autoimunitný mechanizmu, ako identifikovať rizikových pacientov ešte pred vznikom. Mnohé tímy pracujú aj na možnostiach ovplyvnenia autoimunitných mechanizmov pri liečbe DM.
V poslednej dobe sa ale autoimunita nespája len s DM1T. Okrem typického diabetu typu LADA sa množia práce o prítomnosti pozitívnych autoprotilátok aj u DM2T. Dokonca pokroky v oblasti identifikácie súčasti vrodenej a adaptívnej imunitnej odpovede vedie k názorom, že aj metabolický syndróm a DM2T sú vlastne autoimunitné ochorenia. Dochádza k autoimunitnému poškodeniu (porucha regulácia zápalového procesu?) v periférnych tkanivách, čo vedie k vzniku inzulínovej rezistencie. Vychádza to z poznatku, že antigénna špecifickosť je charakteristickým znakom adaptívne imunitnej odpovede, ktorá hrá dôležitú úlohu v modulácii chronického zápalu, a ten sprevádza tak obezitu ako aj DM2T [25].
Poruchy autoimunity zohrávajú nepochybne dôležitú úlohu v patogenéze chronických ochorení, ku ktorým patrí aj diabetes. Do budúcna môžeme očakávať ešte ďalšie zaujímavé objavy a zmeny pohľadu na patogenézu jednotlivých foriem diabetes mellitus.
Doručené do redakcie 20. 1. 2017
Prijaté po recenzii 20. 3. 2017
MUDr. Peter Jackuliak, PhD.
peter.jackuliak@gmail.com
www.unb.sk
Zdroje
1. [American Diabetes Association]. Classification and Diagnosis of Diabetes. Diabetes Care 2016; 39(Suppl 1): S13-S22. Dostupné z DOI: <http://dx.doi.org/10.2337/dc16-S005/. Erratum in Diabetes Care 2016; 39(9): 1653. Dostupné z DOI:
2. Vrlíková D, Mokáň M. Diabetes mellitus 1. typu a autoimunita. Vnitř Lék 2005; 51(11): 1297–1302.
3. Bonifacio E, Ziegler AG. Advances in the prediction and natural history of type 1 diabetes. Endocrinol Metab Clin North Am 2010; 39(3): 513–525.
4. Novák J, Anděl M. Buněčná imunita v patogenezi diabetes mellitus 1. typu. DMEV 2001; 4(3): 184–190.
5. Devendra D, Liu E, Eisenbarth GS. Type 1 diabetes: recent developments. Brit Med J 2004; 328(7442): 750–754.
6. Campbell-Thompson ML, Atkinson MA, Butler AE et al. The diagnosis of insulitis in human type 1 diabetes. Diabetologia 2013; 56(11): 2541–2543. Dostupné z DOI: <http://dx.doi.org/10.1007/s00125–013–3043–5>.
7. Willcox A, Richardson SJ, Bone AJ et al. Analysis of islet inflammation in human type 1 diabetes. Clin Exp Immunol 2009; 155(2): 173–181. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1365–2249.2008.03860.x>.
8. In’t Veld P. Insulitis in human type 1 diabetes: the quest for an elusive lesion. Islets 2011; 3(4): 131–138.
9. Atkinson MA, Eisenbarth GS. Type 1A diabetes: new perspectives on disease pathogenesis and treatment. Lancet 2001(9277); 358 : 221–229.
10. Morahan G. Insights into type 1 diabetes provided by genetic analyses. Curr Opin Endocrinol Diabetes Obes 2012; 19(4): 263–270. Dostupné z DOI: <http://dx.doi.org/10.1097/MED.0b013e328355b7fe>.
11. Noble JA, Valdes AM. Genetics of the HLA Region in the Prediction of Type 1 Diabetes. Curr Diab Rep 2011; 11(6): 533–542. Dostupné z DOI: <http://dx.doi.org/10.1007/s11892–011–0223-x>.
12. Kantárová D, Buc M. Genetic Susceptibility to Type 1 Diabetes Mellitus in Humans. Physiol Res 2007; 56(3): 255–266.
13. Bottazzo GF, Florin-Christensen A, Doniach D. Islet-cell antibodies in diabetes mellitus with autoimmune polyendocrine deficiencies. Lancet. 1974; 2(7892): 1279–1283.
14. MacCuish AC, Irvine WJ, Barnes EW et al. Antibodies to pancreatic islet cells in insulin-dependent diabetics with coexistent autoimmune disease. Lancet 1974; 2(7896): 1529–1531.
15. Baekkeskov S, Aanstoot HJ, Christgau S et al. Identification of the 64K autoantigen in insulin-dependent diabetes as the GABA-synthesizing enzyme glutamic acid decarboxylase. Nature 1990; 347(6289): 151–156. Erratum in Nature 1990; 347(6295): 782.
16. Lan MS, Lu J, Goto Y et al. Molecular cloning and identification of a receptor-type protein tyrosine phosphatase, IA-2, from human insulinoma. DNA Cell Biol 1994; 13(5): 505–514.
17. Kota SK, Meher LK, Jammula S et al. Clinical profile of coexisting conditions in type 1 diabetes mellitus patients. Diabetes Metab Syndr 2012; 6(2): 70–76. Dostupné z DOI: <http://dx.doi.org/10.1016/j.dsx.2012.08.006>.
18. Tuomi T, Santoro N, Caprio S et al. The many faces of diabetes: a disease with increasing heterogeneity. Lancet 2014; 383(9922): 1084–1094. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(13)62219–9>.
19. Laugesen E, Østergaard JA, Leslie RD. Latent autoimmune diabetes of the adult: current knowledge and uncertainty. Diab Med 2015; 32(7): 843–852. Dostupné z DOI: <http://dx.doi.org/10.1111/dme.12700>. Erratum et Corrigendum. Danish Diabetes Academy Workshop and Workshop Speakers. Latent autoimmune diabetes of the adult: current knowledge and uncertainty. [Diabet Med 2015]
20. Hawa MI, Kolb H, Schloot N, et al. Adult-Onset Autoimmune Diabetes in Europe Is Prevalent With a Broad Clinical Phenotype. Diabetes Care 2013; 36(4): 908–913. Dostupné z DOI: <http://dx.doi.org/10.2337/dc12–0931>.
21. Martinka E, Rončáková M, Mišániková M et al. Autoimunitná inzulítída u pacientov s diabetes mellitus 2. typu. Randomizovaný klinický prieskum u hospitalizovaných pacientov. Vnitř Lék 2016; 62(7–8): 521–533.
22. Hawa MI, Buchan AP, Ola T et al. LADA and CARDS: A Prospective Study of Clinical Outcome in Established Adult-Onset Autoimmune Diabetes. Diabetes Care 2014; 37(6): 1643–1649. Dostupné z DOI: <http://dx.doi.org/10.2337/dc13–2383>.
23. Naik RG, Brooks-Worrell BM, Palmer JP. Latent Autoimmune Diabetes in Adults. J Clin Endocrinol Metab 2009; 94(12): 4635–4644. Dostupné z DOI: <http://dx.doi.org/10.1210/jc.2009–1120>.
24. Fourlanos S, Perry C, Stein MS et al. A clinical screening tool identifies autoimmune diabetes in adults. Diabetes Care 2006; 29(5): 970–975.
25. Tsai S, Clemente-Casares X, Revelo XS et al. Are Obesity-Related Insulin Resistance and Type 2 Diabetes Autoimmune Diseases? Diabetes 2015; 64(6): 1886–1897. Dostupné z DOI: <http://dx.doi.org/10.2337/db14–1488>.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek EditorialČlánek Z odbornej literatúry
Článek vyšel v časopiseForum Diabetologicum
Nejčtenější tento týden
2017 Číslo 1- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Magnosolv a jeho využití v neurologii
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- Angio OCT – nová neinvazívna zobrazovacia vyšetrovacia metóda diagnostiky a monitoringu diabetickej retinopatie
- Porovnanie účinnosti ranibizumabu a pegaptanibu sodného v liečbe diabetického edému makuly
- Autoimunita a diabetes mellitus
- Editorial
- Diabetes mellitus a dermatologické ochorenia
- Nastal čas pre redukciu ischemickej choroby srdca pomocou ovplyvnenia sérového Lp(a)?
- Ako monitorovať detského pacienta a adolescenta s diabetickou retinopatiou: kazuistika 20-ročnej pacientky a angio OCT
- Katarakta u pacienta s vrodeným deficitom galaktokinázy: kazuistika
- Z histórie diabetológie – humanizmus a renesancia (pokračovanie)
- Z odbornej literatúry
- Metabolické choroby a oko v detskom veku
- Forum Diabetologicum
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Angio OCT – nová neinvazívna zobrazovacia vyšetrovacia metóda diagnostiky a monitoringu diabetickej retinopatie
- Autoimunita a diabetes mellitus
- Metabolické choroby a oko v detskom veku
- Diabetes mellitus a dermatologické ochorenia
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



