-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaHodnotenie priebehu infekcie v oblasti hlavy a krku – porovnanie skupín pacientov diabetikov a nediabetikov
Assessment of the development of head and neck infections – comparison of cohorts of patients with and without diabetes mellitus
The aim of the submitted study is to assess the impact of diabetes on the course of non-specific infections affecting the head and neck and comparison with a cohort without diabetes. The study comprises a cohort of 459 patients, 31 (7 %) of which are included in the cohort of patients with diabetes mellitus. An average age of patients without diabetes in the monitored cohort was 41 years and that of patients with diabetes 54 years. The comparison of objective symptoms has not identified any major significant difference between the compared cohorts. The results of the study on the monitored cohort lead us to the conclusion that patients with diabetes are not a population clearly at high risk of complications and aggravated development of nonspecific jaw and neck infections.
Key words:
complications risk of infections in diabetes – diabetes mellitus – head and neck infections – comparison between diabetic and non-diabetic patients
Autoři: Dušan Hirjak; Branislav Gális; Ida Kupcová
Působiště autorů: Klinika ústnej, čeľustnej a tvárovej chirurgie LF UK a UNB, Nemocnica Ružinov, Bratislava
Vyšlo v časopise: Forum Diab 2016; 5(3): 155-159
Kategorie: Hlavná téma
Souhrn
Cieľom predloženej štúdie je hodnotenie vplyvu diabetu na priebeh nešpecifickej infekcie v oblasti hlavy a krku a porovnanie so skupinou pacientov bez diabetu. Štúdiu tvorí skupina 459 pacientov, z ktorých 31 (7 %) je zaradená do skupiny pacientov s diabetes mellitus. V pozorovanom súbore bol priemerný vek pacientov bez diabetu (non-DM) 41 rokov a pacientov s diabetom (DM) 54 rokov. Pri porovnávaní objektívnych symptómov nebol vo väčšine zistený signifikantný rozdiel medzi porovnávanými skupinami. Z výsledkov štúdie pozorovaného súboru je možné vyvodiť záver, že pacienti s diabetom nevytvárajú jednoznačne skupinu s vysokým rizikom komplikácií a sťaženého priebehu nešpecifickej infekcii čeľustí a krku.
Kľúčové slová:
diabetes mellitus – infekcia hlavy a krku – porovnanie diabetikov a nediabetikov – zhoršený priebeh infekcií pri diabeteÚvod
Oblasť hlavy a krku je miestom možného výskytu nešpecifickej infekcie variabilného rozsahu. Klinické príznaky sú charakteristické viditeľným opuchom oblasti mandibuly/maxily s kožným erytémom. Pri intraorálnom vyšetrení je častá prítomnosť devitálnych zubov, radixov zubov, hygiena dutiny ústnej je v mnohých prípadoch nedostatočná. Sprievodnými symptómami rozvíjajúcej sa infekcie môže byť sťažené prehĺtanie, sťažené dýchanie a celkové príznaky infekcie. Infekcia a rozvoj symptómov sú podmienené prítomnosťou rozmanitej bakteriálnej flóry v dutine ústnej, ktorá závisí od stavu dentície a úrovne ústnej hygieny. Dentogénna infekcia prítomná vo forme zmiešanej infekcie (aeróbna, anaeróbna) sa spája hlavne s prítomnosťou devitálnych zubov, radixov zubov s periapikálnym šírením, menej často je príčinou klinických prejavov sialoadenitída veľkých slinných žliaz. Systémové šírenie infekcie je u väčšiny zdravej populácie vzácne a klinické prejavy sú obmedzené na lokálne klinické príznaky v oblasti dentície a alveolárnych výbežkov čeľustí a veľké slinné žľazy [1,3,13].
V prípadoch série systémových ochorení spojených so znížením imunitnej odozvy môže prítomná infekcia, alebo chirurgický dentoalveolárny výkon vyvolať šírenie do okolitých tkanivových štruktúr a medzisvalových priestorov v okolí čeľustných kostí a krku a vyvolať až ťažký septický stav. Okoločeľustný zápal je definovaný ako stav kedy infekcia, najčastejšie dentogénna, presiahne lokálne hranice alveolu, alveolárnej kosti vrátane periostu a šíri sa submukózne ďalej do okolia a pozdĺž svalových fascií smerom kaudálne na krk. Anatomické a topografické vzťahy koreňov a processus alveolaris vytvárajú podmienky pre prevahu bukálneho šírenia infekcie. V niektorých prípadoch, kedy je zdrojom dentogénnej infekcie 3. molár mandibuly môže sa infekcia rozšíriť smerom mediálnym s tvorbou retrotonzilárneho, prípadne parafaryngeálneho abscesu [3,13].
Diabetik ako stomatologický pacient
Diabetes mellitus je metabolický syndróm charakteristický zvýšenou hladinou glukózy (> 7,0 mmol/l), ktorú spôsobuje relatívny, alebo absolútny nedostatkom inzulínu. Diabetes reprezentuje veľký celosvetový zdravotný problém v celej populácii. Incidencia diabetu v populácii stúpa, v súčasnosti literárne zdroje uvádzajú až 10 % výskyt [3,5,7,8]. Pacienti s diabetes mellitus v dlhodobom priebehu ochorenia sú vystavení riziku viacerých komplikácií ako sú diabetom podmienená retinopatia, neuropatie s rozličnou symptomatológiou, gangréna dolných končatín a množstvo iných systémových ochorení. V zubnom lekárstve sú pacienti s diabetom zaradení do rizikovej skupiny s tendenciou predĺženého horenia rán so zvýšeným rizikom sekundárneho hojenia. Diabetes môže vytvárať riziko predĺženého hojenia rán sprevádzaného infekčnými komplikáciami. Diabetes mellitus je najrozšírenejší patologický stav spôsobujúci imunodeficienciu s dôvodu možného deficitu celulárnej imunity. Mnohé klinické štúdie poukazujú na súvislosť diabetu a šírenia infekcie v oblasti čeľustí a krku aj s celkovými príznakmi, ktorý môže vyústiť do celkovej alterácie organizmu až septický stav [8,10,13,14].
Cieľom predloženej práce je vyhodnotenie klinického priebehu okoločeľustným zápalov u hospitalizovaných pacientov a porovnanie skupiny s diabetes mellitus (DM) a skupiny bez diabetu (non-DM).
Materiál a metódy
V predloženej práci sa autori zaoberali hodnotením a výskytom okoločeľustných zápalov u pacientov hospitalizovaných na Klinike ústnej, čeľustnej a tvárovej chirurgie LF UK a UNB Ružinov v Bratislave v období rokov 2010 až 1. polroku 2016 (celkové trvanie 6,5 roka). Pacienti zaradení do štúdie spĺňali nasledovné kritéria: prítomný edém v oblasti mandibuly, submandibulárnom, alebo submentálnom priestore, edém, alebo zápalová rezistencia v parotideomaseterickej oblasti, v oblasti krku, perimaxilárny edém, sťažené otváranie úst, prehĺtanie a dýchanie, prítomnosť devitálneho zuba/zubov, zvýšené zápalové parametre (CRP v sére). V pozorovanom období bolo celkovo hodnotených 459 pacientov, z toho bolo 162 žien a 297 mužov. V celom súbore bolo 31 (7 %) pacientov s diagnózou DM, z toho bolo 11 žien a 20 mužov. Vek pacientov v celom pozorovanom súbore bol v intervale od 18–95 rokov (priemer 41), v skupine 428 non-DM pacientov bol priemerný vek rovnako 41 rokov, v skupine pacientov s DM bol priemerný vek 54 rokov.
V celom súbore bola dominantná dentogénna etiológia zápalových prejavov u 433 pacientov, z toho u 342 pacientov bola príčina jeden a viac prítomných devitálnych zubov, u 91 pacientov sa jednalo o postextrakčnú zápalovú komplikáciu. Ďalšou príčinou rozvoja symptómov okoločeľustného zápalu šíriaceho sa v submandibulárnom priestore bola sialoadentída glandulae submandibularis u 25 pacientov, u 2 pacientov bola príčina zápalu komplikované hojenie fraktúry mandibuly. U všetkých pacientov v skupine s DM bola príčina zápalového šírenia dentogénna.
Pri sledovaní lokalizácie, zápalový proces bol prítomný v submandibulárnom priestore u 310 (72 %) pacientov v skupine non-DM, u 19 (61 %) pacientov v skupine DM. Submentálny priestor bol postihnutý u 71 (16 %) pacientov u non-DM, u 5 (16 %) pacientov v skupine DM. Perimaxilárne šírenie bolo prítomné u 42 (9 %) non-DM pacientov, u 2 (6 %) DM pacientov. Bilaterálne šírenie zápalového procesu bolo zistené u 69 (16 %) non-DM pacientov, u 5 (16 %) DM pacientov.
Pri príjme na oddelenie bola u väčšiny pacientov telesná teplota menej ako 38 °C, v skupine non-DM u 390 (91 %) pacientov, v skupine DM 24 (77 %) pacientov. Telesná teplota vyššia ako 38 °C bola v skupine non-DM u 38 (9 %) pacientov, v skupine DM u 7 (23 %) pacientov.
Zápalový parameter CRP pri príjme bol v skupine non-DM, CRP od 1,02 – 685,0 mg/l, s priemernou hodnotou 124,3 mg/l, v skupine DM, CRP od 3,45 – 405,5 mg/l. s priemernou hodnotou 114,9 mg/l.
Liečba a výsledky
Z celkového počtu 459 hospitalizovaných pacientov s diagnózou okoločeľustného zápalu, z dôvodu prítomnosti edému, klinicky a rádiologicky (USG,CT) potvrdenej abscesovej dutiny a kolekcie hnisu bola indikovaná extraorálna kožná incízia s evakuáciou hnisu a drenážou rany u 447 (97 %) pacientov. U zostávajúcich 12 pacientov bola v lokálnej anestézii odstránená príčina (extrakcia zuba/zubov), alebo zápalový proces bol stabilizovaný konzervatívne, parenterálnym podaním antibiotík.
Chirurgický výkon, extrakcia príčinného zuba/zubov a extraorálna incízia bola v celej skupine 447 pacientov vykonaná v celkovej nazotracheálnej intubácii (NTI). Z toho 55 (13 %) pacientov bolo potrebné intubovať pomocou fibroptickej intubácie pre prítomné obmedzené otváranie úst (prítomná kontraktúra). Stav „obmedzené otváranie úst – čeľustná kontraktúra“ bola uvedená u pacientov, ktorých rozsah otvárania bol v čase chirurgického výkonu menej ako 20 mm.
V pooperačnom priebehu, ústupe klinických aj sérologických príznakov neboli rozdiely v oboch pozorovaných skupinách non-DM a DM pacientov
Pri porovnávaní dĺžky hospitalizácie skupín non-DM (7 dní) a DM (8 dní) bol rozdiel minimálny.
Súčasťou liečby bolo intravenózne. podávanie antibiotík (ATB) na základe kultivácie a citlivosti z materiálu získaného z extrakčného lôžka a incíznej rany, ktorá bola rozdelená na 3 skupiny:
- mono-ATB-liečba ( vulmizolín 2–3 g/d, klimicín 1,8–2,7 g/d, amoksiklav 2,4 g/d)
- kombinácia dvoch ATB, niektoré z predchádzajúcej skupiny + efloran
- kombinácia troch ATB (farmakoterapeutické konzílium) ako pri dvojkombinácii ATB + cifín
Všetky číselné údaje sú zhrnuté aj so štatistickým vyhodnotením v tab.
Tab. 1. Štatistické ukazovatele sledovaných skupín (χ<sup>2</sup>-test, signifikantná hodnota p = 0,05) 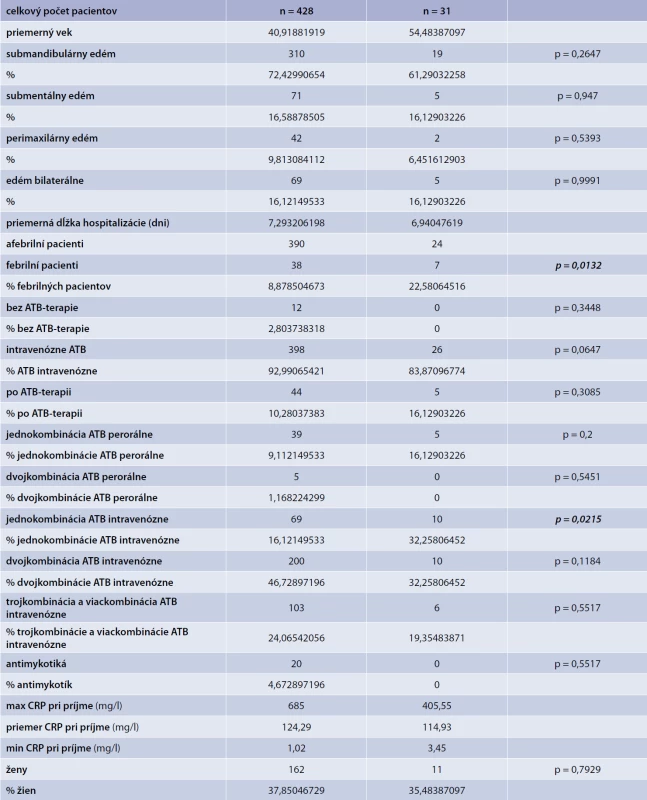
Diskusia
Cieľom predloženej štúdie bolo vyhodnotenie výskytu a progresie dentogénnej infekcie presahujúcej anatomické hranice alveolárneho výbežku maxily a mandibuly, ktorá vyžadovala hospitalizáciu, chirurgickú intervenciu (odstránenie príčiny a evakuácia obsahu abscesu) a parenterálne podávanie antibiotík. Pri porovnávaní autori zistili, že podiel pacientov s DM bol 7 %. Priemerný vek pacientov v skupine DM (54 rokov) bol vyšší v porovnaní so skupinou non-DM (41 rokov). Signifikantne vyšší bol podiel pacientov s telesnou teplotou pri príjme vyššou ako 38 °C v skupine DM (23 %) oproti skupine non-DM (9 %). Rozdiel priemerných hodnôt CRP pri príjme medzi oboma skupinami bol minimálny (non-DM 124,3/DM 114,9). Porovnanie dĺžky hospitalizácie bolo bez signifikantných rozdielov.
Mihai Juncar et al [8] v súbore 899 pacientov s dentogénou abscedujúcou infekciou uvádzajú 73 (8 %) pacientov s diabetom. Priemerný vek skupiny s diabetom bol 44 rokov, v skupine bez diabetu 26 rokov. Čas medzi prvými prejavmi infekcie a hospitalizáciou bol v skupine DM pacientov bol 8 dní v porovnaní 6 dní u non-DM pacientov. Štúdia jednoznačne potvrdzuje väčší rozsah šírenia do viacerých anatomických lokalít u DM pacientov (70 %). Autori uviedli jednoznačne vyšší podiel komplikácií spojených s descendentnou mediastinitídou a vytvorením abscesu pečene v skupine DM u 9 pacientov.
L. Zheng et al [15,16] hodnotili súbor 117 pacientov, rozdelených do 2 skupín, 53 s DM, 64 non-DM. Priemerný vek pacientov v skupine s DM bol 56 rokov, v skupine non-DM 43 rokov. Porovnanie priemernej dĺžky hospitalizácie bolo v skupine s DM 21 dní, v skupine non-DM 14 dní. Frekvencia komplikácií ako sťažené dýchanie, šírenie infekcie do priestorov mediastína bola častejšia v skupine s DM.
J. Bayers et al [1] hodnotili súbor 103 pacientov s klinickými prejavmi dentogénnej infekcie šíriacej sa na oblasť krku, vek pacientov bol v intervale 5–87 rokov, s priemerom 38 rokov. V celom súbore bol podiel pacientov s DM 3,6 %. Pri hodnotení šírenia na oblasť krku prevládal submandibulárny priestor, bilaterálny rozsah autori neuvádzajú. Autori v závere štúdie zdôrazňujú vplyv socioekonomického postavenia pacientov a nízku úroveň zdravotného povedomia ako dôležitý faktor výskytu a prípadných komplikácií dentogénnych infekcií. Štúdia nepotvrdila bezprostrednú súvislosť v rozsahu a závažnosti systémového šírenia v skupine s DM v celej štúdii.
Viaceré štúdie pochádzajúce z krajín s vysokou dostupnosťou zdravotnej starostlivosti neuvádzajú priamy a jednoznačný negatívny vplyv DM na vývoj a priebeh dentogénnej infekcie [2,3,4]. Podobný záver vyplýva aj s výsledkov pozorovania autorov predloženého článku.
Pri všeobecnom pohľade na vyššie uvedené výsledky autori vyslovujú záver, že v skupine pacientov s diabetes mellitus neboli v súvislosti s rozvinutou infekciou v oblasti čeľustných štruktúr a šírenia na oblasť krku zistené signifikantné rozdiely v priebehu zápalového ochorenia, nebol rozdiel v hodnotách zápalových parametrov ani v priebehu klinických symptómov a prípadných komplikácií. Problém jednoznačného záveru pri takomto jednoduchom porovnávaní vychádza s dvoch základných nepresností a rizík. Hlavný problém vyplýva z definície a interpretácie jednotlivých porovnávaných skupín. Skupina pacientov s diabetes mellitus (DM) je v hodnotení ako jedna homogénna skupina, ktorá je v skutočnosti veľmi rôznorodá z množstva hľadísk a funkcie rôznych systémov. Skupina bez diabetu (non-DM) je v hodnotení považovaná ako skupina zdravých pacientov. Vyplývajúc z rozsahu vekového intervalu sa jedná o rôznorodú skupinu, v ktorej vo vyšších vekových skupinách je vysoká pravdepodobnosť množstvo pridružených ochorení, ktoré vplývajú na úroveň obranyschopnosti a reakcie na prítomnú infekciu.
V zubnom lekárstve a v odbore maxilofaciálna chirurgia je všeobecne uznávaný názor, že u pacientov s klinickými prejavmi okoločeľustného zápalu je okrem lokálnych príčin alterovaná obranyschopnosť jedinca. Pri vzniku, ale najmä pri rozsahu a rozvoji komplikácií zohráva najdôležitejšiu úlohu samotná infekcia, jej rozsah a virulencia. Pri takomto pohľade je možné vysloviť všeobecný záver, že najjednoduchšou a najúčinnejšou prevenciou rozvoja a komplikácií súvisiacich s okoločeľustnými zápalmi je prevencia vzniku a prítomnosti devitálnych zubov, ktoré sa ukazujú ako rozhodujúci a najvážnejší faktor.
doc. MUDr. Dušan Hirjak, PhD.
hirjak.dusan@gmail.com
Klinika ústnej, čeľustnej a tvárovej chirurgie LF UK a UNB, Nemocnica Ružinov, Bratislava
www.unb.sk
Doručené do redakcie 13. 11. 2016
Prijaté po recenzii 18. 11. 2016
Zdroje
1. Byers J, Lowe T, Goodall CA. Acute cervico-facial infection in Scotland 2010: Patterns of presentation, patient demographics and recording of systemic involvement. Br J Oral Maxillofac Surg 2012; 50(7): 626–630. Dostupné z DOI: <http://dx.doi.org/10.1016/j.bjoms.2011.11.013>.
2. Conway DI, McMahon AD, Smith K et al. Components of socioeconomic risk associated with head and neck cancer: A population-based case-control study in Scotland. Br J Oral Maxillofac Surg 2010; 48(1): 11–17. Dostupné z DOI: <http://dx.doi.org/10.1016/j.bjoms.2009.03.020>.
3. Fernandes KS, Glick M, de Souza MS et al. Association between immunologic parameters, glycemic control, and postextraction complications in patients with type 2 diabetes. J Am Dent Assoc 2015; 146(8): 592–599. Dostupné z DOI: <http://dx.doi.org/10.1016/j.adaj.2015.02.014>.
4. Handley TP, Devlin MF, Koppel DA et al. The Sepsis Syndrome in Odontogenic Infection. JICS (Journal of the Intensive Care Society) 2009; 10(1): 21–25. Dostupné z DOI: <http://dx.doi.org/10.1177/175114370901000107>.
5. Hidaka H, Yamaguchi T, Hasegawa J et al. Clinical and bacteriological influence of diabetes mellitus on deep neck infection: Systematic review and meta-analysis. Head Neck 2015; 37(10): 1536–1546. Dostupné z DOI: <http://dx.doi.org/10.1002/hed.23776>.
6. Huang L, Jiang B, Cai X et al. Multispace infections in the head and neck: Do underlying systemic diseases have a Predictive role in life-threatening complications? J Oral Maxillofac Surg 2015; 73(7): 1320.e1–10. Dostupné z DOI: <http://dx.doi.org/10.1016/j.joms.2015.04.002>.
7. Ichikawa K, Sato Y, Suzuki S et al. Fatal descending necrotizing mediastinitis from odontogenic infection in a diabetic patient. J Jpn Diabetes Soc 1997; 40(8): 557–562.
8. Juncar M, Bran S, Juncar RI et al. Odontogenic cervical necrotizing fasciitis, etiological aspects. Niger J Clin Pract 2016; 19(3): 391–396. Dostupné z DOI: <http://dx.doi.org/10.4103/1119–3077.179278>.
9. Juncar M, Popa AR, Baciuţ MF et al. Evolution assessment of head and neck infections in diabetic patients – A case control study. J Craniomaxillofac Surg 2014; 42(5): 498–502. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jcms.2013.06.009>.
10. Rao DD, Desai A, Kulkarni RD et al. Comparison of maxillofacial space infection in diabetic and nondiabetic patients. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 2010;110(4): e7–12. Dostupné z DOI: <http://dx.doi.org/10.1016/j.tripleo.2010.04.016>.
11. Sugata T, Fujita Y, Myoken Y et al. Cervical cellulitis with mediastinitis from an odontogenic infection complicated by diabetes mellitus: Report of a case. J Oral Maxillofac Surg 1997; 55(8): 864–869.
12. Wang A. Ahani MA, Pogrel MA. A five-year retrospective study of odontogenic maxillofacial infections in a large urban public hospital. Int J Oral Maxillofac Surg 2005; 34(6): 646–649.
13. Wang L, Tai C, Kuo W et al. Predisposing factors of complicated deep neck infections: 12-year experience at a single institution. J Otolaryngol Head Neck Surg 2010; 39(4): 335–341.
14. Yang W, Hu L, Wang Z et al. Deep neck infection: A review of 130 cases in Southern China. Medicine (Baltimore) 2015; 94(27): e994. Dostupné z DOI: <http://dx.doi.org/10.1097/MD.0000000000000994>.
15. Zheng L, Yang C, Kim E et al. The clinical features of severe multi-space infections of the head and neck in patients with diabetes mellitus compared to non-diabetic patients. Br J Oral Maxillofac Surg 2012;50(8):757–761. Dostupné z DOI: <http://dx.doi.org/10.1016/j.bjoms.2012.01.019>.
16. Zheng L, Yang C, Zhang W et al. Is there association between severe multispace infections of the oral maxillofacial region and diabetes mellitus? J Oral Maxillofac Surg 2012; 70(7): 1565–1572. Dostupné z DOI: <http://dx.doi.org/72. 10.1016/j.joms.2011.07.010>.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseForum Diabetologicum
Nejčtenější tento týden
2016 Číslo 3- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- Pregabalin je účinné léčivo s příznivým bezpečnostním profilem pro pacienty s neuropatickou bolestí
-
Všechny články tohoto čísla
- Diabetes mellitus a pridružené choroby
- Diabetes mellitus a hepatitida C
- Diabetes mellitus a srdcové zlyhávanie
- Chronická obštrukčná choroba pľúc, metabolický syndróm a diabetes mellitus
- Diabetes mellitus a sekundárne imunodeficiencie
- Infekcie urogenitálneho traktu u diabetičiek
- Hodnotenie priebehu infekcie v oblasti hlavy a krku – porovnanie skupín pacientov diabetikov a nediabetikov
- Konzumujú pacienti s diabetes mellitus 2. typu dostatočné množstvo ovocia a zeleniny?
- DIATEENS – tínedžeri, zdravé stravovanie a diabetes
- 52. kongres Európskej asociácie pre štúdium diabetu
-
Európsky kardiologický kongres
Diabetologická zaujímavosť - Z histórie diabetologie – humanizmus a renesancia
- Forum Diabetologicum
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Diabetes mellitus a sekundárne imunodeficiencie
- Chronická obštrukčná choroba pľúc, metabolický syndróm a diabetes mellitus
- Infekcie urogenitálneho traktu u diabetičiek
- Hodnotenie priebehu infekcie v oblasti hlavy a krku – porovnanie skupín pacientov diabetikov a nediabetikov
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



