-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Klinický případ: Recidivující noduly na dolních končetinách
Autoři: M. Mináriková 1; J. Kučera 1,2; M. Šlajsová 1; J. Štork 1
Působiště autorů: Dermatovenerologická klinika 1. LF UK a VFN v Praze, přednosta prof. MUDr. Jiří Štork, CSc. 1; Anatomický ústav 1. LF UK v Praze, přednosta prof. MUDr. Karel Smetana Jr., DrSc. 2
Vyšlo v časopise: Čes-slov Derm, 93, 2018, No. 1, p. 27-30
Kategorie: Repetitorium
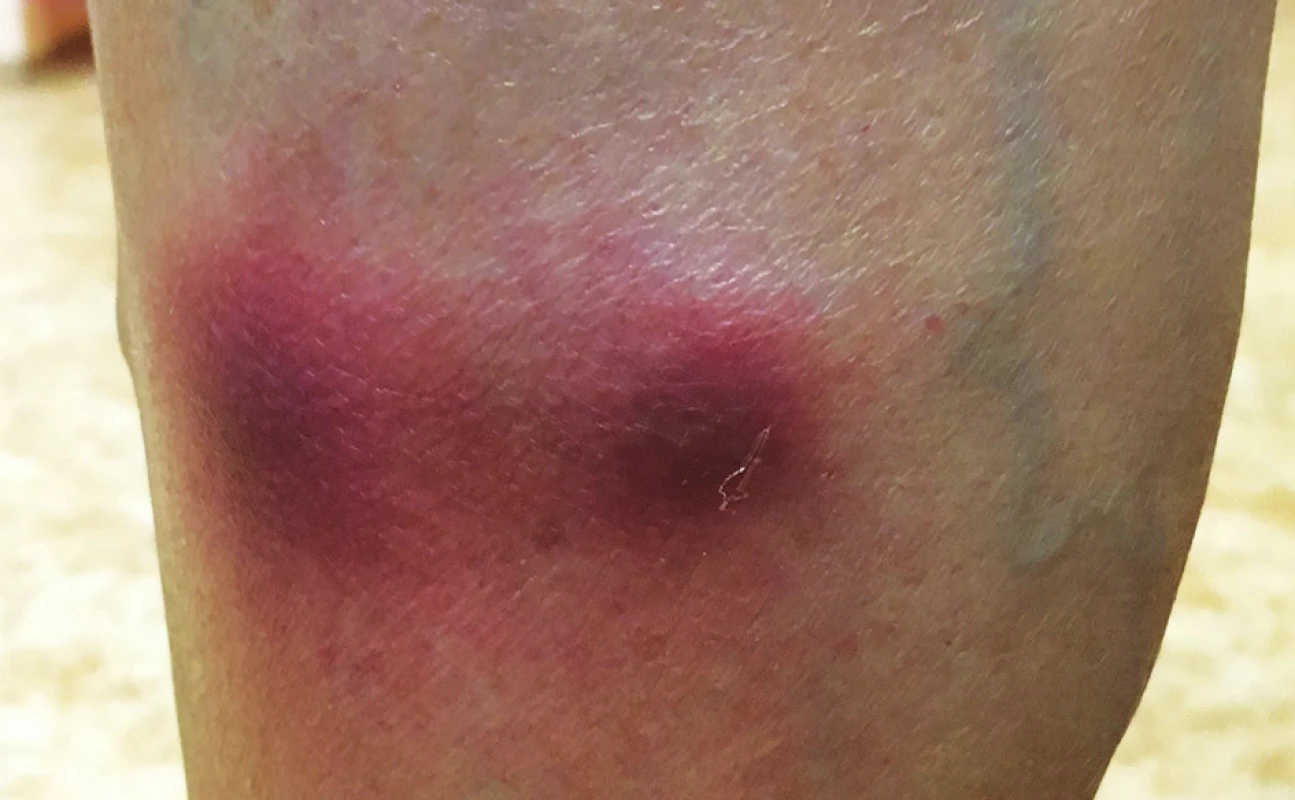
Pacientkou byla 58letá žena. Rodinná anamnéza byla až na údaj o manželovi, který byl před 20 lety léčen s otevřenou plicní formou tuberkulózy (TBC), bez pozoruhodností. Osobní anamnéza zahrnovala arteriální hypertenzi, etylickou jaterní cirhózu, jícnové varixy, portální hypertenzi, chronické renální selhání III. stupně, poruchu glukózové tolerance, Gravesovu-Basedowovu tyreopatii, osteoporózu – patologické fraktury obratlových těl, smíšenou monoklonální gamapatii (MGUS) nejasného významu s postupným vymizením paraproteinu. Z léků perorálně užívala metoprolol, telmisartan, furosemid, omeprazol, allopurinol, thiamazol, kalcium a vitamin D3. Nemocná se dostavila k vyšetření pro asi 3 roky recidivující erytematózní, zpočátku bolestivé noduly na bércích a stehnech, které se v průběhu týdnů až měsíců odhojovaly vtaženými hyperpigmentacemi. Některé byly opakovaně chirurgicky excidovány bez histologického vyšetření. Při vyšetření byly v horní třetině pravého bérce ventromediálně dva palpačně tuhé, na pohmat teplé, červenofialové noduly do 3 cm v průměru (obr. 1), po jednom nad pravou popliteální jamkou a na levém stehnu. Akra byla chladná, na prstech dolních končetin byla patrna akrocyanóza. Byla provedena probatorní kožní excize z nodulu na levém stehnu (obr. 2–4).
HISTOPATOLOGIE
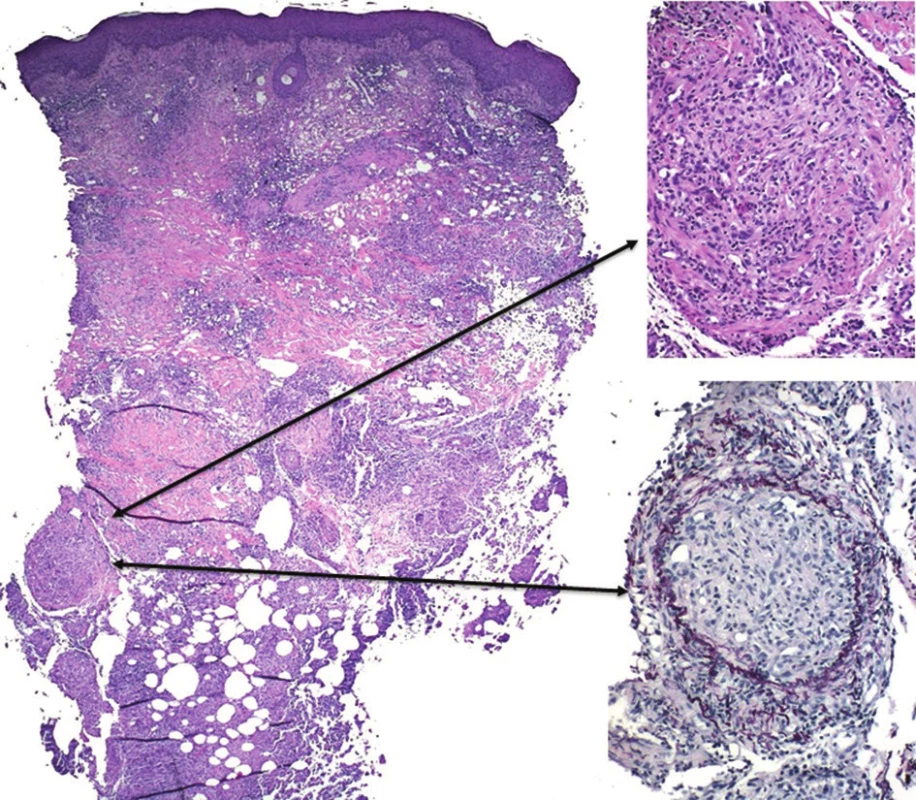
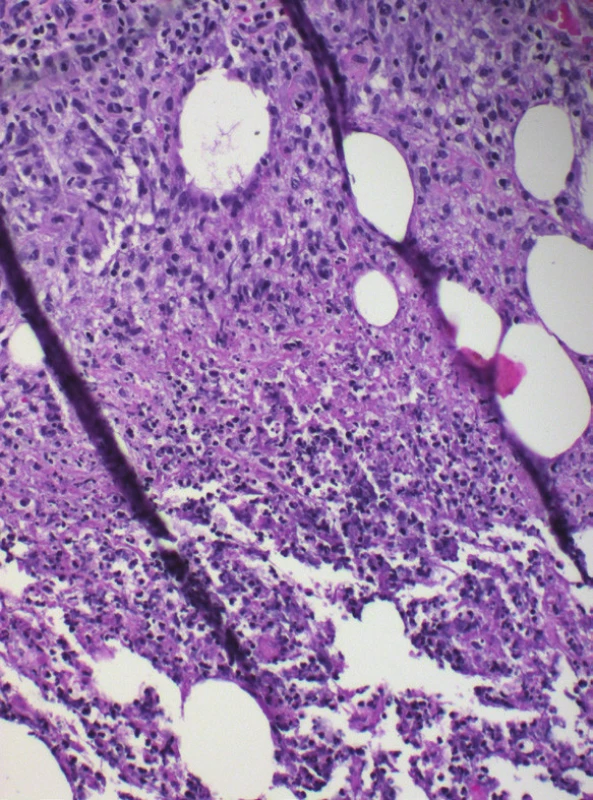
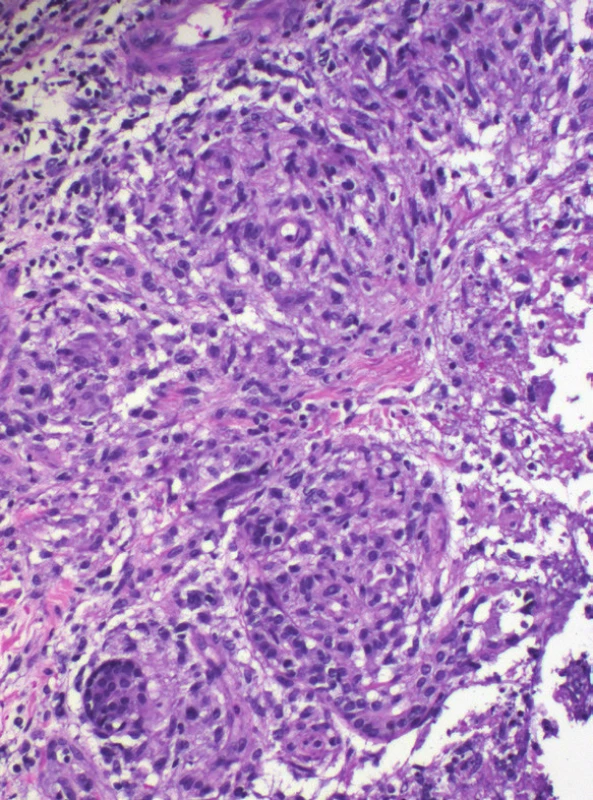
Histologické vyšetření prokázalo v koriu a podkožní tukové tkáni rozsáhlé okrsky nekrotického vaziva s bazofilním detritem, infiltráty z neutrofilů, mononukleárů, místy erytrocytární extravazáty. Zejména podkožní tuková tkáň byla prostoupena histiocytárním infiltrátem s ojedinělými vícejadernými buňkami patrnými místy ve shlucích. V podkoží byly zastiženy středně velké cévy s obliterovaným lumen prostoupené zánětlivým infiltrátem. Barvení metodou PAS a Ziehl-Nielsen bylo negativní. Nález svědčil pro vaskulitidu středních cév s nekrotizující panikulitidou a granulomatózním infiltrátem, který připouštěl diagnózu nodulární vaskulitidy, případně erythema induratum Bazin (viz obr. 2–4).
Závěr: Erythema induratum Bazin/Vasculitis nodularis
PRŮBĚH
Na základě histologického nálezu byla doplněna některá laboratorní vyšetření. Tuberkulinový kožní test byl pozitivní, Interferon Gama Release Assay test (IGRA test – tzv. Quantiferon-TB Gold) byl neurčitý, RTG plic bylo bez patologického nálezu. Pneumologické vyšetření označilo možnost TBC infekce jako nepravděpodobnou. Sérologické vyšetření k vyloučení virových hepatitid B a C bylo negativní.
K dalšímu kožnímu vyšetření se pacientka dostavila po dvou letech. V mezidobí byla léčena kúrou Prednisonu v dávce 40 mg/den s pozvolným poklesem na udržovací dávku 5 mg denně po dobu několika měsíců, který byl posléze vysazen pro malý účinek na tvorbu projevů a pro gastrointestinální obtíže nemocné. Při klinickém vyšetření byly patrny hnědavé hyperpigmentace po zhojených projevech na dolních končetinách. Na pravém bérci bylo přítommé regredující infiltrované ložisko hnědavé barvy do 5 cm. Dorzálně na levém bérci vznikalo nové nodulární ložisko velikosti 1 cm. Na dorzu pravé nohy mezi IV. a V. prstem bylo papulonekrotické palpačně bolestivé ložisko s erytematózním lemem. Opakované vyšetření IGRA testem bylo pozitivní, znovu provedené RTG plic bylo nadále bez patologického nálezu.
Biopsie z hnědavého infiltrátu na pravém bérci ukázala obraz lobulární a septální panikulitidy, jiné změny nebyly zastiženy ani po opakovaném prokrájení. Mikroskopické vyšetření nátěru biopsie neprokázalo acidorezistentní tyčky v bioptované tkáni. Kultivace na mykobakterie z bioptického vzorku byla negativní, PCR průkaz DNA M. tuberculosis byl negativní. (Poznámka: Použitá metoda PCR nebyla validována na vzorky bioptického materiálu.) Nefrologické vyšetření vyloučilo urogenitální TBC. PET/CT vyšetření k vyloučení kostní TBC bylo s výjimkou solitárního hypermetabolického fokusu na pravém bérci negativní, v CT obraze bylo nalezeno měkkotkáňové ložisko v pravém femuru, které bylo PET negativní. Pneumology byla diagnóza uzavřena jako latentní forma TBC (LTBI), bakteriologicky neověřená při suspektní mimoplicní lokalizaci. Zajišťovací terapie s ohledem na nežádoucí účinky antituberkulotik u polymorbidní pacientky s pokročilým jaterním a renálním onemocněním nebyla doporučena. Nemocná je v dispenzární péči pneumologů kontrolována 1krát za 3 měsíce, na další kontroly na kožní ambulanci se nedostavila.
DISKUSE
Erythema induratum (EI), synonymum nodulární vaskulitida (NV), je chronicky recidivující zánětlivé onemocnění postihující podkožní tukovou tkáň charakterizované lobulární nekrotickou panikulitidou, granulomatózním infiltrátem a vaskulitidou, postihující především dospělé ženy. Poprvé bylo popsáno v r. 1861 Pierre-Antoine-Ernestem Bazinem [2], který pozoroval tvorbu kožních nodulů na lýtkách mladých žen s tuberkulózou nesplňujících však kritéria tuberkulózní infekce. Onemocnění bylo proto řazeno mezi tzv. tuberkulidy zahrnující též papulonekrotický tuberkulid a lichen scrophulosorum. Později pro nemocné s klinickým obrazem charakteru EI vznikajícím bez souvislosti s tuberkulózou byl navržen termín nodulární vaskulitida. Oba termíny jsou používány jako synonyma, někteří autoři však doporučují užívání terminu EI Bazin u nemoci spjaté s tuberkulózou a termín NV pro případy bez této souvislosti.
Patogeneticky se EI většinou považuje za hypersenzitivní reakci buněčného, pozdního, typu IV na různé antigenní podněty. Podle vyvolávajícího faktoru je možné rozlišovat EI asociované s tuberkulózou, EI asociované s jinými nemocemi či léky a EI idiopatické EI. EI vznikající v souvislosti s tuberkulózou je častější v oblastech s vysokou prevalencí tohoto onemocnění a zpravidla dobře reaguje na antituberkulózní terapii. Tuberkulidy se považují za kožní idové reakce vznikající jako hypersenzitivní odpověď na hematogenní rozsev mykobakteriálních antigenů do kůže s následným vznikem granulomatózního zánětu [8, 24]. V západních zemích je EIB považováno za nejčastější formu tuberkulidu [12]. Jedná se o paucibacilární formu se vzácným záchytem Mycobacterium tuberculosis v bioptickém materiálu. Metoda PCR průkazu mykobakterií ve studii vzorků kožních biopsií s obrazem lobulární panikulitidy prokázala pozitivitu fragmentů DNA M. tuberculosis v 77 % [1, 19]. Případy EI netuberkulózního původů jsou méně časté a v literatuře se často označují spíše termínem nodulární vaskulitida. Byly popsány případy sdružené s autoimunitními chronickými zánětlivými nemocemi, jako např. Crohnova nemoc [15], ulcerózní kolitida [18], systémový lupus erythematodes [30], revmatoidní artritida [19], Addisonova nemoc [3], hematologické malignity [16] aj. Z infekčních nemocí kromě TBC infekce bývá častěji pozorována asociace s virovou hepatitidou B a C [5, 7, 12, 19] a HIV [6]. Velmi vzácně je popisována souvislost s podávanými léčivy. Ojedinělé případy byly zaznamenány v průběhu terapie etanerceptem [17], při léčbě propylthiouracilem [31], v souvislosti s chemoterapií při karcinomu prsu [27].
Klinický obraz EI typicky charakterizují podkožní, tuhé, červenofialové, palpačně bolestivé noduly či indurovaná ložiska velikosti do několika centimetrů v průměru, lokalizovaná ve většině případů symetricky na bércích, zejména silných lýtkách, žen středního věku [4, 12]. Vzácně se noduly vyskytují i na předních stranách bérců, na hýždích, nohou, horních končetinách či trupu [16]. Na rozdíl od erythema nodosum projevy mají sklon k ulceraci, tvorbě píštělí a hojí se vtaženou jizvou [4, 8], často recidivují roky až desítky let, zejména v chladných měsících. Vznik může být doprovázen celkovými příznaky, zvýšenou teplotou či bolestmi kloubů. Predisponujícím faktorem u pacienta může být ischémie dolních končetin a chronická žilní insuficience. Pozoruje se častější asociace s periferní polyneuropatií [22, 23]. Pacienti mívají často akrocyanózu.
Při klinickém podezření na tuberkulózu (kašel, dušnost, noční poty, úbytek na hmotnosti atd.) či u pacienta s anamnézou předchozí léčby tuberkulózy v rodině či blízkém okolí, nebo pocházejícího z endemických oblastí TBC se doporučuje již při vstupním vyšetření provést základní testy k vyloučení TBC infekce, nejlépe pomocí IGRA testu a RTG plic. Z dalších laboratorních vyšetření je vhodný odběr krevního obrazu s diferenciálním počtem, sedimentaci, jaterní a ledvinné testy, vyšetření moči chemicky a sediment moči, sérologii virových hepatitid B a C. Vzhledem k podobě s erythema nodosum někteří autoři doporučují kultivační vyšetření z výtěru krku a nosu a titr antistreptolysinových protilátek. Při dlouhotrvajícím průběhu je vhodné IGRA test zopakovat v časovém odstupu.
K potvrzení diagnózy EI je nezbytná skalpelem provedená biopsie dosahující až do podkožní tukové tkáně. Histologicky je typický obraz převážně lobulární (někdy lobulární a septální) panikulitidy s nekrózou tukové tkáně, s infiltrátem z lymfocytů, histiocytů, obrovských mnohojaderných buněk a neutrofilů s tvorbou granulomů se známkami nekrózy. Vaskulitida středně velkých cév (artérie, vény), případně malých venul tukových lalůčků, je přítomna až v 90 % případů [8, 19]. Nález vaskulitidy proto není absolutním kritériem diagnózy a diagnózu lze stanovit, pokud jsou přítomny všechny další klinickopatologické znaky zahrnující lobulární panikulitidu, granulomatózní zánět, případně kaseifikační nekrózu [19, 26]. Při odběru tkáně je současně vhodné doplnit mikroskopické vyšetření nátěru z tkáně na přítomnost acidorezistentních tyček, PAS barvení, kultivaci mykobakterií z bioptického materiálu, případně PCR vyšetření na přítomnost DNA M. tuberculosis [9, 13, 20, 26, 28]. Míra detekce DNA M. tuberculosis z kožních vzorků se pomocí PCR metody pohybuje v širokém rozmezí mezi 25–77 % [14] ve vztahu k prevalenci tuberkulózy v dané oblasti.
Diferenciálně diagnosticky připadá v úvahu erythema nodosum (neulceruje, lokalizace přední strana bérců), lupus panniculitis (lokalizace zejména v oblasti ramen a hýždí), polyateriitis nodosa, tromboflebitis (perivaskulární zánět bez výrazné nekrózy a granulómů), perniones (lokalizace stehna hýždě).
Léčba EI je vedena cíleně podle vyvolávající příčiny, je-li zřejmá. Pokud se neprokáže infekční povaha onemocnění, v léčbě se uplatňují nesteroidní antirevmatika, jodid draselný nebo kúra kortikosteroidy. Jodid draselný se užívá v dávce 360–900 mg denně [10, 11, 21]. Efekt této terapie je obvykle pozorován již během 2 dnů od zahájení léčby, zejména pokud jde o pacienty s kratší anamnézou. K úplnému zhojení se doporučuje délka léčby trvající 3–4 týdny, pokud se účinek nedostaví během 2–3 týdnů, doporučuje se tuto léčbu ukončit. Léčba je kontraindikována u osob s poruchou štítné žlázy. Z celkově podávaných kortikosteroidů je doporučován prednison v dávce 40 mg/den s postupným poklesem dávky během týdne na 5 mg denně po dobu 3 týdnů. U některých pacientů byl popsán dobrý efekt terapie kolchicinem [29], či mykofenolát mofetilem [25].
V případě bakteriologicky ověřené TBC je léčba vedena ve stejném režimu jako systémová TBC ve specializovaných ftizeologických centrech. Léčba antituberkulotiky bez průkazu vyvolávajícího agens, se doporučuje v případech, které vykazují typické klinické a histopatologické nálezy EI a pozitivitu IGRA testu [14, 20, 23], v České republice však pneumologové k zahájení léčby antituberkulotiky vyžadují průkaz mykobakteria.
Lokálně se uplatňují protizánětlivé masti nebo kortikoidní externa. Vhodný je pobyt v teple, odvyknutí kouření a elastické kompresivní punčochy.
Do redakce došlo dne 15. 12. 2017.
Adresa pro korespondenci:
MUDr. Marianna Mináriková
Dermatovenerologická klinika 1. LF UK a VFN
U Nemocnice 499/2
128 00 Praha 2
e-mail: marianna.minarikova@vfn.cz
Zdroje
1. BASELGA, E., MARGALL, N., BARNADAS, M. A. et al. Detection of Mycobacterium tuberculosis DNA in Lobular Granulomatous Panniculitis (Erythema Induratum-Nodular Vasculitis). Arch. Dermatol., 1997, 133, 4, p. 457–462.
2. BAZIN, P. A. E. Leçons théoriques et cliniques sur la scrofule considérée en elle-même et dans ses rapports avec la syphilis, la dartre et l’arthritis. 2. vyd. Paris: A. Delahaye, 1861, 668 s.
3. BRANDÃO NETO, R. A., CARVALHO, J. F. de. Erythema induratum of Bazin associated with Addison’s disease: first description. Sao Paulo Med. J. Rev. Paul Med., 2012, 130, 6, p. 405–408.
4. DIAS, M. F. R. G., BERNARDES FILHO, F., QUARESMA, M. V. et al. Update on cutaneous tuberculosis. An. Bras. Dermatol., 2014, 89, 6, p. 925–938.
5. FERNANDES, S. S., CARVALHO, J., LEITE, S. et al. Erythema induratum and chronic hepatitis C infection. J. Clin. Virol. Off Publ. Pan Am Soc. Clin Virol., 2009, 44, 4, p. 333–336.
6. FRIEDMAN, P. C., HUSAIN, S., GROSSMAN, M. E. Nodular tuberculid in a patient with HIV. J. Am. Acad. Dermatol., 2005, 53, 2, Supplement, p. S154–S156.
7. GIMÉNEZ-GARCÍA, R., SÁNCHEZ-RAMÓN, S., SÁNCHEZ-ANTOLÍN, G. et al. Red fingers syndrome and recurrent panniculitis in a patient with chronic hepatitis C. J. Eur. Acad. Dermatol. Venereol. JEADV., 2003, 17, 6, p. 692–694.
8. HALLENSLEBEN, N. D. L., DE VRIES, H. J. C., LETTINGA, K. D. et al. Tuberculids: cutaneous indicator diseases of Mycobacterium tuberculosis infection in young patients. J. Eur. Acad. Dermatol. Venereol. JEADV., 2016, 30, 9, p. 1590–1593.
9. HEINEMANN, C., KAATZ, M., ELSNER, P. Erythema induratum of Bazin and Poncet’s disease – successful treatment with antitubercular drugs. J. Eur. Acad. Dermatol. Venereol., 2003, 17, 3, p. 334–336.
10. HORIO, T., DANNO, K., OKAMOTO, H. et al. Potassium iodide in erythema nodosum and other erythematous dermatoses. J. Am. Acad. Dermatol., 1983, 9, 1, p. 77–81.
11. HORIO, T., IMAMURA, S., DANNO, K. et al. Potassium iodide in the treatment of erythema nodosum and nodular vasculitis. Arch. Dermatol., 1981, 117, 1, p. 29–31.
12. HUTH, S. von., ØVREHUS, A. L., LINDAHL, K.H. et al. Two cases of erythema induratum of Bazin – a rare cutaneous manifestation of tuberculosis. Int. J. Infect. Dis., 2015, 38, p. 121–124.
13. JACINTO, S. S., NOGRALES, K. B. Erythema induratum of bazin: role of polymerase chain reaction in diagnosis. Int. J. Dermatol., 2003, 42, 5, p. 380–381.
14. MASCARÓ J. M. JR., BASELGA, E. Erythema Induratum of Bazin. Dermatol. Clin., 2008, 26, 4, p. 439–445.
15. MISAGO, N., NARISAWA, Y. Erythema induratum (nodular vasculitis) associated with Crohn’s disease: a rare type of metastatic Crohn’s disease. Am. J. Dermatopathol., 2012, 34, 3, p. 325–329.
16. OSHIO, A., YOSHII, Y., ONO, K. et al. Erythema induratum of Bazin with anti-phospholipid antibodies. JDDG J. Dtsch. Dermatol. Ges., 2015, 13, 8, p. 810–811.
17. PARK, S. B., CHANG, I. K., IM, M. et al. Nodular Vasculitis That Developed during Etanercept (Enbrel) Treatment in a Patient with Psoriasis. Ann. Dermatol., 2015, 27, 5, p. 605–607.
18. POZDNYAKOVA, O., GARG, A., MAHALINGAM, M. Nodular vasculitis – a novel cutaneous manifestation of autoimmune colitis. J. Cutan. Pathol., 2008, 35, 3, p. 315–319.
19. SEGURA, S., PUJOL, R. M., TRINDADE, F. et al. Vasculitis in erythema induratum of Bazin: A histopathologic study of 101 biopsy specimens from 86 patients. J. Am. Acad. Dermatol., 2008, 59, 5, p. 839–851.
20. SCHNEIDER, J. W., JORDAAN, H. F., GEIGER, D.H. et al. Erythema induratum of Bazin. A clinicopathological study of 20 cases and detection of Mycobacterium tuberculosis DNA in skin lesions by polymerase chain reaction. Am. J. Dermatopathol., 1995, 17, 4, p. 350–356.
21. SCHULZ, E. J., WHITING, D. A. Treatment of erythema nodosum and nodular vasculitis with potassium iodide. Br. J. Dermatol., 1976, 94, 1, p. 75–78.
22. SILVA, M. T. T., ANTUNES, S. L. G., ROLLA, V. C. et al. Distal painful peripheral neuropathy associated with erythema induratum of Bazin. Eur. J. Neurol., 2006, 13, 12, p. e5–6.
23. SIM, J. H., WHANG, K. U. Application of the QuantiFERON®-TB Gold test in erythema induratum. J. Dermatol. Treat., 2014, 25, 3, p. 260–263.
24. ŠTORK, J. Mykobakteriózy. In: Dermatovenerologie. 2. vyd. Praha: Galén, 2013, s. 97–105. ISBN 978-80-7262-898-8.
25. TAVERNA, J. A., RADFAR, A., PENTLAND, A. et al. Case reports: nodular vasculitis responsive to mycophenolate mofetil. J. Drugs Dermatol. JDD., 2006, 5, 10, p. 992–993.
26. TEHRANY, Y. A., TOUTOUS-TRELLU, L., TROMBERT, V. et al. A Case of Tuberculous Granulomatous Panniculitis without Vasculitis. Case Rep. Dermatol., 2015, 7, 2, p. 141–145.
27. VENA, G. A., APRUZZI, D., VESTITA, M. et al. Recurrence of erythema induratum of Bazin in a patient under chemotherapy for breast cancer. New Microbiol., 2011, 34, 3, p. 331–333.
28. VICTOR, T., JORDAAN, H. F., VAN NIEKERK, D. J. et al. Papulonecrotic tuberculid. Identification of Mycobacterium tuberculosis DNA by polymerase chain reaction. Am. J. Dermatopathol., 1992, 14, 6, p. 491–495.
29. WEE, E., KELLY, R. I. Treatment of nodular vasculitis with colchicine. Australas J. Dermatol., 2017, 58, 3, p. e79–e82.
30. WESTERS-ATTEMA, A., VAN TUBERGEN, A., PLASSCHAERT, H. et al. Nodular vasculitis in systemic lupus erythematosus. Int. J. Dermatol., 2008, 47 Suppl 1, p. 3–6.
31. WOLF, D., BEN-YEHUDA, A., OKON, E. et al. Nodular vasculitis associated with propylthiouracil therapy. Cutis, 1992, 49, 4, p. 253–255.
32. ZAKERI, K., OGANESYAN, G., LEE, RA. et al. Erythema induratum of Bazin presenting as peripheral neuropathy. Cutis, 2015, 96, 3, p. E1–4.
Štítky
Dermatologie Dětská dermatologie
Článek vyšel v časopiseČesko-slovenská dermatologie
Nejčtenější tento týden
2018 Číslo 1- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Condylomata accuminata a jejich prevence i léčba
- Proces hojení ran krok za krokem a co ho může zkomplikovat
- Miniinvazivní léčba pilonidálního sinu: laserová a podtlaková terapie jako šetrná a účinná modalita
- Význam lokální oxygenoterapie a ozonoterapie pro léčbu nehojivých ran
-
Všechny články tohoto čísla
- Kožní leiomyosarkom – popis případu
- Rothmundův-Thomsonův syndrom sdružený s anaplastickým velkobuněčným T lymfomem – popis případu
- Klinický případ: Recidivující noduly na dolních končetinách
- Editorial
- IMPETIGO
- PITYRIASIS VERSICOLOR(syn. Tinea versicolor)
- Zápis ze schůze výboru ČDS <br>Praha 2. 11. 2017
- 11. Konference akné a obličejové dermatózy
- Diagnostika melanomu a současná doporučení pro léčbu a sledování
- Prof. MUDr. František Vosmík, DrSc.
- Česko-slovenská dermatologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- PITYRIASIS VERSICOLOR(syn. Tinea versicolor)
- Diagnostika melanomu a současná doporučení pro léčbu a sledování
- IMPETIGO
- Kožní leiomyosarkom – popis případu
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání