-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Lymfedém
Lymphedema
Lymphedema is a serious chronic disease of the lymphatic system most frequently affecting the limbs but also manifesting on the head, neck, trunk or genitals. It causes physical and often psychological discomfort as well. The article reviews etiology, clinical picture and possibilities of diagnostics and therapy of lymphedema.
Key words:
lymphedema – diagnosis – therapy
Autoři: D. Diamantová
Působiště autorů: Dermatovenerologické oddělení Vojenské nemocnice Olomouc primářka MUDr. Dominika Diamantová
Vyšlo v časopise: Čes-slov Derm, 84, 2009, No. 3, p. 126-131
Kategorie: Souborné referáty (doškolování lékařů)
Souhrn
Lymfedém je závažné chronické onemocnění lymfatického systému, které nejčastěji postihuje končetiny, ale může se manifestovat i v oblasti hlavy, krku, trupu nebo na genitálu. Nemocným působí fyzické, ale často i psychické trauma. Článek podává přehled o etiologii, klasifikaci, klinickém obraze a o možnostech diagnostiky a terapie.
Klíčová slova:
lymfedém – diagnóza – terapieÚVOD
Problematikou lymfedému se zabývá lymfologie, kterou jako obor v České republice zastřešuje Česká lymfologická společnost založená v Praze roku 1992. Obor má interdisciplinární charakter a podílejí se na něm dermatologové, internisté, angiologové, onkologové, chirurgové, gynekologové, revmatologové, rehabilitační lékaři, pediatři, dorostoví lékaři, fyzioterapeuti, zdravotní sestry a lymfoterapeuti. K odbornému vyšetření lymfedému se dostávají nemocní dvojí cestou. Větší část nemocných přichází na doporučení svého lékaře, ostatní si vyhledávají ošetření sami, protože dlouhodobě trpí poruchou lymfatického systému bez adekvátního vyšetření a léčby. U všech pacientů jde o zatěžující chronické onemocnění, které významně ovlivňuje kvalitu života jak po stránce fyzické, tak psychické.
Lymfedém je definován jako vysokoproteinový otok, vzniklý nahromaděním vysokomolekulárních látek a volné tekutiny v intersticiu při dysfunkci lymfatického systému a neadekvátní proteolýze. Je výsledkem narušené lymfatické drenáže tkání při normální či narušené kapilární filtraci (6).
Mízní systém
Drenážní funkci v organismu zajišťují souběžně probíhající systémy žilní a mízní. Mízní systém zahrnuje jednak mízní cévy, jež přijímají z tkáňového moku tekutinu zvanou lymfa a vedou ji postupně do žil, jednak lymfatické buňky, tkáně a orgány, fungující v systému obrany organismu; k těmto útvarům patří mízní uzliny zapojené přímo do mízního oběhu tak, že míza jimi protéká, a dále agregáty uzlin, tonzily, slezina a brzlík. Mízní cévy začínají v intersticiálním vazivu téměř všech orgánů těla jako mízní kapiláry. Ty vzájemně anastomozují, pokračují prekolektory a kolektory, mízními kmeny a hrudním mízovodem; to je ductus thoracicus, který sbírá mízu asi ze tří čtvrtin těla: z obou dolních končetin, z pánve a břicha, ze stěn orgánů a levé poloviny hrudníku, z levé horní končetiny a z levé poloviny hlavy a krku. Zbytek mízy sbírá ductus lymphaticus dexter: z pravé poloviny hlavy, krku, hrudníku a z pravé horní končetiny (4).
Míza, lymfa, je kapalina bezbarvá nebo lehce zažloutlá, průhledná, někdy opakní a bělavá, obsahující bílkoviny, tuky, soli, elektrolyty, produkty metabolismu a zánětu a vodu jako transportní médium (4, 10).
Lymfedém z hlediska etiologie
Rozlišujeme dva základní typy lymfedému – primární a sekundární.
Primární lymfedém je výsledkem primární poruchy v lymfatickém systému – ať už na podkladě hypoplazie či hyperplazie míznic. Záleží na stupni insuficience a na velikosti lymfatického břemene. V důsledku hromadění makromolekulárních bílkovin dochází k progredující fibrotizaci podkoží, a tak k nezvladatelnému stavu (1). Může být provokován infekcemi, traumaty, hormonálními změnami v dospívání, těhotenství a v menopauze. Jestliže se otok manifestuje brzy po narození do druhého roku života, nazývá se lymphoedemacongenitum. Rozvoj otoku mezi druhým a třicátým pátým rokem života označujeme jako lymphoedema praecox, po třicátém pátém roce života jako lymphoedema tardum. Primární lymfedém může být i geneticky podmíněný (Nonneho–Milroyův syndrom – autosomálně dominantně dědičný lymfedém, nebo Meige syndrom – lymfedém podmíněný dědičným faktorem Mendlova typu, uplatňující se recesivně) (obr. 1).
Obr. 1. Primární lymfedém dolních končetin (akcentace obtíží na levé dolní končetině). 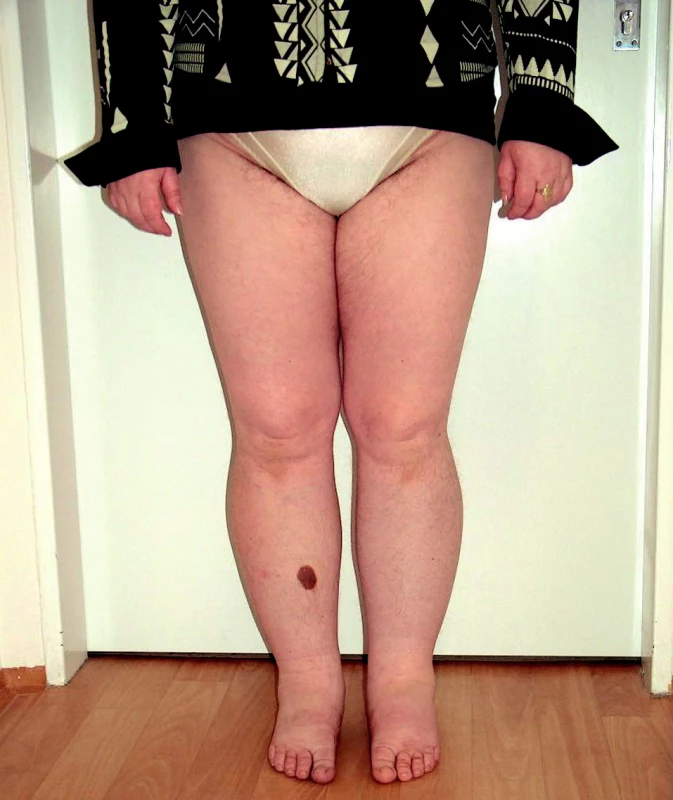
Sekundární lymfedém je častější. Příčina je známá. Utváří se na původně nepostiženém mízním systému v důsledku poškození mízních cest patologickým procesem nebo jejich útlakem. Poškozením vzniká překážka v oběhu lymfatického systému. Otok se vyvíjí během měsíce až několika roků (obr. 2, 3). Rozlišujeme benigní a maligní typ sekundárního lymfedému. Benigní typ je většinou postinfekční (viry, plísně, nejčastěji bakterie – erysipel, často recidivující), pooperační, postiradiační, posttraumatický, po popíchání hmyzem, arteficiální, parazitární (nejčastější příčina v rozvojových zemích). Maligní typ vzniká útlakem nebo invazí primárního nádoru nebo metastáz do mízního systému. Termínem kombinovaný typ lymfedému se označuje otok, na němž se vedle sekundárního lymfedému podílí přidružená choroba – např. lipedém, myxedém, chronická žilní insuficience, zánětlivá onemocnění kloubů a další (obr. 4).
Obr. 2. Sekundární lymfedém (recidivující erysipely). 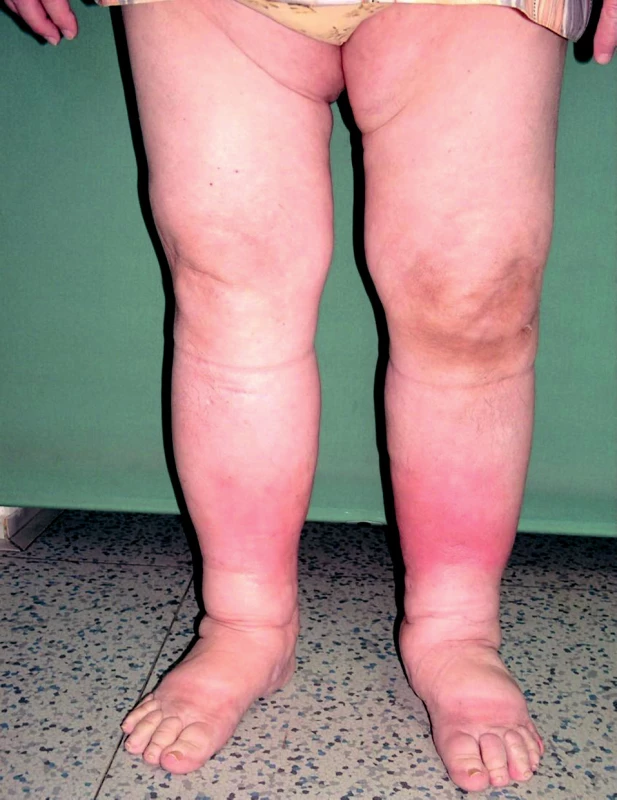
Obr. 3. Sekundární lymfedém pravé horní končetiny po ablaci prsu pro karcinom – disekce axily + radioterapie. 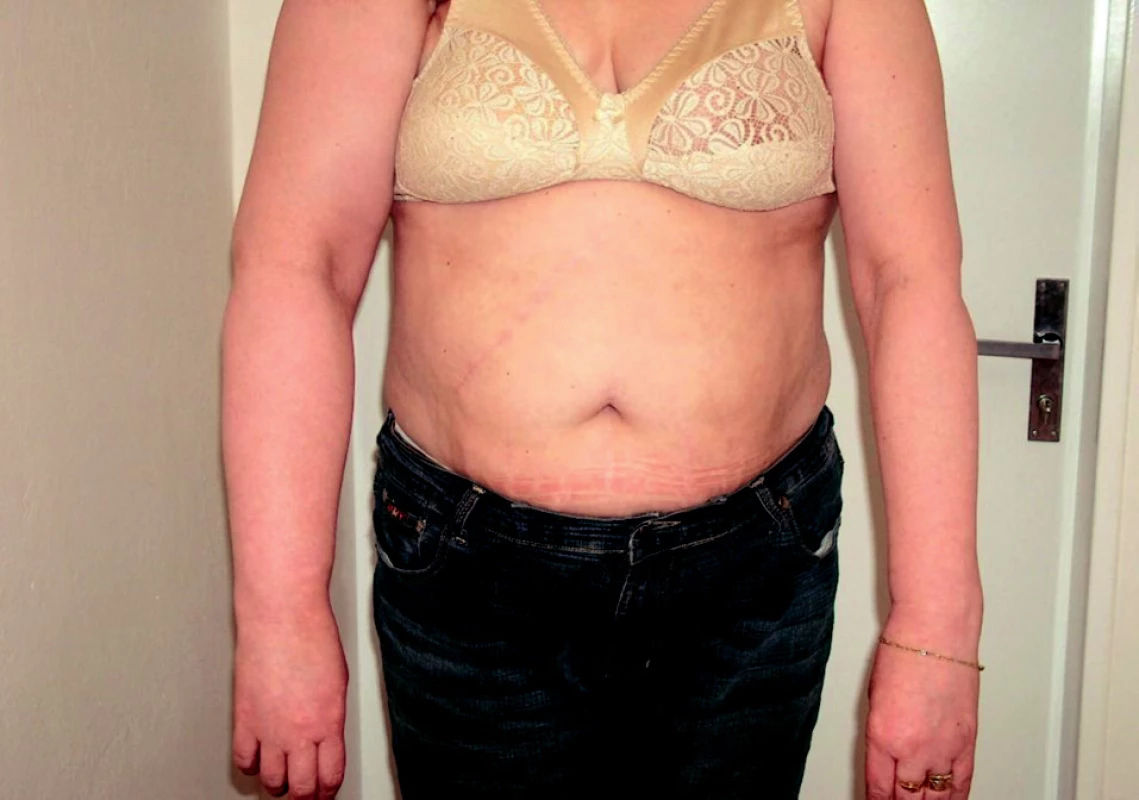
Obr. 4. Flebolymfedém dekompenzovaný probíhajícím erysipelem. 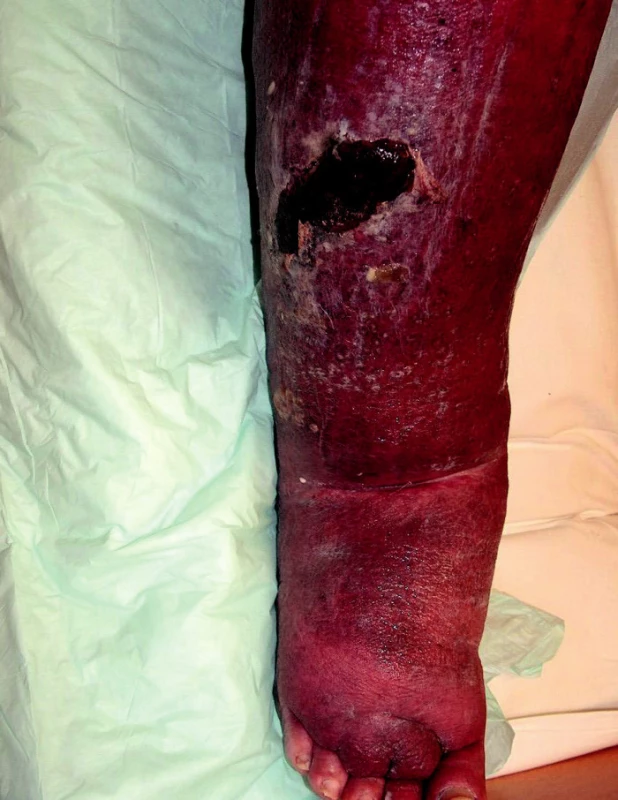
Klinický obraz
Lymfedém je otok, zpočátku chladný, měkký, mělký, bledé barvy, nebolestivý; při palpaci v kůži lze vytlačit plastický, rychle mizející důlek. Postupem času otok tuhne, dochází k deformitě končetiny, která mění tvar, může dojít i ke vzniku elefantiázy. Zvláštní klinickou známkou lymfedému je Stemmerovo znamení (na 2. prstu nohy nelze vytvořit kožní řasu) (obr. 5). O lymfedému také svědčívá nález zvláštního tvaru prstů, tzv.kvadrátních prstů, které vznikají působením tlaku okolí na měkké tkáně prstu, dále bradavičnaté kožní projevy – verrucosis lymphostatica, dále hyperkeratóza, zanořovánívlasových folikulů do hloubky (kůže připomíná vzhled pomerančové kůry), atrofie až zánik nehtových plotének, xeróza, nález kožních puchýřků vyplněných lymfou (chyloderma), jejichž prasknutí je provázeno lymforeou. Tyto změny se mohou vytvořit i na genitálu při primárním lymfedému. Během dlouhodobého postižení může dojít ke vzniku vředu – ulcus lymphaticum. Lymfedém nejčastěji postihuje končetiny, ale může se manifestovat i v oblasti hlavy, krku, trupu nebo na genitálu. Otok bývá většinou asymetrický. U primárního postižení lymfatického systému dochází i k postižení oboustrannému a asymetrie se projevuje v jeho míře.
Obr. 5. Stemmerovo znamení (na druhém prstu nohy nelze vytvořit kožní řasu). 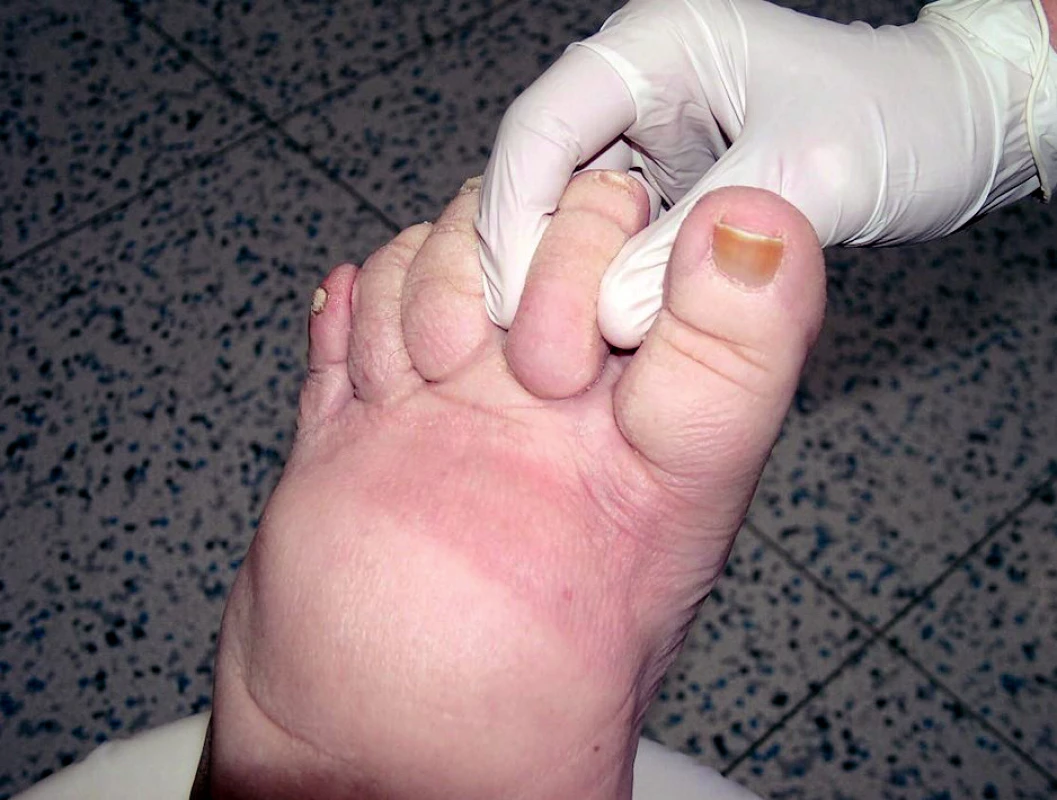
Primární lymfedém začíná v nejperifernějších oblastech končetiny a postupuje centrálně. Může být podmíněný hypoplazií (hypoplastický lymfedém) nebo lymfektazií (hyperplastický lymfedém). Hypoplastickýlymfedém se dělí na typ proximální a distální. Klinický obraz obou typů je totožný. Proximální typ lymfedému je klinicky závažnější: dochází k postižení celé končetiny a Stemmerovo znamení může nebo nemusí být přítomné (1). Proximální typ lymfedému postihuje dominantně mízní uzliny. Distální typ lymfedému (dominantní postižení míznic) je charakterizován postupem otoku od prstů ruky nebo nohy přes hřbety rukou nebo nohou dále na předloktí či bérce. Stemmerovo znamení je pozitivní. Pokud se otok neléčí, dojde k postižení celé horní nebo dolní končetiny. Sekundární lymfedém vzniká pod místem obstrukce mízního řečiště, většinou proximálně, a odtud se šíří distálně. Při vývoji otoku pozorujeme tato stadia: O. stadium (latentní lymfedém, stav, kdy lymfatická drenáž je narušena a snížená, ale nedochází ke klinické manifestaci otoku). Následuje 1. stadium (reverzibilní lymfedém) intermitentního otoku: je narušen poměr mezi resorpcí a transportem tkáňového moku s následnou stázou lymfy a hromaděním proteinů v intersticiu. 2. stadium (ireverzibilní lymfedém): u otoku je trvale narušen poměr mezi resorpcí a transportem tkáňového moku s následnou stázou lymfy a hromaděním proteinů v intersticiu. 3. stadium (elefantiáza) je monstrózní lymfedém, jehož podkladem je chronická lymfatická insuficience, provázená deformující fibroticko-sklerotickou přestavbou kůže, podkoží a ostatních tkání postižené oblasti (6).
Komplikace lymfedému
Ke komplikacím lymfedému patří časté akutní bakteriální infekce – erysipel, interdigitální mykózy, dále jsou to parestezie, vertebrogenní obtíže, parézy skrze kompresi nervů při fibrotickém ztvrdnutí, kontraktury, které jsou při otocích po ablaci prsu viděny při postižení pletence pažního, je možný i zvrat v lymfangiosarkom, dále může dojít k recidivě základního onkologického onemocnění (1). Nelze opomíjet ani psychické problémy – úzkost, depresi, sexuální a partnerské problémy.
Diagnostika lymfedému
Ke stanovení diagnózy lymfedému vede podrobná a pečlivá anamnéza a fyzikální vyšetření (inspekce, palpace a pravidelné standardizované měření obvodů postižené končetiny). Při vyšetření pohledem porovnáváme asymetrii končetin; na oteklé končetině hodnotíme barvu kůže, lokalitu edémové masy, charakter jizev a hledáme patologické kožní a jiné projevy (změny na svalech a kloubech). Při palpaci si všímáme teploty a vlhkosti kůže, stavu jizev, dále posuzujeme charakter důlku při stlačení kůže a sledujeme eventuální doprovodné bolestivé projevy. Při otoku dolní končetiny je specifickým diagnostickým znakem pozitivní Stemmerovo znamení. Dále porovnáváme i svalovou sílu obou končetin, pátráme po projevech parestezií a eventuálním ochrnutí (1). V diagnostice dále provádíme funkční radionuklidovou lymfografii (lymfoangioscintigrafie, LAS), která umožňuje posouzení a vyhodnocení jak morfologie mízního řečiště v končetinách, tak i transportní funkce mízního oběhu sledováním transportu a kumulace radionuklidu v mízním řečišti (99Tc) na vhodném makromolekulárním nosiči (Nanocoll, Lymphoscint) (3). Z dalších doplňujících vyšetření je to vyšetření ultrazvukové, magnetická rezonance, počítačová tomografie, bio-impedance a další. Součástí vyšetření mohou být i základní laboratorní odběry. Při podezření na jinou etiologii otoku než lymfatického (žilní choroby, lipedém, onemocnění ledvin, srdce, jater, hypalbuminémie, anémie, onemocnění onkologická, ortopedická, revmatologická a choroby štítné žlázy) provádíme další speciální klinická vyšetření.
Diferenciální diagnostika
Na končetinách můžeme kromě lymfedému najít i otoky z jiných příčin. Mohou být akutní, chronické, mohou postihovat jednu nebo obě končetiny. Při postižení pouze jedné končetiny můžeme vyloučit orgánová onemocnění (ledviny, srdce, hypoproteinémie, anémie a další). Akutní jednostranný otok vzniká při erysipelu, hypodermitidě, při mikrobiálním a kontaktním ekzému, v rámci těžké tromboflebitidy, flebotrombózy, po cévních a ortopedických operacích, po zlomeninách, při zhmoždění měkkých tkání a svalů, u kloubních chorob (artróza, artritida), při útlaku cystou (popliteální Bakerova cysta) a tumorem. Akutní oboustranný otok bývá v rámci cyklických a angioneurotických edémů. Vzácně může provázet trombózu v. cava inferior a oboustrannou flebotrombózu. Chronický oboustranný otoksymetrický provází lipedém, statické otoky, otoky navozené léky (gestageny, blokátory kalciového kanálu, nesteroidní antiflogistika, psoraleny, glukokortikoidy) a otoky při kardiálním, ledvinném či jaterním selhání, při hypalbuminémii a u chorob štítné žlázy (8).
Chronický jednostranný nebo oboustranný asymetrický otok vzniká při primárním nebo sekundárním lymfedému a při chronické žilní insuficienci. Zvláštní pozornost je nutné věnovat i arteficiálnímu lymfedému – psychologické vyšetření je obligatorní (2).
Terapie
Léčba lymfedému vyžaduje denní, pravidelnou, dlouhodobou, někdy i celoživotní péči. Snahou je redukce otoku (může být částečná, ale i úplná) a zlepšení kvality života nemocného. Léčba má komplexní charakter. Opírá se o základní terapeutické postupy označované jako komplexní dekongestivní terapie (CDT).
Základní pilíře tvoří manuálnílymfodrenáž, přístrojová lymfodrenáž, kompresivní terapie a dekongestivní cvičení.
Součástí léčby je dodržování režimových opatření, pravidelná péče o kůži a farmakoterapie, která má zabránit přechodu lymfedému do vyšších stadií a snížit riziko fibrotizace a skerotizace měkkých tkání. Užívají se venofarmaka pro svou schopnost zvýšit lymfatickou drenáž a dále pro účinek venotonický a kapilaroprotektivní (2). Z užívaných venofarmak to jsou Flavonoidorum fractio purificata micronisata, Diosminum, Flavonoida (Detralex tbl.), Ginkgo bilobae extractum, Heptaminoli hydrochloridum, Troxerutinum (Ginkor fort cps.), Rusci extractum siccum, Hesperidini methyl chalconum, Acidum ascorbicum (Cyclo 3 fort cps.). Dále jsou to perorálně podávané proteolytické enzymy Pancreatinum, Bromelaina, Papainum, Trypsinum, Chymotrypsinum, Amylasum, Lipasum, Rutosidum trihydricum (Wobenzym drg.). Nemocní často přicházejí s medikací diuretik při lymfedému, což je veliká chyba, neboť přes přechodný efekt zvýšení diurézy dochází ke zvýšené koncentraci bílkovin v krvi, a tím se zvětšuje síla, která pak daleko více vody zadržuje v podkoží, a následně se zvyšuje i osmotické napětí v cévách. Tehdy mizí nebo se výrazně sníží efekt dále podávaných diuretik a začne se zvětšovat otok končetiny (1). V některých přísně indikovaných případech je nutná i chirurgickáintervence – výkony symptomatické (fibroliposukce), které řeší paliativně následky chronického lymfedému redukcí objemu postižených měkkých tkání, a výkony kauzální (mikrochirurgické), které se snaží řešit poruchu lymfatické drenáže náhradou insuficientní části lymfatik; zatím se provádějí pouze v zahraničí (11). Terapie probíhá ve dvou fázích. 1. fáze – redukce otoku trvá většinou 4–6 týdnů a je nutná každodenní léčba; 2. fáze – udržovací terapie, kdy je nutné pravidelné domácí léčení a pravidelné kontroly u lymfologa. Léčba probíhá v ambulantních lymfocentrech a pro potřeby nemocných jsou vyčleněna speciální lůžka, většinou v rámci dermatologických pracovišť.
Manuální lymfodrenáž
Cílem nebolestivé, pro nemocného příjemné, jemné hmatové techniky manuální lymfodrenáže je především podpora odtoku lymfy ze tkání bez posilování přítoku krve. Zkušený lymfoterapeut provádí masáž malým tlakem kolem 30–40 mm Hg, tanguje kůži a podkoží. Základní hmaty jsou čtyři, většinou kruhovité či spirálovité, maloplošné i velkoplošné s pomalou frekvencí. Nutná je dokonalá znalost anatomie lymfatického systému a respektování směru toku lymfy, aby směřovala ke sběrným uzlinám. V případě porušeného odtoku lymfy z určité lokality se snažíme odvést tekutinu z postižené oblasti do krajiny lymfedémem nepostižené (7). Ošetření se vždy zahajuje základním ošetřením krku; následuje ošetření spádových uzlin a dané lokality od centra k periferii.
Přístrojová lymfodrenáž
Navazuje na manuální lymfodrenáž. Každé ošetření je nutné nejdříve zahájit manuální lymfodrenážní oblasti krku a regionálních uzlin. Ošetření probíhá v nafukovacích návlecích (existují běžně na horní a dolní končetinu), které jsou hadicemi propojeny s programovatelným přístrojem. Návleky tvoří několik vzájemně se překrývajících komor (3–l6), které se postupně plní vzduchem a naráz se vyprazdňují, nejčastěji se používá tlak 30–40 mm Hg (5). V České republice se vyrábějí dva kvalitní typy přístrojů Pneuven a Lymfoven. Pro domácí léčení lze přístroj nemocným objednat po schválení žádosti revizním lékařem.
Kontraindikace manuální a přístrojové lymfodrenáže
Kontraindikace dělíme na relativní a absolutní. K relativním kontraindikacím patří: nekompenzovaná hypertenze, dekompenzovaná ischemická choroba srdeční, chronická bronchitida, srdeční selhávání při srdečním a bronchiálním astmatu a další. K absolutním kontraindikacím patří: nedoléčená nebo recidivující onkologická onemocnění, hyperthyreóza, záněty žilního systému končetin, akutní bakteriální infekce (erysipel), záněty v mízním teritoriu a hnisavé kožní rány (2).
Kompresivní terapie
Nedílnou součástí komplexní dekongestivní terapie je zevní komprese. Stává se zevní bariérou proti šíření otoku, stimuluje lymfatickou drenáž, endogenní fibrinolýzu, zvyšuje žilní drenáž a má protizánětlivý účinek (9). Ke kompresi používáme jednoduchou nebo vícevrstevnou bandáž – podle charakteru otoku. U pacientů, u nichž provádíme vícevrstevnou bandáž, je nutné použití pěnových podložek (inlejí) zejména v oblasti perimaleolární. Obinadla používáme výhradně krátkotažná, dbáme na správné přiložení komprese; lze ji nosit až 24 hodin denně, nezapomínáme na bandáž prstů. Po redukci otoku většinou za 6–8 týdnů je možné nošení elastických punčoch či pažních návleků. Je možná i kombinace – během dne nosit elastické punčochy či pažní návlek a na noc přikládat krátkotažnou bandáž. Vzhledem k časté rozměrové asymetrii lze provést předpis návleku na míru po schválení žádosti revizním lékařem. Předpis lze uskutečnit jednou za 6 měsíců.
Z preventivního hlediska se snažíme o co nejrychlejší přiložení zevní komprese po operaci či působení jiné vyvolávající příčiny.
Kontraindikace kompresivní terapie
Relativní kontraindikací je přecitlivělost na přírodní gumu, která se přidává do většiny kompresivních obinadel. Absolutní kontraindikací je postižení tepenného systému, akutní erysipel v úvodu onemocnění, akutní mokvající kožní projevy (9).
Dekongestivní cvičení
Speciální cvičení s bandáží je dalším pilířem CDT. Podporuje zvýšení lymfovenózního návratu intersticiální tekutiny. Cvičení se provádí denně, pomalu, tahem v plném rozsahu, každý cvik se opakuje 5–10 krát. Mezi jednotlivými cviky je přestávka 1–2 minut. Cvičit začíná nejdříve zdravá končetina, ke které se přidá nemocná s bandáží vícevrstevnou či s kompresivní punčochou nebo návlekem. Vhodné je provádět cviky se správným dýcháním, které má podstatný vliv na pohyb lymfy. Doplňkem dekongestivního cvičení je chůze ve vodě, plavání, turistika, nordic walking, jízda na kole a jóga.
Prevence a závěr
Pro skutečně účinnou prevenci lymfedému je nutné získat spolupráci všech specialistů, kteří provádějí nejrůznější diagnostické a terapeutické chirurgické výkony, radioterapii apod. Na nich je, aby co nejpozorněji dbali na uchránění mízních struktur před poškozením a aby vytipovali ohrožené pacienty a sledovali je v zájmu včasného rozpoznání prvních příznaků vznikajícího lymfedému a jejich předání do odborné péče. Včasná a správná diagnostika má rozhodující význam pro úspěšnou léčbu a pro další prognózu nemoci. Důležitou roli sehrává aktivní přístup nemocného k léčebnému procesu a samozřejmě dobře fungující a na důvěře založená vzájemná spolupráce mezi lymfoterapeutem, lékařem a pacientem.
Došlo do redakce: 10. 4. 2009
MUDr. Dominika Diamantová
Dermatovenerologické oddělení
Sušilovo nám. 5
772 00 Olomouc
E – mail: dominikadiamantova@.seznam.cz
Zdroje
1. BECHYNĚ, M., BECHYŇOVÁ, R. Mízní otok – Lymfedém. Praha: Phlebomedica, 1997, s. 19, 56, 116, 122, 185.
2. BENDA, K. Komplexní léčba lymfedému – koncepce, strategie a schéma. Lymfedém – komplexní fyzioterapie, lymfodrenáže a doplňující léčebná péče. Brno: NCO NZO, 2007, s. 33, 34, 40, 117.
3. BENDA, K. Lymfedém – patofyziologie a diagnostika. Prakt. Flebol., 2000, 9, s. 3-5.
4. ČIHÁK, R. Anatomie 3. 1. vyd. Praha: Grada, 1997, s. 170-182.
5. ELIŠKA, O. Fyzikální léčba lymfedému přístroji – intermitentní pneumatická drenáž a další metody. Lymfedém – komplexní fyzioterapie, lymfodrenáže a doplňující léčebná péče. Brno: NCO NZO, 2007, s. 65-71.
6. ELIŠKA, O., NAVRÁTILOVÁ, Z., PAVLASOVÁ, V., HOUDOVÁ, H., WALD, M. Standard léčebného plánu. 1. autorská verze. Česká lymfologická společnost ČLS JEP, 2006, s. 2, 3.
7. HOUDOVÁ, H. Manuální lymfodrenáž – úvod k praktickým cvičením. Lymfedém – komplexní fyzioterapie, lymfodrenáže a doplňující léčebná péče. Brno: NCO NZO, 2007, s. 45-63.
8. NAVRÁTILOVÁ, Z. Diferenciální diagnostika edému při chronické žilní insuficienci a lymfedému. Referátový výběr z dermatovenerologie, 2007, 49 (2), s. 12-20.
9. NAVRÁTILOVÁ, Z. Zevní komprese v léčbě lymfedému. Lymfedém – komplexní fyzioterapie, lymfodrenáže a doplňující léčebná péče. Brno: NCO NZO, 2007, s. 81-85.
10. SCHINGALE, FJ. Lymfoedema – Lipoedema. Hannover: Schlütersche GmbH, 2003, s. 13-18, 41-54.
11. WALD, M. Chirurgické řešení chronického lymfedému. Lymfedém - komplexní fyzioterapie, lymfodrenáže a doplňující léčebná péče. Brno: NCO NZO, 2007, s. 121-128.
Štítky
Dermatologie Dětská dermatologie
Článek Ještě mnoho terapie…Článek Segmentální neurofibromatózaČlánek CO NOVÉHO V EADVČlánek Odborné akce v r. 2009
Článek vyšel v časopiseČesko-slovenská dermatologie
Nejčtenější tento týden
2009 Číslo 3- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Pacienti s infekcemi HPV a EBV a možnosti léčebné intervence pomocí inosin pranobexu
- Condylomata accuminata a jejich prevence i léčba
- Co s NSTI? NPWT!
- Isoprinosine nově bez indikačních a preskripčních omezení
-
Všechny články tohoto čísla
- Ještě mnoho terapie…
- Lymfedém
- Doškolování lékařů – kontrolní test
- Kvalita života pacientů s lymfedémem. První výsledky
- Onychomykózy vyvolané Onychocola canadensis v Slovenskej republike
- Segmentální neurofibromatóza
- Klinický prípad: Ružová cystická lézia na prste nohy
- 10th INTERNATIONAL CONGRESS OF DERMATOLOGY
- Zápis ze schůze výboru ČDS dne 22. 1. 2009 v Praze
- Zápis ze schůze výboru ČDS dne 26. 2. 2009 v Praze
- 10. kongresu International Society of Dermatology
- CO NOVÉHO V EADV
- Odborné akce v r. 2009
- Plán postgraduálnych školiacich akcií a seminárov Fakulty zdravotníckych špecializačných štúdií Slovenskej zdravotníckej univerzity (FZŠŠ SZU) v Bratislave na školský rok 2009 / 2010
- Česko-slovenská dermatologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Lymfedém
- Segmentální neurofibromatóza
- Onychomykózy vyvolané Onychocola canadensis v Slovenskej republike
- Kvalita života pacientů s lymfedémem. První výsledky
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



