-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Účinnost bosentanu v prevenci vzniku nových digitálních ulcerací u nemocné se systémovou sklerodermií (kazuistika)
Efficacy of bosentan in the prevention of new digital ulcers in a patient with systemic sclerosis (case report)
Digital ulcers (DU) and Raynaud’s phenomenon are clinical manifestations of digital vasculopathy in patients with systemic sclerosis. They occur in about one third of patients. This is a very painful condition associated with serious complications such as infection or gangrene. Digital ulcers significantly limit the functional ability of the hand and reduce the patients’ quality of life. Approximately 1-2% of patients with DU require amputation of the distal phalanx. Systemic pharmacotherapy of trophic digital ulcers is based on the use of calcium channel blockers, intravenous prostanoids, analgesics, antiplatelet agents, and antibiotics. Bosentan, a dual endothelin receptor antagonist, is the new hope for patients with DU. Bosentan significantly reduces the formation of new ulcers. It is suitable for patients who suffer from multiple recurrent digital ulcers. In this article the authors present an overview of literature data on the epidemiology, pathophysiology and treatment of digital vasculopathy in systemic sclerosis. The issue of treatment of recurrent digital ulcers in systemic sclerosis is documented by a case report.
Key words:
systemic sclerosis, digital ulcers, bosentan
Autoři: S. Skácelová 1; R. Bečvář 1; J. Štork 2
Působiště autorů: Revmatologický ústav Praha 1; Dermatovenerologická klinika 1. LF UK, Praha 2
Vyšlo v časopise: Čes. Revmatol., 20, 2012, No. 2, p. 74-81.
Kategorie: Kazuistika
Souhrn
Digitální ulcerace jsou spolu s Raynaudovým fenoménem klinickou manifestací digitální vaskulopatie u nemocných se systémovou sklerodermií. Vyskytují se asi u jedné třetiny pacientů. Jde o velmi bolestivé postižení, spojené se závažnými komplikacemi jako je infekce nebo gangréna. Výrazně omezují funkční schopnost ruky a snižují kvalitu života nemocných. Přibližně v 1-2 % případů je nutná amputace distálního článku prstu ruky. Systémová farmakoterapie trofických vředů na prstech je založena na podávání blokátorů kalciových kanálů, intravenózních prostanoidů, analgetik, antiagregancií a antibiotik. Novou nadějí pro nemocné je lék bosentan, duální antagonista endotelinových receptorů, který signifikantně snižuje vznik nových ulcerací. Je vhodný pro pacienty, kteří trpí vícečetnými a recidivujícími digitálními ulceracemi. V článku autoři předkládají přehled literárních dat o epidemiologii, patofyziologii a léčbě digitální vaskulopatie při systémové sklerodermii. Problematika léčby recidivujících digitálních ulcerací při systémové sklerodermii je dokumentována kazuistikou.
Klíčová slova:
systémová sklerodermie, digitální ulcerace, bosentanÚvod
Systémová sklerodermie (SSc) je vzácné systémové autoimunitní onemocnění neznámé etiologie, které postihuje kůži, muskuloskeletální systém, plíce, gastrointestinální trakt, srdce a ledviny. Hlavními patogenetickými mechanismy SSc jsou endoteliální dysfunkce a obliterující vaskulopatie malých cév, aktivace autoimunitních mechanismů a nadprodukce vaziva. Postižení mikrocirkulace v akrálních částech končetin vede ke klinickým projevům digitální vaskulopatie, mezi které řadíme Raynaudův fenomén, digitální ulcerace a kritickou digitální ischemii. Raynaudův fenomén (opakované ataky vazospazmu vyvolané chladem nebo emocionálním stresem) je nejběžnější manifestací, postihuje více než 95 % nemocných se SSc. Ulcerace na prstech se vyskytují asi u jedné třetiny pacientů. Jsou velmi bolestivé, obtížně a pomalu se hojí. Mohou být komplikovány infekcí nebo suchou gangrénou. V jejich důsledku dochází ke ztrátě postižené tkáně. Digitální ulcerace jsou spojeny s významným funkčním postižením ruky a invalidizací.
Digitální ulcerace (DU)
Údaje o incidenci, prevalenci a rizikových faktorech DU u pacientů se SSc vycházejí z několika velkých databází. Registr univerzity v Pittsburghu obsahuje data o průběhu onemocnění pacientů se SSc, kteří byli zařazení v letech 1972–1995 a prospektivně sledováni po dobu 10 let (1). Celkem 1200 nemocných (58 %) prodělalo alespoň jednu ataku DU v průběhu své choroby. Z toho 666 pacientů (32 %) mělo perzistující nebo recidivující vředy na prstech 6 měsíců a déle. U 197 sledovaných byl stav závažný, komplikovaný gangrénou či vyžadující digitální sympatektomii nebo amputaci distální části prstu. Ve skupinách nemocných SSc s DU a bez DU byl stejný poměr v zastoupení mužů i žen (1 : 5). V obou skupinách měla polovina sledovaných pacientů limitovanou kožní formu onemocnění. U pacientů s anamnézou DU (zejména perzistujících) byla častěji diagnostikována pozitivita anticentromerových (ACA) a Anti Scl-70 protilátek ve srovnání s nemocnými, kteří nikdy neměli ulcerace na prstech. Úhrnem 54 % nemocných s DU a až 70 % nemocných s perzistujícími a těžkými ulceracemi bylo ACA nebo Anti Scl-70 pozitivních. Na druhé straně pacienti bez DU měli mnohem vyšší výskyt protilátek proti RNA polymeráze III ve srovnání s pacienty s DU. V britské databázi (Royal Free Hospital, London) bylo sledováno celkem 1168 pacientů se SSc (2). Z toho 203 sledovaných (17 %) mělo projevy těžké digitální vaskulopatie, která byla definována jako kombinace Raynaudova fenomenu (RF), kritické digitální ischémie, gangrény nebo nutnost digitální sympatektomie. Asi jedna pětina (22 %) nemocných se závažnou digitální vaskulopatií byli muži. Z těchto nemocných 53 % mělo limitovanou kožní formu systémové sklerodermie a 58 % nemocných mělo pozitivní ACA nebo Anti Scl-70 protilátky, zatímco jen u 4 % pacientů se závažnou digitální vaskulopatií byla prokázána pozitivita protilátek proti RNA polymeráze III. Údaje z dalších registrů, jako např. německý DNSS (German Network for Systemic Scleroderma DNSS Registry) (3), kanadský CSRG (Canadian Scleroderma Research Group Registry) (4), italský DAS-DU (The Scleroderma Digital Ulcers Database) (5), evropský EUSTAR (EULAR Scleroderma Trial and Research Group) (6) shodně vypovídají o tom, že pacienti s nástupem prvních atak RF v mladším věku a s pozitivitou specifických autoprotilátek (Anti Scl-70, ACA) mají vyšší riziko rozvoje DU. Naopak v hodnocení možné asociace mezi výskytem DU a rozsahem kožního postižení nebo mezi výskytem DU a jednotlivými orgánovými manifestacemi nepanuje mezi registry shoda (7).
K první atace DU dochází většinou v průběhu 5 let od počátku onemocnění SSc (od prvního symptomu onemocnění jiného než RF). V souboru nemocných z univerzitní nemocnice v Lille (8) se první epizoda DU objevila ve 43 % případů do jednoho roku a v 73 % případů do 5 let od prvních příznaků SSc. Léčba vasodilatátory (blokátory kalciových kanálů, ACE inhibitory) vedla k oddálení nástupu první ataky DU. Epizody ulcerací byly u 66 % pacientů recidivující. Střední doba hojení byla 105±97 dní. Incidence infekční komplikace byla 9,5 % na pacienta a rok. Incidence amputace části nebo celého prstu byla 1,2 % na pacienta a rok.
Na rozvoji DU u nemocných SSc se podílí několik patogenetických faktorů (9). Výstelka digitálních arterií vykazuje endoteliální dysfunkci. Dochází k nadprodukci vasokonstrikčních látek (endotelinu) a snížené tvorbě vasodilatačních faktorů (prostacyklinu, NO). Aktivované trombocyty uvolňují tromboxan a adherují k endotelu. Zhoršují se rheologické vlastnosti krve a rozvíjí se intraluminální trombóza (10). Buňky hladkého svalu migrují do intimální vrstvy drobných cév, diferencují se v myofibroblasty a secernují kolagen. Proliferace a fibróza intimy, zvýšená vasokonstrikční pohotovost a intraluminální trombóza vedou k obliteraci cévního lumen a k poruše prokrvení akrálních partií prstů. Nedostatečná oxygenace a porucha nutričního zásobení je příčinou vzniku trofických vředů špiček prstů. Histologické studie ukázaly zúžení lumen digitálních arterií o více než 75 % ve většině případů (11). Edém a posléze fibrotické změny kůže způsobují i poruchu venózního odtoku v důsledku lokálního zevního tlaku (12). Tuhá, atrofická a špatně prokrvená kůže je méně odolná proti poraněním a infekci. Drobná mikrotraumata nebo tah nad kontrakturami při sklerodaktylii vedou k špatně se hojícím ragádám a exkoriacím. Také podkožní kalcifikace jsou zdrojem mechanické i zánětlivé iritace a podkladem bolestivých ulcerací.
Z patofyziologického pohledu lze tedy rozlišit 3 základní typy DU: 1) čistě ischemické, které se vyskytují na distálních partiích prstů, 2) ulcerace způsobené zvýšeným tahem atrofické kůže nad kostními prominencemi, nejčastěji metakarpofalangeálními nebo interfalangeálními klouby, 3) vředy v místech kalcinózy (8). Jednotná definice a klasifikace DU při SSc, použitelná v klinické praxi nebo pro výzkumné účely (registry, klinická hodnocení) stále chybí. Rozhodnutí, zda daná léze je nebo není ulcerací a zda je aktivní nebo hojící se, může být někdy obtížné. Ariane Herrick se svými spolupracovníky v roce 2009 předložila 50 lékařům (většinou revmatologům) z 15 zemí 70 fotografií lézí na prstech. Hodnotitelé měli odpovědět na dotaz, zda lézi považují za DU. Ve svých hodnoceních se významně rozcházeli (nízká interindividuální variabilita, koeficient κ = 0,48) (13). Nejrozšířenější a nejvíce používaná definice DU byla vytvořena pro klinické hodnocení RAPIDS-1 na základě konsensu expertů (14). Definuje DU jako dobře ohraničenou oblast chybějící epidermis a dermis, lokalizovanou na volární straně prstu, distálně od proximálních interfalangeálních kloubů. Toto pojetí odpovídá trofickému vředu ischemické etiologie. Definice vylučuje traumatické léze a postižení z retrakce fibrotické kůže na dorzální straně prstů nad proximálními interfalangeálními a metakarpofalangeálními klouby nebo ulcerace tvořící se nad ložisky kalcinózy (14). Jiný přístup ke klasifikaci digitálních lézí zvolili autoři práce z roku 2010 (4), která byla věnována prospektivnímu čtyřletému sledování celkem 1641 lézí na prstech rukou u nemocných systémovou sklerodermií. Digitální léze rozdělili na jamkovité jizvičky (pitting scars, drobná ložiska hyperkeratózy), DU (ztráta epitelu a postižení tkáně zahrnující epidermis, dermis, případně podkožní tkáně nebo kost), kalcinózu (kalcifikace v měkkých tkáních, viditelné pouhým okem a potvrzené rentgenovým snímkem) a gangrénu (nekróza tkáně způsobená přerušením cévního zásobení). U každé léze charakteru digitální ulcerace byly zaznamenávány následující charakteristiky: lokalizace, rozměry v mm2, charakter spodiny léze (epitelizace, granulace, nekróza apod.), exsudát, pravidelnost okrajů léze, zánět nebo otok přilehlých okrsků kůže, postižení kosti nebo šlachy. Byl navržen i staging DU rozlišující superficiální, intermediální a hluboké léze, zasahující pod svalovou fascii.
Léčba DU při SSc
Cílem léčby DU je zhojení stávajících ulcerací a prevence nových epizod DU. Terapeutické úsilí je tedy zaměřeno na obnovu cévního zásobení, odstranění bolesti, prevenci a léčbu infekčních komplikací. Zhodnocení rozsahu a hloubky postižení, přítomnosti infekce měkké tkáně, ostitidy nebo osteomyelitidy napomáhá ke zvolení vhodného terapeutického postupu. Výsledkem léčby by měla být minimalizace dopadu DU na kvalitu života a invaliditu nemocných.
V roce 2009 byla publikována doporučení EULAR (The European League Against Rheumatism) pro léčbu SSc (15), jejichž součástí byl i odstavec věnovaný digitální vaskulopatii asociované se SSc. Pro léčbu projevů RF je v první linii doporučováno podávání kalciových blokátorů dihydropyridinového typu, v závažných případech nebo při jejich selhání pak aplikace intravenózních prostanoidů. Doporučení je založeno na výsledku metaanalýz randomizovaných klinických studií, které potvrdily účinnost nifedipinu a intravenózního iloprostu na snížení četnosti a závažnosti atak RF u pacientů se SSc. Nezbytným předpokladem úspěšné terapie RF je dodržování režimových opatření - zanechání kouření, minimalizace pobytu v chladném prostředí, prevence mikrotraumat a vysušování kůže rukou. V praxi je základem farmakoterapie vasodilatace navozená blokátory kalciových kanálů (amlodipin, lékové formy nifedipinu s řízeným uvolňováním) (16). Je zkoušena řada dalších léčiv, pro jejichž užití zatím není dostatečná opora ve výsledcích randomizovaných klinických studií, např. statiny (atorvastatin), antagonisté receptoru pro angiotensin II (losartan) (17), v menší míře inhibitory angiotensin-konvertujícího enzymu (18), inhibitory fosfodiesterázy (19, 20), antiagregancia (21).
Hlavním pilířem léčby DU je podle doporučení EULAR z roku 2009 intravenózní aplikace prostanoidů, především iloprostu. Tento lék se ukázal jako efektivní v hojení aktivních DU. Bosentan, duální antagonista endotelinových receptorů, je účinný v prevenci vzniku nových DU u pacientů s difuzní kožní formou SSc. Podání bosentanu je doporučeno zvažovat u pacientů s vícečetnými DU a difuzní kožní formou SSc po selhání léčby kalciovými blokátory a prostanoidy (15). K léčbě patří tlumení bolesti dostatečně silným analgetikem a antibiotická terapie při infekci. Snesení nekrotických tkání (debridement) a péče o rannou plochu je další nezbytnou součástí terapie. V případě neúspěchu je na místě zvážení digitální nebo hrudní sympatektomie.
Endotelin-1 v patogeneze digitální vaskulopatie u SSc a význam jeho blokády
Endoteliální dysfunkce je jednou z klíčových patologických změn, které vedou k plně rozvinutému onemocnění SSc. Dysfunkční endoteliální buňky ztrácejí schopnost secernovat dostatečné množství endogenních vasodilatátorů (prostacyklin a oxid dusný), na druhé straně ve zvýšené míře produkují vasokonstriktor endotelin-1 (ET-1). Tento polypeptid je exprimován nejen endoteliemi, ale také epiteliemi, makrofágy, fibroblasty a kardiomycyty. Prostřednictvím svých receptorů (typ ETA a ETB) se váže k buňkám hladkého svalu cévní stěny a způsobuje silnou vasokonstrikci. ETB receptor je navíc exprimován také na povrchu endotelií, kde zprostředkovává vasodilatační účinek. Endotelin-1 také stimuluje proliferaci fibroblastů a buněk hladkého svalu cévní stěny. U pacientů se SSc byly nalezeny zvýšené hladiny ET-1 v plazmě ve srovnání se zdravými jedinci (22, 23, 24, 25).
Bosentan je duální antagonista endotelinového receptoru (endothelin receptor antagonist, ERA) s afinitou k oběma endotelinovém receptorům (ETA a ETB), na jiné receptory se neváže. Bosentan snižuje vaskulární rezistenci v systémovém i plicním řečišti. Je indikován k léčbě plicní arteriální hypertenze. Na základě výsledků dvou multicentrických, dvojitě slepých, placebem kontrolovaných, randomizovaných klinických studií byl tento lék registrován také v indikaci snížení počtu nových DU u pacientů se SSc a recidivujícími DU. Do prvního klinické hodnocení RAPIDS-1 (Randomized, double-blind, Placebo-controlled study with bosentan on healing and prevention of Ischemic Digital ulcers in patients with systemic Sclerosis) bylo zařazeno celkem 122 pacientů s anamnézou DU v posledním roce (14). V okamžiku vstupu do studie mělo 63 % nemocných aktivní DU. Po 16 týdnech léčebné kúry byl v bosentanové skupině zaznamenán o 48 % nižší výskyt nových DU ve srovnání s placebem (1,4 versus 2,7 nových ulcerací, p = 0,0083). Na hojení stávajících ulcerací neměl bosentan žádný vliv (14). Do studie RAPIDS-2 vstoupilo celkem 188 pacientů. Podmínkou zařazení byla přítomnost alespoň jedné aktivní DU. Pacienti byli randomizováni do placebové (n = 90) a do léčené skupiny (n = 98). Nemocní z léčené skupiny užívali per os dvakrát denně 62,5 mg bosentanu v prvních 4 týdnech, poté dvakrát denně 125 mg po dobu dalších 20 týdnů. Po skončení klinického hodnocení byl v bosentanové skupině o 30 % nižší výskyt nových DU než v placebové (1,9 versus 2,7 nových ulcerací, p = 0,04). V hojení DU nebyl mezi placebovou a bosentanovou skupinou žádný rozdíl. Z užívání bosentanu více profitovali pacienti s vyšším počtem DU (26).
Kazuistika
Nemocná ve věku 40 let byla poprvé hospitalizována na našem pracovišti v květnu 2004. Její matka měla diabetes mellitus 2. typu. Jiné závažné choroby v rodinné anamnéze nebyly. Pacientka se v dětství podrobila appendektomii pro akutní appendicitidu. V roce 2001 byla přeléčena pro gastritidu s pozitivitou Helicobacter pylori. Pacientka pracovala jako kuchařka. Kouřila 20 cigaret denně. Docházela na preventivní gynekologické prohlídky, měla pravidelný cyklus. Byla čtyřikrát těhotná, jednou spontánně porodila zdravé donošené dítě. Druhý porod byl předčasný, sekcí pro krvácení. Dvakrát se podrobila umělému přerušení těhotenství.
V roce 1997, krátce po prodělané akutní bronchitidě, se objevila bolest a otok drobných ručních kloubů, otok v obličeji a první ataky RF na rukou, které byly provokovány chladem. V únoru roku 2004 se přidaly difuzní otoky rukou. Pacientka byla doporučena k přijetí pro suspektní systémovou sklerodermii. Při fyzikálním vyšetření byla zjištěna mírná tuhost kůže rukou a předloktí. Kapilaroskopický obraz prokázal lehce redukovaný počet kapilár, místy s náznakem ektazií. Kapilární kličky byly jemné a pravidelně uspořádané. Histologický nález biopsie kůže z dorza levého zápěstí podpořil diagnózu systémové sklerodermie (obr. 1).
Obr. 1. Histologický nález biopsie kůže z dorza zápěstí levé ruky. (2004, autor snímku: prof. MUDr. J. Štork, CSc., Dermatovenerologická klinika 1. LF UK v Praze) 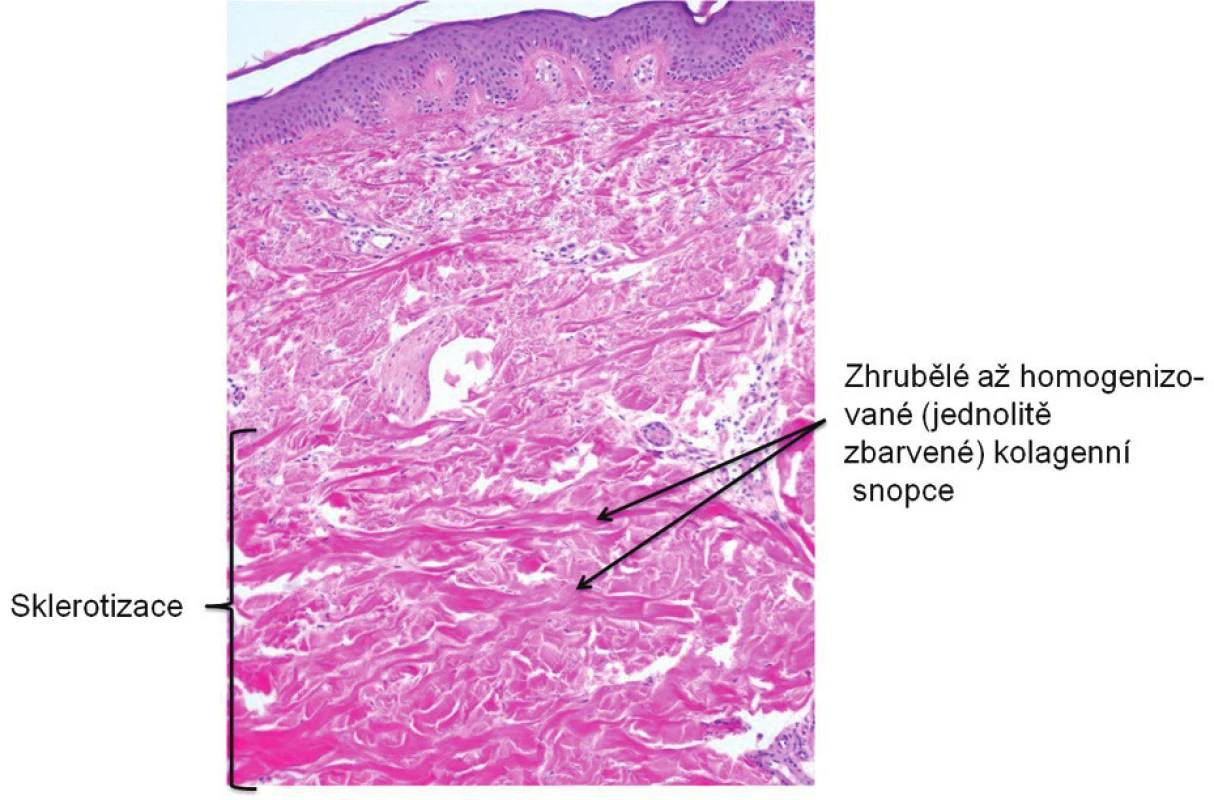
Přestože nemocná neměla obtíže při polykání, scintigrafický nález ukázal závažnou poruchu motility jícnu. Postižení plic nebo plicní hypertenze nebyla prokázána. Antinukleární protilátky byly pozitivní (titr 1 : 640, jemně zrnitá a cytoplazmatická mitochondriální fluorescence). Anti Scl-70 a ACA protilátky stanovené imunoblotem byly negativní. Pacientka začala užívat prednison v dávce 7,5 mg denně a penicilamin 600 mg denně. Byla suplementována kalciem a vitaminem D v rámci profylaxe glukokortikoidy indukované osteoporózy. V dalších třech letech se stav nemocné výrazně nezhoršoval. Pacientka měla občasné ataky RF na rukou a pyrózu. Otoky rukou ustoupily. Na špičkách prstů rukou měla ojedinělé drobné jamkovité jizvičky (pitting scars). Dávka glukokortikoidu byla snížena na 5 mg prednisonu denně a penicilaminu na 300 mg denně. V březnu 2008 byl penicilamin vysazen a nově byla zavedena imunosuprese metotrexátem v dávce 20 mg týdně.
Ke zvratu v dosavadním vývoji onemocnění došlo v červnu 2008, kdy se po čtyřech letech od diagnózy onemocnění rozvinul hnisající defekt špičky 3. prstu pravé ruky. Chirurg odstranil nekrotické části a pacientka byla přeléčena antibiotiky. O dva měsíce později jí byla aplikována série infuzí s alprostadilem (32 ampulí). Ke zlepšení nedošlo a distální článek 3. prstu pravé ruky bylo nutno amputovat pro gangrénu. Operační rána se hojila zdlouhavě, navíc se objevila nová ulcerace na 2. prstu levé ruky, opět hnisavě komplikovaná. Akrální partie prstů rukou jevily známky výrazné poruchy prokrvení s trvale cyanotickým zbarvením. Zlepšení nastalo až v listopadu 2008 po oboustranné hrudní sympatektomii v rozsahu Th2-Th5. V roce 2008 také nemocná přestala kouřit. Počátkem roku 2009 se zhoršilo prokrvení akrálních částí dolních končetin. Vznikly trofické defekty obou pat, které se velmi pomalu zhojily.
K další epizodě DU došlo s odstupem roku od první v červnu 2009, kdy se rozvinula suchá gangréna špičky ukazováku obou rukou. Chirurg musel provést ablaci nehtu na obou prstech. Pacientce byly podány infuze s alprostadilem (54). Metotrexát byl vysazen a nově byl přidán amplodipin. Léčba neměla valný efekt. Trofická ulcerace vlevo se hojila několik měsíců, vpravo se zcela nezahojila nikdy. Navíc se objevily ulcerace na dalších prstech. Na podzim roku 2009 se pacientka také podrobila exstirpaci podkožní kalcifikace v oblasti levého lokte.
Průběh celého roku 2010 byl rovněž ve znamení recidivujících trofických ulcerací prstů rukou. Byly provázeny infekčními komplikacemi. Rentgenový snímek rukou ukázal známky ostitidy a osteolýzy tuberositas distálního článku 2. prstu pravé ruky, tedy v místě chronické, téměř dva roky trvající ulcerace. Po ablaci nehtu a snesení subunguální nekrózy byla v oblasti nehtového lůžka nalezena drobná píštěl, pravděpodobně vedoucí k tuberositas distální falangy. Pro ostitidu byla tedy snesena i postižená část kostní tkáně. Z hnisavého sekretu z defektu byl vykultivován Staphylococcus aureus a Strepotococcus agalactiae. Antibiotika ani intravenozní vazodilatační léčba prostanoidy neměly efekt a distální článek ukazováku pravé ruky byl amputován. Ulcerace na dalších prstech musely být také chirurgicky ošetřeny (nekrektomie).
Na přelomu let 2010/2011 byla pacientka podruhé hospitalizována u nás. V objektivním nálezu byly popsány teleangiektazie na hrudi a v obličeji, mikrostomie, tuhost kůže v obličeji, na rukou, předloktích a na bércích. Nemocná měla dysfagické obtíže a ubývala na váze. Dynamická scintigrafie jícnu potvrdila výraznou poruchu motility aborálních partií jícnu. Pro mnohočetné digitální ulcerace bylo podáno dalších 32 infuzí s alprostadilem. Léčba měla dobrý efekt na drobnější defekty prstů rukou, které se zhojily. Na 3. prstu levé ruky přetrvávala suchá gangréna a chirurg byl nucen amputovat distální článek prstu (obr. 2, obr. 3). Operační rána se hojila pomalu, komplikovala se infekcí a další nekrózou s rozpadem sutury (obr. 4). Chirurg proto musel reamputovat a dále zkrátit distální článek. Poté se operační rána zhojila. Glukokortikoidy, které pacientka nepřetržitě užívala od roku 2004, byly vysazeny. Do terapie byl přidán statin pro dyslipidemii a bisfosfonát pro nově zjištěnou osteoporózu.
Obr. 2. Stav v prosinci 2010. Suchá gangréna distální falangy 3. prstu levé ruky, stav po amputaci distálního článku 2. a 3. prstu pravé ruky. 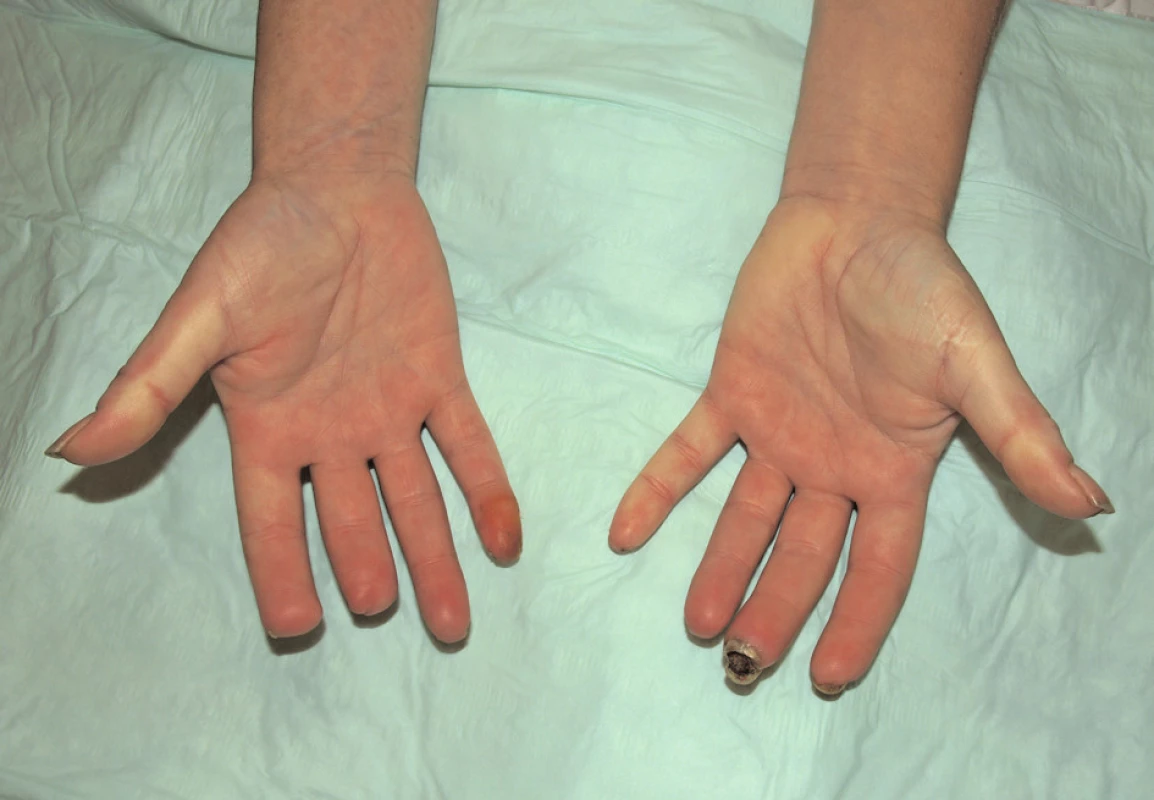
Obr. 3. RTG snímek rukou. (prosinec 2010, autor snímku: prim. MUDr. J. Gatterová, Revmatologický ústav Praha) Redukce měkkých tkání konečků 2. a 3. prstu levé ruky. Resorpce skeletu distálního článku 2.,3. a 5. prstu levé ruky (lytické změny tuberositas unguicularis distálního článku prstu levé ruky, počínající destrukce distálního článku 5. prstu levé ruky) Stav po chirurgické amputaci distálního článku 2. a 3. prstu pravé ruky 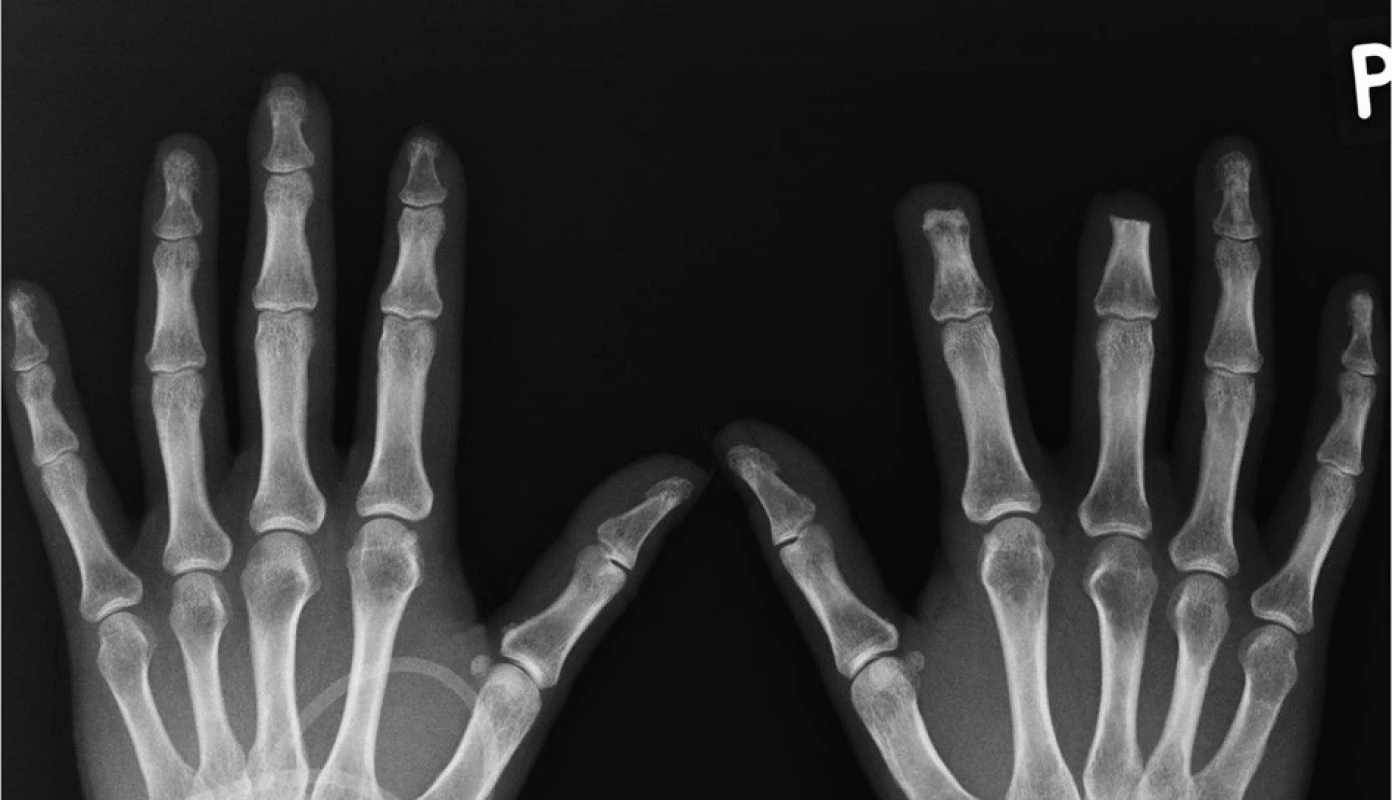
Obr. 4. Stav v prosinci 2010. Po chirurgické amputaci distálního článku 3. prstu levé ruky. Hojení je komplikováno infekcí v ráně s částečnou dehiscencí sutury. 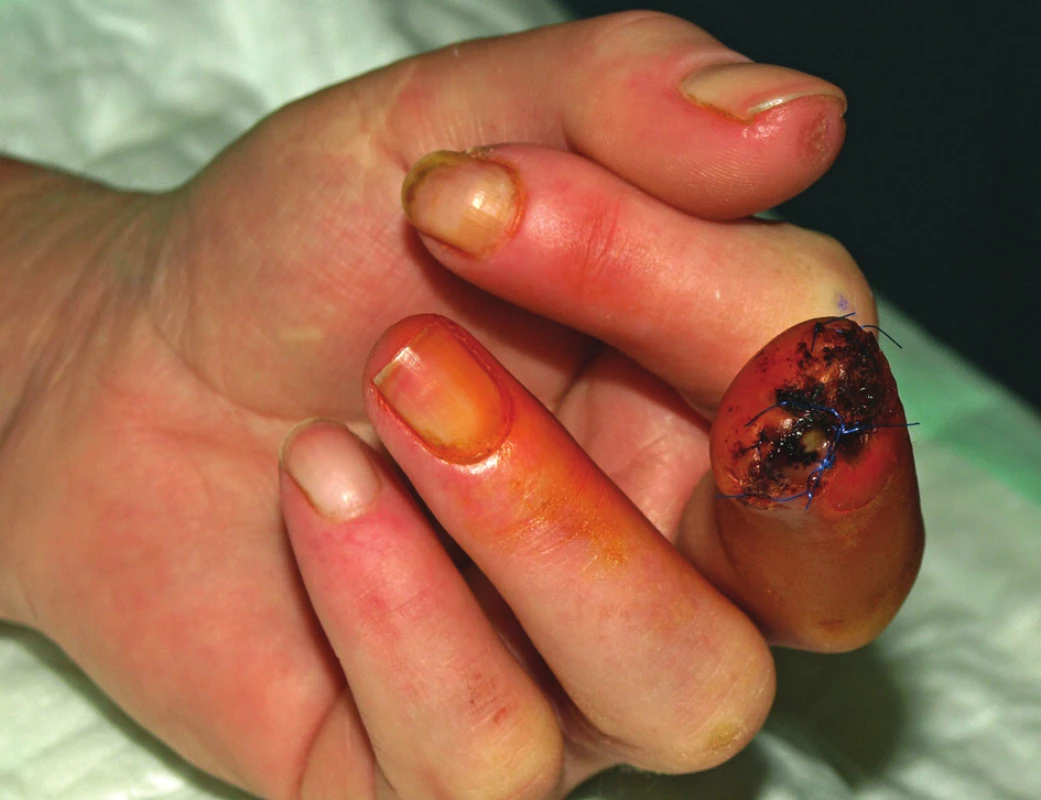
V únoru 2011 při ambulantní kontrole bylo konstatováno výrazné zhoršení stavu pacientky. Kůže na celém těle byla tuhá, napnutá a edematózní. Typ postižení u této nemocné byl překlasifikován z limitované na difuzní kožní formu SSc. Kapilaroskopický obraz byl jednoznačně patologický (pozdní vzorec), s výraznou redukcí počtu a desorganizací uspořádání kapilárních kliček, s přítomností avaskulárních zón a četných projevů neoangiogenezy (obr. 5). Do medikace byl znovu přidán glukokortikod v dávce ekvivalentní 5 mg prednisonu denně.
Obr. 5. Kapilaroskopický obraz nehtového lůžka 5. prstu pravé ruky (videokapilaroskop, zvětšeno 200x). Redukce počtu a těžká porucha organizace kapilárních kliček. Rozsáhlé avaskulární zóny. Nepravidelně dilatované a větvené kapilární kličky jako výraz neoangiogenezy. Zhoršená viditelnost při edému kůže. 
V únoru 2011 jsme zahájili léčbu bosentanem, v úvodní dávce 2x 62,5 mg denně s výhledem zvýšení na plnou dávku 2x 125 mg denně po 4 týdnech. Vzhledem k elevaci jaterních testů nebylo možné denní dávku zvýšit, naopak musela být v květnu 2011 snížena na 62,5 mg denně. Hned na počátku terapie bosentanem se objevil měkký perimaleolární edém, který po nasazení diuretik ustoupil. Nové ulcerace na prstech rukou nevznikly. Problémem byly tuhé otoky kůže celého těla (modifikované Rodnanovo skin skóre 19). Do medikace byl proto v červnu 2011 opět přidán metotrexát v dávce 10 mg týdně. V červenci 2011 se rozvinuly nové povrchové ulcerace na 4. prstu oboustranně (obr. 6). Přestože trvala mírná elevace jaterních testů, zvýšili jsme dávku bosentanu na 125 mg denně. Při další kontrole za měsíc byly ulcerace zhojeny, avšak došlo k dalšímu zvýšení hladin aminotransferáz (obr. 7). Znovu tedy bylo nutné mírně snížit denní dávku bosentanu na 125/125/62,5 (každý 3. den) mg denně. K rozvoji dalších kožních defektů nedošlo. Hodnoty aminotransferaz nadále zůstaly mírně zvýšené. Reaktanty akutní fáze, hodnoty krevního obrazu i renální funkce byly normální. Pacientka byla oběhově kompenzována, normotenzní. Celkově byla s léčbou spokojena. Absenci nových hlubokých ulcerací na prstech rukou v průběhu posledního roku hodnotila velmi pozitivně.
Obr. 6. Stav v červenci 2010. Kožní defekt na dorzální straně distálního článku 4. prstu pravé ruky. 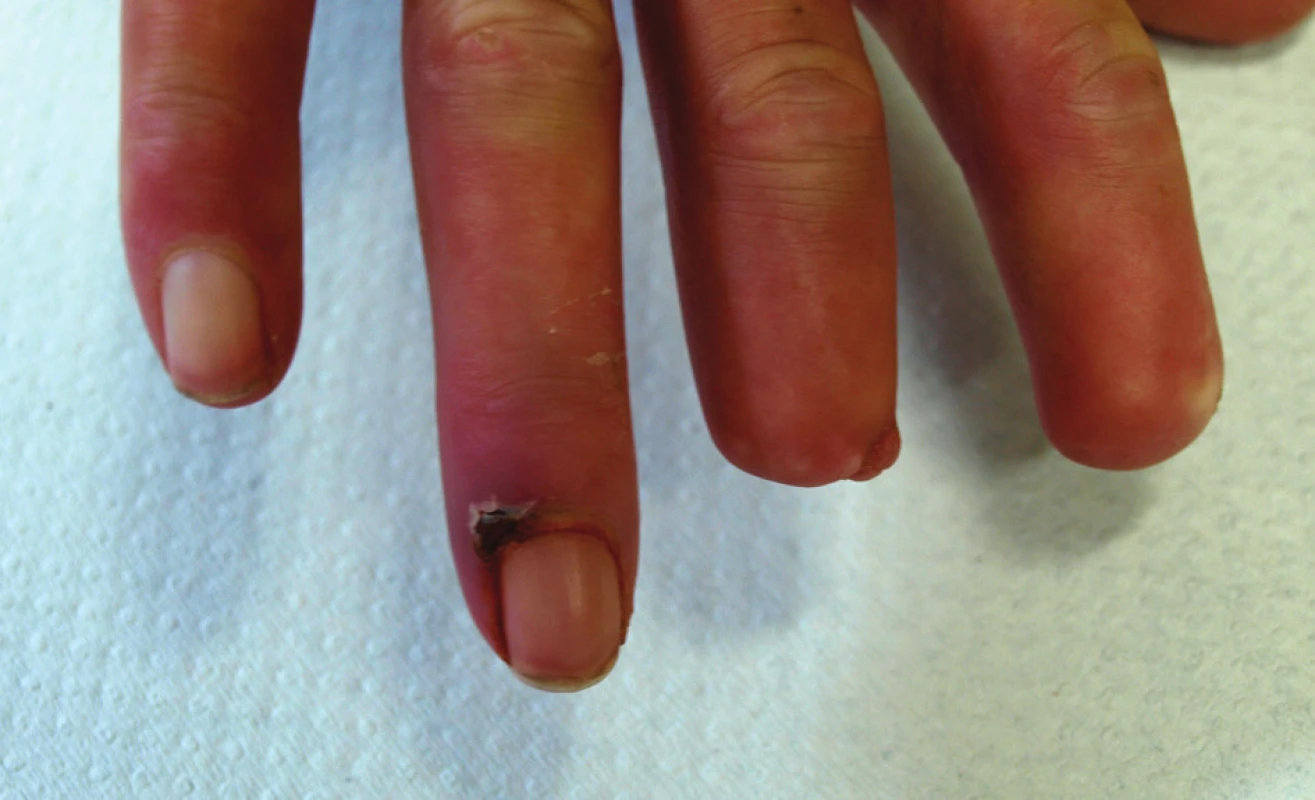
Obr. 7. Stav v srpnu 2010. Zhojení defektu na dorzální straně distálního článku 4. prstu pravé ruky. 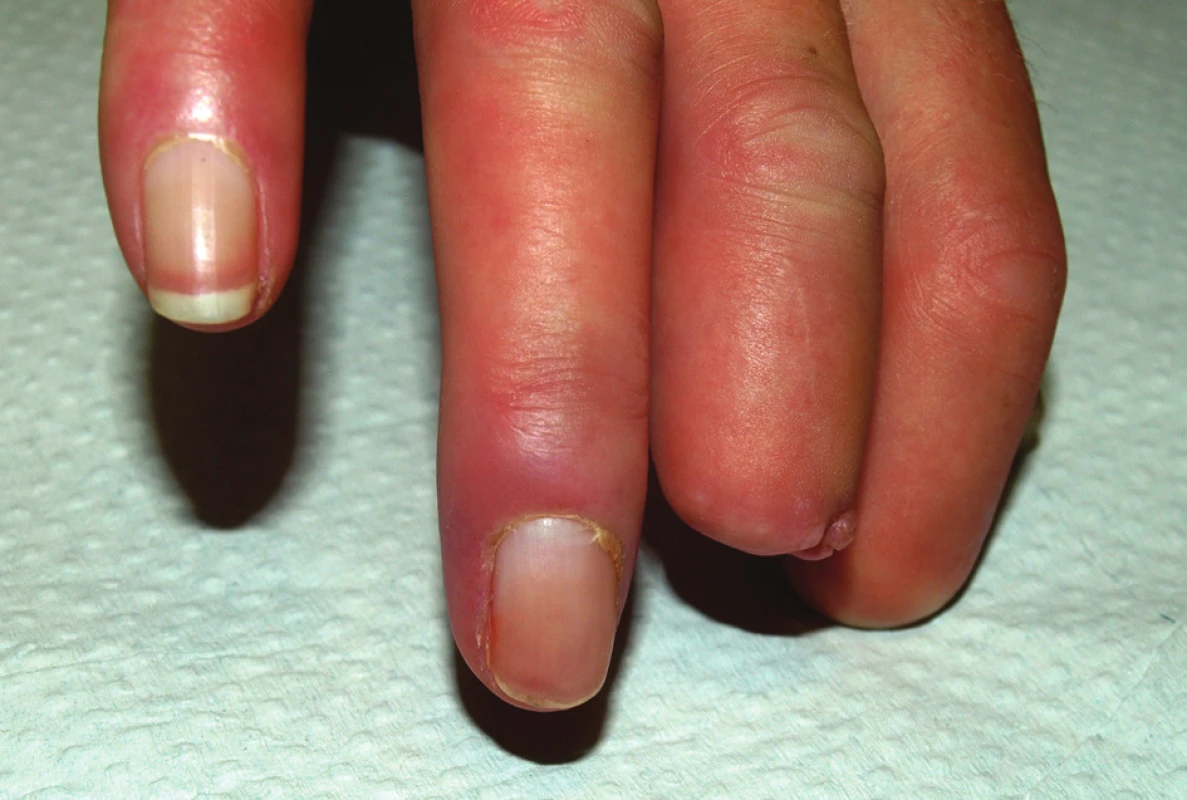
Diskuse
Léčba bosentanem znamenala pro naši nemocnou zlom po dlouhém období recidivujících trofických ulcerací, které trvalo od června roku 2008 do prosince roku 2010. V uvedeném období byla pacientka několikrát dlouhodobě hospitalizována na interních i chirurgických pracovištích. Ulcerace na prstech rukou byly bolestivé, hluboké, komplikované suchou gangrénou, infekcí měkkých tkání i ostitidou. V průběhu desetiměsíční léčby bosentanem došlo pouze k jedné epizodě vývoje dvou povrchových ulcerací, které se zhojily bez zásahu chirurga během jednoho měsíce. K rozvoji těchto ulcerací došlo v době, kdy byla z důvodu jaterní léze dávka bosentanu snížena na 62,5 mg denně. Spontánní zhojení ulcerací nastalo po opětném zvýšení dávky léku na125 mg denně. Z výsledků studií RAPIDS-1 a RAPIDS-2 však vyplynulo, že léčba bosentanem signifikantně snižuje vznik nových DU, ale neovlivňuje hojení stávajících DU (14, 26).
Doporučené dávkování bosentanu je 62,5 mg dvakrát denně v úvodních 4 týdnech léčby, se zvýšením na 125 mg dvakrát denně v týdnech dalších. Tohoto dávkování se u naší nemocné nepodařilo dosáhnout pro elevaci jaterních testů. Pokusy o adekvátní zvýšení dávky bosentanu se vždy odrazily v elevaci sérových hladin aminotransferáz. Terapie bosentanem může být spojena s některými vedlejšími účinky. Nežádoucí reakce zahrnují bolesti hlavy, návaly, otoky nohou, zhoršení funkce jater a anémii. Všechny tyto nežádoucí účinky jsou závislé na dávce léku. Průběžná monitorace jaterních funkcí je nezbytná. Zvýšení hodnot aminotransferáz se objeví obvykle během prvních týdnů léčby. Měření hladin aminotransferáz se mají provádět před zahájením terapie a v průběhu léčby v měsíčních intervalech. Po zvýšení dávky bosentanu je doporučena kontrola jaterních testů již za 2 týdny. Léčba nemá být zahájena, pokud jsou výchozí hodnoty aspartátaminotransferázy (AST) a alaninaminotransferázy (ALT) třikrát vyšší než horní limit normy. Při zvýšení sérových hladin AST a ALT nad trojnásobek horní hranice referenčního rozmezí je potřebné snížení dávky, při zvýšení aminotransferáz na pětinásobek horní hranice normálních hodnot je doporučeno vysazení léku (27). V klinických studiích RAPIDS-1 a RAPIDS-2 byl zaznamenán výskyt zvýšení hladin AST a ALT nad trojnásobek normy u 11,3 % léčených pacientů a nad osminásobek normy u 2,4 % léčených nemocných s DU (14,26). Mírné zvýšení hladin ALT, AST i GGT u naší pacientky stále přetrvává. Bude nutno uvažovat o další redukci dávky léku s cílem nalézt rovnováhu mezi tolerancí léčiva a dostatečným efektem. Není bez zajímavosti, že v případě této nemocné se ukázala jako dostatečně účinná i udržovací dávka dvakrát nižší než doporučená.
Závěr
K léčbě bosentanem jsou indikováni pacienti s recidivujícími a mnohočetnými DU při SSc, rezistentními k léčbě intravenózním prostanoidem. Bosentan významně snižuje počet nových DU u těchto nemocných. Při léčbě je nutná pečlivá monitorace možných nežádoucích účinků léku a adekvátní individuální úprava dávkování.
Poděkování
Za poskytnutí rentgenového snímku autoři děkují prim. MUDr. J. Gatterové, za pořízení fotografické dokumentace paní A. Swientekové z Revmatologického ústavu.
Tato práce vznikla za podpory Výzkumných záměrů MZ MZO 00023728.
MUDr. Simona Skácelová
Revmatologický ústav
Na slupi 4
128 50 Praha 2
Zdroje
1. Steen V, Denton CP, Pope JE and Matucci-Cerinic M. Digital ulcers: overt vascular disease in systemic sclerosis. Rheumatology 2009; 48 (Suppl 3):iii19-iii24.
2. Nihtyanova SI, Brough GM, Black CM, Denton CP. Clinical burden of digital vasculopathy in limited and diffuse cutaneuous systemic sclerosis. Ann Rheum Dis 2008;67 : 120-3.
3. Sunderkötter C, Hergott I, Brückner C, et al. Comparison of patients with and without digital ulcers in systemic sclerosis: detection of possible risk factors. Br J Dermatol 2009; 160(4):835-843.
4. Pope J, Khimdas S, Gardiny S, Bonner A, Baron M. Associations with digital ulcers (DU) in a large kohort of systemic sclerosis (SSc): results from the canadian scleroderma research group (CSRG). Proceedings of the 1st Systemic Sclerosis World Congress, Florence, Italy 2010.
5. Amanzi L, Braschi F, Fiori G, et al. Digital ulcers in scleroderma: staging, characteristics and sub-setting through observation of 1614 lesions. Rheumatology 2010; 49(7):1374-1382.
6. Walker UA, Tyndall A, Czirják L, et al. Clinical risk assessment of organ manifestations in systemic sclerosis: a report from the EULAR Scleroderma Trials and Research group database. Ann Rheum Dis 2007;66(6):754-763.
7. Galluccio F, Matucci-Cerinic M. Registry evaluation of digital ulcers in systemic sclerosis. J Rheumatol 2010; 2010.pii:363679. Epub 2010 Aug 25
8. Hachulla E, Clerson P, Launay D, et al. Natural history of ischemic digital ulcers in systemic sclerosis: single-center retrospective longitudinal study. J Rheumatol 2007; 34 : 2423-30.
9. Schiopu E, Impens AJ, Philips K. Digital ischemia in scleroderma spectrum of diseases. Int J Rheumatol. 2010;2010. pii: 923743. Epub 2010 Aug 31.
10. Lau CS, McLaren M, Saniabadi A and Belch JJF. Increased whole blood platelet aggregation in patients with Raynaudęs phenomenon with or without systemic sclerosis. Scandinavian Journal of Rheumatology 1993;22(3):97-101.
11. Rodnan GP, Myerowitz RL, Justh GO. Morphologic changes in the digital arteries of patients with progressive systemic sclerosis (scleroderma) and Raynaudęs phenomenon. Medicine 1980; 56(6):393-408.
12. Matucci-Cerinic M and Seibold JR. Digital ulcers and outcomes assessment in scleroderma. Rheumatology 2008; 47:v46-v47.
13. Herrick LA, Roberts Ch, Tracey A, et al. Lack of agreement between rheumatologists in defining digital ulceration in systemic sclerosis. Arthritis Rheum 2009;60(3):878-882.
14. Korn JH, Mayes M, Matucci-Cerinic M et al for the RAPIDS-1 Study Group. Digital ulcers in systemic sclerosis. Prevention by treatment with bosentan, an oral endothelin receptor antagonist. Arthritis Rheum 2004;50 (12):3985-3993.
15. Bielecka-Kowal O, Landewé R, Avouac J, et al. EULAR recommendations for the treatment of systemic sclerosis: a report from the EULAR Scleroderma Trials and Research group (EUSTAR). Ann Rheum Dis 2009;68(5):620-628.
16. Thompson AE, Shea B, Welch V, et al. Calcium-channel blockers for Raynaudęs phenomenon in systemic sclerosis. Arthritis Rheum 2001;44 : 1841-1847.
17. Dziadzio M, Denton CP, Smith R, et al. Losartan therapy for Raynaudęs phenomenon and scleroderma: clinical and biochemical finding in a fifteen-week, randomized, parallel-group, controlled trial. Arthritis Rheum 1999;42 : 2646-55.
18. Gliddon AE, Doré CJ, Black CM, et al. Prevention of vascular damage in scleroderma and autoimmune Raynaudęs phenomenon: a multicenter, randomized, double-blind, placebo-controlled trial of the angiotensin-converting enzyme inhibitor quinapril Arthritis Rheum 2007;56(11): 3837-3846.
19. Impens AJ, Phillips K, Schiopu E. PDE-5 inhibitors in scleroderma Raynaudęs phenomenon and digital ulcers: current status of clinical trials. Int J Rheum 2011;2011 : 392542. Epub 2011 Nov 2.
20. Bueckner CS, Becker MO, Kroencke T, et al. Effect of sildenafil on digital ulcers in systemic sclerosis: analysis from a single centre pilot study. Ann Rheum Dis 2010;69(8):1475-1478.
21. Herrik AL. Contemporary management of Raynaudęs phenomenon and digital ischaemic complications. Curr Opin Rheumatol 23 : 555-561.
22. Arefiev K, Fiorentino DF and Chung L. Endothelin receptor antagonists for the treatment of Raynaudęs phenomenon and digital ulcers in systemic sclerosis. Int J Rheumatol 2011;2011 : 201787. Epub 2011 Oct 27.
23. Yamane K, Miyauchi T, Suzuki N, et al. Significance of plasma endothelin-1 levels in patients with systemic sclerosis. J Rheumatol 1992;19 : 1566-71.
24. Abraham DJ, Krieg T, Distler J and Distler O. Overview of pathogenesis of systemic sclerosis. Rheumatology 2009 Jun 48(suppl3) iii3-7.
25. Biondi ML, Marasini B, Bassani C and Agostoni A. Increased plasma endothelin levels in patients with Raynaudęs phenomenon. N Engl J Med 1991;324(16):1139-1140.
26. Matucci-Cerinic M, Denton CP, Furst DE, et al. Bosentan treatment of digital ulcers related to systemic sclerosis: results from the RAPIDS-2 randomised, double-blind, placebo-controlled trial. Ann Rheum Dis 2011;70(1): 32-38.
27. Summary of Product Characteristics. Tracleer, 2010.
Štítky
Dermatologie Dětská revmatologie Revmatologie
Článek vyšel v časopiseČeská revmatologie
Nejčtenější tento týden
2012 Číslo 2- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Kterým pacientům se SLE nasadit biologickou léčbu?
- Stillova choroba: vzácné a závažné systémové onemocnění
- Jak souvisí časné zahájení biologické léčby SLE/LN s prevencí nevratného poškození?
-
Všechny články tohoto čísla
- Obezita, tuková tkáň a kardiovaskulární riziko u revmatoidní artritidy
- Raynaudův fenomén a periferní ischemické syndromy
- Ultrazvukové skórovací indexy při hodnocení aktivity revmatoidní artritidy
- Účinnost bosentanu v prevenci vzniku nových digitálních ulcerací u nemocné se systémovou sklerodermií (kazuistika)
- Doporučení České revmatologické společnosti pro léčbu dnavé artritidy
- Česká revmatologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Raynaudův fenomén a periferní ischemické syndromy
- Doporučení České revmatologické společnosti pro léčbu dnavé artritidy
- Obezita, tuková tkáň a kardiovaskulární riziko u revmatoidní artritidy
- Ultrazvukové skórovací indexy při hodnocení aktivity revmatoidní artritidy
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



