-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaNižší náklady na péči u venkovských všeobecných praktických lékařů – známka efektivity nebo varování?
Lower costs of care in rural GPs – a sign of effectiveness or a warning?
Objectives: We have only a little information about the differences between urban and rural primary care practices in Central Europe. In this article, we seek to explore these differences between general practices in Czechia using the cost data of the largest domestic health insurance provider, amounting altogether to 69.7 billion CZK (2.57 billion euros).
Methods: We have analysed the total annual costs per registered insurance holder /patient/ (using age indexation) in 2016 (for 4.69 million adults) in the selected segments directly impacted by GPs. We used our typology to assort individual practices, which based on the OECD principles of territorial division (urban, intermediate, rural practices).
Results: In total, general practices in urban areas report the highest costs of patient care, the costs are lower in peripheries, primarily with the intermediate type of practices (by 7%). Non-urban practices perform more procedures (6–18%). They use radio diagnostics and laboratories more and prescribe more medications (18–32%). On the other hand, they use fewer specialist and home care services and have lower costs in all items with respect to care indicated by other doctors than GPs (non-GPs). In prescriptions by units of per cent (5–6%), and in other items under review by tens of per cent (11–41%). Conclusions: Non-urban GP practices in Czechia have lower total costs per registered insurance holder while having the same level of capitation. The critical issue for the subsequent research remains whether non-urban practices really work more effectively or reflect worse care resulting from the uneven spatial distribution of healthcare services.
Keywords:
Primary care – cost analysis – general practice – rural health – regional typology
Autoři: J. Bělobrádek 1; L. Šídlo 2; V. Šafka 3
Působiště autorů: Univerzita Karlova v Praze, Lékařská fakulta v Hradci Králové, Ústav preventivního lékařství, Přednostka: prof. MUDr. Lenka Borská, Ph. D. 1; Univerzita Karlova v Praze, Přírodovědecká fakulta, Katedra demografie a geodemografie, Vedoucí: doc. RNDr. Jiřina Kocourková, Ph. D. 2; Univerzita obrany, Fakulta vojenského zdravotnictví, Katedra vojenského vnitřního lékařství a vojenské hygieny Hradec Králové, Vedoucí: plk. gšt. prof. MUDr. Jan Horáček, Ph. D. 3
Vyšlo v časopise: Prakt. Lék. 2022; 102(4): 184-190
Kategorie: Z různých oborů
Souhrn
Úvod: Ve střední Evropě existuje málo informací o odlišnostech mezi městskými a venkovskými ordinacemi primární péče. V tomto článku se snažíme zkoumat rozdíly mezi všeobecnými praktickými lékaři v České republice analýzou nákladových dat největší tuzemské zdravotní pojišťovny v celkové výši 69,7 mld. Kč.
Metodika: Porovnávali jsme celkové roční náklady na registrovaného pojištěnce (s věkovou indexací) za rok 2016 (pro 4,69 mil. dospělých pacientů) ve vybraných oblastech, které všeobecní praktičtí lékaři přímo ovlivňují. Praxe byly rozděleny do tří hlavních skupin (městské, přechodné, venkovské) podle vlastní typologie vycházející z principů rozdělení území dle OECD.
Výsledky: Městské praxe dosahují nejvyšších nákladů na péči svých pacientů, na periferii jsou nižší, a to především u přechodného typu (o 7 %). Mimoměstské praxe provádějí více výkonů (o 6 %, resp. 18 %), více využívají radiodiagnostiku, laboratoř a předepisují více léků (18 %, resp. 32 %). Méně využívají služeb specialistů a home care. U péče indikované jinými lékaři jsou náklady mimoměstských praxí nižší ve všech položkách, v řádu jednotek procent u preskripce (5 %, resp. 6 %), v řádu desítek procent u ostatních sledovaných položek (11–41 %).
Závěr: Mimoměstské praxe všeobecných praktických lékařů v České republice mají, při stejné výši kapitace, nižší celkové náklady na péči o registrované pojištěnce. Otázkou pro další výzkum zůstává, zda skutečně pracují efektivněji, nebo zda jde o obraz horší péče v důsledku nerovnoměrného prostorového rozmístění zdravotních služeb.
Klíčová slova:
primární péče – nákladová analýza – praktické lékařství – venkovské lékařství – typologie území
ÚVOD
Regionální rozdíly v poskytování zdravotní péče jsou globálním jevem (1). V každém konkrétním státě je způsobuje mnoho faktorů, např. nastavení zdravotnického systému (hustota sítě poskytovatelů, financování), geografické podmínky, dostupnost pracovních sil aj. Důležité jsou i faktory na straně pacientů (věk, socioekonomický status, polymorbidita) (2). Přitom nelze stanovit optimální nastavení, protože vzájemné porovnávání jednotlivých zdravotnických systémů a jejich efektivity naráží na metodologické potíže (3).
Ve střední Evropě byly identifikovány regionální rozdíly ve výdajích na ambulantní zdravotní péči v Německu (2, 4) a ve Švýcarsku (5, 6). Pokud jde o primární péči, bylo prokázáno, že silné systémy primární péče vedou ke zlepšení zdravotního stavu populace, snižují nerovnost v přístupu k péči, ale zároveň zvyšují výdaje, i když pomalejším tempem (7). Primární péče v České republice byla hodnocena jako slabá vzhledem k nízkým kompetencím i financování (8, 9) a její síla v čase klesala (10). Kvantifikace regionálních rozdílů v primární péči nebyla dosud v České republice zkoumána, na rozdíl od nemocniční péče (11).
Zdravotnický systém České republiky charakterizuje vysoký podíl veřejných financí a neexistence gatekeepingu, umožněno je tržní prostředí pro poskytovatele. Stabilní úhradové a regulační mechanismy vedou k nárůstu počtu specialistů a zároveň malé konkurenci mezi poskytovateli (12). Z tohoto důvodu patří dlouhodobě Česká republika mezi země s nejvyšším počtem kontaktů pacientů se zdravotnickým systémem (13). Obdobná situace panuje ve většině zemí střední Evropy – v Německu, na Slovensku, v Maďarsku a v Rakousku (14, 15), jemuž se zdravotnický systém České republiky nejvíce podobá, stejně jako Lucembursku, Řecku, Japonsku a Jižní Koreji (16). Zároveň jsou v České republice prokázány významné prostorové rozdíly v hustotě sítě poskytovatelů při relativně malém počtu všeobecných praktických lékařů (VPL) a vysokém počtu specialistů, jejichž ordinace se nacházejí zejména ve městech (17).
Cílem této práce je zodpovězení otázky, zda existují regionální rozdíly v činnosti VPL a jejich kvantifikace. Využívá data o výdajích na ambulantní zdravotní péči, kterou přímo ovlivňují. Vychází z předpokladu, že venkovští VPL svým pacientům poskytují komplexnější péči, což bylo prokázáno jak v zahraničí (18), tak i v České republice (ČR) (19). Domníváme se, že sledování této variability může přispět zejména ke změnám v kompetencích primární péče a v budoucí alokaci zdrojů.
METODIKA
VZP ČR poskytuje péči 5,9 mil. obyvatel ČR (z toho 4,69 mil. dospělých), což představuje téměř 55 % populace. Je na trhu dominantní zdravotní pojišťovnou (20). Přestože existují lokální rozdíly, v oboru VPL pokrývá prakticky 100 % ordinací. Smlouva s touto zdravotní pojišťovnou je považována za standard, bez ní zpravidla nepřistupují k nasmlouvání péče ani ostatní, menší zdravotní pojišťovny.
Sledovanými údaji byly finanční náklady v celkové výši 69,7 mld. Kč. Šlo o přímé úhrady ordinacím VPL a dále těm oblastem zdravotní péče, které VPL u svých registrovaných pojištěnců přímo ovlivňují. Náklady byly vztaženy na počet tzv. jednicových pojištěnců (počet registrovaných pojištěnců násobený věkovými nákladovými indexy, které zohledňují vyšší náročnost péče o starší pacienty) (21). Jednalo se o náklady za rok 2016.
Ordinace VPL byly rozděleny do tří typů (městské, přechodné, venkovské), kdy se základním hodnotícím kritériem stala přítomnost multioborové nemocnice v daném sídle. Praxe v sídlech nad 30 tisíc obyvatel a zbylých okresních městech (správní střediska LAU 1), v nichž multioborová nemocnice vždy působí, byly označeny jako typ I (městské). Praxe v obcích s rozšířenou působností v oblasti státní správy (ORP), kde se často nachází menší nemocnice, byly označeny jako typ II (přechodné). I v některých z nich je poskytována akutní péče, proto byl typ II rozdělen na dva podtypy – typ IIa sídlo s nemocnicí poskytující akutní péči alespoň v jednom základním oboru (interna, chirurgie, pediatrie, gynekologie), typ IIb sídlo bez takové nemocnice. Typ III představuje zbylé ordinace (venkovské). Dále byly vyčleněny další dva typy ordinací, počtem minoritní. Typ IV (1,1 % všech praxí v ČR) je charakterizován jako řetězcová praxe, s mírně odlišnou charakteristikou činnosti (větší firma sdružující zpravidla více ordinací úzce spolupracujících lékařů různých odborností a velkou laboratoř, působící buď lokálně, nebo celostátně, s vysoce vyvinutými komerčními dovednostmi). Dále Typ V (0,9 % všech praxí v ČR) zahrnuje ordinace se zvláštním režimem – vojenské jednotky a věznice, jejichž pacienti nemají volný pohyb po systému.
V dalším textu pracujeme s pojmem mimoměstské praxe, za které považujeme praxe zařazené do typu II a typu III. Zdůrazňujeme tím rozdíly v základní dimenzi město – venkov. Podle naší typologie umíme nejlépe definovat městské praxe (typ I), kde dosahujeme vysoké shody i s metodologií OECD, zatímco při rozdělení mimoměstských typů ordinací používáme více funkční kritéria. Překrytí typů území a typů praxí závisí na nastavení vstupních parametrů typologie, kde preferujeme parametry fungování zdravotního systému před parametry pouze geografickými.
Počty praxí a procentuální rozdělení v rámci jednotlivých typů zobrazuje tabulka 1. S ohledem na specifičnost typů IV a V a jejich nízkého zastoupení na celkovém počtu praxí, nevstupovaly tyto typy do následné analýzy. Nákladové položky tak byly porovnávány mezi základními třemi typy praxí.
Tab. 1. Počet poskytovatelů, registrovaných a jednicových pojištěnců, celkové sledované náklady za rok 2016 podle typů praxí 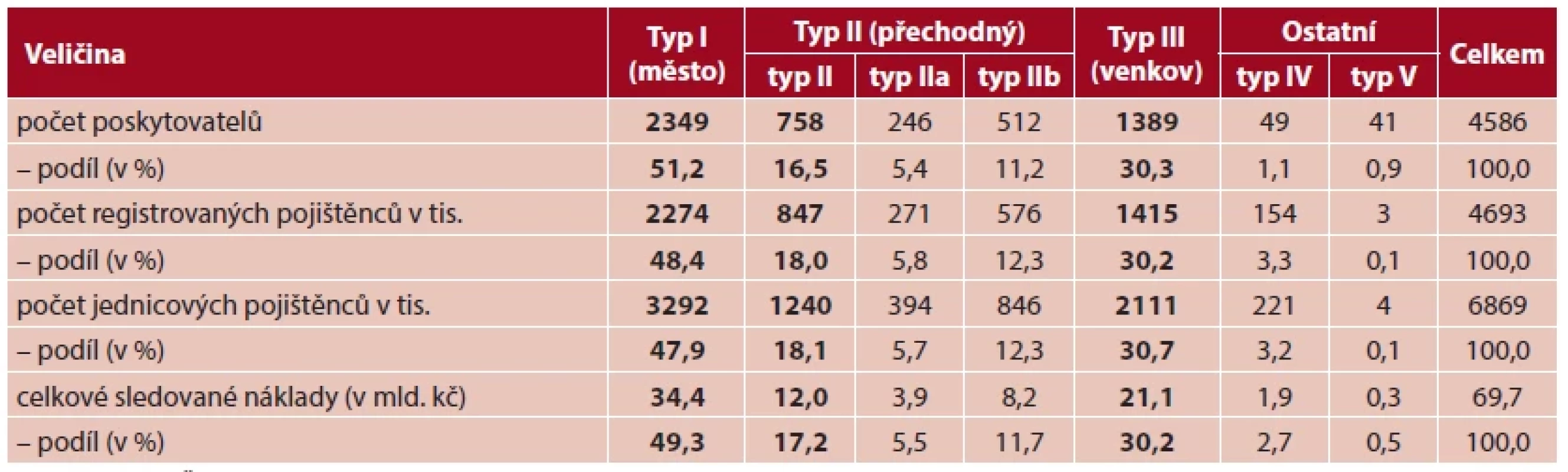
VÝSLEDKY
Při interpretaci výsledků je třeba zohlednit poměr mezi jednotlivými nákladovými veličinami (obr. 1). Přímé platby ordinacím VPL tvoří pouhých 9,0 % (kapitace, navýšení kapitace, bonifikace AKORD a výkony). Naopak mezi nejvýznamnější položky patří náklady indukované, tvořící 76,3 % z celkové sledované sumy. Toto procentuální rozložení se liší o jednotky procent podle zvoleného typu ordinace.
Obr. 1. Struktura nákladů na jednicového pojištěnce (zdroj dat: VZP ČR, vlastní výpočty) 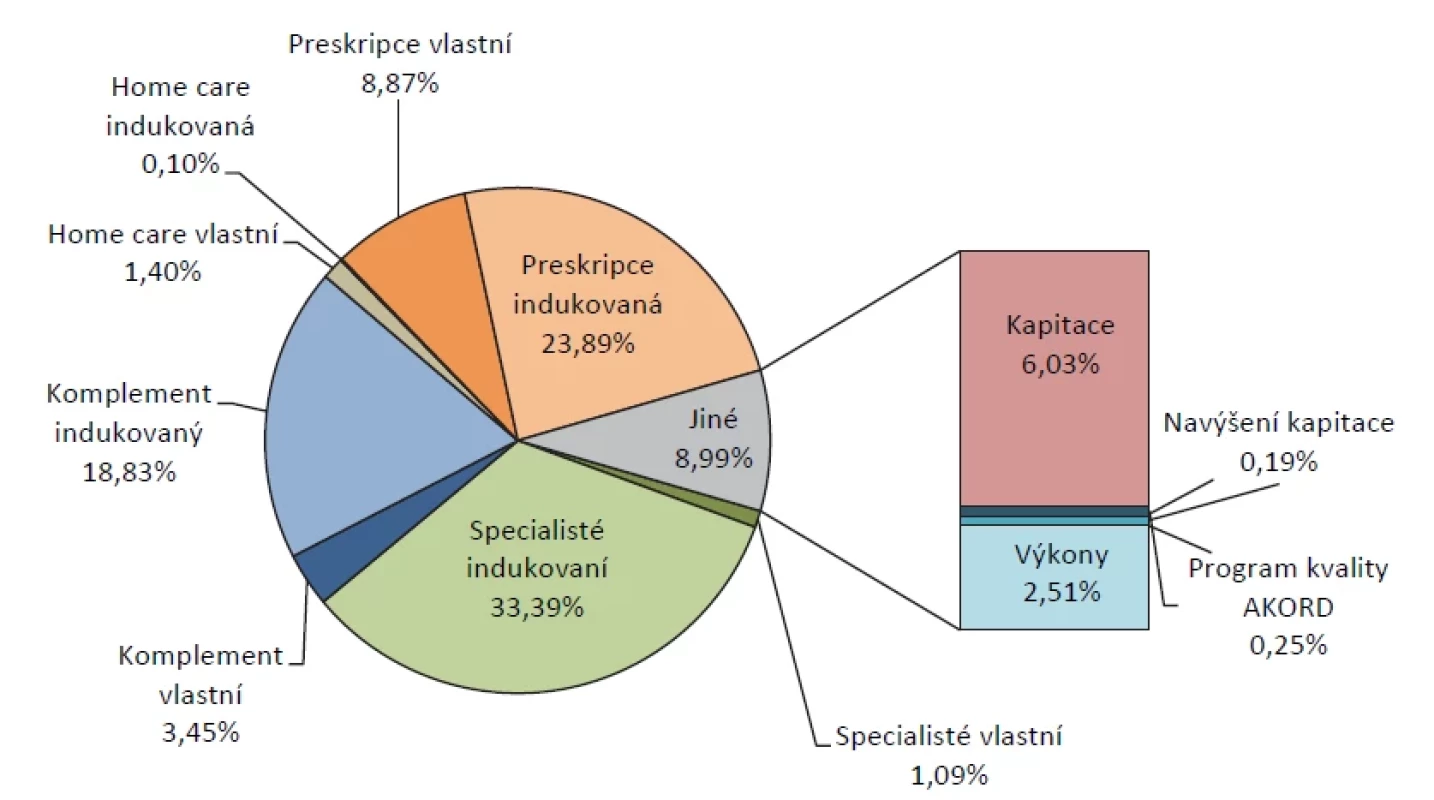
Celkové náklady jsou nejvyšší v ordinacích typu I (obr. 2). Mimoměstské praxe mají náklady na péči o svoje pacienty nižší, přičemž nejnižší jsou u typu II (o 7,2 % oproti typu I). Podrobný rozpis jednotlivých sledovaných položek a jejich rozdíly mezi jednotlivými typy zobrazuje tabulka 2.
Tab. 2. Struktura nákladů (Kč/jednicový pojištěnec) a rozdíly mezi základními typy praxí (v %) Typ I Typ II Typ III Typ IV Typ II/Typ 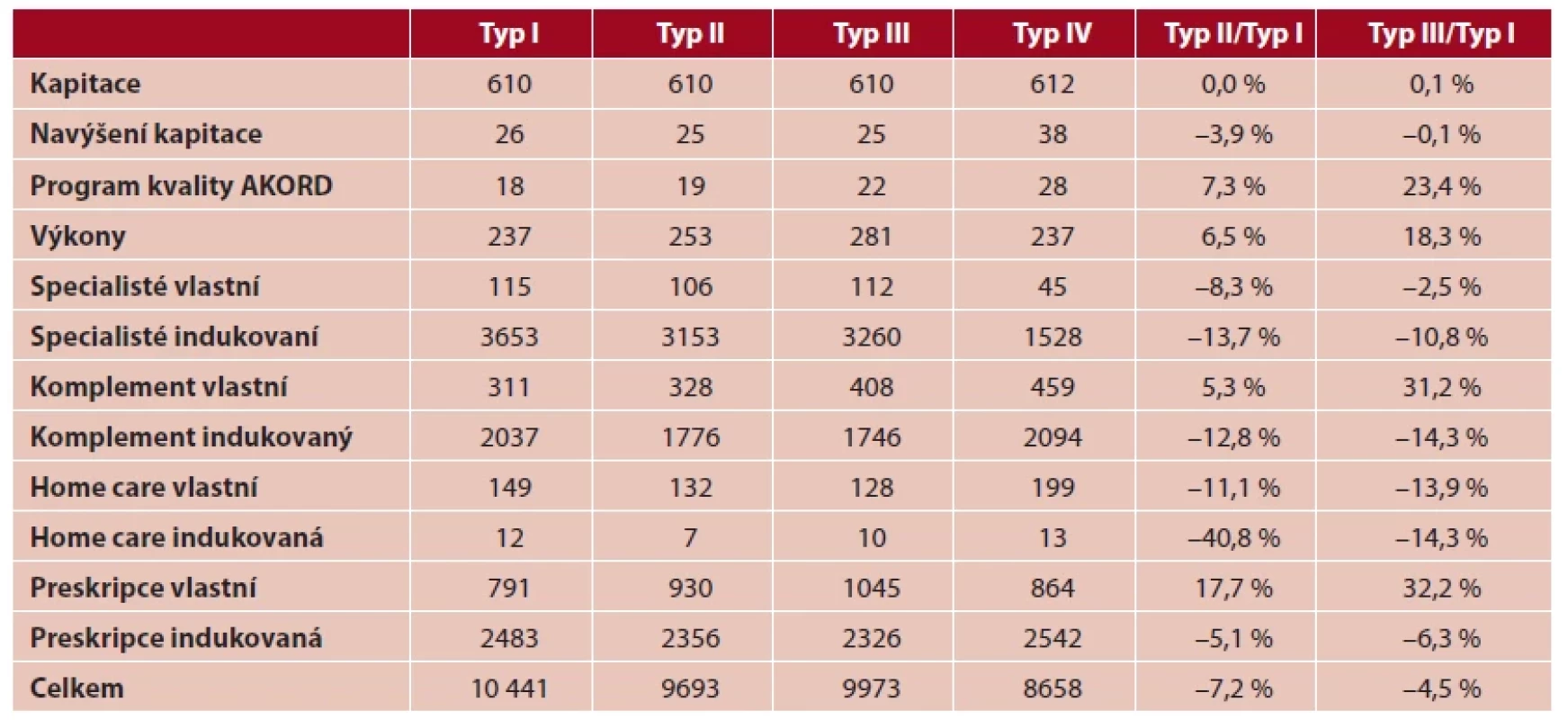
Obr. 2. Porovnání nákladů na jednicového pojištěnce mezi jednotlivými typy praxí (Kč/rok) (zdroj dat: VZP ČR, vlastní výpočty) 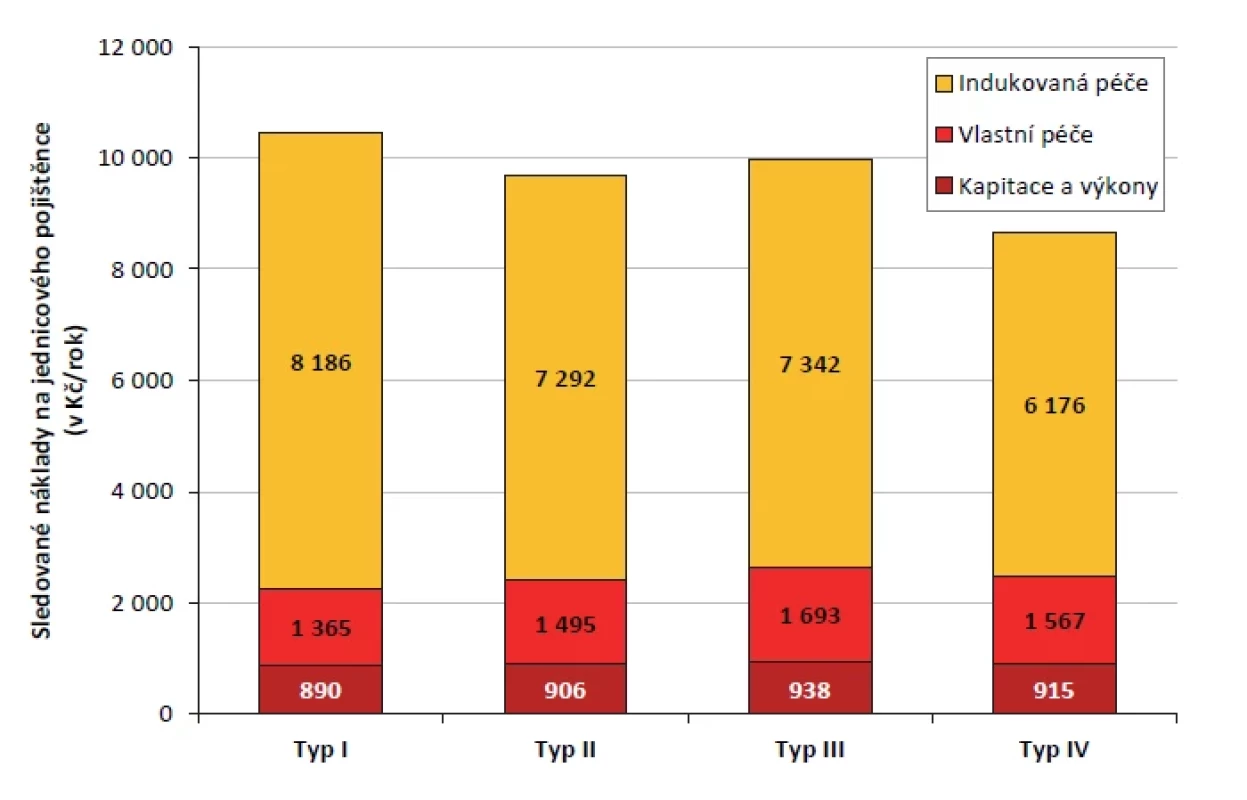
Přímé platby ordinacím VPL se neliší mezi jednotlivými typy ve výši kapitace. Navýšení kapitace a úhrada za výkony roste směrem k periferii, nejvyššího navýšení kapitace dosahují řetězce (typ IV). Prokázali jsme, že mimoměstské praxe provádějí více výkonů než městské (o 6,5 %, resp. 18,3 %).
Porovnání vlastních nákladů ukazuje (obr. 3), že mimoměstské praxe méně využívají služby specialistů i home care, naopak samotné více předepisují léky. Vlastní preskripce je veličinou s nejvyššími rozdíly mezi jednotlivými typy, které dosahují 17,7 % a 32,2 %. Mimoměstské praxe také více využívají laboratorní metody a radiodiagnostiku (komplement celkem o 5,3 %, resp. 31,2 %).
Obr. 3. Procentuální rozdíly mezi náklady na jednicového pojištěnce u základních typů praxí (zdroj dat: VZP ČR, vlastní výpočty) 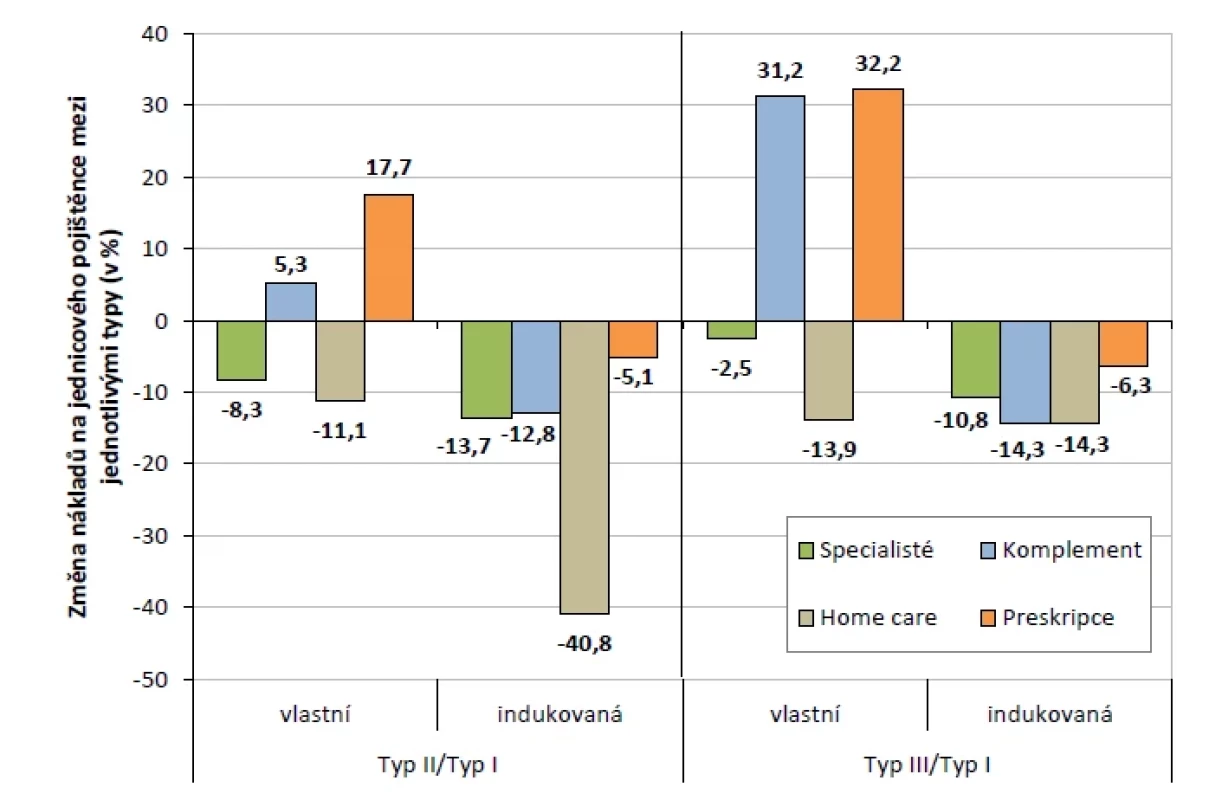
Rozdíly jsou patrné také v oblasti indukovaných nákladů (obr. 3), které jsou u mimoměstských praxí ve všech sledovaných položkách nižší, bez ohledu na jejich absolutní hodnoty a tím i významnost. V řádu jednotek procent u indukované preskripce (o 5,1 % a 6,3 %), v řádu desítek procent v ostatních sledovaných položkách (10,8–40,8 %).
DISKUZE
Sledovány nebyly další oblasti, které VPL ve zdravotním systému ČR ovlivňují v menší míře, ale pro zdravotnický systém jako celek představují velmi významné nákladové položky – např. náklady na lůžkovou péči (26 % celkových výdajů) nebo dlouhodobou péči (12). Uvedené hodnoty tedy nejsou celkovými náklady na hlavu v kontextu financování zdravotnictví dle metodologie SHA (A System of Health Accounts 2011) (22). Ta sčítá veškeré náklady zdravotnických systémů a pro Českou republiku představuje 1850 EUR PPP (23).
Datové zdroje, z nichž analýza vycházela, lze považovat za komplexní a velmi spolehlivé. Jde o data, z nichž jsou vypočítávány ordinacím VPL bonifikace za nákladovou efektivitu v rámci programu AKORD. Individuálně jsou poskytována ordinacím jako podklad pro platbu bonifikačních příplatků, s návazností na smluvní ujednání a účetnictví. Sumární data jsou shromažďována pojišťovnou a využívána jak k vyhodnocení bonifikačního programu, tak k nastavení podmínek pro další období.
Z hodnocení byly vyřazeny náklady na dopravu v návštěvní službě a pohotovost mimo vlastní ordinační dobu, které byly velmi nízké a jejich porovnávání bylo zatíženo chybou malých čísel. Ze stejného důvodu jsme z porovnávání vyřadili ordinace typu V. Těchto praxí je pouhých 0,9 %, přičemž struktura jejich činnosti se značně odlišuje od běžného rámce (není možný volný pohyb pacientů po zdravotnickém systému).
U typu IV jsme zaznamenali nejnižší celkové náklady způsobené dominantně nízkými náklady na specialisty. Naopak vyšší náklady mají na komplement a preskripci a také dosahují nejvýznamnějšího navýšení kapitace. Toto zjištění staví do jiného světla celkově nejnižší náklady, které tak nemusejí znamenat nejvyšší efektivitu, ale strukturální odlišnosti v charakteru práce. Ordinací typu IV jsme ovšem vyčlenili pouhých 1,1 %, proto výsledek nepovažujeme za dostatečně vypovídající. Přesto naše zjištění potvrdila nutnost lépe popsat způsob práce řetězcových praxí, které provázejí mnohé kontroverze (aktivní nábor mladých pacientů, působení lékařů s jinou nebo neukončenou specializací v oboru VPL, vazbu na laboratoře v rámci jedné firmy). Metodologický problém také představuje přesná definice řetězcových praxí.
Zatímco venkovské praxe (typ III) vykazují významně vyšší podíl vlastní péče (výkony, komplement i preskripce), praxe typu II vykazují nejnižší celkové náklady v rámci vzájemného porovnávání základních typů. Lze je vysvětlit nejlepším poměrem mezi vlastní aktivitou ordinací a dostupností dalších zdravotních služeb v sídlech, která můžeme popsat jako menší města. Existují důkazy o snižování nákladů v primární péči při kolokaci (24, 25) a koordinaci zdravotních služeb (2, 4). Ve výsledcích bychom tedy mohli spatřovat optimální dimenzování v sídlech přechodného typu. Zohlednit je ale třeba i další determinanty poskytování zdravotní péče, jako například demografickou strukturu VPL. Zatímco typ III je charakterizován nejvyšším průměrným věkem, nejnižším podílem feminizace a nejnižším vstupem mladých lékařů, naopak u typu II došlo v posledních 10 letech k největšímu omlazení věkové struktury VPL (jsou tedy zároveň nejatraktivnější pro mladé lékaře) (26).
Péče indikovaná jinými lékaři než VPL tvoří ¾ sledovaných nákladů, proto jsou výsledky tohoto oddílu z ekonomického pohledu nejvýznamnější. Regionální rozdíly ovšem nelze považovat za neefektivitu, protože jsou ovlivněny řadou socioekonomických faktorů s velkou variabilitou (27). Více než polovina z nich dosud nebyla spolehlivě detekována nebo objasněna (28). Zmínit můžeme například rozdíly v prevalenci konkrétních nemocí ve spektru důvodů k návštěvám lékaře či účasti na preventivních programech. V dimenzi město – venkov také lze přepokládat odlišné vnímání role praktických lékařů a specialistů či obecně zdraví a nemoci. Odlišný socioekonomický status by mohl mít vliv na odkládání návštěv či celkový objem čerpání zdravotní péče. Pro tyto determinanty však neexistují v ČR ani ve středoevropském prostoru relevantní data (ojedinělé studie lze nalézt ve Skandinávii, Skotsku, USA nebo na Novém Zélandu, jejichž zdravotnické systémy i populační charakteristiky jsou ovšem od prostředí ČR značně odlišné).
Pokud bychom chtěli výsledky prezentovat jako míru efektivity či možných úspor celého zdravotnického systému, bylo by nutné definovat vhodné determinanty kvality (16). V kontextu efektivity primární péče by mohlo jít například o sledování celkového počtu kontaktů pacientů se zdravotnickým systémem, kvalitativní kritéria léčby chronických nemocí nebo výsledky existujících preventivních programů.
Zároveň je nutný další výzkum k zodpovězení otázky, zda jsou zjištěné skutečnosti příčinou či důsledkem. Vysoká koncentrace specialistů ve velkých městech v ČR vede k větší dělbě pacientů mezi VPL a specialisty. Naopak na venkově mohou být komplexnější služby VPL pouze důsledkem nedostatku lékařů ostatních odborností. Obdobná otázka byla nastolena také v Německu (29). Není přitom pochyb o tom, že jsou to právě venkovští pacienti, kteří jsou nejvíce ohroženi nedostatečnou zdravotní péčí (30). Pokud by skutečně existoval rozdíl v poskytování zdravotních služeb mezi městy a venkovem, zejména v dostupnosti některých zdravotních služeb, bylo by nutné přijmout opatření na mnoha úrovních – od alokace personálních zdrojů po úpravu léčebných a preventivních programů (i s ohledem na odlišný socioekonomický status venkovského obyvatelstva). Z tohoto důvodu je třeba dále sledovat, zda je komplexní péče VPL na venkově dostatečnou alternativou pro multioborový přístup ve velkých městech, a zároveň, zda jsou obě varianty finančně udržitelné.
ZÁVĚRY
Tato analýza dat největší zdravotní pojišťovny v ČR prokázala rozdíly v činnosti městských a venkovských praxí VPL. Jednalo se o náklady na ambulantní zdravotní péči, kterou VPL přímo ovlivňují. Nejnižší celkové náklady na registrovaného pojištěnce s věkovou indexací mají v součtu sledovaných položek praxe přechodného typu (o 7,2 % oproti městským). V těchto sídlech tedy lze uvažovat o nejlepším nastavení poměru mezi vlastní aktivitou praxí a dimenzováním sítě ostatních zdravotních služeb.
Mimoměstské praxe provádějí více výkonů přímo ve svých ordinacích, více využívají laboratoř, radiodiagnostiku a také předepisují více léků. Vlastní preskripce je veličinou s nejvyššími rozdíly mezi jednotlivými základními typy (17,7 %, resp. 32,2 %). Naopak nižší náklady mají tyto praxe za péči specialistů a home care.
Péče indikovaná ostatními lékaři tvoří zhruba ¾ sledovaných nákladů. Ty jsou u mimoměstských praxí ve všech sledovaných veličinách nižší, bez ohledu na jejich absolutní hodnoty a tím i významnost. Rozdíly jsme prokázali v řádu jednotek procent u preskripce (5,1 %, resp. 6,3 %), v řádu desítek procent u ostatních sledovaných položek (10,8–40,9 %).
Podmínkou pro porovnávání jednotlivých typů ordinací je relevantní definice městských a venkovských praxí, kdy za klíčový faktor považujeme přítomnost multioborové nemocnice (s navazující sítí specialistů a dalších zdravotních služeb). V dalším výzkumu je třeba se zaměřit na zodpovězení otázky, zda jsou zjištěné skutečnosti příčinou nebo důsledkem, kdy může být vyšší aktivita venkovských VPL vyvolána nedostupností některých navazujících zdravotních služeb ve městech běžně využívaných.
Seznam použitých zkratek
EKG elektrokardiografie
LAU Local administrative unit
OECD The Organisation for Economic Co-operation and Development
ORP obec s rozšířenou působností
POCT point-of-care testing
PPP purchasing power parity
VPL všeobecný praktický lékař
VZP ČR Všeobecná zdravotní pojišťovna České republiky
Konflikt zájmů: žádný.
adresa pro korespondenci:
MUDr. Jan Bělobrádek
Ústav preventivního lékařství LF UK
Šimkova 870, 500 03 Hradec Králové
e-mail: mudrjanbelobradek@gmail.com
Zdroje
1. Ono, T, Schoenstein M, Buchan J. Geographic imbalances in doctor supply and policy responses. OECD Health Working Papers 2014; 69, OECD Publishing, Paris (online). Dostupné z: www: https://doi.org/10.1787/5jz5sq5ls1wl-en (cit. 2022-08-04).
2. Mehring M, Donnachie E, Schneider A, et al. Impact of regional socioeconomic variation on coordination and cost of ambulatory care: investigation of claims data from Bavaria, Germany. BMJ Open 2017; 7(10): e016218. doi: 10.1136/bmjopen-2017-016218.
3. Varabyova Y, Müller JM. The efficiency of health care production in OECD countries: A systematic review and meta-analysis of cross-country comparisons. Health Policy 2016; 120(3): 252–263. doi: 10.1016/j.healthpol.2015.12.005.
4. Schneider A, Donnachie E, Tauscher M, et al. Costs of coordinated versus uncoordinated care in Germany: results of a routine data analysis in Bavaria. BMJ Open 2016; 6(6): e011621. doi: 10.1136/bmjopen-2016-011621.
5. Busato A, Matter P, Künzi B, Goodman D. Geographic variation in the cost of ambulatory care in Switzerland. J Health Serv Res Policy 2012; 17(1): 18–23. doi: 10.1258/jhsrp.2011.010056.
6. Camenzind PA. Explaining regional variations in health care utilization between Swiss cantons using panel econometric models. BMC Health Serv Res 2012; 12 : 62. doi: 10.1186/1472-6963-12-62.
7. Kringos DS, Boerma WGW, Van der Zee J, Groenewegen PP. Europe’s strong primary care systems are linked to better population health, but also to higher health spending. Health Aff 2013; 32(4): 686–694.
8. Kringos DS, Boerma WGW, Hutchinson A, Saltman RB (Eds.) Building primary care in a changing Europe. World Health Organization 2015 (online). Dostupné z: https:// www.euro.who.int/_data/assets/pdf_file/0018/271170/ BuildingPrimaryCareChangingEurope.pdf (cit. 2022-08-04).
9. Kringos DS, Boerma WGW, Bourgueil Y, et al. The strength of primary care in Europe: an international comparative study. Br J Gen Pract 2013; 63(616): e742–e750.
10. Schäfer WL, Boerma WG, Spreeuwenberg P, et al. Two decades of change in European general practice service profiles: conditions associated with the developments in 28 countries between 1993 and 2012. Scand J Prim Health Care 2016; 34(1): 97–110.
11. OECD. Geographic variations in health care: what do we know and what can be done to improve health system performance? OECD Health Policy Studies. Paris: OECD Publishing 2014 (online). Dostupné z: https://read.oecd-ilibrary.org/social - issues-migration-health/geographic-variations-in-healthcare_ 9789264216594-en#page1 (cit. 2022-08-04).
12. OECD. Hospodářské přehledy OECD. Česká republika 2018. Strukturální kapitola Zlepšení systému zdravotní péče v České republice (online). Dostupné z: https://www.mzcr.cz/wp-content/ uploads/wepub/16384/35583/%C4%8CJ_OECD%20 Hospod%C3%A1%C5%99sk%C3%BD%20p%C5%99ehled.pdf (cit. 2022-08-04).
13. OECD/European Union. Health at a Glance: Europe 2020. State of Health in the EU Cycle. Paris: OECD Publishing 2020 (online) Dostupné z: https://read.oecd-ilibrary.org/social-issues-migration - health/health-at-a-glance-europe-2020_82129230 - en#page1 (cit. 2022-08-04).
14. Hoffmann K, Stein KV, Maier M, et al. Access points to the different levels of health care and demographic predictors in a country without a gatekeeping system. Results of a cross-sectional study from Austria. Eur J Public Health 2013; 23(6): 933–939.
15. Hoffmann K, George A, Van Loenen T, et al. The influence of general practitioners on access points to health care in a system without gatekeeping: a cross-sectional study in the context of the QUALICOPC project in Austria. Croat Med J 2019; 60(4): 316–324.
16. Joumard I, André C, Nicq C. Health care systems: efficiency and institutions. OECD Economics Department Working Papers, No. 769, 2010 (online). Dostupné z: https://www.oecd-ilibrary.org/ docserver/5kmfp51f5f9t-en.pdf?expires=1659679608&id=id&a ccname=guest&checksum=6B2048042F3BD1C8DD275CFA42FBA72B (cit. 2022-08-04).
17. OECD. OECD Regions at a Glance 2016 (online). Dostupné z: https://www.oecd-ilibrary.org/sites/reg_glance-2016-en/index. html?itemId=/content/publication/reg_glance-2016-en (cit. 2022-08-04).
18. Boerma WG, Groenewegen PP, Van der Zee J. General practice in urban and rural Europe: the range of curative services. Soc Sci Med 1998; 47(4): 445–453.
19. Bělobrádek J, Šídlo L, Javorská K, Halata D. Urban or rural GP? In the Czech republic it is not just distances that matter. Acta Medica (Hradec Kralove) 2021; 64(1): 15–21. Dostupné z: https://karolinum.cz/data/clanek/8989/AM_64_1_0015.pdf (cit. 2022-08-04).
20. Všeobecná zdravotní pojišťovna ČR. Výroční zpráva VZP ČR za rok 2016 (online). Dostupné z: https://media.vzpstatic.cz/media/ Default/vyrocni-zpravy/vyrocni-zprava-vzp-2016.pdf (cit. 2022 - 08-04).
21. Všeobecná zdravotní pojišťovna ČR. Věkové indexy od 1. 1. 2016 (online). Dostupné z: https://media.vzpstatic.cz/media/Default/ dokumenty/ciselniky/ostatni/vekind-895.pdf (cit. 2022-08-04).
22. OECD, Eurostat, WHO. A system of health accounts, 2011. Revised edition (online) Dostupné z: https://read.oecd-ilibrary. org/social-issues-migration-health/a-system-of-health-accounts - 2011_9789264270985-en#page1 (cit. 2022-08-04).
23. OECD. Health at a Glance: Europe 2018. State od Health in the EU Cycle (online). Dostupné z: https://read.oecd-ilibrary. org/social-issues-migration-health/health-at-a-glance-europe - 2016_9789264265592-en#page117 (cit. 2022-08-04).
24. Bonciani M, Schäfer W, Barsanti S, et al. The benefits of co-location in primary care practices: the perspectives of general practitioners and patients in 34 countries. BMC Health Serv Res 2018; 18(1): 132.
25. Rumball-Smith J, Wodchis WP, Koné A, et al. Under the same roof: co-location of practitioners within primary care is associated with specialized chronic care management. BMC Fam Pract 2014; 15 : 149.
26. Šídlo L, Bělobrádek J, Maláková K. Všeobecní praktičtí lékaři v Česku: vývojové trendy a regionální rozdíly. Geografie 2021; 126(2): 169–194.
27. Göpffarth D, Kopetsch T, Schmitz H. Determinants of regional variation in health expenditures in Germany. Health Econ 2016; 25(7): 801–815.
28. Johansson N, Jakobsson N, Svensson M. Regional variation in health care utilization in Sweden - the importance of demand-side factors. BMC Health Serv Res 2018; 18(1): 403.
29. Schäfer I, Hansen H, Ruppel T, et al. Regional differences in reasons for consultation and general practitioners‘ spectrum of services in northern Germany - results of a cross-sectional observational study. BMC Fam Pract 2020; 21(1): 22.
30. Rygh EM, Hjortdahl P. Continuous and integrated health care services in rural areas. A literature study. Rural Remote Health 2007; 7(3): 766.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2022 Číslo 4- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Trazodon pohledem praktického lékaře
-
Všechny články tohoto čísla
- Nanomedicínský přístup pro rychlou identifikaci virů za využití elektrochemických biosenzorů
- Různorodost pohledů na problematiku dopravních úrazů
- Nižší náklady na péči u venkovských všeobecných praktických lékařů – známka efektivity nebo varování?
- Problematika ošetřovatelské péče u sester v první linii během pandemie covid-19
- Potápění na nádech: nutná velká ostražitost, může jít o život!
- K problematice povinného očkování v první Československé republice
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Potápění na nádech: nutná velká ostražitost, může jít o život!
- Problematika ošetřovatelské péče u sester v první linii během pandemie covid-19
- K problematice povinného očkování v první Československé republice
- Nižší náklady na péči u venkovských všeobecných praktických lékařů – známka efektivity nebo varování?
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




