-
Medical journals
- Career
Poranění měkkých tkání jako limitující faktor léčby poranění bérce
: Jan Spudich
: Chirurgické oddělení Nemocnice Most, o. z., Krajská zdravotní a. s.
: Úraz chir. 21., 2013, č.3
ÚVOD:
Poranění bérce má svá specifika především s ohledem na poranění měkkých tkání. Volba implantátu a timing definitivního řešení poranění měkkých tkání hrají zásadní úlohu v léčebném sledu.MATERIÁL A VÝSLEDKY:
Autor předkládá zkušenosti ze svého pracoviště s léčbou poranění bérce za posledních 10 let.DISKUZE:
Řešení doprovodného poranění měkkých tkání v oblasti bérce je silně závislé na etáži poranění. Klíčovou roli hraje vždy správné a rychlé řešení poranění měkkých tkání. Správný timing definitivní osteosyntézy je zásadní.ZÁVĚR:
Správné společné řešení poranění měkkých tkání při zlomeninách v oblasti bérce tvoří zásadní faktor ovlivńující výslednou prognozu léčby. Při zlomeninách proximální a střední třetiny bérce je možno ve velké části případů volit primární definitivní řešení poranění. Naproti tomu u zlomenin distální třetiny a především u zlomenin pilonu tibie je nutno často použít vícefázový postup. Časné definitivní vyřešení poranění měkkých tkání do maximálně 1 týdne od úrazu je pak zcela zásadní.Klíčová slova:
měkké tkáně, etáže bérce, krytí defektů.ÚVOD
Ošetření poranění měkkých tkání má v Nemocnici Most dlouhou tradici. Úvodem krátké historické ohlédnutí. V roce 1983 zveřejnil primář F. Krtička vlastní modifikaci metody prvotně odsunutého ošetření komplikovaných ran. Vycházel přitom z metody, kterou poprvé publikoval Iselin v roce 1950. Celkově byla tato metoda použita u 1021 pacientů s komplikovanou ránou, 337 otevřených zlomenin, z toho 218 otevřených zlomenin bérce. Poranění bérce má svá určitá specifika. Díky anatomickému uspořádání s definovanými fasciálními prostory dochází při poranění bérce k rychlému vývoji otoku, venostáze a následně hrozící hypoxii tkání [2, 9, 7]. Pro taktiku zvolenou v léčbě otevřených zlomenin bérce má vliv nejen charakter zlomeniny a především poranění měkkých tkání, ale velmi důležitou roli hraje i etáž zlomeniny bérce [7]. Na základě této rozvahy autor ve svém sdělení rozdělil taktiku ošetření následně dle jednotlivých etáží.
Na našem pracovišti používáme nitrodřeňový nepředvrtaný hřeb i u otevřených diafyzárních zlomenin II.-III.B stupně. Při rozsáhlejších laceracích měkkých tkání po-užíváme ZF - přemosťující či nepřemosťující a snažíme se o časnou konverzi na hřeb, v případě periartikulárních zlomenin pak na úhlově stabilní dlahy. Co se týká ošetření měkkých tkání držíme se zásad damage control s důkladným debridementem a laváží rány [7]. K provizornímu krytí defektu používáme COM 30. Definitivní řešení poranění měkkých tkání po stabilizaci zlomeniny lze rozdělit na urgentní do 48 hodin, dále pak na akutní v rozmezí 3-14 dnů po primárním ošetření [6]. Na našem pracovišti se držíme zásady akutního řešení poranění měkkých tkání definitivně do 1 týdne.
VÝSLEDKY
V oblasti proximální třetiny bérce nečiní většinou poranění měkkých tkání větší problémy. V našem souboru převažovaly zavřené zlomeniny II.-III. stupně s hrozícím kompartment syndromem. Řešením defektů měkkých tkání je použití místního laloku z mediální či laterální hlavy m. gastrocnemius s DE plastikou primární či sekundární. Náš soubor za období 2002-2011 tvoří celkem 192 pacientů; otevřené zlomeniny tvořily 10 % s převahou I.-II. stupně. Rozložení jednotlivých implantátů ukazuje tabulka č. 1.
1. Celkový soubor 192 pacientů v období 2002- 2011 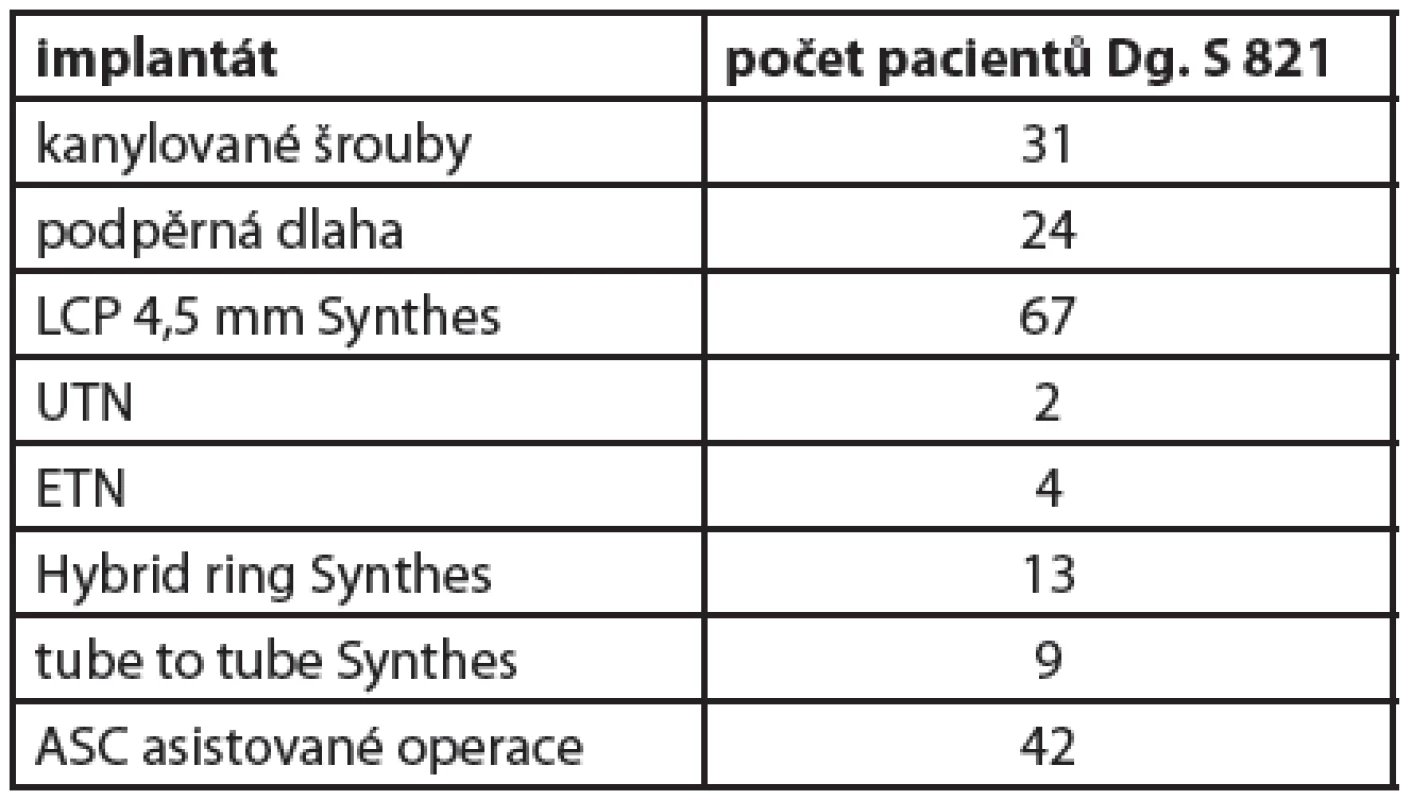
Od roku 1997 jsme používali Hybrid ring. Po počátečním nadšení je nyní zcela na ústupu. Podle našeho názoru ve všech případech nezajišťuje dostatečnou primární stabilitu. Nyní jako prvou volbu používáme zevní fixátor tube to tube, eventuálně Unifix (Prospon). Od roku 2005 používáme úhlově stabilní implantáty LCP 4,5 mm. Od roku 2006 máme k dispozici v některých případech zlomenin prox. třetiny bérce ETN, spíše však v této etáži preferujeme použití LCP PTP 4,5 mm. Od roku 1996, především u zlomenin B1-C1, využíváme v rámci osteosyntézy ASC asistenci. Celkem to bylo v tomto období 42x.
V našem souboru pacientů s otevřenou zlomeninou střední třetiny bérce převažoval defekt ventromediální strany. Při řešení defektů měkkých tkání používáme místního laloku m. soleus s primární či sekundární DE plastikou. U zavřených zlomenin II.-III. stupně hrozí kompartment syndrom. Celkem jsme v období 2002-2011 pro diafyzární zlomeninu bérce ošetřili 162 pacientů, z toho bylo 6 % zlomenin otevřených. Převažoval II.-III. A stupeň. Rozložení implantátů ukazuje tabulka č. 2.
2. Celkový soubor 162 pacientů v období 2002-2011 
U zlomenin v distální třetině bérce se jedná s převahou o vysokoenergetická poranění, často z dopravních nehod. Defekty měkkých tkání v této lokalizaci tvoří největší terapeutický problém. Pro řešení defektů měkkých tkání v této lokalizaci používáme místního laloku m. tibialis anterior. Rozsáhlejší defekty řešíme časně ve spolupráci s Klinikou plastické chirurgie FNKV cestou volných svalových laloků. Jako perspektivní se v této etáži jeví použití fasciokutánního ostrůvkovitého laloku surálního [10], sami však s použitím tohoto laloku dosud nemáme vlastní zkušenost.
Náš soubor pacientů se zlomeninou distální třetiny bérce v období 2002-2011 tvoří celkem 68 pacientů, otevřených zlomenin bylo 14 %, převažovaly zlomeniny II.-III. B stupně. V řešení skeletárního poranění v této lokalizaci máme k dispozici LCP dlahu od roku 2005. ETN hřeb od roku 2006. U zlomenin pilonu je trendem primární stabilizace fibuly dlahou a naložení ZF přemosťujícího. Odloženě pak s odstupem 7-10 dnů po zklidnění otoku měkkých tkání konverze na LCP dlahu či ETN. Tento dvoudobý postup jsme použili u celkem 25 pacientů, pouze u 2 pacientů byl zevní fixátor metodou definitivní při prodlouženém hojení měkkých tkání nad 3 týdny. Rozložení implantátů ukazuje tabulka č. 3.
3. Celkový soubor 68 pacientů v období 2002-2011 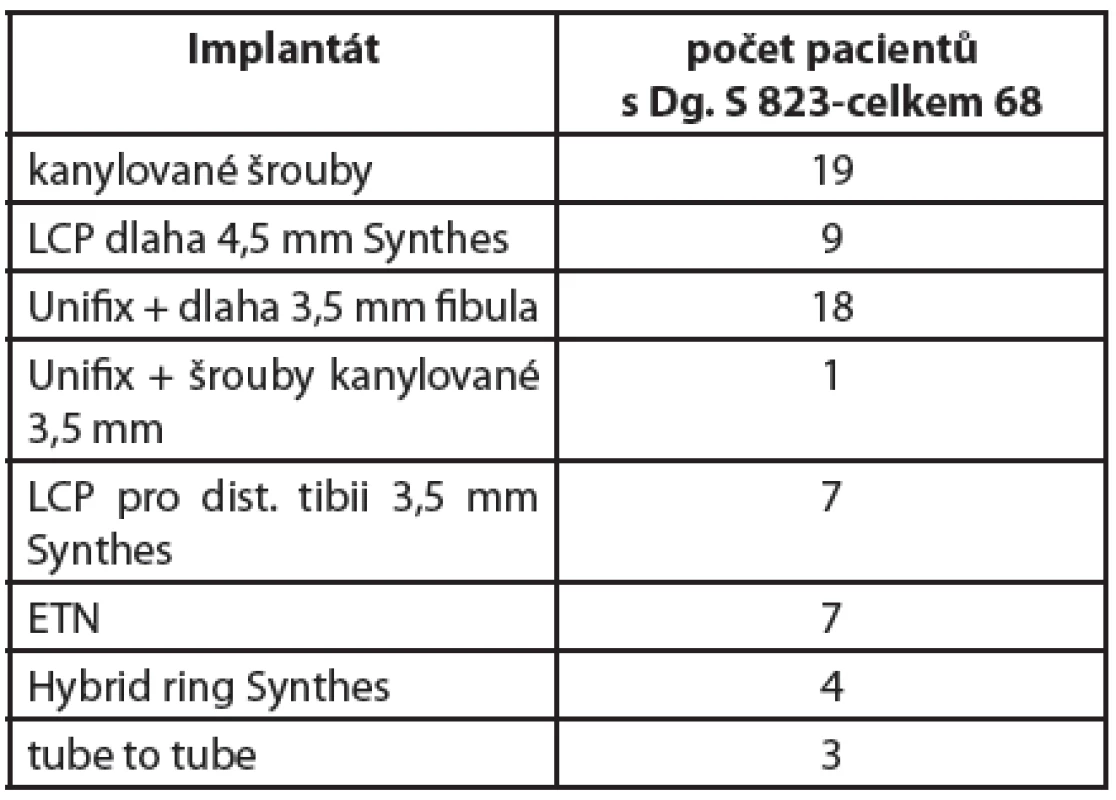
1. Stav po dermatofasciotomii bérce s použitím shoe lace metody a dačasný kryt COM 30 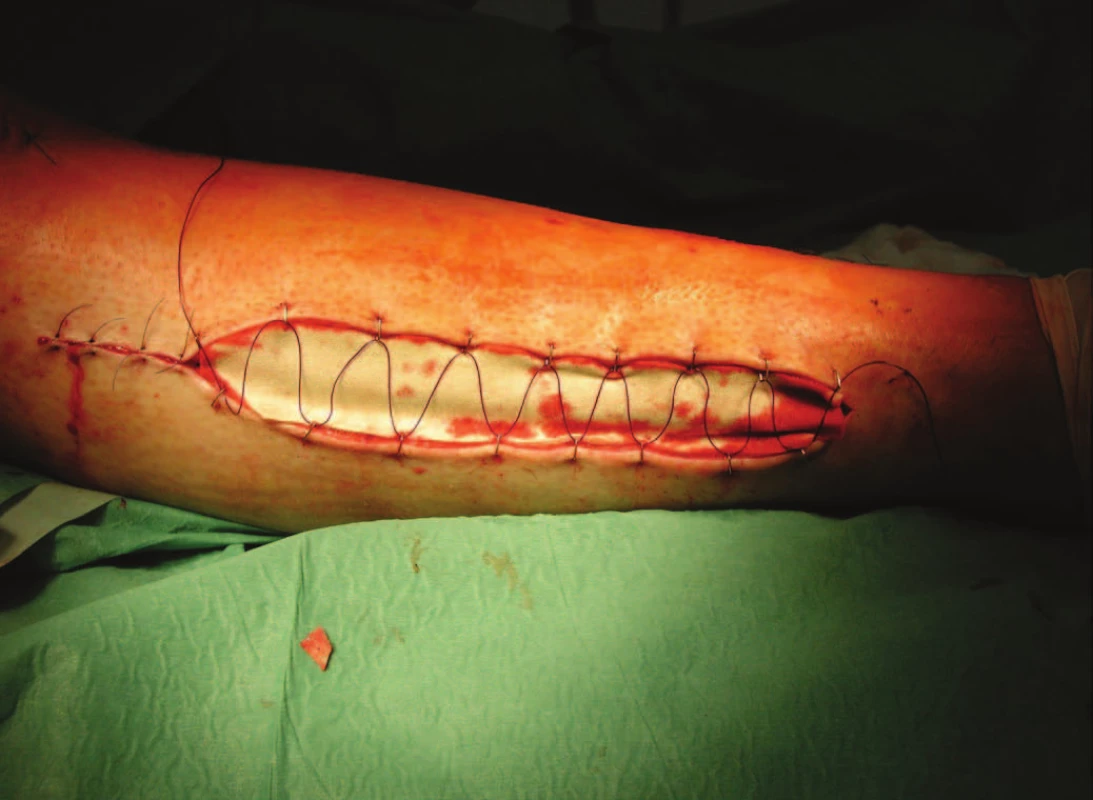
2. Zlomenina 43 C3,O IIIB řešená zevním fixátorem Unifix s následným naložením V.A.C. systému 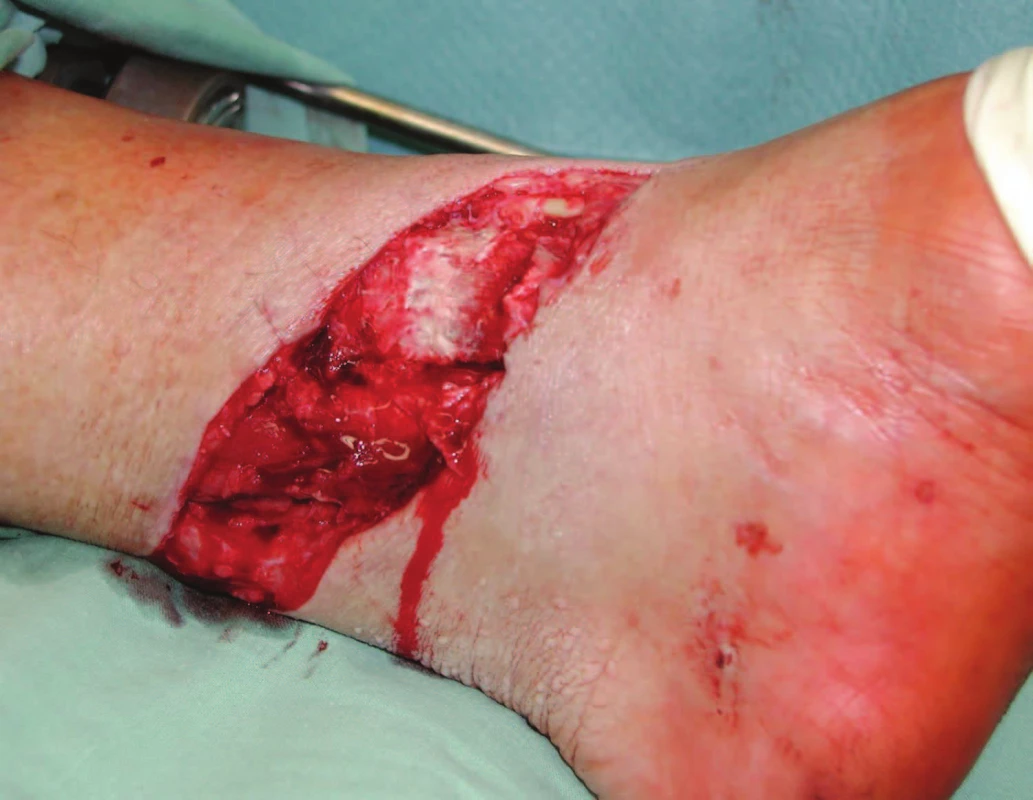
3. Pacient s řešeným defektem distálního bérce volným svalovým lalokem a DE plastikou 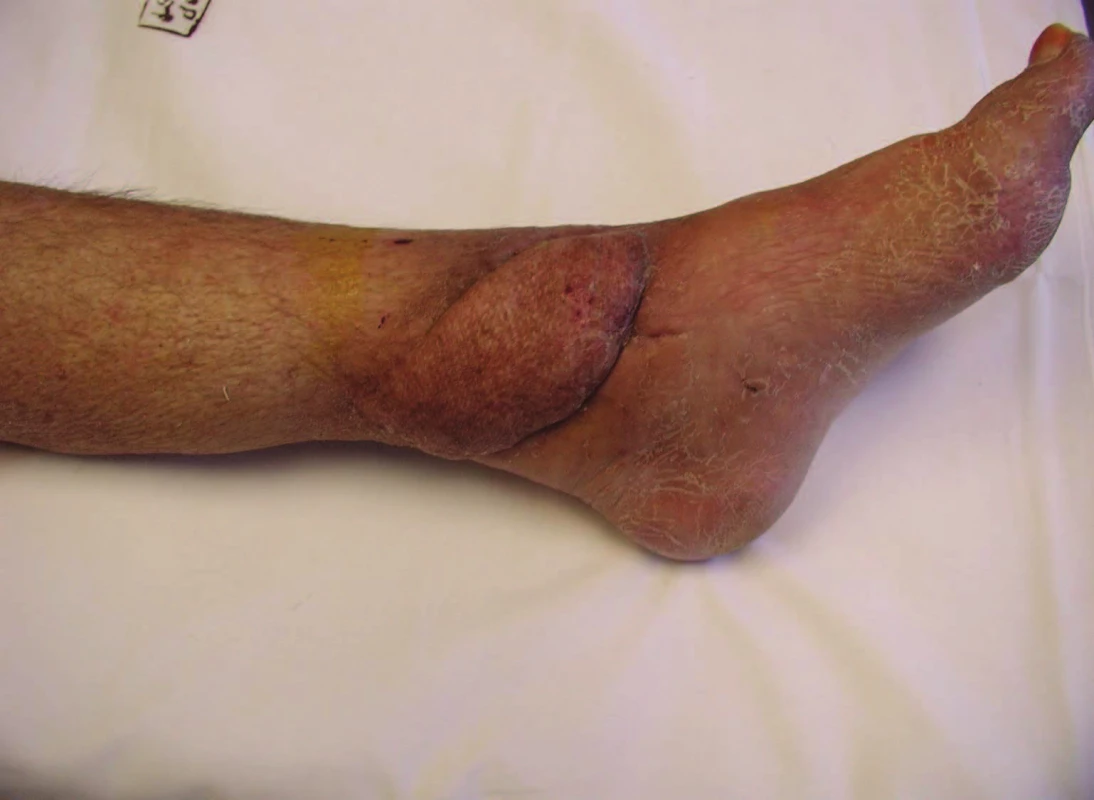
4. Pacient s otevřenou zlomeninou pilonu tibie 43C3 O IIIB - stav po konverzi na dlahovou osteosyntézu, řešení defektu měkkých tkání s použitím volného svalového laloku 
DISKUZE
Léčení zlomenin je přímo závislé na správném ošetření poranění měkkých tkání. V oblasti bérce toto platí dvojnásobně. Z hlediska etáže je nejvíce kritickou oblastí distální bérec. Především zlomeniny pilonu tibie jsou přímo závislé na správném timingu konverze z primárně naloženého fixátoru. Časné řešení defektu měkkých tkání do maximálně 7 dnů umožňuje i časnou konverzi na vnitřní osteosyntézu. Odložené řešení měkkých tkání nad 15 dnů zvyšuje již pravděpodobnost sekundárního infikování. Na konci 4. týdne po poranění jsou již téměř všechny defekty infikované. Toto bylo pozorováno na velkých souborech pacientů u nás i v zahraniční [6]. Přenosem svalového laloku do místa defektu měkkých tkání je výrazně zlepšeno lokální prokrvení zlomeniny, což jednak zlepšuje hojivý proces zlomeniny a zároveň i snižuje pravděpodobnost sekundárního vzplanutí infektu [6].
Při řešení defektů měkkých tkání v oblasti bérce spolupracujeme již mnoho let s Klinikou plastické chirurgie FNKV. Jak bylo již uvedeno snažíme se o definitivní vyřešení defektů do 5-7 dnů. Pro oblast střední a distální třetiny bérce se používají volné svalové laloky m. rectus abdominis, m. latissimus dorsi, m. gracilis. Ve velkých souborech pacientů i ze zahraničních pracovišť je uváděno 85 % přihojení laloků. V oblasti distální třetiny bérce a u větších defektů jsou uváděny lepší výsledky při použití volných svalových laloků ve srovnání s laloky místními. Volné svalové laloky volíme rovněž při řešení infikovaných zlomenin.
Velkým přínosem v posledních letech je použití V.A.C. systému. Tento systém lze použít u dermatofasciotomie, kdy se zrychluje doba do sekundárního uzávěru či provedení časné DE plastiky. Často jej používáme již na konci primární osteosyntézy otevřené zlomeniny s výraznějším defektem tkání. Tímto je možno překlenout dobu do přenosu volného svalového laloku nebo je připravena kvalitní spodina pro provedení časné DE plastiky.
Pro zlomeniny bérce je jednou z typických brzkých komplikací vznik kompartment syndromu [3, 4]. V indikaci k dermatofasciotomii vycházíme především z klinických známek hrozícího syndromu. Striktně se držíme zásady brzkého řešení již hrozícího syndromu, tedy i provedení preventivní dermatofasciotomie na konci primární osteosyntézy. Na našem pracovišti preferujeme techniku dvojité otevřené fasciotomie. Ke krytí defektů po dermatofasciotomii používáme primární DE plastiku nebo shoe lace metodu s postupným uzávěrem fasciotomie. Jako dočasné krytí používáme COM 30.
ZÁVĚR
I přes neustále se rozšiřující spektrum nových implantátů zůstává limitujícím faktorem poranění měkkých tkání. V horních dvou třetinách bérce lze většinu poranění měkkých tkání a kostních traumat řešit v jedné operační době. Naproti tomu u zlomenin distální třetiny bérce a především při zlomeninách pilonu tibie je velmi vhodný vícefázový postup léčby. Při řešení defektních poranění měkkých tkání je nutná spolupráce s plastickým chirurgem pro provedení časných lalokových plastik. Definitivní řešení defektů měkkých tkání je nutno provést ideálně do 1 týdne od úrazu. Konverze na vnitřní osteosyntézu u zlomenin pilonu ze zevního fixátoru je pak striktně závislá na stavu měkkých tkání. Je nutno počkat na regresi otoku s přítomností kožních vrásek, na zhojení provedených DE plastik s negativitou kontrolních stěrů na K+C a bez známek pin infektu. Pokud konverzi na vnitřní osteosyntézu nelze provést do 10-14 dnů od naložení zevního fixátoru, je velmi vhodné provedení mezifáze s extrakcí zevního fixátoru a naložením sádrové fixace. Po zhojení vstupů zevního fixátoru pak ve třetí fázi konverze na vnitřní osteosyntézu do maximálně 3 týdnů od úrazu. V malém procentu případů pak při nepříznivém či prodlouženém hojení měkkých tkání zůstává zevní fixátor jako definitiní typ osteosyntézy. Léčba především otevřených zlomenin bérce je léčbou multioborovou, kdy se na ní podílí vedle úrazového chirurga i plastický a cévní chirurg, intenzivista a velmi často i nutriční specialista. Samozřejmostí je pak zásada fyziologického operování za všech situací.
Základním mottem pro nás i nadále zůstává citace z práce bývalého primáře chirurgického oddělení v Mostě MUDr. F. Krtičky: “Správné ošetření poranění měkkých tkání je jednou ze základních podmínek úspěchu léčení nejen otevřených zlomenin“.
MUDr. Spudich Jan
Spudich@centrum.cz
Článek byl recenzován a přijat do tisku v roce 2013. Vzhledem k technických a organizačním problémům redakce byl tiskem vydán v roce 2014.
Za problémy se redakce autorům omlouvá.
Redakce časopisu Úrazová chirurgie
Sources
1. AHMED, B., DIN, MD. Distally Based Sural Fasciocutaneous Flap for Coverage of Foot Defects. J Plast Reconstr Surg. 2006, 2, 93–99.
2. GUSTILO, RB, ANDERSON, JT. Problems in the management of type III open fractures, a new classification of type III open fractures. J Trauma. 1987, 24, 742–746.
3. HEPPENSTAHL, RB. Compartement syndrome. Diagnosis and Treatment-Techniques Orthop. 1997, 12, 92–108.
4. MUBARAK, SJ., OWEN, CA. Double-incision fasciotomy of the lower leg for decompression in compartement syndrome. J Bone Joint Surgery Am. 2008, 59, 184–187.
5. LEVIN, ST., CONDIT, DP. Combined injuries - soft tissue management. Clin Ortop Related Res. 1996, 327, 172–181.
6. NEJEDLÝ, A., DŽUPA, V.,TVRDEK M. Využití muskulárního laloku při léčení infikovaných zlomenin a chronické osteomyelitidy v oblasti bérce a hlezna. Acta Chirurgiae Orthopaedicae et Traumatologiae Čechoslovaca. 2007, 74, 162.
7. RUEDI, T., BUCKLEY, R., MORAN, CH. AO Principles of Fracture Management. 2007, 1 sv., 86–108.
8. TŘEŠKA, V., ČECHURA, M., ČERTÍK, B. Poranění končetinových cév, naše zkušenosti a výsledky. Rozhledy v chirurgii. 2002, 1, 7–10.
9. TSCHERNE, H. Wound management of fracture with soft tissues damage. Chirurgie. 1983, 38, 34–39.
10. VESELÝ, R., PROCHÁZKA, V., KOČIŠ, J., PAŠA, L. Rekonstrukce defektů měkkých tkání dolní třetiny bérce, hlezna a nohy použitím suralis laloku. Rozhledy v chirurgii. 2007, 86, 8–11.
Labels
Surgery Traumatology Trauma surgery
Article was published inTrauma Surgery

2013 Issue 3-
All articles in this issue
- Surgery treatment intraarticular fractures of proximal humerus
- Humerus head osteonecrosis in surgical treatment intraarticular fractures of proximal humerus by PHILOS plate
- Injury of soft tissues as limiting factor in treatement fractures of lower leg
- Micronail Insertion into Cadaver Distal Radius: A Study of Insertion Location, Rotation and Screw Articular and Cortical Penetration
- Trauma Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Humerus head osteonecrosis in surgical treatment intraarticular fractures of proximal humerus by PHILOS plate
- Injury of soft tissues as limiting factor in treatement fractures of lower leg
- Surgery treatment intraarticular fractures of proximal humerus
- Micronail Insertion into Cadaver Distal Radius: A Study of Insertion Location, Rotation and Screw Articular and Cortical Penetration
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

