-
Medical journals
- Career
Současný postup u poranění jater
: František Vyhnánek
: Traumatologické centrum FNKV, Chirurgická klinika 3. LF UK, Praha
: Úraz chir. 20., 2012, č.2
Úvod:
Játra jsou druhým nejčastěji poraněným nitrobřišním orgánem. Tupé a penetrující poranění jater je často spojeno s diagnostickými i léčebnými problémy. S narůstající zkušeností s neoperačním postupem u tupého poranění jater je většina těchto poranění úspěšně léčena konzervativně. Proto i letalita na jaterní poranění poklesla v průběhu posledních desetiletí.Metodika a výsledky:
V článku jsou uvedeny současné postupy u poranění jater. Multidisciplinární přístup v diagnostickoterapeutickém postupu u poranění jater je založen na stavu hemodynamiky zraněného. U stabilního zraněného s tupým traumatem (I.III. stupeň poranění) je většinou postupováno neoperačně. U nestabilního zraněného je indikována neodkladná laparotomie technikou „damage control“ chirurgie. Výsledek léčby u zraněných s komplexním poraněním jater (IV. a V. stupeň) závisí na agresivní úpravě hypotermie, koagulopatie a acidózy s chirurgickou kontrolou krvácení, nejčastěji perihepatickým packingem. Neanatomická jaterní resekce technikou debridement, je doporučována pouze u vybrané skupiny zraněných s porušenou vitalitou části parenchymu. Anatomická resekce je obecně rezervována u devaskularizované anatomické části jater s poraněním velkého žlučovodu. U penetrujícího poranění jater, kde často převažuje výskyt sdružených poranění dalších nitrobřišních orgánů, je provedení neodkladné laparotomie jediným postupem. Intervenční radiologická technika je indikována především v ošetření cévních poranění nebo komplikací u neoperačního i operačního postupu.Závěr:
Postup při ošetření jaterního poranění zahrnuje základní principy ošetření závažného nitrobřišního poranění. Diagnostický a léčebný postup je indikován podle hemodynamické stability. U nemocného se stabilní hemodynamikou je podle výsledku MDCT stanoven léčebný postup. U zraněného s nestabilní hemodynamikou při podezření na hemoperitoneum je indikována okamžitá laparotomie. Chirurgický postup je u většiny závažných poranění jater proveden technikou „damage control surgery“. Úspěch postupu u zraněných s komplexním poraněním jater u polytraumatizovaného pacienta závisí na okamžité chirurgické revizi s limitovaným časem a agresivní kontrole hypotermie, koagulopatie a acidózy.Klíčová slova:
poranění jater, indikace k neoperační a operační léčbě.Úvod
Játra jsou druhým nejčastěji poraněným nitrobřišním orgánem [1, 7]. Poranění jater reprezentuje 5 % zraněných přijatých k hospitalizaci. S narůstající zkušeností s neoperačním postupem u poranění jater je většina těchto poranění úspěšně léčena konzervativně [1,4,7]. Proto i letalita na jaterní poranění poklesla v průběhu posledních desetiletí. Hlavními důvody pro pokles letality u jaterního poranění v posledních 25 letech jsou:
- a) zlepšení výsledků při použití techniky fázového ošetření poranění jater technikou dočasné tamponády jater („packing“) a následná reoperace po stabilizaci zraněného,
- b) využití radiointervence s embolizací poraněných větví jaterní tepny,
- c) pokroky v operační technice u velkých resekcí jater,
- d) pokles počtu venózních poranění jater indikovaných k chirurgické revizi [7].
Postup u zraněných s tupým poraněním jater závisí na aktuálním stavu hemodynamiky; při stabilitě je většinou léčba neoperační. Zraněný s nestabilní hemodynamikou vyžaduje okamžitou laparotomii s kontrolou krvácení. Více než 2/3 poranění jater většího rozsahu (III.–V. stupeň) je akutně operováno [7].
Mechanizmus poranění
Vzhledem k poloze, velikosti a fragilitě parenchymu jsou játra nejvíce náchylným orgánem poraněným u tupého mechanizmu a často postiženy při penetrujícím poranění. U tupého poranění jater je převládající mechanizmus spojen s dopravní nehodou (kolize dopravních prostředků, střet chodce s dopravním prostředkem), s „crush“ poraněním nebo při pádu z výše [1, 4, 7]. Přitom je vyvolána rychlá decelerace, stlačení nitrobřišních orgánů nebo cestou zevní komprese břišní stěny. Při deceleračním poranění dochází k roztržení jater v místě fixace k bránici nebo ligamenty. Nejčastější decelerační poranění po dopravním úraze nebo po pádu vyvolá roztržení mezi zadními a předními segmenty pravého laloku. Tento typ poranění jater může být spojen se signifikantním cévním poraněním pravé jaterní žíly. Přímý úder na břišní stěnu může vyvolat centrální roztržení jater postihující IV., V., a VIII. segment. Tento typ poranění může vést k traumatickému poškození hepatické tepny, portální žíly anebo i hepatických žil. Mechanizmus stlačení pravého horního kvadrantu kompresí žebry je příčinou hvězdicovitých roztržení předního a spodního povrchu pravého laloku jater. Předozadní násilí může vyvolat separaci jater, často skrz Cantlieho linii na levý a pravý lalok. Při tupém poranění jsou nejčastěji poraněny jaterní žíly a parenchym. Tenká stěna jaterních žil a velký průtok krve znamená, že poranění jater je obvykle spojeno se signifikantní ztrátou krve. Tupé násilí se šíří podél segmentů a podél fibrózního krytu struktur portální triády (žlučovod, portální žíla, jaterní tepna). Obecně tupé poranění jater častěji postihuje pravý lalok, zvláště zadní sektor. Penetrující poranění, které může být i součástí torakoabdominálních poranění, je častěji způsobeno bodným poraněním. Bodná rána vede k lineárnímu poranění parenchymu. Střelná rána vede k signifikantnímu dutinovému poranění způsobené „blast“ účinkem a proražení projektilem uvnitř parenchymu. Poměr tupého poranění k penetrujícímu je přibližně 3,5 : 1 [1, 7].
Klasifikace
Klasifikace stupně poranění jater je významným doplněním informace o rozsahu poranění a při dostupnosti zobrazovací techniky (multidetektorová výpočetní tomografie – MDCT) je i důležitým indikačním kritériem k léčebnému postupu. Poslední verze klasifikace (tab. 1) je již používána více než 15 let [1, 7]. Podle této klasifikace stupeň I nebo II zahrnují „malé úrazy“, kdežto poranění stupně III – V se obvykle týká závažných poranění jater. Signifikantní poranění cév je spojeno s velkou lacerací parenchymu (stupeň IV a V).
1. Stupeň poranění jater (1995) 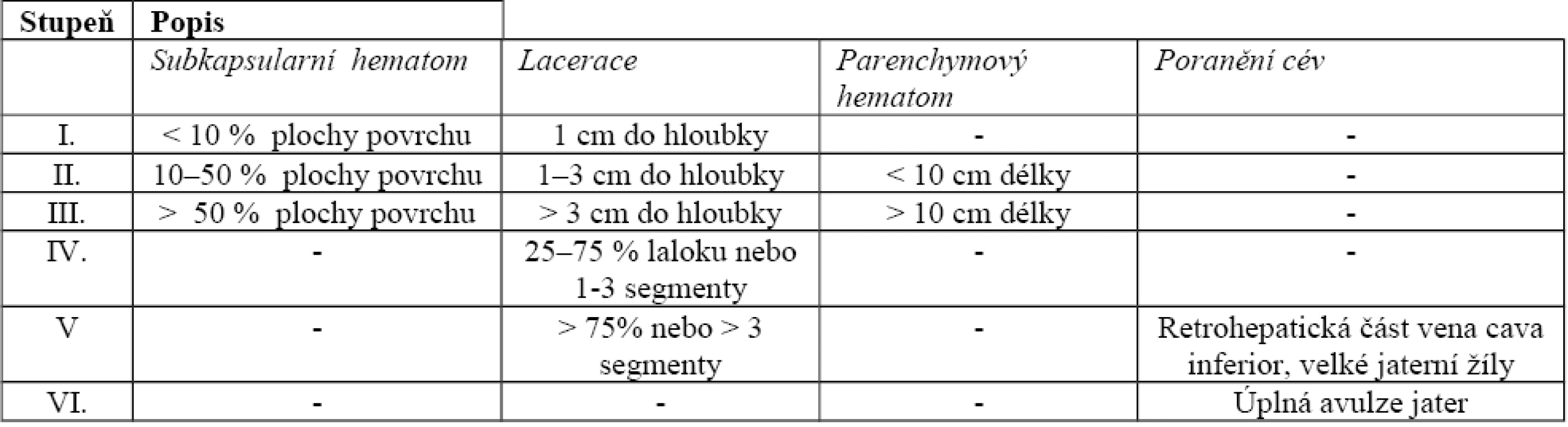
Diagnostika
Iniciální resuscitace u jaterního poranění zahrnuje volumovou náhradu a postup snižující riziko vzniku „letální triády“ hypotermie, koagulopatie a acidózy [1, 4, 7]. Zraněný s nitrobřišním poraněním, který je nestabilní i přes zahájenou volumovou resuscitaci, je indikován k okamžité laparotomii. Další indikací okamžité laparotomie jsou klinické známky peritonitidy. U zraněných se stabilní hemodynamikou je zahájeno fyzikální vyšetření. I když zevní známky poranění jater jsou nespecifické, jejich neexistence nevylučuje poranění. Zranění s otlakem od bezpečnostních pásů mají vyšší incidenci poranění jater. Zlomeniny žeber vpravo, plicní kontuze pravé plíce zvyšují podezření na jaterní trauma. Ze zobrazovacích metod indikováno podle stavu zraněného provedení ultrazvuku, výpočetní tomografie včetně angioCT [1, 4, 7]. Ultrazvuk lze použít i u nestabilního zraněného, kdy pozitivní nález volné tekutiny znamená okamžitý transport na operační sál. Když má zraněný s hemodynamickou nestabilitou negativní výsledek ultrazvukového vyšetření břicha, je nutno prokázat extraabdominální zdroje hemoragického šoku. U vyšetření ultrazvukem u penetrujícího a tupého poranění jater se udává specificita až 95 % se senzitivitou v rozmezí 63–100 %. Výpočetní tomografie je standardní diagnostickou metodou pro stabilního zraněného nebo i při pokračující volumové resuscitaci se známkami zlepšení stavu hemodynamiky. MDCT vyšetření má 92–97 % senzitivitu a až 98,7 % specificitu u detekce jaterního traumatu. Pomocí CT lze určit stupeň poranění jater, objem krve ve volné dutině peritoneální a rozdíl mezi koagulovanou krví a aktivním krvácením s možností i lokalizace místa poraněné cévy (obr. 1, 2, 3). Známky pokračujícího krvácení na CT jsou indikací k intervenci [1, 3, 4]. Detekce volné tekutiny může směřovat k možné laparotomii, nicméně stav hemodynamiky je rozhodujícím faktorem k chirurgické revizi. Mimo to CT vyšetřením lze diagnostikovat i sdružené nitrobřišní a retroperitoneální poranění. Sdružená poranění u jaterního traumatu byla prokázána podle mechanizmu poranění v rozsahu 21 % poranění sleziny, 8,9 % ledviny, 4 % střeva, 53,9 % hrudníku a u 22,4 % zlomeniny pánve [1].
1. Angio CT snímky jater: Poranění jater IV. stupně s nálezem krvácení z poranění arteria hepatica propria 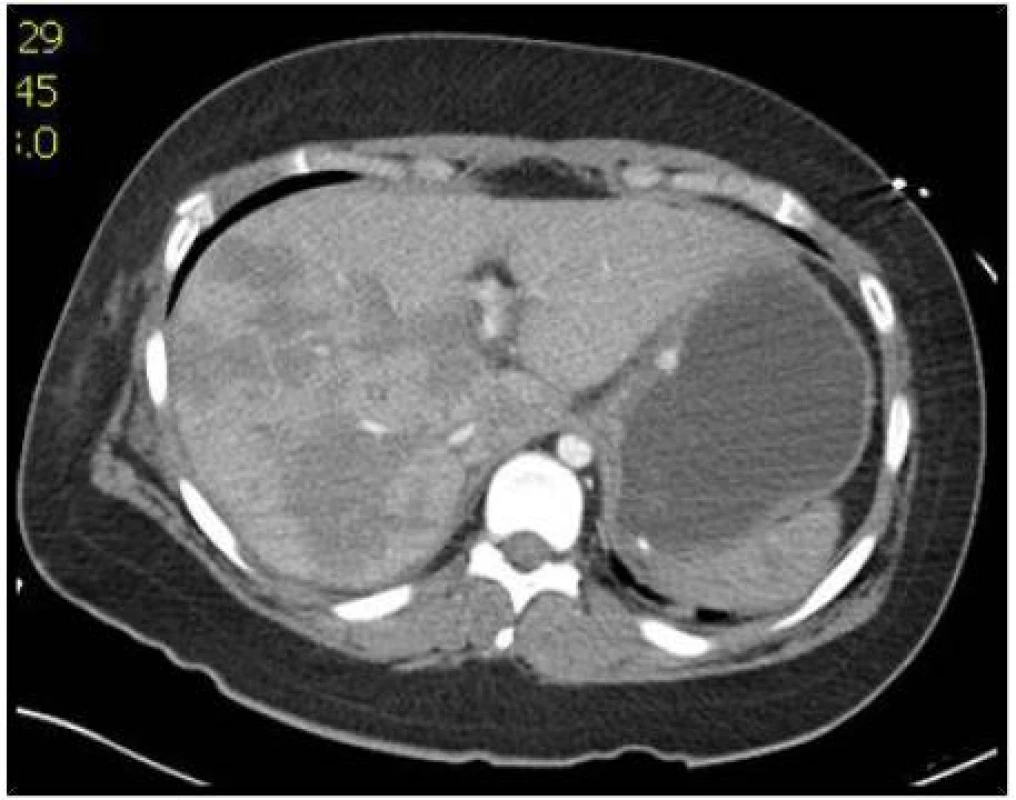
2. Angio CT snímky jater: Poranění jater IV. stupně s nálezem krvácení z poranění arteria hepatica propria 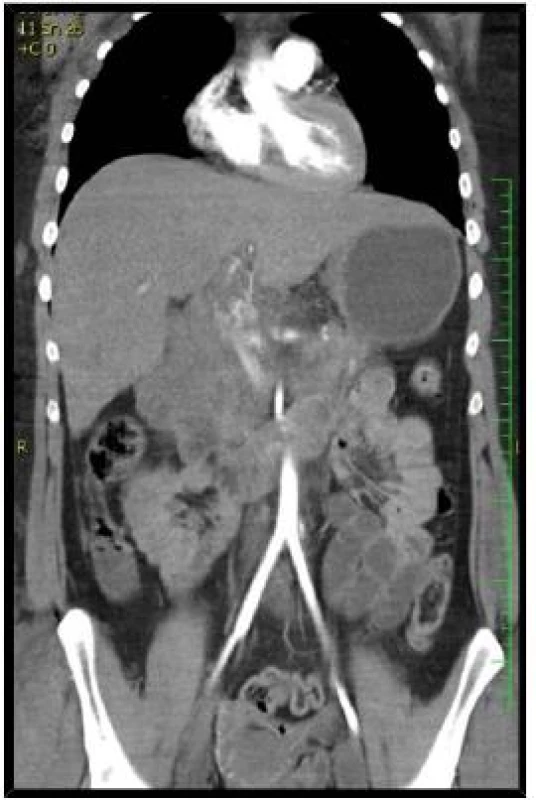
3. Angio CT snímky jater: Poranění jater IV. stupně s nálezem krvácení z poranění arteria hepatica propria 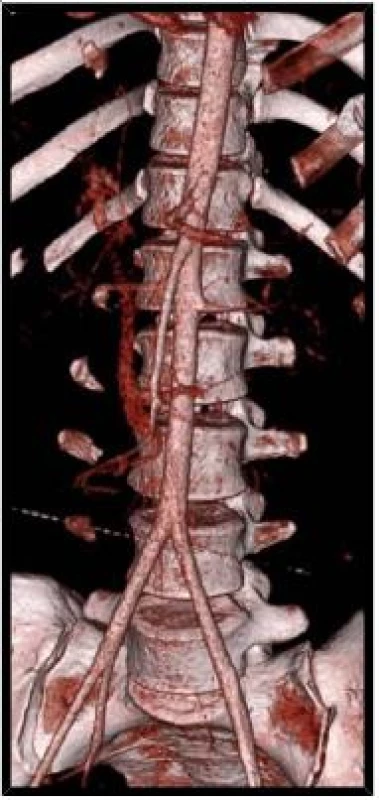
Neoperační postup
Léčebný postup u poranění jater je závislý na řadě faktorů. Vedle mechanizmu poranění jde o rozsah traumatu (polytrauma x monotrauma), výskyt sdružených poranění v dutině břišní, stav zraněného (především hemodynamiky), dále i výsledek zobrazovacího vyšetření (MDCT) [1, 4, 7 ]. V neposlední řadě je důležitá i zkušenost pracoviště s elektivní jaterní chirurgií a 24hodinová dostupnost intervenčního radiologa. Současný postup u jaterního poranění zahrnuje neoperační léčbu u více než 80 % zraněných. Zdůvodnění pro neoperační postup je vedle zkušeností s úspěšnou konzervativní léčbou poranění parenchymových orgánů u dětí především to, že u 50–86 % všech operovaných s poraněním jater bylo krvácení zastaveno již v době laparotomie. V neposlední řadě je i znalost o enormní kapacitě jater, pokud jde o poúrazové hojení. Pokrok v zobrazovací technice u výpočetní tomografie umožňuje mimo standardizaci klasifikace a stratifikace jaterního poranění i snížení pravděpodobnosti přehlédnutí sdružených poranění především GIT. Konečně další neoperační intervence (punkce a drenáž pod CT kontrolou) (obr. 4), ERCP, angioembolizace dovolují vyřešit i komplikace neoperačního postupu [3].
4. CT snímek jater: Perkutánní punkce nitrojaterního hematomu. jehla zavedena pod CT kontrolou 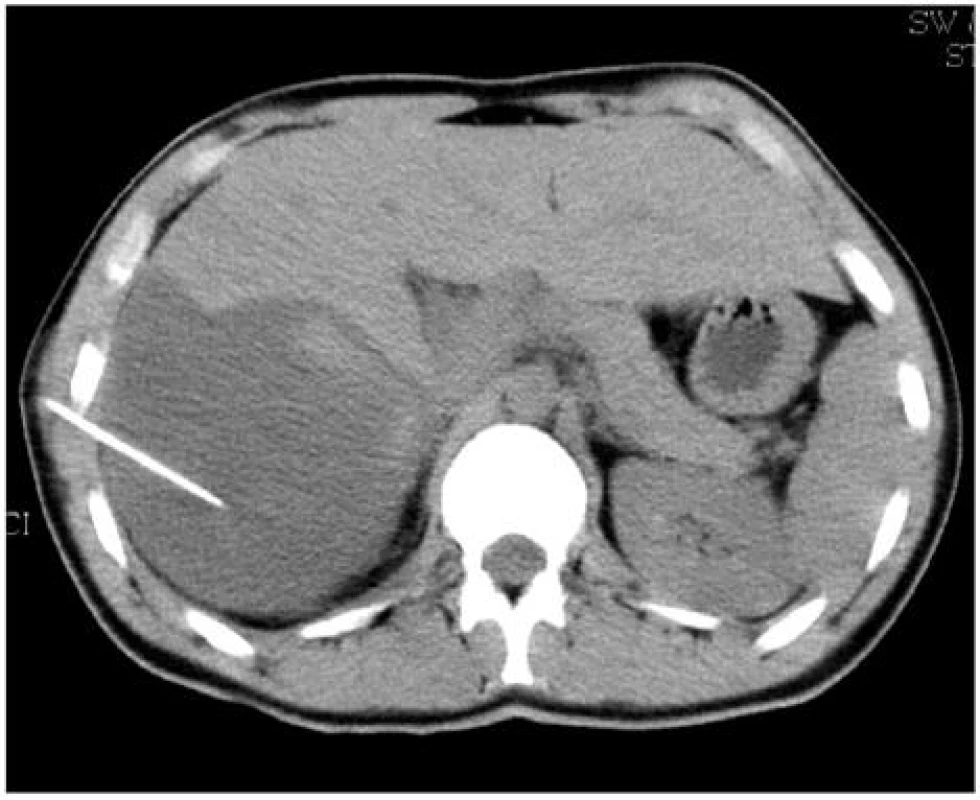
Kritéria pro neoperační postup u poranění jater zahrnují vedle hemodynamické stability, nepřítomnosti dalšího poranění v dutině břišní vyžadující laparotomii dále i okamžitou dostupnost operačního týmu k provedení laparotomie včetně technického zázemí. Hemodynamická stabilita by měla být s nebo bez minimální volumové resuscitace, a to pokud jde o vlastní jaterní poranění [1, 7,9, 10 ]. Vyšetření po mocí MDCT je součástí neoperačního postupu se stanovením rozsahu poranění jater a i průkazu nitrobřišního a retroperitoneálního poranění. Zraněný s poraněním jater I. a II. stupně by měl být klinicky sledován s monitorací včetně opakovaného vyšetření hematokritu. U poranění III. a IV. stupně má být zraněný hospitalizován na oddělení intenzivní péče s kontinuální monitorací a optimalizací poruchy koagulace. Současný výsledek u neoperačního postupu u poranění jater uvádí úspěch v rozsahu 82–100 %.
Výskyt komplikací u neoperačního postupu je uváděn u III. stupně v rozsahu 1–2 %, u IV. stupně 21 % a u V. stupně 63 %. Pokud byla neoperační léčba indikována u poranění jater IV. a V. stupně, byla většina nemocných (92 %) operována pro komplikace [7]. Riziko selhání neoperačního postupu je na základě předpovědních faktorů spojeno s rozsahem poranění (III.–V. stupeň), s nálezem kumulace kontrastu v okolí jater při CT vyšetření, dále i při objektivních známkách pokračujícího krvácení (změna stavu hemodynamiky, pokles hematokritu) a i nediagnostikovaném poranění GIT. Recentně MDCT u poranění střeva nebo mesenteria má sensitivitu 87–95 % a specificitu 48–84 %. Mezi další častější komplikace při neoperačním postupu patří recidivující krvácení, biliární komplikace (poranění žlučovodu s biliární peritonitidou, bilomem, hemobilií nebo biliární píštělí), infekce (jaterní nebo subfrenický absces), abdominální kompartment syndrom, nepoznané poranění bránice, cévní komplikace (pseudoanerysma tepen, arteriovenózní píštěle). I když je výskyt recidivujícího nebo opožděného krvácení uváděn jen v 2,8–3,5 %, stále zůstává nejčastější komplikací a i příčinou letality. Vedle ošetření krvácení laparotomickou cestou je důležitým léčebným postupem radiointervence. Embolizace poraněné větve hepatické tepny vede k úspěchu u více než 90 % zraněných [1, 3]. Vedle embolizace diagnostikované ruptury hepatické tepny je angioembolizace metodou volby v terapii i u vzniklého poúrazového pseudoanerysmatu nebo arteriovenózní píštěle (obr. 5, 6, 7).
5. AngioCT snímek jater: Arteriovenózní píštěl po neoperačně léčeném poranění jater 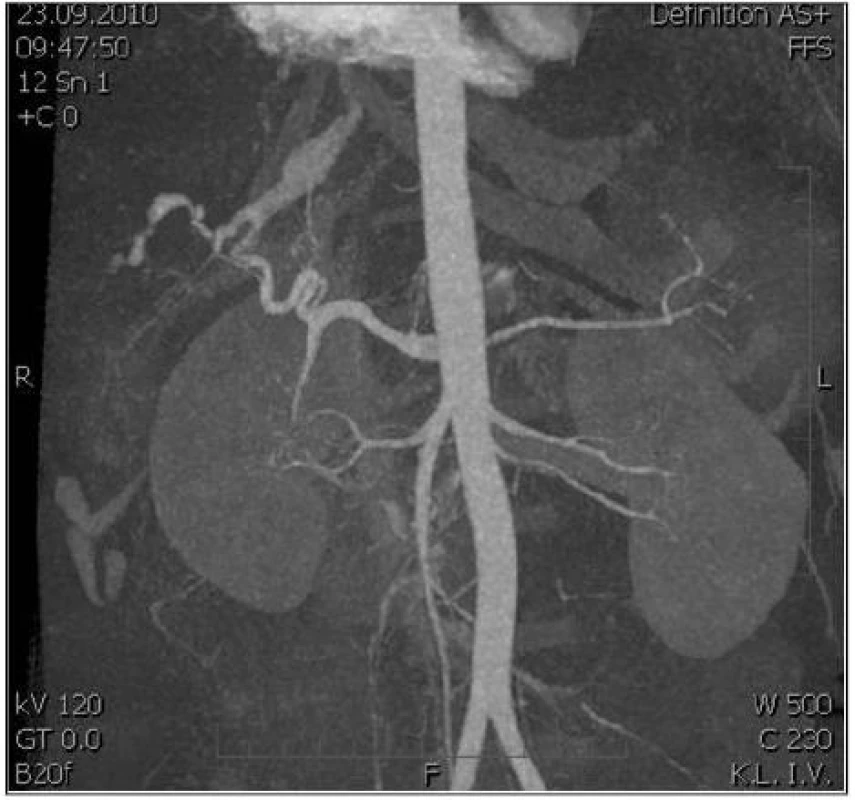
6. Arteriografie jaterní tepny: Arteriovenózní píštěl ošetřena embolizací 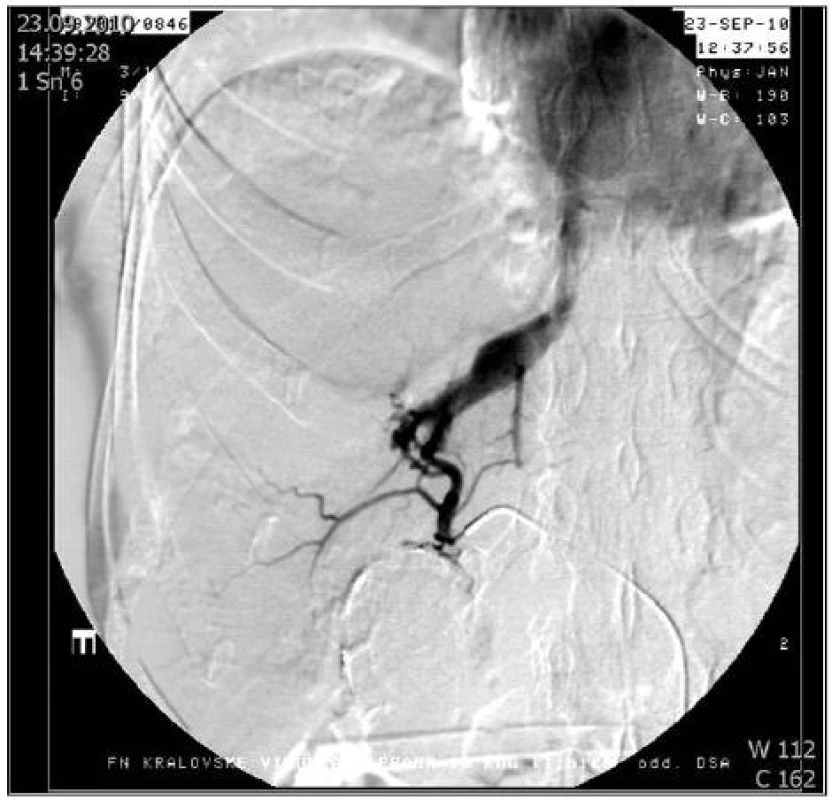
7. Arteriografie jaterní tepny: Arteriovenózní píštěl ošetřena embolizací 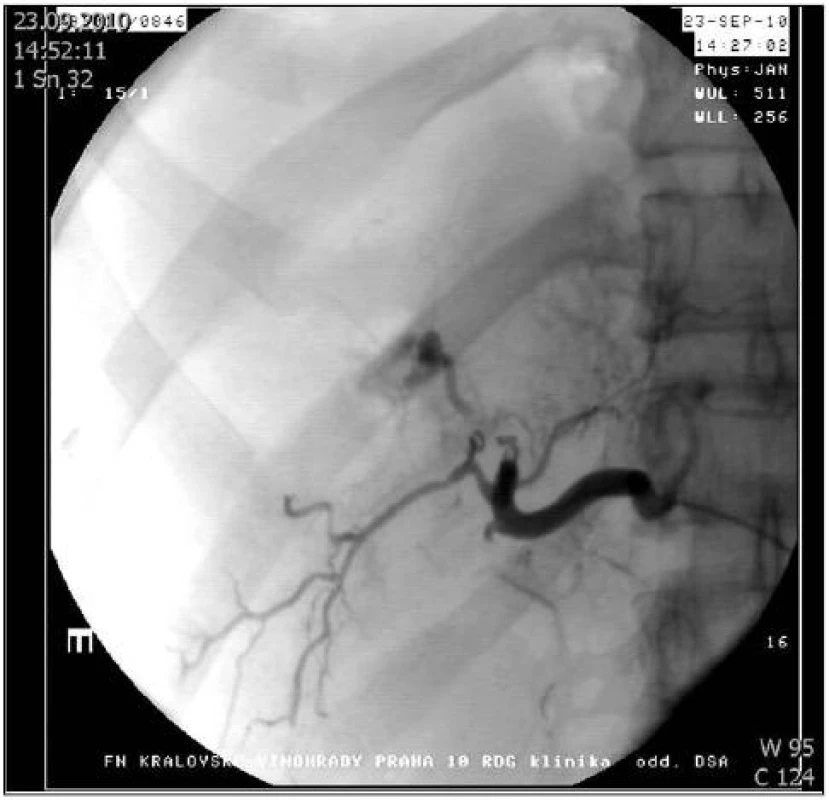
Únik žluče je často komplikací u neoperačního postupu postihující 6–20 % léčených. Biliární komplikace jsou různé pokud jde o dobu výskytu a vyžadují rozdílnou léčebnou strategii.
K diagnostice vedle ultrazvuku je indikováno použití výpočetní tomografie anebo cholangiografie provedená pomocí nukleární magnetické rezonance. Endoskopická retrográdní cholangiopankreatikografie (ERCP) je vedle diagnostického přínosu i metodou volby léčby poranění žlučovodů s možností zavedení stentů. ERCP bylo také použito pro uvolnění blokády žlučovodu a léčby cholangitidy komplikující stázu ve žlučových cestách. Většina kolekcí žluče je úspěšně léčena jednoduchou perkutánní drenáží cílenou pomocí ultrazvuku nebo výpočetní tomografie. Pro kolekci žluče nebo i biliární peritonitidu lze využit miniinvazivní postup laparoskopické revize s cílenou drenáží. I když je hemobilie méně častou komplikací, která vzniká abnormální komunikací mezi nitrojaterními větvemi jaterní tepny a žlučovým stromem (výskyt méně než 3 %), vyžaduje většinou radiointervenční přístup selektivní angioembolizací po předchozí identifikaci místa pomocí angiografie. Angiografie a angioembolizace jaterního poranění je již široce akceptovanou metodou v léčení tupého i penetrujícího poranění jater. U hemodynamicky stabilního zraněného lze použit radiointervenci jako primární léčebný postup u nálezu úniku kontrastu kolem jater při angioCT s ošetřením místa poranění embolizací před laparotomií. Časná angioembolizace je spojena s podáním menšího množství transfuzí a s nižším výskytem abscesů. Stejně tak jsou i po angioembolizaci možné komplikace, jako je nekróza jaterního parenchymu, jaterní absces, únik žluče a nekróza žlučníku. Výskyt se udává až u 58 % nemocných.
Operace
Hlavní příčinou letality u jaterního poranění je vykrvácení. Operace pro jaterní poranění je obecně indikována pro přetrvávající hypotenzi a signifikantní krvácení prokázané klinickým vyšetřením a zobrazovacími metodami (ultrazvuk, výpočetní tomografie) [1, 4, 7]. Proto cílem okamžité operace je zastavení krvácení (tab. 2) a dále i kontrola úniku žluče. V chirurgické technice kontroly krvácení je nezbytné zachovat standardní postup (tab. 3). Obvykle je provedena při revizi pro hemoperitoneum střední laparotomie. U poranění pravého laloku jater nebo i pravé jaterní žíly je nezbytné doplnit střední laparotomii transverzální incizí doprava [4]. K dostatečné revizi dutiny břišní je laparotomie roztažena pomocí retraktoru. U signifikantního krvácení je k diagnostice rozsahu poranění zásadní dočasné stavění krvácení. Játra lze nejdříve bimanuálně komprimovat. K dalšímu ošetření zdroje krvácení podle lokalizace je nutné doplnit výkon o mobilizaci jater přerušením ligamenta falciforme, coronaria a triangulare. Při pokračujícím krvácení je k dočasnému zastavení indikováno uzavření porta hepatis svorkou (Pringleho manévr), čímž dosáhneme kontrolu krvácení z jaterní tepny nebo z portální žíly. K cílenému zastavení krvácení v parenchymu jaterním lze použít hepatotomii, která umožní ligaci krvácející cévy. K odstranění macerované jaterní tkáně je většinou použita technika debridementu nebo neanatomické jaterní resekce. Oba postupy lze odložit až po zlepšení stavu zraněného při relaparotomii. K dočasnému stavění krvácení při rozsáhlých intraparenchymových poranění stupně III a více je dočasné stavění krvácení pomocí tamponády (perihepatický packing). Technika perihepatického packingu znamená přiložení tamponády v celém rozsahu jaterního povrchu tj. jak na přední, tak i po uvolnění závěsu jater na zadní povrch jater. Tamponáda je nejdříve přiložena na horní plochu jater. Při tamponádě spodní plochy jater je nezbytné se vyhnout kompresi dolní duté žíly ledvinné žíly s rizikem vzniku abdominálního kompartment syndromu. Perihepatický packing je součástí postupu „damage control surgery“ [1, 4, 6, 7, 8].
2. Cíle chirurgické léčby u poranění jater 
3. Chirurgická taktika u poranění jater 
Damage control surgery
Koncept „damage control surgery“ byl zaveden v 80. letech minulého století. Zahrnuje tři podstatné fáze [1, 4, 7]. První fáze obsahuje úvodní kontrolu krvácení a kontaminace v dutině břišní s následnou tamponádou (perihepatický packing) a dočasným uzávěrem dutiny břišní. Perihepatický packing zastaví krvácení u více než 80 % operovaných. Je zvláště účinnou tamponádou u rozsáhlých poranění jater (stupeň III–IV) a dále je efektní i u větších poranění cév (stupeň IV–V). Druhá fáze se týká resuscitace a stabilizace zraněného na jednotce intenzivní péče, a to během 24–48 hodin, dokud nejsou obnoveny fyziologické parametry (tělesná teplota, acidobazická rovnováha a hemokoagulace). Následuje třetí fáze s relaparotomií a definitivním ošetřením nitrobřišního poranění s odstraněním tamponády. Stanovení doby odstranění tamponády je individuální a záleží především na korekci metabolické poruchy. Vý sledek „damage control surgery“ je závislý na včasném zjištění poúrazové metabolické poruchy – hypotermie, koagulopatie a acidóza, a dále i na co nejkratší dobu trvající operaci. K obecně uváděným kritériím „damage control surgery“ u zraněných s poraněním jater patří:
- Vysokoenergetické tupé poranění břicha, vícečetné penetrující poranění břicha, hemodynamická instabilita.
- Poranění větších cév v dutině břišní, vícečetné poranění orgánů dutiny břišní.
- Metabolická acidóza (pH < 7,30), hypotermie (< 35 st. C), koagulopatie, masivní krevní převody u resuscitovaného zraněného, kdy doba operace je > 90 min.
- Pokračující krvácení z poranění jater i po debridementu, hepatotomii s ligací poraněných cév.
- Extenzivní lacerace parenchymu nebo subkapsulární hematom jater s projevy extraparenchymového krvácení.
- Peroperační nekontrolovatelné krvácení a intra/ extrahepatické poranění velkých cév.
- Provedení perihepatického packingu je též metodou volby pro nezkušeného chirurga, což dovolí stabilizaci zraněného před transportem do traumatologického centra [4, 7].
Anatomická resekce jater u poranění
Anatomická resekce zahrnuje odstranění jaterních segmentů nebo i celého laloku podle rozsahu poranění. Resekce jater pro poranění jaterního segmentu definitivně zastaví krvácení, únik žluče a odstraní devitalizovaný parenchym. Jde především o rozsáhlou dilaceraci celého laloku, nebo traumatickou lézi žlučovodu a kdy vznikne devaskularizace poraněné části jater. Nicméně role resekce jater v postupu u jaterního traumatu zůstává kontroverzní především pro vyšší letalitu (24 %) [1, 4]. Proto frekvence anatomické jaterní resekce u poranění je uváděna jen od 2–5 %. Zkušenost s častější resekcí jater s nízkou letalitou (2 %) ve specializovaných centrech jen dokumentuje význam centralizace péče u vybraných skupin zraněných. Zásadní je však letalita vztažená ke stupni poranění jater. U IV. a V. stupně, které zahrnují méně než 15 % jaterních poranění, je letalita větší než 50 % [1, 2, 4].. Pokud jde o transplantaci jater u poranění, jde o velmi vzácnou klinickou zkušenost. V literatuře je uvedeno zatím 19 pacientů, u kterých byla provedena transplantace jater pro rozsáhlé avulzní poranění jater VI. stupně [4].
Úplná vaskulární exkluze
Vaskulární exkluze byla použita při ošetření velkých retrohepatických žilních poranění. Technika zahrnuje dočasné zaklipování portální triády a infra a suprahepatický uzávěr dolní duté žily. To vyžaduje velkou zkušenost s technikou mobilizace jater, která se používá při velkých resekcích jater nebo transplantaci. Excelentní výsledky úplné vaskulární exkluze jsou uváděny především u penetrujících poranění jater V. stupně. Nicméně hlavní nevýhodou této techniky je účinek uzávěru dolní duté žíly s poklesem venózního návratu vedoucí k hypotenzi a cirkulačnímu kolapsu. Proto i vzhledem k nezbytné zkušenosti operatéra je tato technika používána velmi zřídka [1].
Závěr
Multidisciplinární přístup v ošetření jaterního poranění zahrnuje především základní principy ošetření závažného nitrobřišního poranění. Diagnostické a léčebné úsilí je indikováno především podle hemodynamické stability zraněného. Stabilní zraněný s následným provedením zobrazovacích metod (MDCT) je léčen neoperačně. K postupu u zraněného s nestabilní hemodynamikou je i na základě klinického vyšetření při podezření na hemoperitoneum indikována okamžitá laparotomie. Při současném stavu zobrazovací techniky lze při pokračující volumové resuscitaci provést multidetektorovou výpočetní tomografii, která odhalí zdroj krvácení. Chirurgický postup je u většiny závažných jaterních traumat vícefázový technikou „damage control surgery“. Intervenční radiologickou technikou lze především léčit komplikace neoperačního i operačního postupu. Úspěšnost postupu u zraněných s komplexním poraněním jater většinou u polytraumatizovaného pacienta závisí na agresivní úpravě hypotermie, koagulopatie a acidózy a rychlém rozhodnutí chirurgické revize s limitovaným časem. Preferovanou chirurgickou technikou u velkého krvácení v macerovaném parenchymu je rychlá hepatotomie („finger fracture“ technika) s přímou suturou nebo ligaturou krvácející cévy. Je nezbytné se vyhnout prolongované operaci a upřednostnit perihepatický packing u nestabilního zraněného. Resekce jater, častěji technikou debridement u neanatomické resekce, lze použít u vhodných pacientů, a to většinou v rámci fázového postupu až při definitivním ošetření po stabilizaci zraněného. Anatomická resekce je obecně metodou volby u devaskularizované části jater (lalok) a poranění velkého žlučovodu.
Doc. MUDr. František Vyhnánek, CSc.
Chirurgická klinika 3. LF UK FNKV
email: vyhnanek@fnkv.cz
Sources
1. BADGER, S.A., BARCLAY, R., CAMPBELL, P. et al. Management of liver trauma. World J Surg. 2009, 33, 2522–2537.
2. Di SAVERIO, S., CATENA, F., FILICORI, F., et al. Predictive factors of morbidity and mortality in grade IV and V liver trauma undergoing perihepatic pac-king: Single institution 14 years experience at Euro-pean trauma centre. Injury. 2012, 43, 1347–1354.
3. GOFFETTE, P.P., LATERRE, P-F. Traumatic inju-ries: imaging and intervention in post-traumatic complications (delayed intervention). Eur Radiol. 2002, 12, 994–1021.
4. JIANG, H., WANG, J. Emergency strategies and trends in the management of liver trauma. Front Med. 2012, 6, 1–8.
5. Li PETRI, S., GRUTTADAURIA, S., PAGANO, D., et al. Surgical management of complex liver trauma: a single liver transplant center experience. Am Surg. 2012, 78, 20–25.
6. PEITZMAN, A.B., MARSH, J.W. Advanced optative techniques in management of complex liver injury. J Trauma Acute Care Surg. 2012, 73, 765–770.
7. PIPER, G.L., PEITZMAN, A.B. Current manage-ment of hepatic trauma. Surg Clin North Am. 2010, 90, 775–786.
8. POLANCO, P., LEON , S., PINEDA, J. et al. Hepatic resection in the management of complex injury to the liver. J Trauma. 2008, 65, 1269–1270.
9. SWIFT, C., GARNER, J.P. Non-operative manage-ment of liver trauma. J R Army Med Corps. 2012, 158, 85–95.
10. VAN DER WILDEN, G.M., VELMAHOS, G.C., EMHOFF, T. et al. Successful nonoperative mana-gement of the most severe blunt liver injuries: a multicenter study of the resech consortium of new England centers for trauma. Arch Surg. 2012, 147, 423–428.
Labels
Surgery Traumatology Trauma surgery
Article was published inTrauma Surgery

2012 Issue 2
Most read in this issue- Contemporary management in liver injury
- Lower extremity vascular injury
- Chest trauma in a district hospital
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

