-
Medical journals
- Career
Naše zkušenosti s léčbou ran řízeným podtlakem v TC Ostrava
Authors: Milan Šír; Leopold Pleva; Jana Pometlová; Jiří Demel
Authors‘ workplace: The Traumatology Centre of the University Hospital Ostrava ; Traumatologické centrum Fakultní nemocnice Ostrava
Published in: Úraz chir. 18., 2010, č.4
Overview
Cíl práce:
Zhodnotit zkušenosti s léčbou ran na traumatologickém septickém oddělení ve Fakultní nemocnice Ostrava metodou řízeného podtlaku VAC (Vacuum Assisted Closure).Materiál a metody:
Retrospektivně hodnocen soubor pacientů léčených VAC metodou na septickém oddělení TC FN Ostrava v letech 2009-2010.
Léčili jsme celkem 41 pacientů, 27 mužů a 14 žen, průměrný věk 48,7 let.
Pacienti byli nejčastěji léčeni pro dehiscenci operační rány včetně ztrátových poranění končetin, posttraumatické osteomyelitidy po otevřených zlomeninách, chronické defekty měkkých tkání, rozsáhlé úrazové dilacerace měkkých tkání, 2 pacienti byli léčeni pro empyem hlezna s MRSA infekcí, 1 pacient léčen pro enterokutánní píštěl.
U všech pacientů před aplikací VAC systému byl proveden debridement, VAC metoda byla u každého pacienta použita nejméně ve 3 aplikacích po 3-4 dnech.Výsledky:
V souladu s literárními údaji jsme pozorovali u pacientů po aplikaci VAC metody zrychlený růst granulací, což umožnilo zkrácení celkové doby léčby před plánovaným uzávěrem rány či plastikou měkkých tkání dle charakteru původního defektu. Zvláště rychlý růst granulací, který jsme dříve nikdy nepozorovali, jsme zaznamenali u rozsáhlých poúrazových defektů měkkých tkání.
Na základě našich zkušeností můžeme potvrdit, že pro pacienty metoda VAC přináší zvýšený komfort léčby spočívající v menší frekvenci převazů a snížené bolesti.
Také pro personál je tato metoda výhodnější, protože se VAC systém snadno obsluhuje.
Naše práce má spíše informativní charakter, jde o první zkušenosti s novou metodou po 2 letech po-užívání. Vzhledem k různé etiologii léčených ran v našem souboru jsme nevytvořili srovnávací soubor. Cílem naší práce nebylo potvrzení výsledků, které již byly publikovány v klinických studiích a kazuistikách.Závěr:
Na souboru našich pacientů jsme v podmínkách traumatologického centra ověřili kvalitu hojení ran pomocí VAC systému. Tento soubor je značně různorodý, ale u většiny pacientů jsme získali pozitivní zkušenost. VAC systém se snadno aplikuje, obsluhuje a přináší menší nároky na ošetřovatelský personál kvůli snížené frekvenci převazů. Pacienti subjektivně aplikaci metody VAC dobře snášeli. Snížení frekvence převazů přináší pro pacienta kromě jiného i snížení bolesti, což je jeden ze sledovaných faktorů kvality poskytované nemocniční péče.
Metoda VAC se v našem traumatologickém centru jednoznačně uplatnila především v léčbě ztrátových poranění měkkých tkání u vysokoenergetických úrazů jako příprava před definitivním uzávěrem rány.Klíčová slova:
léčba ran, granulační tkáň, VAC metoda.Úvod
V traumatologii, podobně jako v jiných oborech medicíny, je výhodné zkrátit dobu hojení ran a zlepšit kvalitu jejich hojení.
V oblasti úrazové chirurgie se jedná především o otevřené zlomeniny, rány po fasciotomiích, laparostomie po závažných nitrobřišních traumatech, rozsáhlé hematomy a také chronické defekty měkkých tkání [3, 4, 5].
Cílem každého chirurga je primární hojení rány, často však dochází také ke komplikovanému sekundárnímu hojení rány, zvláště u defektních ran a ran zhmožděných. Vznikají pooperační a poúrazové dehiscence s možnou následnou bakteriální kolonizací a infekcí, což prodlužuje hojení a vyžaduje opakované chirurgické intervence.
Hojení ran je zvláště obtížné po vysokoenergetických poraněních měkkých tkání a skeletu, kdy často dochází ke vzniku nekróz měkkých tkání. Po nutném debridementu často dochází ke ztrátě přirozeného krytu svalů, šlach, skeletu a dokonce i implantátů, což může vést ke vzniku osteomyelitidy.
Následkem nedokonalého a prodlouženého hojení ran je zvýšený dyskomfort pacienta a prodloužená délka hospitalizace, tedy zvýšené ekonomické náklady.
Je tedy zřejmé, že cílem všech chirurgů je nalezení metod, které umožňují zlepšené hojení komplikovaných a defektních ran.
Léčba ran řízeným podtlakem (Negative Pressure Wound Therapy = NPWT) je jednou z rozvíjejících se metod umožňující dosáhnout tohoto cíle.
Tuto metodu vyvinuli zhruba před 15 lety Argenta a Morykwas v USA a současně Fleischmann se spolupracovníky v Německu. Principem této metody je intermitentní nebo kontinuální odsávání sekretu z rány pomocí polyuretanové houby (otvory velikosti 400–600 mikronů), která je v ráně připevněna adhezivní folií. Houba se přikládá po provedeném debridementu rány. Podtlak, který může být trvalý nebo přerušovaný, je vytvářen přístrojem napojeným na houbu spojovací hadicí. Sekret je odsáván do sběrné nádoby, která je vyměnitelná. Výměna systému je doporučena každé 2–4 dny.
V rutinní praxi se v naší republice používá systém VAC (The Vacuum Assisted Closure-Kinetic Concepts, Inc., San Antonio, Texas), v textu bude pro zjednodušení dále používán termín VAC.
Metodika
Zvolili jsme retrospektivní hodnocení souboru 41 pacienta léčených na našem septickém traumatologickém oddělení FN Ostrava v letech 2009–2010.
Zkoumaný soubor tvořilo 41 pacientů, 27 mužů a 14 žen, průměrný věk 48,7 let.
Celkem 17 pacientů bylo léčeno pro dehiscenci operační rány včetně amputačních pahýlů po ztrátových poraněních končetin, 13 pacientů bylo léčeno pro potraumatické osteomyelitidy po otevřených zlomeninách, 5 pacientů bylo léčeno pro chronické defekty měkkých tkání smíšené etiologie. Zajímavou, i když méně početnou skupinu, tvořili 3 pacienti po rozsáhlých dilaceracích měkkých tkání, 2 pacienti byli léčeni pro empyem hlezna s MRSA infekcí, u jednoho pacienta byla VAC systémem vyléčena enterokutánní píštěl.
Protokol obsahoval provedení debridementu před každou aplikací VAC systému, doba aplikace jednoho odsávacího systému byla 3–4 dny, aby byl zachován týdenní rytmus léčby, vždy byl použit intermitentní podtlak 125 mmHg. Nejkratší doba apli-kace byla 11 dnů, nejdelší doba 31 dnů.
Hodnotili jsme bolest podle VAS kritérií, průměrná hodnota byla 2,8.
Kazuistika l
42letý muž byl 11.9.2009 přimáčknut v hlubinném dole kovovou konstrukcí. Utrpěl tříštivou otevřenou itraartikulární zlomeninu distálního femuru vpravo a zlomeninu diafýzy téhož femuru typu III B s rozsáhlým defektem měkkých tkání pravého stehna. Zlomeninu VIII.-XI. žebra vlevo, zlomeninu 12. hrudního obratle a oboustrannou kontuzi plic .
Provedena osteosyntéza retrográdním femorálním hřebem a kanylovanými šrouby a situační sutura měkkých tkání. Po 3 dnech rozvoj anaerobní infekce, provedeny rozsáhlé nekrektomie postižených tkání a následná 12denní léčba v hyperbarické komoře (obr. 1). Poté následovala léčba VAC systémem a dne 20. 10. 2009 byla provedena dermoepidermální plastika rozsáhlých defektů měkkých tkání pravého stehna (obr. 2, 3).
Image 1. Defekt měkkých tkání pravého stehna v místě původní otevřené etážové tříštivé intraartikulární zlomeniny femuru ošetřené ihned po přijetí retrográdním femorálním hřebem (stav po debridementu a následné léčbě v hyperbarické komoře pro anaerobní klostridiovou infekci) 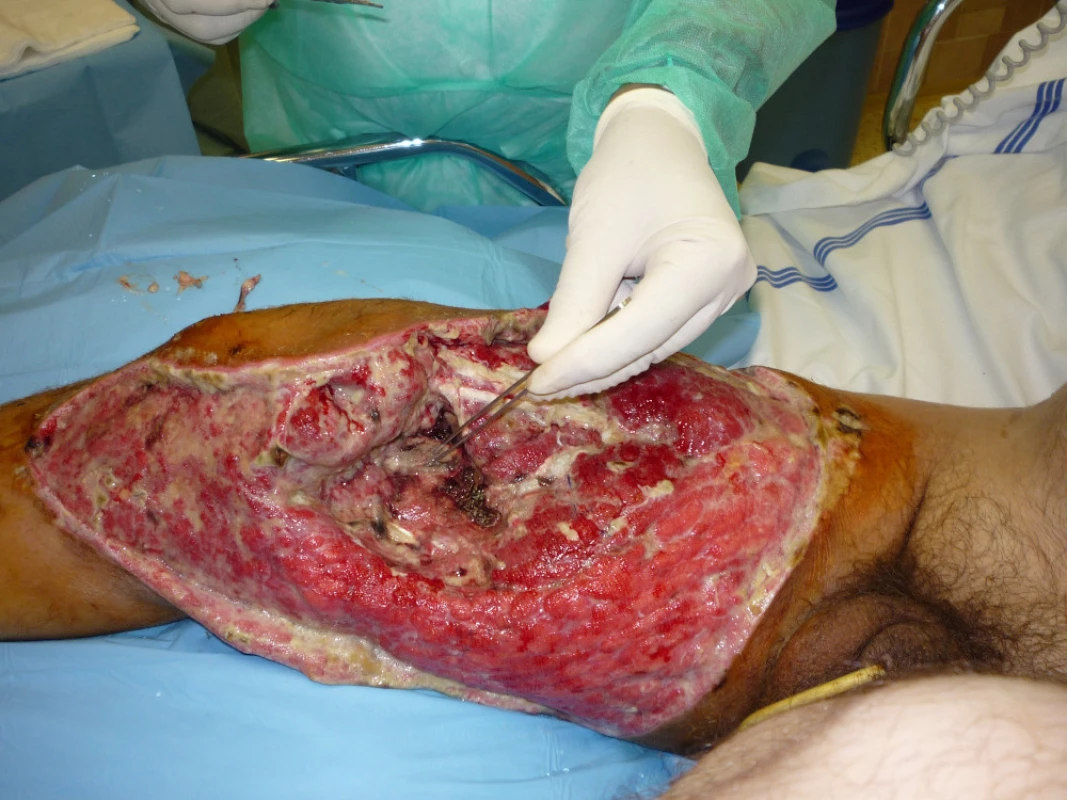
Image 2. Aplikace VAC systému po ukončení léčby v hyperbarické komoře 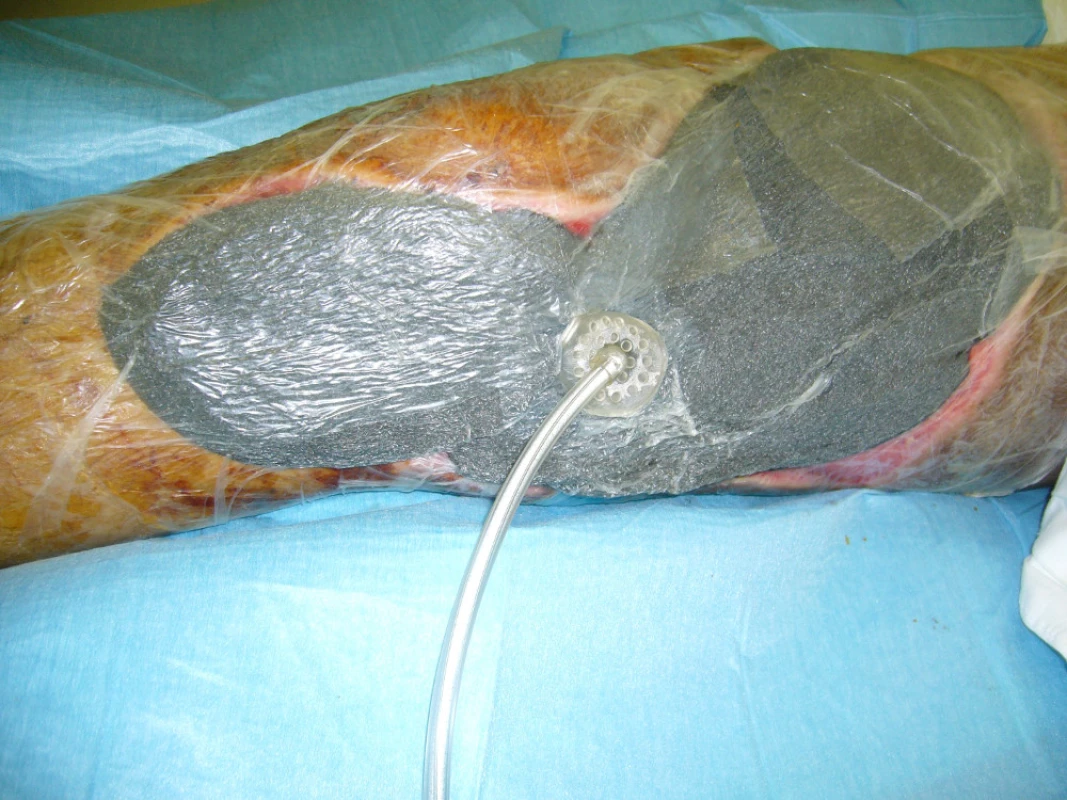
Image 3. Stav měkkých tkání pravého stehna po zhojení 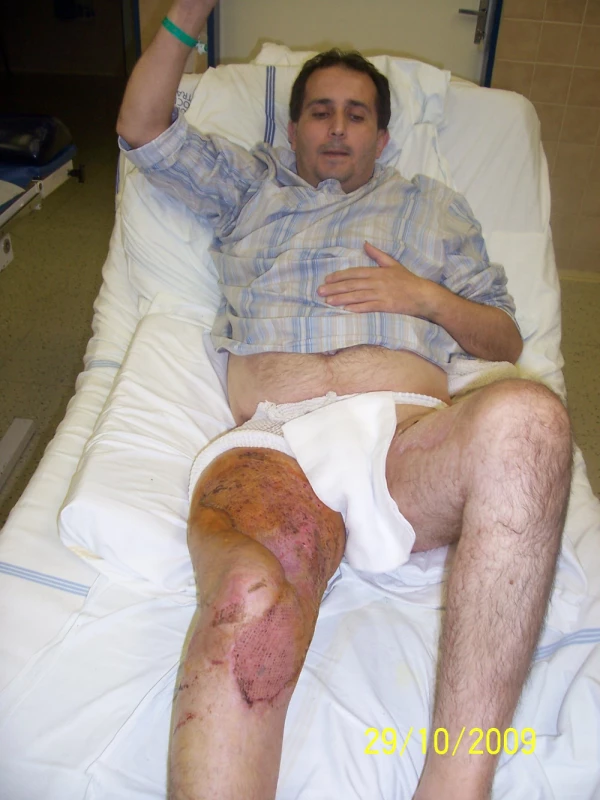
Kazuistika 2 – Kriminální úraz
28letý muž dne 23.5.2010 tažen na laně za osobním automobilem. Přivezen do našeho traumatologického centra v hemoragickém šoku. Utrpěl ztrátové poranění svalstva levé hýždě s obnažením skeletu sedacího hrbolu a velkého chocholíku vlevo. Dále utrpěl zlomeninu VIII. žebra vlevo s pneumothoraxem (obr. 4). Po zvládnutí šokového stavu vyřazena pasáž střevní sigmoideostomií a po překladu na JIP traumatologie po debridementu opakovaná VAC terapie defektu levé hýždě (obr. 5, 6).
Po vytvoření granulační tkáně byla provedena dne 21.6.2010 dermoepidermální plastika (obr. 7). Po 3měsíční pauze po provedení rektální manometrie bylo dne 14.10.2010 provedeno uzavření sigmoide-ostomie.
Image 4. Stav měkkých tkání levé hýždě po stabilizaci hemoragického šoku 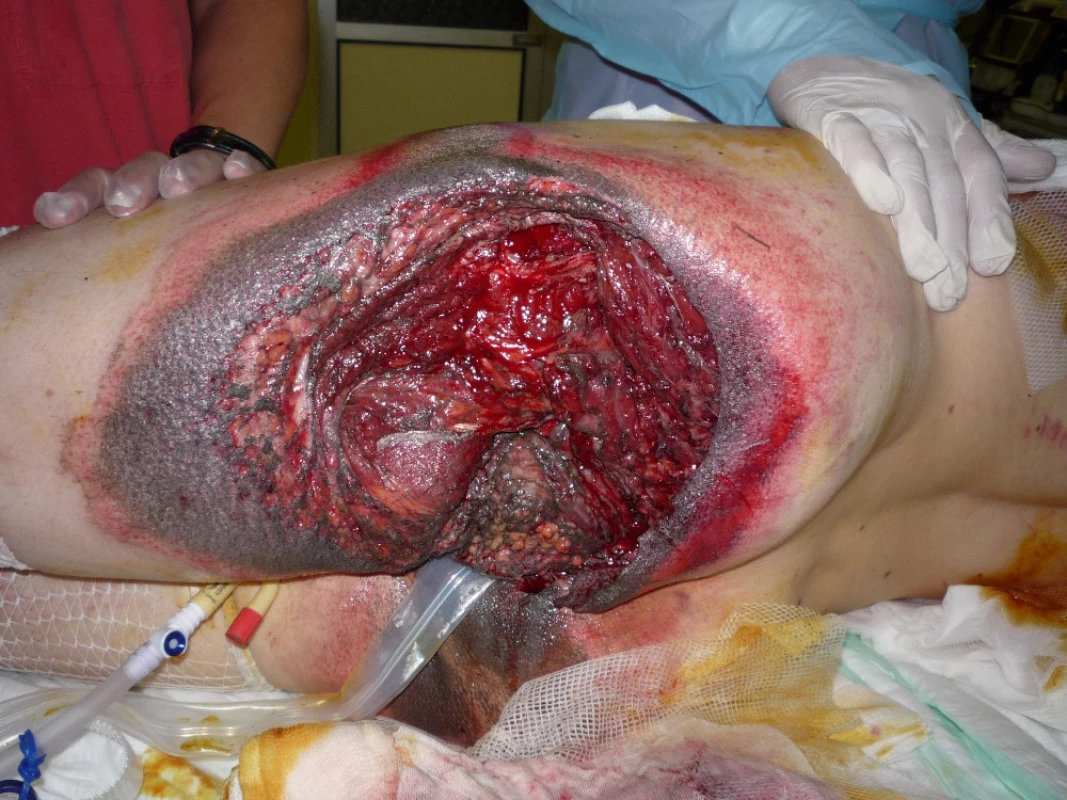
Image 5. Měkké tkáně levé hýždě po první aplikaci VAC systému 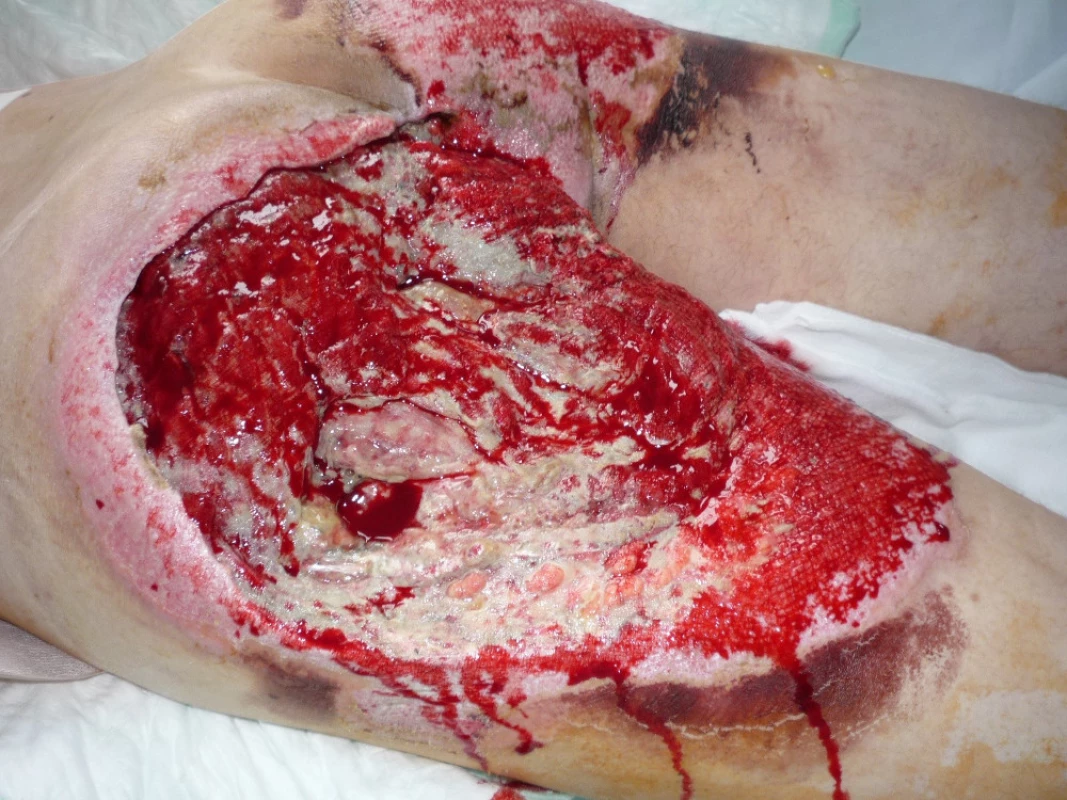
Image 6. Měkké tkáně levé hýždě před dermoepidermální plastikou 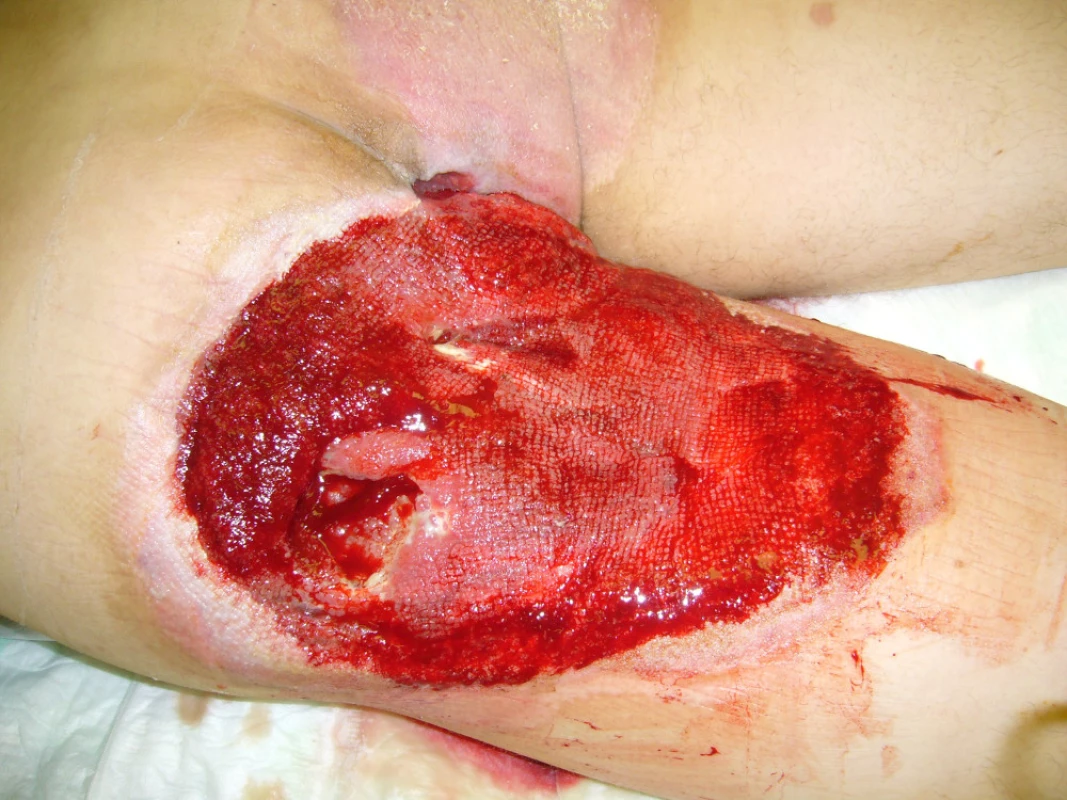
Image 7. Zhojené měkké tkáně 6 týdnů po úrazu 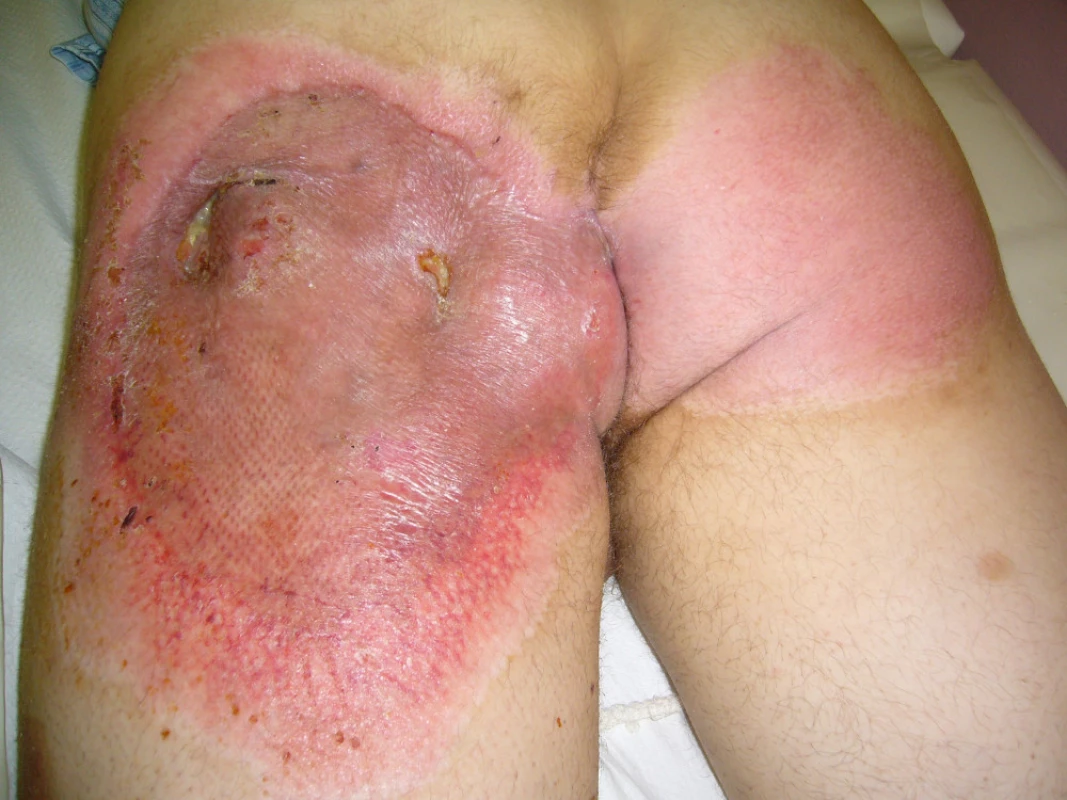
Kazuistika 3
13letý chlapec se dne 20. 8. 2010 střetl při první zkušební jízdě na svépomocí vyrobeném motocyklu s lokomotivou.
Přivezen do naší nemocnice v hemoragickém šoku. Urgentní operace - splenectomie dilacerované sleziny při rozsáhlém hemoperitoneu, situační sutura rozsáhlého defektu levé hýždě s otevřenou zlomeninou levé části kosti křížové, nitrodřeňová osteosyntéza zlomeniny diafýzy levého femuru, zevní osteosyntéza otevřené zlomeniny levého bérce III B pomocí MCD pokrytím defektů měkkých tkání přední strany levého bérce Syspudermem. Dále zjištěna oboustranná kontuze plic (obr. 8).
Image 8. Měkké tkáně levé hýždě při příjmu pacienta 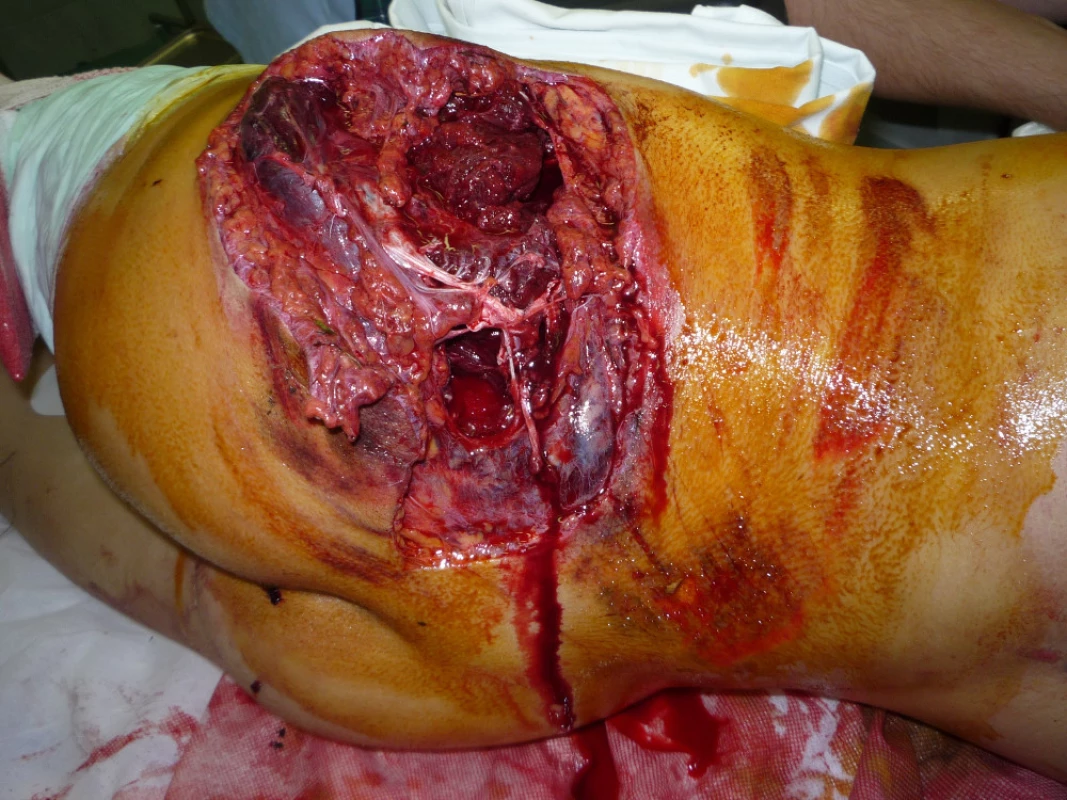
V pooperačním období léčba šoku na dětské ARK, současně konzervativní léčba potraumatické pankreatitidy. Prováděny parciální nekrektomie měkkých tkání levé hýždové krajiny, ale pro vznik anaerobní infekce dne 27.8.2010 proveden rozsáhlý debridement měkkých tkání levé hýždě včetně svalové vrstvy s následnou léčbou v hyperbarické komoře (obr. 9).
Image 9. Stav měkkých tkání před debridementem na operačním sále, následovala léčba v hyperbarické komoře 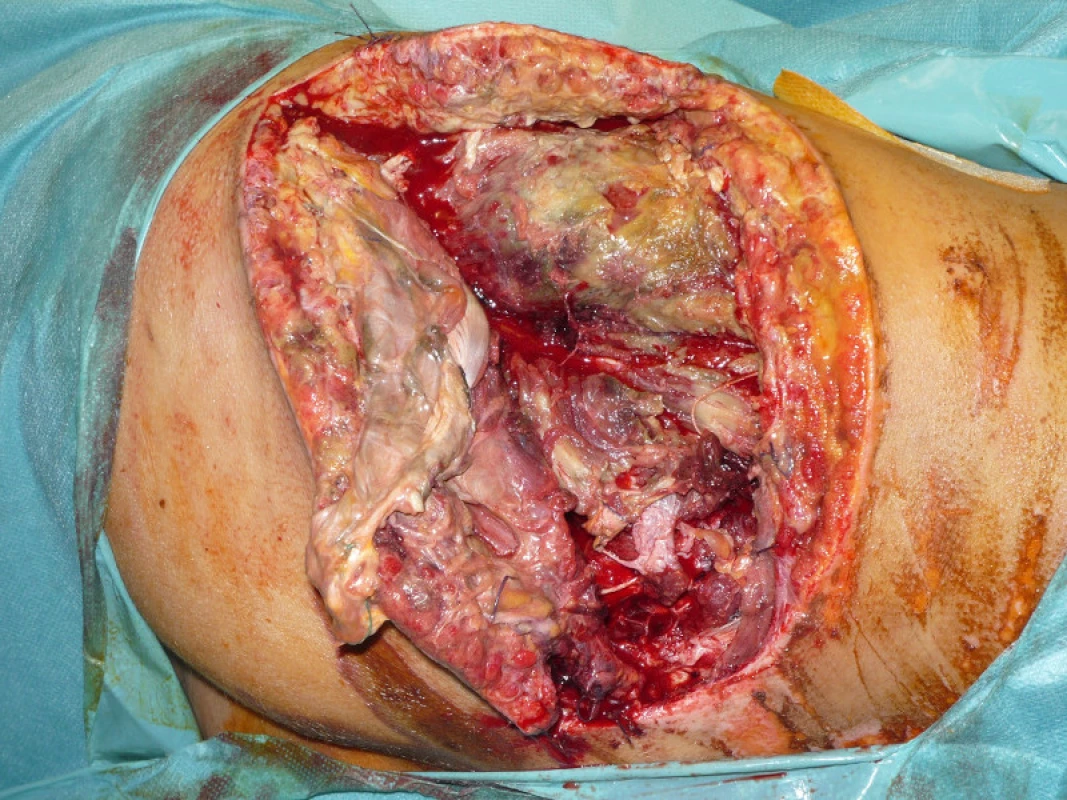
Poté následovala léčba VAC systémem s parciální resuturou rány. Dne 13.10.2010 byla provedena dermoepidermální plastika zbytkového defektu v hýž-ďové krajině a současně i defektu přední strany le-vého bérce (obr. 10, 11).
Image 10. Měkké tkáně levé hýždě po první sérii aplikace VAC systému 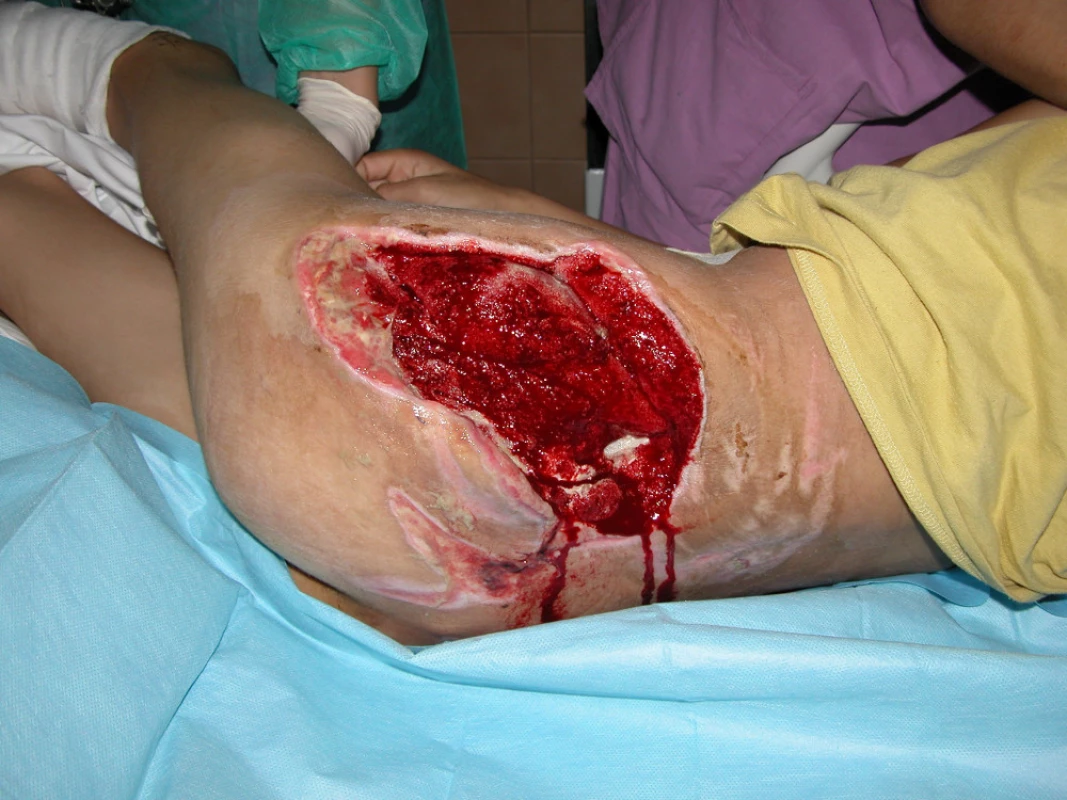
Image 11. Stav levé hýždě po parciální sutuře kožního krytu před následnou dermoepidermální plastikou zbytkového defektu kůže 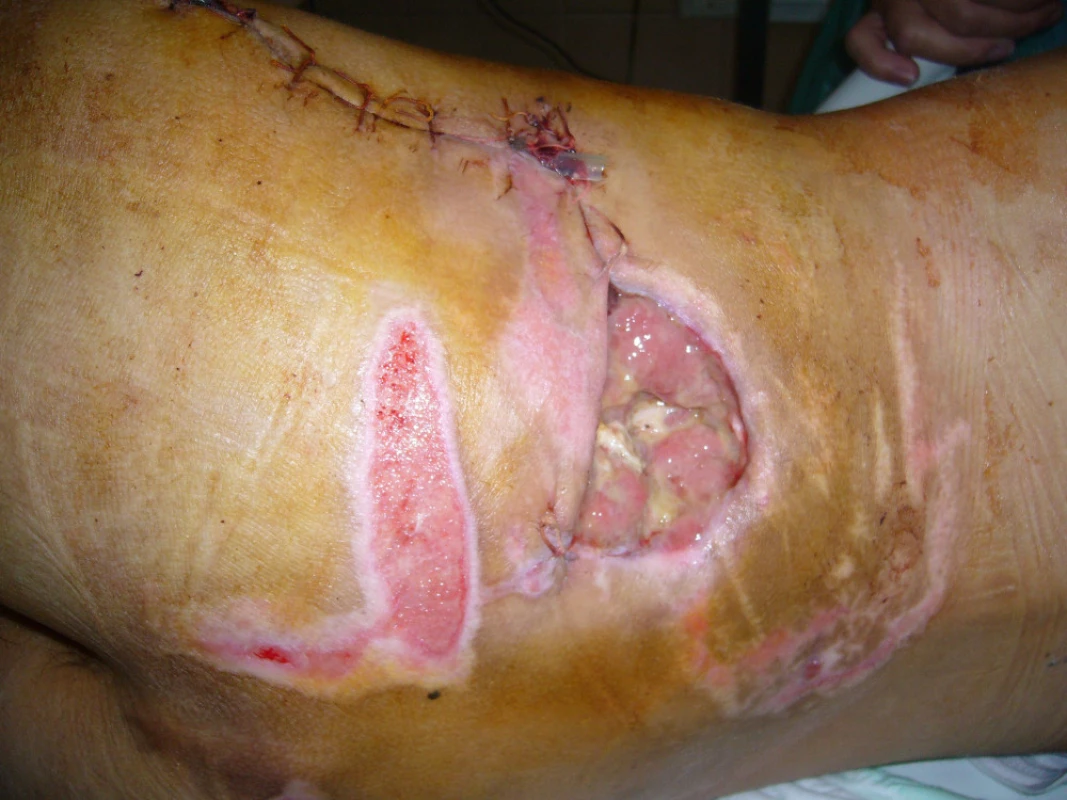
Diskuze
V posledních 25 letech byl výzkum v oblasti hojení ran zaměřen na „biologii“ hojení. Byly vyvinuty metody vlhkého hojení ran, které se dnes běžně používají v praxi. Do praxe byly zavedeny krycí materiály s antiseptickými vlastnostmi. Hledají se další metody a techniky, které zlepšují hojení ran.
V mnoha klinických studiích se ověřovala lokální aplikace růstových faktorů formou trombocytárních gelů (trombocytární gely obsahující řadu růstových faktorů), ale tyto metody jsou prozatím drahé a nemohou být využívány v běžné klinické praxi.
Další variantou je léčba ran pomocí řízeného podtlaku. Tato nová metoda přináší především 2 výhody, snižuje dobu léčby a zlepšuje kvalitu hojení. Hlavním mechanizmem, umožňujícím zlepšené hojení, je stimulace angiogeneze. Ke stimulaci angiogeneze dochází při tomto způsobu léčby jak mechanickou stimulací rány, tak odsáváním exudátu (intersticiální tekutiny). Při mechanické stimulaci rány dochází, podobně jako u Ilizarovovy osteogeneze, k deformaci extracellulární matrix a buněčných stěn, čímž dochází k podpoře růstu tkáně a její expanzi. Odsávání exudátu vytváří podmínky pro zlepšení mikrocirkulace krve a lymfy, což vede ke zvýšenému přísunu kyslíku a zabraňuje vzniku tkáňové hypoxie a následných tkáňových nekróz. Současně odsáváním exudátu snižujeme i zvýšené hladiny kolagenáz a elastáz obsažených v exudátu, které rozkládají extracellulární matrix na proteiny negativně ovlivňující adhezi a migraci buněk. Dále odsáváním exudátu snižujeme bakteriální kontaminaci a eventuální následnou infekci.
Princip stimulace angiogenezy byl potvrzen omezeným počtem klinických studií na zvířatech, několika retrospektivními studiemi a 1 klinickou studií (Joseph at al.), které prokázaly zrychlení hojení ran a zlepšené granulační i epitelizační schopnosti ran ve srovnání s běžným hojením ran krytím obsahujícím solné roztoky. Metoda VAC se nyní rozšiřuje do mnoha chirurgických oborů [1, 2].
Závěr
Na souboru našich 41 pacientů ošetřených v letech 2009–2010 jsme si ověřili v podmínkách traumatologického centra kvalitu hojení komplikovaných a defektních ran s pomocí VAC systému. Tento soubor je značně různorodý pokud jde o etiologii, ale u většiny pacientů jsme získali pozitivní zkušenosti. VAC systém se snadno aplikuje, obsluhuje a přináší menší nároky na ošetřovatelskou péči kvůli snížené frekvenci převazů. Pacienti subjektivně metodu VAC dobře snášejí. Pro pacienta tato metoda přináší snížení bolesti, což je jeden ze sledovaných ukazatelů kvality nemocniční péče.
Komplikace jsme nezaznamenali, jen u 2 pacientů došlo po opakovaných aplikacích VAC systému k ekzematoznímu výsevu na kožním krytu v okolí, který odezněl po 7denním vysazení léčby.
Z našich zkušení vyplývá, že tato metoda byla zvláště úspěšná v léčbě pacientů s rozsáhlými ztrátovými poraněními měkkých tkání.
MUDr. Milan Šír
Traumacentrum FN Ostrava
Sources
1. James, P., Stannard, MD. at al. Negative Pressure Wound Therapy After Severe Open Fractures: A Prospective Randomized Study. Division of Ortho-paedic Surgery, University of Alabama at Birmingham, Birmingham, AL. J Orthop Trauma. 2009, 23, 552–557.
2. James, P. Stannard, MD. et al. Negative Pressure Wound Therapy to Treat Hematomas and Surgical Incisions Following High - Energy Trauma. Department of Surgery, Orthopaedic Division, University of Alabama at Birmingham, Birmingham, Alabama. J Trauma. 2006, 60, 1301–1306.
3. PLEVA, L., MAYZLÍK, J. Poranění cév a kompartment syndrom. Praktr flebol. 10, 2001, 154–157.
4. PLEVA, L., ŠÍR, M., HOLEŠ, D. Pánevní kompartment syndrom. 23. Sympozium ortopedické kliniky IPVZ Praha Na Bulovce, 16. –17. 11. 2001, Praha. Abstract book, s. 46.
5. PLEVA, L., MAYZLÍK, J., ŠÍR, M. Léčení kompart-ment sydromu u polytraumatu. VI. Slovenský kongres cévní chirurgie s mez. účastí. 23.–24. května 2002, Košice, SR. Abstract book. s. 28.
Labels
Surgery Traumatology Trauma surgery
Article was published inTrauma Surgery

2010 Issue 4
Most read in this issue- Dlouhodobé následky komplexní zlomeniny talu – kazuistika
- Naše zkušenosti s léčbou ran řízeným podtlakem v TC Ostrava
- Preventabilita úmrtí traumatizovaných pacientů
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

