-
Medical journals
- Career
Dlouhodobé následky komplexní zlomeniny talu – kazuistika
Authors: Lubomír Kopp; Jakub Avenarius; Petr Obruba; Jan Houser
Authors‘ workplace: Traumacentre, Masaryk Hospital, Ústí nad Labem ; Traumacentrum, Masarykova nemocnice Ústí nad Labem
Published in: Úraz chir. 18., 2010, č.4
Overview
Autoři popisují případ 16letého pacienta, který v rámci polytraumatu utrpěl komplexní otevřenou zlomeninu v oblasti hlezna. I přes správné primární ošetření došlo postupně k rozvoji avaskulární nekrózy těla talu. Dva roky od úrazu pacient s výrazně limitovanou a algickou hybností, rentgenově varózní osová úchylka a těžká deformita těla talu s artrózou obou hlezenných kloubů. Stav byl v další době řešen ve spolupráci s Klinikou úrazové a rekonstrukční chirurgie v Drážďanech dlahovou artrodézou. Tento typ artrodézy není v našich podmínkách příliš rozšířen, její správné provedení však řeší všechny komplikace v jednom výkonu.
Klíčová slova:
zlomenina talu, avaskulární nekróza, artrodéza.Úvod
Zlomeniny talu představují 0,3–0,6 % všech zlomenin [1, 3, 6, 13] a 3 % zlomenin v oblasti nohy. Ve většině případů vznikají vysokoenergetickým mechanismem úrazu [12], až v 30 % jsou součástí polytraumat [1]. Vzhledem k velmi špatnému cévnímu zásobení pouze ze dvou zdrojů, a. sinus tarsi a a. canalis tarsi, a faktu, že 60 % povrchu je kryto chrupavkou [1,9], dochází při luxačních zlomeninách až v 55 % k nevratnému poškození cévního zásobení s následným rozvojem avaskulární nekrózy [1, 2, 10]. Komplikujícím faktorem může být v akutní fázi rovněž kompartment syndrom a přidružené zlomeniny okolních kostí [1]. Výrazně horší jsou také výsledky léčby otevřených zlomenin a zlomenin inveterovaných [1, 6, 10].
Na našem pracovišti používáme modifikovanou Hawkinsovu klasifikaci zlomenin krčku talu [5], která dle míry luxace rozlišuje 4 typy: 1) nedislokovaná zlomenina krčku, 2) dislokovaná zlomenina krčku s luxací či subluxací zadního talokalkaneárního kloubu, 3) dislokovaná zlomenina krčku s luxací horního i spodního hlezenného kloubu a konečně 4) dislokovaná zlomenina krčku s luxací horního a spodního hlezenného kloubu a luxací talonavikulárního kloubu. Doplňkově užíváme rovněž klasifikace Martiho [9] a Sneppena [11].
Standardem v léčbě na našem pracovišti je ORIF s osteosyntézou šrouby, v současné době preferujeme miniinvazivní přístup artroskopicky či 3D fluoroskopicky asistovaný s užitím specializovaných implantátů.
Kazuistika
16letý muž byl účastníkem autonehody jako spolujezdec v osobním automobilu. Polytraumatizován, ISS 38 (sériová zlomenina žeber vlevo, lacerace sleziny, lacerace jater, zlomenina S2 s obliterací kanálu, zlomenina příčného výběžku L2, zlomenina stropu acetabula vlevo, abrupce dorzální hrany talu vlevo, otevřená zlomenina 2. metatarsu vlevo, luxace v Lisfrankově skloubení vlevo s decolement, popá-lenina II. stupně v oblasti levého femoru na ploše 3 % a poranění PDK). V oblasti pravého hlezna byla přítomna zlomenina distální fibuly a vnitřního maleolu, kombinovaná s luxační otevřenou zlomeninou krčku talu Hawkins 3, kdy rána fibulárně zasahovala ke zlomenině (obr. 1). Přítomna rovněž zlomenina Chaputova hrbolu, jakožto známka poranění syndezmózy.
Obr. 1a: Úrazové CT 3D rekonstrukce - bočný pohled 
Obr. 1b: Úrazové CT 3D rekonstrukce - šikmý přední pohled 
Pro hemoperitoneum a hemodynamickou nestabilitu provedena akutně splenektomie a následně v jednom sezení osteosyntéza hlezna a talu vpravo. Pacient přechodně na oběhové podpoře, OTI, UPV, extubace 5. den. V další době dekomprese páteřního kanálu s parciální resekcí obratle S2.
Vlastní zlomenina řešena s využitím rány nad fibulou z atypického anterolaterálního přístupu s odklopením zevního maleolu a anteromediálně bodovou incizí k zavedení tahového šroubu; fibula následně ošetřena žlábkovou dlahou, insuficience syndezmózy řešena trikortikálním suprasyndezmálním šroubem. Mediální malleolus ponechán vzhledem ke stavu měkkých tkání bez ošetření (obr. 2).
Image 1. Rtg kontrola po osteosyntéze 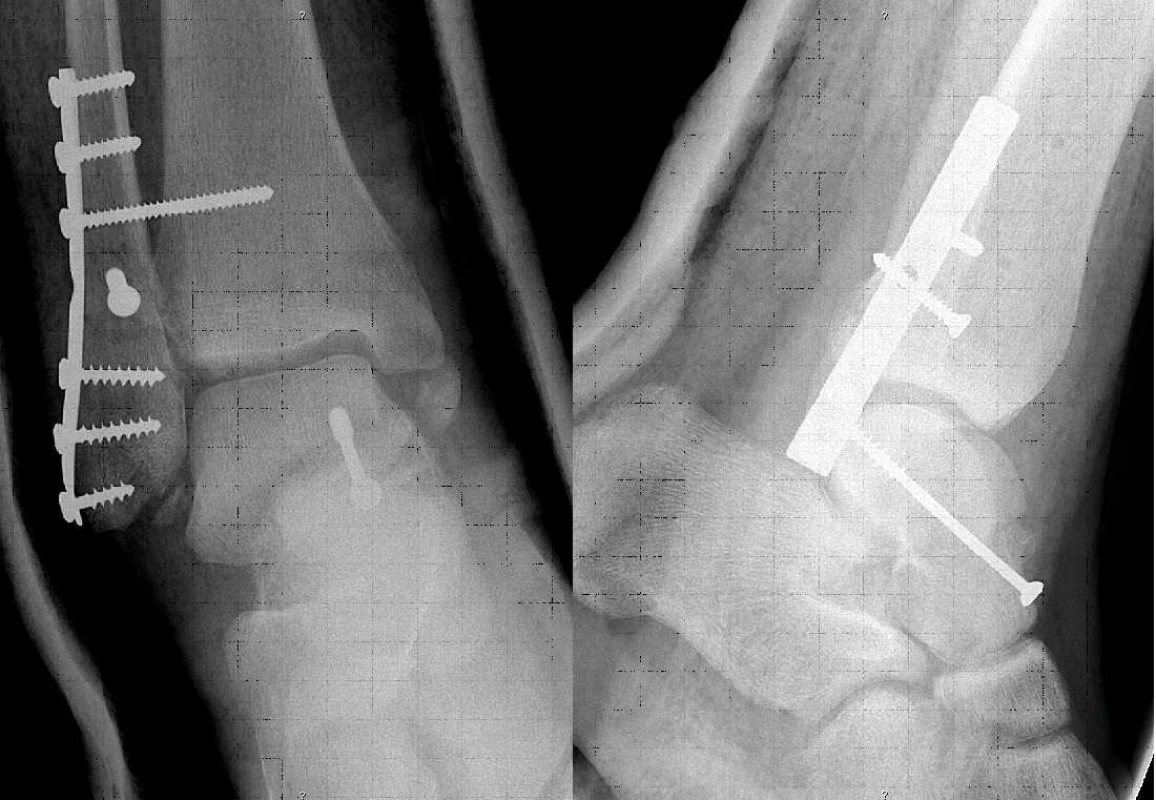
Hojení ran na pravém hleznu komplikováno vznikem píštěle k dlaze na fibule v původní otevřené ráně; tato píštěl kultivačně s běžnou kontaminací kožním stafylokokem, lokálně bez dalších známek infektu, nezasahovala na talus, přetrvávala až do extrakce kovu, která byla provedena za 6 měsíců od operace. V dalším průběhu došlo k postupnému rozvoji avaskulární nekrózy těla talu s typickým zvýšením denzity na rtg, neobjevilo se prognosticky příznivé Hawkinsovo znamení [1, 2], kterým se rozumí na rtg viditelná subchondrální demineralizace dómu těla talu. Objevuje se po 6. pooperačním týdnu a je bezpečnou známkou vitality kosti.
Progrese klinických potíží charakteru zátěžové bolestivosti, omezení rozsahu pohybu. Rentgenově progrese artrózy talokrurálního (horního hlezenného) i talokalkaneárního (spodního hlezenného) kloubu. Klinicky 2 roky od úrazu s minimální a silně algickou aktivní hybností, klidová bolest. Na kontrolním CT vyšetření výrazné snížení kloubních chrupavek talu i tibie, subchondrálně pseudocysty, nekróza horní části těla talu (obr. 3).
Image 2. Avaskulární nekróza těla talu s rozvojem artrózy (CT koronální rovina a rtg bočný snímek) 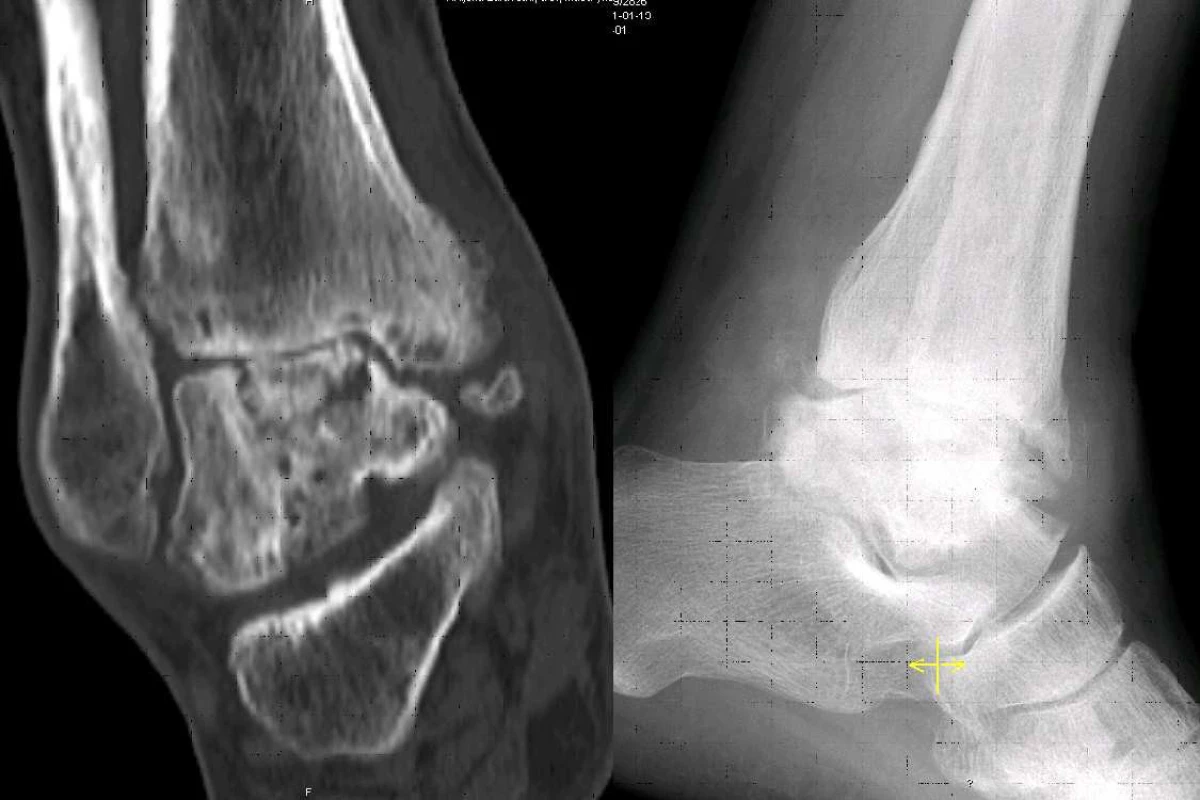
Z výše uvedených důvodů u pacienta plánovaně provedena artrodéza horního i spodního hlezenného kloubu z kombinovaného předního a laterálního přístupu u nás nepříliš rozšířenou technikou dvojitého dlahování. Daný operační výkon byl proveden na našem pracovišti díky dlouhodobým přátelským kontaktům s Klinikou pro úrazovou a rekonstrukční chirurgii Technické univerzity Drážďany vedenou prof. Zwippem. Vlastní operaci asistoval primář dr. M. Amlang. Během výkonu byly odstraněny nekrotické části těla talu, resekovány masivní osteofyty, opracován horní a spodní hlezenný kloub, pro korekci varózní deformity vložen bikortikální štěp z pánve, provedena spongioplastika a naloženy dvě formované LC-DC dlahy z ventrální strany tibie a talu. Pooperační postavení na rtg i CT velmi dobré (obr. 4). V dalším průběhu bez poruch hojení, s odstupem 10 týdnů pacient s plnou zátěží, chůze se změněným stereotypem, nicméně nebolestivá.
Image 3. Rtg kontrola po provedení dlahové dézy obou hlezenných kloubů 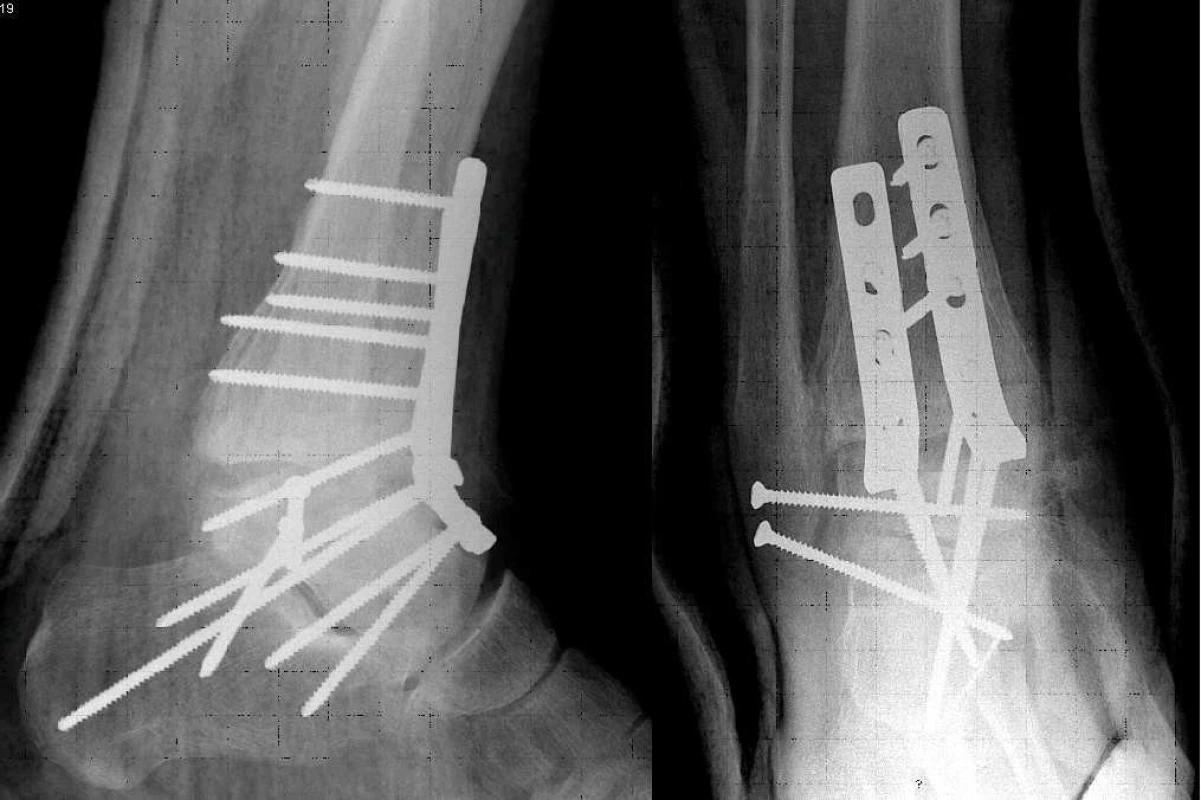
Diskuze
Zlomeniny typu Hawkins 3 vedou k rozvoji avaskulární nekrózy ve více než polovině případů [1, 2] U referovaného pacienta došlo i přes okamžité ošetření komplexní zlomeniny v dalším průběhu k rozvoji avaskulární nekrózy se všemi jejími důsledky [1, 2, 3, 10, 12]. Vzhledem k postižení pánve a druhé DK nebylo možné dodržet doporučovaný režim dlouhodobého odlehčování [1, 6]. Fakt, že se jednalo o otevřenou zlomeninu, a rovněž přetrvávání píštěle ke kovu na fibule, mohly přispět ke špatnému výsledku.
Z hlediska možných řešení poúrazové artrózy či parciální osteonekrózy těla talu existuje v současné době několik metod [4, 7, 8]. U lehčích forem postižení, kdy nedochází ke ztrátě kostní tkáně a úhlové deformitě, dostačuje šroubová déza horního nebo spodního hlezna dle Zwippa [4], případně prováděná za artroskopické kontroly. Při postižení obou hlezenných kloubů, talokalkaneárního i talokrurálního, lze s výhodou užít systém retrográdního hřebování zdokonalený prof. Zwippem, tedy Hindfoot Arthrodesis Nail [7, 8]. V tomto konkrétním případě byla kromě postižení obou hlezenných kloubů zasažena i osa končetiny ve smyslu varus deformity a byla přítomna rozsáhlá kostní cysta těla talu. Po konzultaci s prim. Amlangem jsme zvolili pro nás dříve neznámý způsob otevřené dézy z kombinovaného předního a laterálního přístupu, který umožňuje řešit všechny vyjmenované problémy v jednom výkonu. Vhodnost tohoto postupu potvrdil i klinický a radiologický pooperační výsledek.
MUDr. Lubomír Kopp
Traumacentrum Masarykovy nemocnice
Sources
1. Boack, D.-H., Manegold, S., Haas, N. P. The-rapiestrategien bei Talusfrakturen. Unfallchirurg. 2004, 107, 499–514.
2. CEBESOY, O., KARAKURUM, G. Talar fractures and avascular necrosis. Are we underestimating the risk? Int Orthop. 2007, 31, 269.
3. EBERL, R., KAMINSKI, A., MUHR, G. Talusfraktur. Trauma Berufskr. 2004, 10, 1007–1017.
4. GRASS, R., RAMMELT, S., ENDRES, T., ZWIPP, H.: Reorientierende Arthrodese des oberen Spunggelenkes in der 4-Schrauben Technik. Orthopäde. 2005, 34, 1209–1215.
5. HAWKINS, L. G. Fractures of the neck of the talus. J Bone Joint Surg Am. 1970, 52, 991–1002
6. HUANG, P., CHENG, Y. Delayed surgical treatment for neglected or mal-reduced talar fractures. Int Orthop. 2005, 29, 326–329.
7. KLOS, K., DRECHSEL, T., GRAS, F., BEIMEL, C. et al. The use of retrograde fixed angle intramedullary nail for tibiocalcaneal arthrodesis after severe loss of the talus. Strat Traum Limb Recon. 2009, 4, 95–102.
8. MADER, K., VERHEYEN, C.C., GAUSEPOHL, T. et al. Minimally invasive ankle arthrodesis with a retrograde locking nail after failed fusion. Strat Traum Limb Recon. 2007, 2, 39–47.
9. MARTI, R. Talusfrakturen. Unfallmed Berufskr. 1971, 64, 108.
10. OHL, X., HARISBOURE, A., HEMERY, X. et al. Long-term follow-up after surgical treatment of talar fractures. Int Orthop. [online]. [cit. 2009-12-22]. Dostupná z WWW:
11. SNEPPEN, O., CHRISTENSEN, S. B., KROGSOE, O., LORENTZEN, J. Fracture of the body of talus. Acta Orthop Scand. 1977, 48, 317–324.
12. THORDARSON, D.B. Talus fractures. FussSprungg. 2007, 5, 104–113.
13. TYLLIANAKIS, M., KARAGEORGOS, A., PAPA-DOPOULOS, A. X., LAMBIRIS, E.: Surgical treatment of talar neck fractures. Eur J Traum. 2004, 2, 98–103.
Labels
Surgery Traumatology Trauma surgery
Article was published inTrauma Surgery

2010 Issue 4
Most read in this issue- Dlouhodobé následky komplexní zlomeniny talu – kazuistika
- Naše zkušenosti s léčbou ran řízeným podtlakem v TC Ostrava
- Preventabilita úmrtí traumatizovaných pacientů
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

