-
Medical journals
- Career
Použití úhlově stabilní dlahy Philos u zlomenin proximálního humeru
: M. Křivohlávek; R. Lukáš; S. Taller; J. Šrám
: Trauma centre of District Hospital of Liberec ; Traumacentrum Krajské nemocnice Liberec
: Úraz chir. 13., 2005, č.2
Léčení zlomenin horního konce pažní kosti je často obtížné, protože postihuje pacienty vyšších věkových skupin s výrazným stupněm osteoporózy. Běžné metody stabilní osteosyntézy pak často ztroskotávají na nízké pevnosti skeletu a obtížné fixaci malých úlomků. Dlaha Philos (Stratec Medical, Synthes – Oberdorf) využívající principu zamykatelných (LCP) šroubů je implantátem, který je dostatečně stabilní i u těchto problematických zlomenin.
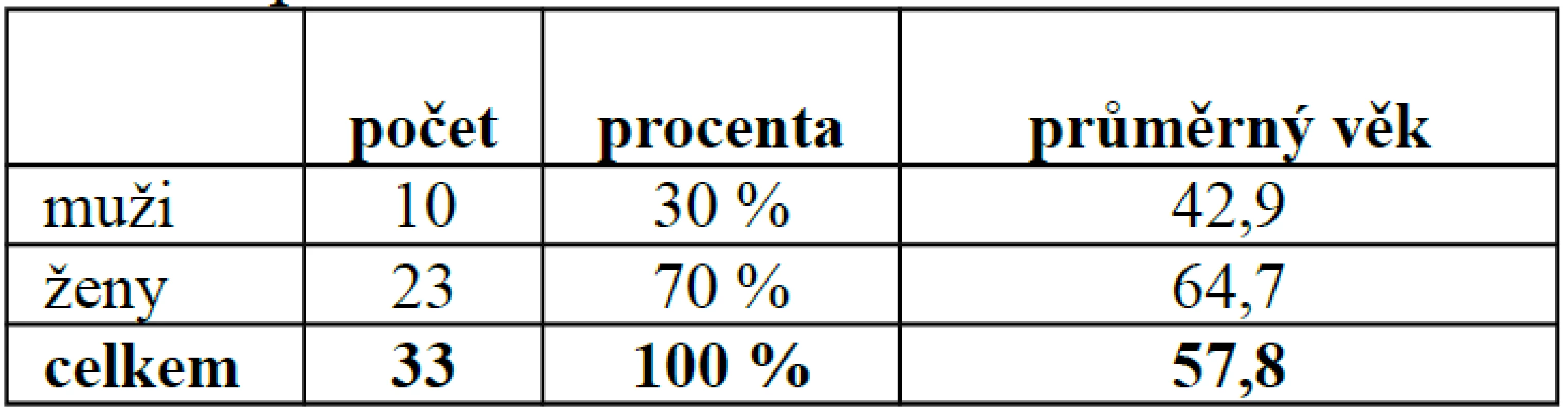
Autoři hodnotí soubor 33 pacientů operovaných od srpna 2002 do listopadu 2004 v Traumacentru Krajské nemocnice Liberec. V uvedeném souboru bylo 23 žen a 10 mužů, průměrný věk byl 57,8 let (64,7 u žen a 42,9 u mužů).
U 24 pacientů s minimální dobou sledování 3 měsíce byly v prospektivní studii hodnoceny funkční výsledky podle ConstantMurley skóre. Průměrné ConstantMurley skóre bylo 79,3 (rozmezí 61–100), u zlomenin Neer 4 skóre 82,9 (64–96), Neer 5 skóre 72,3 (19–97) a u luxačních zlomenin Neer 6 bylo skóre 61,9 (36–79).
Použití úhlově stabilní dlahy Philos představuje metodu volby u dislokovaných zlomenin proximálního humeru s výrazným stupněm osteoporózy, u tří a čtyřúlomkových zlomenin a u stavů spojených s rozlomením hlavice pažní kosti.Klíčová slova:
zlomeniny proximálního humeru, úhlově stabilní implantát, LCP.ÚVOD
Zlomeniny proximálního konce humeru tvoří 4–5 % všech zlomenin. Incidence odpovídá 17,1 na 100 tis. osob a rok. Poměr mužů a žen je 1 : 3. Typickým výskytem těchto zlomenin je 5.–7. dekáda u žen [8, 9, 20].
Léčebná strategie záleží na celé řadě faktorů jako je typ zlomeniny, kvalita skeletu, rozsah poranění měkkých tkání v oblasti proximálního humeru, věku, schopnosti aktivní spolupráce a přidružených onemocnění pacienta [19]. Nespolehlivé výsledky operačního léčení zlomenin proximálního konce humeru, které se funkčními výsledky často příliš neliší od léčení konzervativního, vedou na jedné straně k určitému nihilizmu v aktivním přístupu k těmto zlomeninám, na druhé straně podmiňují hledání stále nových způsobů operací i nových typů implantátů.
Novou perspektivou jsou implantáty vyvinuté speciálně pro proximální humerus, které využívají principu úhlové stability (dlahy: Philos – Stratec Medical, LPHP Synthes, Winkelstabile proximale Humerus Platte – AAP Implantate AG, Plantan fixator – Medizintechnik GmBH, nitrodřeňové hřeby: Targon PH – Aesculap, Telegraph nail FH Orthopedics S.A.S., Polarus nail Acumed, T2TMPHN – Stryker Howmedica, PHN Synthes, Ki dráty: Humerus Block system – Synthes). Společnou vlastností všech těchto implantátů je to, že znemožňují uvolnění a migraci osteosyntetického materiálu a umožní časnou aktivní rehabilitaci při zachování anatomické kontinuity proximálního humeru.
MATERIÁL A METODA
Soubor pacientů
V Traumacentru Krajské nemocnice Liberec bylo v období od srpna 2002 do listopadu 2004 operováno 119 pacientů pro zlomeninu proximálního humeru. V 33 případech byla použita úhlově stabilní dlaha PHILOS (Proximal Humerus Internal Locking System), v 72 případech úhlově stabilní hřeb Targon PH a ve 14 případech bylo použito ostatních metod (CKP, jednotlivé šrouby, cerkláž, intramedulárně zavedené Ki dráty).
Dlaha Philos byla implantována celkem u 33 pacientů (23 žen a 10 mužů). Průměrný věk pacientů byl 57,8 let (64,7 u žen a 42,9 u mužů). Ženy tedy tvořily 70 % celého souboru (tab. 1). Věkové rozvr stvení pacientů ukazuje graf 1.
1. Věkové rozvrstvení sledovaného souboru pacientů v době operace 
Všechny pacienty jsme sledovali prospektivně podle jednotných sledovacích protokolů, kdy jsme hodnotili věk, mechanizmus úrazu, typ zlomeniny podle Neerovy a AO klasifikace, dobu od úrazu k operaci, délku operačního výkonu a RTG osvit, počet a typ použitých šroubů, délku hospitalizace a případné komplikace. Pooperační rozsah pohybů byl hodnocen v intervalech šesti týdnů, tří, šesti a dvanácti měsíců podle ConstantMurley skóre (CM skóre) [2]. Absolutní hodnota CM skóre byla upravena v procentuálním poměru k neporaněné končetině. Celý soubor odoperovalo celkem 5 operatérů.
Indikace a popis implantátu
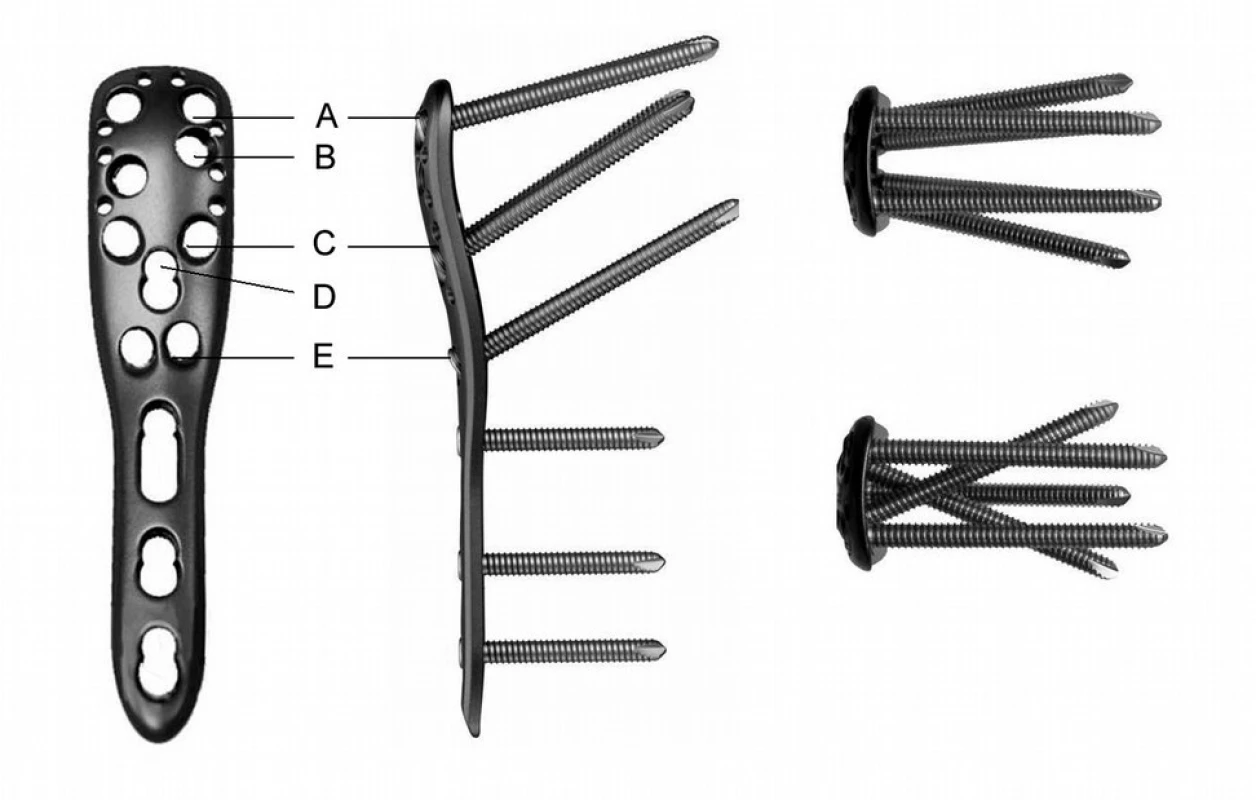
Jde o tvarovanou dlahu určenou pro dvou, tří a čtyřúlomkové zlomeniny proximálního humeru, dále pro paklouby a osteotomie v této lokalizaci. Dlaha je dodávána ve dvou základních délkách 90 mm u tří a 114 mm u pětiděrové dlahy. V horní části dlahy je celkem 9 otvorů pro zamykatelné šrouby (LCP šrouby) 3,5mm (obr. 1).
Nejproximálněji uložené šrouby (A) probíhají paralelně lehce vzhůru a jsou jakousi variantou čepele úhlové dlahy. Otvory pro šrouby v dalších úrovních probíhají konvergentně (B), divergentně (C) a středem hlavice humeru (D). Nejdistálnější zamykatelné šrouby probíhají lehce divergentně a vzhůru do oblasti calcar humeri (E). Speciální šablona umožňuje zavedení cílících pouzder pro Ki drát, vrták i zamykatelný šroub v předem definovaném směru. Při okrajích dlahy se nachází celkem deset 2mm otvorů pro osteosuturu velkého a malého hrbolku. Dolní část dlahy je opatřena kombi otvory (LCP a DCP), které umožňují využití otvoru ve dlaze pro kortikální i zamykatelné šrouby.
Operační technika
Využíváme polohu pacienta v polosedě, tzv. beach chair position. Horní část stolu pod rameny a hlavou je RTG transparentní. Operované rameno je vysunuto mimo okraj stolu a předloktí operované končetiny je volně uloženo na podložku při okraji operačního stolu tak, aby bylo možné s končetinou během operačního výkonu manipulovat.
Osvědčila se nám poloha RTG přístroje na kontralaterální straně, kdy pouhým otáčením C ramena získáme tři základní projekce (obr. 2).
2. Postavení RTG přístroje při operaci 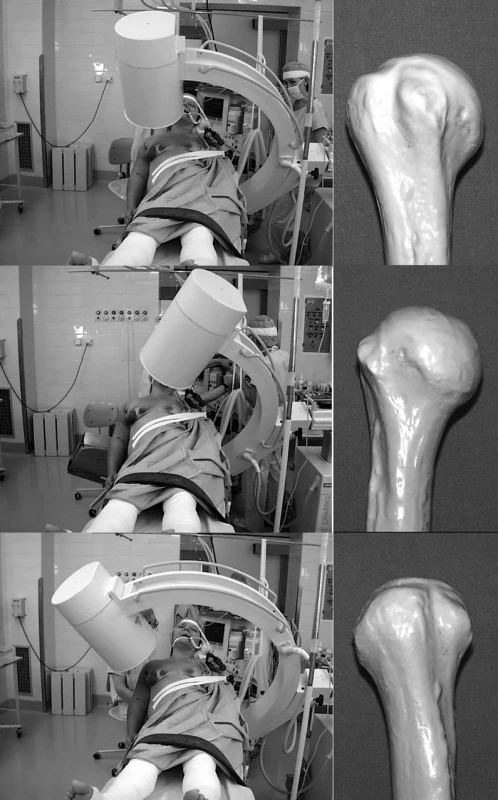
Výhodou uložení přístroje na kontralaterální straně je dostatečný prostor v oblasti operačního pole pro operační tým. Dlahu můžeme implantovat ze standardního deltoideopektorálního přístupu nebo z limitovaného transdeltoideálního přístupu technikou podvlékané dlahy.
Deltoideopektorální přístup řez probíhá lehce esovitě ve fossa deltoideopectoralis těsně pod klíční kostí v délce cca 10–15 cm, kde orientačními body jsou klíční kost, processus coracoideus a přední okraj deltového svalu. Při protínání podkoží a fascie šetříme v. cefaliku, kterou odtahujeme mediálně.
Svalové snopce mezi m. deltoideus a m. pectoralis rozhrneme směrem distálním. Odetnutí klavikulární části deltového svalu není zpravidla nutné. V oblasti proximální diafýzy uvolňujeme distální inzerci deltového svalu na tuberositas deltoidea [21]. Deltový sval je odklopen pomocí Hohmannových elevatorií. Při zakládání Hohmannových elevatorií je třeba mít na mysli průběh n. axillaris [1]. Distálně pod úponem m. pectoralis nalézáme šlachu dlouhé hlavy bicepsu, která je rozhodující pro identifikaci jednotlivých fragmentů.
Většina autorů volí při aplikaci dlahy Philos tento přístup. Podle našich zkušeností je přehlednější zejména u hrubě dislokovaných čtyřúlomkových zlomenin. Delší operační rána však znamená bolestivější pooperační průběh a zpočátku obtížnější rehabilitaci.
Limitovaný transdeltoidální přístup – kdy dlaha je implantována technikou podvlékané dlahy, je pak méně invazivní, ale je zde riziko poranění axilárního nervu při příliš dlouhém řezu. Axilární nerv je uložen na spodní straně deltového svalu a v jeho průběhu se do něj směrem ventrálním postupně větví. Při laterálním transdeltoideálním přístupu na rozhraní spinální a akromiální části deltového svalu je nerv mobilizovatelný ve vzdálenosti přibližně 5–6 cm od okraje akromia. Při anterolaterálním přístupu mezi klavikulární a akromiální částí je nerv již větven mezi svalovými vlákny a preparace nervu již není možná. Řez nesmí zasahovat více jak 5 cm distálně od okraje akromia [21].
Kožní řez je veden při předním okraji akromia ve směru svalových vláken m. deltoideus. Zasahuje asi 2–3 cm nad jeho horní okraj a spodní okraj řezu by neměl zasahovat více jak 5 cm pod okraj akromia [20]. Při delším řezu hrozí poranění n. axilaris s následným omezením ventrální flexe. Svalové snopce m. deltoideus podélně rozhrneme. Tento přístup nám umožní zavedení LCP šroubů do horní části dlahy pomocí šablony a cílících pouzder. Distální zajištění dlahy je možné z bodových incizí či krátkého řezu pod RTG kontrolou.
První částí operačního výkonu je repozice zlomeniny. Po přiložení dlahy již provádíme pouze stabilizaci zlomeniny, dodatečná repozice hlavních úlomků již není možná. Reponovanou hlavici pažní kosti fixujeme několika Ki dráty. Zpravidla postačují 2–3 dráty velikosti 1,8–2 mm. Ki dráty je nutné zavádět tak, aby nebránily pozdějšímu přiložení dlahy. Zlomeninu obvykle fixujeme dvěma Ki dráty z vrcholu hlavice, případně přední plochy diafýzy (obr. 3). Alternativně je možné u tří a čtyřúlomkových zlomenin s distrakcí hrbolků pažní kosti naložit stehy za svalové úpony v oblasti velkého a malého hrbolku. Ty pak poslouží k osteosutuře mezi jednotlivými fragmenty a okrajem dlahy. Pokud se rozhodneme pro osteosuturu hrbolků, je nutné provléci fixační stehy okrajem dlahy ještě před jejím přiložením. Dodatečné provlečení stehů je obtížné.
3. Stabilizace tříúlomkové zlomeniny AO.:11.B.1. a) repozice hlavice kostním hákem, b) dočasná transfixace Ki dráty, c) předozadní projekce po OP, d) bočná projekce po OP 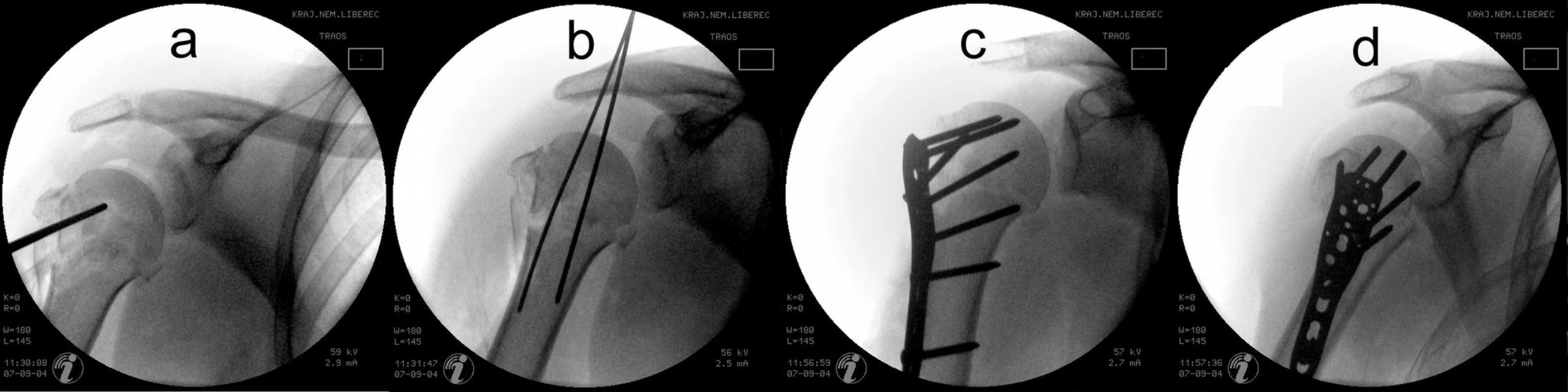
Dlahu přikládáme k proximálnímu humeru z jeho laterální strany tak, aby se přední okraj dlahy nacházel asi l cm zevně od žlábku šlachy bicepsu a chránil tak arteriální cévní zásobení hlavice humeru. Správné laterální uložení dlahy umožní optimální rozložení zamykatelných šroubů v hlavici humeru. Optimální výšku dlahy určíme pomocí Ki drátu zavedeného v horním okraji šablony tak, aby Ki drát naléhal na horní okraj hlavice pažní kosti. Příliš vysoké uložení dlahy může být zdrojem impingement syndromu, příliš nízké uložení pak znemožňuje optimální zavedení šroubů v oblasti calcar humeri. Nejprve provádíme fixaci dlahy k diafýze humeru pomocí kortikálního šroubu. Otvor pro kortikální šroub (3,5 mm) vrtáme vrtákem 2,5 mm v oválném otvoru dlahy tak, aby fixoval dlahu k diafýze a současně umožnil posunem v oválném otvoru upravit optimální výšku dlahy.
Přes cílící pouzdra zavedená do šablony dlahy zavedeme několik Ki drátů k fixaci hlavice pažní kosti. Průběh drátů odpovídá poloze LCP šroubů v hlavici pažní kosti. Zpravidla využíváme současného zavedení alespoň tří Ki drátů, aby hlavní fragmenty byly po celou dobu stabilizace zlomeniny stále fixovány. Z délky Ki drátu měřítkem odečteme i optimální délku šroubů tak, aby zasahovaly do subchondrální kosti 5–8 mm od okraje hlavice. Eliminujeme tím možnost proniknutí šroubů do kloubní dutiny při eventuální resorpci části hlavice. Otvor pro zamykatelné šrouby vrtáme vrtákem 2,8 mm. K vlastnímu zavedení zamykatelných šroubů a jejich dotažení je nutné použití momentového šroubováku (1,5 Nm). „Kliknutí“ je známkou správného dotažení šroubu. Obvykle stačí použití 5–6 zamykatelných šroubů. U pacientů s výraznou osteoporózou je vhodné použití většího počtu šroubů.
K distálnímu zajištění užíváme standardní kortikální šrouby 3,5 mm s možností interfragmentární komprese (DCP). Obvykle využíváme dvou až tří kortikálních šroubů. Ne zcela paralelní zavedení šroubů zvyšuje pevnost fixace dlahy k diafýze a eliminuje tak riziko vytržení dlahy. U výrazně osteoporotického skeletu můžeme využít k fixaci i bikortikálně zavedené LCP šrouby. Operační výkon končíme odstraněním šablony pro proximální LCP šrouby a skiaskopickým vyšetřením ramenního kloubu s pečlivou kontrolou délky všech šroubů. Do operační rány vkládáme Redonův drén.
Pooperační ošetření
Po operaci fixujeme končetinu k tělu snímacím Desaultovým obvazem. S rehabilitací operované končetiny začínáme ihned po operaci již první pooperační den aktivním cvičením prstů, zápěstí, lokte a polohováním končetiny na polštáři v nebolestivé zvýšené poloze. Po odstranění drénů, zpravidla druhý pooperační den, začínáme s pasivní rehabilitací ramenního kloubu s využitím motorové dlahy. Při cvičení je nutná aktivní spolupráce pacienta, dostatečná analgezie a relaxace tak, aby se pacient nebránil pasivnímu pohybu v rameni. Přibližně od sedmého dne, podle klinického stavu pacienta, můžeme zahájit cvičení v odlehčení končetiny a cvičení ramene vleže s dopomocí. S aktivní rehabilitací začínáme od 3.–4. týdne. Nadále preferujeme cvičení vleže, které minimalizuje souhyb lopatky s ramenem. Cvičení ve stoje zahajujeme až po získání plného rozsahu pohybů (obvykle kolem třetího měsíce). Pacient postupně zapojuje poraněnou končetinu do běžných denních aktivit, denně cvičí podle instruktáže. Rehabilitace je v tomto období zaměřena na funkční zapojování končetiny, zlepšení rozsahu pohybů, zejména rotací a získání svalové síly [12]. Cvičení je nutné provádět několikrát denně po dobu šesti měsíců až jednoho roku od úrazu. V druhé části rehabilitačního procesu je vhodná lázeňská léčba.
Při nekomplikovaném průběhu implantát neodstraňujeme.
VÝSLEDKY
Jako nečastější příčina úrazu byly udávány pády doma (43 %) a na ulici (9 %), tedy nízkoenergetické úrazy, ale relativně vysoký počet tvoří úrazy způsobené větší intenzitou – motonehody (15 %), pády na kole (9 %), pády na lyžích (6 %), pády z výše (6 %), chodec poražený autem (6 %) a pracovní úraz (3 %). V jednom případě byla dlaha použita ke korekční osteotomii po konzervativně léčené zlomenině proximálního humeru (tab. 2).
2. Příčiny úrazů sledovaného souboru, n=33 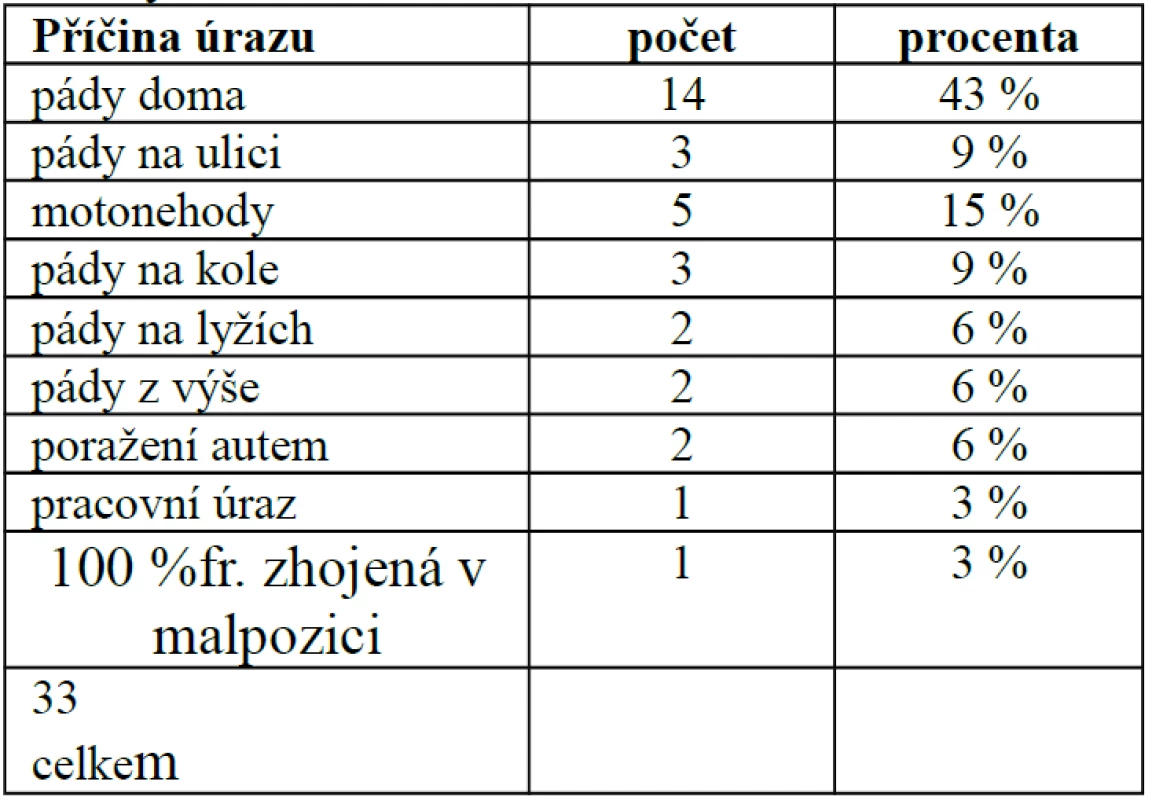
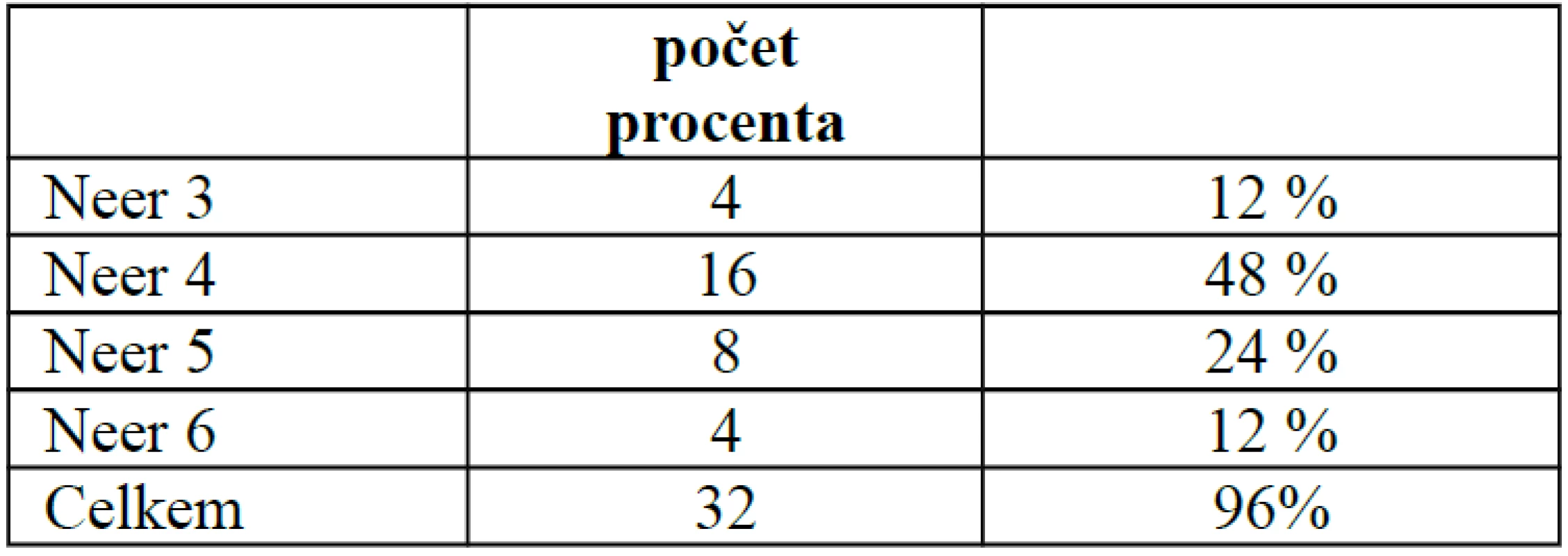
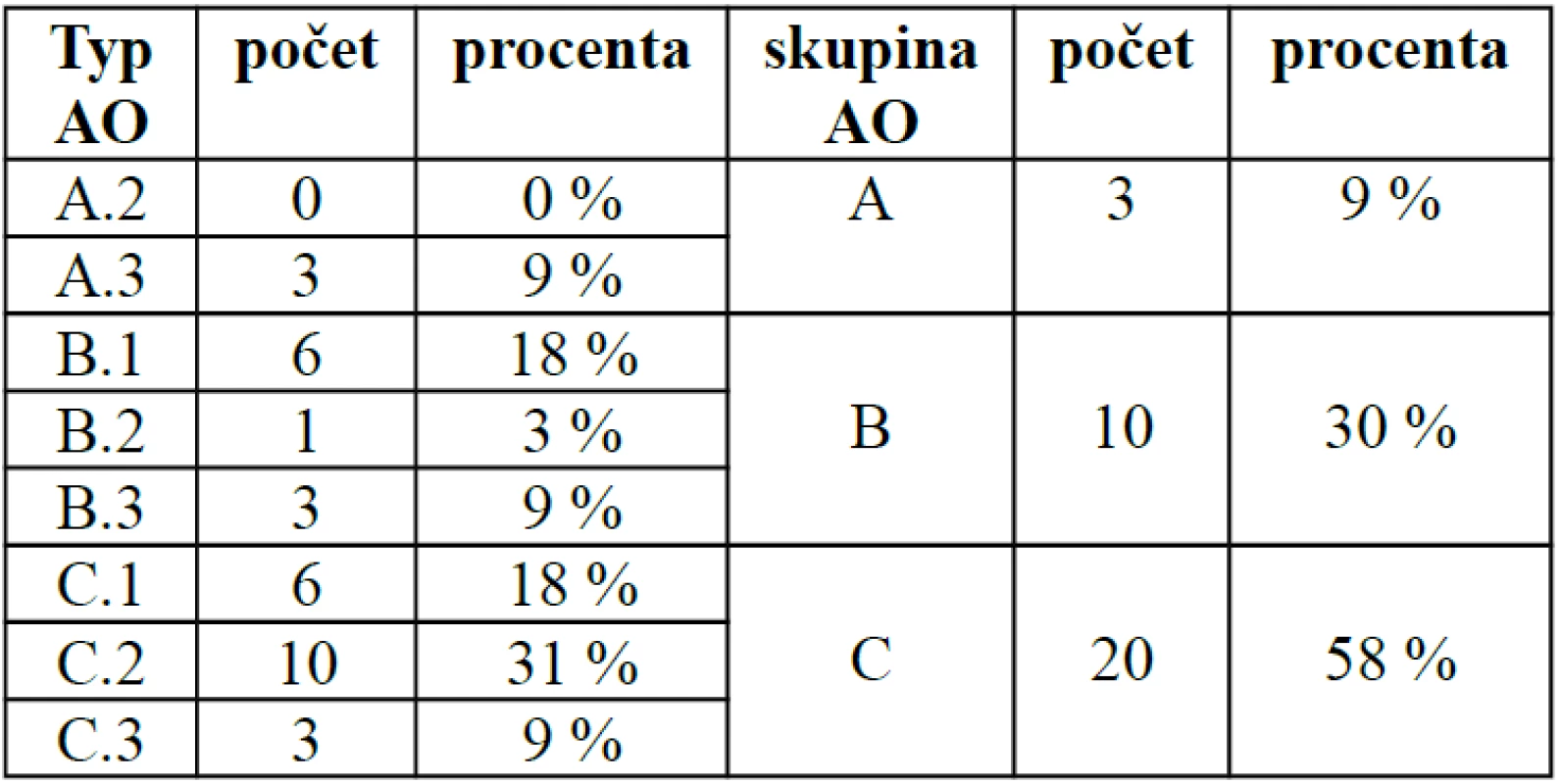
O izolované poranění proximálního humeru se jednalo ve 24 případech (72 %), devětkrát (18 %) bylo poranění proximálního humeru v rámci sdruženého poranění nebo polytraumatu. Zlomeniny jsme klasifikovali podle Neerovy a AO klasifikace. Ve čtyřech případech jsme implantovali dlahu u dvouúlomkových zlomenin Neer 3, 16krát u tříúlomkových zlomenin Neer 4, v osmi případech u čtyřúlomkových zlomeniny Neer 5 a luxační zlomeniny Neer 6 jsme ošetřovali šestkrát (tab. 3). Při klasifikaci podle AO bylo rozložení pacientů následující – zlomenina typu A 3krát, B typ 10krát a C typ 19krát (tab. 4). V jednom případě byla provedena korekční osteotomie 2 roky po zhojení dvouúlomkové zlomeniny ve varózní dislokaci.
Průměrná délka od úrazu k operaci byla 7,2 dne. Do jednoho týdne od úrazu bylo operováno 25 pacientů (76 %), 3 pacienti (9 %) byli operováni do dvou týdnů od operace a 5 pacientů (15 %) bylo operováno později s maximální délkou 45 dní od úrazu.
Tříotvorovou verzi dlahy jsme použili v 26 případech (78 %) a pětiotvorovou verzi pak u 8 pacientů (12 %). Nejčastější počet proximálních šroubů byl 5–6, a to u 25 operovaných (75 %). V 7 případech jsme použili jen 4 LCP šrouby. Jen jedenkrát bylo proximálně použito 7 šroubů. Čtyřikrát jsme použili samostatný šroub zavedený mimo dlahu k fixaci velkého nebo malého hrbolku. V našem souboru jsme dlahu distálně fixovali pouze kortikálními šrouby. Zajištění dvěma šrouby jsme použili 14krát (43 %) a třemi šrouby 16krát (48 %). Pouze ve třech případech (9 %) byl použit větší počet šroubů.
Průměrná délka operace byla 78 minut (40–180 min) a průměrná délka osvitu RTG zesilovače 3,9 min (0,56–9,44 min). Průměrná délka hospitalizace u monotraumat byla 8,3 dní, v rozmezí 5–14 dní.
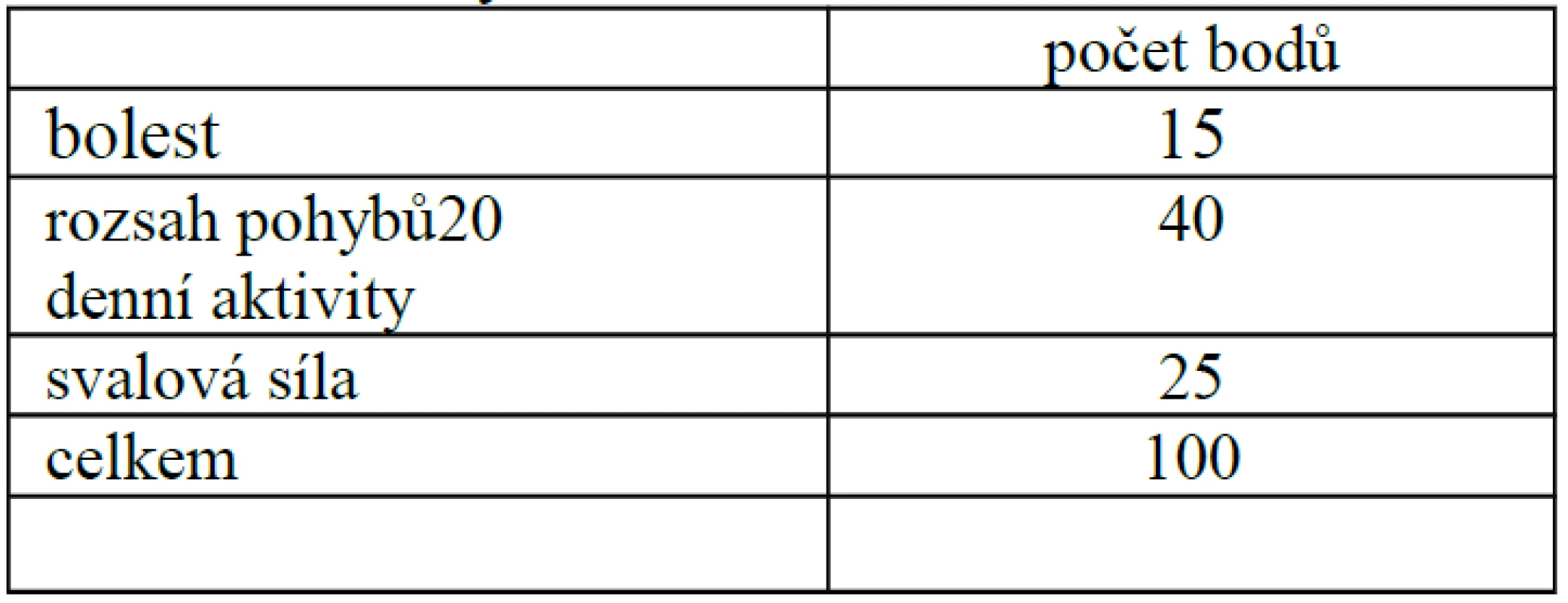
Funkční výsledky jsme hodnotili podle CM skóre (tab. 5) u těch pacientů, kde minimální doba sledování byla alespoň tři měsíce, tedy u 27 zraněných.
Z tohoto souboru jsme ztratili tři pacienty, kteří se nedostavili k plánované kontrole. Hodnocení jsme tedy provedli u 24 pacientů (89 %). Průměrná délka sledování byla šest měsíců a průměrné CM skóre 78,9. U dvouúlomkových zlomenin Neer 3 jsme pozorovali průměrné CM skóre 79,3 (61–100), u tříúlomkových Neer 4 skóre 82,9 (64–96), u čtyřúlomkových Neer 5 skóre 72,3 (19–97) a u luxačních zlomenin Neer 6 bylo průměrné skóre 61,9 (36–79) (tab. 6).
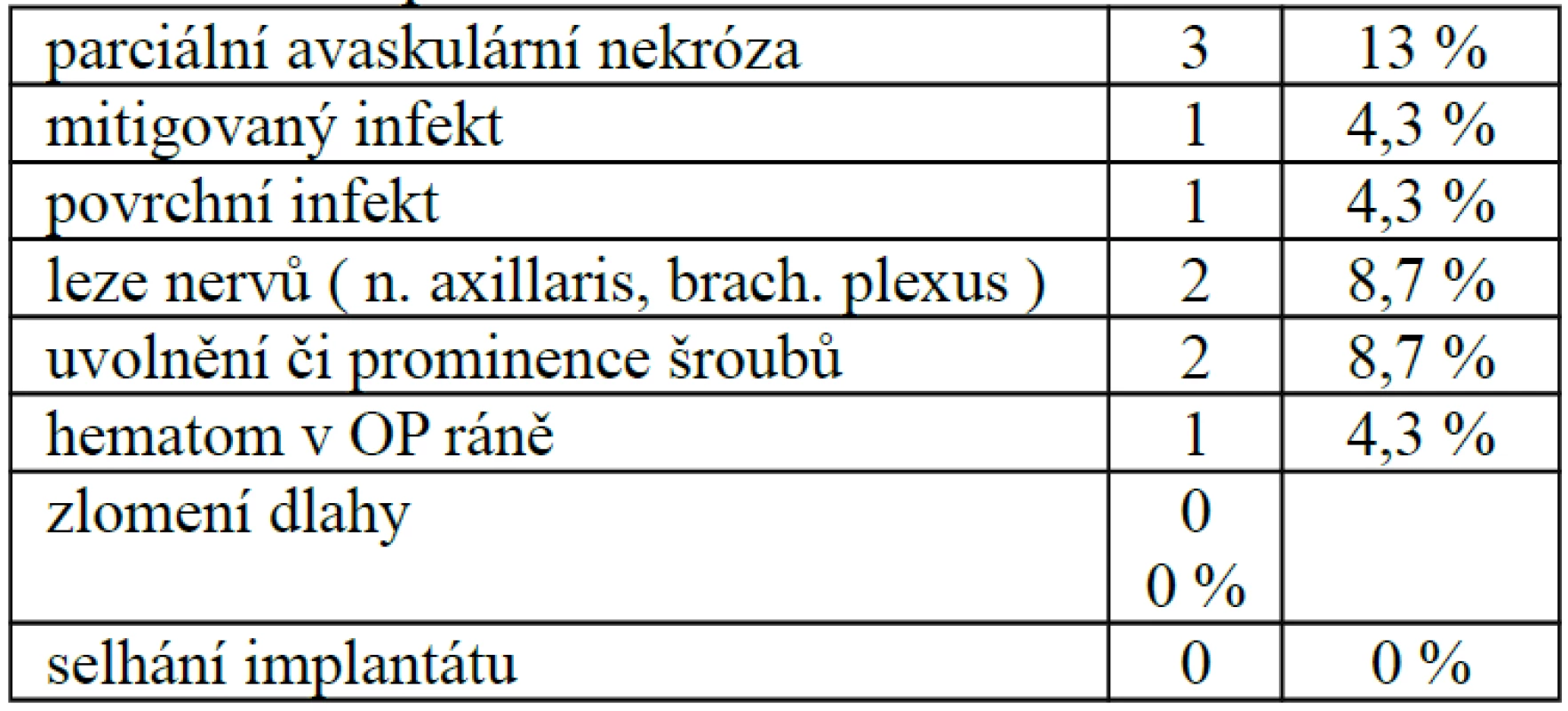
V našem souboru jsme zaznamenali následující komplikace (tab. 7), a to u 7 pacientů (21 %).
Avaskulární nekrózu (AVN) jsme pozorovali třikrát. Vždy se jednalo o parciální AVN, přičemž jednou došlo v průběhu nekrózy k uvolnění dvou LCP šroubů. Hluboký mitigovaný infekt, který se projevil pět měsíců po operaci, jsme zaznamenali jednou. Stav se zklidnil po kompletním odstranění materiálu. Povrchní infekt, který se podařilo zvládnout ATB terapií, jsme pozorovali také jedenkrát. V jednom případě jsme museli časně po operačním výkonu provést revizi operační rány pro narůstající hematom při nedostatečné hemostáze. Klinicky závažnou neuspokojivou repozici jsme pozorovali dvakrát. Nález byl v obou případech indikován k revizní operaci. Kompletní odstranění implantátu pro AVN či klinicky výrazný impingement syndrom při vysokém postavení dlahy jsme provedli třikrát. Ve dvou případech jsme pak odstraňovali prominující či uvolněné šrouby. V jednou případě jsme v našem souboru pozorovali dočasnou lézi axilárního nervu u čtyřúlomkové luxační zlomeniny a v jednom případě jsme zaznamenali lézi brachiální plexu při komplexním poranění ramene (současná zlomenina lopatky, klíčku a proximálního humeru) u polytraumatizovaného pacienta. V obou případech se jednalo o vysokoenergetické úrazy při motonehodách a v obou případech byl použit deltoideopektorální přístup. Zlomení dlahy ani selhání implantátů jsme v našem souboru nepozorovali.
DISKUZE
Léčebné postupy a prognózu poranění proximálního humeru ovlivňuje celá řada faktorů, kdy hlavními jsou typ zlomeniny a stupeň dislokace, rozsah poranění měkkých tkání, intenzita násilí, věk a přidružená onemocnění zraněného, stav ramenního kloubu před úrazem a schopnost pacienta aktivně se podílet na rehabilitaci. Vzhledem k počtu faktorů, které se různou měrou podílí na celkovém výsledku, je velmi obtížné stanovení obecně platného terapeutického konceptu.
Typ zlomeniny je faktorem, který se patrně největší měrou podílí na konečném výsledku léčby. Správné určení typu zlomeniny umožní nejen porovnávat výsledky, ale i stanovit optimální způsob léčby. Pro správné zhodnocení zlomeniny a její zařazení do některého z používaných klasifikačních schématu je nutné přesné určení směru probíhajících lomných linií a posouzení dislokace jednotlivých fragmentů [4]. Základem je klasický RTG snímek v AP projekci doplněný minimálně jednou bočnou projekcí, nebo celou klasickou sérií tří snímků [8, 9, 17]. Na našem pracovišti využíváme jako druhou projekci transtorakální snímek. CT vyšetření je indikováno u tří a čtyřúlomkových zlomenin s nejasným průběhem lomných linií zejména v oblasti anatomického krčku. Je cenným pomocníkem tam, kde se rozhodujeme o rekonstrukční operaci, typu osteosyntézy či primární indikaci k hemiartroplastice ramenního kloubu.
Základem pro nejpoužívanější Neerovu klasifikaci[17] je členění Codmanovo na čtyři hlavní fragmenty v oblasti proximálního humeru. Neerova klasifikace zlomenin zohledňuje hlavně počet hlavních fragmentů a stupeň jejich dislokace. Za pozitivum této klasifikace je nutné počítat vyčlenění skupiny Neer I, tj. nedislokovaných zlomenin proximálního humeru bez ohledu na probíhající linie a určení těchto zlomenin ke konzervativnímu postupu. AO klasifikace je pak druhou nejčastěji používanou. Její členění do celkem 27 skupin je relativně komplikované a méně přehledné pro plánování dalšího terapeutického postupu. Je však mnoha autory běžně užívána při statistickém hodnocení výsledků léčby. Zcela nové klasifikace jako je Gotzenova[5] topografickomorfologická klasifikace se snaží kromě směru probíhajících linií a dislokace jednotlivých fragmentů hodnotit i stabilitu zlomenin a pro její hodnocení předpokládá již i vyšetření C ramenem. Za pozornost stojí jistě práce Tamaie[24],
který hodnotil riziko devitalizace hlavice humeru ve vztahu k jednotlivým typům zlomenin a stupni dislokace. Jeho práce potvrzují narůstající riziko AVN s vyšším počtem fragmentů, se zařazením do závažnějších skupin AO klasifikace. U víceúlomkových zlomenin pozoroval alespoň částečnou fixaci měkkých tkání k hlavici humeru, a tedy i možnost zachování její vitality až v 82 % případů, pokud byla hlavice humeru svou kloubní plochou orientována mediálně do jamky ramenního kloubu.
Kromě typu zlomeniny je důležitým faktorem ovlivňujícím výsledky léčby i věk zraněného. Starší pacienti mají obvykle závažnější stupeň osteoporózy, a to v případě operačního výkonu klade i vyšší nároky na pevnost implantátu. Vyšší věk je častěji spojen s výskytem přidružených onemocnění, která mohou modifikovat schopnost pacienta zapojit se do rehabilitační péče.
Častěji se v těchto věkových kategoriích můžeme setkat s regresivními změnami v oblasti ramenního kloubu. Naproti tomu starší pacienti jsou méně nároční na konečný funkční výsledek.
Závažnou roli hraje i intenzita násilí. Typické zlomeniny proximálního humeru jsou obvykle izolované, vznikají působením nízkoenergetického násilí a postihují pacienty v 5.–6. dekádě života. Méně časté vysokoenergetické úrazy vznikají při dopravě a sportovní činnosti a bývají spojeny s dalším poraněním. Tyto úrazy jsou typické pro mladší pacienty a jsou obvykle indikovány k operační léčbě. V naší sestavě tvoří nízkoenergetické úrazy jen 52 % z celého souboru a na grafu 1 je patrná převaha mužů ve věkové skupině do 40 let, zraněných nejčastěji při jízdě na motocyklu a při sportu. Výskyt přidružených poranění pak modifikuje možnosti pooperační rehabilitace.
Minimalizovat operační trauma může i volba operačního přístupu. Přestože většina autorů preferuje deltoideopektorální přístup [7, 9, 22, 26], je limitovaný transdeltoideální přístup jako alternativní technika uváděn například Maurerem [15]. Dobré zkušenosti s tímto přístupem popisuje i Wahler [25], kdy tento přístup použil u 20 z 60 pacientů ošetřených dlahou Philos, kde jen v jednom případě pozoroval dočasnou parézu axilárního nervu a Lill [14] u souboru 35 ošetřených dlahou LPHP nepopisuje ani jedno poranění nervu. Hlavní výhodou tohoto přístupu je redukce operační morbidity. Další výhodou je podle našich zkušeností to, že tento přístup poskytne operatérovi poměrně dobrou informaci o repozici hlavice, zejména při její dorzální dislokaci. V našem souboru jsme tento přístup použili celkem 15krát a ani jednou jsme u tohoto přístupu nezaznamenali poranění axilárního nervu.
Konzervativní léčba zlomenin proximálního humeru je indikována pro nedislokované či minimálně dislokované zlomeniny. Dislokované a nestabilní zlomeniny, které byly léčeny konzervativně, jsou spojeny s vyšším výskytem komplikací, jako jsou malpozice, chronické bolesti a omezení hybnosti ramenního kloubu [8, 9, 18, 20]. Volba optimální léčebné taktiky a volba nejvhodnějších implantátů patří mezi nejdiskutovanější témata současné traumatologie.
Ačkoliv dlahová osteosyntéza poskytuje vyšší stabilitu osteosyntézy v porovnání s miniinvazivními technikami, přináší s sebou vyšší riziko AVN a u zlomenin v osteoporotickém terénu často docházelo k uvolnění šroubů se sekundární ztrátou repozice [26]. Anatomicky tvarované, nízkoprofilové dlahy využívající principu zamykatelných LCP šroubů minimalizují hlavní rizika klasické dlahové osteosyntézy proximálního humeru, uvolnění implantátu a impingement syndrom [7, 10, 13, 15]. Nejčastěji používané úhlově stabilní dlahy pro proximální humerus jsou LPHP a Philos. Dlaha LPHP má ve své proximální části pouze 5 LCP šroubů, které směřují v předem definovaném směru do hlavice humeru oproti 9 LCP šroubům dlahy Philos. LPHP je podle našeho názoru méně stabilní a častěji než u Philosu je možné v pozorovat i u tohoto implantátu ztrátu korekce či selhání implantátu. Hlavní příčinu vidíme v chybění podpůrných šroubů v oblasti calcar humeri tak, jako je tomu u dlahy Philos.
Frankhauser [3] při použití úhlově stabilní dlahy dosáhl průměrného CM skóre 75 bodů (37–96), u zlomeniny typu A podle AO klasifikace 82,6, 78,3 bodů u typu B a pouze 64 bodů u zlomenin typu C. Obdobné výsledky pak publikují i ostatní autoři [6, 11, 15].
I přes své výhody přináší úhlově stabilní implantáty řadu komplikací. Ty jsou dány jednak učební křivkou a také tím, že díky novým implantátům dostáváme možnost ošetřovat stále závažnější zlomeniny. Maurer[15]udává při hodnocení tří typů implantátů až 30 % komplikací. Procenta komplikací jsou srovnatelná u klasických dlah, hřebu Targon PH i dlahy Philos. U klasických dlah jsou ale při stejném procentu komplikací popisovány horší klinické výsledky oproti úhlově stabilním implantátům. Funkční výsledky u hřebu i dlahy Philos jsou pak srovnatelné. Oproti klasické dlahové osteosyntéze LCP dlahy vykazují výrazně nižší procenta redislokace zlomenin a uvolnění implantátu[13]. Nejčastěji se setkáváme s prominencí šroubů do ra menního kloubu či impingement syndromem při vysokém postavení dlahy. Jako ojedinělé komplikace se pak vyskytují zlomení dlahy či její vytržení z diafýzy [15]. My jsme se v našem souboru s touto komplikací nesetkali ani jednou.
Dlahu Philos je možné použít u všech typů zlomenin proximálního humeru s výjimkou izolovaného odlomení malého hrbolku a dále u pacientů s nedokončeným růstem a zachovalou růstovou štěrbinou.
Optimální indikací pro osteosyntézu dlahou jsou dislokované dvouúlomkové zlomeniny typu Neer 2, kde linie lomu probíhá oblastí anatomického krčku. Zde je výhodnější stabilizace hlavice LCP šrouby oproti jiným implantátům. U dvouúlomkových zlomeniny Neer 3, tedy optimální indikaci pro speciální proximální humerální hřeby, mohou zejména mladší pacienti profitovat z extraartikulárního přístupu u dlahy Philos. U tříúlomkových zlomenin Neer 4 jsou funkční výsledky u obou technik srovnatelné a záleží spíše na zvyklosti a vybavenosti pracoviště [11]. Čtyřúlomkové zlomeniny Neer 5 a luxační zlomeniny Neer 6, díky linii lomu probíhající často v oblasti anatomického krčku, jsou spíše indikací pro stabilizaci dlahou Philos. U hřebů je v těchto případech někdy velmi problematická volba správného vstupního místa a existuje vysoké riziko vylomení hřebu z hlavice. Dlaha Philos je vhodným implantátem i pro stavy, kdy se rozhodneme pro rekonstrukční operaci u rozlomené hlavice humeru. U čtyřúlomkových zlomenin s výrazně dislokovanou hlavicí, kde předpokládáme zcela separovanou avaskulární hlavici, je u biologicky starších pacientů stále metodou volby primární hemiartroplastika, která v této indikaci přináší klinicky uspokojivé výsledky [23].
V případě pakloubů proximálního humeru, bez poruchy osy, je podle našich zkušeností výhodnější použití proximálního humerálního hřebu, kde předvrtání dřeňové dutiny a stabilní intramedulární fixace je možná i z minimální operační rány. Naproti tomu v případech, kde je nutné provádět korekci osy humeru, dáváme přednost dlahové osteosyntéze.
Anatomická rekonstrukce proximálního humeru je předpokladem dobrého funkčního výsledku, ale ani dokonalý anatomický výsledek neznamená dobrou funkci končetiny. Nedílnou součástí léčebného konceptu je i rehabilitační péče, která musí být časná, cílená, individuální a dlouhodobá. Nové implantáty rehabilitaci nenahradí, jen ji usnadní. Pacienti po propuštění z nemocnice docházejí k ambulantní rehabilitaci 2–3krát týdně a denně doma cvičí podle instruktáže. Podle řady autorů k výraznějšímu zlepšení dochází v období přibližně půl roku od úrazu [3, 16, 20] a plnou stabilizaci stavu můžeme očekávat přibližně po jednom roce.
4. Funkční výsledek 3 měsíce po operaci – pohled zpředu 
5. Funkční výsledek 3 měsíce po operaci – pohled zboku 
ZÁVĚR
Dlaha Philos je zcela nový implantát s vysokou stabilitou a elasticitou, plně vyhovující nárokům „biologické osteosyntézy“. Instrumentárium LCP 3,5 mm je velmi jednoduché a je společné pro další speciální dlahy určené k ošetření problematických periartikulárních zlomenin, jako jsou zlomeniny zápěstí, pylonu tibie či distálního humeru. Mezi nesporné výhody dlahy Philos patří možnost časné aktivní rehabilitace, která je předpokladem dobrých funkčních výsledků. Většímu rozšíření použití dlahy brání vyšší cena implantátu.
Hodnocení klinických výsledků, optimalizace indikací a minimalizace komplikací je v současné době předmětem řady klinických studií.
Publikovaná práce vznikla za podpory grantu MZ č. 6674/3
MUDr. Martin Křivohlávek,
Na Perštýně 660,
Liberec 4, 460 01
Sources
1. BARTONÍČEK, J., STEHLÍK, J., DLOUHÝ, M. Osteosyntéza zlomenin proximálního konce humeru modifikovanou dlahou. Acta Chir Orthop Traumatol Cech. 62, 1995, 3, 207–220.
2. CONSTANT, C.R., MURLEY A.H. A clinical method of functional assessment of the shoulder. Clin Orthop. 216, 1987, 91–110.
3. FRANKHAUSER, F., BOLDIN, C., SCHIPPINGER, G. et al. A new locking plate for unstable fractures of the proximal humerus. Abstract book. Osteosynthese International. Graz 2004. s. 50.
4. FRIČ, V., SOSNA, A. Příspěvek k problematice klasifikací zlomenin proximálního konce humeru u dospělých. Acta Chir Orthop Traumatol Cech. 62, 1995, 3, 196–206.
5. GOTZEN, L., BAHRS, CH., LEPPEK, R. et al. Suggestion for a modular topographicmorphologic classification of proximal humeral fractures. Eur J Trauma. 29, 2003, 1, 31–41.
6. HANDSCHIN, A.E., CONTALDO, C., LABLER, L. et al. Functional results of angularstable plate fixation in displaced proximal humeral fractures. Abstracts. European J Trauma. 6th European Trauma Congress. 30, 2004, Suppl. 1., 22.
7. HESSEMAN, M., STERNSTEIN, W., BLUM, J. et al. Die winkelstabile Plattenosteosynthese am proximalen Humerus. Akt Traumatol. 33, 2003, 1, 2–6.
8. HESSEMAN, M., BLUM, J., HOFMANN, A., et al. Internal fixation of proximal humeral fractures: Current concepts. Eur J Trauma. 29, 2003, 5, 253–261.
9. HOFFMEYER, P. The operative management of displaced fractures of the proximal humerus. J Bone Joint Surg. 84, 2002, 4, 469–480.
10. KÖSTLER, W., STOHRM, P.C., SÜDKAMP, N.P. Welche Vorteile bietet das winkelsteife Implant am proximalen humerus? OPJournal. 20, 2004, 1, 14–17.
11. KŘIVOHLÁVEK, M., ŠRÁM, J., TALLER, S., LUKÁŠ, R. Úhlově stabilní implantáty pro zlomeniny proximálního humeru – prospektivní studie – předběžné výsledky. Souhrny přednášek. Úhlově stabilní implantáty v ošetřování zlomenin dlouhých kostí. Liberec 2004.
12. LEBEDOVÁ, H., KUČERA, L., KŘIVOHLÁVEK, M. Rehabilitace po zlomeninách proximálního humeru. Souhrny přednášek. Úhlově stabilní implantáty v ošetřování zlomenin dlouhých kostí, Liberec 2004.
13. LILL, H., HEPP, P., HOFFMANN, J., et al. Neue Implantate zur Stabilisierung proximaler Humerusfrakturen. Osteosyntese International. 9, 2001, 2, 85–93.
14. LILL, H., HEPP, P., ROSE, Z. et al. The angle stable lockingproximalhumerusplate (LPHP) for proximal humeral fractures using a small anteriorlateraldeltoidsplittingapproach technique and first results. Zentralbl Chir. 129, 2004, 1, 43–48.
15. MAURER, J., RÜTER, A.E. Winkelstabile Plattenosteosynthese am proximalen Humerus. Trauma und Berufskrankheit. 6, 2004, Suppl. 2, 247–250.
16. MITTLMEIER, W.F., Stedfeld, H.W., EWERT, A. et al. Stabilization of proximal humeral fractures with an angular and sliding stable antergade locking nail (Targon PH ). J Bone Joint Surg. 85A, 2003, Suppl. 4, 136–146.
17. NEER, C.S. Displaced proximal humeral fractures I. Classification and evalution. J Bone Joint Surg. 52A, 1970, 6, 1077–1089.
18. NEER, C.S. Displaced proximal humeral fractures II. Treatment of Threepart and Fourpart Displacement. J Bone Joint Surg. 52A, 1970, 6, 1090–1103.
19. POPELKA, V. Súčasný stav ošetrovania zlomenín proximálneho humeru u pacientou v dospelom veku praktická časť. Úraz chir. 12, 2004, 2, 16–26.
20. SCHWARTZ, C., CUNY, C. Fractures of the proximal humerus: a prospective review of 188 cases, Eur J Orthop Surg Traumatol. 13, 2003, 1, 1–12.
21. SOSNA, A. ČECH, O. Operační přístupy ke skeletu pohybového aparátu. 1. vyd. Praha: Avicenum, 1987. 273 s.
22. SÜDKAMP, N.P. Erste Erfahrungen mit winkelstabilen Implantaten. Trauma und Berufskrankheit. 6, 2004, Suppl. 1, 13–18.
23. TALLER, S., LUKÁŠ, R., ŠRÁM, J. et al. Akutní úrazová hemiartroplastika ramenního kloubu – operační technika. Úraz Chir. 4, 1996, 4, 4–7.
24. TAMAI, K., HAMADA, J., OHNO, W. et al. Surgical anatomy of multipart fractures of the proximal humerus. J Shoulder Elbow Surg. 11, 2002, 5, 421–427.
25. WAHLER, G., NEUBAUER, T., WAGNER, M. The deltoid splitting access in fixation of humeral head fractures with locked plates. An alternative to the standard deltopectoral Access? Abstracts. Eur J Trauma. 6th European Trauma Congress. 30, 2004, Suppl. 1, s. 85.
26. WIJGMAN, A.J., ROOLKER, W., PATT, T.W. et al. Open reduction and internal fixation of three and four part of the humerus. J Bone Joint Surg. 84A, 2002, 11, 1919–1925.
Labels
Surgery Traumatology Trauma surgery
Article was published inTrauma Surgery

2005 Issue 2-
All articles in this issue
- APPLICATION OF THE AXIAL STABLE PLATE IN FRACTURES OF PROXIMAL HUMERUS
- TACTICS OF TREATMENT FOR OPEN FOREARM FRACTURES GRADE IIIB
- FRONTOBASAL TRAUMA WITH RECURRENT FISTULA AFTER 25 YEARS - CASE REPORT
- DOES FIBULAR FIXATION AFFECT THE TREATMENT OUTCOME OF DISTAL THIRD TIBIAL SHAFT FRACTURES?
- UNUSUAL SOLUTION TO SERIOUS TRAUMA OF THE PATELLA – A CASE REPORT
- Trauma Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- DOES FIBULAR FIXATION AFFECT THE TREATMENT OUTCOME OF DISTAL THIRD TIBIAL SHAFT FRACTURES?
- UNUSUAL SOLUTION TO SERIOUS TRAUMA OF THE PATELLA – A CASE REPORT
- APPLICATION OF THE AXIAL STABLE PLATE IN FRACTURES OF PROXIMAL HUMERUS
- TACTICS OF TREATMENT FOR OPEN FOREARM FRACTURES GRADE IIIB
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career