-
Medical journals
- Career
Bakteriální vaginóza a význam acidifikace poševního prostředí
: J. Minárik
: Prakt Gyn 2008; 12(4): 217-224
Bakteriální vaginóza (BV) patří mezi nejčastější vaginální infekce žen v reprodukčním věku. Podílí se na více než 50 % případů. Dochází při ní k narušení rovnováhy poševního mikroprostředí ve smyslu zvýšení vaginálního pH nad 4,5, potlačení laktobacilové flóry a pomnožení především anaerobních bakteri í. U většiny žen probíhá BV asymptomaticky. U symptomatické BV jde především o vaginální fluor bílé až šedé barvy s charakteristickým „rybím“ zápachem. Pacientky s BV jsou ve vyšší míře postiženy po operačními infekcemi v pánevní oblasti, trpí větším počtem uroinfekcí a mají zvýšené riziko předčasného porodu, nízké porodní hmotnosti novorozence a infertility. Přes vysokou účinnost standardní terapie pozorujeme významnou tendenci k rekurenci. Suplementace exogenních laktobacilů nepřinesla očekávané výsledky. Překážkou obnovení predominantní laktobacilové flóry se totiž jeví zejména perzistence vyššího vaginálního pH. Nejnovějším trendem je snaha o jeho snížení, a tím podpora kolonizace poševního epitelu přirozenými laktobacily. V rámci intenzifikace základní terapie BV lze k acidifikaci a stimulaci kolonizace nově využít vaginální krém s kyselým pH (VITAgyn C) s obsahem vitaminu C.
Klíčová slova:
bakteriální vaginóza – laktobacily – pH acidita – vitamin C – rekurence – poševní mikroflóraFyziologická vaginální mikroflóra
Fyziologická vaginální mikroflóra se vyznačuje přítomností biofilmu složeného z několika vrstev mikro organismů s predominancí laktobacilů. Laktobacily soutěží s ostatními přítomnými mikro organismy o místo k adhezi na poševní epiteliální buňky, ze kterých získávají živiny (glykogen) nezbytné pro růst a množení. Vzájemný poměř mikro organismů není stálý, mění se například také v závislosti na fázi menstru ačního cyklu. Nejvyšší schopnost adheze laktobacilů k poševnímu epitelu je v období kolem ovulace [1,2,3,8]. Lactobacillus acidophilus (L. acidophilus) býval tradičně označován za dominantní kmen. Podle výsledků nejnovějších genotypických studi í na bázi rychlé amplifikované polymorfní DNA (RAPD) a PCR bylo prokázáno, že tomu tak není. Dominantními kmeny vaginálních laktobacilů jsou L. crispatus a L. jensinii (70 – 80 % zdravých žen), dále také L. iners a L. gasseri. Pouze u malého počtu vyšetřených zdravých žen byly zachyceny kmeny L. acidophilus a L. delbruekii (0 – 5 %) [48,75 – 77]. Složení vaginální mikroflóry zdravých žen uvádí tabulka 1 [73].
1. Fyziologická vaginální mikroflóra. 
Fyziologické vaginální pH a význam jeho acidity
Laktobacily produkují laktát, acetát, bakteriocin a jemu podobné substance a peroxid vodíku [59], a významně tak přispívají k vytvoření a udržování zdravého kyselého poševního prostředí s pH mezi 3,8 a 4,4. Kyselé pH tlumí množení patogenních mikro organismů. V kyselém pH dochází k a uto agregaci laktobacilů a k jejich adhezi na buňky vaginálního epitelu. Auto agregace významně zvyšuje jejich kolonizační potenciál a účastní se jí povrchové proteiny a lipoproteiny. Naproti tomu adhezi na epitel umožňují povrchové glykoproteiny [58]. V alkaličtějším prostředí nejsou laktobacily schopné cyto adheze na epiteliální buňky, a nemohou se tak dostat ke zdroji glukózy nutné k jejich růstu a množení [1]. Kyselé vaginální pH < 4,5 je tak důležitým předpokladem ke stimulaci adheze a kolonizace pochvy laktobacily [61]. H2O2 produkující laktobacily navíc brání pomnožení patogenů.
Kyselé vaginální pH < 4,5 je důležitým předpokladem k adhezi a kolonizaci pochvy laktobacily.
Poruchy vaginálního prostředí a bakteriální vaginóza
Bakteriální vaginóza (BV) jako samostatná klinická jednotka byla poprvé popsána Gardnerem a Dukesem [51] v roce 1955 jako vaginitida s vaginálním výtokem a dalšími asociovanými symptomy. Příčinu BV a utoři spatřovali ve vaginální infekci bakteri í Haemophilus vaginalis, později přejmenovaných na Gardnerella vaginalis (G. vaginalis) [11]. Při BV většinou nacházíme zvýšenou hodnotu pH mezi 5,5 a 6.
Ke vzniku BV dochází při narušení rovnováhy fyziologického vaginálního prostředí. Příčinou bývá:
- Redukce až vymizení H2O2 produkujících laktobacilů [26].
- Zvýšení vaginálního pH nad 4,5.
Ad 1
Redukci až eradikaci citlivých kmenů laktobacilů způsobuje zejména léčba antibiotiky (systémovými či vaginálními). Dochází k dramatickému snížení produkce kyseliny mléčné a H2O2. Vaginální pH stoupá nad 4,5. Přítomné patogenní mikro organismy, které byly do té doby inhibované kyselým pH, se začínají rychle množit a vytěsňují laktobacily od zdroje energie. Rozvíjí se bakteriální vaginóza.
Ad 2
Zvýšená zásaditost poševního prostředí se objevuje například při častém používání poševních výplachů, při menstru aci nebo po pohlavním styku. Proteolytické enzymy v ejakulátu jsou navíc schopny laktobacily přímo destruovat [60]. Alkalizace prostředí pak inhibuje množení laktobacilů a naopak facilituje růst aerobních, anaerobních a mikro aerobních druhů patogenů přirozeně se vyskytujících v pochvě. Nepřítomnost peroxidu vodíku při eradikaci H2O2 produkujících laktobacilů dále ulehčuje růst polymikrobiální G+, G – a Gram variabilní flóry. Nacházíme v ní zejména G. vaginalis, Prevotella sp., Peptostreptococcus sp., Mycoplasma hominis, Ure aplasma ure alyticum, Bacteroides sp., Atopobi um vaginae a Mobiluncus sp. (M. curtisii a M. mulieris) [10,27]. Některé práce však ukázaly, že pomnožení těchto patogenů se může vyskytnout ještě před úplnou eradikací H2O2 produkujících laktobacilů [24]. U přibližně ¼ žen s BV mohou být H2O2 produkující laktobacily přítomné [28].
U žen používajících poševní výplachy, a to z jakéhokoliv důvodu, je riziko vzniku BV několikrát vyšší.
Zdrojem těchto příležitostních patogenů může být jak pochva, tak i cervikální kanál, uterus, rektum, uretra i ústní dutina pacientky a jejích sexu álních partnerů a partnerek [66].
Pomnožené anaeroby a Mobiluncus sp. ve zvýšené míře produkují proteolytické enzymy (aminopeptidázy a dekarboxylázy), které působením na bílkoviny poševního epitelu dávají vznik polyaminům. Tyto způsobují zvýšenou perme abilitu epiteliálních buněk a jejich exfoliaci.
Vzniká velké množství řídkého vodnatého výtoku z biogenních aminů, které se v alkalickém prostředí uvolňují a dávají mu charakteristický rybí zápach.
Na exfoliované epiteliální buňky adheruje G. vaginalis a ostatní bakterie. Nález takovýchto buněk je klíčový pro stanovení diagnózy BV, a proto je nazýváme klíčové buňky (clue cells) – obrázek 1. Nález klíčových buněk je tak charakteristický pro BV (specificita až 98,8 %), že BV je někdy nazývána také jako výtok s klíčovými buňkami (clue cell - positive discharge – CCPD) [66].
1. Klíčové buňky (clue cells) s adherovanými bakteriemi. Snímek z mikroskopu s fázovým kontrastem laskavě zapůjčil prof. Giovanni Miniello, Bari, Itálie. 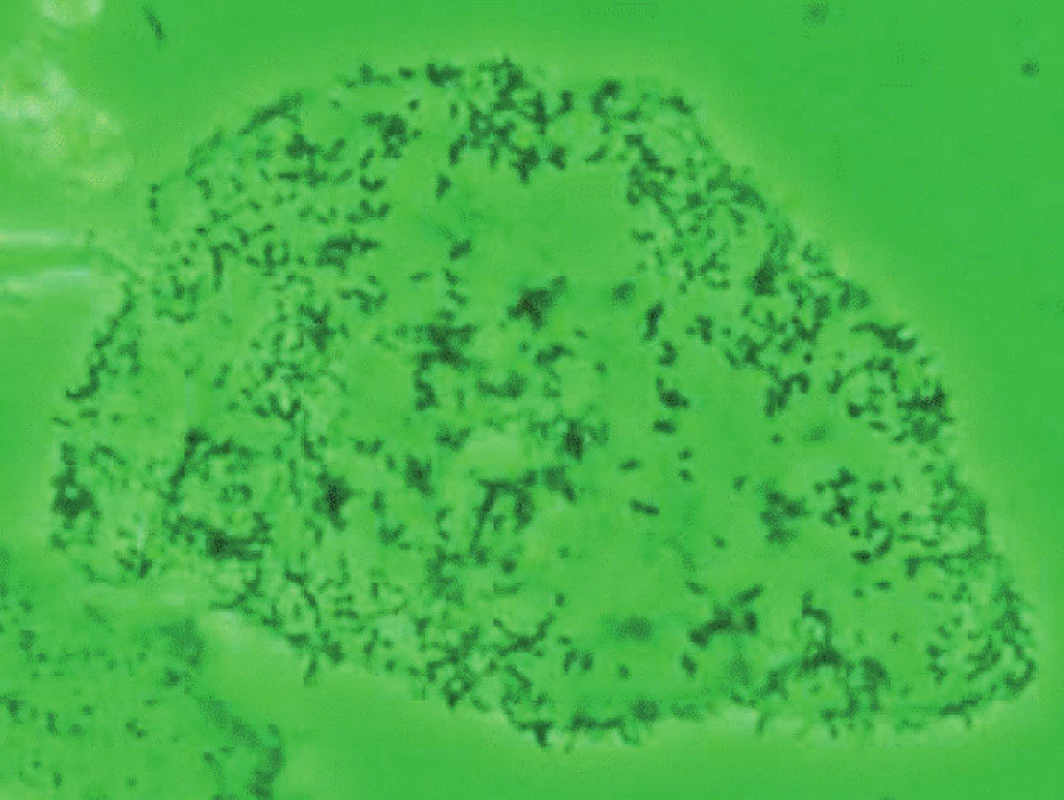
Nestabilita přirozeného vaginálního ekosystému může být navozena vnějšími a vnitřními vlivy.
- Z vnějších faktorů je to především časté používání poševních výplachů a antibiotická terapie [4,5]. Vyšší výskyt BV byl zaznamenán jak u výplachů z důvodů symptomů BV či jiné infekce, tak i z důvodů s BV nesouvisejících [53]. Výskyt BV je vyšší i u žen s větším počtem sexu álních partnerů. Riziko absence H2O2 produkujících laktobacilů zvyšují poševní výplachy ≥ 2× za poslední měsíc 2,5násobně a ≥ 3 sexu ální partneři za poslední rok až 4,5násobně [27]. Nelze však říct, že by BV byla chorobou přenosnou pohlavně či z jiného zdroje, jako například ze záchodového prkýnka, z ručníku, z ložního prádla, z bazénu apod. BV mohou onemocnět i dívky před koitarché, u žen po menopa uze se ovšem vyskytuje vzácně.
- Z vnitřních faktorů přispívá k rozvoji BV zejména oslabení nespecifické imunitní odpovědi na vaginální sliznici v důsledku onemocnění diabetem mellitus, deficitu stopových prvků (železo) [10,22,23], polymorfismu genu pro toll‑like receptor 4 a fenotypových rozdílů, jako například porucha exprese genů kódujících protizánětlivé cytokiny [20,21]. Několik studi í zjistilo zvýšený výskyt BV v prvním týdnu po menstru aci [53 – 56].
Komplikace BV
Ženy s BV jsou ve vyšší míře postiženy některými závažnými komplikacemi:
- Zvýšený výskyt infekcí po vaginální chirurgii (včetně interrupce) [34,35].
- Zvýšené riziko poporodní endometritidy a endomyometritidy [32,33].
- Zvýšené riziko předčasného porodu, intra uterinní infekce a nízké porodní hmotnosti novorozence [29,30].
- Zvýšené riziko nákazy pohlavně přenosnými chorobami (HIV, HSV, gonokok, chlamydie apod.) [12 – 18].
- Zvýšené riziko přenosu HIV z postižené ženy na její sexu ální partnery.
- Zvýšené riziko PID (pelvic inflammatory dise ase) a následkem toho vyšší riziko infertility či extra uterinního těhotenství [31,34,57].
- Zvýšený výskyt uroinfekcí.
Ženy s BV jsou ohroženy závažnými komplikacemi, jako předčasný porod a infertilita.
Diagnostika BV
V rámci diferenciální diagnostiky bílého vaginálního výtoku je nutné myslet zejména na kandidózu a trichomonádovou infekci. Vaginální výtok může být také fyziologický.
Z diagnostických metod je možné využít:
- Klinické vyšetření
- Mikroskopické vyšetření
- Nativní preparát – fázový kontrast
- Barvení podle Grama
- Měření vaginálního pH
- Kultivace
- Chromatografie
- Enzymoimuno analýza
- DNA hybridizace
V běžné klinické praxi si obvykle vystačíme s klinickým a popřípadě mikroskopickým vyšetřením. Ostatní metody jsou pro BV méně specifické anebo finančně a časově náročnější.
Klinické vyšetření
U většiny žen probíhá BV asymptomaticky. V případě symptomatického průběhu jde především o vaginální fluor. Může se objevit i pruritus v oblasti introitu či dysurie. Dyspare unie je vzácná.
Homogenní výtok bývá bílé až šedé barvy s charakteristickým „rybím“ zápachem. Zápach se uvolňuje při vyšším pH, a proto je intenzivnější po alkalizaci výtoku například ejakulátem při nechráněném pohlavním styku. Diagnosticky se toho využívá při takzvaném KOH testu – viz níže.
Při BV nevzniká zánětlivá re akce, v mikroskopickém obrazu poševním (MOP) proto nenacházíme le ukocyty. Z tohoto důvodu se spíše užívá termínu vaginosis místo vaginitis. Výtok není cervikálního, nýbrž vaginálního původu, ulpívá na poševní stěně, ale dá se snadno setřít – viz obrázek 2.
2. Hojný homogenní ulpívající vaginální fluor při BV. Snímek laskavě zapůjčil prof. Giovanni Miniello, Bari, Itálie. 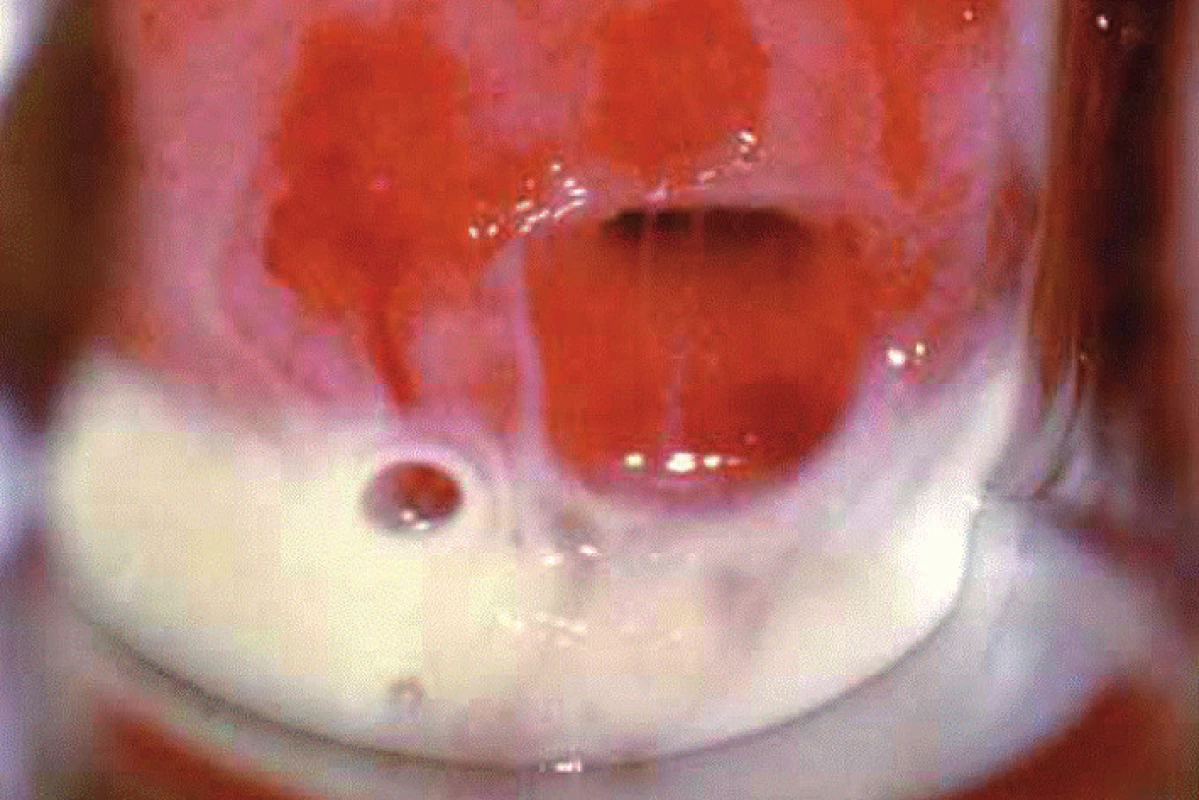
Nejpoužívanější při diagnostice BV jsou Amselova klinická kritéria [37]. Diagnóza se stanovovala přítomností alespoň tří ze čtyř ukazatelů:
- homogenní, bílý až našedlý, na stěnách ulpívající výtok,
- pH poševního sekretu > 4,5,
- pozitivní aminový pachový test (rybí zápach po přidání 10 % KOH),
- přítomnost klíčových buněk (clue cells) v MOP (> 20 % z epiteliálních buněk).
V poslední době bylo prokázáno, že pro diagnózu BV je dostatečná přítomnost klíčových buněk a pozitivní test s KOH. Přítomnost homogenního vaginálního výtoku má nízkou senzitivitu a pH > 4,5 není dostatečně specifické [74].
Mikroskopické vyšetření
Alternativní stanovení diagnózy BV je relativně jednoduché a rychlé mikroskopické vyšetření vzorku vaginálního stěru a kategorizace podle Haye a Isonové [38] či Nugentova skóre [39].
A) Kritéria Haye a Isonové:
Stupeň 1 (Normální nález) Převaha laktobacilů.
Stupeň 2 (Přechodný nález) Smíšená flóra s laktobacily a přítomností G. vaginalis a Mobiluncus sp.
Stupeň 3 (Bakteriální vaginóza) Převaha G. vaginalis a Mobiluncus sp. Málo anebo žádné laktobacily.
Modifikovaný skórovací systém Haye a Isonové rozděluje nález až od pěti stupňů:
Stupeň 0: Epiteliální buňky bez bakteri í.
Stupeň I: Normální, čistě laktobacilová vaginální flóra.
Stupeň II: Snížený počet laktobacilů se smíšenou bakteriální flórou.
Stupeň III: Smíšená bakteriální flóra, málo anebo žádné laktobacily.
Stupeň IV: Pouze G+ koky.
Stupně 0, I a IV nacházíme u žen bez BV.
Stupeň II je přechodný a u žen s BV podle Amselových kritéri í se nevyskytuje.
Stupeň III odpovídá BV podle Amselových kritéri í, a jako jediný tedy potvrzuje diagnózu BV [52].
B) Nugentův skórovací systém je náročnější a pracnější, a používá se proto spíše pro vědecké účely. Při hodnocení různými výzkumníky je přesnější a spolehlivější – tabulka 2.
Hodnocení Nugentova skóre:
- 0 – 3 BV nepřítomná
- 4 – 6 Přechodný stav
- 7+ Bakteriální vaginóza
Možnosti léčby BV
Ačkoliv BV může ustoupit i spontánně (v cca 1/ 3 případů), u žen se symptomatickou BV se doporučuje léčba kvůli vyššímu riziku vzniku komplikací.
Léčba je obzvlášť důležitá v graviditě. U všech žen s předčasným porodem nebo nízkou porodní hmotností novorozence v anamnéze je doporučeno vyšetření na BV a v pozitivním případě je indikována léčba. Rovněž tak je indikované cílené vyšetření a léčba BV u všech symptomatických těhotných.
Někteří lékaři doporučují preventivní terapii BV také u všech žen před plánovanými poševními operačními a diagnostickými výkony (interrupce, hysterektomie, zavedení IUD, endometrální biopsie, hysteroskopie apod.).
Vzhledem k tomu, že BV je polybakteriální infekcí, není nutné zjišťovat antibiotickou citlivost.
Konkomitantní terapie sexu álních partnerů není indikována. Je ovšem možné ji zvážit při opakovaných BV či u BV rezistentních na klasickou léčbu, ale vliv léčby partnerů na snížení rekurencí nebyl potvrzen [50].
V léčbě BV se uplatňuje jak celková, tak i lokální terapie.
Celková terapie
Metronidazol (Entizol) je lékem první volby [43]. Podáváme 1 – 2 tablety à 250 mg 3× denně p. o. po dobu 7 dnů anebo se podává 1 vaginální tableta à 500 mg intravaginálně každý večer po dobu 10 dní. Během léčby metronidazolem a alespoň jeden den po jejím ukončení nesmějí být požívány alkoholické nápoje, protože by mohlo dojít k vyvolání nežádoucích účinků, jako například abdominální křeče, na uze a, zvracení, bolesti hlavy a návaly krve. U rezistentních BV je možné podávat 500 mg p. o. dvakrát denně po dobu 14 dní.
Metronidazol přechází přes placentární bari éru a rychle proniká do fetální cirkulace, podávání je v prvním trimestru těhotenství kontraindikováno. V dalším průběhu těhotenství je možné metronidazol podávat pouze tehdy, je‑li to nezbytně nutné. Podáváme 1 tabletu à 250 mg 3× denně p. o. po dobu 7 dnů anebo se podají 2 g p. o. jednorázově. Metronidazol je vylučován mateřským mlékem v koncentracích podobných jeho koncentracím v plazmě. Protože u myší a potkanů působí kancerogenně, musí být u kojících žen rozhodnuto, zda mají přerušit kojení, nebo užívání metronidazolu [71].
Metronidazol vykazuje antiparazitární účinky a působí baktericidně na většinu obligatorních anaerobů. Nepůsobí na choroboplodné houby, viry a většinu aerobních nebo fakultativně anaerobních bakteri í. Výhodou je, že není účinný proti vaginálním laktobacilům, a po léčbě byl popsán nárůst jejich množství [28].
Klindamycin (Dalacin). Obvykle postačuje podání jedné tobolky à 300 mg 2× denně p. o. po dobu 7 dnů, ačkoliv výrobce doporučuje dávku rozdělit do 3 nebo 4 stejných dávek.
Klindamycin je primárně bakteriostatické antibiotikum a je indikován k léčbě infekcí vyvolaných citlivými G+ a G – aerobními i anaerobními bakteriemi. Nevýhodou je, že vůči působení klindamycinu jsou citlivé i poševní laktobacily.
Klindamycin prochází placentou a lze ho použít v těhotenství jen tehdy, je‑li to zcela nezbytné. Proniká do mateřského mléka, a přestože nebyly popsány nežádoucí účinky u kojených dětí matek užívajících klindamycin, užívání během kojení se nedoporučuje [71].
V běžné praxi se však metronidazol i klindamycin používají v průběhu celého těhotenství.
Lokální terapie
Klindamycin (Dalacin vaginální krém) ve formě vaginálního krému je vhodnou alternativou pro ženy ve druhém a třetím trimestru gravidity. Doporučená dávka je jeden plný aplikátor poševního krému intravaginálně, nejlépe před spaním, po dobu 3 nebo 7 po sobě jdoucích dnů. Pacientky mají být poučeny o nevhodnosti vaginálního pohlavního styku a používání jiných vaginálních prostředků (jako jsou tampony nebo výplachy) v průběhu léčby [71].
Dalacin vaginální krém obsahuje látky, které mohou oslabovat latexové nebo pryžové prostředky, jako kondomy a vaginální antikoncepční pomůcky. Z tohoto důvodu se doporučuje v průběhu léčby tyto prostředky nepoužívat [71].
Povidonum iodinatum (Betadine vaginální čípky) jsou hojně využívány jako velmi účinné širokospektré antiseptikum, zvláště jako profylaxe před vaginálními chirurgickými výkony. Ničí grampozitivní a gramnegativní bakterie, viry, houby a některé prvoky a spory [71].
K léčbě méně závažných infekcí se doporučuje aplikovat přípravek jedenkrát denně po dobu 7 dní, v případě infekcí závažnějších nebo při nedostatečné odpovědi dalších 7 dní. U rezistentních případů BV je možné podávat jeden čípek dvakrát denně 14 – 28 dní [71].
U pacientek s poruchami činnosti štítné žlázy má být použití co možná nejkratší. U těhotných a kojících žen omezujeme použití jen na odůvodněné případy, protože absorbovaný jod může prostupovat přes placentární bari éru a je vylučován do mateřského mléka. Používání přípravku může vyvolat přechodnou hypotyreózu plodu nebo novorozence [71].
BV je nemocí s vysokým výskytem rekurence. Rekurencí BV se rozumí jak recidiva, tak i reinfekce.
Podle výsledků klinických hodnocení se úspěšnost léčby BV metronidazolem a klindamycinem pohybuje mezi 70 – 82 %. V běžné klinické praxi se však úspěšnost pohybuje jen kolem 60 % [67]. Navíc je do jednoho měsíce po této léčbě výskyt relapsu BV zaznamenán až u 30 % pacientek [63,64]. Po devíti měsících od ukončení terapie dosahuje frekvence rekurence alarmujících 80 % [65].
Frekvence rekurence BV dosahuje až 80 %. Důvodem může být neschopnost obnovení dominantní laktobacilové flóry v důsledku perzistence zvýšeného pH nad 4,5 i po léčbě metronidazolem.
Důvody tak vysoké frekvence relapsů po léčbě samotným metronidazolem jsou zejména:
- Perzistence bakteri í typických pro BV v pochvě. Počet těchto bakteri í je sice léčbou redukován, nedochází však k úplné eradikaci.
- Neschopnost obnovení protektivní dominantní laktobacilové flóry.
- Přítomnost některých dalších faktorů, jež predisponují k opakovaným infekcím [66].
Z výše uvedeného důvodu vznikla potřeba doplnit stávající léčebný algoritmus a zvýšit tak nejenom úspěšnost iniciální terapie, ale také oddálit či zabránit relapsům. V rámci této snahy se již desítky let zkouší podání exogenních laktobacilů ve formách perorálních i lokálních, a to s nejednoznačnými výsledky. Nejnovějším trendem je snaha o ka uzální léčbu, tedy prostřednictvím snížení vaginálního pH pod 4,5 stimulovat kolonizaci poševního epitelu laktobacily přítomnými v pochvě.
Exogenní laktobacily
Experimentální studie prokázaly, že pH < 4,5 je důležitým faktorem pro adhezi laktobacilů k vaginálnímu epitelu [61]. Proto podání exogenních laktobacilů u žen s pH > 4,5, tedy i u žen trpících BV, ale i a u těch, které byly pro BV přeléčeny antibiotiky, často nepřináší očekávaný výsledek [6,7,40]. Důvodem bývá nemožnost adheze laktobacilů k vaginálnímu epitelu a tím pádem i neschopnost jeho kolonizace. Dalším důvodem je nesprávně zvolený kmen laktobacilu.
Lactobacillus acidophilus je obsažen v mnoha perorálních přípravcích určených k léčbě a prevenci střevní dysmikrobie, protože kolonizuje trávicí trakt lépe než jiné druhy laktobacilů [41]. Ve dvou vaginálních laktobacilových léčivých přípravcích registrovaných v České republice se nacházejí kmeny L. rhamnosus 85 % a L. delbrueckii subsp. bulgaricus 5 % (Fermalac vaginal cps. vag.) a L. acidophillus (Gynoflor tab. vag.) [71]. Součástí přirozené vaginální flóry zdravých žen jsou však odlišné kmeny laktobacila – L. crispatus, L. gasseri, L. iners a L. jensinii.
Otázkou je, zda jsou exogenní laktobacily z těchto přípravků schopny efektivní adheze a kolonizace poševního epitelu anebo je jejich účinnost omezena pouze na krátkou dobu po podání, kdy jsou ještě schopny do určité míry snížit pH vaginálního prostředí a umožnit tak přirozeným laktobacilům přítomným v pochvě a utlumeným vysokým pH adherovat k epitelu a pomnožit se. Jeví se, že návrat rovnováhy vaginální mikroflóry do fyziologických poměrů je dán spíše stimulací kolonizace pochvy těmito přirozenými kmeny laktobacilů díky poklesu pH, a ne díky laktobacilům dodaným exogenně. Výsledky některých randomizovaných studi í tomu nasvědčují. Například ve studii, kde se ve vaginálních globulích podával L. acidophillus, byl po 4 týdnech terapie pozorován relaps BV u až u 82 % původně vyléčených pacientek [49].
Z nejnovější metaanalýzy publikované v březnu 2008 a hodnotící účinnost exogenně podávaných laktobacilů v terapii a profylaxi bakteriálních urogenitálních infekcí z 11 randomizovaných studi í 7 neprokázalo žádný efekt. Autoři proto pro terapii BV použití probiotik s laktobacily nedoporučují [62].
Podle nejnovější metaanalýzy řady randomizovaných studi í se použití probiotik s exogenními laktobacily pro terapii BV nedoporučuje.
Nevýhodou obou přípravků registrovaných na českém trhu je také nutnost skladování při teplotě do 8 °C, což v praxi znamená použití chladničky [71]. Jeden z přípravků navíc obsahuje estriol, který je tak podáván ženám bez potvrzeného deficitu estrogenů.
Další studie se zaměřila na kvalitu volně prodejných produktů s laktobacily. Z analyzovaných produktů bylo téměř 70 % kontaminováno nejméně jedním patogenem, nejčastěji E. faecalis, pak také Clostridi um sporogenes, Streptococcus mitis a Pse udomonas sp. Většina produktů neobsahovala druhy laktobacilů, které deklarovala [70].
Prostředky snižující pH – vitamin C
Lepší pochopení fungování vaginálního ekosystému vyvolalo snahu o snížení poševního pH pod 4,5. Takové pH stimuluje adhezi a kolonizaci pochvy přirozenými kmeny laktobacilů. Odpadá tedy nutnost jejich exogenní suplementace. Účinnou a bezpečnou molekulou pro snížení vaginálního pH je kyselina askorbová (vitamin C). Vitamin C se tak stal základem moderního přístupu k léčbě a prevenci BV. V České republice jsou dostupné dva přípravky obsahující vitamin C jako účinnou látku [72].
VITAgyn C – vaginální krém s kyselým pH
Hlavní účinnou látkou zaručující kyselé pH vaginálního krému VITAgyn C je askorbyl fostát sodný – vysoce stabilní forma vitaminu C [68,69,72]. Vitamin C zaručuje okamžitý účinek na snížení vaginálního pH. Stabilní forma vitaminu C zabraňuje rychlé degradaci molekuly, a tak prodlužuje její působení. Kromě účinné acidifikace vitamin C stimuluje také nespecifickou imunitu na sliznici pochvy tím, že aktivuje chemotaxi a fagocytózu ne utrofilů a makrofágů namířenou proti pomnoženým patogenům.
Vitamin C zaručuje okamžitý účinek na snížení vaginálního pH pod 4,5. Takové pH stimuluje adhezi a kolonizaci pochvy přirozenými kmeny laktobacilů. Odpadá tedy nutnost jejich exogenní suplementace.
Významnou součástí VITAgynu C je také citran stříbrný s antibakteriálním a antimykotickým účinkem. Vazbou na membránové proteiny buněčné stěny patogenů narušuje iontovou rovnováhu a denaturací jejich DNA a RNA inhibuje reprodukci patogenních bakteri í a plísní, čímž umožňuje obnovení fyziologické dominance laktobacilů.
Další součástí vaginálního krému VITAgyn C jsou maltodextriny, jež slouží laktobacilům jako metabolický substrát pro jejich množení a růst do doby, než pH klesne natolik, že jsou schopny adheze k epiteliálním buňkám, ze kterých potom čerpají glykogen.
K účinnému snížení pH pochvy přispívá i obsah další součásti vaginálního krému VITAgyn C – kyseliny mléčné, jinak důležitého produktu samotných laktobacilů.
Doporučuje se podávat jeden plný aplikátor VITAgynu C intravaginálně jednou denně večer před uložením k spánku, po dobu šesti po sobě jdoucích dní zároveň s perorální léčbou metronidazolem. U pacientek s vysokou tendencí k relapsu se doporučuje další preventivní podání 1 – 2 aplikací týdně po dobu 12 týdnů nebo déle, a to i během těhotenství. Forma krému s jednorázovými aplikátory zaručuje komfortní, důkladné a rovnoměrné pokrytí celé vaginální sliznice [72].
V klinické studii byl VITAgyn C podáván pacientkám, u kterých přes adekvátní léčbu metronidazolem a/ nebo klindamycinem došlo k nejméně třem relapsům BV za posledních 12 měsíců. Do studie byly zařazeny pacientky s mikroskopickým nálezem absence laktobacilů a přítomností pomnožených patogenů spojovaných s BV. Již dva týdny po zahájení podávání VITAgynu C došlo u 92,5 % pacientek ke zlepšení stavu (u 72,5 % pacientek nález výhradně laktobacilové flóry, u 20 % zvýšení počtu laktobacilů). Pouze u 7,5 % žen nedošlo ke změně oproti výchozímu stavu. Účinek přetrvával i po dalších třech měsících od zahájení terapie VITAgynem C – u 77,5 % pacientek trval zlepšený stav, u 12,5 % došlo k návratu do výchozího stavu [66].
Podání vaginálního krému s vitaminem C a citranem stříbrným ženám s opakovanými relapsy BV vedlo ke zlepšení stavu vaginální mikroflóry u 92,5 % pacientek.
Feminella Vagi C – vaginální tablety
Jednu vaginální tabletu s obsahem kyseliny askorbové podáváme večer po dobu 6 dnů. Léčbu je vhodné zopakovat po menstru aci. Z nežádoucích účinků může docházet k pálení nebo svědění v pochvě [72].
Preventivní režimová opatření
BV lze částečně předcházet sexu ální abstinencí, snížením počtu sexu álních partnerů, nepoužíváním žádných poševních výplachů a důsledným dodržením délky předepsané terapie BV i v případě, že symptomy ustoupí. Vznik BV v důsledku kontaminace pochvy střevní flórou umožňují některé sexu ální praktiky (např. anální styk) a nošení spodního prádla s tenkým pruhem (tzv. tanga), čemuž je pak vhodnější se vyhýbat. Lze rovněž doporučit spíše sprchování než koupání ve vaně, řádnou suplementaci žen železem v době před početím [10] a preventivní vaginální aplikaci vhodných přípravků s vitaminem C.
Podle dostupných údajů se totiž BV vyskytuje častěji u žen:
- s několika sexu álními partnery [19];
- s novým sexu álním partnerem [19];
- používajících poševní výplachy [19,36];
- používajících často koupel (více než 4× týdně) [53];
- nepoužívajících hormonální antikoncepci [53];
- první týden po menstru aci [53];
- s nitroděložním tělískem (IUD) [19];
- po dvou a více porodech [53];
- s diabetem mellitus;
- v souvislosti s psychosociálním stresem [9];
- se subklinickou sideropenickou anémi í [10];
- kuřaček cigaret [19].
Závěr
Bakteriální vaginóza je nejčastější vaginální infekcí. Úspěšnost léčby BV metronidazolem a klindamycinem v běžné klinické praxi se pohybuje jen kolem 60 %. Navíc výskyt rekurence dosahuje až 80 %. Pokusy zlepšit účinnost léčby pomocí exogenní suplementace laktobacilů nenaplnily očekávání a podle nejnovější metaanalýzy randomizovaných studi í se nedoporučuje. Moderním přístupem je snaha obnovit predominanci laktobacilů prostřednictvím snížení vaginálního pH pod 4,5. Acidifikace tak stimuluje adhezi a kolonizaci pochvy přirozenými kmeny laktobacilů. V rámci terapie BV na bázi vitaminu C lze nově využít vaginální krém s kyselým pH (VITAgyn C).
Článek byl již publikován v NEUMM 2008/2.
Doručeno do redakce: 8. 9. 2008
Přijato po recenzi: 22. 10. 2008
MUDr. Juraj Minárik
New EU Magazine of Medicine
Odborný redaktor
Sources
1. Chan RCY, Bruce AW, Reid G. Adherence of cervical, vaginal and distal urethral normal microbial flora to human uroepithelial cells and the inhibition of adherence of uropathogens by competitive exclusion. J Urol 1984; 131 : 596 – 601.
2. Schwebke JR, Richey CM, Weiss HL. Correlation of behavior with microbiological changes in vaginal flora. J Infect Dis 1999; 180 : 1632 – 1636.
3. Eden CS, Hanson LA, Jodal U et al. Variable adherence to normal human urinary - tract epithelial cells of Escherichia coli strains associated with various forms of urinary - tract infection. Lancet 1976; 1 : 490 – 492.
4. Ho olon TM, Hillier S, Johnson C et al. Escherichia coli bacteri uria and contraceptive method. JAMA 1991; 265 : 64 – 69.
5. Reid G, Bruce AW, Co ok RL, Llano M. Effect on the urogenital flora of antibiotic therapy for urinary tract infection. Scand J Infect Dis 1990; 22 : 43 – 47.
6. Pirotta M, Gunn J, Chondros P et al. The PAV trial: Does lactobacillus prevent post‑antibiotic vulvovaginal candidiasis? Protocol of a randomised controled trial. BMC Family Practice 2004; 5 : 5.
7. Pirotta M, Gunn J, Chondros P, Grover S, Hurley S, Garland S. Effect of lactobacillus in preventing post‑antibiotic vulvovaginal candidiasis: a randomized controlled trial. BMJ, online first bmj.com published 27. 8. 2004.
8. Schwebke JR, Weiss H. Influence of the normal menstru al cycle on vaginal microflora. Clin Infect Dis. 2001; 32 : 325.
9. Nansel T, Riggs M, Yu KF et al. The association of psychosocial stress and bacterial vaginosis in a longitudinal cohort. Am J Ob Gyn Febru ary 2006; 194(2): 381 – 386.
10. Verstraelen H, Delanghe J, Roelens K et al. Subclinical iron deficiency is a strong predictor of bacterial vaginosis in e arly pregnancy. BMC Infectious Dise ases 2005; 5 : 55.
11. González PAA, Ortíz ZMC, Irigoyen CA. Bacterial vaginosis a “bro ad overview”. Rev Latino am Microbiol. 1999 Jan - Mar; 41(1): 25 – 34.
12. Wiesenfeld H.C, Hillier SL, Krohn MA et al. Bacterial vaginosis is a strong predictor of Neisseria gonorrhoe ae and Chlamydia trachomatis infection. Clin Infect Dis 2003; 36 : 663 – 668.
13. Taha TE, Gray RH, Kumwenda NI et al. HIV infection and disturbances of vaginal flora during pregnancy. JAcquir Immune Defic Syndr Hum Retrovirol 1999; 20 : 52 – 59.
14. Royce RA, Thorp J, Granados JL et al. Bacterial vaginosis associated with HIV infection in pregnant women from North Carolina. J Acquir Immune Defic Syndr Hum Retrovirol 1999; 20 : 382 – 386.
15. Sewankambo N, Gray RH, Wawer MJ et al. HIV - 1 infection associated with abnormal vaginal flora morphology and bacterial vaginosis. Lancet 1997; 350 : 546 – 550.
16. Taha TE, Ho over DR, Dallabetta GA et al. Bacterial vaginosis and disturbances of vaginal flora: association with incre ased acquisition of HIV. AIDS 1998; 12 : 1699 – 1706.
17. Martin H, Nyange PM, Richardson BA et al. Vaginal lactobacilli, microbial flora, and risk of human immunodeficiency virus type 1 and sexu ally transmitted dise ase acquisition. J Infect Dis 1999; 180 : 1863 – 1868.
18. Hashemi FB, Ghassemi M, Roebuck KA et al. Activation of human immunodeficiency type I expression by Garnerella vaginalis. J Infect Dis 1999; 179 : 924.
19. Morris M, Nicoll A, Simms I, Wilson J, Catchpole M. Bacterial vaginosis: a public he alth review. BJOG 2001; 108 : 439 – 450.
20. Genc MR, Vardhana S, Delaney ML et al. MAP Study Group: Relationship between a toll‑like receptor - 4 gene polymorphism, bacterial vaginosis related flora and vaginal cytokine responses in pregnant women. Eur J Obstet Gynecol Reprod Biol 2004; 116 : 152 – 156.
21. Simhan H, Caritis S, Hillier S et al. Cervical anti‑inflammatory cytokine concentrations are decre ased among pregnant women with bacterial vaginosis. Am J Obstet Gynecol 2004, 191 : 11(suppl).
22. Bendich A. Micronutrients in women’s he alth and immune function. Nutrition 2001; 17 : 858 – 867.
23. Bhaskaram P. Immunobiology of mild micronutrient deficiencies. Br J Nutr 2001 : 75 – 80.
24. Rosenstein IJ, Fontaine EA, Morgan DJ et al. Relationship between hydrogen peroxide - producing strains of lactobacilli and vaginosis‑associated bacterial species in pregnant women. Eur J Clin Microbiol Infect Dis 1997; 16(7): 517 – 522.
25. Hillier SL, Krohn MA, Klebanoff SJ et al. The relationship of hydrogen peroxide - producing lactobacilli to bacterial vaginosis and genital microflora in pregnant women. Obstet Gynecol 1992; 79(3): 369 – 373.
26. Pu apermpo onsiri S, Kato N, Watanabe K et al. Vaginal microflora associated with bacterial vaginosis in Japanese and Thai pregnant women. Clin Infect Dis 1996; 23(4): 748 – 752.
27. Beigi RH, Wiesenfeld HC, Hillier SL et al. Factors Associated with Absence of H2O2 Producing Lactobacillus among Women with Bacterial Vaginosis. J Infect Dis 2005; 191 : 924 – 929.
28. Agnew KJ, Hillier SL. The effect of tre atment regimens for vaginitis and cervicitis on vaginal colonization by lactobacilli. Sex Transm Dis 1995; 22 : 269 – 273.
29. Hillier SL, Nugent RP, Eschenbach DA et al. Association between bacterial vaginosis and preterm delivery of a low birth weight infant. N Engl J Med 1995; 333 : 1737 – 1742.
30. Hillier SL, Marti us J.; Krohn MA et al. A case - control study of chorio amnionic infection and histologic chorio amnionitis in prematurity. N Engl J Med 1988; 319 : 972 – 978.
31. Paavonen J, Teisala K, Heinonen PK et al. Microbiological and histopathological findings in acute pelvic inflammatory dise ase. Br J Obstet Gynaecol 1987; 94 : 454 – 460.
32. Hillier SL, Kiviat NB, Hawes SE et al. Role of bacterial vaginosis associated micro organisms in endometritis. Am J Obstet Gynecol 1996; 175 : 435 – 441.
33. Watts DH, Krohn MA, Hillier SJ, Eschenbach DA. Bacterial vaginosis as a risk factor for post cesare an endometritis. Obstet Gynecol 1990; 75 : 52 – 58.
34. Larsson P, Platz - Christensen JJ, Thejls H et al. Incidence of pelvic inflammatory dise ase after first trimester legal abortion in women with bacterial vaginosis after tre atment with metronidazole: a double - blind, randomized study. Am J Obstet Gynecol 1992; 166 : 100 – 103.
35. Soper DE, Bump RC, Hurt WG. Bacterial vaginosis and trichomoniasis vaginitis are risk factors for cuff cellulitis after abdominal hysterectomy. Am J Obstet Gynecol 1990; 163 : 1016 – 1021.
36. Ness RB, Hillier SL, Richter HE et al. Douching in Relation to Bacterial Vaginosis, Lactobacilli, and Facultative Bacteria in the Vagina. Obstet Gynecol 2002; 100 : 765 – 772.
37. Amsel R, Totten PA, Spiegel CA et al. Nonspecific vaginitis. Diagnostic criteria and microbial and epidemiologic associations. Am J Med 1983; 74 : 14 – 22.
38. Ison CA, Hay PE. Validation of a simplified grading of Gram stained vaginal sme ars for use in genitourinary medicine clinics. Sex Transm Infect 2002; 78 : 413 – 415.
39. Nugent RP, Krohn MA, Hillier SL. Reliability of diagnosing bacterial vaginosis is improved by a standardized method of Gram stain interpretation. J Clin Microbiol 1991; 29 : 297 – 301.
40. Fredricsson B, Englund K, Weintra ub L et al. Ecological tre atment of bacterial vaginosis. Lancet 1987; 7 : 276.
41. Sarra PC, Dellaglio F. Colonization of a human intestine by four different genotypes of Lactobacillus acidophilus. Microbiologia 1984; 7 : 331 – 339.
42. Larsson PG, Stray - Pedersen B, Ryttig KR et al. Human lactobacilli as supplementation of clindamycin to patients with bacterial vaginosis reduce the recurrence rate; a 6 - month, double - blind, randomized, placebo - controlled study. BMC Women’s He alth 2008; 8 : 3.
43. ACOG Practice Bulletin. Clinical management guidelines for obstetrician - gynecologists, Number 72, May 2006. Vaginitis. Obstet Gynecol 2006; 107(5): 1195 – 1206.
44. Kane KY, Pierce R. What are the most effective tre atments for bacterial vaginosis in nonpregnant women? J Fam Pract 2001; 50(5): 399 – 400.
45. Joesoef MR, Schmid G. Bacterial vaginosis. Clin Evid 2004; 2054 – 2063.
46. Larsson PG, Forsum U. Bacterial vaginosis – a disturbed bacterial flora and tre atment enigma. Apmis 2005; 113(5): 305 – 316.
47. Bradshaw CS, Morton AN, Hocking J et al. High recurrence rates of bacterial vaginosis over the course of 12 months after oral metronidazole therapy and factors associated with recurrence. J Infect Dis 2006; 193(11): 1478 – 1486.
48. Vasquez A, Jakobsson T, Ahrne S et al. Vaginal lactobacillus flora of he althy Swedish women. J Clin Microbiol 2002; 40(8): 2746 – 2749.
49. Hallen A, Jarstrand C, Pahlson C. Tre atment of bacterial vaginosis with lactobacilli. Sex Transm Dis 1992; 19(3): 146 – 148.
50. Swedberg J, Steiner JF, Deiss F et al. Comparison of single vs. one - week course of metronidazole for symptomatic bacterial vaginosis. JAMA 1985; 254 : 1046.
51. Gardner HL, Dukes CD. Haemophilus vaginalis vaginitis. A newly defined specific infection previously classified “non‑specific” vaginitis. Am J Obstet Gynecol 1955; 69 : 962 – 976.
52. Screening Guideline Steering Group. Sexu ally Transmitted Infections: UK National Screening and Testing Guidelines. August 2006.
53. Holzman C, Leventhal JM, Qi u H. et al. Factors Linked to Bacterial Vaginosis in Nonpregnant Women. Am J Pub He alth 2001; 91(10): 1664 – 1470.
54. Priestley CJ, Jones BM, Dhar J, Go odwin L. What is normal vaginal flora? Genitourin Med 1997; 73 : 23 – 28.
55. Ke ane FE, Ison CA, Taylor Robinson D. A longitudinal study of the vaginal flora over a menstru al cycle. Int J STD AIDS 1997; 8 : 489 – 494.
56. Hay PE, Ugwumadu A, Chowns J. Sex, thrush and bacterial vaginosis. Int J STD AIDS 1997; 8 : 603 – 608.
57. Ness RB, Kip KE, Hillier SL et al. A Cluster Analysis of Bacterial Vaginosis‑associated Microflora and Pelvic Inflammatory Dise ase. Am J Epidemiol 2005; 162 : 585 – 590.
58. Soledad B, Su árez JE, Vázquez F et al. Adherence of Human Vaginal Lactobacilli to Vaginal Epithelial Cells and Interaction with Uropathogens. Infection and Immunity May 1998 : 1985 – 1989.
59. Osset J, Bartolomé RM, García E et al. Assessment of the Capacity of Lactobacillus to Inhibit the Growth of Uropathogens and Block Their Adhesion to Vaginal Epithelial Cells. J Infect Dis 2001; 183 : 485 – 491.
60. Witkins SS, Giraldo PC, Linhares I. New insights into the immune pathogenesis of recurrent vulvovaginal candidiasis. It J Gynecol Obstet 2000; 3 : 114
61. Andre u A, Stapleton AE, Fennell CL et al. Hemagglutination, adherence, and surface properties of vaginal Lactobacillus species. J Infect Dis 1995; 171(5): 1237 – 1243.
62. Barrons R, Tassone D. Use of Lactobacillus probiotics for bacterial genitourinary infections in women: A review. Clin Ther 2008; 30(3): 453 – 468.
63. Eschenbach DA, Critchlow CM, Watkins H et al. A dose‑duration study of metronidazole for the tre atment of nonspecific vaginosis. Scand J Infect Dis 1983; 40(suppl): 73.
64. Ugwumadu AHN, Hay PE. Bacterial vaginosis: sequelae and management. Curr Opin Infect Dis 1999 12(1): 53.
65. Hillier SL, Holmes KK. Bacterial vaginosis, p. 547. In: Holmes KK, Mardh PA, Sparling PF, Wiesner PJ (eds.). Sexu ally transmitted dise ases, 2nd ed. McGraw - Hill Bo ok Co., New York, 1990.
66. Miniello G. Una associazione Vitamina C e Argento nella profilassi della Vaginosi Batterica ricorrente. La Colposcopia in Italia Anno XXI – N. 2. 17 – 21.
67. Larsson PG, Forsum U. Bacterial vaginosis - a disturbed bacterial flora and tre atment enigma. Apmis 2005; 113(5): 305 – 316.
68. Austria R, Semenzato A, Bettero A et al. Stability of vitamin C derivatives in solution and topical formulations. J Pharm Biomed Anal 1997; 15(6): 795 – 801.
69. Spiclin P, Homar M, Zupancic - Valant A et al. Sodi um ascorbyl phosphate in topical microemulsions. Int J Pharm 2003; 256(1 – 2): 65 – 73.
70. Hughes VL, Hillier SL. Microbiologic characteristics of Lactobacillus products used for colonization of the vagina.Obstet Gynecol 1990; 75(2): 244 – 248.
71. Souhrn údajů o přípravcích Entizol, Dalacin C, Dalacin vaginální krém, Betadine vaginální čípky, Fermalac vaginal a Gynoflor. Staženo z www.sukl.cz dne 9. 5. 2008.
72. Příbalový leták přípravků VITAgyn C – vaginální krém s kyselým pH a Feminella Vagi C.
73. Miniello G. Vaginal Environment. Prezentace na celostátní konferenci České gynekologické a porodnické společnosti ČLS JEP a Sdružení soukromých gynekologů ČR. Hradec Králové, 6. – 8. 6. 2008.
74. Mašata J, Jedličková A et al. Infekce v gynekologii a porodnictví. Praha: Maxdorf 2004.
75. Reid G, Bruce AW. Urogenital infections in women: can probiotics help? Postgrad. Med. J. 2003; 79 : 428 – 432.
76. Sobel JD, Chaim W. Vaginal Microbiology of Women with Acute Recurrent Vulvovaginal Candidiasis. J. Clin. Microbiol 1996; 34(10): 2497 – 2499.
77. Vallor AC, Antonio MAD, Hawes SE et al. Factors Associated with Acquisition of, or Persistent Colonization by, Vaginal Lactobacilli: Role of Hydrogen Peroxide Production. J Infect Dise ases 2001; 184 : 1431 – 1436.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inPractical Gynecology

2008 Issue 4-
All articles in this issue
- Factors influencing vaginal eumicrobia
- Chlamydias pathogenic for man – their significance for gynaecological- obstetric and urological practice
- Bacterial vaginosis and the role of vaginal acidification
- Possibilities of paliative treatment of ovarial tumour
- Identification of proliferation markers in endometrial carcinoma
- Practical Gynecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Bacterial vaginosis and the role of vaginal acidification
- Factors influencing vaginal eumicrobia
- Identification of proliferation markers in endometrial carcinoma
- Possibilities of paliative treatment of ovarial tumour
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


