-
Medical journals
- Career
Laparoskopická versus otvorená elektívna pravostranná hemikolektómia pri adenokarcinóme hrubého čreva
Authors: K. Lovay; J. Barla; J. Vaško; A. Lendel; M. Rákoš
Authors‘ workplace: Oddelenie chirurgie, Fakultná nemocnica s poliklinikou J. A. Reimana, Prešov
Published in: Rozhl. Chir., 2021, roč. 100, č. 12, s. 584-591.
Category: Original articles
doi: https://doi.org/10.33699/PIS.2021.100.12.584–591(retrospektívna štúdia)
Overview
Úvod: Aj dnes, v čase plného rozvoja laparoskopie je dôležité spätné porovnanie s klasickou otvorenou chirurgiou. Cieľom práce bolo retrospektívne porovnať krátkodobé perioperačné a včasné pooperačné výsledky medzi laparoskopickou (LPH) a otvorenou (OPH) pravostrannou hemikolektómiou pri liečbe karcinómu hrubého čreva.
Metódy: Retrospektívna analýza sleduje 57 pacientov bez ohľadu na vek či pohlavie, ktorí podstúpili elektívnu pravostrannú hemikolektómiu z dôvodu adenokarcinómu pravej časti hrubého čreva v období 2 rokov. Štúdia porovnáva laparoskopickú a klasickú metódu na základe perioperačných a včasných pooperačných výsledkov.
Výsledky: Takmer v žiadnych zo sledovaných dát sme nenašli štatisticky signifikantný rozdiel medzi LPH a OPH. Dĺžka operačného výkonu bola pri OPH 128 min a pri LPH 151 min, percentuálny podiel konvertovaných LPH predstavoval 16,7 %. Štatisticky významný rozdiel sme pozorovali v množstve krvných strát, LPH 74±106 ml versus OPH 159 ± 96 ml p≤0,05. Priemerná dĺžka pooperačnej hospitalizácie bola 7,2 dňa pri LPH a 8,1 dňa pri OPH. Komplexný index komplikácii sme vypočítali pri laparoskopii 8,9 a pri konvenčnej metóde 17,8.
Záver: Výsledky na našom pracovisku dokazujú, že laparoskopická a otvorená pravostranná hemikolektómia boli v danom čase rovnocenné z pohľadu sledovaných dát. Avšak nemôžeme ignorovať, že väčšina dát naznačuje benefit laparoskopie nad konvenčnou metódou.
Klíčová slova:
Adenokarcinom – laparoskopia – hemikolektómia − pravé kolon
ÚVOD
Od prvej úspešnej pravostrannej hemikolektómie zrealizovanej Reybardom v roku 1832 ubehlo mnoho rokov, ale aj dnes platí jej dominantné postavenie v riešení karcinómu hrubého čreva [1].
Podľa Americkej inštitúcie pre výskum rakoviny je kolorektálny karcinóm tretí najčastejšie sa vyskytujúci karcinóm na svete. V roku 2018 bol diagnostikovaný 1,8 mil. pacientom a tvoril 10,6 % z celkového počtu novodiagnostikovaných malignít [2]. Dlhodobo je známe, že najvyššia incidencia a mortalita na kolorektálny karcinóm je práve v strednej Európe. Vzhľadom na to pokladáme za dôležité venovať sa tejto téme, aby sme dospeli nielen k zlepšeniu v prevencii a diagnostike nádorov hrubého čreva, ale aj k poskytovaniu novodobej liečby, či už z technologického, materiálneho alebo personálneho pohľadu v našom regióne.
Aj dnes v čase plného rozvoja laparoskopických a v počiatočných štádiách rozvoja robotických metód v chirurgii je dôležité spätné porovnanie jednotlivých metód s klasickou otvorenou chirurgiou. Počiatky laparoskopie na našom pracovisku siahajú do 90 rokov minulého storočia, ale až v posledných rokoch nadobudla laparoskopia fundamentálne postavenie v liečbe kolorektálnych karcinómov. Z tohto dôvodu sa snažíme v našej analýze o zhodnotenie našich doterajších výsledkov a skúsenosti.
V štúdii sa zameriavame na porovnanie laparoskopickej a klasickej metódy pravostrannej hemikolektómie v elektívnej liečbe adenokarcinómu pravej strany hrubého čreva za uplynulé dva roky na našom pracovisku. Vyhodnocujeme a porovnávame dáta z hľadiska efektivity jednotlivých metód, ich perioperačné ale aj včasné postoperačné výsledky z pohľadu časových nárokov a zároveň hodnotíme sprievodné komplikácie pomocou Clavien-Dindo klasifikácie [3].
METÓDY
Na pracovisku FNsP J. A. Reimana v Prešove sme od januára 2019 do decembra 2020 vykonali 75 pravostranných hemikolektómií z dôvodu adenokarcinómu. Štúdia z toho retrospektívne sleduje 57 pacientov, ktorým bol predoperačne kolonoskopicky diagnostikovaný a histologicky verifikovaný adenokarcinóm pravej časti hrubého čreva a následne podstúpili v našej nemocnici elektívnu pravostrannú hemikolektómiu. Zo štúdie boli vynechaní pacienti s adenokarcinómom, ktorí museli byť operovaní akútne pre známky ileózneho stavu.
Štúdia porovnáva klasickú a laparoskopickú hemikolektómiu v troch pozorovaných skupinách dát uvedených nižšie.
Z demografického a klinického hľadiska boli do štúdie zahrnutí pacienti bez ohľadu na vek, pohlavie, BMI či ASA skóre. Z hľadiska TNM klasifikácie sa zameriavame na pooperačnú patologickú TNM klasifikáciu a aj vzhľadom na to sa nevenujeme predoperačnému stagingu.
Dáta konvertovaných pacientov sú vyhodnotené podľa Intention-to-treat analýzy, a teda sú spracované spolu s LPH skupinou.
Pri voľbe operačnej metódy sa primárne snažíme o miniinvazívny laparoskopický prístup, pri absolútnej alebo relatívnej kontraindikácii pristupujeme k otvorenej metóde.
Výkony boli realizované rôznymi operatérmi nášho chirurgického oddelenia.
Za účelom zhodnotenia pooperačných komplikácii sme využili Clavien-Dindo klasifikáciu chirurgických komplikácii a zároveň sme stanovili Komplexný index komplikácii (CCI − The Comprehensive Complication Index ), ktorý je založený na stupni komplikácii stanoveného Clavien-Dindo klasifikáciou a implementuje všetky vyskytnuté komplikácie po intervencii. Celková morbidita je vyjadrená na škále od 0 (bez komplikácii) po 100 (úmrtie) [4].
Rozdelenie dát:
1. Demografické a klinické dáta – vek, pohlavie, BMI, ASA, lokalizácia tumoru, predchádzajúce abdominálne operácie, pTNM.
2. Perioperačné dáta – typ výkonu, typ anastomózy, operačný čas, počet konverzií, krvné straty, počet R0 resekcií, počet LU v preparáte.
3. Pooperačné dáta – dĺžka pooperačnej hospitalizácie, pooperačná morbidita a mortalita, dáta spojené s návratom peristaltiky a realimentáciou.
Chirurgická technika
Onkologicko-chirurgické kritéria pre LPH boli rovnaké ako pre konvenčnú operačnú techniku, pri oboch bola vykonaná kompletná mezokolická excízia (CME), pri nádoroch lokalizovaných v centrálnej časti priečneho kolon spolu s centrálnou ligáciou ciev (CVL). Ďalej boli zachované princípy radikálnej liečby zahŕňajúce en bloc resekciu, no – touch izolačnú techniku, D2/D3 lymfadenektómiu, ochranu rany a adekvátne resekčné okraje. Pri oboch metódach vytvárame ileotransverzo - anastomózu side to side izoperistalticky.
U pacientov v skupine LPH postupujeme v mediolaterálnom smere, začíname s preparáciou ciev, ktoré sú identifikované a prerušené s dvojklipovým uzavretím. Následne prechádzame na preparáciu mezokola v embryonálnej vrstve medzi Toldtovou a Gerotovou fasciou. Pokračujeme prerušením terminálneho ilea pomocou endostapleru a dokončujeme kompletnú mobilizáciu terminálneho ilea, céka a ascendentného kolon až po hepatálnu flexúru. V ďalšej etape sa prerušuje gastrokolické ligamentum a mobilizuje sa priečne kolon a hepatálna flexúra, priečna časť hrubého čreva je prerušená pomocou endostapleru. Následne je intrakorporálne vytvorená ileotransverzo – anastomóza side to side pomocou endostapleru šírky 45 mm a s definitívnym uzavretím pomocou pokračujúceho stehu v jednej vrstve (používaný materiál V-Loc).
U pacientov v skupine OPH sa dostávame do dutiny brušnej z priečneho rezu alebo zo strednej laparotómie. Následne postupujeme lateromedialným smerom, vo vrstve postupne uvoľňujeme terminálne ileum, cékum a ascendentný kolon a hepatálnu flexúru, po ligácii cievneho zásobenia prerušujeme terminálne ileum pomocou lineárneho cutter staplera. Ďalej uvoľňujeme gastrokolické ligamentum a po mobilizáci zvyšku pravého kolon prerušujeme priečne kolon rovnako, pomocou lineárneho cutter staplera. Následne je ručne vytvorená dvojvrstvová ileotransverso − anastomóza side to side.
Štatistická analýza
Kvantitatívne premenné boli vyjadrené pomocou priemernej hodnoty spolu so smerodajnou odchýlkou. Ich analýza bola prevedená pomocou dvojvýberového t-testu s nerovnosťou rozptylov. Chi-squared test homogenity a nezávislosti bol použitý pre kategorické premenné, ktoré sú v tabuľkách uvedené v ich absolútnych hodnotách a percentách. Hodnota p-value menej ako 0,05 je interpretovaná, ako štatisticky významná a vedie, teda k zamietnutiu nulovej hypotézy.
VÝSLEDKY
1. Demografické a klinické dáta, TNM klasifikácia
Demografické a klinické dáta jednotlivých súborov štúdie sú zosumarizované v Tab. 1. V našom súbore sú pacienti vo veku od 31 do 89 rokov, z toho 37 mužov a 20 žien. Približne 2/3 z celkového počtu pacientov zahrnutých v štúdii tvorili muži. Priemerný index telesnej hmotnosti (BMI) sa v oboch sledovaných skupinách nachádzal v hodnotách miernej nadváhy. Z celkového počtu pacientov, ktorí podstúpili pravostrannú hemikolektómiu, 20 spadalo do kategórie obéznych, čo sa rovná 35 %. Ani jeden pacient nespadal do skupiny ťažkej obezity či naopak podvýživy. Podľa ASA klasifikácie anestéziologického rizika sa členovia oboch skupín v priemere nachádzali na rozhraní 2 a 3 skupiny. V grafe 1 môžeme vidieť percentuálne zastúpenie výskytu tumoru v jednotlivých častiach pravého kolon. V našich výsledkoch bol tumor najčastejšie lokalizovaný v oblasti céka, a to skoro v 39 % prípadoch. Samozrejme za účelom vylúčenia vplyvu predchádzajúcich abdominálnych operačných výkonov na pooperačné výsledky sme vyhodnotili aj tento faktor.
Table 1. Demografické a klinické dáta a TNM klasifikácia
Tab. 1: Demographic and clinical data and TNM classification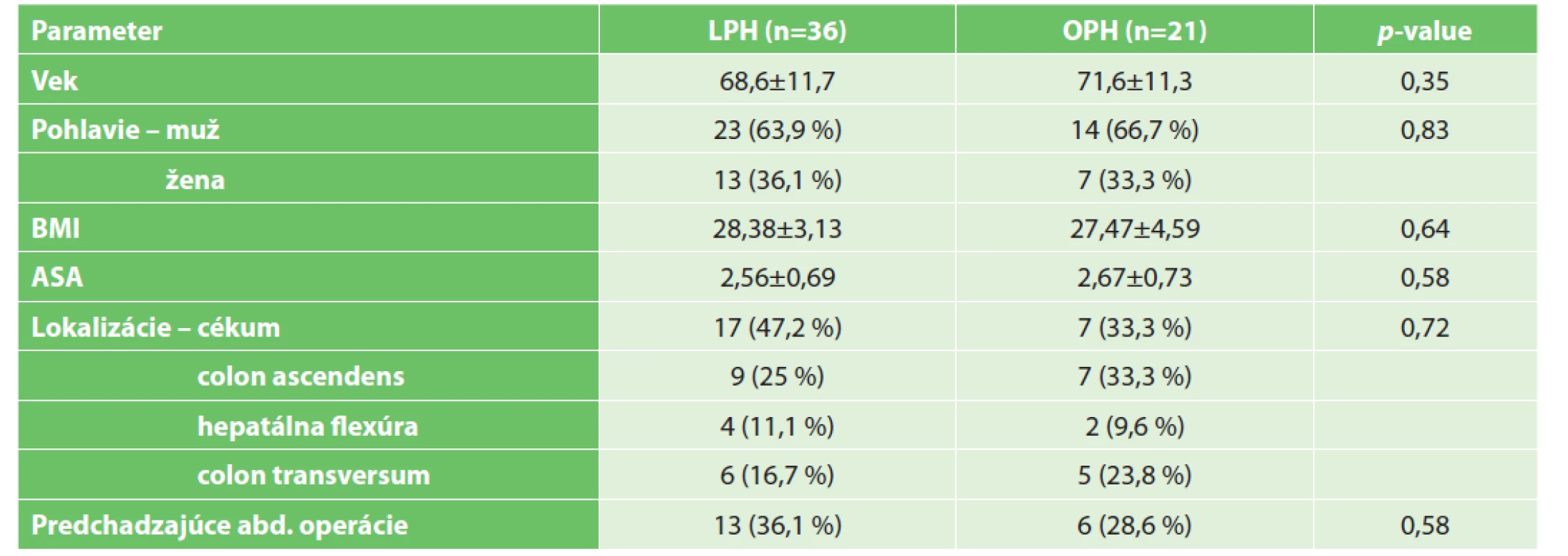
Graph 1. Percentuálne zastúpenie lokalizácie tumoru v jednotlivých častiach pravého colon
Graf 1: Percentage of localization tumor in the individual parts of the right colon
V Tab. 2 uvádzame zastúpenie v jednotlivých skupinách TNM klasifikácie. Môžeme pozorovať, že viac ako polovicu pacientov sme operovali v T3 štádiu a viac ako 4/5 prípadov bolo v N0 až N1 štádiu postihnutia regionálnych lymfatických uzlín. V dolnej časti tabuľky uvádzame aj prítomnosť vzdialených metastáz, kde v prípade laparoskopického riešenia, ako štádium M0 bolo uzatvorených 30 prípadov (83,3 %) a pri klasickom riešení 14 prípadov (66,7 %). Z pohľadu samostatných skupín sa medzi nimi nenašiel signifikantný rozdiel ani v jednom zo sledovaných demografických, klinických údajov či TNM klasifikácie.
Table 2. Patologická TNM klasifikácia
Tab. 2: Pathological TNM classification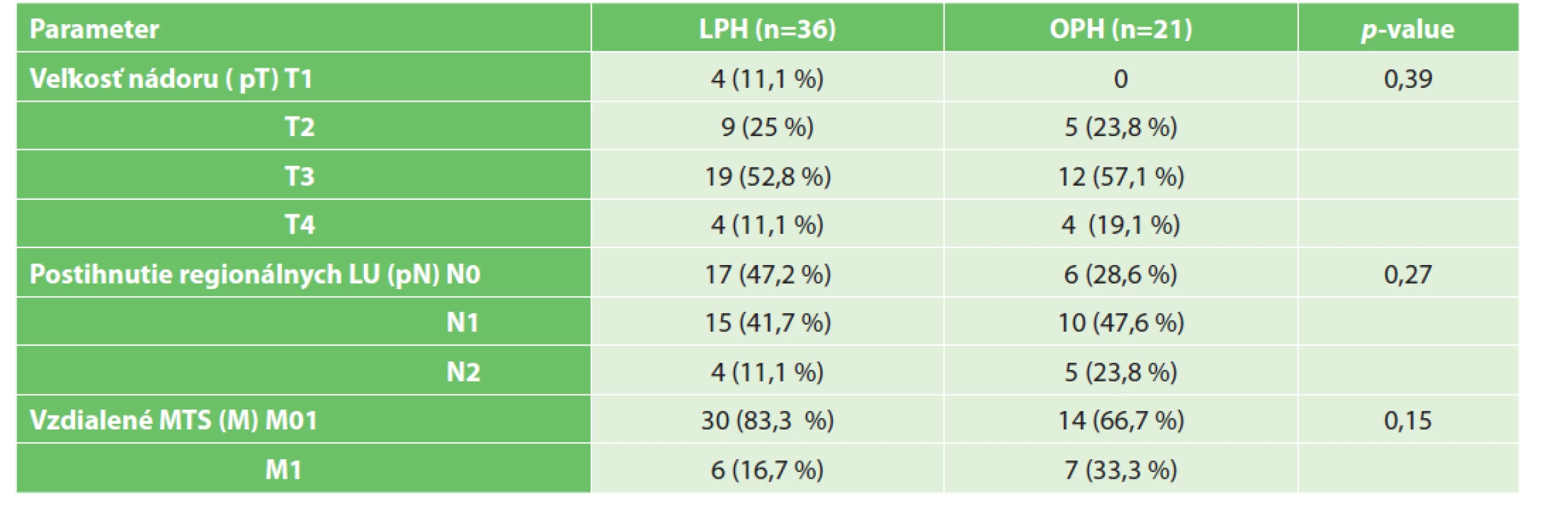
2. Perioperačné dáta
Laparoskopia je preferovanou metódou v liečbe adenokarcinómu pravého kolon na našom pracovisku. V našej štúdii bola využitá v 63 % prípadov. Vo všetkých prípadoch bola vytvorená izoperistaltická ileotransversoanastomóza side to side. Pri laparoskopickom riešení musela byť uskutočnená konverzia v 6 prípadoch z 36 zrealizovaných, a to z nasledovných príčin. Pre krvácanie 3x, z dôvodu zrastov 2x a 1x pre krytú perforáciu. Priemerný čas pravostrannej hemikolektómie bol 142 minút. Pri otvorenej metóde môžeme pozorovať priemerný čas 128 minút, pri laparoskopickej 150 minút, avšak rozdiel medzi LPH a OPH nie je štatistický významný. Štatisticky signifikantný rozdiel medzi jednotlivými metódami nám vyšiel v prípade perioperačných krvných strát, v jednoznačný prospech laparoskopie, pri ktorej krvné straty v priemere predstavovali 74 ml. Z onkologického hľadiska je samozrejme veľmi dôležitý počet lymfatických uzlín v preparáte a pozitivita resekčných okrajov - naše výsledky vidíme v Tab. 3.
Table 3. Perioperačné dáta
Tab. 3: Perioperational data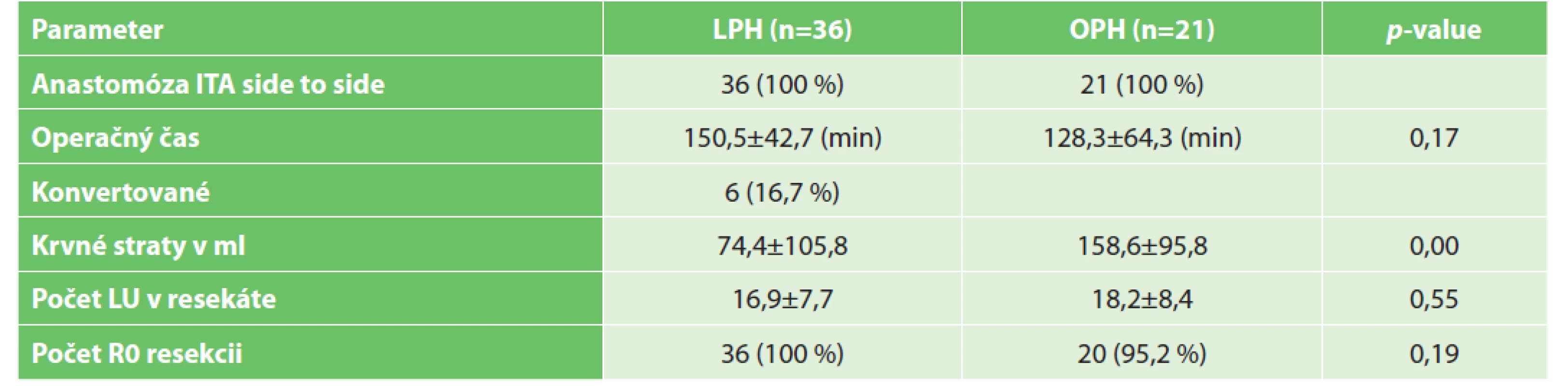
3. Postoperačné dáta
V pooperačných výsledkoch sme sa zamerali nielen na dĺžku pooperačnej hospitalizácie v jednotlivých skupinách, ale aj na počet dní strávených na jednotke intenzívnej starostlivosti. Na zhodnotenie pooperačných komplikácií sme využili Clavien-Dindo klasifikáciu chirurgických komplikácii a zároveň sme stanovili Komplexný index komplikácii (CCI − The Comprehensive Complication Index) [3−4]. Za účelom zjednodušenia a prehľadnosti uvádzame v Tab. 5 počet pacientov s komplikáciami, pričom započítaná je len komplikácia s najvyšším stupňom v Clavien-Dindo klasifikácii. V Tab. 4, okrem iného uvádzame aj kritické komplikácie, ktoré si vyžadovali operačné riešenie, ako sú ileózny stav, leak anastomózy, signifikantná hemoragia a iatrogénne poranenie. Zároveň sme vyhodnotili celkovú 30 dňovú morbiditu a mortalitu. V spodnej časti Tab. 4 môžeme vidieť výsledky dát týkajúcich sa obnovenia peristaltiky a alimentácie. Na obnovenie peristaltiky sme sa zamerali ako objektívne – auskultačne tak aj subjektívne – stanovením prvého flatusu.
Table 4. Postoperačné dáta
Tab. 4: Postoperational data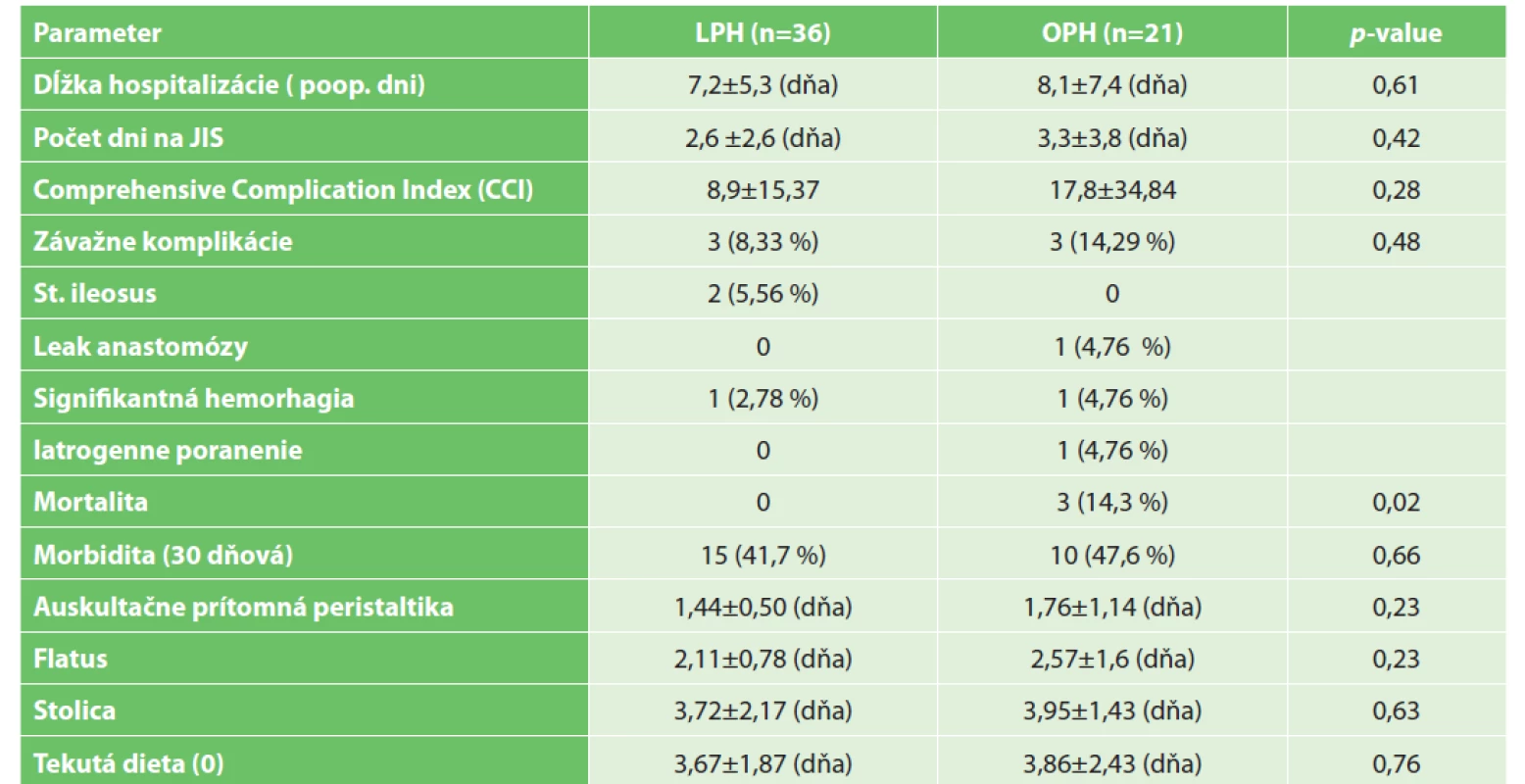
Table 5. Clavien-Dindo klasifikácia
Tab. 5 Clavien-Dindo classification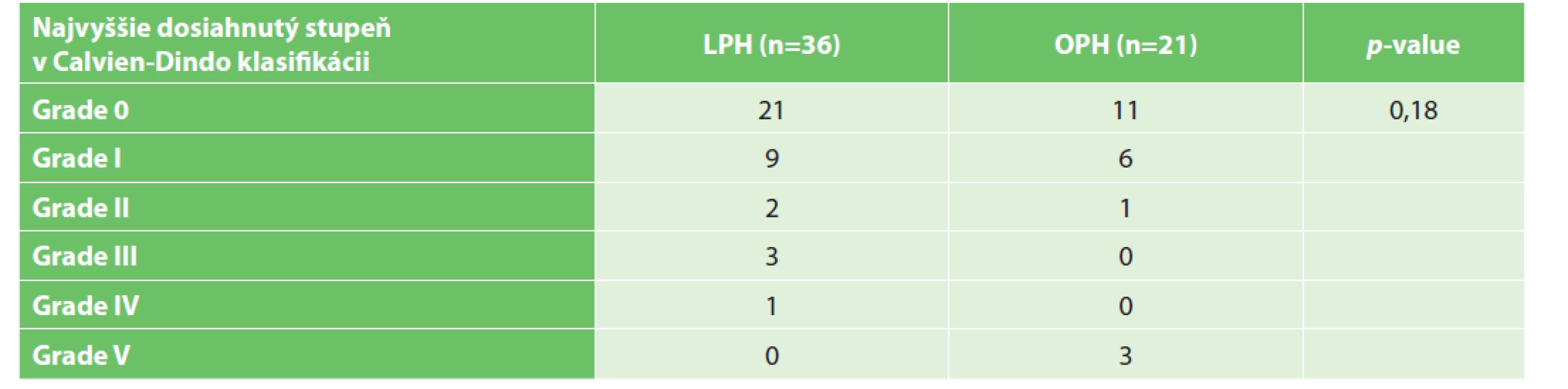
Ďalej sledujeme začiatok tekutej diéty a definitívne obnovenie pasáže vo forme stolice.
DISKUSIA
Celosvetovo je v dnešnej dobe metódou voľby laparoskopická metóda a nie je tomu inak ani na našom pracovisku, čo dokazuje jej zastúpenie v našom súbore pacientov – takmer 2/3 pacientov podstúpilo laparoskopickú metódu liečby.
V demografických a klinických dátach našej štúdie sa nenašli žiadne signifikantné rozdiely medzi LPH a OPH skupinami. Priemerný vek pacientov bol okolo 70 rokov, zároveň nám dáta naznačujú častejší výskyt u mužov, čo súhlasí s globálnymi dátami WHO [5]. V analýze môžeme pozorovať, že ¾ pacientov majú BMI vyššie ako 25 a z celkového počtu je 1/3 dokonca obéznych. Tieto dáta súhlasia s tvrdeniami, že vyššie BMI a obezita sú rizikovým faktorom vzniku kolorektálneho karcinómu, o ktorých pojednáva viacero starších aj novších prác [6,7] .
V našej skupine sledovaných pacientov bol tumor najčastejšie lokalizovaný v oblasti céka a zároveň boli pacienti najčastejšie operovaní v T3 štádiu, čo súhlasí s tvrdeniami Barana a kol., že karcinómy v pravej časti hrubého čreva bývajú väčšie a častejšie zle diferencované a súčasne vzhľadom na anatomickofyziologické pomery aj horšie diagnostikovateľné [8]. Mierne potešujúcou správou je štádium nodulárneho postihnutia ktoré bolo v 84 % verifikované v N0 a N1 štádiu. Avšak až 13 pacientov ( 22,8 %) z celkového počtu bolo operovaných v štádiu vzdialených metastáz, z týchto pacientov 4 mali nodulárne postihnutie v štádiu N2, 8 v štádiu N1b a 1 v štádiu N1a. Vzhľadom na vyššie spomenuté výsledky pokladáme za dôležité zamyslieť sa nad dôležitosťou prevencie a včasnejšej diagnostiky.
V operačných dátach sme sa hneď na úvod zamerali na operačný čas. Časový rozdiel medzi sledovanými skupinami vyšiel štatisticky nevýznamný a priemerný čas LPH sa výrazne neodlišoval od štúdii podľa Changa (135 min) a Jurowicha (148 min) [9−10]. V našom prípade bol priemerný čas 150 min., a aj napriek tomu, že nevyšiel signifikantný rozdiel v porovnaní s konvenčnou metódu, preukazuje sa tu trend, že sa jedná o časovo náročnejšiu metódu, čo uvádza aj Athanasiou (2016) [11]. Percento konvertovaných laparoskopických PH vyšlo relatívne vysoké (16,7 %), predovšetkým v porovnaní so štúdiami Yamamota (2014) 5,4 % a Martineka (2018) 5,1 % [12−13], na druhej strane Kim a spol. uvádzajú percentuálne zastúpenie konverzií na úrovni 13,8 % [14]. Vyšší podiel konverzií môžeme zdôvodniť snahou operovať aj pokročilé štádia ochorenia laparoskopicky. Určitú rolu tu tiež môže zohrávať aj edukácia nových operatérov v danej operačnej metóde, pričom v práci Marka a kol. (2019) je krivka vzdelávania pre LPH uvedená v rozmedzí 30–70 operácií [15].
Laparoskopia nám umožňuje operovať v embryonálnych avaskulárnych vrstvách s minimálnymi krvnými stratami. Samozrejme sa to prejavilo aj v našej štúdii, perioperačné krvné straty boli štatisticky signifikantne nižšie v prípade laparoskopie a v priemere predstavovali 74,4ml, v prípade OPH to bolo 158,6ml. Obdobný signifikantný rozdiel v krvných stratách vyšiel aj Baemu a kol. (2014) LPH 53,5ml vs OPH 161,6ml [16].
Dlhodobým aj krátkodobým onkologicko-patologickým výsledkom a ich porovnaniu pri laparoskopickej a konvenčnej metóde sa venuje viacero štúdií. Z európskych nemôžeme nespomenúť rozsiahlu randomizovanú klinickú štúdiu COLOR 1 (COlon cancer Laparoscopic or Open Resection), ktorá primárne vyhodnocuje trojročné prežívanie po operácii a sekundárne krátkodobú morbiditu a mortalitu, počet pozitívnych resekčných okrajov, lokálne a ranové recidívy, metastázovanie a celkové prežívanie. Z jej výsledkov vyplýva, že laparoskopická metóda liečby karcinómu hrubého čreva je adekvátna alternatíva konvenčnej chirurgie z onkologického pohľadu, či už krátkodobého alebo dlhodobého [17]. Rovnaké závery sledujeme aj u holandských pacientov z COLOR štúdie po 10 rokoch, zhrnutých v štúdii vypracovanej Deijenom a spol. v roku 2017 [18]. S týmito tvrdeniami súhlasia aj naše výsledky, ktoré nepotvrdili štatistický významný rozdiel v počte lymfatických uzlín v preparáte pri jednotlivých metódach a takisto ani v prípade pozitívneho resekčného okraja.
V tretej skupine vyhodnotených dát sme sledovali pooperačné výsledky. V dĺžke pooperačnej hospitalizácie sa nenašiel významný rozdiel, pri laparoskopii to bolo v priemere 7,2 dňa a pri konvenčnej metóde 8,1 dňa. Avšak viaceré štúdie poukazujú na významný rozdiel v dĺžke pooperačnej hospitalizácie v prospech laparoskopického riešenia. [14,16,19] Naši pacienti strávili v priemere 2,9 dňa na jednotke intenzívnej starostlivosti a nebol nájdený významný rozdiel medzi LPH a OPH skupinou. Pacientov na našom pracovisku obvykle prekladáme z jednotky intenzívnej starostlivosti, keď majú prítomnú peristaltiku ako objektívne tak aj subjektívne a tolerujú plnú čajovú diétu spolu s nutridrinkom. Komplexný index komplikácii (CCI), ktorý je založený na stupni komplikácii stanoveného Clavien-Dindo klasifikáciou a implementuje všetky vyskytnuté komplikácie po intervencii, nám vyšiel vyšší pri otvorenej metóde, ale stále nie signifikantne významný [3−4,20]. Nemôžeme sa nepozastaviť nad zarážajúco vysokou mortalitou v OPH skupine dosahujúcou až 14 %, keďže vo všeobecnosti sa mortalita pohybuje v oveľa nižších číslach. Ako príklad môžeme uviesť výsledky Hircheho a kol. (2017), kde mortalita dosahuje necelé percento pri 133 otvorených pravostranných hemikolektomiach v rámci onkologickej liečby [21]. V našej štúdii sa vo všetkých troch prípadoch vyskytli závažne peri a pooperačné komplikácie s ich následnou eskaláciou, jednalo sa o všetky závažné komplikácie jednotlivo spomenuté v Tab. 4. V dôsledku tejto vysokej mortality v OPH skupine sa objavuje v našich výsledkoch signifikantný rozdiel medzi LPH a OPH skupinou. Avšak skôr ako problém vo využití samotnej klasickej metódy vidíme dôsledok tejto vysokej mortality okrem komplikácii u dvoch pacientov aj v stareckom veku (77,81) a vysokom ASA skóre (3,4) a v jednom prípade v pokročilosti ochorenia (T3,N2,M1).
V nami sledovanom súbore sa nenašli štatisticky signifikantné rozdiely ani v dátach sledujúcich obnovenie peristaltiky a realimentáciu. Na druhej strane štúdia vypracovaná Halimom a kol. (2010) a ďalšia vypracovaná Zhaom a kol. (2014) dokazujú včasnejšie obnovenie peristaltiky v prípade laparoskopie [22,23]. V našej štúdii pozorujeme, že v priemere v oboch prípadoch dochádza k obnoveniu peristaltiky na rozhraní prvého a druhého pooperačného dňa. Môžeme konštatovať, že k tomuto včasnému obnoveniu dochádza aj vďaka ERAS postupom, ktorými sa riadime na našom pracovisku a ktoré bez rozdielu aplikujeme pri oboch metódach.
Pri týchto postupoch začíname s realimentáciou už v 1. pooperačný deň a pacient v priemere medzi 2. a 4. pooperačným dňom toleruje plnú tekutú diétu. U pacientov sa prvá pooperačná stolica vyskytuje v priemere na 4. pooperačný deň a nasledujúci deň za ideálnych okolnosti pacienta prepúšťame do ambulantnej starostlivosti (Med(x) dĺžky pooperačnej starostlivosti = 5).
Štúdia vytvorená Emmanuealom a kol. (2018) sa zaoberá prepustením pacienta do 72 hodín po kolorektálnej resekcii pre karcinóm, pri splnení jednoduchých kritérií pre prepustenie pacienta do ambulantnej starostlivosti. Tieto kritéria pozostávajú z adekvátnej kontroly bolesti pomocou perorálnych analgetík, fyziologických vitálnych funkcií, uspokojujúcej mobility, tolerancii solídnej stravy a laboratórneho obrazu bez významnej výchylky v renálnych funkciách alebo hladiny hemoglobínu v prvý pooperačný deň. Za toleranciu solídnej stravy sa považoval stav bez vomitu, pocitu nafúknutia alebo abdominálnej bolesti, bez nutnosti pasáže vo forme flatusu alebo stolice, ako esenciálneho kritéria pre prepustenie pacienta. Z ich výsledkov vyplýva, že 58 % pacientov zo všetkých bolo prepustených v priebehu 72 hodín a v posledných 2 rokoch štúdie tento podiel dosahoval až 70 %. Počas celého obdobia štúdie sa nepotvrdila spojitosť včasného prepustenia s vyšším rizikom komplikácii, znovu prijatia alebo reoperácii [24]. Obdobný podiel pacientov prepustených v období do 72 hodín sledujeme u Lawrence a spol. a to v 50 % prípadov [25]. Gash a spol. uvádza 46 % pacientov prepustených v priebehu 4 dní, avšak len u pacientov po laparoskopii [26].
V našej štúdii bolo len 22,8 % zo všetkých pacientov prepustených do 72 hodín od výkonu a až o deň neskôr (v priebehu 96 hodín) dosahujeme akceptovateľných 56,1 % pacientov prepustených do ambulantnej starostlivosti. Naše oneskorené prepustenie pacientov do ambulantnej sféry môžeme odôvodniť viacerými faktormi, ako sú opatrnejší prístup v úvode nami sledovaného obdobia v dôsledku deficitu skúseností, historickými zvyklosťami v našom regióne spojenými s vylúčením včasného pooperačného per os príjmu a v neposlednom rade skutočnosti, že nemalá časť analýzy prebiehala počas pandémie covid 19 kedy bol zredukovaný tlak na chirurgické lôžko a ambulantná zdravotná starostlivosť nefungovala optimálne.
V skupinách sa nevyskytol významný rozdiel v percentuálnom zastúpení pacientov s predchádzajúcou operáciou brucha. Z toho usudzujeme, že pacienti neboli týmto spôsobom selektovaní k jednej alebo k druhej metóde.
Nemôžeme nespomenúť určité limity našej štúdie ako sú retrográdny zber dát, čo môže mať za následok neadekvátnu evidenciu zozbieraných údajov, súbor údajov s malým počtom pacientov z jedného pracoviska v jednotlivých skupinách a v neposlednom rade strmá krivka učenia pri laparoskopickej CME.
ZÁVER
Laparoskopická kolorektálna resekcia je dnes považovaná za dominantnú metódu v liečbe ako malígnych tak aj benígnych kolorektálnych lézií s lepšími krátkodobými a porovnateľnými dlhodobými výsledkami v porovnaní s otvorenou metódou. Napriek tomu, že naša štúdia nenachádza takmer žiadne významné rozdiely v jednotlivých metódach, môžeme pozorovať náznaky výhod laparoskopie, ktoré sú už dlhodobo verifikované inými štúdiami. Patria k nim skoré obnovenie peristaltiky a včasná realimentácia, menšie pooperačné bolesti, nižšie perioperačné krvné straty a v neposlednom rade nižšia miera a závažnosť komplikácií [27−31]. Nejednoznačnosť výsledkov môžeme pripísať k počiatočným štádiám dominantného postavenia laparoskopie na našom pracovisku a k strmej krivke učenia v prípade laparoskopickej CME.
Zoznam skratiek:
CCI – comprehensive complication index/ komplexný index komplikácií
CME – complete mesocolic excision/kompletná mesocolická excízia
COLOR − colon cancer laparoscopic or open resection/laparoskopická alebo otvorená resekcia pri kolorektálnom karcinóme
COVID-19 – coronavirus disease 2019/ochorenie spôsobené koronavírusom 2019
CVL – central vascular ligation/centrálna ligácia ciev
ERAS − enhanced recovery after surgery/zlepšená rekonvalescencia po operácii
ICU – intensive care unit JIS – jednotka intenzívnej starostlivosti
LPH – laparoskopická pravostranná hemikolektómia
LRH – laparoscopic right hemicolectomy
OPH – otvorená pravostranná hemikolektómia
ORH – open right hemicolectomy
PH – pravostranná hemikolektómia
RH – right hemicolectomy
WHO – World Health Organization/Svetová zdravotnícka organizácia
Konflikt záujmov
Autori článku vyhlasujú, že nie sú v súvislosti so vznikom tohto článku v konflikte záujmov a že tento článok nebol publikovaný v žiadnom inom časopise, s výnimkou kongresových abstrakt a klinických odporúčaných postupov.
MUDr. Kamil Lovay
Oddelenie chirurgie
Fakultná nemocnica J. A. Reimana Prešov
Bukovecká 3
040 12 Košice
e-mail: lovay@fnsppresov.sk
ORCID: 0000-0002-3563-915X
Sources
1. Mitchell, BG, Mandava, N. Hemicolectomy. In: In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2021 Jan. 2021 Jun 18. Available at: https://www.ncbi.nlm.nih.gov/books/ NBK555924/. PMID 32310384.
2. Bray F, Ferlay J, Soerjomataram I, et al. Global cancer statistics 2018: GLOBOCAN estimates of incidence and mortality worldwide for 36 cancers in 185 countries. CA Cancer Journal for Clin. 2018;68(6):394−424. doi: 10.3322/ caac.21492. ISSN 00079235.
3. AssesSurgery [online]. 2021, The Clavien - Dindo classification. Available at: https://www.assessurgery.com/.
4. AssesSurgery [online]. 2021, The Clavien - Dindo classification, Available at: https://www.assessurgery.com/about_ cci-calculator/.
5. Ferlay J, Soerjomataram I, Dikshit R, et al. Cancer incidence and mortality worldwide: sources, methods and major patterns in GLOBOCAN 2012. International Journal of Cancer 2015;136(5):E359–386. doi: 10.1002/ijc.29210. ISSN 00207136.
6. Minárik P, Mináriková D. Obezita ako rizikový faktor kolorektálneho karcinómu. Medicína pro praxi. 2012;9(11):451−455. Available at: https://www.solen.cz/pdfs/ med/2012/11/08.pdf. ISSN 1803-5310.
7. Murphy N, Ward HA, Jenab M, et al. Heterogeneity of colorectal cancer risk factors by anatomical subsite in 10 European countries: A multinational cohort study. Clinical Gastroenterology and Hepatology 2019;17(7):1323−1331. doi: 10.1016/j. cgh.2018.07.030. ISSN 1542-3565.
8. Baran B, Mert Ozupek N, Yerli Tetik N, et al. Difference between left-sided and right-sided colorectal cancer: A focused review of literature. Gastroenterology Res. 2018;11(4):264−273. doi: 10.14740/ gr1062w. ISSN 1918-2805.
9. Chang K, Fakhoury, M Barnajian M, et al. Laparoscopic right colon resection with intracorporeal anastomosis. Surgical Endoscopy 2013;27(5):1730–1736. doi: 10.1007/s00464-012-2665-x. ISSN 0930-2794.
10. Jurowich C, Lichthardt S, Kastner C, et al. Laparoscopic versus open right hemicolectomy in colon carcinoma: A propensity score analysis of the DGAV StuDoQ|ColonCancer registry. Plos ONE 2009;14(6). doi: 10.1371/journal. pone.0218829. ISSN 1932-6203.
11. Athanasiou CD, Markides GA, Kotb A, et al. Open compared with laparoscopic complete mesocolic excision with central lymphadenectomy for colon cancer: a systematic review and meta-analysis. Colorectal Dis. 2016 Jul;18(7):O224−235. doi: 10.1111/codi.13385. ISSN: 27187520.
12. Yamamoto S, Inomata M, Katayama H, et al. Short-term surgical outcomes from a randomized controlled trial to evaluate laparoscopic and open D3 dissection for stage II/ III colon cancer: Japan Clinical Oncology Group Study JCOG 0404. Annals of Surgery 2014;260(1):23−30. doi: 10.1097/ SLA.0000000000000499. ISSN 0003-4932.
13. Martinek L, You K, Giuratrabocchetta S, et al. Does laparoscopic intracorporeal ileocolic anastomosis decreases surgical site infection rate? A propensity score-matched cohort study. Int J Colorectal Dis. 2018 Mar;33(3):291−298. doi: 10.1007/s00384-017-2957-7. ISSN 29327167.
14. Kim IY, Kim BR, Choi EH, et al. Short-term and oncologic outcomes of laparoscopic and open complete mesocolic excision and central ligation. International Journal of Surgery 2016;27 : 151−157. at: doi: 10.1016/j.ijsu.2016.02.001. ISSN 17439191.
15. Marko Ľ, Martínek Ľ, Lajmonová N. Kontroverzie v kolorektálnej chirurgii časť 1. Miniinvazívna chirurgia a endoskopia 2019;23(4):37−47. Available at: http:// laparoskopia.info/pdf/CASO-4-2019.pdf# page=39. ISSN 1336-6572.
16. Bae, SU, Saklani, AP, Lim, DR, et al. Laparoscopic - assisted versus open complete mesocolic excision and central vascular ligation for right-sided colon cancer. Annals of surgical oncology. 2014;21(7):2288−2294. doi: 10.1245/ s10434-014-3614-9. ISSN 1068-9265.
17. Veldkamp R, Kuhry E, Hop WC, et al. Laparoscopic surgery versus open surgery for colon cancer: short-term outcomes of a randomised trial. The Lancet Oncology 2005;6(7):477−484. doi: 10.1016/S1470 - 2045(05)70221-7. ISSN 14702045.
18. Deijen CL, Vasmel JE, de Lange-de Klerk ESM, et al. Ten-year outcomes of a randomised trial of laparoscopic versus open surgery for colon cancer. Surgical Endoscopy 2017;31(6):2607−2615. doi: 10.1007/ s00464-016-5270-6. ISSN 0930-2794.
19. Koc MA, Celik SU, Guner V, et al. Laparoscopic vs open complete mesocolic excision with central vascular ligation for right-sided colon cancer. Medicine 2021;100(6). doi: 10.1097/MD.0000000000024613. ISSN 0025-7974.
20. Clavien PA, Vetter D, Staiger RD, et al. The Comprehensive Complication Index (CCI®): Added value and clinical perspectives 3 years „down the line“. Annals of Surgery 2017;265(6):1045−1050. doi: 10.1097/SLA.0000000000002132.
21. Hirche Z, Zabaka K, Hirche C, et al. Open right hemicolectomy is a safe and suitable procedure for surgical training: A comparative study with 133 patients. Scandinavian Journal of Surgery 2018;107(2):114−119. doi:10.1177/1457496917731191.
22. Abdel-Halim MR, Moore HM, Cohen P, et al. Impact of laparoscopic right hemicolectomy for colon cancer. The Annals of The Royal College of Surgeons of England 2010 Apr; 92(3):211−217. doi: 10.1 308/003588410X12628812458699.
23. Zhao, LY, Chi, P, Ding, WX, et al. Laparoscopic vs open extended right hemicolectomy for colon cancer. World Journal of Gastroenterology 2014;20(24):7926−7932. doi: 10.3748/ wjg.v20.i24.7926.
24. Emmanuel A, Chohda E, Botfield C, et al. Accelerated discharge within 72 hours of colorectal cancer resection using simple discharge criteria. The Annals of The Royal College of Surgeons of England 2018;100(1):52−56. doi: 10.1308/ rcsann.2017.0149.
25. Lawrence, JK, Keller, DS, Samia, H, et al. Discharge within 24 to 72 hours of colorectal surgery is associated with low readmission rates when using enhanced recovery pathways. Journal of the American College of Surgeons 2013;216(3):390−394. doi: 10.1016/j.jamcollsurg. 2012.12.014.
26. Gash, KJ Greenslade GL, Dixon AR. Enhanced recovery after laparoscopic colorectal resection with primary anastomosis: accelerated discharge is safe and does not give rise to increased readmission rates. Colorectal Disease 2012;14(10):1287−1290. doi: 10.1111/j.1463-1318.2012.02969.x. ISSN 14628910.
27. Buunen, M Veldkamp R, Hop WC, et al. Survival after laparoscopic surgery versus open surgery for colon cancer: long-term outcome of a randomised clinical trial. The Lancet Oncology 2009;10(1):44−52. doi: 10.1016/S1470-2045(08)70310-3. ISSN 14702045.
28. Guillou, PJ, Quirke, P, Thorpe, H, et al. Short-term endpoints of conventional versus laparoscopic-assisted surgery in patients with colorectal cancer (MRC CLASICC trial): multicentre, randomised controlled trial. The Lancet 2005;365(9472):1718−1726. doi: 10.1016/S0140-6736(05)66545-2. ISSN 01406736.
29. Jayne, DG, Guillou, PJ, Thorpe, H, et al. Randomized trial of laparoscopic-assisted resection of colorectal carcinoma: 3-year results of the UK MRC CLASICC Trial Group. Journal of Clinical Oncology 2007;25(21):3061−3068. doi: 10.1200/ JCO.2006.09.7758. ISSN 0732-183X.
30. Leung KL, Kwok SP, Lam SC, et al. Laparoscopic resection of rectosigmoid carcinoma: prospective randomised trial. The Lancet 2004;363(9416):1187−1192. doi: 10.1016/S0140-6736(04)15947-3. ISSN 01406736.
31. Ďuranová V, Šoltýs O, Flaška E. Štatistické údaje kolorekálnej chirurgie II chirurgickej kliniky SZU za rok 2018. Miniinvazívna chirurgia a endoskopia 2019;23(3):30−37. Available at: http:// www.laparoskopia.info/pdf/CASO-3 - 2019.pdf#page=32. ISSN 1336-6572.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2021 Issue 12-
All articles in this issue
- Střípky současnosti
- Retroperitoneal hematoma: diagnosis and treatment
- Video-assisted and robotic-assisted thoracoscopic pulmonary lobectomies, our experience
- Laparoscopic versus open elective right hemicolectomy with curative intent for colon adenocarcinoma
- Transhepatic perforation of the gallbladder with massive intraperitoneal hemorrhage as a rare complication of acute cholecystitis
- Spontaneous retroperitoneal bleeding in COVID-19 patients – two case reports
- Tumor mimicking gastric ulcer penetrating asymptomatically into the pancreas
- Blank spaces in the management of venous thromboembolism prophylaxis at surgical departments and the impact of a clinical pharmacist
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Retroperitoneal hematoma: diagnosis and treatment
- Laparoscopic versus open elective right hemicolectomy with curative intent for colon adenocarcinoma
- Video-assisted and robotic-assisted thoracoscopic pulmonary lobectomies, our experience
- Tumor mimicking gastric ulcer penetrating asymptomatically into the pancreas
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

