-
Medical journals
- Career
EUS navigovaná jejunoduodenostomie: další možnost při řešení stenóz hepatikojejunoanastomóz
Authors: M. Stodola 1; K. Mareš 1; I. Pagáč 1; R. Pádr 2
Authors‘ workplace: Gastroenterologické oddělení, Nemocnice Na Homolce, Praha 1; Klinika zobrazovacích metod 2. lékařská fakulta Univerzity Karlovy a Fakultní nemocnice Motol, Praha 2
Published in: Rozhl. Chir., 2020, roč. 99, č. 8, s. 364-367.
Category: Case Report
doi: https://doi.org/10.33699/PIS.2020.99.8.364–367Overview
V naší kazuistice popisujeme pacientku s recidivujícími stenózami ReY hepatikojejunoanastomóz pravého i levého hepatiku po poranění žlučových cest při cholecystektomii. Anastomózy nebyly dosažitelné endoskopicky, EUS – navigovaná hepatikogastrostomie – by byla řešením pouze pro anastomózu levého hepatiku a PTD s dilatacemi anastomóz byly pacientkou odmítnuty. Proto jsme pod endosonografickou kontrolou provedli pomocí LAMS (lumen apoziční metalický stent) jejunoduodenostomii. Tou je umožněn opakovaný endoskopický přístup k anastomózám obou hepatiků a jejich ošetření.
Klíčová slova:
cholecystektomie − poškození žlučových cest − stenóza hepatikojejunoanastomózy − lumen apoziční metalický stent − endosonograficky navigovaná jejunoduodenostomie
Úvod
Poškození žlučových cest (ŽC) je závažnou komplikací cholecystektomie, v případě otevřených operací s incidencí 0,1–0,2 % [1]. Z rozsáhlé Newyorské databáze čítající 156 000 laparoskopických cholecystektomií (LCHE) mezi roky 2005–2010 bylo poškození ŽC v 0,08 % [2].
Tyto komplikace, dle typu poškození ŽC, vyžadují endoskopické, chirurgické či perkutánní radiologické řešení.
Endoskopicky lze vyřešit až 76 % mírných striktur a případná adjuvantní perkutánní intervence zvyšuje úspěšnost až o 8,3 % [3]. Mírné leaky jsou definitivně řešeny až v 96 % jen endoskopicky, naopak závažné biliární leaky či stenózy vyžadují v 19 %, resp. 14 % chirurgické řešení [3,4].
Jiná situace je u kombinovaných, a zvláště závažných poranění ŽC (např. transekce společného žlučovodu), kdy je nutný chirurgický přístup v 60–100 %. Metodou volby bývá Roux-en Y (ReY) bilio-enteroanastomóza, nejčastěji pak hepatikojejuno - případně choledochojejuno - nebo choledochoduodenoanastomóza [3].
V souboru 528 pacientů bylo dle Pitta dosaženo dlouhodobého úspěšného řešení poraněných ŽC chirurgicky v 88 %, endoskopicky v 76 % a intervenční radiologií v 50 % [4].
V průběhu dispenzarizace se u 2–25 % pacientů v místě anastomózy vytvoří striktura. Medián jejího vzniku je 7 měsíců (0,2–360). Tyto benigní biliární striktury (BBS) jsou opět řešeny radiologicky, chirurgicky a endoskopicky [5,6] (Schéma 1).
Schéma 1: Přístupy k hepatikojejunoanastomóze
Scheme 1: Approaches to hepaticojejunoanastomosis
Z radiologických metod lze prostřednictvím perkutánní transhepatické drenáže (PTD) provést dilataci balonem anebo inzerci stentů. V některých studiích postačuje u 51 % pacientů jen 1 sezení (při follow-up 1–75 měsíců), nevýhodou PTD je však výrazně horší kvalita života pacientů [7].
V situaci, kdy není hepatikojejunoanastomóza dosažitelná endoskopicky, lze ji některým z chirurgických přístupů upravit. Pokud je zapotřebí opakovaný endoskopický přístup, lze chirurgicky založit přístupové kličky ze žaludku (bilio-enterogastrostomie) nebo duodena, případně se taková klička vyvede stomií na kůži. Existují i metody chirurgicky asistovaného ERCP přes jejunostomii či laparoskopicky navigované ERCP.
Endoskopie nabízí široké spektrum možností u pacientů s alterovanou anatomií po ReY operacích. Standardním lateroskopem je úspěšné kanylace ŽC při BBS dosaženo jen v 33 %, naproti tomu užití pediatrického koloskopu je diagnosticky výtěžné až v 84 % [9,10].
V případě obtížně intubovatelných či dlouhých kliček ReY bilio-enteroanastomóz lze použít enteroskop. Studie srovnávající spirální (SE-ERCP) a single-balloon ERCP (SB-ERCP) neprokázala signifikantní rozdíl v diagnostické úspěšnosti a u obou metod byla 44 %, naopak ve srovnání push-and-pull (double balloon, DB-ERCP) a push enteroskopie bylo výsledkem výrazně vyšší procento dosažení anastomózy u DB-ERCP (89 vs. 20 %).
Vysokou efektivitu DB-ERCP v dosažení anastomózy (80 %) a v terapeutické úspěšnosti (63,5 %) potvrzují data i z jiných studií [11–13].
Po dosažení anastomózy a balonové dilataci BBS je většinou zaveden jeden nebo vícero plastikových stentů, přičemž jsou dlouhodobé výsledky jednoznačně lepší u pacientů se zavedenými vícečetnými plastikovými stenty. Podobně účinný je i samoexpandibilní pokrytý metalický stent (fully covered self-expanding metal stent – FCSEMS) [8].
Dále lze řešit obstrukci ŽC při neúspěšném ERCP endosonograficky navigovanou hepatikogastrostomií, metodou kombinující endosonografii a skiaskopii, při které je ze žaludku do dilatovaných levostranných žlučových cest vytvořen kanálek k inzerci plastikových nebo metalických (SEMS) stentů k drenáži žluči do žaludku. Touto cestou je možné zprůchodnit i stenózy hepatocholedochu, pokud se jimi podaří proniknout zavaděčem.
Závěrem lze říci, že chirurgické metody dosahují úspěšného dlouhodobého řešení BBS v 84 %, endoskopické s inzercí vícečetných plastikových stentů v 79 %, FCSEMS a PTD mají obdobnou úspěšnost, a to 75 %. Přes tyto poměrně dobré výsledky nepřesahuje dlouhodobé řešení striktur 84 %, resp. jejich rekurence je v 16 % [8].
Kazuistika
U námi prezentované pacientky došlo v roce 2015 při LCHE k přerušení žlučovodu. Ihned byla provedena ReY-bihepatikojejunoanastomóza. V roce 2016 byly pro stenózy anastomóz zavedeny pod RTG kontrolou do obou hepatiků biodegradabilní stenty o průměru 6 mm. Posléze došlo k normalizaci jaterních testů (JT). Následně, při sledování již na našem pracovišti, byla zřetelná pozvolná elevace obstrukčních jaterních markerů, dilatace ŽC (Obr. 1) a pacientka prodělala i dvě ataky akutní cholangoitidy. Stav progredoval až do fáze, kdy bylo zapotřebí provést nové dilatace anastomóz.
Image 1. Dilatace hepatiků na UZ břicha
Fig. 1: Dilation of hepatic ducts using abdominal ultrasound scan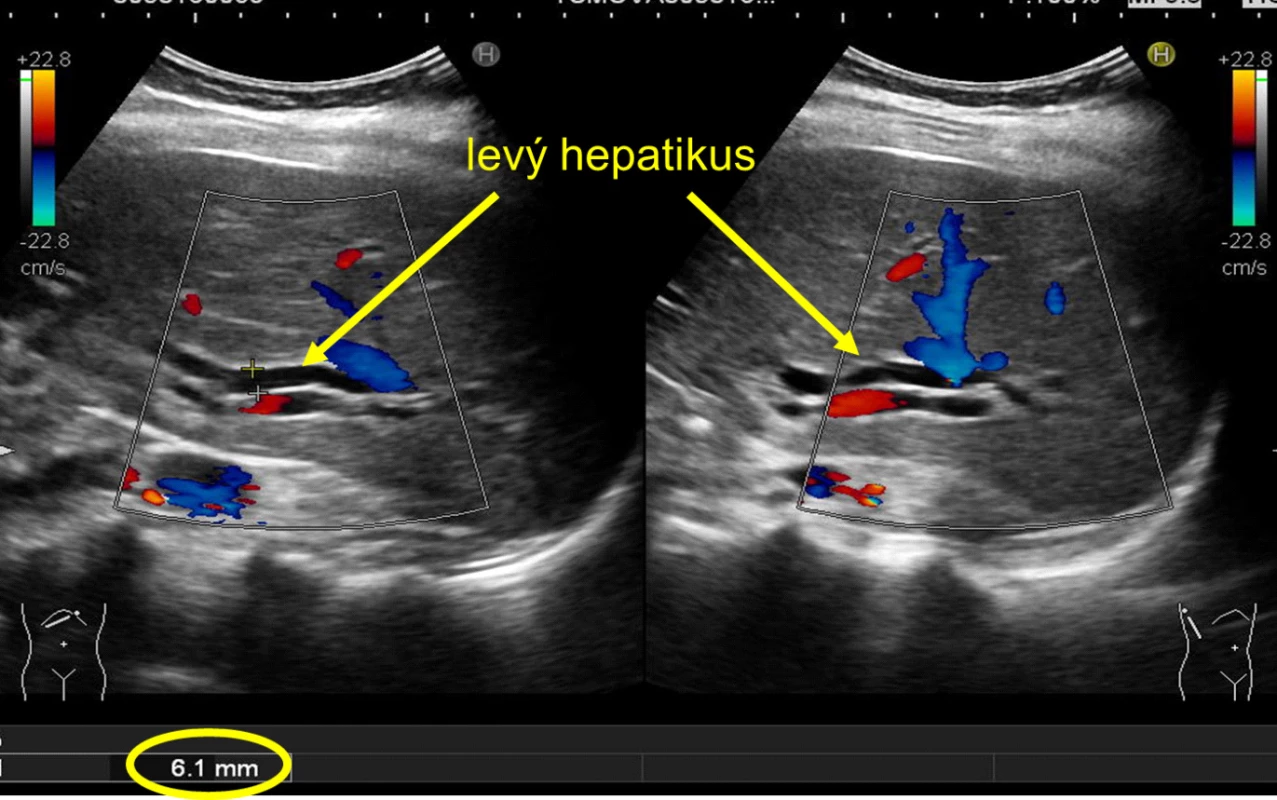
Endoskopicky, včetně double balloon enteroskopie, nebyly anastomózy dosažitelné. Pacientka odmítla dilatace via PTD, hepatikogastrostomie pod endosonografickou (EUS) kontrolou by řešila pouze anastomózu levého hepatiku. Proto jsme se rozhodli k provedení jejunoduodenostomie pomocí LAMS (lumen apoziční metalický stent) pod EUS kontrolou (Obr. 2, 3). Endosonograficky nebyla při prvním sezení přesvědčivě nalezena správná jejunální klička (její punkcí nedošlo k plnění kontrastní látky směrem k jaternímu hilu), proto jsme od výkonu ustoupili a pacientce byla následně na přechodnou dobu zavedena PTD pravostranných žlučovodů. Cestou perkutánního drénu jsme k endosonografické identifikaci jejunální kličky využili možnost její náplně fyziologickým roztokem a následně jsme pod EUS navigací úspěšně provedli jejunoduodenostomii.
Image 2. Metalický apoziční stent – Hot AXIOS
Fig. 2: Lumen apposing metal stent – Hot AXIOS
Image 3. Rozvinutý distální flange (vlevo na schématu, vpravo na RDG snímku naší pacientky)
Fig. 3: Unfolded distal flange (left in the diagram; right in the radiology scan of our patient)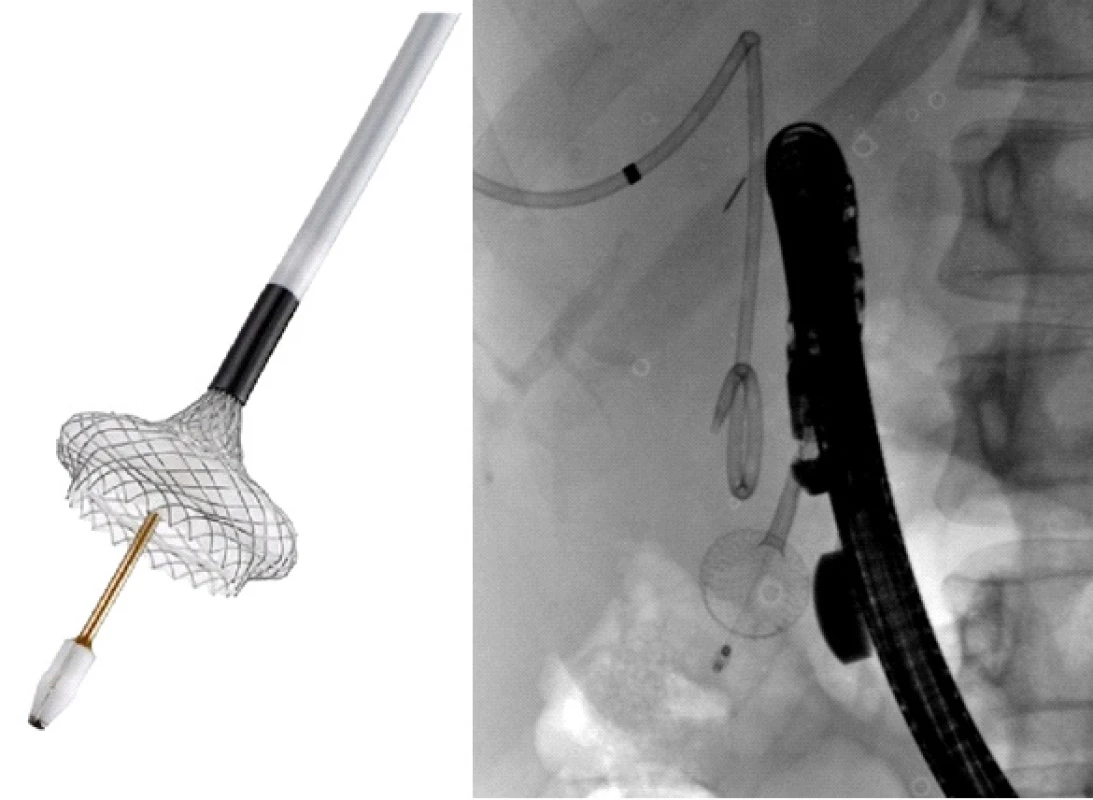
Touto stomií (Obr. 4, 5) je umožněn opakovaný endoskopický přístup k anastomózám obou hepatiků.
Image 4. Jejuno-duodenostomie se zavedeným LAMS (lumen apoziční stent)
Fig. 4: Jejunoduodenostomy with the placed LAMS (lumen apposing metal stent)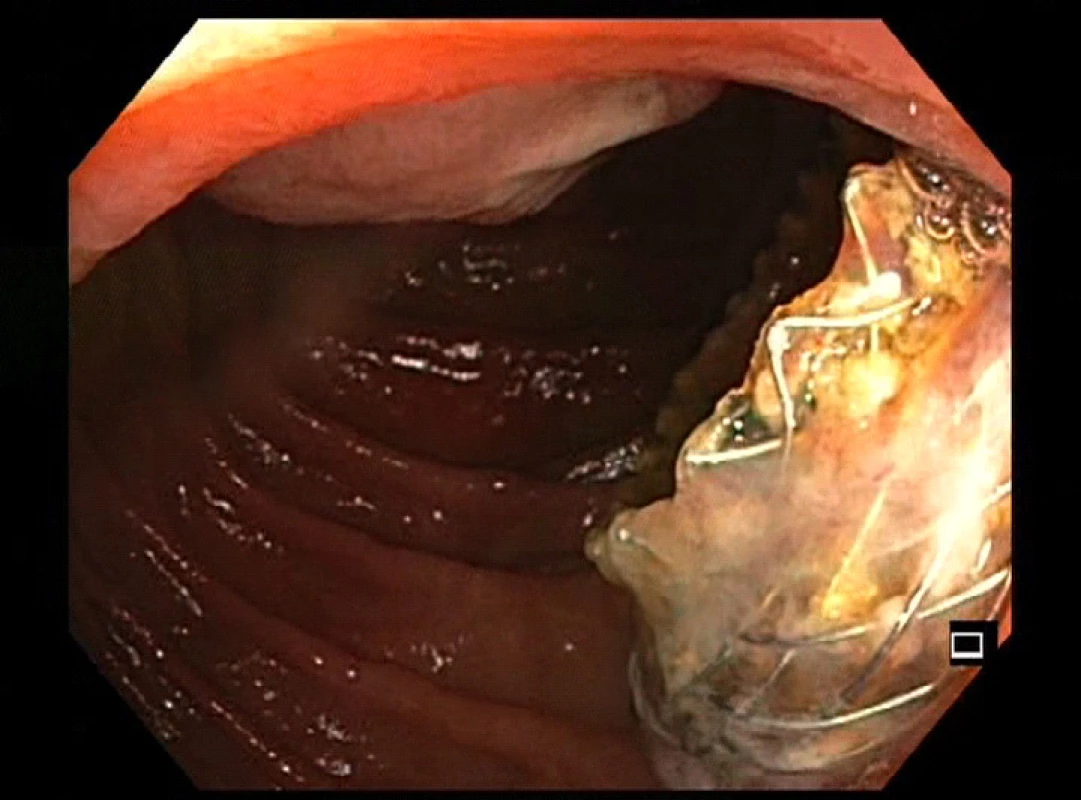
Image 5. CT snímek jejunoduodenostomie
Fig. 5: CT scan of jejunoduodenostomy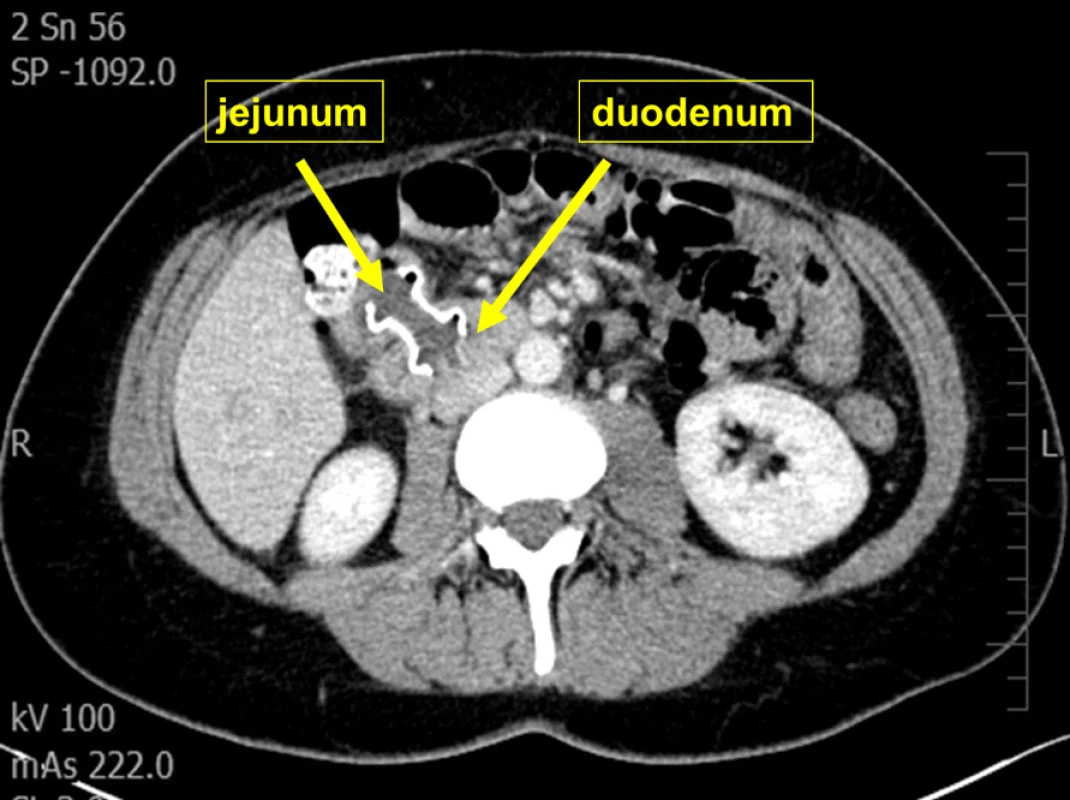
Ve druhé době byly do obou hepatiků zavedeny na 2 měsíce plně potažené samoexpandibilní metalické stenty o průměru 5 mm (Obr. 6). Po extrakci obou biliárních FCSEMS byla provedena cholangioskopie obou dilatovaných hepatiků, které byly bez patologie. LAMS byl ponechán v místě jejunoduodenostomie k případné budoucí intervenci.
Image 6. Plně potažené samoexpandibilní metalické stenty v levém a pravém hepatiku
Fig. 6: Fully covered self-expanding metal stent in left and right hepatic duct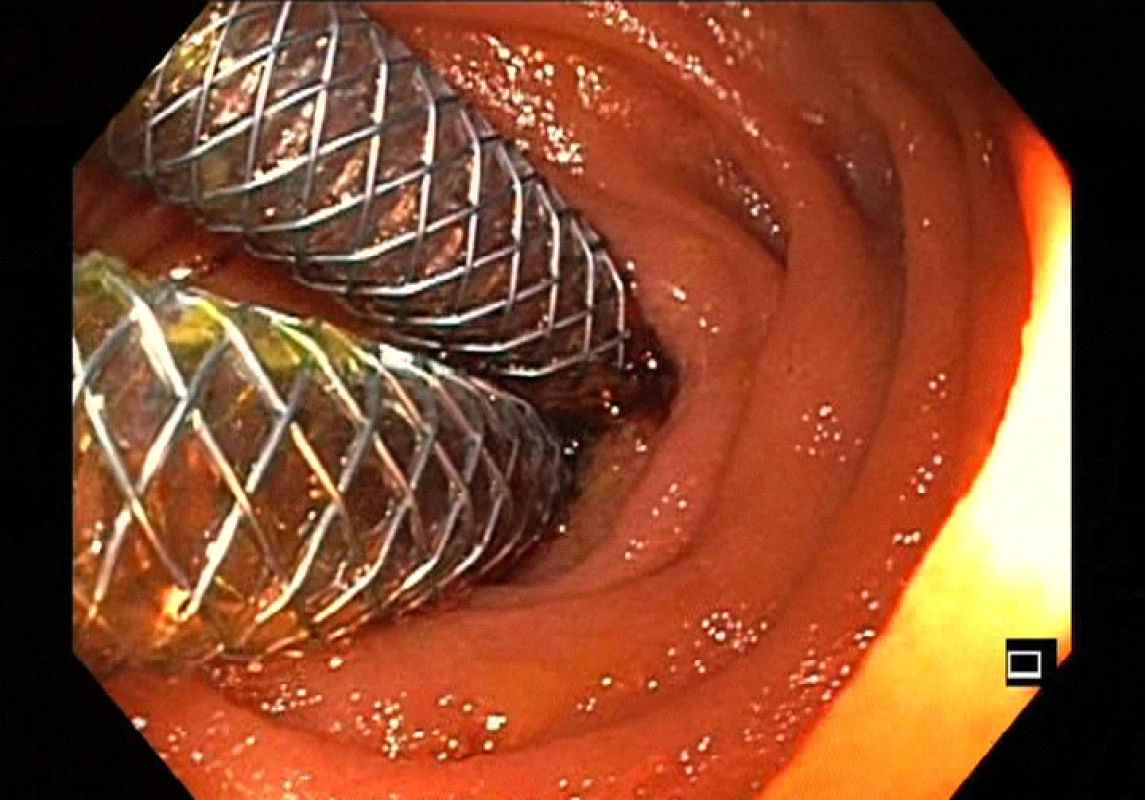
Pacientka, které byla provedena jejunoduodenostomie v 1/2019, je od té doby bez klinických potíží, v dlouhodobém trendu s pozvolným poklesem JT (Graf 1) a bez atak cholangoitid.
Graph 1. Vývoj obstrukčních jaterních markerů od výkonu
Graph 1: Development of obstructive liver markers after the procedure
Závěr
Závěrem lze říci, že EUS navigovaná jejunoduodenostomie metalickým apozičním stentem je další metoda k dosažení hepatikojejunoanastomóz, a to zejména při nutnosti jejich opakované intervence.
Poděkování:
Za ochotné sdílení zkušeností z oblasti intervenční endosonografie bychom rádi poděkovali prof. MUDr. Rastislavu Kundovi.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise, s výjimkou kongresových abstrakt a doporučených postupů.
MUDr. Michal Stodola
Fráni Šrámka 2468/20
150 00 Praha 5
e-mail: Michal.Stodola@homolka.cz
Sources
- Parmeggiani D, Cimmino G, Cerbone D, et al. Biliary tract injuries during laparoscopic cholecystectomy: three case reports and literature review. Giornale di chirurgia 2010;1–2 : 16-9.
- Halbert C, Altieri MS, Yang J, et al. Long-term outcomes of patients with common bile duct injury following laparoscopic cholecystectomy. Surg Endosc. 2016;10 : 4294–9. doi:10.1007/s00464-016-4745-9.
- Redwan AA. Complex post-cholecystectomy biliary injuries: management with 10 years‘ experience in a major referral center. J Laparoendosc Adv Surg Tech A. 2012;6 : 539–49. doi:10.1089/lap.2011.0520.
- Pitt HA, Sherman S, Johnson MS, et al. Improved outcomes of bile duct injuries in the 21stcentury. Ann Surg. 2013;3 : 490–9. doi:10.1097/SLA.0b013e3182a1b25b.
- Hamad MA, El-Amin H. Bilio-entero-gastrostomy: prospective assessment of a modified biliary reconstruction with facilitated future endoscopic access. BMC Surg. 2012;12 : 9. doi:10.1186/1471-2482-12-9.
- Sikora SS, Pottakkat B, Srikanth G, et al. Postcholecystectomy benign biliary strictures – long-term results. Dig Surg. 2006;5–6 : 304−312. doi:10.1159/ 000097894.
- Azeemuddin M, Al Qamari NT, Chaudhry MBH, et al. Percutaneous management of biliary enteric anastomotic strictures: An institutional review. Cureus 2018;2:e2228. doi:10.7759/cureus.2228.
- Huszár O, Kokas B, Mátrai P, et al. Meta-analysis of the long term success rate of different interventions in benign biliary strictures. PLoS One 2017;1:e0169618. doi:10.1371/journal.pone.0169618.
- Hintze RE, Adler A, Veltzke W, et al. Endoscopic access to the papilla of Vater for endoscopic retrograde cholangiopancreatography in patients with billroth II or Roux-en-Y gastrojejunostomy. Endoscopy 1997;2 : 69–73. doi:10.1055/s-2007-1004077.
- Elton E, Hanson BL, Qaseem T, et al. Diagnostic and therapeutic ERCP using an enteroscope and a pediatric colonoscope in long-limb surgical bypass patients. Gastrointest Endosc. 1998;1 : 62–7. doi:10.1016/s0016-5107(98)70300-1.
- Lennon AM, Kapoor S, Khashab M, et al. Spiral assisted ERCP is equivalent to single balloon assisted ERCP in patients with Roux-en-Y anatomy. Dig Dis Sci. 2012;5 : 1391–8. doi:10.1007/s10620-011-2000-8.
- Raithel M, Naegel A, Dormann H, et al. Modern enteroscopic interventions and characterization of nonmalignant postsurgical biliary anastomosis by double-balloon endoscopy. Surg Endosc. 2011;8 : 2526–2535. doi:10.1007/s00464-011-1581-9.
- Shao XD, Qi XS, Guo XZ. Endoscopic retrograde cholangiopancreatography with double balloon enteroscope in patients with altered gastrointestinal anatomy: A meta-analysis. Saudi J Gastroenterol. 2017;3 : 150–160. doi:10.4103/1319-3767.207713.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2020 Issue 8-
All articles in this issue
- Hraničně operabilní nádory štítné žlázy
- Chirurgická léčba zlomenin distálního radia – ORIF vs. zevní fixace s ligamentotaxí
- Sinus pilonidalis: léčba metodou Karydakis plastiky
- Jak postupovat u průtočné výdutě podkolenní tepny pod chronickým uzávěrem povrchní stehenní tepny?
- Sekundární apendicitida u dospělého pacienta se sekundárně retinovaným varletem
- EUS navigovaná jejunoduodenostomie: další možnost při řešení stenóz hepatikojejunoanastomóz
- Covid-19: fakta a mýty
- K editorialu J. Párala: Technický rozvoj robotické chirurgie
- Zlomeniny chirurgického krčku lopatky spojené s odlomením baze korakoideu
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Sinus pilonidalis: léčba metodou Karydakis plastiky
- Chirurgická léčba zlomenin distálního radia – ORIF vs. zevní fixace s ligamentotaxí
- Hraničně operabilní nádory štítné žlázy
- Jak postupovat u průtočné výdutě podkolenní tepny pod chronickým uzávěrem povrchní stehenní tepny?
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

