-
Medical journals
- Career
Atlantookcipitální disociace
Authors: P. Vachata; M. Bolcha; J. Lodin; M. Sameš
Authors‘ workplace: Neurochirurgická klinika, FZS, Univerzita J. E. Purkyně v Ústí nad Labem a Masarykova nemocnice, o. z., Krajská zdravotní, a. s., Ústí nad Labem
Published in: Rozhl. Chir., 2020, roč. 99, č. 1, s. 22-28.
Category: Original articles
doi: https://doi.org/10.33699/PIS.2020.99.1.22–28Overview
Úvod: Atlantookcipitální disociace (AOD) je vzácné nestabilní poranění kraniocervikálního přechodu doprovázené velmi vysokou mortalitou a morbiditou. Nejčastější příčinou je vysokoenergetické trauma s hyperextenzí lebky v rámci dopravních nehod. Vzhledem k anatomickým predispozicím jsou nejčastější postiženou skupinou děti a mladší dospělí. Zlepšující se systém akutní přednemocniční a časné nemocniční péče vede ke vzrůstajícímu záchytu tohoto poranění.
Metody: Retrospektivní analýzou všech poranění krční páteře ošetřených v rámci traumacentra Masarykovy nemocnice v Ústí nad Labem v intervalu deseti let mezi roky 2008 a 2018 bylo identifikováno 7 pacientů s atlantookcipitální disociací. Soubor tvořilo 5 mužů a 2 ženy. Průměrný věk pacientů byl 19,6 roku, přičemž nejmladšímu pacientovi bylo 9 let a nejstaršímu 35. Ve všech případech se jednalo o dopravní nehodu.
Výsledky: U všech pacientů bylo na základě CT vyšetření diagnostikováno vysoce nestabilní poranění segmentu C0-C1. Čtyři pacienti zemřeli během pokračující kraniocerebropulmonální resuscitace ještě na oddělení emergency. Dva pacienti s nepříznivým neurologickým obrazem a MR verifikovanou lézí přechodu prodloužené a horní krční míchy byli ošetřeni halo fixací a zemřeli do 3 dnů od úrazu. Pouze jeden pacient s novou deteriorací neurologického stavu během vyšetřovacího procesu byl úspěšně řešen otevřenou akutní zadní kraniocervikální fixací a fúzí.
Závěr: Vzrůstající incidence AOD zvyšuje nároky na včasnou diagnózu minimalizující riziko následné klinické deteriorace. Diagnostickou metodu volby je CT hodnocení kondyl-C1 intervalu (CCI) v kombinaci s MR vyšetřením. Standardní léčbou instabilních AOD u stabilizovaných pacientů je časná zadní okcipitocervikální stabilizace a fúze v rozsahu C0-C2.
Klíčová slova:
atlantookcipitální disociace – kraniocervikální junkce – horní krční páteř – okcipitocervikální fúze
Úvod
Atlantookcipitální disociace (AOO) je velmi závažné vysokoenergetické trauma vedoucí k částečné nebo úplné ligamentózní separaci lebky a krční páteře. V literatuře se můžeme setkat s celou řadou používaných synonym, jako jsou např. okcipitocervikální dislokace, kraniocervikální disociace, atlantookcipitální luxace nebo vnitřní dekapitace. Poranění je spojeno s velmi vysokou mortalitou a morbiditou. Ve většině případů je AOD součástí rozsáhlých polytraumat včetně poranění mozku a míchy. Prvním popisem AOD je případ popsaný Blackwoodem v roce 1908 [1]. Zraněn byl 19letý námořník na bitevní lodi USS New Jersey při pádu během gymnastického cvičení. Na základě neurologického deficitu provedl chirurg dekompresi krční míchy laminektomií C3. Pacient zemřel po necelých 35 hodinách od úrazu. V současných souborech dominují vysokoenergetická traumata způsobená typicky dopravními nehodami. Zvyšující se kvalita především přednemocniční péče vede ke vzrůstajícímu záchytu tohoto relativně vzácného poranění kraniocervikálního přechodu.
Metody
Retrospektivní analýzou všech pacientů s poraněním krční páteře ošetřovaných v rámci traumacentra Masarykovy nemocnice v Ústí nad Labem v období deseti let od 1. 7. 2008 do 30. 6. 2018 bylo identifikováno celkem 7 pacientů s AOD. Soubor tvořilo 5 mužů a 2 ženy. Průměrný věk pacientů byl 19,6 roku, přičemž nejmladšímu pacientovi bylo 9 let a nejstaršímu 35. Ve všech případech byla příčinou dopravní nehoda (4x osobní automobil, 1x motocykl, 2x sražený chodec) splňující předpoklady vysokoenergetického traumatu. Ve všech případech byl pacient na místě nehody v bezvědomí s poruchou dýchání a oběhovou instabilitou. Na končetinách byla vstupně přítomná chabá kvadruplegie. Ve všech případech byla prováděna kardiopulmocerebrální resuscitace, naložen pevný krční límec a vakuová matrace. V 5 případech byl pacient transportován v souladu s platnými doporučeními přímo na emergency traumacentra, pouze ve dvou případech během prvních tří let byl pacient transportován do traumacentra až sekundárně.
Výsledky
Diagnóza AOD byla stanovena na základě provedeného celotělového CT vyšetření v rámci polytrauma protokolu. AOD ve všech případech bylo možné klasifikovat dle používaných klasifikací jako nestabilní dislokaci stupně 3 dle klasifikace Harborview anebo stupně II dle Horna [2,3]. Ve dvou případech byla současně přítomna také disociace mezi prvním a druhým krčním obratlem. Ve třech případech byla identifikována dislokovaná zlomenina okcipitálního kondylu ve formě avulze. Ve všech případech rozsah ostatních poranění splňoval definici polytraumatu. Ve čtyřech případech došlo k úmrtí během pokračující resuscitační terapie ještě v rámci oddělení emergency (Obr. 1). Ve zbylých třech případech bylo doplněno MR vyšetření kraniocervikálního přechodu. Ve dvou případech s prokázanou traumatickou lézí přechodu prodloužené a horní krční míchy s odpovídajícím neurologickým stavem včetně deteriorace kmenových reflexů byla indikována halo stabilizace, která po upevnění byla následně zkontrolována a event. upravena dle kontrolního CT vyšetření s dosažením optimální repozice v segmentu C0-C1. První z těchto pacientů zemřel po 32 hodinách a druhý po 72 hodinách od přijetí do nemocnice (Obr. 2). Poslední pacient byl po vyšetření magnetickou rezonancí úspěšně urgentně operován.
Image 1. Případy infaustních AOD s významnou dislokací a úmrtím ještě na oddělení emergency
Fig. 1. Terminal cases with severe AOD and extreme dislocation, with death occurring in the emergency department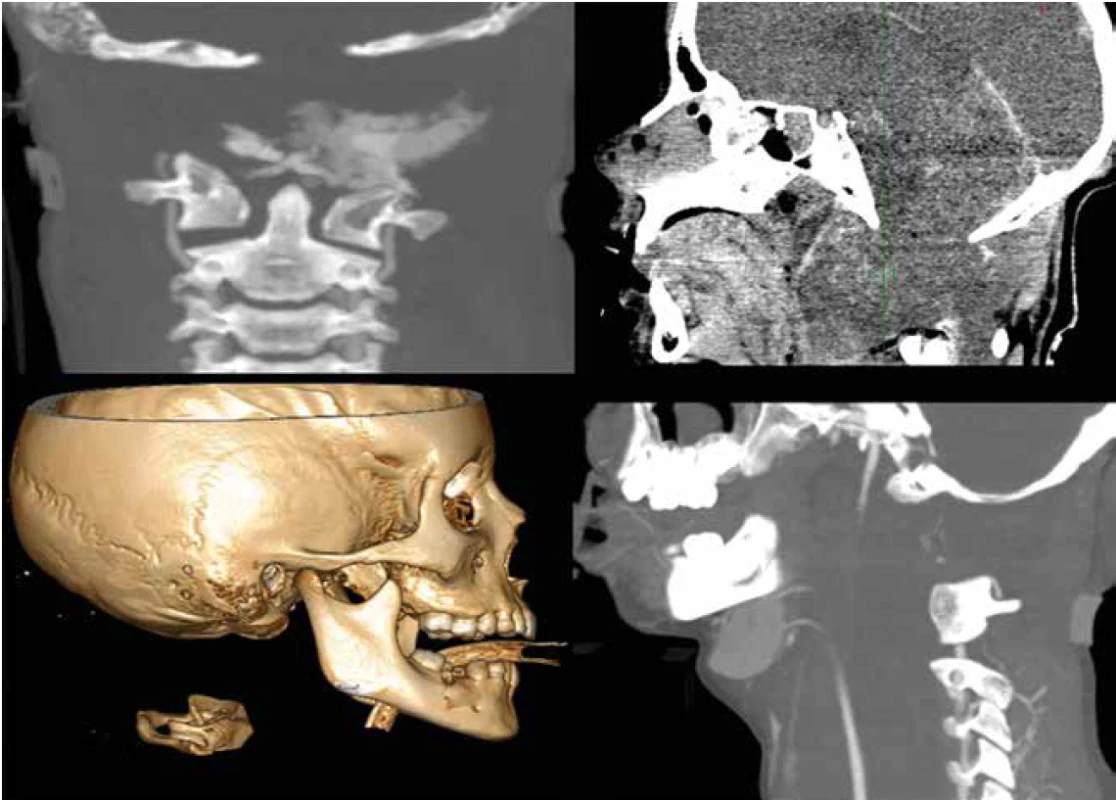
Image 2. Pacient po úspěšné resuscitaci s kmenovou areflexií a korelujícím nálezem na MRI řešený konzervativně externí halo fixací
Na CT je patrná avulze okcipitálního kondylu.
Fig. 2. A patient after successful CPR with brainstem areflexia and a graphic correlate on MRI, treated conservatively using an external halo fixation
Occipital condyle avulsion is shown on the CT scan.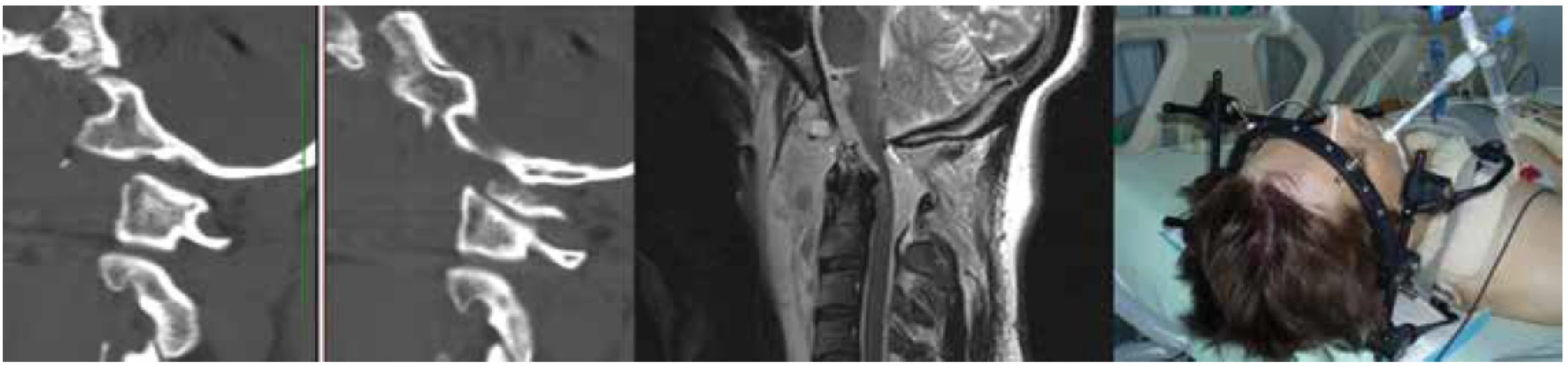
Ilustrativní případ:
19letý muž s anamnézou pokusu o sebevraždu skokem z druhého patra před pěti lety v den propuštění z psychiatrické léčebny narazil na přehledném úseku silnice první třídy ve vysoké rychlosti do betonového pilíře železničního mostu. Muž byl nepřipoután a vůz nebyl vybaven airbagy. Na místě nehody byl vyproštěn z vozu svědky a byla zahájena resuscitace členy hasičského sboru. V resuscitaci pokračovala posádka letecké záchranné služby. Byla provedena orotracheální intubace, nasazen pevný krční límec typu Philadelphia. Muž byl v bezvědomí, Glasgow Coma Scale 3, byla přítomna chabá kvadruplegie. Pacient byl po úspěšné resuscitaci na kontinuální podpoře oběhu noradrenalinem a umělé plicní ventilaci letecky transportován na emergency spádového traumacentra.
U pacienta se obnovila spontánní dechová aktivita a bloudivé pohyby očních bulbů. Před převozem na CT začal spontánně otevírat oči a objevila se spontánní hybnost nejprve na levostranných a později i pravostranných končetinách. CT vyšetření v rámci polytrauma protokolu prokázalo intrakraniálně hemocefalus se subarachnoidálním krvácením s dominancí v zadní jámě lební. Byla zachycena rozšířená kloubní štěrbina mezi C0 a C1 oboustranně od 0,3 cm do 0,9 cm na koronárních a sagitálních rekonstrukcích (Obr. 3). Dalšími nálezy byly mnohočetné fraktury žeber a příčných výběžků hrudní páteře oboustranně, bilaterální pneumotorax a kontuze plicní, lacerace pravého laloku jater s výpotkem, fraktura acetabula vpravo, fraktura proximální tibie vpravo a dislokovaná fraktura femuru vlevo. Během vyšetření CT došlo k nové klinické deterioraci s opětovným bezvědomím, ztrátou spontánní dechové aktivity a deteriorací kmenových reflexů. Doplněná MR prokázala kromě akutní AOD s hyperintenzním signálem v kloubních štěrbinách na STIR sekvencích také intradurální kompresi přechodu horní krční míchy a prodloužené míchy akutním subdurálním hematomem (Obr. 4). Vzhledem k neprogredujícímu výpotku kolem jater a provedené bilaterální drenáži hrudníku se zlepšenými ventilačními parametry byla indikována akutní zadní stabilizace a fúze kraniocervikálního přechodu.
Image 3. CT vyšetření prokazující AOD s využitím měření kondyl-C1 intervalu (CCI)
Fig. 3. CT examination showing AOD using the condyle-C1 interval (CCI) measurement
Image 4. Akutní subdurální hematom komprimující přechod prodloužené a horní krční míchy
Fig. 4. Acute subdural hematoma compressing the junction of the brainstem and upper cervical spinal cord
V pronační poloze za kontroly 2D RTG projekcí byla hlava pevně fixována do tříbodového Mayfieldova fixatéru. Po skeletizaci kraniocervikálního přechodu byly za kontroly intraoperačního systému O-arm zavedeny bikortikální šrouby transpedikulárně do C2, bikortikálně do laterálních mas C1 a také bikortikálně fixována okcipitální dlaha (Ellipse®, Globus Medical, USA). Následně byla provedena limitovaná laminektomie C1 s part. laminektomií C2 a rozšířením velkého týlního otvoru. Po středočarové durotomii byl patrný pod tlakem se vyprazdňující subdurální hematom (Obr. 4). Zdroj krvácení byl v žilních periarteriálních plexech kolem levé vertebrální tepny, která byla traumatem luxována intradurálně. Po odsátí hematomu a hemostáze žilního krvácení kombinovaným hemostatikem s obsahem trombinu (Surgiflo®, Ethicon, USA) byla provedena vodotěsná sutura tvrdé pleny a dokončena stabilizace implantací tyčí C0-C1-C2 (Obr. 5). K fúzi byl po dekortikaci kostních struktur využit kromě autograftu také kombinovaný preparát obsahující trikalciumfosfát a hydroaxyapatit ve formě pasty (Exabone®, Exabone Gmbh, Švýcarsko). S odstupem 48 hodin byla řešena fraktura femuru zevním fixátorem. Pacient byl po měsíci hospitalizace na jednotce intenzivní péče traumacentra přeložen na jednotku intenzivní péče spádového chirurgického oddělení. Pacient byl tracheostomován a spontánně ventilující. Pacient byl při vědomí a jediným neurotopickým nálezem byla jednostranná paréza n. abducens. Při ambulantní kontrole po 3 měsících byla okohybná paréza upravena.
Image 5. Úspěšná akutní zadní kraniocervikální fixace a fúze C0-C2 s optimální repozicí AOD
Fig. 5. Successful acute posterior C0-C2 craniocervical fixation and fusion, with optimal AOD reposition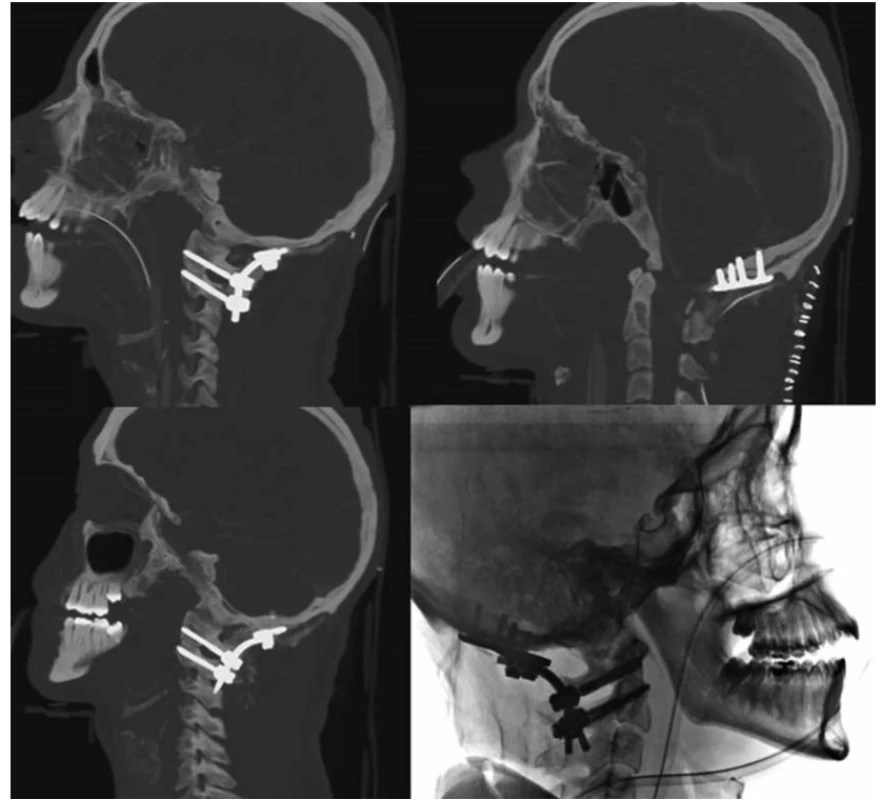
Za další měsíc byl pacient přijat na infekční oddělení s hnisavou tonsilitidou, osteomyelitidou femuru v místě zlomeniny, areaktivní agranulocytózou a vysokými zánětlivými parametry (CRP 599). Proběhly opakované operační revize femuru včetně ošetření dřeňové dutiny. V kultivačních nálezech dominovaly multirezistentní kmeny (VRE, PSAE). Pacient zemřel po necelých 6 měsících od úrazu na multiorgánové selhání.
Diskuze
Rostoucí výskyt diagnózy atlantookcipitální disociace je v příčinné souvislosti se zlepšujícím se systémem přednemocniční a vstupní nemocniční péče v rámci systému ATLS (Advanced Trauma Life Support). Především zajištění dýchacích cest, umělá plicní ventilace, podpora oběhu, dokonalá imobilizace a rychlý transport vedou k prevenci vzniku limitujícího sekundárního poškození. Roční incidence AOD pacientů transportovaných na emergency je udávána do 0,6 % [4,5]. Fatalitu tohoto poranění prokazují pitevní studie, kdy AOD je udávanou příčinou úmrtí na místě incidentu u vysokoenergetických traumat až v 8 % [6,7]. Skutečná incidence v našem regionu není známá, ale můžeme ji odvodit z aktuálních údajů z National Trauma Data Bank vedené ve Spojených státech. Schellenberg publikoval analýzu z této národní databáze za 8 let a identifikoval 2408 záznamů AOD. Z této skupiny zemřelo 38 % pacientů v emergentní fázi léčby. Ze zbývajících pacientů, kteří byli schopni podstoupit kauzální léčbu, zemřelo dalších 22 % [8]. Při prosté korelaci počtu obyvatel lze tedy předpokládat incidenci AOD v ČR kolem 1 pacienta na milion obyvatel za rok. Pravděpodobně tedy především lehčí formy AOD nejsou v našem regionu stále správně diagnostikovány. První dva úspěšně řešené případy u nás prezentoval Kočiš v roce 2004 [9].
Dominantním mechanismem vzniku AOD je hyperextenze v rámci vysokoenergetického traumatu. Méně často se jedná o hyperflexi, laterální flexi anebo kombinaci těchto pohybů [10,11]. Nejčastěji se jedná o autonehody, stržené chodce anebo pády z výšky v naprostém souladu s naším souborem. Pro vznik AOD je nutné porušit celou komplexní anatomickou ligamentózní strukturu kraniocervikálního přechodu od kapsulárních kloubních ligament, předních a zadních atlantookcipitálních vazů, laterálních atlantookcipitální ligament, ligamentum cruciforme, apikálního a alárních vazů dentu, tektoriální mebrány a v neposlední řadě také ligamentum nuchae. Anatomické predispozice v podobě horizontálních kloubních výběžků, vyšší volnost vazů a relativní disproporce mezi váhou hlavy a zbytkem těla vedou k vyššímu výskytu AOD u dětí a mladších dospělých [12,13]. Typickou vstupní klinickou symptomatologií u přežívajících poraněných po vysokoenergetickém traumatu je porucha vědomí, zástava anebo nepravidelnost dýchání, zástava oběhu anebo arytmie, těžké neurologické postižení na končetinách až do obrazu chabé kvadruplegie [6,13]. V neurologickém obraze může být Wallenbergův syndrom, postižení dolních kraniálních nervů (nejčastěji postižení n. abducens a n. hypoglossus), zkřížená paréza či plegie při postižení cervikomedulární junkce [14]. Neurologická léze může být způsobena nejen přímou dočasnou anebo trvalou kompresí osteoligamentózními strukturami při dislokaci, cévním poraněním (nejčastěji disekce), ale i formováním hematomu jako v našem ilustrativním případě. Pouze do 20 % pacientů je plně při vědomí, oběhově stabilních, bez neurologického deficitu stěžujících si na významnou bolest krční páteře [2−4,15]. Mezi typická doprovázející poranění patří zlomeniny dolní čelisti a obličejových kostí, zlomeniny baze lební, prevertebrální otok a krvácení, subarachnoideální a intraventrikulární krvácení nebo vysoká krční pseudomenigokéla [6]. Prognosticky jako staticky významné doprovázející poranění ovlivňující mortalitu bylo identifikováno pouze poranění mozku, zatímco míšní poranění, ostatní úrazy v rámci polytraumatu nebo faktory, jako jsou věk a pohlaví, výsledné přežití neovlivňovaly [6].
Prvním klasifikačním schématem pro AOD byla dodnes používaná klasifikace Traynelise z roku 1986 [16]. Klasifikace je založená na směru dislokace lebky vůči krční páteři do tří typů: přední dislokace typ I, longitudinální distrakce typ II a konečně posteriorní dislokace lebky typ III. Klasifikace byla vytvořena na základě vlastní zkušenosti autora z jednoho případu a přehledu dostupné literatury. Klasifikace je však nepoužitelná pro inkompletní disociace a také spontánní repozice. Z vlastní zkušenosti navíc u kompletních disociací lze u relaxovaného pacienta při repozici plynule přecházet mezi jednotlivými typy. Podrobnější klasifikací odlišující lehké a těžké formy AOD je Harborview škála, publikovaná v definitivní podobě Bellabarbou v roce 2006 [2]. Prvním stupněm je stabilní poranění s uchováním integrity vazivového aparátu detekovatelné pouze podle patologického nálezu na MRI. Druhý stupeň zahrnuje minimálně dislokovaná poranění včetně spontánně reponovaných dislokací nepřekračující 2 mm fyziologického limitu. Konečně třetí, nejtěžší stupeň obsahuje vysoce nestabilní AOD s významnou dislokací. Pro rozdělení poranění mezi prvním a druhým stupněm a současně mezi indikací ke konzervativní terapii a chirurgickou stabilizací je autory doporučován trakční manuální test stability. Reakcí na tuto škálu byla zjednodušená klasifikace publikovaná Hornem, která zjednodušuje prakticky dělení AOD do dvou skupin dle nálezu na MR a CT [3]. V první skupině jsou AOD bez patologického nálezu na CT a pozitivním stabilním poraněním ligament na MR. Druhou skupinu pak tvoří všechna instabilní poranění s pozitivním nálezem ve smyslu dislokace na CT a abnormální nálezem na MRI v podobě disrupce atlantookcipitálních skloubení, ruptury tektoriální membrány, alárních ligament nebo komplexu ligamentum cruciforme. Obdobně jako v předchozí klasifikaci je první stupeň bez limitující nestability indikován ke konzervativní terapii.
Tradiční diagnostické metody AOD měřící vzájemné topografické parametry kraniocervikálního přechodu vycházejí z klasického nativního RTG zobrazení, které je dnes v případě diagnostického protokolu těchto typů traumat nahrazeno plně CT zobrazením. Mezi tyto klasické metody patří Powersův poměr, Leeho X-line metoda, Wholeyho basion-dnes interval (BDI), Harrisův basion-axis interval (BAI), Dublinova metoda posuzující vztah CC přechodu a polohu mandibuly anebo Sunův interspinosní poměr mezi C1-2 a C2-3 [17–23]. Nízká senzitivita a specificita těchto klasických metod vedla ke hledání jiného diagnostického parametru. Tímto parametrem se stal praktický a jednoduše měřitelný kondyl-C1 interval (CCI condyle-C1 interval). Původní složitý návrh měření prezentovaný Pangem zjednodušil Gire na měření největšího intervalu mezi kondylem a horní kloubní plochou C1 v sagitálním CT řezu [24−26]. Hodnota nad 2 mm byla označena za patologickou se 100% senzitivitou a 92% specificitou. Posunutí hranice maximální fyziologické distance CC intervalu v koronární a sagitální rovině na 1,5 mm posunulo senzitivitu a specificitu metody na 100 % [27] (Obr. 3). Jediné selhání této metody bylo kazuisticky popsáno při současné disociaci C1-C2 a spontánní repozici C0-C1, kdy AOD diagnostikovala doplněná MR [28]. Rutinní použití MR v diagnostice poranění kraniocervikálního přechodu umožňuje na rozdíl od CT posoudit přímo vlastní vazivový aparát a diagnostikovat i lehké stabilní formy AOD určené ke konzervativní terapii. MR také dokáže spolehlivě s využitím STIR sekvencí (Short Tau Inversion Recovery) identifikovat pomocí vysoké intenzity signálu kloubních štěrbin i spontánně reponované disociace s negativním CT obrazem [28]. Významným benefitem je posouzení míry poškození nervové tkáně a vyloučení komprese intra i extradurálními hematomy [29]. Možné přidružené arteriální poranění nejčastěji ve formě disekce vyloučí CT angiografie. Kontroverzní v diagnostice AOD je použití trakčních testů stability kraniocervikálního přechodu [13].
Přes vzrůstající počet pacientů diagnostikovaných s AOD současná doporučení z hlediska medicíny založená na důkazech nepřekračují úroveň důkazů III. stupně [30]. Po stabilizaci celkového stavu pacienta je indikována dočasná stabilizace ortézou nejčastěji ve formě pevného krčního límce předcházející trvalé instrumentované okcipitocervikální fixaci a fúzi. Trakce při AOD je spojená s 10% rizikem zhoršení neurologických funkcí a konzervativní terapie dokonce s rizikem 50% zhoršení u nestabilních poranění [30]. Konzervativní fixace límcem je indikována u vzácných stabilních poranění nejlehčího stupně (Horn 1, Harborview I). Nejvýznamnějším negativním prognostickým faktorem u pacientů schopných podstoupit chirurgickou léčbu je nerozpoznaná diagnóza AOD, kdy až u 36 % pacientů dochází při instabilitě k nové neurologické deterioraci [31]. Rigidní krátká zadní okcipitocervikální fixace C0-C2,provedená co nejdříve, je zlatým standardem v léčbě AOD. V současné době jsou preferovány systémy okcipitálních dlah v kombinaci se šrouby zavedenými do C1 a C2 Goel-Harmsovou nebo Magerlovou technikou [32]. V dětské populaci jsou tyto moderní systémy při příznivých anatomických poměrech taktéž preferovány oproti aplikaci drátěných kliček [12,33]. Možnou alternativou při nevhodných poměrech pro zavedení šroubů do C2 Judetovou technikou nejen v dětské populaci je jejich zavedení translaminárně [12]. Pro dosažení kostěné fúze se využívají nejen autografty, ale i allografty a syntetické materiály (hydroxyapatit, bikalciumfosfát, trikalciumfosfát). Pevné stabilní a trvalé fúze je dosahováno ve více než 90 % [32,34,35].
Závěr
Atlantookcipitální disociace je vzácné a velmi závažné vysokoenergetické poranění kraniocervikálního přechodu zatížené vysokou mortalitou a morbiditou. Vzrůstající incidence tohoto typu poranění je spojena se zlepšeným akutním managementem v přednemocniční a časné nemocniční péči. Riziko přehlédnutí a potenciální deteriorace neurologického stavu eliminuje kombinace CT hodnocení kondyl-C1 intervalu (CCI) a MR vyšetření. Metodou volby v terapii u stabilizovaných pacientů je časná zadní okcipitocervikální stabilizace a fúze v rozsahu C0-C2.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v jiném časopise.
doc. MUDr. Petr Vachata, Ph.D., MBA
Neurochirurgická klinika Univerzity J. E. Purkyně
Masarykova nemocnice, o. z.,
Krajská zdravotní, a. s.
Sociální péče 3316/12A
401 13 Ústí nad Labem
e-mail: vachata@gmail.com
Sources
- Blackwood NJ. III. Atlo-occipital dislocation: A case of fracture of the atlas and axis, and forward dislocation of the occiput on the spinal column, life being maintained for thirty-four hours and forty minutes by artificial respiration, during which a laminectomy was performed upon the third cervical vertebra. Ann Surg. 1908;47(5):654–8. doi:10.1097/00000658-190805000-00003.
- Bellabarba C, Mirza SK, West GA, et al. Diagnosis and treatment of craniocervical dislocation in a series of 17 consecutive survivors during an 8-year period. J Neurosurg Spine 2006;4(6):429–40. doi:10.3171/spi.2006.4.6.429.
- Horn EM, Feiz-Erfan I, Lekovic GP, et al. Survivors of occipitoatlantal dislocation injuries: imaging and clinical correlates. J Neurosurg Spine 2007;6(2):113–20. doi:10.3171/spi.2007.6.2.113.
- Mendenhall SK, Sivaganesan A, Mistry A, et al. Traumatic atlantooccipital dislocation: comprehensive assessment of mortality, neurologic improvement, and patient-reported outcomes at a Level 1 trauma center over 15 years. Spine J. 2015;15(11):2385–95. doi:10.1016/j.spinee.2015.07.003.
- Mueller FJ, Kinner B, Rosskopf M, et al. Incidence and outcome of atlanto-occipital dissociation at a level 1 trauma centre: a prospective study of five cases within 5 years. Eur Spine J. 2013;22(1):65–71. doi:10.1007/s00586-012-2543-1.
- Fard SA, Avila MJ, Johnstone CM, et al. Prognostic factors in traumatic atlanto-occipital dislocation. J Clin Neurosci. 2016;33 : 63–8. doi:10.1016/j.jocn.2016.05.021.
- Garrett M, Consiglieri G, Kakarla UK, et al. Occipitoatlantal dislocation. Neurosurgery 2010;66(3 Suppl):48–55. doi:10.1227/01.NEU.0000365802.02410.C5.
- Schellenberg M, Inaba K, Cheng V, et al. Independent predictors of survival after traumatic atlanto-occipital dissociation. J Trauma Acute Care Surg. 2018;85(2):375–9. doi:10.1097/TA.0000000000001953.
- Kocis J, Wendsche P, Muzik V. Traumatic atlanto-occipital dislocation. Acta Chir Orthop Traumatol Cech. 2004;71(2):119–23.
- Fruin AH, Pirotte TP. Traumatic atlantooccipital dislocation. Case report. J Neurosurg. 1977;46(5):663–6. doi:10.3171/jns.1977.46.5.0663.
- Page CP, Story JL, Wissinger JP, et al. Traumatic atlantooccipital dislocation. Case report. J Neurosurg. 1973;39(3):394–7. doi:10.3171/jns.1973.39.3.0394.
- Hale AT, Dewan MC, Patel B, et al. Instrumented fusion in a 12-month-old with atlanto-occipital dislocation: case report and literature review of infant occipitocervical fusion. Childs Nerv Syst. 2017;33(8):1253–60. doi:10.1007/s00381-017-3497-8.
- Kasliwal MK, Fontes RB, Traynelis VC. Occipitocervical dissociation-incidence, evaluation, and treatment. Curr Rev Musculoskelet Med. 2016;9(3):247–54. doi:10.1007/s12178-016-9347-6.
- Hall GC, Kinsman MJ, Nazar RG, et al. Atlanto-occipital dislocation. World J Orthop. 2015;6(2):236–43. doi:10.5312/wjo.v6.i2.236.
- Sweet J, Ammerman J, Deshmukh V, et al. Cruciate paralysis secondary to traumatic atlantooccipital dislocation. J Neurosurg Spine 2010;12(1):19–21. doi:10.3171/2009.8.SPINE08496.
- Traynelis VC, Marano GD, Dunker RO, et al. Traumatic atlanto-occipital dislocation. Case report. J Neurosurg. 1986;65(6):863–70. doi:10.3171/jns.1986.65.6.0863.
- Dublin AB, Marks WM, Weinstock D, et al. Traumatic dislocation of the atlanto-occipital articulation (AOA) with short-term survival. With a radiographic method of measuring the AOA. J Neurosurg. 1980;52(4):541–6. doi:10.3171/jns.1980.52.4.0541.
- Harris JH, Jr., Carson GC, Wagner LK. Radiologic diagnosis of traumatic occipitovertebral dissociation: 1. Normal occipitovertebral relationships on lateral radiographs of supine subjects. AJR Am J Roentgenol. 1994;162(4):881–6. doi:10.2214/ajr.162.4.8141012.
- Harris JH, Jr., Carson GC, Wagner LK, et al. Radiologic diagnosis of traumatic occipitovertebral dissociation: 2. Comparison of three methods of detecting occipitovertebral relationships on lateral radiographs of supine subjects. AJR Am J Roentgenol. 1994;162(4):887–92. doi:10.2214/ajr.162.4.8141013.
- Lee C, Woodring JH, Goldstein SJ, et al. Evaluation of traumatic atlantooccipital dislocations. AJNR 1987;8(1):19–26.
- Powers B, Miller MD, Kramer RS, et al. Traumatic anterior atlanto-occipital dislocation. Neurosurgery 1979;4(1):12–7. doi:10.1227/00006123-197901000-00004.
- Sun PP, Poffenbarger GJ, Durham S, et al. Spectrum of occipitoatlantoaxial injury in young children. J Neurosurg. 2000;93(1 Suppl):28–39.
- Wholey MH, Bruwer AJ, Baker HL, Jr. The lateral roentgenogram of the neck; with comments on the atlanto-odontoid-basion relationship. Radiology 1958;71(3):350–6. doi:10.1148/71.3.350.
- Gire JD, Roberto RF, Bobinski M, et al. The utility and accuracy of computed tomography in the diagnosis of occipitocervical dissociation. Spine J. 2013;13(5):510–9. doi:10.1016/j.spinee.2013.01.023.
- Pang D, Nemzek WR, Zovickian J. Atlanto-occipital dislocation--part 2: The clinical use of (occipital) condyle-C1 interval, comparison with other diagnostic methods, and the manifestation, management, and outcome of atlanto-occipital dislocation in children. Neurosurgery 2007;61(5):995–1015; discussion 1015. doi:10.1227/01.neu.0000303196.87672.78.
- Pang D, Nemzek WR, Zovickian J. Atlanto-occipital dislocation: part 1--normal occipital condyle-C1 interval in 89 children. Neurosurgery 2007;61(3):514–21; discussion 521. doi:10.1227/01.NEU.0000290897.77448.1F.
- Martinez-Del-Campo E, Kalb S, Soriano-Baron H, et al. Computed tomography parameters for atlantooccipital dislocation in adult patients: the occipital condyle-C1 interval. J Neurosurg Spine 2016;24(4):535–45. doi:10.3171/2015.6.SPINE15226.
- Abouelleil M, Siddique D, Dahdaleh NS. Failure of the condyle-C1 interval method to diagnose atlanto-occipital dislocation in the presence of an associated atlanto-axial dislocation: A case report. Cureus 2018;10(4):e2486. doi:10.7759/cureus.2486.
- Lee IL, Vasquez LF, Tyroch AH, et al. Association of atlanto-occipital dislocation, retroclival hematoma, and hydrocephalus: management and survival in a pediatric patient. J Neurol Surg Rep. 2017;78(1):e53–e8. doi:10.1055/s-0037-1600914.
- Theodore N, Aarabi B, Dhall SS, et al. The diagnosis and management of traumatic atlanto-occipital dislocation injuries. Neurosurgery 2013;72 Suppl 2 : 114–26. doi:10.1227/NEU.0b013e31827765e0.
- Przybylski GJ, Clyde BL, Fitz CR. Craniocervical junction subarachnoid hemorrhage associated with atlanto-occipital dislocation. Spine (Phila Pa 1976). 1996;21(15):1761–8.
- Stulik J, Klezl Z, Sebesta P, et al. Occipitocervical fixation: long-term follow-up in fifty-seven patients. Acta Chir Orthop Traumatol Cech. 2009;76(6):479–86.
- Astur N, Sawyer JR, Klimo P, Jr., et al. Traumatic atlanto-occipital dislocation in children. J Am Acad Orthop Surg. 2014;22(5):274–82. doi:10.5435/JAAOS-22-05-274.
- Abumi K, Takada T, Shono Y, et al. Posterior occipitocervical reconstruction using cervical pedicle screws and plate-rod systems. Spine (Phila Pa 1976). 1999;24(14):1425–34.
- Garrido BJ, Puschak TJ, Anderson PA, et al. Occipitocervical fusion using contoured rods and medial offset connectors: description of a new technique. Orthopedics 2009;32(10). doi:10.3928/01477447-20090818-11.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2020 Issue 1-
All articles in this issue
- Prehľad možných komplikácií u pacientov po dekompresívnej kraniektómii
- Historie, vývoj a využití klasifikací zlomenin thorakolumbální páteře
- Atlantookcipitální disociace
- Majú trvanie subdurálnej drenáže a počet trepanačných otvorov vplyv na incidenciu recidívy unilaterálneho chronického subdurálneho hematómu?
- Instrumentace laterálních mas atlasu cestou inzerce zadního oblouku – morfometrická studie
- Využití metod nukleární medicíny v operační léčbě degenerativního postižení bederní páteře
- Příležitosti k řezu i k hojení
- Transpedikulární fixace s augmentovanými fenestrovanými šrouby u osteoporotických fraktur páteře
- Téma chronického subdurálneho hematómu v článkoch českých a slovenských autorov
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Prehľad možných komplikácií u pacientov po dekompresívnej kraniektómii
- Atlantookcipitální disociace
- Transpedikulární fixace s augmentovanými fenestrovanými šrouby u osteoporotických fraktur páteře
- Historie, vývoj a využití klasifikací zlomenin thorakolumbální páteře
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

