-
Medical journals
- Career
Komplikované nitrobřišní infekce u chirurgického nemocného – postup v empirické antimikrobní léčbě
: F. Vyhnánek 1; V. Adámková 2,3
: Traumatologické centrum FN Královské Vinohrady, Praha vedoucí lékař: doc. MUDr. F. Vyhnánek, CSc. 1; Ústav lékařské biochemie a laboratorní diagnostiky VFN, Praha přednosta: prof. MUDr. T. Zima, DrSc., MBA 2; Ústav lékařské mikrobiologie LF Univerzita Palackého, Olomouc přednosta: prof. MUDr. M. Kolář, PhD. 3
: Rozhl. Chir., 2017, roč. 96, č. 10, s. 405-410.
: Review
Nitrobřišní infekce (IAI) představuje komplexní onemocnění, u kterého je potřeba hodnotit řadu různých aspektů důležitých pro stanovení léčebného postupu včetně výběru antimikrobního režimu. Současné klasifikace nitrobřišní infekce se týkají jednak rozdělení peritonitid (primární, sekundární, terciární), pro klinickou potřebu je však nejčastěji používané rozdělení na nekomplikovanou a komplikovanou nitrobřišní infekci. Součástí chirurgické intervence u nitrobřišní infekce je peroperační empirický výběr antibiotika, který by se měl vzít v úvahu vedle závažnosti infekce, epidemiologické situace a rizikových faktorů pacienta pro přítomnost rezistentních bakterií. V článku je uveden současný přehled výběru antimikrobních léků indikovaných u jednotlivých skupin nitrobřišních infekcí (biliární, extrabiliární) vyvolaných jak komunitními, tak nozokomiálními patogeny. Recentní doporučení volby antimikrobních léků u multirezistentních bakterií znamená důležitou informaci zvláště při zvyšujícím se výskytu multirezistentních kmenů u nitrobřišní infekce chirurgicky nemocných. K individualizaci antimikrobní léčby cestou empirického podání je však nezbytná znalost aktuální citlivosti patogenů na daném chirurgickém oddělení.
Klíčová slova:
nitrobřišní infekce − multirezistentní bakterie − antimikrobní léčbaÚvod
Nitrobřišní infekce jsou častou příčinou morbidity a i letality u chirurgického nemocného. Dále je uváděna jako druhý nejčastější typ infekce u nemocných s výskytem závažné sepse a septického šoku, stejně tak i druhou nejčastější příčinou úmrtí na infekci na jednotkách intenzivní péče. Letalita u komplikované nitrobřišní infekce je 10,5 %, avšak je signifikantně vyšší (36−60 %) u nemocných s orgánovou dysfunkcí nebo septickým šokem při přijetí [1,2]. Postupy použité v léčbě infekce závisejí na anatomické lokalizaci infekce, stupni zánětu peritonea, septické odpovědi, přidružených onemocněních a dostupných možnostech léčebného zařízení [2]. Prognóza značně závisí na pokročilosti zánětu a rozsahu intraperitoneální kontaminace, etiologii, závažnosti primárního onemocnění, stavu obranyschopnosti organismu a klinickém obrazu sepse. Posouzení významu jednotlivých léčebných postupů s recentními změnami je důležitým faktorem směřujícím ke zlepšení výsledků. Vedle rozšíření intervenčních technik (cílená drenáž pod ultrazvukovou nebo CT kontrolou, damage control surgery, open abdomen, plánovaná relaparotomie, VAC systém) je dalším zásadním aspektem optimalizace antimikrobní léčby s ohledem na narůstající rezistenci jak u komunitních, tak především nozokomiálních infekcí [1,2,3,4,5,6,7,8, 9,10,11].
Klasifikace
Doposud však není platný konsenzus v klasifikaci nitrobřišní infekce [1,3]. Kompletní klasifikace, která by zahrnovala všechny aspekty nitrobřišní infekce, doposud neexistuje [1].
Ideální klasifikace, která by vedla klinika v terapii, by měla zahrnovat:
- a) původ zdroje infekce,
- b) anatomický rozsah infekce,
- c) předpokládané patogeny a rizikové faktory pro výskyt rezistentních kmenů bakterií,
- d) klinický stav nemocného.
Nadále je akceptována klasifikace IAI na dva typy: nekomplikovaná a komplikovaná intraabdominální infekce. U nekomplikované infekce postihuje infekční proces jen daný orgán bez známek porušení jeho anatomické struktury a šíření na peritoneum. Tento intramurální zánět je spojen s významným rizikem pravděpodobnosti progrese do komplikované infekce, pokud není adekvátně léčen. U nekomplikované nitrobřišní infekce je indikována včasná eradikace zdroje infekce a antibiotické profylaxe nebo krátkodobá léčba antibiotiky. Pokud je zdroj infekce dostatečně chirurgicky ošetřen, je doporučena pouze 24hodinová perioperační antimikrobní profylaxe. U komplikované nitrobřišní infekce s rozvojem abscesu, lokální nebo difuzní peritonitidy je vedle chirurgické/intervenční léčby nezbytné včasné zahájení empirické antimikrobní léčby. Většina pooperačních nitrobřišních infekcí je klasifikována jako komplikovaná [1,3,4,5,6].
Obecně přijímaná klasifikace rozděluje infekci peritonea na primární, sekundární a terciární peritonitidu. Mimo to je infekce dále rozdělena podle příčiny infekce na komunitně získanou nebo získanou ve zdravotnickém zařízení (HAI – hospital acquired infection). Infekce spojená s poskytovanou zdravotní péčí (dříve označovaná jako nozokomiální) je často následkem chirurgické či jiné intervence (gastrointestinální endoskopie, invazivní radiologie).
Jednou z častých forem HAI u nitrobřišních operací je pooperační peritonitida, kde zdrojem infekce je u většiny nemocných dehiscence anastomózy a další komplikace v pooperačním období, jako je např. infikovaný nitrobřišní hematom. Stupeň klinické závažnosti u nemocného s komplikovanou intraabdominální infekcí je charakterizován v rámci hodnocení sepse. Sepse je komplexní, multifaktoriální syndrom, který se může rozvinout do stavů různé závažnosti. Recentně je sepse definována jako život ohrožující orgánová dysfunkce způsobená dysregulovanou odpovědí hostitele na infekci. Nově byla navržena i alternativní klasifikace nitrobřišní infekce, která v sobě zahrnuje rozsah anatomických změn, závažnost onemocnění a původ infekce. Tato klasifikace umožní klinikovi vybrat nejvhodnější empirický antimikrobní režim podle aktuální klinické situace [1,2,3,6,11].
Postup u nitrobřišní infekce
Jako základní princip v léčbě nitrobřišní infekce je po ověření zdroje infekce jeho ošetření co nejdříve. Stupeň urgence v léčbě je určen lokalizací zdroje infekce a stavem fyziologické stability nemocného [2,6,11]. Léčebná opatření u nemocných s komplikovanou nitrobřišní infekcí zahrnují většinou i peroperační zahájení antimikrobní léčby [1,3,4,5,7,8,10,11]. Empirická antimikrobní léčba by měla být širokospektrá s účinkem na pravděpodobné etiologické agens. Kontrola zdroje infekce je v současné době spojena s využitím všech postupů směřujících k eliminaci zdroje infekce, úpravě anatomických poměrů zajišťujících normální fyziologickou funkci a redukující bakteriální inokulum. Nedostatečné ošetření zdroje infekce je spojeno se zvýšením mortality.
Chirurgická intervence představuje nejdůležitější léčebné opatření u nitrobřišní infekce. Volba postupu závisí na anatomickém zdroji infekce, stupni zánětu pobřišnice, na specifické odpovědi a klinickém stavu nemocného [2]. Chirurgická intervence u kontroly zdroje infekce vyžaduje resekci nebo suturu střeva nebo perforovaného orgánu, odstranění infikovaného orgánu, debridement nekrotické tkáně, suturu nebo resekci traumatické perforace a cílenou drenáž infikované kolekce tekutiny. Součástí je i následná peroperační laváž s použitím dezinfekčního roztoku. Perkutánní drenáž nitrobřišních a retroperitoneálních abscesů pod ultrazvukovou nebo CT kontrolou je bezpečná a účinná u vybraných nemocných s 62−91 % vyléčením. Současné intervenční techniky, jako jsou damage control laparotomie, relaparotomie indikovaná při změně klinického stavu nemocného (relaparotomie on demand), plánovaná relaparotomie po 36−48 hodinách s dočasným uzávěrem břišní dutiny nebo ponechání laparostomie, mohou ještě zlepšit výsledek [4,8,11].
Ačkoliv nové chirurgické techniky výrazně přispěly k zlepšení výsledku léčby u komplikované nitrobřišní infekce, pokles ve vývoji nových antibiotik znamená neschopnost zabránit účinku narůstající bakteriální rezistence u nemocných s komplikovanou nitrobřišní infekcí. Antimikrobní léčba hraje integrální roli v postupu u komplikované nitrobřišní infekce. Mezi její očekávané účinky patří prevence lokálního i hematogenního šíření a snížení výskytu pozdních komplikací [1,2,4,6,7,10,11].
Volba antibiotik u komunitní získané infekce
Optimální strategie antibiotické terapie nitrobřišních infekcí by měla zahrnovat účinnou iniciální terapii, která bude na jedné straně klinicky efektivní, ale zároveň nepovede k nadměrné spotřebě antibiotik, a tím nebude zvyšovat selekční tlak.
Změna přístupu k antiinfekční terapii nitrobřišních infekcí reflektuje narůstající rezistenci nejčastějších patogenů k antibiotikům – E. coli, K. pneumoniae produkující širokospektré betalaktamázy, karbapenem rezistentní P. aeruginosa, vankomycin rezistentní enterokoky, meticilin rezistentní S. aureus, multirezistentní Acinetobacter sp. a současný vzestup výskytu mykotických agens, která se uplatňují především u kriticky nemocných pacientů s nozokomiálními infekcemi. Infekce spojené s poskytovanou zdravotní péčí mají vyšší riziko komplikací a vyšší letalitu než infekce získané v komunitě. Jsou většinou vyvolány více rezistentnějšími bakteriemi včetně nefermentujících gramnegativních tyčinek, enterokoků nebo kvasinek.
Vzestup rezistence bakterií k antibiotikům je patrný i v komunitě, kde hlavní problém představují bakterie produkující širokospektré betalaktamázy typu ESBL – není dosud vysvětleno. Terapeutické možnosti infekcí vyvolaných ESBL-pozitivními kmeny bakterií jsou velmi omezené. Třetí i čtvrtá generace cefalosporinů v kombinaci s metronidazolem doporučovaná IDSA pro pacienty s vysokým rizikem mají špatný klinický efekt i při laboratorní in vitro citlivosti u producentů ESBL. Fluorované chinolony mohou mít zachovanou účinnost proti ESBL-pozitivním bakteriím, ale rezistence chinolinů narůstá nejen u kmenů K. pneumoniae, ale i u E. coli. Z výše uvedených příčin vzrostla spotřeba karbapenemových antibiotik, což mělo za následek vznik kmenů rezistentních i na tuto skupinu antibiotik. Epidemiologicky nejzávažnější jsou bakterie, které produkují enzymy degradující karbapenemová antibiotika – karbapenemázy. Rychlé šíření karbapenemázu produkujících kmenů bakterií je jednoznačným důvodem pro změnu koncepce užívání karbapenemů druhé skupiny (meropenemu, imipenemu), aby se nezvyšoval selekční tlak.
Narůstající rezistence bakterií k antibiotikům spolu s lepším chápáním patogeneze těžkých infekcí vede k agresivnějšímu přístupu k pacientovi v kritickém stavu v iniciální fázi onemocnění. Aplikace širokospektrých antibiotik s paralelním odběrem klinicky validních vzorků na mikrobiologickou diagnostiku umožňuje následnou deeskalaci, což vede k omezení nadužívání antibiotik, snížení selekčního tlaku a nákladové efektivitě. Mezi antibiotika s širokým spektrem účinku (na VRE, MRSA, ESBL-pozitivní kmeny enterobakterií), a přesto nižším selekčním tlakem na rozvoj rezistence patří tigecyklin a ertapenem.
Doporučení World Society of Emergency Surgery (WSES) dělí nitrobřišní infekce na komunitní, infekce spojené s poskytovanou péčí (nozokomiální) a infekce biliárního traktu. Dalším kritériem pro volbu vhodného antibiotika je stav pacienta (stabilizovaný, kritický) a riziko ESBL producentů jako možných původců stavu. Mezi nejvýznamnější faktory zvyšující riziko přítomnosti ESBL-pozitivních kmenů bakterií patří předchozí opakované užívání antibiotik (zvláště cefalosporinů třetí generace) a opakované hospitalizace (Tab. 1) [2].
1. Častěji izolované patogeny u komplikované nitrobřišní infekce Tab. 1: Commonly isolated pathogens in complicated intraabdominal infections 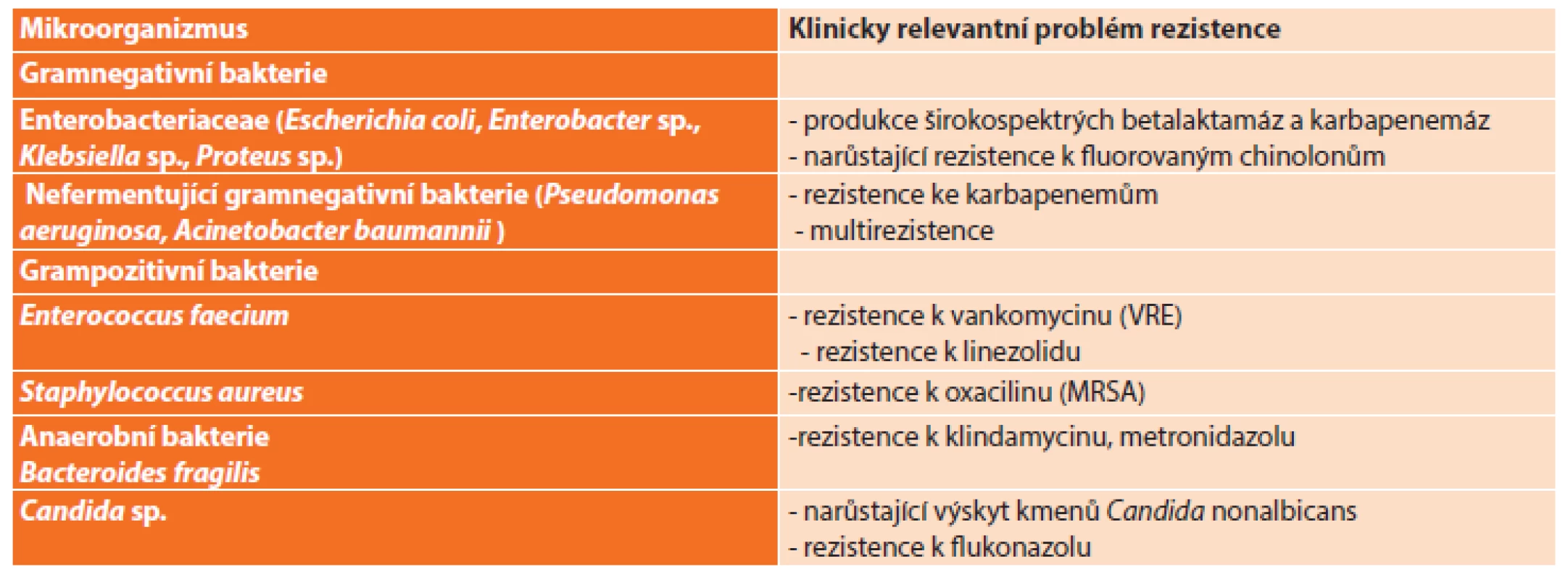
Antimikrobní režim u komplikovaných nitrobřišních infekcí
Antimikrobní léčba nitrobřišní infekce je zajištěna buď monoterapií, nebo kombinovanou léčbou [1,5,6,7]. Nedávno byly vytvořeny nové postupy terapie u komplikovaných nitrobřišních infekcí Společností pro infekci v chirurgii (SIS – Surgical Infection Society) a Americkou společnost pro infekční onemocnění (IDSA – Infectious Diseases Society of America).
Výběr antimikrobního léku je u komplikované nitrobřišní infekce primárně dán rizikovými faktory predikujícími možné selhání léčby:
- odložení iniciální chirurgické/radiologické intervence (24 hod.),
- stupeň závažnosti onemocnění (APACHE II skóre >15),
- pokročilý věk nemocného,
- komorbidity spojené s orgánovou dysfunkcí,
- hypoalbuminemie,
- malnutrice,
- postižení peritonea infekcí nebo difuzní peritonitida,
- nemožnost dosáhnout dostatečný debridement nebo drenáž zdroje infekce,
- maligní onemocnění,
- nozokomiální infekce.
Antimikrobní léčba u extrabiliární komunitní – získané – infekce
V léčbě nemocných s komunitní nitrobřišní infekcí je v rámci empirické léčby použito antibiotikum s účinkem proti častým gramnegativním a anaerobním bakteriím. SIS ani IDSA nedoporučují rutinní podání agens účinných proti enterokokům u komunitních infekcí a stejně tak ani podání antifugálních léků (Tab. 2) [7].
2. Antimikrobní režim doporučený WSES pro léčbu extrabiliární komunitní nitrobřišní infekce Tab. 2: Antimicrobial regimen recommended by WSES for management of extrabiliary community-acquired intraabdominal infections 
Vysvětlivka: *dle hmotnosti pacienta Antimikrobní léčba u biliární nitrobřišní infekce
Antibiotika jsou doporučená vždy pro léčbu komplikované cholecystitidy. U nekomplikované cholecystitidy, když je zdroj infekce kontrolován efektivně cholecystektomií, podání antibiotik není nezbytné mimo profylaxi. Spektrum mikroorganizmů je obdobné jako v předchozím případě, tj. E. coli, K. pneumoniae, Bacteroides fragilis a ostatní anaerobní bakterie. Úloha enterokoků v etiopatogenezi těchto infekcí není jasná, a proto se výrazně nezohledňuje při volbě antibiotika. Správná volba antibiotika, v případě biliárních infekcí, vychází kromě antibakteriálního účinku a klinického stavu především z dosažitelných koncentrací ve žluči. Avšak neexistují klinicky relevantní data, která by dokládala správné dávkování s maximálním a bezpečným průnikem antibiotik do žluče (Tab. 3) [7].
3. Antimikrobní režim doporučený WSES pro léčbu biliárních infekcí Tab. 3: Antimicrobial regimen recommended by WSES for management of biliary infections 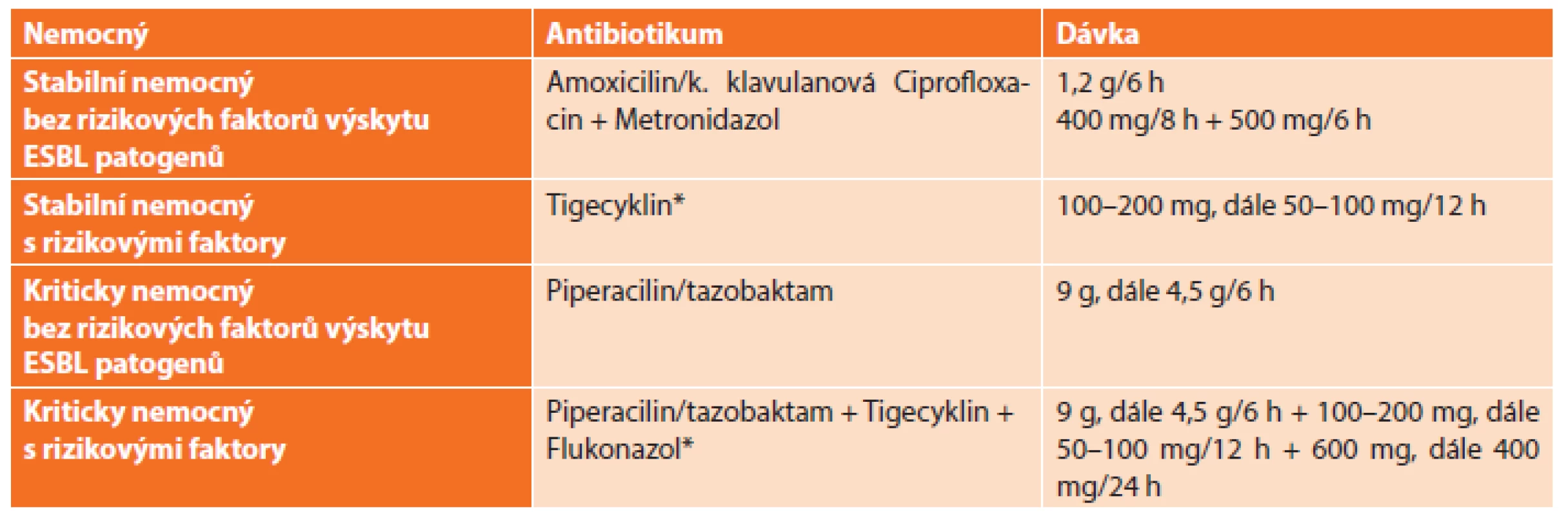
Vysvětlivka: *dle hmotnosti pacienta Antimikrobní léčba u nozokomiální nitrobřišní infekce
Jde o infekci, která vznikne minimálně 48 hodin po přijetí nemocného z jiné příčiny, než je nitrobřišní infekce.
Nozokomiální infekce jsou většinou vyvolané rezistentními bakteriemi (ESBL − Enterobacteriacae, MRSA) častěji se vyskytují i enterokoky, nefermentující bakterie a kvasinky, proto musí být volba antiinfektiv komplexní. Součástí kombinace jsou vždy antimykotika. U pacientů v kritickém stavu jsou preferovány echinokandiny (caspofungin, anidulafungin, micafungin) vzhledem k jejich farmakologickým vlastnostem. Aminoglykosidy (gentamicin, amikacin) jsou rezervními antibiotiky pro pacienty s alergií na betalaktamová antibiotika. V případě jejich podávání je nutné monitorovat renální parametry a dosahované sérové hladiny, vzhledem k jejich nefrotoxicitě. Doporučení WSES u nozokomiálních infekcí a stabilizovaného nemocného obsahuje kombinaci piperacilinu/tazobaktamu s tigecyklinem a antimykotikem (flukonazol). U kritických nemocných je doporučena aplikace karbapenemu s echinokandinem a glykopeptidem nebo tigecyklinu s piperacilinem/tazobaktamem a echinokandinem (Tab. 4) [7].
4. Antimikrobní režim doporučený WSES pro léčbu nozokomiálních nitrobřišních infekcí Tab. 4: Antimicrobial regimen recommended by WSES for management of hospital-acquired intraabdominal infections 
Vysvětlivky: a anidulafungin – 200 mg LD a dále 100 mg/24 hod.; micafungin 100 mg/24 hod. LD – úvodní dávka (loading dose) Současný stav doporučení v empirickém podání antibiotika u nitrobřišní infekce
Výběr antimikrobního léku pro empirické podání u nitrobřišní infekce je založen na závažnosti infekce, individuálním riziku infekce rezistentními patogeny a stavu místní epidemiologické situace [1,2,3,5,6,7,9,11]. Doporučení pro empirické léčebné podání antibiotik u nitrobřišní infekce jsou založena na výsledcích řady prospektivních randomizovaných kontrolovaných studií. Uváděné doporučení bylo provedeno na specifické hladině [1−4] a síle doporučení (A, B, C), a to ve vztahu k jednotlivým peritonitidám (primární, sekundární, terciární).
Amoxicilin/klavulanová kyselina nebo cefalosporiny II. generace v kombinaci s metronidazolem jsou stále nejčastěji používanou volbou v léčbě i v prevenci nekomplikovaných nitrobřišní infekcí.
Při riziku infekce vyvolané Pseudomonas aeruginosa je doporučeno podání piperacilinu/tazobaktamu. Podání karbapenemů by mělo být omezeno pro zachování jejich účinnosti, přesto jsme nuceni je stále častěji podávat z důvodu narůstající rezistence původců IAI na běžná antibiotika. Volba fluorovaných chinolonů, vzhledem k vysoké úrovni rezistence, není v současné době indikována pro empirickou léčbu. Aminoglykosidy, zvláště při podezření na infekci gramnegativními bakteriemi, lze podat při prokázané bakteriemii nebo v kombinaci s karbapenemy u pacienta s rizikem výskytu rezistentních bakteriálních kmenů. Stejně tak tigecyklin je indikován při podezření na infekci multirezistentními patogeny. Ceftolozan/tazobaktam a ceftazidim/avibaktam jsou nová antibiotika schválená k použití v léčbě komplikovaných nitrobřišních infekcí (v kombinaci s metronidazolem) včetně infekcí způsobených ESBL produkujícími gramnegativními enterobakteriemi a Pseudomonas aeruginosa. Jejich role v empirickém podání u nitrobřišní infekce zůstává zatím nejasná pro nedostatek klinických zkušeností [12,13].
V Tab. 5 je uveden přehled epidemiologicky problematických možných původců IAI s navrhovanou terapií [5] doplněnou o hladinu důkazu a stupeň doporučení na základě výsledků studií.
5. Kalkulovaná a cílená antibiotická terapie u nitrobřišní sepse vyvolané multirezistentními bakteriemi Tab. 5: Calculated and goal-directed antibiotics therapy in intraabdominal sepsis caused multirezistant bacteria 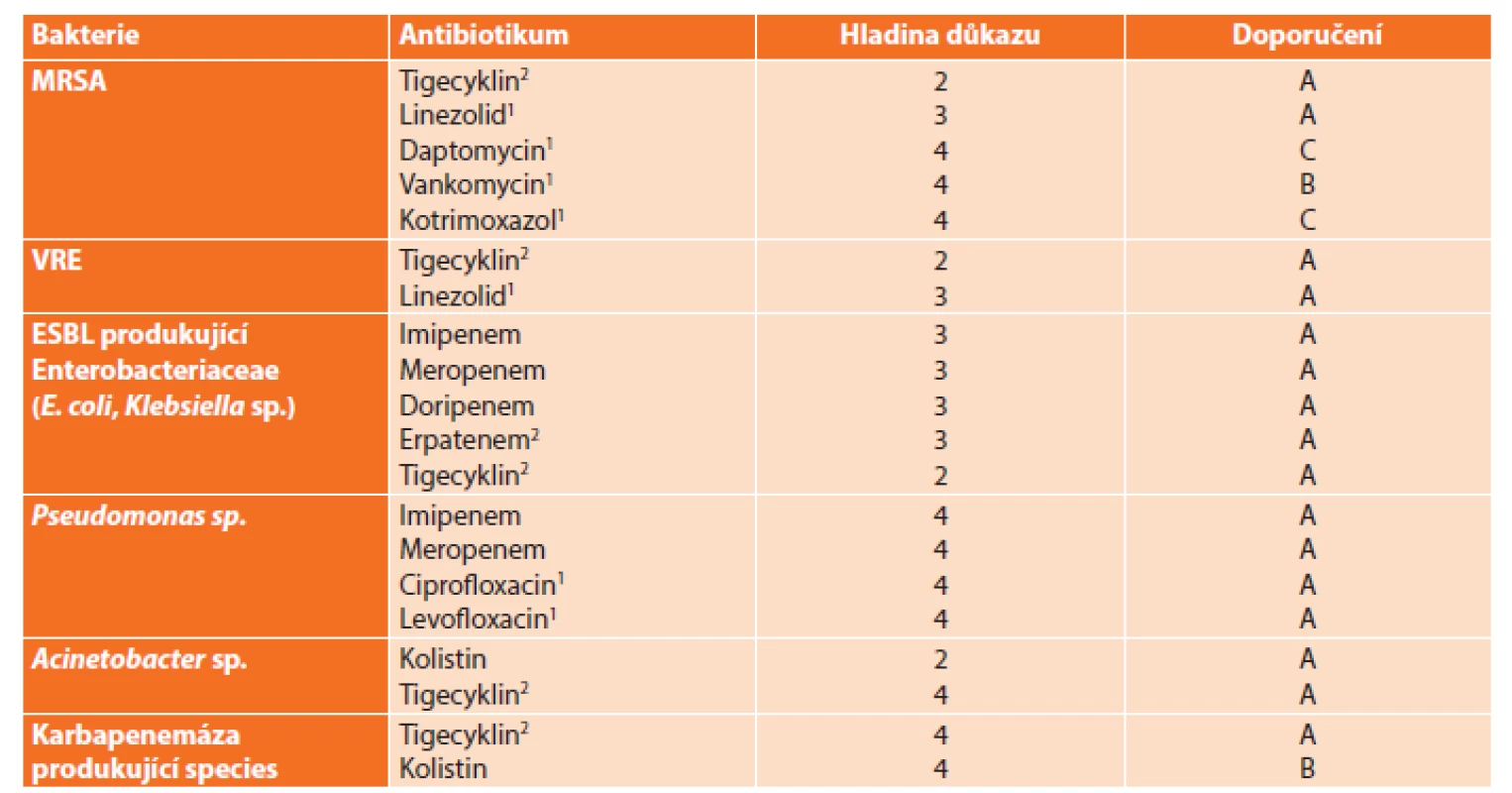
Vysvětlivky: 1kombinace s antibiotiky proti gramnegativním a anaerobním bakteriím, 2kombinace s antibiotikem proti Pseudomonas aeruginosa. Závěr
Problematika nitrobřišních infekcí je komplexní a dotýká se mnoha oborů medicíny, ať již klinických nebo laboratorních. Vzhledem k tomu, že tyto infekce jsou dnes na druhém místě v příčinách letality, je třeba jejich léčbě věnovat dostatečnou pozornost. Nejenom správná klinická diagnostika, ale především určení etiologie vede ke správnému zahájení adekvátní antibiotické terapie, která je nedílnou součástí péče o tyto pacienty a v kombinaci s úspěšnou chirurgickou kontrolou zdroje významně snižuje úmrtnost na IAI.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
doc. MUDr. František Vyhnánek, CSc.
Traumatologické centrum FNKV
Praha
Šrobárova 1150/50
100 34 Praha 10
e-mail: vyhnanek@fnkv.cz
Sources
1. Sartelli M, Weber DG, Ruppé E, et al. Antimicrobials: a global alliance for optimizing their rational use in intra-abdominal infections (AGORA). World J Emerg Surg 2016;11 : 2−32.
2. Sartelli M, Viale P, Catena F, et al. 2013 WSRS guidelines for management of intra-abdominal infections. World J Emerg Surg 2013;8 : 3.
3. Blot S, De Waele JJ, Vogelaers D. Essentials for selecting antimicrobial therapy for intra-abdominal infections. Drugs 2012;72 : 17−32.
4. Solomkin JS, Ristagno RL, Das AF, et al. Source control review in clinical trials of anti-infective agents in complicated intra-abdominal infections. Clin Infect Dis 2013;56 : 1765−73.
5. Sartelli M. A focus on intraabdominal infections. World J Emerg Surg 2010;5 : 1−20.
6. Eckmann C, Dryden M, Montravers P, et al. Antimicrobial treatment of “complicated“ intra-abdominal infections and the new IDSA guidelines – a commentary and alternative European approach according to clinical definitions. Eur J Med Res 2011;16 : 115−26.
7. Sartelli M, Catena F, Coccolini F, et al. Antimicrobial management of intra-abdominal infections: literature´s guidelines. World J Gastroenterol 2012;18 : 865−71.
8. Sartelli M, Viale P, Koike K, et al. WSES consensus conference: guidelines for first-line management of intra-abdominal infections. World J Emerg Surg 2011;6 : 1−29.
9. Hagel S, ScheuerleinH. Perioperative antibiotic prophylaxis and antimicrobial therapy of intra-abdominal infections. Viszeralmedizin 2014;30 : 310−6.
10. van Ruler O, Kiewiet JJS, van Ketel RJ, et al. Initial microbial spectrum in severe secondary peritonitis and relevance for treatment. Eur J Clin Microbiol Infect Dis 2012;31 : 671−82.
11. Gürlich R, Adámková V, Ulrych J, et al. Základní principy diagnostiky a léčby sekundární peritonitidy – doporučení odborníků s podporou SIS. Rozhl chir 2014; 93 : 332−49.
12. Scott LJ. Ceftolozane/tazobactam: a review in complicated abdominal and urinary tract infections. Drugs 2016;76 : 231−42.
13. Zhanel GG, Chung P, Adam H, et al. Ceftolozane/tazobactam: a novel cephalosporin/beta-lactamase inhibitor combination with activity against multidrug-resistant gram-negative bacilli. Drugs 2014;74 : 31−51.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2017 Issue 10-
All articles in this issue
- Complicated intraabdominal infections in surgical patients–empiric antimicrobial therapy management
- Clostridium difficile remains a medical challenge
- Treatment of locally advanced rectal cancer – is it time for a change?
- Secondary peritonitis and volume therapy – single-site retrospective analysis
- Characterisation of Candida sp. isolated from patients after abdominal surgery
- Breast conservative surgery after neoadjuvant oncologic treatment for breast carcinoma at the 1st Department of Surgery, 1st Faculty of Medicine of Charles University and General Teaching Hospital in Prague over a ten-year period (2004−2013)
- Bleeding during anticoagulant and antiaggregation therapy as a cause of acute abdomen
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Complicated intraabdominal infections in surgical patients–empiric antimicrobial therapy management
- Clostridium difficile remains a medical challenge
- Bleeding during anticoagulant and antiaggregation therapy as a cause of acute abdomen
- Treatment of locally advanced rectal cancer – is it time for a change?
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

