-
Medical journals
- Career
Akutní krvácení do zažívacího traktu – skutečně chirurgická diagnóza?
Authors: B. East; J. Hoch
Authors‘ workplace: Chirurgická klinika 2. LF UK a FN Motol, Praha, přednosta: prof. MUDr. J. Hoch, CSc.
Published in: Rozhl. Chir., 2015, roč. 94, č. 7, s. 289-292.
Category: Original articles
Overview
Úvod:
Pacienti se známkami krvácení do zažívacího traktu jsou z organizačních důvodů hospitalizováni na jednotkách intenzivní péče chirurgických pracovišť. V této skupině pacientů roste podíl těch, kteří užívají různé formy antitrombotické terapie. Od nástupu endoskopických metod hemostázy je chirurgická léčba těchto nemocných spíše výjimkou a mortalita velmi nízká. Jejich léčba je nákladná personálně, organizačně i finančně a otázkou je, zda by nebylo možné nárůst počtu těchto pacientů zastavit, nebo dokonce snížit.Metody:
Retrospektivní analýza pacientů hospitalizovaných pro akutní krvácení do zažívacího traktu na našem pracovišti se zaměřením na užívání různé formy antitrombotické terapie jako rizikového faktoru.Výsledky:
Během 24 měsíců bylo na našem pracovišti hospitalizováno celkem 251 pacientů s akutním krvácením do zažívacího traktu. 107 z nich užívalo antiagregační, antikoagulační nebo kombinovanou terapii. Ani jeden z pacientů neužíval žádnou formu gastroprotekce.Závěr:
Pacientů akutně krvácejících do zažívacího traktu je mnoho a jejich počet roste zejména ve skupině nemocných užívajících různé formy antitrombotické terapie. Navzdory všeobecně platným guidelines nejsou tito pacienti mnohdy vybaveni žádnou formou gastroprotekce. Dodržením standardů by mohlo být možné tento nepříznivý trend pozitivně ovlivnit.Klíčová slova:
krvácení do GIT − antikoagulační/antiagregační terapieÚVOD
Nemocní s krvácením do zažívacího traktu byli a mnohdy jsou hospitalizováni na chirurgických pracovištích. Éra, kdy byli všichni pacienti s krvácejícím vředem žaludku či duodena akutně operováni, je od nástupu endoskopických možností hemostázy dávno pryč. Jen 13 % pacientů po endoskopickém ošetření nevarikózního krvácení krvácí znovu a původních 20 % operovaných v 70. letech dnes kleslo na pouhá 2 %. Nejen ve Fakultní nemocnici Motol jsou pacienti s krvácením do GIT z organizačních důvodů hospitalizováni na jednotkách intenzivní péče chirurgických klinik přinejmenším přechodně do stanovení diagnózy akutním endoskopickým vyšetřením. Chirurgové tak mají příležitost nahlédnout do problematiky této již téměř „nechirurgické“ diagnózy.
Antiagregační a antikoagulační terapie signifikantně snižuje počet ischemických příhod u rizikových pacientů. Chronickou antikoagulační terapii vyžadují pacienti s chlopenními náhradami, fibrilací síní, při hluboké žilní trombóze nebo po plicní embolizaci. Po zavedení koronárního stentu jsou pacienti navíc zajištěni současnou antiagregační terapií, a to často v kombinaci dvou preparátů. Tato kombinovaná terapie výrazně zvyšuje riziko závažného krvácení zejména do zažívacího traktu. U pacienta s akutním koronárním syndromem krvácení do GIT přitom znamená 5x vyšší 30denní úmrtnost než u jinak zdravých [1].
Studie zaměřené na efektivitu a bezpečnost „tripple“ terapie udávají počet závažných krvácení do GIT mezi 0−15 % během prvních 30 dní a 12 % během prvního roku. Již v roce 2006 proto Americká kardiologická společnost a následně i Evropská kardiologická společnost vydaly doporučení, aby všichni pacienti na duální antiagregační terapii a pacienti na „tripple“ terapii užívali antagonisty protonové pumpy. Snad i v obavách před antagonistickým účinkem omeprazolu na antiagregační vliv clopidogrelu jsou však tato doporučení často ignorována,
Cílem práce je ukázat, nakolik je akutní krvácení do GIT chirurgickým problémem, a upozornit na závažné důsledky medikace a potřebu jim předcházet.
METODY
Sestava a metoda
Do sestavy byli zařazeni všichni pacienti hospitalizovaní v období 24 měsíců (1. 1. 2013–31. 12. 2014) pro akutní krvácení do zažívacího traktu na našem pracovišti. Byly zaznamenány nálezy endoskopického vyšetření, resp. zdroj a příčina krvácení, a sledovány komorbidity, medikace a užívání gastroprotekce. Hodnocení bylo zaměřeno na pacienty užívající antiagregační, antikoagulační či kombinovanou terapii a bylo provedeno retrospektivně.
VÝSLEDKY
Za uvedené období bylo hospitalizováno 251 pacientů pro manifestní krvácení do zažívacího traktu. Příčiny a zdroje krvácení jsou zobrazeny v Tab. 1.
Table 1. Příčiny krvácení u hospitalizovaných pacientů Tab. 1: Causes of bleeding in hospitalized patients 
Příčinami byly vřed nebo tumor žaludku u 62 nemocných (25 % všech případů) a vřed duodena u 81 pacientů (32 %). U 17 nemocných (7 %) zdroj krvácení nebyl nalezen, u 18 pacientů (7 %) se jednalo o prvozáchyt tumoru tlustého střeva, u dvou pacientů o tumor tenkého střeva, 8 pacientů krvácelo z jícnových varixů, 2 při ezofagitidě, 12 při Mallory-Weiss syndromu, 9 při hemoragické gastritidě, 17 z divertiklů a 7 z hemoroidů. Jen čtyři pacienti byli pro endoskopicky neošetřitelné krvácení urgentně operováni. Jedna pacientka trpěla epistaxí, která imitovala krvácení do zažívacího traktu. Endoskopicky nebyl zdroj nalezen a pacientka dokonce podstoupila i dvě angiografická vyšetření. Tři pacienti v důsledku svého krvácení zemřeli, dva během operace v důsledku hemoragického šoku po masivním krvácení z vředu gastroduodena a jeden důsledkem masivního krvácení z jícnových varixů.
Podrobněji byla analyzována skupina pacientů s vyšším kardiovaskulárním rizikem. Ze 143 pacientů, u kterých byl při endoskopickém vyšetření nalezen vřed v oblasti žaludku nebo duodena, užívalo 80 pacientů antikoagulační, kombinovanou antiagregační nebo dokonce „tripple“ terapii nasazenou po implantaci koronárních stentů nebo pro chronickou fibrilaci síní. Totéž se týkalo všech pacientů s hemoragickou gastropatií, 11 ze 17 nemocných krvácejících při divertikulárním postižení a všech krvácejících z hemoroidů. Výsledky této subanalýzy shrnuje Graf 1.
Graph 1. Krvácející pacienti dle zdroje krvácení Figure 1: Sources of bleeding 
Ze skupiny celkem 107 nemocných s krvácením do GIT na podkladě hemoragické gastropatie, vředu žaludku, vředu duodena, divertikulitidy a hemoroidů celkem 29 pacientů užívalo xabany, 53 Warfarin buď samostatně, nebo v kombinaci s antiagregační terapií a zbylých 25 pacientů salicyláty nebo clopidogrel. Ani jeden z těchto pacientů neužíval inhibitory protonové pumpy ani jinou formu gastroprotekce, 76 z nich udávalo současné pravidelné užívání vysokých dávek NSAID (viz Tab. 2). Průměrný věk těchto pacientů byl 73 let (38−86) a u všech bylo krvácení úspěšně zastaveno endoskopicky.
Table 2. Metoda antikoagulace/antiagregace u krvácejících pacientů Tab. 2: Method of anticoagulation/antiaggregation in bleeding patients 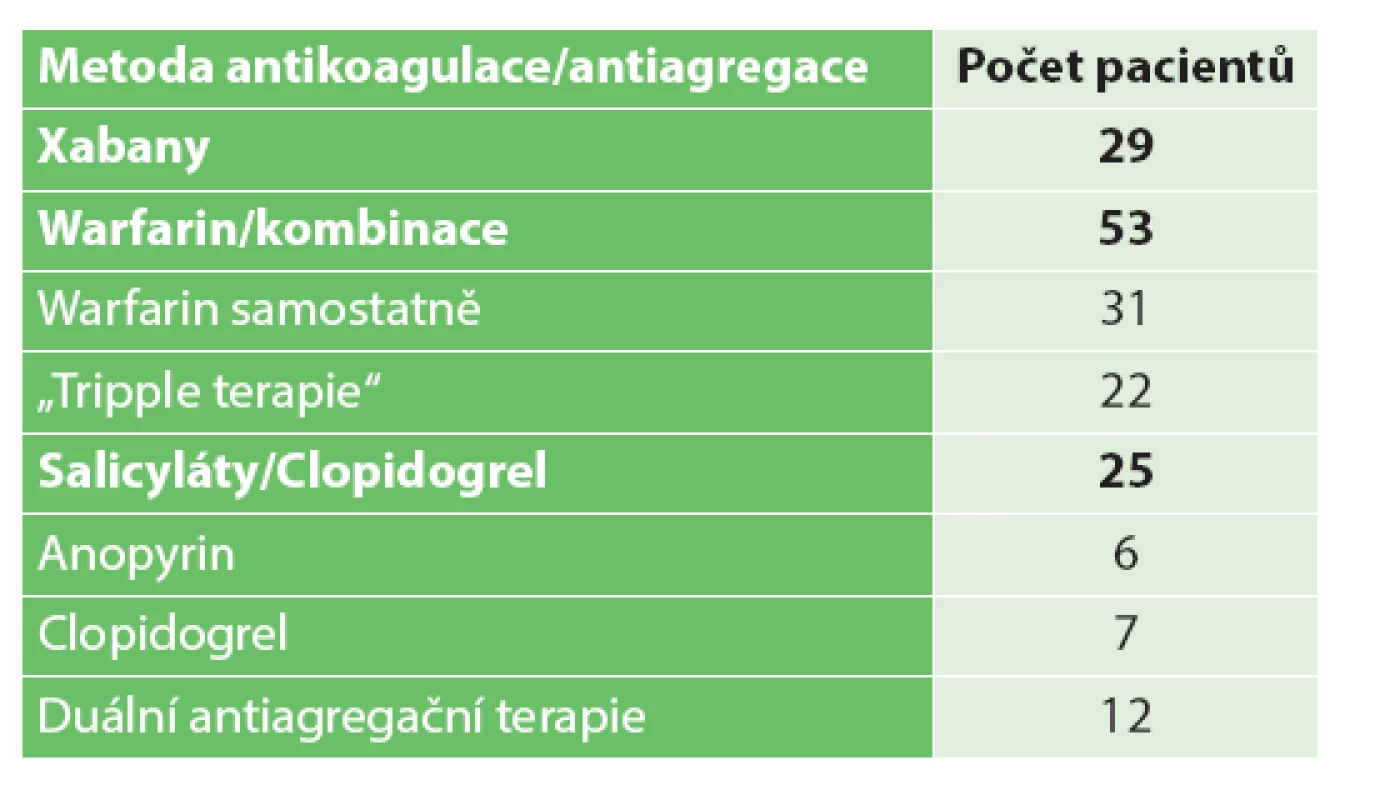
Pacienti užívající Warfarin byli často příliš silně antikoagulováni a v krvácející skupině nebylo výjimkou INR přesahující 7 (průměrné INR 4,3). I ve skupině krvácejících pacientů užívajících xabany jsme naměřili prodloužené INR, a to v průměru 2,3.
Jen u 51 krvácejících pacientů užívajících antikoagulační, antiagregační či kombinovanou terapii bylo možno dohledat kardiologické zprávy. Bez výjimky všechny dohledatelné zprávy zmiňovaly význam úpravy životního stylu, abstinence kouření, antiatherogenní diety, ale ani v jedné nezaznělo doporučení o užívání gastroprotekce. Konziliář kardiolog u většiny pacientů z terapie vysadil inhibitor vitaminu K, což podle dostupné literatury snižuje riziko závažného krvácení téměř o polovinu [7]. Část pacientů měla kombinovanou terapii nasazenou recentně po akutní koronární intervenci a nebyli ještě ani na první kontrole koagulačních parametrů po dimisi.
DISKUZE
Krvácení do zažívacího traktu jsou akutní příhodou, jejíž závažnost a výsledek závisí na řadě faktorů na straně nemocného a na dostupnosti a kvalitě odborné péče. Prvotní informace o čase, projevech a průběhu krvácení bývají nepřesné a nadhodnocené, u prudkých krvácení naopak nedostatečné a podhodnocené. Nemocniční péče v České republice je až na výjimky z regionálních nebo klimatických důvodů dosažitelná v krátkém čase včetně akutní endoskopie. Obava z prodlení a potřeba náležitého zajištění krvácejících nemocných se odráží v organizačních opatřeních, závisle na zvycích a možnostech nemocnic. Oddělení „emergency“ již poskytují v řadě nemocnic prostor k akutní předléčebné péči před akutní endoskopií. Akutní endoskopii jen výjimečně provádějí chirurgové, zato tradičně jsou chirurgická pracoviště na intenzivní akutní nebo dokonce urgentní péči včetně monitorace trvale připravena. Tak byla péče až dosud organizována i v naší nemocnici a denně nám dávala příležitost podílet se na léčbě těchto nemocných a ověřit, jaký podíl patří „chirurgickým“ a „nechirurgickým“ krvácením. Nepřehlédnutelné zastoupení nemocných, kteří byli pro krvácení do gastrointestinálního traktu akutně přijati a jehož příčinou nebo spouštěcím faktorem byla medikace, bylo hlavním důvodem, abychom na tento problém upozornili.
Naše výsledky jsou v souhlase s literaturou, která udává velmi nízké procento operovaných pro endoskopicky neošetřitelné krvácení do GIT (8) a incidenci závažného krvácení u pacientů na „tripple terapii“ 5 až 15 %/rok [2,3,4,5]. Obávané interakce mezi clopidogrelem a inhibitory protonové pumpy zejména omeprazolem zvyšující riziko trombotické komplikace nebyly zatím prokázány [6]. Naopak užívání inhibitorů protonové pumpy je u rizikových pacientů ve Spojených státech doporučováno již od roku 2006. To však není plošným zvykem v České republice, přestože význam gastroprotekce zmiňují i standardy České kardiologické společnosti z roku 2013 [9].
ZÁVĚR
Podle našich zkušeností je většina akutních krvácení do GIT zvládnuta buď konzervativně, nebo endoskopickou intervencí, chirurgická revize je indikována ve výjimečných případech. Je evidentní vztah mezi současnou antitrombickou léčbou indikovanou kardiology a rizikem krvácení do GIT. Pro praxi je důležité, že nejsou dodržována současná kardiologická doporučení, která zejména u nemocných na triple antitrombické léčbě doporučují nasazení inhibitorů protonové pumpy.
Chirurg není kompetentní k rozhodování, kdo má a kdo nemá dostat jakou antiagregační či antikoagulační terapii a i jeho podíl v terapii těchto stavů je velmi limitovaný. Na druhou stranu, pokud léčba závažných komplikací této terapie probíhá na chirurgickém lůžku, má chirurg právo položit otázku a apelovat na předepisující lékaře počet těchto komplikací omezit. Například racionalizací antiagregační a antikoagulační terapie, pečlivějším sledováním pacientů na této terapii a zvážením zařazení např. inhibitorů protonové pumpy do této léčby.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
MUDr. Barbora East
Chirurgická klinika 2. LF UK a FN Motol
V úvalu 84
150 00 Praha 5
e-mail: barbora.east@gmail.com
Sources
1. Sørensen R, Gislason G. Triple antithrombotic therapy: Risky but sometimes necessary. Rev Esp Cardiol 2014; 67 : 171−5.
2. Sorensen R, Hansen ML, Abildstrom SZ, et al. Risk of bleeding in patients with acute myocardial infarction treated with different combinations of aspirin, clopidogrel, and vitamin K antagonists in Denmark: a retrospective analysis of nationwide registry data. Lancet 2009;374 : 1967−74.
3. Dewilde WJ, Oirbans T, Verheugt FW, et al. Use of clopidogrel with or without aspirin in patients taking oral anticoagulant therapy and undergoing percutaneous coronary intervention: an open-label, randomised, controlled trial. Lancet 2013; 381 : 1107−15.
4. Karjalainen PP, Porela P, Ylitalo A, et al. Safety and efficacy of combined antiplatelet-warfarin therapy after coronary stenting. Eur Heart J 2007;28 : 726−32.
5. Ruiz-Nodar JM, Marín F, Hurtado JA, et al. Anticoagulant and antiplatelet therapy use in 426 patients with atrial fibrillation undergoing percutaneous coronary intervention and stent implantation implications for bleeding risk and prognosis. J Am Coll Cardiol 2008; 51 : 818−25.
6. Hamm CW, Bassand JP, Agewall S, et al. ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation: The task force for the management of acute coronary syndromes (ACS) in patients presenting without persistent ST-segment elevation of the European Society of Cardiology (ESC). Eur Heart J 2011;32 : 2999−3054.
7. Hansen ML, Sørensen R, Clausen MT, et al. Risk of bleeding with single, dual, or triple therapy with warfarin, aspirin, and clopidogrel in patients with atrial fibrillation. Arch Intern Med 2010;170 : 1433−41.
8. Beggs AD, Dilworth MP, Powell SL, et al. A systematic review of transarterial embolization versus emergency surgery in treatment of major nonvariceal upper gastrointestinal bleeding. Clinical and Experimental Gastroenterology 2014;7 : 93−104.
9. Widimský P, Moťovská Z, Vaněk T, et al. Protocols of antithrombotic therapy in a University Cardiocenter. Cor et Vasa 2013; 55:e201–6.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2015 Issue 7-
All articles in this issue
- Heterotopická mezenteriálna osifikácia
- Karcinom rekta. Zářit více nebo méně?
- Pruritus ani
- Současný stav strategie léčby karcinomu rekta v České republice s ohledem na výskyt kompletní patologické odpovědi při neoadjuvantní léčbě – studie PATOD C20 2011–2012
- Magnetická detekce sentinelových uzlin u karcinomu prsu metodou SentiMag
- Akutní krvácení do zažívacího traktu – skutečně chirurgická diagnóza?
- Endoskopické endonazální ošetření nasální likvorey při zlomenině klivu – kazuistika
- Kritické komplikace specifického střevního zánětu − kazuistika
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Pruritus ani
- Magnetická detekce sentinelových uzlin u karcinomu prsu metodou SentiMag
- Heterotopická mezenteriálna osifikácia
- Endoskopické endonazální ošetření nasální likvorey při zlomenině klivu – kazuistika
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

