-
Medical journals
- Career
Porovnanie výsledkov použitia chirurgickej a endovaskulárnej liečby u pacientov s periférnym artériovým ochorením dolných končatín vo femoropopliteálnej oblasti
Authors: J. Pobehová 1; Ľ. Špak 3; P. Pobeha 4; P. Joppa 4; F. Sabol 2; M. Frankovičová 1
Authors‘ workplace: Klinika cievnej chirurgie LF UPJŠ v Košiciach a VÚSCH, a. s., prednosta: prof. MUDr. M. Frankovičová, PhD. 1; Klinika srdcovej chirurgie LF UPJŠ v Košiciach a VÚSCH, a. s., prednosta: MUDr. F. Sabol, PhD. 2; Angiologické oddelenie Kliniky kardiológie LF UPJŠ v Košiciach a VÚSCH, a. s., prednosta: MUDr. S. Juhás, CSc. 3; Lekárska fakulta UPJŠ v Košiciach, dekan: Dr. h. c. prof. MUDr. L. Siegfried, CSc. 4
Published in: Rozhl. Chir., 2014, roč. 93, č. 8, s. 416-423.
Category: Original articles
Overview
Úvod:
Cieľom tejto práce bolo, vzhľadom k nejednoznačným výsledkom viacerých predchádzajúcich štúdií, analyzovať a porovnať dlhodobé výsledky realizovaných chirurgických a endovaskulárnych revaskularizácií u pacientov s periférnym artériovým ochorením dolných končatín vo femoropopliteálnej oblasti.Materiál a metodika:
V retrospektívnej analýze bolo hodnotených 255 pacientov s periférnym artériovým ochorením dolných končatín rozdelených do 2 skupín - skupinu liečenú chirurgicky - femoropopliteálnym bypassom a skupinu liečenú endovaskulárne - perkutánnou transluminálnou angioplastikou. V priebehu 1 roka od výkonu bola u oboch skupín porovnaná klinická a technická úspešnosť, primárna a sekundárna priechodnosť, zlepšenie klaudikačného intervalu, zlepšenie symptómov kritickej končatinovej ischémie a nutnosť revaskularizácie, amputácie končatiny a výskyt hematómu po výkone. Klinické parametre boli hodnotené ako pomer šancí - odds ratio a multivariátnou analýzou.Výsledky:
Chirurgickú revaskularizáciu - femoropopliteálny bypass podstúpilo 93 (36,5 %) pacientov prvej skupiny, druhú skupinu tvorilo 162 (63,5 %) pacientov liečených PTA. Medzi skupinami pacientov sme nezistili rozdiely v klinickej ani v technickej úspešnosti zákroku a taktiež ani v primárnej a sekundárnej priechodnosti a zlepšení klaudikačného intervalu po 1 roku sledovania. U pacientov s bypassom bolo 1,85násobne častejšie zaznamenané docielenie klinického zlepšenia symptómov kritickej končatinovej ischémie oproti skupine s PTA − OR 1,85 (1,10–3,10); p=0,020. Logistická regresná analýza potvrdila, že typ zákroku bol jediným prediktorom zlepšenia symptómov kritickej končatinovej ischémie, nezávisle od klaudikačného intervalu pred zákrokom, veku, pohlavia, prítomnosti diabetes mellitus, aktívneho fajčenia, artériovej hypertenzie a ischemickej choroby srdca (p=0,004). V skupine pacientov s bypassom bol vyšší výskyt hematómu po výkone oproti skupine pacientov s PTA − OR 4,23 (1,27–14,2); p=0,019. Medzi liečenými skupinami sme nezaznamenali rozdiely v nutnosti revaskularizačného výkonu ani v nutnosti amputácie stehna v priebehu 1 roka od výkonu.Záver:
Použitie bypassu bolo asociované s častejším výskytom zlepšenia symptómov kritickej končatinovej ischémie a častejším výskytom hematómu po výkone. U pacientov s infrainguinálnym postihnutím liečených bypassom, respektíve použitím endovaskulárnej angioplastiky sme počas 1ročného sledovania nezaznamenali rozdiely v klinickej a technickej úspešnosti, v primárnej a sekundárnej priechodnosti ciev, ani v zlepšení klaudikačného intervalu medzi skupinami. Taktiež sme nezistili rozdiely v nutnosti revaskularizácie ani amputácie končatiny v priebehu 1 roka od výkonu.Kľúčové slová:
periférne artériové ochorenie dolných končatín – bypass – angioplastika − kritická končatinová ischémiaÚvod
Periférne artériové ochorenie dolných končatín (PAOD) patrí medzi časté ochorenia vo vyššom veku. Epidemiologické údaje dokumentujú, že intermitentnými klaudikáciami je postihnutých 5 % žien a mužov vo veku 55−74 rokov, so zvyšujúcou sa prevalenciou až do 20 % u pacientov starších ako 70 rokov [1]. Rovnako incidencia závažnej končatinovej ischémie sa každoročne odhaduje na 50−100 na 100 000 obyvateľov [2]. Starnúca populácia, zvyšujúca sa prevalencia diabetes mellitus a jeho komplikácií a neklesajúca spotreba tabaku znamená, že napriek medicínskemu pokroku bude v dohľadnej budúcnosti stúpať počet pacientov, ktorí budú potrebovať revaskularizáciu dolných končatín [3]. V súčasnosti sú dostupné 2 liečebné modality, chirurgická revaskularizácia - bypass a endovaskulárna liečba (perkutánna transluminálna balónová angioplastika - PTA). Každá z týchto metód má výhody a nevýhody a svojich prívržencov aj odporcov. Pri liečbe pacientov s infrainguinálnym postihnutím bol bypass s venóznym štepom alebo protézou dlhodobo štandardnou metódou nielen u pacientov s klaudikáciami, ale tradične aj liečebnou metódou voľby u pacientov s kritickou končatinovou ischémiou (critical limb ischaemia - CLI) v prevencii veľkých končatinových amputácií [4]. V ostatnej dekáde ale zaznamenávame pokles bypassových operácií a naopak významný pokrok v rozvoji endovaskulárnych techník [5]. Obhajcovia operačného prístupu zdôrazňujú dobrú dlhodobú anatomickú priechodnosť a klinickú trvanlivosť [6,7], na druhej strane je ale sprevádzaný zvýšenou mortalitou, morbiditou a ekonomickou náročnosťou. Trvanlivosť operačného prístupu je významne závislá od ultrazvukových kontrol, profylaktických reintervencií a kvalite venóznych štepov [8]. Zástancovia PTA poukazujú na výhody nižšej mortality, morbidity, nižších nákladov, rýchlosti výkonu a skrátenia hospitalizácie [9]. Kritici však zdôrazňujú, že PTA dosahuje obmedzenú priechodnosť a fakt, že len niektorí pacienti sú vhodní pre transluminálnu techniku [10]. Rozdielne názory na použitie týchto techník boli dlhodobo založené na nedostatku relevantných dôkazov, a to napriek viacerým vedeckým pokusom o ich porovnanie. Doteraz je známa len jediná multicentrická randomizovaná štúdia porovnávajúca obe metódy - BASIL (Bypass versus angioplasty in severe ischaemia of the leg), ktorá nepreukázala rozdiely medzi metódami u pacientov s CLI v dĺžke času prežívania bez amputácie, len s vyššími ekonomickými nákladmi u chirurgického prístupu [11]. Podobná štúdia u klaudikantov nebola realizovaná. Vzhľadom k rozporuplným výsledkom viacerých predchádzajúcich štúdií bolo cieľom našej práce analyzovať a porovnať dlhodobé výsledky realizovaných chirurgických revaskularizácií, respektíve PTA, u pacientov s infrainguinálnou léziou vo Východoslovenskom ústave srdcovocievnych chorôb za účelom budúcej optimalizácie výberu liečebnej modality u daných pacientov.
Materiál a metodolÓgia
Pacienti
Štúdia bola dizajnovaná ako retrospektívna a bola realizovaná na Klinike cievnej chirurgie Lekárskej fakulty Univerzity P.J. Šafárika v Košiciach a Východoslovenského ústavu srdcových a cievnych chorôb (VÚSCH), a.s. v Košiciach. Do retrospektívnej analýzy bolo zaradených 255 pacientov s PAOD dolných končatín, u ktorých bol v rokoch 2008 - 2010 realizovaný bypass alebo perkutánna transluminálna angioplastika s/bez stentu (PTA) pre novodiagnostikovanú infrainguinálnu léziu vo femoropopliteálnom regióne. Pacienti boli rozdelení do skupín na základe konsenzu intervenčných angiológov a cievnych chirurgov podľa TASC klasifikácie [2], klinického stavu, dĺžky trvania ochorenia a komorbidít. Z nemocničnej dokumentácie boli získané demografické údaje, údaje o predchorobí, angiografické dáta a tiež údaje o realizovaných procedúrach. Informácie v rámci follow-up periódy trvajúcej 1 rok po realizovanom výkone boli získavané z nemocničnej a ambulantnej dokumentácie ako aj z osobného kontaktu s pacientmi a zahŕňali: klinické vyšetrenie, Dopplerovské a duplexné ultrasonografické ako aj angiografické vyšetrenie. Pacienti s akútnou končatinovou ischémiou, ďalej pacienti s anamnézou predchádzajúceho intervenčného výkonu v sledovanej femoropopliteálnej oblasti a pacienti, u ktorých nebol zaznamenaný aspoň 1 ročný interval follow-up z dôvodu straty kontaktu s pracoviskom alebo úmrtia neboli do štúdie zaradení.
Liečebné modality
Výber použitej liečebnej procedúry bol posudzovaný individuálne cievnym chirurgom a intervenčným angiológom na základe angiografických nálezov s rešpektovaním štandardných kritérií podľa doporučení transatlantického konsenzu (Management of peripheral arterial disease (PAD), TransAtlantic Inter-Society Consensus (TASC) [2].
Chirurgická revaskularizácia - femoropoliteálny bypass (F-P bypass) bola u pacientov realizovaná v celkovej alebo spinálnej anestézii štandardnou technikou použitím reverznej autológnej véna saféna magna (VSM) alebo protézy (Dacron, Goretex, Teflon). Metódou voľby bolo použitie autológnej VSM. U pacientov s distálnym F-P bypassom bola u všetkých použitá iba autológna VSM. Pri voľbe použitia autológnej VSM vs. protézy u proximálneho typu bypassu operatér zohľadňoval fakt budúceho využitia autológnej VSM pre potreby možného distálneho bypassu (pri progresii ochorenia), prípadne u pacientov s ischemickou chorobou srdca a po prekonanom infarkte myokardu sa bral ohľad aj na možnú potrebu VSM pre aorto – koronárny bypass. Pri voľbe typu protézy šlo o aktuálnu dostupnosť materiálu a rozhodnutie operatéra. Počas výkonu boli pacienti medikovaní štandardne 5000 IU Heparínu i.v. Pooperačne bol podávaný Heparín (3x5000 IU) alebo nízkomolekulárny heparín (LMWH) podľa hmotnosti pacienta, a to v závislosti od rozhodnutia chirurga. Po výkone boli pacientom odporúčané v konzultácii s hematológom LMWH 2−3 týždne a následne kyselina acetylsalicylová (ASA) 325 mg/deň alebo clopidogrel 75 mg/deň dlhodobo.
Endovaskulárna revaskularizácia využívala metódu perkutánnej transluminálnej angioplastiky (PTA) s/bez implantácie stentu. PTA bola realizovaná štandardne punkciou slabiny a využitím optimálnej veľkosti balónika. Počas výkonu bola všetkým pacientom aplikovaná dávka 5000 IU Heparínu. V prípade nedostatočného výsledku samotnej PTA bol implantovaný stent. Typ stentu závisel od preferencie angiológa. Po výkone bola podávaná ASA 325 mg/deň alebo clopidogrel 75 mg/deň a následne ako celoživotná liečba.
Hodnotenie sledovaných výstupov
U pacientov boli po výkone sledované a medzi liečenými skupinami porovnávané parametre: primárna a sekundárna priechodnosť, klinická a technická úspešnosť výkonu, zlepšenie symptómov CLI a zlepšenie klaudikačného intervalu. Výstupy boli hodnotené po 1 roku od výkonu. Primárna priechodnosť bola podľa kritérií Spoločnosti cievnej chirurgie a medzinárodnej spoločnosti kardiovaskulárnej chirurgie definovaná ako neprerušená priechodnosť liečeného segmentu. Sekundárna priechodnosť je priechodnosť segmentu po oklúzii dosiahnutá trombektómiou, trombolýzou alebo PTA [12]. Technická úspešnosť bola definovaná pre bypass ako neprerušená priechodnosť štepu a pre PTA ako liečený segment bez signifikantnej restenózy. Klinická úspešnosť bola hodnotená podľa Fontainovej klinickej klasifikácie ischemických kategórií a vyžadovala prítomnosť pulzu distálne od liečeného segmentu a posun v klasifikačnom hodnotení aspoň o 1 klinickú kategóriu po 1 roku od výkonu. Zlepšenie symptómov CLI u pacientov s kľudovými bolesťami alebo defektami zahŕňalo predĺženie klaudikačného intervalu, ústup kľudových bolestí a liečenie ischemických vredov po 1 roku od výkonu. Priechodnosť výtokového traktu vo femoropopliteálnej a krurálnej oblasti bola hodnotená ultrazvukovým a angiografickým vyšetrením, ktoré mali realizované pred zákrokom všetci pacienti v oboch skupinách. Pri našívaní bypassu (v sledovanom súbore chirurgických pacientov ide o F-P bypassy proximálne a distálne) boli aj napriek parciálnemu postihnutiu minimálne jedna a viac tepien predkolenia priechodná/priechodných. Sekundárne hodnotené výstupy boli komplikácie liečby, ktoré zahŕňali: výskyt hematómu po výkone, potrebu revaskularizácie počas 1 roka od výkonu a potrebu amputácie stehna počas 1 roka od výkonu.
Štatistická analýza
Na štatistické vyhodnotenie údajov bol použitý štatistický program SPSS pre Windows - verzia 14.0, hodnota p <0,05 bola považovaná za štatisticky signifikantnú. Spojité premenné sú uvádzané ako priemer ± SD, kategoriálne premenné ako počet (%). Medziskupinové rozdiely u dát s normálnou distribúciou boli analyzované pomocou Studentovho nepárového t-testu. Na medziskupinové porovnanie proporcií kategoriálnych premenných bol použitý Pearsonov χ2 test a Fisherov test. Pre hodnotenie klinických výstupov, registrovaných ako kategoriálne premenné, sme určili pomer šancí - Odds ratio (OR) a jeho 95% interval spoľahlivosti, kde sme skupinu s bypassom porovnávali so skupinou PTA, ktorá bola zvolená ako referenčná. V prípade signifikantne rozdielneho OR voči referenčnej skupine sme doplnili multivariátnu logistickú regresnú analýzu s príslušným kategoriálnym parametrom ako závislou premennou a s vykonanou intervenciou spolu s ďalšími potenciálnymi prediktormi výsledku ako nezávislými premennými. Na identifikáciu prediktorov zlepšenia klaudikačného intervalu ako spojitej premennej sme použili multivariátnu lineárnu regresnú analýzu.
VÝSLEDKY
Charakteristika súboru
Do štúdie bolo zaradených 255 pacientov s chronickou PAOD dolných končatín vo femoropopliteálnej oblasti. Pacienti boli rozdelení na 2 skupiny podľa použitej liečebnej modality. Prvú skupinu tvorilo 93 (36,5 %) pacientov ktorí podstúpili femoropopliteálny bypass, druhú 162 (63,5 %) pacientov liečených PTA. Charakteristiku oboch skupín dokumentuje tabuľka 1. Skupiny pacientov sa nelíšili zastúpením pohlaví, skupina pacientov s PTA mala vyšší vek (66,3±9,68 u PTA vs. 62,8±8,24 u bypassov; p=0,005) a nižšie zastúpenie fajčiarov/exfajčiarov (53,1 % u PTA vs. 74,2 % u bypassov; p=0,001). Z pridružených komorbidít sa 2 skupiny pacientov nelíšili v prevalencii artériovej hypertenzie, anamnéze prekonaného koronárneho syndrómu, cievnej mozgovej príhody a chronickej renálnej insuficiencie. V skupine PTA bolo vyššie zastúpenie pacientov s ischemickou chorobou srdca (91,4 % u PTA vs. 67,7 % u bypassov; p<0,001) a diabetes mellitus (63,0 % u PTA vs. 33,3 % u bypassov; p<0,001). Pri porovnaní klaudikačného intervalu pred zákrokom nebol medzi skupinami významný rozdiel (51,0±71,4 m u bypassov vs. 46,9±95,5 m u PTA; p=0,168).
Table 1. Charakteristika pacientov Tab.1: Characteristics of patients 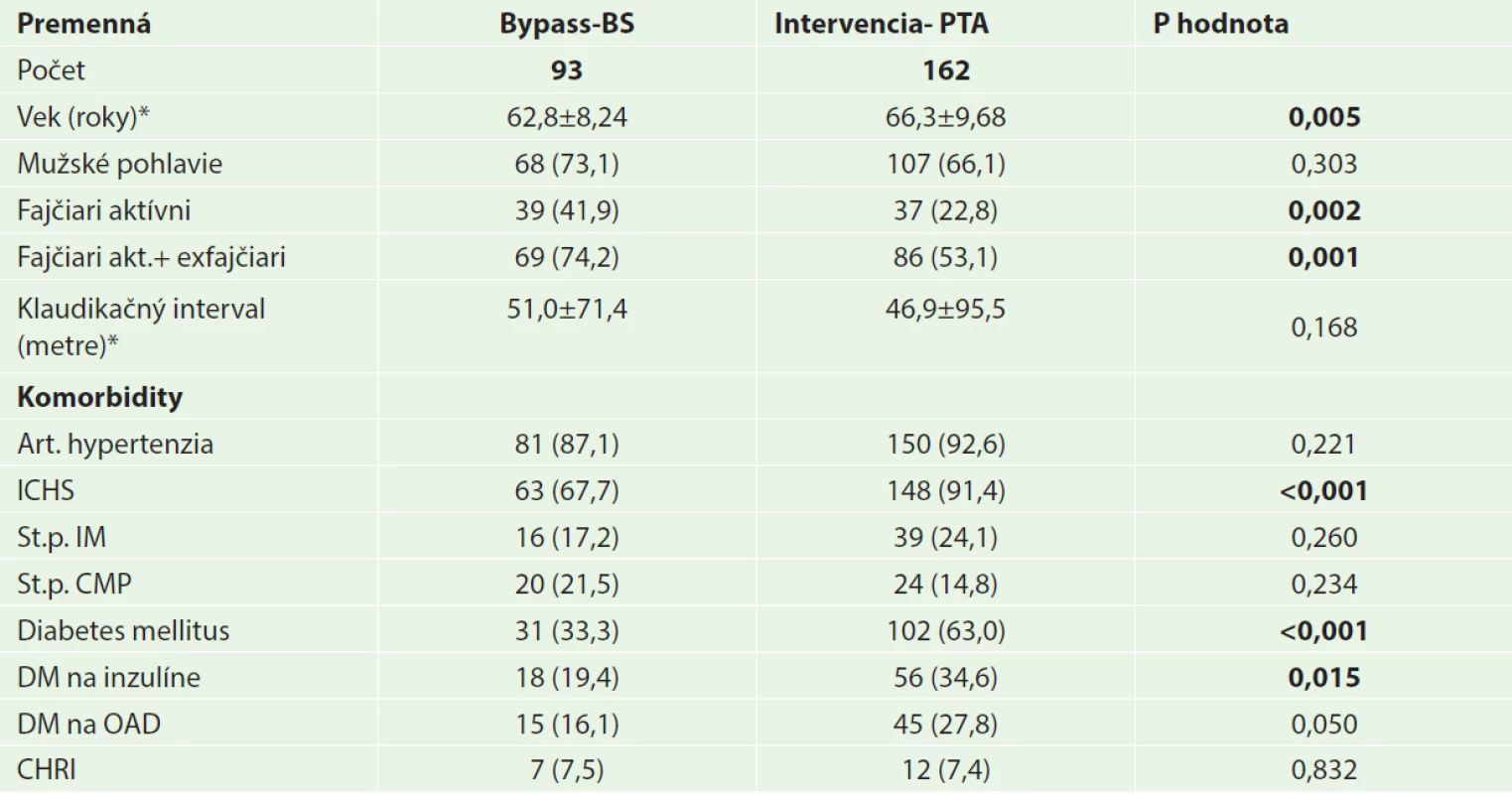
Vysvetlivky: *Hodnoty sú uvádzané ako počet (%), respektíve priemer ± SD; ICHS − Ischemická choroba srdca; IM − Infarkt myokardu; CMP − Cievna mozgová príhoda; DM − Diabetes mellitus; OAD − Orálna antidiabetická liečba; CHRI − chronická renálna insuficiencia Z hľadiska závažnosti postihnutia boli pacienti rozdelení podľa Rutherfordovej klasifikácie a klasifikácie TASC II, čo dokumentuje tabuľka 2. Dve skupiny pacientov sa nelíšili v zastúpení jednotlivých štádií podľa Rutherforda. Pri rozdelení podľa klasifikácie TASC bolo vyššie zastúpenie pacientov hodnotených ako TASC A v skupine PTA (7,41 % u PTA vs. 0 % u bypassov; p=0,017). V ostatných štádiách rozdiely nedosiahli hladinu štatistickej významnosti. Pacienti boli tiež rozdelení podľa klinických príznakov ochorenia. Sledované skupiny sa nelíšili v zastúpení klaudikantov (34,4 % u bypassov vs. 37,7 % u PTA; p=0,702) ani v zastúpení kritickej končatinovej ischémie (CLI) (65,6 % u bypassov vs. 62,4 % u PTA; p=0,702). Kľudové bolesti malo 55 (59,1 %) pacientov v bypassovej skupine a 83 (51,2 %) pacientov v skupine PTA. Nekrotické zmeny respektíve gangréna bola prítomná u 32 (34,4 %) pacientov v bypassovej skupine a u 77 (47,5 %) pacientov v skupine PTA. Rozdiely v zastúpení kľudových bolestí a nekrózy/gangrény v skupinách nedosiahli hladinu štatistickej významnosti. U proximálneho F-P bypassu bola VSM našitá v 23,6 % pacientov protetický materiál u 38,7 % pacientov. Postihnutie tepien predkolenia bypassovej skupiny bolo u 69 (74,1 %) pacientov a v PTA skupine 157 (96,9 %) pacientov.
Table 2. Závažnosť postihnutia pacientov Tab.2: Severity of disability in the patients 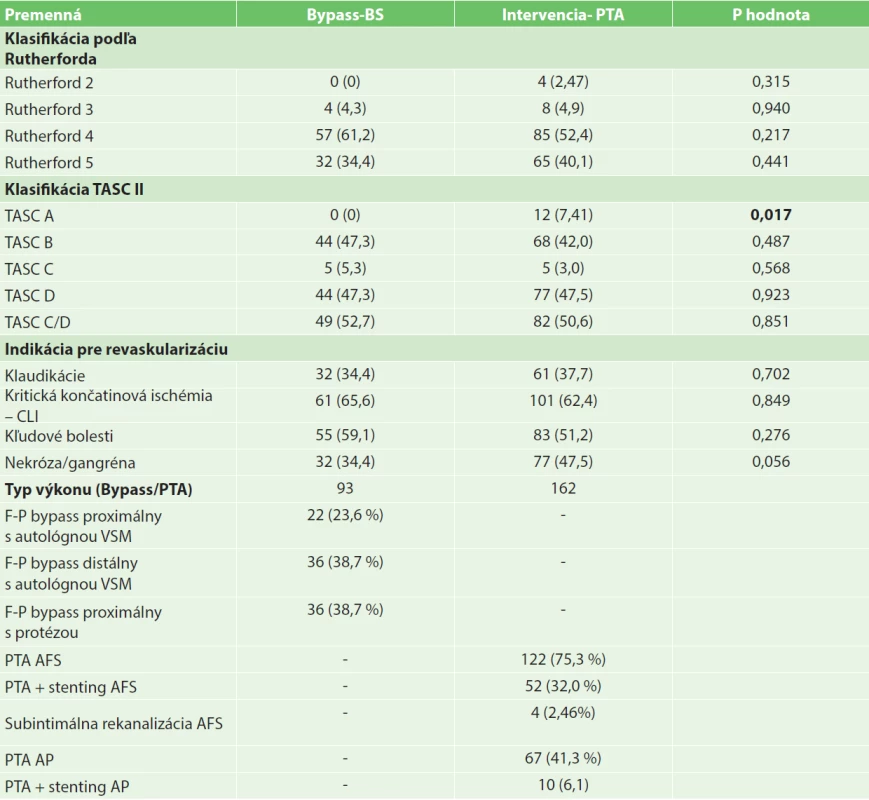
Vysvetlivky: Hodnoty sú uvádzané ako počet (%); TASC − TransAtlantic Inter-Society Consensus; CLI − critical limb ischaemia- kritická končatinová ischémia; F-P bypass − femoropoliteálny bypass; VSM − véna saphéna magna;, AFS- artéria femnoralis superficialis; AP − arteria poplitea; PTA - perkutánna transluminálna angioplastika Porovnanie výsledkov liečby v dvoch skupinách pacientov
Pri porovnaní výsledkov použitej liečby sme medzi 2 skupinami pacientov nezistili rozdiely v klinickej ani v technickej úspešnosti zákroku po 1 roku sledovania. Z hľadiska porovnania priechodností cievy po 1 roku od zákroku sa skupiny pacientov nelíšili v primárnej ani v sekundárnej priechodnosti. Významný rozdiel zo sledovaných parametrov sme dokumentovali v prípade zlepšenia symptómov CLI v sledovaných skupinách. V skupine pacientov s bypassom bolo v priebehu 1 roka od výkonu 1,85 násobne častejšie zaznamenané docielenie klinického zlepšenia symptómov kritickej končatinovej ischémie oproti skupine s PTA [OR 1,85 (1,10–3,10); p=0,020]. Závislosť zlepšenia symptómov CLI od typu zákroku bola potvrdená multivariátnou logistickou regresiou so zlepšením CLI ako závislou premennou a typom intervencie, klaudikačným intervalom pred zákrokom, vekom, pohlavím, prítomnosťou diabetes mellitus, aktívneho fajčenia, artériovej hypertenzie a ICHS ako nezávislými premennými. Logistická regresná analýza potvrdila, že typ zákroku je jediným prediktorom zlepšenia CLI nezávisle na ostatných zahrnutých premenných (p=0,004). Porovnaním zlepšenia klaudikačného intervalu v dvoch sledovaných skupinách po 1 roku od výkonu sme nezistili štatisticky významné rozdiely. Na identifikáciu prediktorov zlepšenia klaudikačného intervalu bola použitá multivariátna lineárna regresná analýza so zlepšením klaudikačného intervalu po roku ako závislou premennou a typom intervencie, klaudikačným intervalom pred zákrokom, vekom, pohlavím, aktívnym fajčením, artériovou hypertenziou a ICHS a prítomnosťou CLI, diabetes mellitus (DM) ako závislými premennými. Zlepšenie klaudikačného intervalu nebolo závislé od typu intervencie, prediktormi menšieho dosiahnutého zlepšenia klaudikačného intervalu bola prítomnosť CLI pred výkonom a diabetes mellitus (p=0,028 pre CLI, p=0,043 pre DM; R2 = 0,119).
Obidve liečené skupiny boli porovnané aj výskytom komplikácií po výkone. Hodnotený bol výskyt hematómu následkom výkonu, ďalej nutnosť revaskularizačného výkonu do 1 roka po primárnom výkone a nutnosť amputácie stehna do 1 roka po výkone. V skupine pacientov s bypassom bol vyšší výskyt hematómu ako následku výkonu oproti skupine pacientov s PTA [OR 4,23 (1,27–14,15); p=0,019]. Obe liečené skupiny sa v univariátnych analýzach nelíšili v nutnosti revaskularizačného výkonu ani v nutnosti amputácie stehna v priebehu 1 roka do výkonu.
Table 3. Výsledky liečby v sledovaných skupinách pacientov Tab.3: Treatment outcomes in the two patient groups 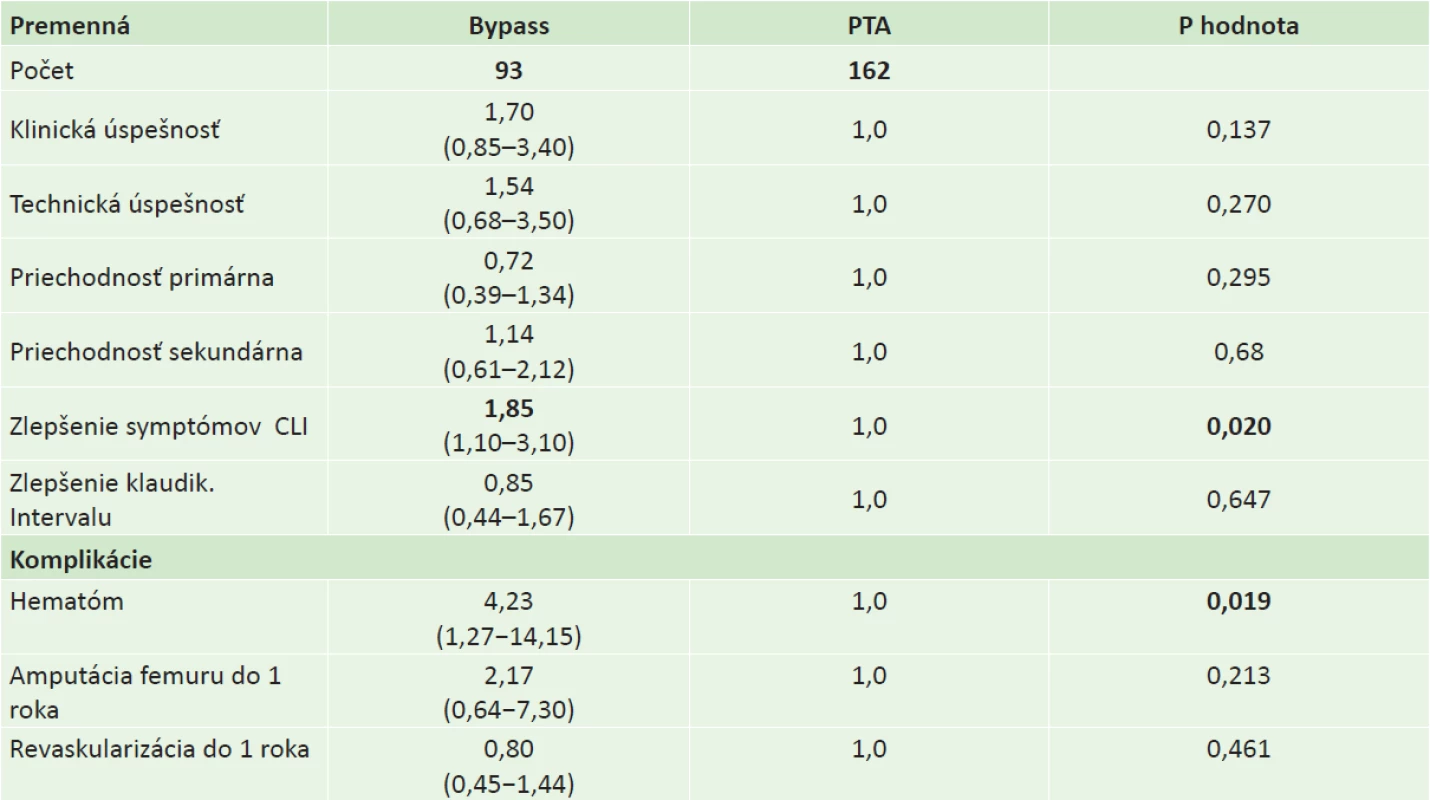
Vysvetivky: Hodnoty sú uvádzané ako pomer šancí − Odds ratio (OR) a 95% interval spoľahlivosti; CLI − Critical limb ischaemia − kritická končatinová ischémia Diskusia
V našej retrospektívnej štúdii realizovanej na Klinike cievnej chirurgie vo VÚSCH v Košiciach sme na súbore pacientov s chronickou PAOD dolných končatín analyzovali 1 ročné výsledky použitia F-P bypassu a PTA v klinickej praxi. Pri porovnaní hodnotených výsledkov sme nezistili rozdiely v klinickej ani technickej úspešnosti použitých metód u nami sledovaných skupín pacientov za sledované obdobie. Taktiež sme medzi skupinami pacientov nezistili rozdiely v primárnej ani sekundárnej priechodnosti po 1 roku sledovania od výkonu. Zistili sme, že v skupine pacientov s realizovaným bypassom bolo zlepšenie symptómov CLI výraznejšie oproti skupine s PTA po 1 roku od zákroku. Pri porovnaní zlepšenia klaudikačného intervalu nebol zistený štatisticky významný rozdiel medzi skupinami. Hodnotením komplikácií po výkone sme preukázali vyšší výskyt pooperačných hematómov v skupine pacientov s bypassom, nedokumentovali sme rozdiely v nutnosti revaskularizácie ani amputácie končatiny v priebehu 1 roka od výkonu.
Rozhodovanie o použití bypassu respektíve PTA u pacientov s PAOD dolných končatín je celosvetovo diskutované a je dlhodobo predmetom klinických štúdií. Relevantných štúdií porovnávajúcich uvedené metódy je však málo, ich výsledky sú často rozporuplné, čo je podmienené mnohými faktormi ako je napríklad dizajn štúdie (väčšinou retrospektívny), počet centier, operatérov, rozdielne kohorty pacientov (klaudikanti, pacienti s CLI), rozdielne typy postihnutia (aortoiliacké, infrainguinálne) a rozdielne dlhý interval sledovania pacientov po výkone [13]. Pracovná skupina TASC ako aj Spoločnosť intervenčnej rádiológie (SIR) vypracovali odporúčania na použitie endovaskulárnej intervencie alebo bypassu u jednotlivých typov lézií [14]. Odporúčania závisia na lokalizácií ako aj na rozsahu postihnutia. Vo všeobecnosti sú lézie klasifikované ako TASC A riešené endovaskulárne, ako tomu bolo aj v nami sledovanej kohorte, avšak výber liečebnej modality prevažne u lézií B, C ale aj D je okrem rozsahu postihnutia významne závislý na celkovom stave pacienta, preferencie a zručnosti operatéra na danom pracovisku. Rozvoj endovaskulárnych techník zaznamenal v poslednom desaťročí významný pokrok a prispel k signifikantnému poklesu počtu bypassových operácií u pacientov s PAOD [15].
U pacientov s intermitentnými klaudikáciami bolo operačné riešenie bypassom s venóznym štepom alebo protézou dlhodobo štandardnou intervenciou s dobrými výsledkami a relatívne nízkou morbiditou [16]. Avšak s postupným rozvojom endovaskulárnych metód sa začala PTA čoraz viac využívať u tejto skupiny pacientov a na mnohých pracoviskách sa jedná o metódu prvej voľby [17]. Napriek starším odporúčaniam prenechať pokročilé lézie TASC C-D chirurgickej intervencii sa ukazuje možnosť ich úspešnej endovaskulárnej liečby [18]. Viaceré v minulosti realizované štúdie porovnávali oba terapeutické prístupy pri riešení infrainguinálnych lézií a u pacientov s klaudikáciami bolo vo viacerých sledovaniach použitie bypassu spojené s vyššou primárnou priechodnosťou a nižším rizikom reoklúzie cievy po 1 roku sledovania [7, 19, 20]. Tieto výsledky do istej miery favorizujú chirurgický prístup pred PTA.
Pri voľbe liečebnej procedúry u pacientov so závažnou (kritickou) končatinovou ischémiou (CLI) sa infrainguinálny bypass tradične považuje za metódu voľby v prevencii amputácie končatiny. V poslednej dobe ale pribúdajú štúdie, ktoré dokumentujú účinnosť endovaskulárnych výkonov dosahujúcich dobré výsledky pri záchrane končatín [4,5]. Štúdií porovnávajúcich obe liečebné modality pri liečbe pacientov s CLI je málo. Autori Korhonen et al. [21] vo svojej štúdii dokumentovali, že použitie PTA je v porovnaní s bypassom u CLI pacientov po zohľadnení rizikových faktorov spojené s horšími výsledkami v dlhodobej záchrane končatiny (definovanej ako stav bez nutnosti veľkej amputácie nad kolenom) a s kratším časom do chirurgickej reintervencie. Rozdiely v prežívaní bez amputácie končatiny však neboli pozorované. Pri hodnotení liečby CLI je jednou z najvýznamnejších štúdií multicentrická randomizovaná štúdia BASIL – Bypass versus angioplasty in severe ischaemia of the leg [22], ktorá ako jediná randomizovaná štúdia porovnávala PTA a infainguinálny bypass. Zaradených bolo 452 pacientov a primárny sledovaný cieľ bol čas prežívania do amputácie končatiny. Sekundárne sledované parametre zahŕňali celkovú mortalitu, morbiditu, reintervencie, kvalitu života a náklady na liečbu. Táto štúdia nepotvrdila rozdiely v kvalite života, čase prežívania do amputácie končatiny ani celkovej mortalite pacientov počas 2 rokov sledovania. Sledovaná 30-dňová mortalita bola v obidvoch skupinách nízka, 5 % u bypassov a 3 % u PTA. Bypassy boli asociované so signifikantne vyššou morbiditou (57% vs. 41%), hlavne z dôvodu infarktu myokardu, ďalej pooperačných hematómov a infekcie rán. Pacienti po bypasse mali taktiež dlhšiu dobu hospitalizácie, čo zvyšovalo náklady na liečbu, ktorá bola v 1 ročnom sledovaní asi o tretinu vyššia ako pri PTA. Avšak pri 3 ročnom sledovaní už rozdiely v nákladoch na liečbu medzi skupinami neboli významné, pretože pacienti s PTA mali signifikantne vyššie percento zlyhania (20% vs. 3% počas 12 mesiacov), čo viedlo k častejším reintervenciám pri PTA (28% vs. 17%). Najnovšia realizovaná retrospektívna štúdia japonských autorov porovnávajúca 2 liečebné metódy u pacientov s CLI rovnako nepreukázala významné rozdiely v čase prežívania bez amputácie ani v dlhodobej záchrane končatiny, primárne použitie PTA bolo spojené s nutnosťou častejších reintervencií ako pri použití bypassu [23]. V zhode s výsledkami štúdie BASIL, sme počas 1 ročného sledovania pacientov nedokumentovali rozdiely medzi liečenými skupinami v nutnosti amputácie končatiny, bypassy boli v našom súbore spojené s častejšími komplikáciami v forme hematómov, avšak rozdiely v potrebe reintervencie počas 1 roka od výkonu neboli pozorované. Vo všeobecnosti sa čas do amputácie (amputation – free survival) hodnotí ako najlepší dlhodobý parameter úspešnosti liečby pacientov a naše výsledky za sledované obdobie, v súlade s literárnymi údajmi, nedokumentujú rozdiely medzi skupinami [21, 22].
Porovnanie endovaskulárnych a chirurgických revaskularizačných výkonov u pacientov s PAOD a prevažne s CLI je obtiažne, pretože pacientske skupiny sa často líšia v komorbiditách, rizikových faktoroch a artériových léziach vyžadujúcich liečbu [21]. Významný podiel na výsledkoch má aj morfológia lézií, lézie liečené PTA sú pravdepodobne často kratšie a menej závažné ako tie, ktoré sú liečené chirurgicky [24]. Rozdiely v klinickej charakteristike medzi liečenými skupinami sú tiež nezanedbateľné. Podobne, ako bolo referované vo viacerých predošlých štúdiách, boli pacienti liečení PTA v našom súbore starší [20, 22, 23] s menšou prevalenciou fajčenia [22], vyšším výskytom ICHS [23] a DM oproti pacientom liečeným chirurgicky. PTA je často realizovaná u rizikových pacientov s chronickou renálnou insuficienciou v dialyzačnom programe, ischemickou chorobou srdca, srdcovým zlyhávaním a diabetes mellitus, kde chirurgický výkon môže byť pre klinický stav kontraindikovaný. V našom súbore sme napriek nezistenému rozdielu v nutnosti amputácie končatiny v priebehu 1 roka dokumentovali, že použitie bypassu viedlo po zohľadnení ovplyvňujúcich faktorov k častejšiemu zlepšeniu symptómov CLI než pri PTA, čo naznačuje, že pacienti s CLI môžu profitovať z tejto liečby. Pacienti s CLI majú vo všeobecnosti závažnú prognózu. Výsledky štúdie BASIL ukazujú, že pacienti s CLI a infrainguinálnym postihnutím môžu byť liečení ktoroukoľvek z uvedených metód, v závislosti od celkového stavu a situácie. Avšak pre vysokú pravdepodobnosť zlyhania a nutnosti reintervencie je PTA odporúčanou metódou u pacientov s významnou komorbiditou a predpokladaným prežívaním menším ako 2 roky. Naopak u mladších pacientov s predpokladaným dlhším prežívaním je metódou voľby infrainguinálny bypass s venóznym štepom [13]. Použitie protéz je naopak spojené s vysokým zlyhaním liečby a doporučuje sa realizovať jedine s venóznou manžetou [25].
Limitáciou štúdie je jej retrospektívny charakter a analýza pacientov v rámci 1 centra na východnom Slovensku, čo neumožňuje zovšeobecňovanie výsledkov. Použitie konkrétnej liečebnej modality záviselo významne na preferencii chirurga/intervenčného angiológa, ktorá sa v priebehu času mohla meniť. Užívanie sprievodnej medikácie ako napríklad statíny alebo predchádzajúce užívanie antiagregancií v prevencii kardiovaskulárnych príhod, ktoré potenciálne mohlo ovlyvniť dlhodobé výsledky jednotlivých liečebných metód, nebolo analyzované. Aj so zreteľom na uvedené limitácie však táto retrospektívna analýza poskytuje istý pohľad na dosiahnuté výsledky chirurgických a endovaskulárnych intervencií u pacientov s PAOD vo femoropopliteálnej oblasti a umožňuje identifikovať a sformulovať otázky pre prípadné prospektívne sledovania.
Záverom môžeme povedať, že u pacientov s PAOD dolných končatín vo femoropopliteálnej oblasti liečených na Klinike cievnej chirurgie v Košiciach sme pri dodržaní indikačných kritérií a vyššie opísaného rozhodovacieho algoritmu v sledovanom období nezaznamenali rozdiely v klinickej a technickej úspešnosti, v primárnej a sekundárnej priechodnosti ciev a v zlepšení klaudikačného intervalu medzi skupinami pacientov, pre ktorých bola ako vhodná intervencia indikovaná PTA a pacientov s bypassom. Taktiež sme nezistili rozdiely v nutnosti revaskularizácie ani amputácie končatiny v priebehu 1 roka od výkonu. Použitie bypassu bolo asociované s častejším výskytom zlepšenia symptómov CLI a častejším výskytom hematómu po výkone. Rozvoj špecializovaných angiologických a angiochirurgických pracovísk zlepšuje diagnostiku a záchyt pacientov s infrainguinálnym postihnutím. Hľadanie optimálneho spôsobu liečby jednotlivých pacientov vedie spolu s rozvojom chirurgických prístupov a nových endovaskulárnych techník k potrebe realizovať v budúcnosti ďalšie prospektívne randomizované klinické štúdie na porovnanie dlhodobých výsledkov rozdielnych foriem liečby s ohľadom na celkový stav a komorbidity pacientov.
Zoznam skratiek:
ASA – kyselina acetylsalicylová
BASIL – Bypass versus angioplasty in severe ischaemia of the leg
CLI – kritická končatinová ischémia
DM – diabetes mellitus
F-P bypass – femoro-popliteálny bypass
ICHS – ischemická choroba srdca
LMWH – low molecular weight heparine
OR – Odds ratio
PAOD – periférne artériové ochorenie dolných končatín
PTA – perkutánna transluminálna angioplastika
TASC II – TransAtlantic Inter-Society Consensus II
VÚSCH – Východoslovenský ústav srdcovocievnych chorôb
MUDr. Jana Pobehová,
Klinika Cievnej chirurgie LF UPJŠ v Košiciach a VÚSCH, a.s.
040 10 Košice,
Ondavská 8,
Slovenská Republika,
e-mail: jana.pastvova@post.cz
Sources
1. Schermerhorn ML, Cronenwett JL, Baldwin JC. Open surgical repair versus endovascular therapy for chronic lower - extremity occlusive disease. Annu Rev Med 2003;54 : 269–83.
2. TASC. Management of peripheral arterial disease (PAD). TransAtlantic Inter-Society Consensus (TASC). Section D: chronic critical limb ischaemia. Eur J Vasc Endovasc Surg 2000;19(suppl A): S144−243.
3. Cavanagh P, Lipsky B, Bradbury A, Botek G. Treatment for diabetic foot ulcers. Lancet 2005;366 : 1725−35.
4. Kudo T, Chandra FA, Kwun WH, Haas BT, Ahn SS. Changing pattern of surgical revascularization for critical limb ischemia over 12 years: endovascular vs. open bypass surgery. J Vasc Surg 2006;44 : 304–313.
5. Faglia E, Dalla Paola L, Clerici G, Clerissi J, Graziani L, et al. Peripheral angioplasty as the first - choice revascularization procedure in diabetic patients with critical limb ischemia: prospective study of 993 consecutive patients hospitalized and followed between 1999 and 2003. Eur J Vasc Endovasc Surg 2005;29 : 620–627.
6. Alber M, Romiti M, Brochado-Neto F, Pereira C. Meta-analysis of alternate auteganous vein bypass grafts to infrapopliteal artries. J Vasc Surg 2005;42 : 449−55.
7. Van der Zaag E, Legermate D, Prins M, Reekers J, Jacobs M. Angioplasty or bypass for superficial femoral artery disease? A randomized controlled trial. Eur J Vasc Endovasc Surg 2004; 28 : 132−37.
8. Nguyen LL, Conte MS, Menard MT, et al. Infrainguinal vein bypass graft revision: actors affecting long-term, outcome. J Vasc surg 2004;40 : 916−23.
9. Papavassiliou VG, Walker SR, Bolia A, et al. Techniques for the endovascular management of complications following lower limb percutaneous transluminal angioplasty. Eur J Vasc Endovasc Surg 2003;125−30.
10. Bradbury AW. Angioplasty is the first line treatment for critical limb ischemia: the case against. In: Greenhalgh RM. Vascular and endovascular controversies. London, BIBA Publishing 2003 : 295−307.
11. Bradbury AW, et al. Bypass versus angioplasty in severe ischaemia of the leg (BASIL): multicentre, randomized controlled trial. Lancet 2005;366 : 1925−34.
12. Rutherford RB, Baker JD, Ernst C, Johnston KW, Porter JM, et al. Recommended standards for reports dealing with lower extremity ischemia: revised version. J Vasc Surg 1997;26 : 517−38.
13. Bradbury AW, et al. Bypass versus angioplasty in severe ischaemia of the leg (BASIL) trial: An intention – to-treat analysis of ampulation –free and overall survival in patients randomized to a bypass surgery-first or a ballon angiopalsty - first revascularsation strategy. J Vascsurg 2010;51(10S):5S−14S.
14. Norgren L, Hiatt WR, Dormandy JA, Nehler MR, Harris KA, at al. TASC II Working Group. Inter-Society consensus for the management of peripheral arterial disease (TASC II). J Vasc Surg 2007;45(suppl):S5–S67.
15. Cull DL, Langan EM, Gray BH, Johnson B, Taylor SM. Open versus endovascular intervention for critical limb ischemia: a population-based study. J Am Coll Surg 2010;210 : 555–561.
16. Byrne J, Darling RC 3rd, Chang BB, Paty PS, Kreienberg PB, et al. Infrainguinal arterial reconstruction for claudication: isitworththe risk? An analysis of 409 procedures. J Vasc Surg 1999;29 : 259–67. discussion 267–9.
17. Jämsén TS, Manninen HI, Tulla HE, Jaakkola PA, Matsi PJ. Infrainguinal revascularization because of claudication: total long - term outcome of endovascular and surgical treatment. J Vasc Surg 2003;37 : 808–15.
18. Rabellino M, et al. Clinical follow-up in endovascular treatment for TASC C-D lesions in femoropopliteal segment. Catheter Cardiovascular Interv 2009;73 : 701−5.
19. Taylor SM, et al. Do current outcomes justify more liberal use of revascularisation for vasculogenic claudication? A single center experience of 1000 consecutively treated limbs. J Am Coll Surg 2008;206 : 1053−62.
20. Jeffrey J, et al. Long-term results for primary bypass vs. primary angioplasty/ stent for intremitent claudication due to superficial femoral artery oclusive disease. J Vasc Surg. 2012;55 : 1001−1007.
21. Korhonen M, et al. Femoropopliteal balloon angioplasty vs. Bypass Surgery for CLI: A propensity score analysis. Eur J of Vasc & Endovasc Surg 2011;41 : 378−384.
22. Adam AJ, Beard JD, Cleveland T, Bell J, Bradbury AW, et al. BASIL trial participants (Bypass versus angioplasty in severe ischaemia of the leg (BASIL): multicentre, randomised controlled trial). Lancet 2005;366 : 1925–1934.
23. Soga Y, Shinsuke M, Hideaki A, et al. Comparison of clinical outcome after bypass surgery vs. endovascular therapy for infrainguinal artery disease in patients with critical limb ischaemia. Circulation J 2013;77 : 2102−2109.
24. Kukkonen T, Korhonen M, Halmesmäki K, Lehti L, Tiitola M, et al. Poor inter-observer agreement on the TASC II classification of femoropopliteal lesions. Eur J Vasc Endovasc Surg 2010;39 : 220–224.
25. Griffiths GD, Nagy J, Black D, Stonebridge PA. Randomized clinical trial of distal anastomotic interposition vein cuff in infrainguinal polytetrafluoroethylene bypass grafting. Br J Surg 2004;91 : 560–562.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2014 Issue 8-
All articles in this issue
- Porovnanie výsledkov použitia chirurgickej a endovaskulárnej liečby u pacientov s periférnym artériovým ochorením dolných končatín vo femoropopliteálnej oblasti
- Jednodobý výkon u aneuryzmatu břišní aorty a renálního karcinomu
- Ektopická parathyreoidea, zobrazovací metody a chirurgické přístupy
-
Sarkomy hrudníku, má operační indikace smysl?
Soubor kazuistik - Spontánní pneumomediastinum (Hammanův syndrom)
- Bariatrická metabolická chirurgie
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Spontánní pneumomediastinum (Hammanův syndrom)
- Bariatrická metabolická chirurgie
-
Sarkomy hrudníku, má operační indikace smysl?
Soubor kazuistik - Porovnanie výsledkov použitia chirurgickej a endovaskulárnej liečby u pacientov s periférnym artériovým ochorením dolných končatín vo femoropopliteálnej oblasti
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

