-
Medical journals
- Career
Poranění pánevního kruhu jako součást mnohočetných traumat
Authors: V. Džupa 1,2; T. Pavelka 3; S. Taller 4
Authors‘ workplace: Centrum pro integrované studium pánve, 3. LF UK Praha, vedoucí lékař: Doc. MUDr. R. Grill, PhD. 1; Ortopedicko-traumatologická klinika, 3. LF UK a FNKV Praha, přednosta: Prof. MUDr. M. Krbec, CSc. 2; Klinika ortopedie a traumatologie pohybového ústrojí, LF UK a FN Plzeň přednosta: Prof. MUDr. K. Koudela, CSc. 3; Traumatologicko-ortopedické centrum, Krajská nemocnice Liberec, přednosta: MUDr. R. Lukáš, PhD. 4
Published in: Rozhl. Chir., 2014, roč. 93, č. 5, s. 292-296.
Category: Various Specialization
Práce vznikla za podpory grantu Evropské unie (Operační program Praha) CZ216/3100/24018 (INO/02/01/0017/2010) „Podpora baze základního výzkumu Centra pro integrované studium pánve“.
Práce je určena k postgraduálnímu vzdělávání lékařů.Overview
Pacienta s poraněním v oblasti pánve, zejména je-li součásti mnohočetného poranění, je nutno iniciálně ošetřovat podle zásad Advanced Trauma Life Support®. Autoři se věnují vymezení indikací postupů odpovídajících damage control surgery s ohledem na poranění pánve a dále na načasování a provedení jednotlivých technik osteosyntézy skeletu pánve v rámci závažného mnohočetného poranění. Základem úspěchu je vždy multidisciplinární přístup, kdy jednotlivé léčebné postupy zohledňují celkový stav nemocného.
Klíčová slova:
zlomeniny pánve – polytrauma – damage control surgeryÚvod
Při poranění skeletu pánve se můžeme setkat s různými typy zlomenin a vazivových lézí pánevního kruhu. Nejméně závažné jsou zlomeniny jednotlivých kostí, které mají minimální a přechodné klinické obtíže bez vlivu na kvalitu dalšího života pacienta (zlomenina ramének stydké kosti). Druhou skupinu tvoří poranění, která vyžadují operační léčbu a mohou vést k trvalým obtížím (zlomenina acetabula s dislokací). Nejzávažnějším problémem jsou nestabilní zlomeniny s přerušením pánevního kruhu, které se v rámci polytraumatu mohou spolupodílet na ohrožení života [1–4]. Studie Giannoudise a spol. zjistila, že nestabilní zlomeniny pánve jsou v rámci dopravních úrazů třetí nejčastější příčinou úmrtí (za těžkými kraniotraumaty a poraněním hrudníku s poškozením nitrohrudních orgánů) [5].
Mechanismus úrazu
K poranění pánevního kruhu dochází nejčastěji v důsledku působení vysoké energie. V publikacích řady autorů byly hlavním způsobem vzniku poranění autonehody (řidiči i poražení chodci či cyklisté), pády z výšky (pracovní úrazy, nehody, suicidální pokusy) nebo závaly břemeny [6–9]. V našem sledování za roky 2002–2006 mělo při zlomeninách pánve 80 % pacientů alespoň jedno další poranění v tomto pořadí podle četnosti zastoupení: zlomeniny končetinového skeletu, kraniotrauma, hrudní trauma, zlomeniny páteře, poranění nitrobřišních orgánů, urogenitální poranění [10]. Právě přítomnost poranění parenchymatózních orgánů a kraniotraumat výrazně ovlivňuje diagnostiku i načasování ošetření zlomenin pánve u mnohočetně poraněného pacienta.
Diagnostika
Časná diagnostika všech poranění a základní péče o polytraumatizovaného pacienta se zajištěním životních funkcí a správnou volbou priorit jednotlivých terapeutických kroků je hlavním předpokladem úspěšné léčby samotného pánevního poranění. Primární péče proto musí na příjmových odděleních traumacenter i dalších nemocnic probíhat podle zásad postupu nazývaného ATLS® (Advanced Trauma Life Support®) [11]. Přesný popis jednotlivých A-E kroků (Airway, Breathing, Circulation, Disability, Exposure) přesahuje rámec této práce zaměřené pouze na problematiku pánevních lézí v rámci polytraumatu.
Základní anamnestické údaje o způsobu vzniku poranění získané od pacienta nebo častěji od zdravotníků záchranné služby by měly vzhledem k způsobu vzniku poranění vyšetřujícího lékaře navést k „uvědomění si“ možnosti poranění pánve. Fyzikální vyšetření pak musí vést lékaře od „uvědomění si“ k „podezření“ na poraněnou pánev (porušení kontinuity kůže, hematom, palpační bolestivost v oblasti pánve, krepitace, nestabilita pánve při tlaku na oblast lopat kyčelních kostí a symfýzy v předozadním či laterálně kompresním směru), a to následně k cílenému vyšetření zobrazovacími metodami.
Základem diagnostiky poranění pánve zůstává RTG vyšetření pánve ve třech projekcích podle Pennala (předozadní, vchodová a východová) [12]. Avšak s ohledem na další orgánová poranění je za „zlatý standard“ považováno vyšetření výpočetní tomografií (CT), které se u polytraumatizovaných pacientů provádí jako celotělový sken s aplikací kontrastní látky a které umožní v diagnostice zlomeniny pánve určit přesný průběh lomných linií a prostorové uspořádání jednotlivých fragmentů. Proto se v současnosti upouští od provádění všech tří Pennalových projekcí a doporučuje se provedení pouze předozadního snímku v základním postavení [13]. Je třeba však připomenout všechna další vyšetření patřící do managementu péče o polytraumatizovaného pacienta (ultrasonografie metodou FAST, retrográdní uretrocystografie, angiografie), které samozřejmě poskytnou další informace o tíži poranění pánevního skeletu, případně mohou pomoci zvládnout jeho důsledky na celkový stav pacienta (selektivní embolizace krvácejících pánevních cév při angiografii) [14–16].
Načasování ošetření poranění pánve
Základní současný terapeutický přístup v péči o polytraumatizovaného pacienta je indikace život zachraňujících výkonů (naložení cévní svorky na aortu, přímá srdeční masáž) a výkonů damage control surgery (DCS) [1,17–19]. V tomto rámci je přesně vymezen i prostor pro ošetření pánevního poranění.
DCS je indikována u pacientů s nestabilitou oběhu při pouze částečné odezvě na úvodní náhradu objemu nebo při zhoršení hemodynamické stability. DCS spočívá v urgentní revizi dutiny břišní s cílem zastavit krvácení a dekontaminovat peritoneální dutinu [17,18]. Při současném poranění pánevního skeletu a krvácení do oblasti pánve je třeba v této fázi neodkladného (emergent) ošetření provést tamponádu rouškami všech čtyř kvadrantů [19–21]. Při trvání krvácení je nutný podvaz a. iliaca interna nebo dočasné naložení cévní svorky na aortu v úrovni L3 pod odstupem a. lumbalis [7,19,22]. Poté je třeba zavřeně reponovat zlomeninu pánevního kruhu a naložit pánevní svorku nebo zevní fixaci, stačí v konfiguraci 1+1 šroub zavedený do lopat kyčelních kostí v místě hmatné spina iliaca anterior superior [17,22].
U pacientů, jejichž stabilita oběhu umožňuje dokončit veškerá diagnostická schémata a provést vhodnou primární předoperační přípravu, je možné přistoupit k ošetření jednotlivých poranění (v tomto případě především skeletárních, avšak například i poranění močového měchýře a uretry) s odkladem několika hodin. Výkony v tomto období označujeme jako ošetření ve fázi naléhavé (urgent). Z hlediska stabilizace pánve lze v této fázi přistoupit k definitivnímu ošetření zlomeniny vnitřní fixací [17,22]. Avšak při současném dalším závažném skeletárním poranění (zlomeniny dlouhých kostí) i v této fázi ctíme zásady damage control orthopaedics, kdy vícečetná poranění skeletu včetně zlomeniny pánve dominantně stabilizujeme zevními fixacemi [3,16].
Definitivní vnitřní osteosyntézu pak provádíme v následující fázi plánovaného (elective) ošetření. V období několika dní po úrazu, kdy dojde k definitivní stabilizaci celkového stavu pacienta, zvládnutí pooperačních důsledků výkonů DCS a vzniku pevných koagul v žilních pleteních malé pánve, nám situace obvykle umožní provedení pečlivé otevřené repozice a definitivní exaktní fixace jednotlivých fragmentů některou z metod stabilní osteosyntézy [16, 23].
Nejméně výhodným obdobím pro definitivní ošetření zlomenin pánve z hlediska funkčního výsledku je fáze následná (reconstructive). Tak označujeme období 4 až 6 a více týdnů po úrazu. U části pacientů i přes veškerou snahu není možné definitivní ošetření pánve uskutečnit dříve. Právě v tomto období je řada zlomenin v oblasti pánve částečně prohojena vyzrávajícími svalky, které je nutné při operaci rozrušit, aby byla možná alespoň přibližná repozice fragmentů. Výkon v tomto období se již více podobá rekonstrukčním výkonům pro paklouby či zlomeniny zhojené v malpozici než samotné primární osteosyntéze [16].
Indikace a technika ošetření zlomenin pánve
Osteosyntéza předního segmentu pánve je indikována při rozestupu symfýzy o více než 1,5 cm v horizontální rovině nebo o 1 cm a více ve vertikální rovině. Při poranění zadního segmentu pánve je indikací k operační léčbě posun o více než 1 cm v jakékoliv rovině [16,22].
Při osteosyntéze zlomenin v oblasti pánve používáme tyto přístupy: Pfannenstielův, Stoppův, ilioinguinální (Letournelův-Judetův), Smith-Petersenův, rozšířený iliofemorální (Letournelův), Kocherův-Langenbeckův, zadní přístup k lopatě kyčelní kosti a zadní přístup k lumbosakrální páteři [24].
Zevní fixaci používáme především k primárnímu ošetření polytraumatizovaného pacienta. Při definitivním ošetření ji nakládáme obvykle v konfiguraci 2+2 se supraacetabulárně umístěnými šrouby (Obr. 1).
Image 1. Supraacetabulárně naložená zevní fixace jako definitivní ošetření poranění pánve Fig. 1: External fixation with supraacetabular screws as a definite treatment of pelvic injury 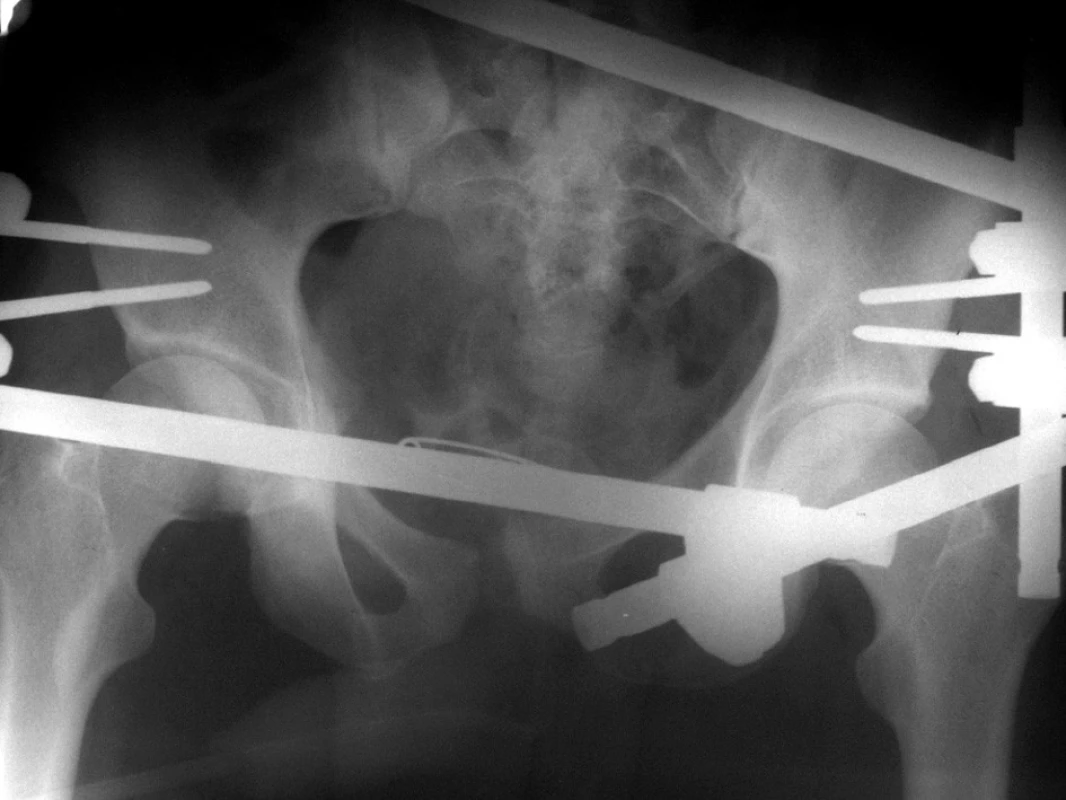
Cerkláž zavedenou na dvou divergentně směřujících šroubech používáme jako alternativu osteosyntézy dlahou při symfyzeolýze s minimálním poraněním zadního segmentu pánve.
Sešroubování jednotlivými šrouby jako miniinvazivní metodu používáme u málo dislokovaných zlomenin s pomocí některé z technik navigace (Obr. 2). Tímto způsobem je možné ošetřit zlomeniny horních ramének stydké kosti, linie v lopatě kyčelní kosti a poranění v sakroiliakálním kloubu a v massa lateralis ossis sacri (Obr. 3).
Image 2. Navigace pomocí intraoperativního CT (O-rameno) Fig. 2: Intraoperative navigation with CT (O-arm) 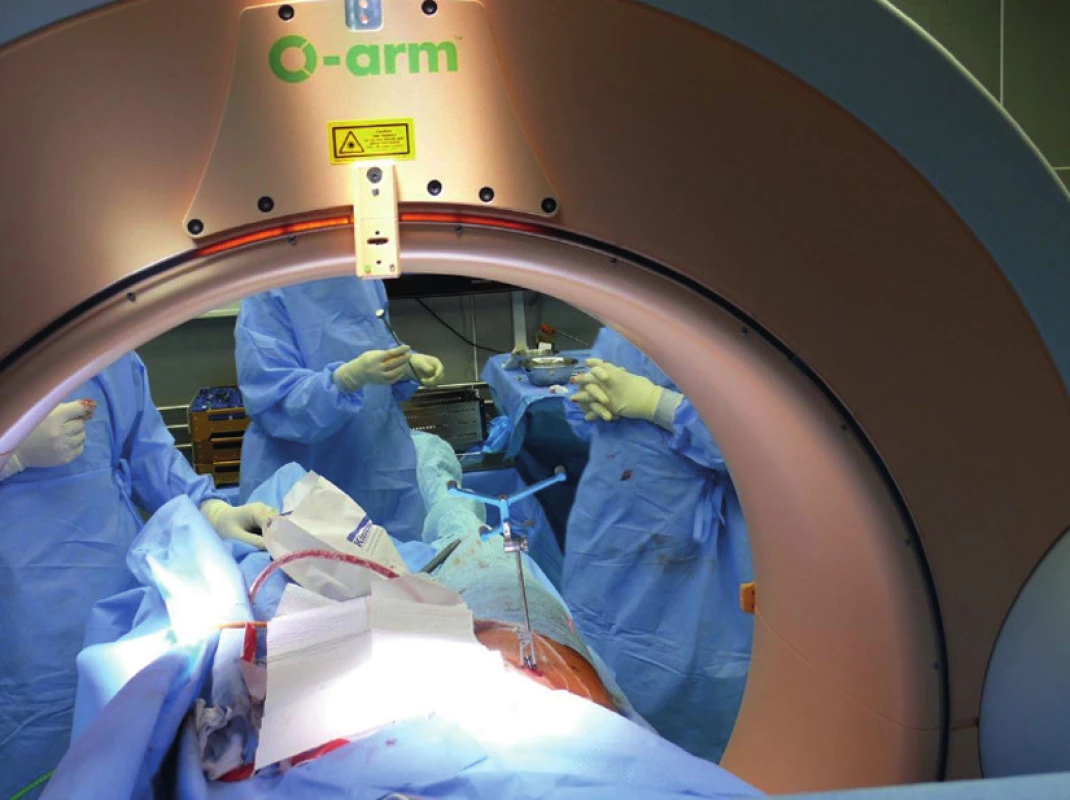
Image 3. Osteosyntéza předního segmentu pánve dvěma dlahami a zadního segmentu vlevo dvěma iliosakrálními šrouby Fig. 3: Internal fixation of the anterior pelvic segment with two plates and the posterior left segment with two iliosacral screws 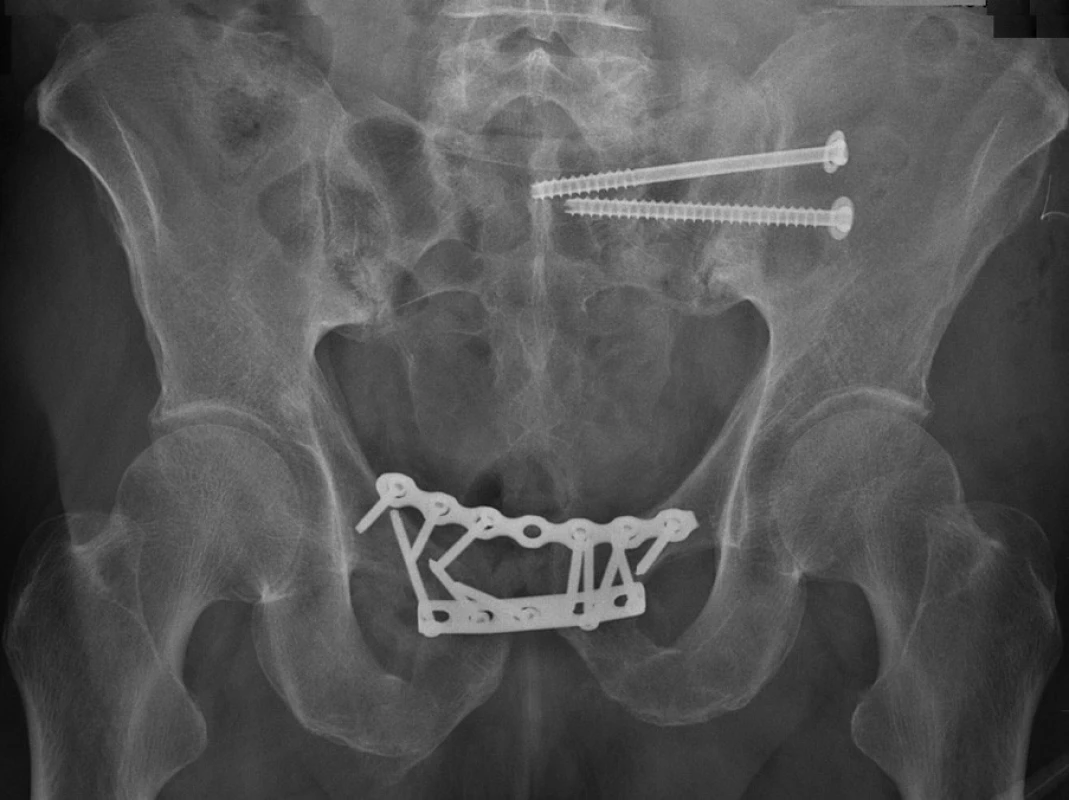
Dlahovou osteosyntézu nadále považujeme při ošetření většiny typů zlomenin předního a zadního segmentu pánve za základní techniku vnitřní fixace (Obr. 3).
Dříve často používané sakrální tyče jsou v současnosti nahrazeny stabilnější technikou iliosakrálních šroubů. V případě nutnosti překlenout výrazně nestabilní zlomeninu v oblasti sakra je výhodnější dnes často užívaná technika transiliacké fixace (TIFI), která stabilní montáž zajistí pomocí prvků páteřních stabilizačních systémů (Obr. 4).
Image 4. Ošetření nestabilní zlomeniny sakra dvojitou cerkláží sakra a zajištěním zadního segmentu pánve transiliakální fixací (TIFI) Fig. 4: Treatment of unstable sacral fracture with double cerclage and fixation of the posterior pelvic segment with transiliac fixation (TIFI) 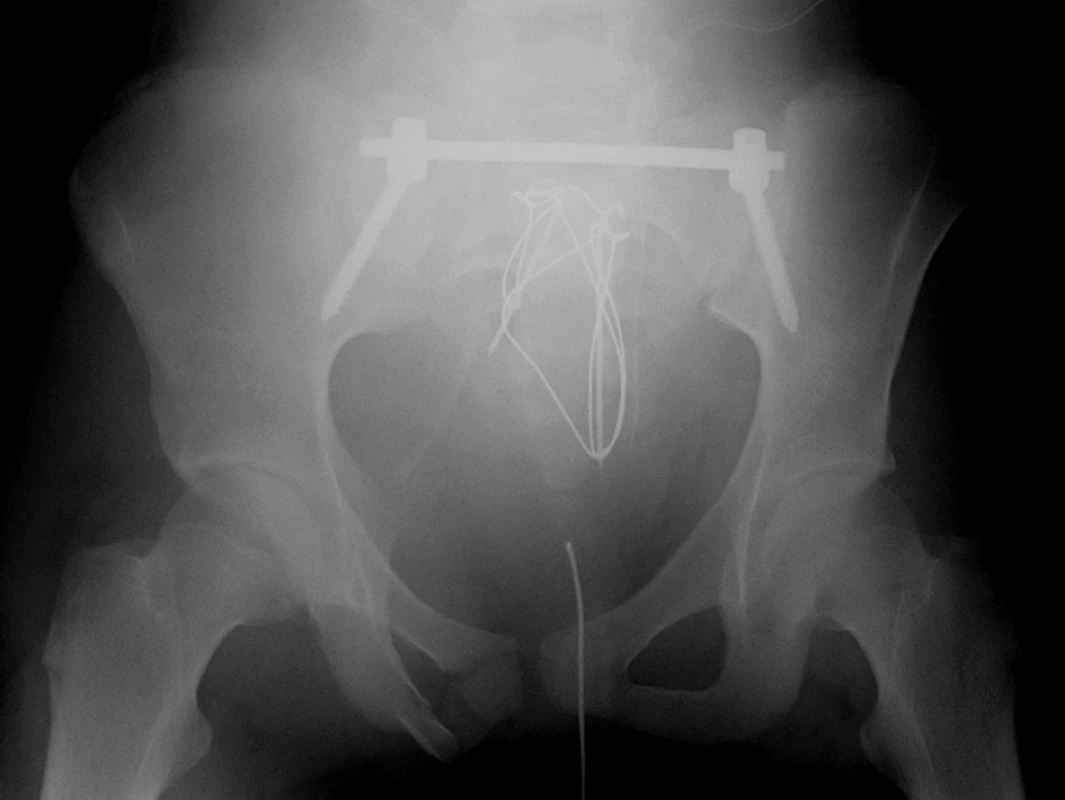
Páteřní stabilizační systémy indikujeme při stabilizaci nestabilních poranění lumbosakrálního přechodu (Obr. 5) nebo jako dočasnou techniku při repozici vertikálně dislokovaných zlomenin pánevního kruhu.
Image 5. Zajištění nestabilního poranění lumbosakrálního přechodu lumbopelvickou fixací, přední segment pánve byl zajištěn dlahou Fig. 5: Management of unstable lumbosacral injury with lumbopelvic fixation, the anterior pelvic segment was stabilised using a plate 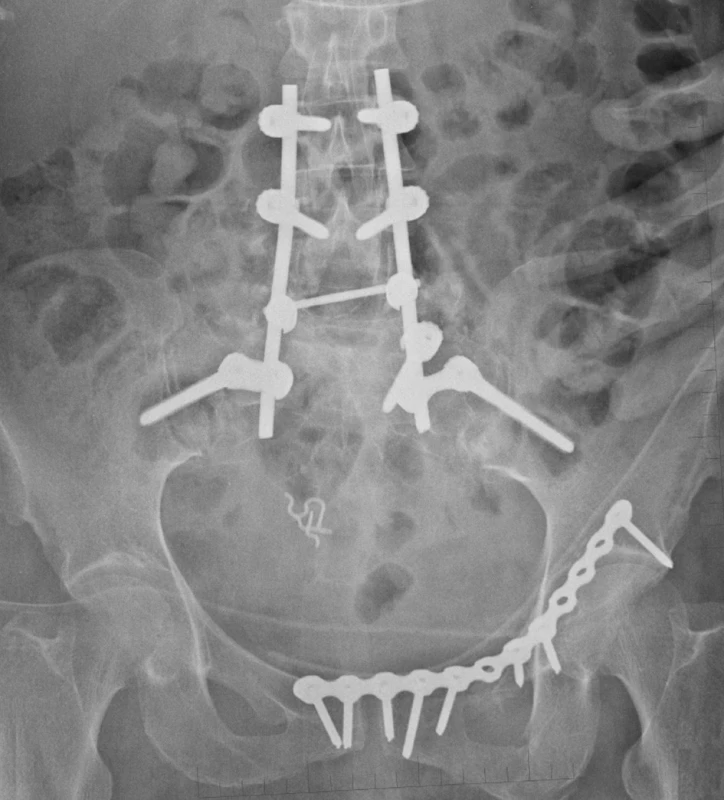
Komplikace
Při primárním ošetření může dojít k poranění některé z extrapelvických větví a. glutea superior zaváděným bodcem pánevní svorky. Při zavádění šroubu zevní fixace do oblasti spina iliaca anterior superior může dojít k perforaci lopaty kyčelní kosti. U supraacetabulárního šroubu zevní fixace může dojít k jeho zavedení do kyčelního kloubu.
Peroperační komplikace se týkají nejčastěji poranění větších cév (corona mortis, a. iliaca externa, v. iliaca externa, a. obturatoria, a. glutea superior, a. glutea inferior) a nervů (n. femoralis, n. cutaneus femoris lateralis, n. ischiadicus). Po přístupech v oblasti tříselného kanálu může dojít k následnému vzniku hernie. Nejčastější peroperační komplikací však je nedostatečná repozice či nestabilní osteosyntéza s následným vznikem pooperačních obtíží [16,25].
Obvykle nezávažnou časnou pooperační komplikací je hematom v ráně, který však může vést k obávanému infektu. Nejčastější časnou komplikací však je selhání nestabilně provedené osteosyntézy.
Pozdní pooperační komplikací je buď zhojení v nesprávném postavení, tedy vznik deformity, nebo nezhojení, tedy vznik pakloubu (Obr. 6). Oba tyto stavy vedou k bolesti v zadním segmentu pánve, která se však objevuje i u části pacientů s exaktně zreponovanou zlomeninou zajištěnou dostatečně stabilně. Závažnou pozdní komplikací je rozvoj pozdního infektu v oblasti ošetřené zlomeniny s ponechaným osteosyntetickým materiálem.
Image 6. Pakloub pánve Fig. 6: Non-union of the pelvis 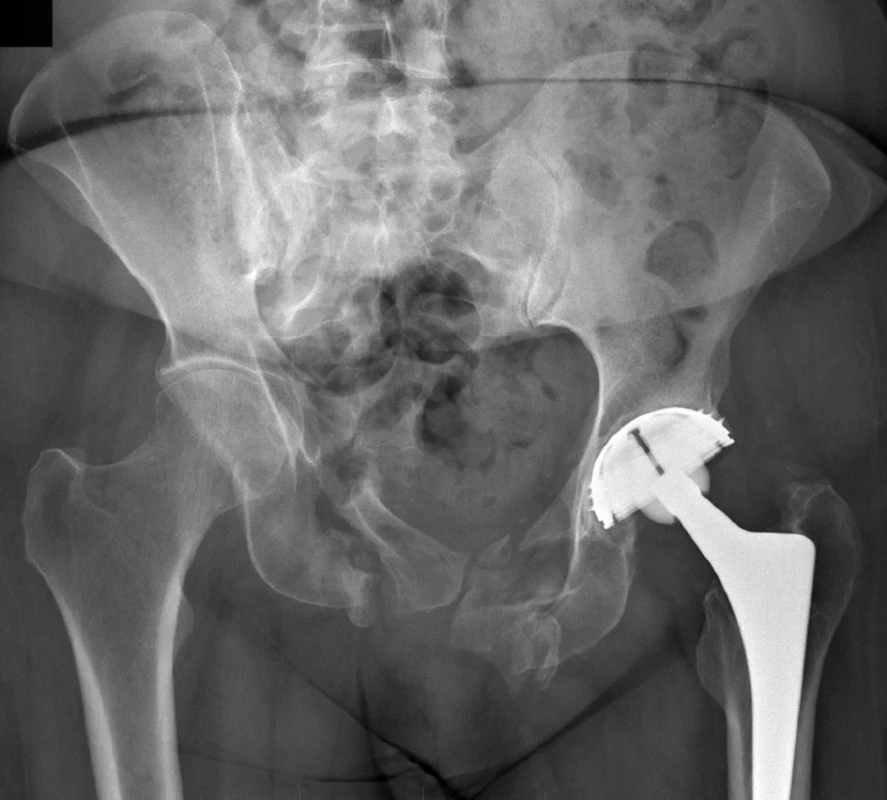
Závěr
Zlomeniny pánve jako součást sdruženého poranění či polytraumatu zhoršují prognózu takto zraněných pacientů. Léčba poranění skeletu pánve, a to jak v rámci primárních léčebných opatření, tak v rámci definitivní stabilizace zlomenin pánve, musí probíhat v těsné koordinaci s metodami ošetření život ohrožujících dutinových poranění i v koordinaci s ošetřením dalších skeletárních poranění. Správné načasování jednotlivých výkonů je základem úspěchu nejenom ve smyslu záchrany života pacienta, ale i ve smyslu obnovy kvalitní funkce pánve v období následujícím po těžkém traumatu.
Doc. MUDr. Valér Džupa, CSc.
Ortopedicko-traumatologická klinika 3. LF UK a FNKV
Šrobárova 50
100 34 Praha 10
e-mail: dzupa@fnkv.cz
Sources
1. Barzilay Y, Liebergall M, Safran O, Khoury A, Mosheiff R. Pelvic fractures in a Level I Trauma Center: a test case for the efficacy of the evolving trauma system in Israel. Isr Med Assoc J 2005;7 : 619–622.
2. Grill R, Waldauf P, Džupa V, Wendsche P, Fric M, et al. Riziko úmrtí u polytraumatizovaných pacientů s poraněním pánevního kruhu. Rozhl Chir 2009;88 : 75–78.
3. Smith W, Williams A, Agudelo J, Shannon M, Morgan S, et al. Early predictors of mortality in hemodynamically unstable pelvis fractures. J Orthop Trauma 2007;21 : 31–37.
4. Tosounidis G, Holstein JH, Culemann U, Holmenschlager F, Stuby F, et al. Changes in epidemiology and treatment of plevic ring fractures in Germany: an analysis on data of German Pelvic Multicenter Study Groups I and III (DGU/AO). Acta Chir orthop Traum Čech 2010;77 : 450–156.
5. Giannoudis PV, Grotz MR, Tzioupis C, Dinopoulos H, Wells GE, et al. Prevalence of pelvic fractures, associated injuries, and mortality: the United Kingdom perspective. J Trauma 2007;63 : 875–883.
6. Balogh Z, King KL, MacKay P, Dougall D, MacKenzie S. et al. The epidemiology of pelvic ring fractures: a population-based study. J Trauma 2007; 63 : 1066–1073.
7. Ertl W, Oberholzer A, Platz A, Stoker R, Trentz O. Incidence and clinical pattern of the abdominal compartment syndrome after „Damage Control“ laparotomy in 311 patients with severe abdominal and/or pelvic trauma. Crit Care Med 2000;28 : 1747–1753.
8. Sathy AK, Starr AJ, Smith WR, Elliot A, Agudelo J, et al. The effect of pelvic fractures on mortality after trauma: an analysis of 63.000 trauma patients. J Bone Jt Surg 2009;91,A:2803–2810.
9. Schmal H, Markmiler M, Mehlhorn AT, Südkamp NP. Epidemiology and outcome of complex pelvic injury. Acta Orthop Belg 2005;71 : 41–47.
10. Derevjaník P, Ryantová V, Džupa V. Demografická a epidemiologická studie pacientů s poraněním pánve. Rozhl Chir 2007;86 : 423–427.
11. Carmont MR. The Advanced Trauma Life Support course: a history of its development and review of related literature. Postgrad Med J 2005;81 : 87–91.
12. Pennal GF, Tile M, Wadell JP, Garside H. Pelvic disruption: assesment and classification. Clin Orthop 1980;151 : 124–129.
13. Chmelová J, Džupa V, Pleva L. Diagnostika poranění pánve: role zobrazovacích metod u izolovaných traumat i polytraumat. Acta Chir orthop Traum čech 2008;75 : 93–98.
14. Kool DR, Blickman JG. Advanced Trauma Life Support®: ABCDE from a radiological point of view. Emerg Radiol 2007;14 : 135–141.
15. Salim A, Teixeira PG, Dubose J, Ottochian M, Demetriades D. Predictors of positive angiography in pelvic fractures: a prospective study. J Am Coll Surg 2008;207 : 656–662.
16. Tile M, Helfet DL, Kellam JF (Eds). Fractures of the pelvis and acetabulum. Third edition. Philadelphia, Lippincot Williams & Wilkins 2003.
17. Pavelka T, Kuntscher V, Grill R, Chmelová J, Džupa V. Ošetření nestabilní zlomeniny pánve v akutní fázi: Pelvic Damage Control Surgery. Acta Chir. orthop. Traum čech 2009;76 : 15–19.
18. Rotondo MF, Schwab W, McGonical MD, Philips GR, Furchteman TM, et al. „Damage Control“: an approach for improved survival in exsanquinating penetrating abdominal injury. J Trauma 1993;35 : 375–382.
19. Nerlich M, Maghsudi M. Algorithmus for early management of pelvic fractures. Injury 1996;27(Suppl. 1):29–37.
20. Kabak S, Halici M, Tuncel M, Avsarogullari L, Baktir, et al. Functional outcome of the open reduction and internal fixation for completely unstable pelvic ring fractures (type C): a report of 40 cases. J Orthop Trauma 2003;17 : 555–562.
21. Matta JM, Tornetta P. Internal fixation of unstable pelvic ring injuries. Clin Orthop 1996;329 : 129–140.
22. Pohlemann T, Braune C, Gänsslen, A, Hüfner T, Partenheimer A. Pelvic emergency clamps: anatomic landmarks for a safe primary application. J. Orthop. Trauma 2004;18 : 102–105.
23. Culemann U, Scola A, Pohlemann T, Gebhard F. Versorgungkonzept der beckenringverletzung des alten patienten. Unfallchirurg 2010;113 : 258–271.
24. Džupa V, Pavelka T, Taller S. (Eds). Léčba zlomenin pánve a acetabula. Praha, Galén 2013.
25. Pavelka T, Salášek M, Weisová D. Komplikace operačního léčení zlomenin pánevního kruhu. Acta Chir orthop Traum Čech 2013;80 : 208–215.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2014 Issue 5-
All articles in this issue
- Specializace v onkochirurgii není proti zájmům chirurgů
- Komplikácie po perkutánnych transhepatických drenážach žlčových ciest
- Disekční a koagulační technika – má vliv na výsledky totální tyreoidektomie?
- Povrchní tromboflebitida dolních končetin z hlediska chirurga
- Geneticky podmienený trombofilný stav ako príčina náhlej brušnej príhody
- Neurogenní tumory retroperitonea
- Význam mezioborové spolupráce v ošetření polytraumat
- Polytrauma – ošetření skeletálních poranění metodou damage control orthopaedics
- Poranění pánevního kruhu jako součást mnohočetných traumat
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Komplikácie po perkutánnych transhepatických drenážach žlčových ciest
- Povrchní tromboflebitida dolních končetin z hlediska chirurga
- Poranění pánevního kruhu jako součást mnohočetných traumat
- Neurogenní tumory retroperitonea
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

