-
Medical journals
- Career
Laparoskopická splenektómia – naše skúsenosti
: M. Mýtnik; P. Pastierik; P. Šeliga
: Chirurgická klinika FNsP Prešov, Slovenská republika, prednosta: MUDr. Miroslav Mýtnik, Ph. D.
: Rozhl. Chir., 2009, roč. 88, č. 1, s. 7-10.
: Monothematic special - Original
Cieľ:
Porovnanie laparoskopickej (LS) a konvenčnej splenektómie (OS).Materiál a metodika:
Vyhodnotenie výsledkov 22 pacientov po laparoskopickej a 22 pacientov po otvorenej splenektómii pre idiopatickú trombocytopenickú purpuru (ITP) – komplikácie, operačný čas, dĺžka hospitalizácie, dynamika hemokoagulačných parametrov, predovšetkým trombocytov.Výsledky:
Pri laparoskopickej splenektómii sme zaznamenali dlhší operačný čas, kratšiu dobu hospitalizácie, rýchlejšiu úpravu trombocytopénie a približne rovnaký počet a charakter komplikácií.Záver:
Pri porovnateľných výsledkoch OS a LS možno pre všeobecne známe výhody miniinvazívneho prístupu považovať LS za vhodnú a perspektívnu alternatívu chirurgickej liečby ITP.Kľúčové slova:
splenektómia – laparoskopická – otvorená – výsledkyÚVOD
S prenikajúcim trendom miniinvazívnych operačných postupov prakticky v celej škále všeobecnej abdominálnej chirurgie sme sa na Chirurgickej klinike FNsP J. A. Reimana v Prešove rozhodli rozšíriť spektrum našej miniinvazívnej operatívy aj o laparoskopickú splenektómiu. Pred týmto rozhodnutím sme pátrali v literatúre po veľkých, multicentrických štúdiách a metaanalýzach. Našli sme však iba niekoľko referencií zo skúseností na pomerne malých súboroch. Cieľom práce je okrem zavedenia tejto operačnej metódy na našom pracovisku porovnať výsledky u otvorenej a laparoskopickej splenektómie.
MATERIÁL A METÓDA
Za obdobie necelých dvoch rokov (01/2007 – 11/2008) sme laparoskopicky operovali 22 pacientov s idiopatickou trombocytopenickou purpurou. V súbore bolo 14 mužov a 8 žien s priemerným vekom 51,4 rokov (s rozmedzím 31–62 rokov). Zamerali sme sa na vyhodnotenie počtu a charakteru komplikácií, príčiny reoperácií, hodnotili sme operačný čas, dĺžku hospitalizácie, ale aj východiskové hodnoty a pooperačnú dynamiku trombocytov (Tr) a ďalších hemokoagulačných parametrov, ako i potrebu substitúcie krvných derivátov. Výsledky sme potom porovnali s rovnakým počtom splenektómií (22), ktoré boli vykonané konvenčným spôsobom, rovnako na našej klinike, a tými istými operatérmi. Doba sledovania našich pacientov bola 12 mesiacov.
Pri porovnaní východiskových hodnôt trombocytov sme zistili, že v skupine LS bola náhodne, bez našej predoperačnej selekcie, priemerná hodnota Tr vyššia (51x109) oproti skupine s OS, kde bola priemerná hodnota 42x109. Podobne BMI bol v oboch skupinách (LS vs OS) porovnateľný – 26 vs.28.
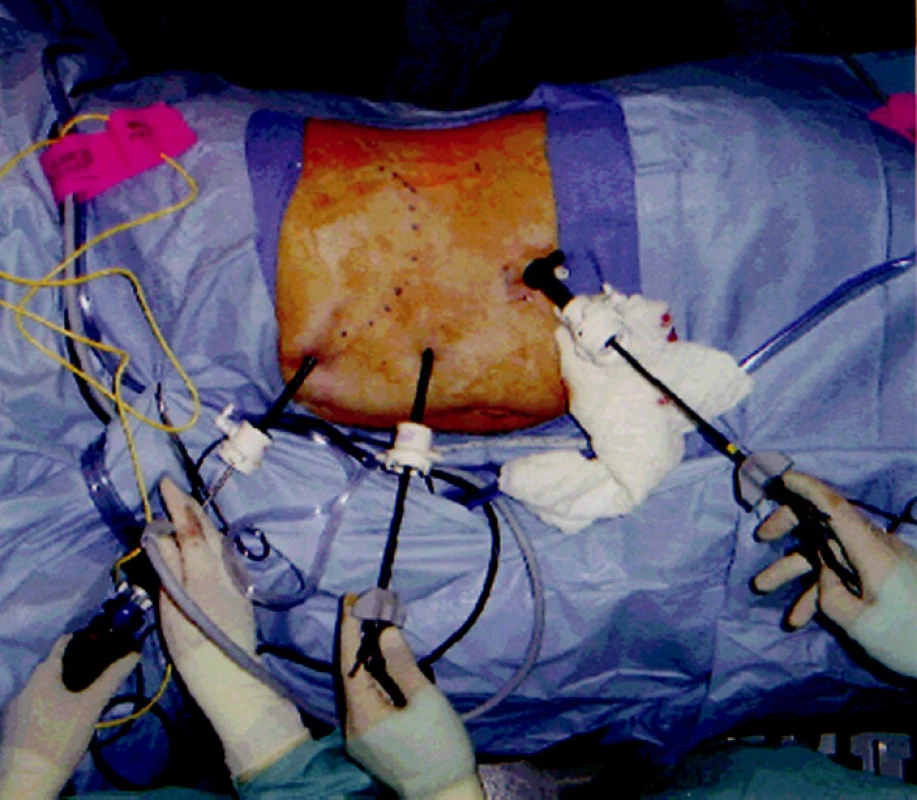
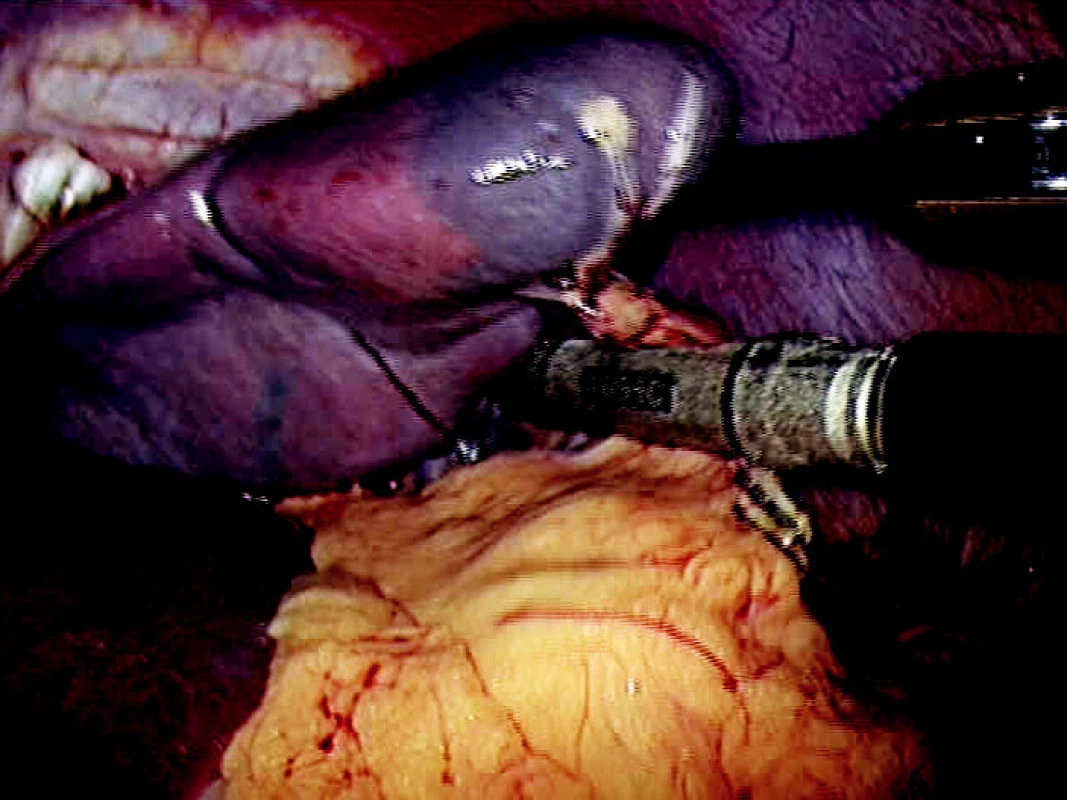
Pacienti boli operovaní v litotomickej polohe na pravom boku, so semiflektovaním dolných končatín a elevovanou ľavou hornou končatinou. Pozícia operatéra je z pravej strany pacienta. Štandardne sme výkon realizovali prístupom z 3 port (Obr. 1). Používali sme k preparácii harmonický skalpel k jemnejšej preparácii, ligasure Atlas, napr. k uzáveru a prerušeniu pólových a akcesórnych ciev, a endoGIA N 45 s bielou náplňou, (Obr. 2). Vždy sme aplikovali do subfrénia Redonovu drenáž. K otázke antibiotík sme pristupovali selektívne. Pacienti s miernou trombocytopéniou (nad 100x109) bez výraznejšej imunodeficiencie boli operovaní len pri antibiotickej profylaxii s podaním Vulmizolinu 2 g i. v. pri úvode do celkovej anestézie v jednej dávke. Pacienti s väčšou trombocytopéniou, imunodeficienciou, či pridruženou komorbiditou, boli krytí terapeutickou aplikáciou antibiotík 5–7 dní. V bezprostrednom pooperačnom období, spravidla do 3. pooperačného dňa, sme kontrolovali hemokoagulačný profil raz denne.
VÝSLEDKY
Vyhodnocované parametre skupiny 22 pacientov s vykonanou laparoskopickou splenektómiou sme porovnávali s výsledkami rovnakého počtu pacientov po konvenčnej splenektómii. V našom súbore sme zaznamenali nasledovné komplikácie (Tab. 1).
1. Komplikácie Tab. 1. Complications 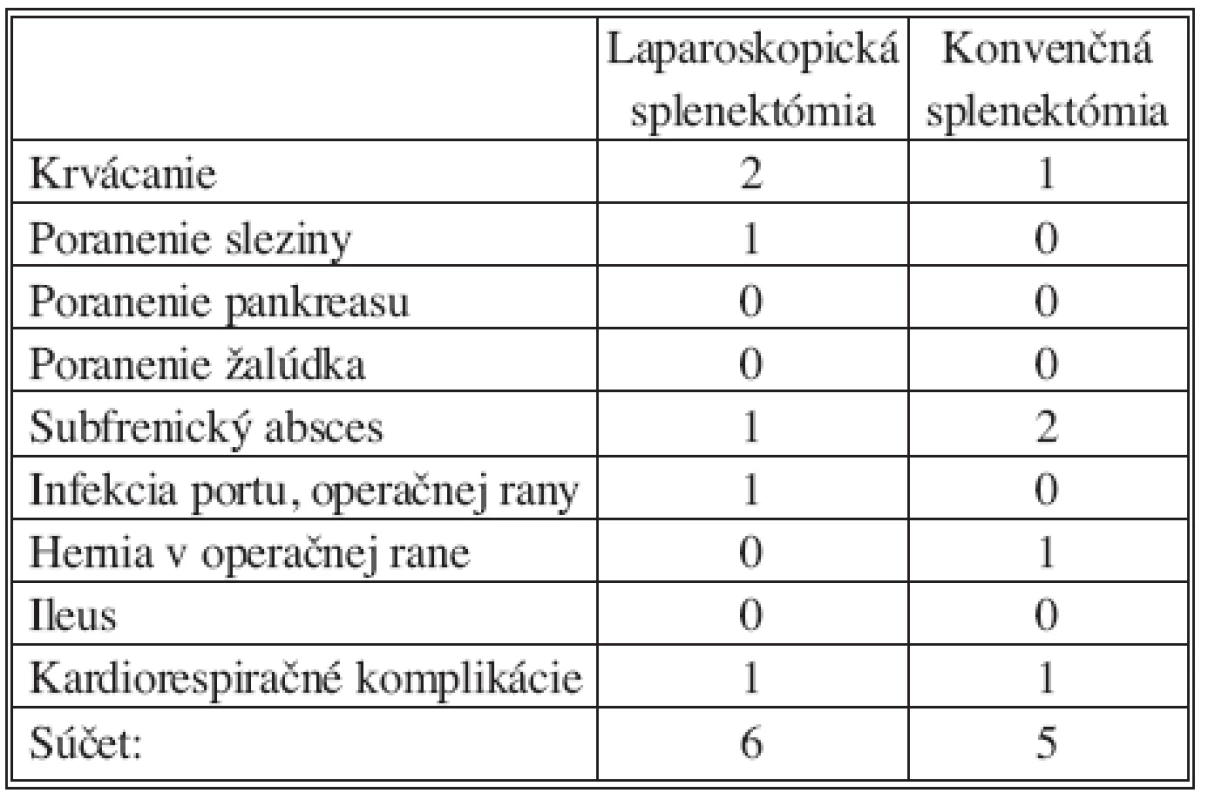
V prípade 2 uvedených krvácaní pri LS sa v prvom prípade jednalo o krvácanie z a. gastricae breves, ktoré sme ošetrili naložením klipu. V druhom prípade sme mali krvácanie z väčšej perigastrickej vény spôsobené jej natrhnutím grasperom. Hemostázu sme vykonali bez väčších problémov Ligasure-Atlasom. Závažnejšie krvácanie v staplovanej línii sme nepozorovali. Iba v jednom prípade sme boli nútení na konci staplovanej línie pre nedovretie posledných svoriek naložiť doplňujúci klip. Pod poranenie sleziny uvádzame jednu povrchovú léziu na margo lateralis v oblasti distálneho pólu, spôsobenú šmyknutím grasperu, ktoré sme ošetrili guličkou harmonického skalpela. Subfrenický absces po LS sme diagnostikovali v 4. pooperačný deň USG a CT. Jednalo sa o kolekciu o priemere 2,8 cm, ktorú sme zvládli konzervatívne intenzívnou antibiotickou liečbou (Sulperazon 7 dní). Infekt portu sme mali v jednom prípade, avšak po evakuácii serómu a drenáži kapilárnym drénom bol zvládnutý bez ATB a bez vytvorenia hernie počas nášho follow-up. Všetky započaté výkony boli ukončené laparoskopicky, konverziu sme neboli nútení vykonať ani raz (Tab. 2).
2. Porovnanie LS a OS Tab. 2. Comparison between laparoscopic splenectomy versus conventional splenectomy 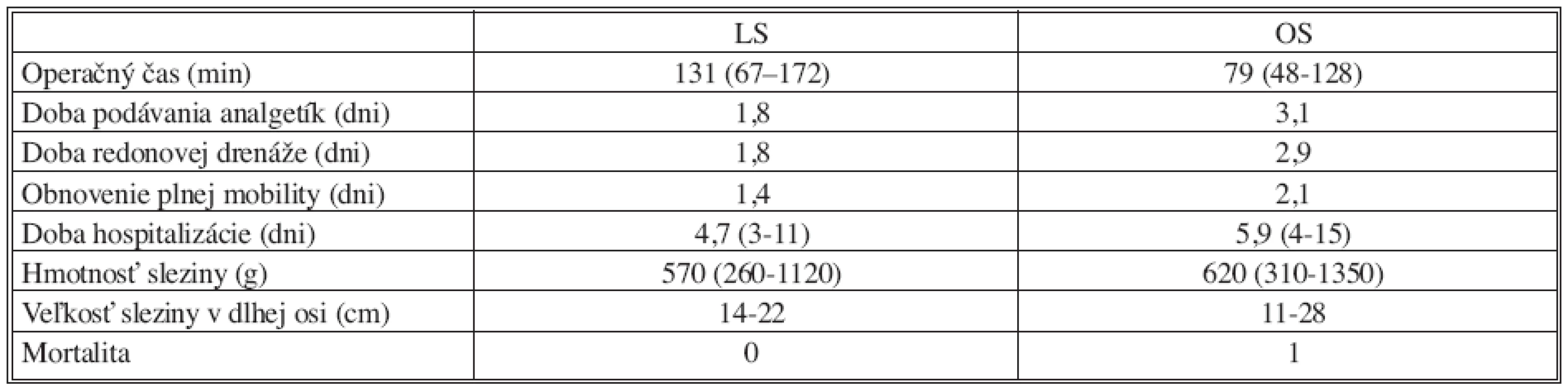
V skupine s OS sme reoperovali raz pre subfrenický absces a raz pre vytvorenie hernie v jazve po ľavostrannom subkostálnom prístupe. Z kardiorespiračných komplikácií sme mali 1 fluidotorax, a jednu ischemickú chorobu srdca s vývinom fatálneho infarktu myokardu. Z pohľadu vyhodnotenia niektorých hemokoagulačných parametrov je zaujímavé zistenie, že k úprave trombocytopénie u našich pacientov dochádzalo skôr v skupine s LS oproti OS, a to 1,9 vs. 2,3 dňa po operácii. Taktiež efektivita LS je mierne vyššia (Tab. 3).
3. Dynamika trombocytopénie v pooperačnom období Tab. 3. Dynamics of thrombocytopenia during postoperative period 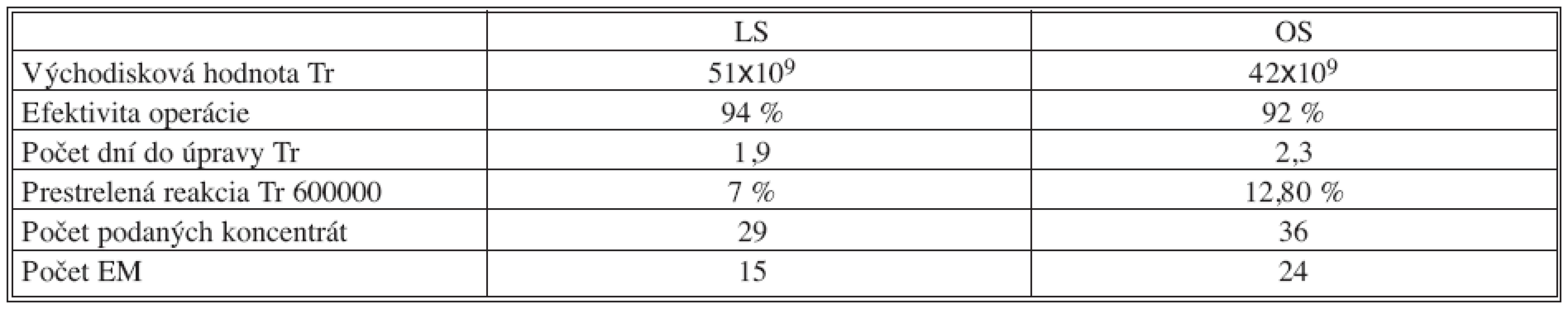
DISKUSIA
S vývojom pokročilej laparoskopickej chirurgie sa oproti obdobiu začiatkov LS v roku 1992 začína určitý názorový posun, ktorý možno označiť ako „zrovnoprávňujúci“ laparoskopickú splenektómiu s konvenčnou splenektómiou [1, 2, 3]. Pribudlo viacero štúdií a pracovísk, zaoberajúcich sa danou problematikou.
Hoci za indikáciu splenektómie pri ITP a iných hematologických ochoreniach zodpovedá hematológ, spôsob realizácie (LS vs. OS) je vecou chirurga. V rámci predoperačných vyšetrení okrem vyšetrení obligátnych hematologických parametrov majú svoje miesto i zobrazovacie metódy – USG , CT, resp. MRI, ktoré podávajú cenné informácie o veľkosti, prípadných adhéziách okolitých štruktúr a prítomnosti akcesórnej sleziny. Poulin referuje o spoľahlivej záchytnosti akcesórnej sleziny už veľkosti 0,8–1 cm predoperačným CT vyšetrením. Akcesórna slezina sa spravidla nachádza v hile a jej výskyt dosahuje 10–33 % u pacientov s ITP [4]. V našom súbore sme predoperačné týmto spôsobom diagnostikovali 1 akcesórnu slezinu, čo predstavuje 6 %.
V literatúre možno nájsť referencie preferujúce predný, alebo posterolaterálny prístup. Tieto polemiky sú otázkou zvyku, skúseností alebo individuálnych dispozícií zo strany pacienta alebo operatéra. Hoci sami preferujeme viac posterolaterálny prístup, rozhodne považujeme za podstatnejšie odporúčanie Cadiera, ktorý zdôrazňuje význam plnej mobilizácie sleziny pred staplovaním hilárnych štruktúr [5].
Dôležitou komplikáciou je krvácanie [6]. Gigot udáva jeho výskyt v 4 % [7]. Iatrogénne poranenie sleziny je príčinou krvácania a konverzie u 2 zo 17 pacientov [4, 8]. Riziko krvácania hlavne u velkých slezín znižuje selektívna predoperačná embolizácia a. lienalis, ktorá o i., ischemizuje až 70 % sleziny a tiež redukuje objem sleziny [9]. Táto metóda je však nie bežne dostupná v našich podmienkach. Posttransfúzne komplikácie výrazne eliminuje autotransfúzia.
Z ďalších nepríjemných komplikácií možno spomenúť poranenie pankreasu, vyskytujúce sa v 1–3 % prípadov [10]. Našťastie reziduálne pankreatické fistuly, alebo pooperačné pankreatitídy patria k zriedkavým kompli - káciám [11, 12, 15].
Ináč je to v prípade subfrenického abscesu. Ellison referuje až 4,2% výskyt [11, 13]. Incidencia tejto komplikácie v našom súbore (4 %) zodpovedá literárnym údajom. Zatiaľ čo u dospelých pacientov sa vyvinie post - splenektomická sepsa u 1,9 % operovaných s mortalitou 33 %, u detí dosahuje jej incidencia hodnoty až 4,1 %, pričom je mortalita až v 50 %! [11, 14]. Podanie polyvalentnej pneumokokovej a hemofilovej vakcíny znižuje riziko postsplenektomickej sepsy [12]. V profylaxii sa spravidla používajú CEF 1. generácie. V rámci prevencie trombembolizmu je odporúčané rutinné používanie pneumatickej kompresie DK [10].
Čo sa týka porovnania našich výsledkov hematologických parametrov s literatúrou, zistili sme, že viacerí autori dokumentujú vysokú efektivitu LS. Konštatujú, že trombocytopénia ustúpila po výkone v 84–92 % u pacientov s ITP, hemoglobín stúpol u 70 % pacientov s chronickou hemolytickou anémiou, zlepšila sa aj hereditárna sférocytóza v 92 %, pričom nedošlo k relapsu počas celej doby observácie 12 mesiacov [13, 14]. K nášmu zisteniu, že k úprave trombocytopénie po LS dochádza skôr ako pri OS, čo pravdepodobne súvisí s menšími krvnými stratami, nižšou konzumpciou a menšou devastáciou tkanív, sme však v literatúre nenašli žiadnu zmienku.
Targarona v jednej z novších štúdií referuje výsledky 130 pacientov po LS. Udáva 7,4 % konverzií, čo kontrastuje s našimi výsledkami bez konverzie [15]. Tie však môžu byť skreslené menším súborom. Komplikácie zaznamenal u 20 pacientov (18 %). Všetci boli Clavien typ I alebo II, bez mortality. Iba jedna komplikácia bola intraoperačná – perforácia diafragmy. Z 22 pooperačných komplikácií uvádza autor 6 pulmonálnych (26 %), 3 horúčkovité stavy (13 %), 8 krvácaní (35 %) (5 prípadov pooperačných krvácaní a 3 hematómy prednej brušnej steny), a 5 iných (26 %). Univariantné analýzy ukázali, že komplikácie súviseli s vekom (mean ± SD, 55 ± 15 vs. 39 ± 17 rokov; P, 0,008) alebo transfúziou (50 % vs. 11 %; P, 0,001). Až 43 % popísaných komplikácií bolo podmienených technickými nedostatkami [15].
Smithova štúdia poukazuje u pacientov po LS na dlhšiu anestéziu (324 versus 176 min.; p < 0,05) a operačný čas (261 versus 131 min.; p < 0,05) oproti pacientom s OS. Žiadne rozdiely neboli zistené v oboch skupinách, čo sa týka aplikovaných krvných transfúzií. Pri LS bolo zaznamenané kratšie trvanie nazogastrickej dekompresie (1,2 vs. 2,6 dní), rýchlejšia perorálna realimentácia (1,9 vs. 4,4 dní), a kratšia hospitalizačná doba (3,0 versus 5,8 dní). Hoci hospitalizačné náklady neboli signifikantne vyššie v skupine LS (,071.00 versus ,196.00; p > 0,05), operačné náklady boli vždy signifikantne vyššie [6, 16].
ZÁVER
Laparoskopická splenektómia, tak ako všetky ostatné laparoskopické operácie, prináša pacientom všeobecne známe benefity miniinvazívnych výkonov – zníženie pooperačnej bolesti, kratšiu rekonvalescenciu, lepší kozmetický efekt atď. Pritom komplikácie peroperačné i pooperačné možno hodnotiť ako porovnateľné s konvenčným prístupom. Zdá sa, že spôsobuje menej kardiorespiračných komplikácií ako OS. Navyše k úprave hematologických parametrov po LS dochádza podľa našich zistení skôr, ako pri OS. Možno ju považovať za bezpečnú a efektívnu operačnú metódu, ktorá sa môže perspektívne stať technikou voľby v liečbe benígnych hematologických ochorení sleziny.
MUDr. M. Mýtnik, Ph.D.
Tatranská 47
080 01 Prešov
e-mail: mytnik@fnsppresov.sk
Sources
1. Rhodes, M., Rudd, M., O‘Rourke, N. Laparoscopic splenectomy and lymph node biopsy for hematológie disorders. Ann. Surg., 1995; 222 (1): 43–46.
2. Poulin, E., Thibault, C. The anatomical basis for laparoscopic splenectomy. Can. J. Surg., 1993; 36(5): 484–488.
3. Wallsher, P. Laparoscopic splenectomy. ANZ Journal of Surgery, 2007, 77(9): 714–715.
4. Berindoague, R., Targarona, E., Balague, C. Can We Predict Immediate Outcome After Laparoscopic Splenectomy for Splenomegaly? MultivariateAnalysis of Clinical, Anatomic, and Pathologic Features After 3D Reconstruction of the Spleen Surgical Innovation, 2007, 14 (4), 243–251.
5. Cadiere, G., Verroken, R., Himpens, J. Operative strategy in laparoscopic splenectomy. J. Am. Col. Surg., 1994; 179 : 668–672.
6. Chen, B., Hu, S., Wang, W. Economical Strategies of Laparoscopic Splenectomy. Chir. Gastroenterol., 2007; 23 : 387–391.
7. Gigot, J. F., Healy, M. L., Michaux, J. L., Njinou, B. Laparoscopic splenectomy for idiopathic thrombocytopenic purpura. Br. J. Surg., 1994; 81 : 1171–1172.
8. Lefor, A., Melvin, S., Baily, R., Flowers, J. Laparoscopic splenectomy in the management of immune thrombocytopenia purpura. Surgery., 1993;114(3): 613–618.
9. Poulin, E., Thibault, C, Mamazza, J., Girotti, M. Laparoscopic splenectomy: clinical experience and the role of preoperative splenic artery embolization. Surg. Laparosc. Endosc., 1993; 3(6): 445–450.
10. Maalouf, M.,Papasavas, P. Portal Vein Thrombosis After Laparoscopic Splenectomy for Systemic Mastocytosis: A Case Report and Review of the Literature Surgical Laparoscopy, Endoscopy; Percutaneous Techniques, 2008, 18 (2): 219–221.
1l. Ellison, E., Fabri, P. Complications of splenectomy. Surg. Clin. North AM., 1983; 63 : 1313–1330.
12. Carroll, B., Phillips, E., Semel, C, Fallas, M., Morgenstern, L. Laparoscopic splenectomy. Surg. Endosc., 1992; 6 : 183–185.
13. Flowers, J. Laparoscopic splenectomy. In: Zuker, K. A., ed. Surgical Laparoscopy Update. St. Louis: Quality Medical Publishing, 1993 : 357–371.
14. Patkowski, D., Korlacki, W., Czauderna. P. Laparoscopic splenectomy in children – a multicenter experience. J. Pediatr Surg., 2008, 43(5), 951–954.
15. Targarona, E., Espert, J., Bombuy, E., Vidal, O. Complications of laparoscopic splenectomy. Arch. Surg., 2000; 135 : 1137–1140.
16. Smith, C, Meyer, T., Goretsky, M., Hyams, D. Laparoscopic splenectomy by the lateral approach: A safe and effective alternative to open splenectomy for hematológie diseases. Surgery, 1996, 120, 789–794.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2009 Issue 1-
All articles in this issue
- Metastasis of Melanoma Malignum in Distal Ileum like Rare Causation of Ileocoecal Invagination – Case Report
- Laparoscopic Splenectomy – Our Experience
- Ruptured Mycotic Aneurysm of the Abdominal Aorta Managed Using a Superficial Femoral Vein Graft– A Case Review
- Neurogenous Cervical Tumors
- Postoperative Monitoring of the Esophageal Gastroplasty Perfusion Rate
- Mid-term Outcomes and Survival Rates in Patients with Radical Retropubic Prostatectomy (RRP) Under Current Czech Healthcare System
- A Necrotizing Fasciitis of an Abdominal Wall after a Cholecystectomia – A Case Report
- Surgical Treatment in Vertical Talus
- Necrotizing Fasciitis – A Rare Complication of Laparoscopic Appendectomy
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Necrotizing Fasciitis – A Rare Complication of Laparoscopic Appendectomy
- Neurogenous Cervical Tumors
- Laparoscopic Splenectomy – Our Experience
- Mid-term Outcomes and Survival Rates in Patients with Radical Retropubic Prostatectomy (RRP) Under Current Czech Healthcare System
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career