-
Medical journals
- Career
Tracheostomie u dětí – sedmileté zkušenosti z Kliniky otorinolaryngologie a chirurgie hlavy a krku ve Fakultní nemocnici Hradec Králové
Authors: Anna Švejdová 1; P. Kordač 1; Viktor Chrobok 1,2
Authors‘ workplace: Klinika otorinolaryngologie a chirurgie hlavy a krku, Fakultní nemocnice Hradec Králové 1; Univerzita Karlova, Lékařská fakulta v Hradci Králové 2
Published in: Otorinolaryngol Foniatr, 69, 2020, No. 3, pp. 122-126.
Category: Original Article
Overview
Úvod: Tracheostomie patří mezi výkony prováděné k zajištění dýchacích cest, nejčastěji z důvodu nutnosti dlouhodobé umělé plicní ventilace a toalety dolních dýchacích cest. Dětská tracheostomie má svá specifika, na která je třeba myslet pro předcházení komplikací, stejně tak dekanylace by u dětí měla mít jasná pravidla.
Metodika: V naší práci představujeme retrospektivní soubor 50 dětských pacientů, kterým byla v letech 2012–2018 provedena tracheostomie. Srovnáváme indikace k tracheostomii, průměrnou dobu intubace před provedením tracheostomie, techniku, komplikace a zda došlo následně k dekanylaci.
Výsledky: Naše práce potvrzuje nejčastější indikace k provedení tracheostomie u dětí: umělá plicní ventilace a toaleta dýchacích cest, a to především z důvodu polytraumatu. Průměrná doba intubace před provedením tracheostomie byla 12,5 dne, nejčastější technikou byla dolní tracheostomie. Komplikace se vyskytly pouze malé u 14 % pacientů, 46 % dětí zůstalo trvalým nositelem tracheostomické kanyly.
Závěr: Tracheostomie u dětí je spojená s vyšší morbiditou, dlouhou dobou hospitalizace a často s nutností trvalé následné péče. Dekanylace u dětí bývá obtížnější, do budoucna lze diskutovat zavedení dekanylačního protokolu.
Klíčová slova:
dětská tracheostomie – umělá plicní ventilace – indikace – dekanylace
ÚVOD
Tracheostomie (TS) je vyústění průdušnice na povrch kůže. Patří mezi výkony sloužící k zajištění dýchacích cest. Je výsledkem tracheotomie, která označuje řez přes stěnu průdušnice. Na rozdíl od koniotomie či koniopunkce patří mezi výkony plánované, prováděné na zajištěných dýchacích cestách v celkové anestezii či hluboké analgosedaci, výjimečně v lokální anestezii. Z hlediska provedení rozlišujeme tracheostomii chirurgickou, prováděnou ORL lékařem či chirurgem, punkční dilatační tracheostomii (14), kterou provádí nejčastěji anesteziolog či intenzivista. Na našem pracovišti provádíme chirurgickou tracheostomii, tedy výkon ze zevního přístupu z řezu na krku. Nejčastější indikací k provedení tracheostomie je zajištění umělé plicní ventilace (UPV) a toalety dolních dýchacích cest.
Historie tracheostomie
Tracheostomie je jedním z nejstarších chirurgických výkonů a procházela střídavými obdobími velkého nadšení, a naopak i odporu a strachu. První zmínky o otevírání průdušnice se nachází na egyptských malbách již 3 600 let př. n. l., psaný záznam o spontánně zhojené tracheostomii přináší egyptské svitky (Edwin Smith papyrus) 1 600 let př. n. l. Homer popisuje, jak Alexander Veliký zachránil vojáka před udušením tracheostomií, kterou provedl špičkou meče asi 400 let př. n. l. První elektivní tracheostomie se připisuje Asklepiovi asi 100 let př. n. l., Hippokrates naopak odmítal výkon provádět pro riziko poranění okolních struktur – především se obával krvácení z arteria carotis (9). Antyllus ve 2. století n. l. doporučoval výkon provádět přes 3. a 4. prstenec průdušnice, asi o 20 let později (131 n. l.) popsal Galén detailně anatomii hrtanu, definoval místo tvorby hlasu a inervaci hrtanu. V dalších stoletích bylo vykonávání TS poměrně kontroverzním tématem, a to pro závažné komplikace a vysokou mortalitu (dokumentováno pouze 28 úspěšných případů). Byla tak prováděna jen jako život zachraňující výkon nebo u tzv. beznadějných případů (8). První úspěšnou a dobře zdokumentovanou tracheostomii provedl italský lékař Antonio Musa Brassavola u pacienta s tonzilární obstrukcí. O svém zákroku napsal článek, který vyšel v roce 1546. První dětskou tracheostomii provedl Habicot v roce 1620 u 16letého chlapce, který spolkl měšec se zlatem, což vedlo k obstrukci dýchacích cest.
Také názvosloví výkonu prošlo svým vývojem (1). Do roku 1707 byl výkon nazýván laryngotomií, následně krátce bronchotomií a až v roce 1728 Lorenz Heister zavedl název tracheostomie. Do konce 18. století zůstávala TS pouze urgentním výkonem při obstrukci horních cest dýchacích u dětí – tato klinická jednotka byla poprvé diskutována v roce 1765. V roce 1833 vyšel dokument Trousseaua o 200 případech difterie u dětí, kdy prováděl tracheostomii, a to pouze s 25% úspěšností (rozumí se přežití pacienta). I to vedlo k jisté skepsi k uvedenému výkonu. Počátkem 20. století (1909) však dochází ke standardizaci výkonu lékařem Chevalierem Jacksonem. Průdušnici otevíral přes 2. a 3. prstenec a popsal faktory vedoucí ke komplikacím, jako jsou příliš vysoká incize, používání nevhodných kanyl, špatná pooperační péče a poranění prstencové chrupavky. Pro lepší orientaci doporučoval vertikální kožní řez. Jeho práce výrazně snížila míru pooperačních komplikací a mortalitu. Došlo k rozšíření indikací, Galloway prováděl TS u pacientů s dětskou mozkovou obrnou, vyžadujících umělou plicní ventilaci, a pro toaletu dýchacích cest, Wilson navrhl její elektivní využití u poliomyelitidy a následně u mnoha dalších stavů od infekcí přes poranění obličejového skeletu (9). V letech 1932–1965 tak tracheostomie zažívala boom. Po roce 1965 dochází ke zlepšení technik intubace, která se tak stává alternativou k tracheostomii. V retrospektivní studii z let 1987–1996 Goldenberg (2) ukazuje, že 76 % TS bylo provedeno profylakticky, pouze 6 % pro obstrukci horních cest dýchacích a 0,26 % akutně. Dochází také k zavedení nové metody – perkutánní dilatační tracheostomie (14). Současné období nazýváme obdobím racionalizace, kdy má tracheostomie v medicíně pevné postavení, je však výkonem plánovaným a pečlivě indikovaným.
Klinická anatomie, technika tracheostomie
Před vlastním kožním řezem nejprve provádíme ozřejmení důležitých struktur na krku palpací, vyhledáme chrupavku štítnou, prstencovou chrupavku a jugulární jamku. Kožní řez provádíme horizontální v polovině vzdálenosti mezi prstencovou chrupavkou a jugulární jamkou, či vertikální ve střední čáře. Pokračujeme preparací podkoží na páskové svaly, mezi kterými procházíme ve střední čáře přes linea alba, a obnažíme istmus štítné žlázy (4). Z hlediska vztahu průdušnice k istmu štítné žlázy rozdělujeme tracheostomii na horní, tedy protětí průdušnice nad istmem, střední – zahrnuje opich a protětí istmu, a dolní, kdy průdušnici protínáme pod istmem. Protětí průdušnice je třeba provést mezi 2.–3. prstencem. Nikdy neprotínáme 1. prstenec, aby nedošlo k poškození prstencové chrupavky, které by mohlo vést ke stenóze hrtanu (4). K protětí průdušnice používáme u dospělých T řez, u dětí nejčastěji řez vertikální. Pokud předpokládáme dlouhodobé nošení kanyl, vyšíváme okraje průdušnice ke kůži, u dětí i při krátkodobém zajištění dýchacích cest alespoň fixujeme okraje stehem vylepeným ke kůži k usnadnění výměny kanyly. Následně zavádíme tracheostomickou kanylu.
Z hlediska perioperačních komplikací je třeba dát pozor na poranění okolních struktur, vyhnout se preparaci laterálně od průdušnice, kde prochází zvratný nerv, dále krční nervově-cévní svazek – pozor na anomální průběh zevní krkavice, dále je třeba se vyvarovat poškození prstencové chrupavky a pečlivě stavět krvácení v okolí štítné žlázy (3). Pooperačně může dojít například ke vzniku podkožního emfyzému, infekci, poruchám polykání a později ke stenózám průdušnice (3).
Specifika tracheostomie u dětí
Indikace k tracheostomii musí být vždy pečlivě zvážena, její provedení je spojeno s vyšší morbiditou pacientů a dlouhou dobou hospitalizace. U menších dětí (do 12 let věku) lze vyčkávat s provedením déle než u dospělých, délka intubace může u novorozenců dosahovat až několika týdnů (15). Ke starším dětem (nad 12 let) a adolescentům přistupujeme jako k dospělým, tracheostomii tedy provádíme po 7–10 dnech intubace. Při výkonu je třeba myslet na to, že u dítěte se kostra hrtanu nachází výše než u dospělého a struktury mohou být výrazně hůře hmatné pro větší elasticitu hrtanu a menší velikost – u dětí okolo 2 let je velikost přibližně 1/3 oproti dospělým (15). Z uvedených důvodů se u dětí více doporučuje volit vertikální řez, který umožňuje jednodušší kranio-kaudální orientaci na krku, a v případně nutnosti jej lze snadno rozšířit (5). Struktury hrtanu jsou u dětí náchylnější k poškození, zánětu, nekrotizaci a následnému vzniku stenózy, je třeba protínat co nejmenší počet prstenců, často volíme dolní tracheotomii (5). Vzhledem k malému průsvitu dýchacích cest používáme menší kanyly, u dětí do 6 let ideálně používáme i při UPV kanyly bez manžety, aby nedocházelo k traumatizaci stěny průdušnice tlakem manžety (15) a následné infekci tracheostomického kanálu. V pooperační péči dochází častěji k obstrukci kanyly hlenem, vyžadující časté odsávání, velmi důležitá je spolupráce sester a rodičů, edukace a trénování péče o tracheostomovaného (10). Frekvence výměny kanyl je u dětí méně častá než u dospělých, obvykle stačí 1× týdně. Pro snadnější výměny kanyly u dlouhodobých nositelů vyšíváme okraje průdušnice ke kůži, u dočasných nositelů kanyl nakládáme na okraje průdušnice jistící stehy, které vylepíme ke kůži. Podle průzkumu mezi 168 členy Americké společnosti dětské otorinolaryngologie (13) používá rutinně fixační stehy 94 % dotázaných. Dekanylaci u dětí předchází vždy dlouhá doba kolíčkování a sledování, protože po dekanylaci děti hůře tolerují náhlé zvětšení mrtvého prostoru – dekanylační panika (15).
MATERIÁL A METODIKA
Do retrospektivní studie byly zařazeny děti ve věku 0–19 let včetně, u kterých byla provedena chirurgická tracheostomie lékaři Kliniky otorinolaryngologie a chirurgie hlavy a krku v Hradci Králové v letech 2012–2018. V souboru jsme hodnotili pohlaví a věk pacientů, průměrnou dobu intubace před provedením tracheostomie, indikaci a techniku provedení. Dále jsme sledovali komplikace výkonu a průměrnou délku hospitalizace tracheostomovaných pacientů a zda došlo následně k dekanylaci.
VÝSLEDKY
Za sledované období bylo ORL klinikou provedeno celkem 1 350 tracheostomií, z toho bylo 50 tracheostomií provedeno u dětí. Jednalo se o 29 chlapců a 21 dívek ve věku od 7 dní do 19 let, průměrný věk byl 6 let a 3 měsíce, medián 5 let a 8 měsíců. Průměrná doba intubace byla 12,5 dnů (rozptyl 0 hodin až 71 dní). Indikací k tracheostomii bylo nejčastěji zajištění UPV a toalety dolních dýchacích cest.
Náš soubor pacientů jsme rozdělili do 7 skupin diagnóz, které vedly k nutnosti UPV (tab. 1). Nejčetnější skupinou byla polytraumata a traumata, zde se jednalo především o autohavárie či srážky cyklistů s motorovými vozidly, dále vrozené vývojové vady (VVV), prematurita a syndromové vady, např. Pierre-Robinův syndrom, hypoxické VVV srdce (patří k nim například Fallotova tetralogie, transpozice velkých tepen, truncus arteriosus a další), VVV hrtanu, jako jsou kongenitální stenózy, kongenitální stridor, skupina zahrnující bronchopneumonie a respirační selhání, kongenitální myopatie – Duschennův syndrom a syndrom Guillanův-Barrého, skupina jiných, např. farmakorezistentní epilepsie nebo septický šok. Nejméně častou indikací byly záněty nebo otoky hrtanu.
Table 1. Indikace k tracheostomii 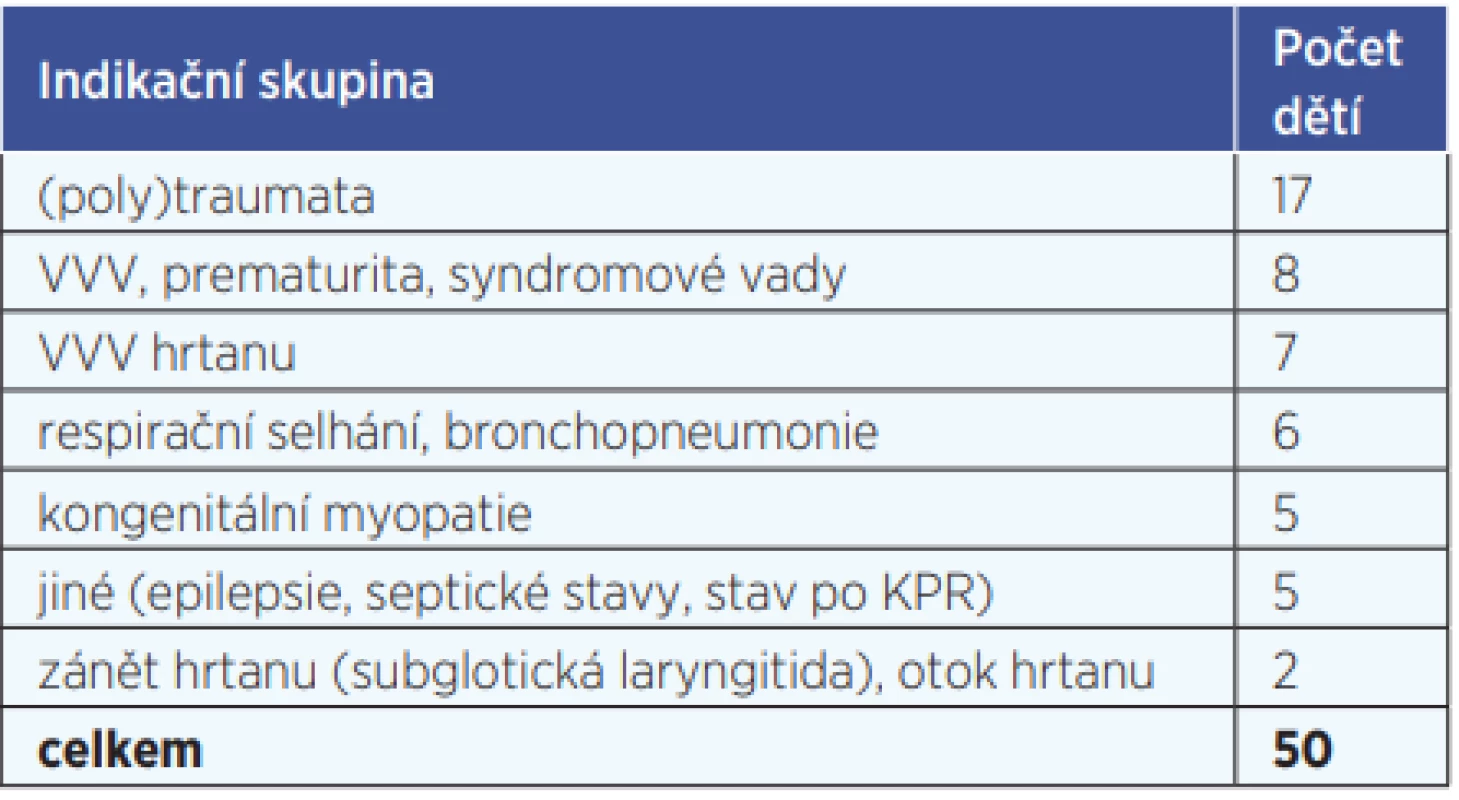
VVV – vrozené vývojové vady, KPR – kardiopulmonální resuscitace K protětí průdušnice byla častěji volena dolní tracheostomie – u 29 pacientů, u 21 pacientů pak tracheostomie střední. Vyšití ke kůži bylo provedeno u 34 pacientů (tab. 2). Průměrná velikost tracheostomické kanyly byla č. 5 (min. č. 3, max. č. 9). Za hospitalizace bylo dekanylováno 13 pacientů, u 6 pacientů se dekanylace podařila později, 23 pacientů zůstalo trvalými nositeli kanyly. U 2 pacientů se další průběh nepodařilo zjistit, v 5 případech došlo k úmrtí dítěte.
Table 2. Technika tracheostomie (n = 50) 
Komplikace výkonu se týkaly především tracheostomického kanálu. U 3 pacientů došlo ke vzniku granulací, u 3 pacientů k hojení rány per secundam, u 1 pacienta došlo ke stenóze stomatu a hojení keloidní jizvou, celkem se tedy vyskytlo 7 komplikací (14 %), 2 si vyžádaly chirurgickou revizi. Závažnou komplikaci ve smyslu krvácení či pneumotoraxu jsme nezaznamenali. Po provedení tracheostomie mohlo být do domácí péče přímo z Fakultní nemocnice v Hradci Králové propuštěno 19 dětí, 21 dětí bylo hospitalizováno na lůžku následné péče či přeloženo na vyšší pracoviště, u 2 dětí nemáme další informace. Průměrná délka hospitalizace ve Fakultní nemocnici Hradec Králové byla 2,4 měsíce (71,1 dne), min. 10 dní, max. 25 měsíců.
DISKUSE
Tracheostomie u dětí vyžaduje dlouhodobou péči jak nemocniční, tak domácí či ústavní, a má tak na život pacienta závažný dopad. Je spojena s dlouhou dobou hospitalizace pacientů. Méně než polovina dětí mohla být přímo propuštěna do domácího prostředí, asi polovina dětí (46 %) zůstala trvalými nositeli kanyly. V minulosti byla nutnost tracheostomie u dětí spojována především se sufokujícími záněty hrtanu, jako je akutní flegmonózní epiglotitida či akutní subglotická laryngitida. Díky antibiotické terapii a očkování proti H. influenzae typu b (u akutní epiglotitidy), efektivní kortikoterapii (u subglotické laryngitidy), zlepšení intenzivní péče a rozvoji oboru neonatologie a pediatrie se dnes již indikace k TS i u dětí přesunula, stejně jako u dospělých, k nutnosti zajištění dlouhodobé UPV a toalety dýchacích cest.
V naší retrospektivní studii bylo nejčastějším důvodem k provedení tracheostomie u dlouhodobé UPV polytrauma, jehož součástí bylo závažné kraniotrauma s hypoxickým postižením mozku. U malých dětí je kladen důraz na používání tracheostomické kanyly bez manžety pro velké riziko poškození průdušnice tlakem manžety, které může vést až k nekróze stěny průdušnice a ke stenózám, které dále znesnadňují či vylučují dekanylaci. Výsledky našeho šetření se shodují s výsledky zahraničních studií, např. studie Watters et al. (15) se souborem 917 dětí ze 36 nemocnic v USA z let 2002–2007 uvádí průměrnou dobu intubace před přistoupením k tracheostomii 14,4 dne, dekanylaci u 28–51 % pacientů a dimisi po 87,8 dne. Délka intubace odpovídá přístupu delší doby intubace u dětí než u dospělých.
Mortalita v souvislosti s dětskou tracheostomií je udávána v rozmezí 0,5–5 % (16). V našem souboru k úmrtí následkem tracheostomie nedošlo, 5 dětí zemřelo v důsledku základní diagnózy. Důležité je načasování a technika provedení dekanylace. Míra selhání se pohybuje v rozmezí 6,5–21,4 % (6, 7, 8). V USA od roku 2013 existuje tzv. dekanylační protokol dětských pacientů (American Academy of Otolaryngology and Head and Neck Surgery Consensus 2013) (8), který stanoví podmínky k provedení a průběhu dekanylace. Podle protokolu kritéria pro zvážení dekanylace zahrnují období alespoň 3 měsíců bez nutnosti ventilační podpory, nesmí docházet k aspiracím a není nutné odsávání z dolních dýchacích cest. Pomocí (flexibilní) laryngoskopie prokážeme alespoň jednu volně pohyblivou hlasivku, nepřítomnost onemocnění/překážky, pro které byla tracheostomie provedena, dále nejsou závažné komorbidity či došlo k jejich výraznému zlepšení. U dítěte nejsou plánované další chirurgické výkony, které by ovlivňovaly dýchací cesty, např. orofaciální či neurochirurgické operace. Při splnění těchto kritérií je přistoupeno ke kolíčkování, nejprve přes den, při dobré toleranci i přes noc, ideálně za hospitalizace a observace. K posouzení celkového stavu dýchacích cest a schopnosti ventilace může dekanylaci předcházet vyšetření, jako je direktní laryngoskopie, flexibilní transorální laryngoskopie, endoskopie cestou tracheostomie, tracheobronchoskopie či polysomnografie u zakolíčkovaného pacienta (posouzení přítomnosti a stupně obstrukčního syndromu spánkové apnoe). Vzhledem k obtížné toleranci dětí náhlého zvětšení mrtvého prostoru můžeme začít také postupným používáním kanyl s menším průsvitem nebo adaptací na dekanylaci pomocí neinvazivní ventilační podpory ve spánku před a po dekanylaci. Po dekanylaci by mělo být dítě ještě minimálně 24–48 hodin sledováno za hospitalizace.
ZÁVĚR
Tracheostomie je již historicky dlouho prováděným výkonem, který prošel obdobími nadšení a odmítání. Dnes se jedná o plánovaný výkon prováděný na zajištěných dýchacích cestách. Nejčastější indikací k provedení tracheostomie u dětí je v dnešní době zajištění UPV a toaleta dolních dýchacích cest. Indikace a technika provedení má u dětí svá specifika, na která je třeba myslet. Tracheostomie u dětí je spojená s vyšší morbiditou, delší dobou hospitalizace a často s nutností trvalé následné péče a je jak pro dítě – pacienta, tak pro jeho okolí zátěží. Asi polovina dětí zůstává trvalými nositeli kanyly. Do budoucna lze diskutovat zavedení tzv. dekanylačního protokolu či průkazu tracheostomovaného, který by mohl být obdobou průkazu diabetika či nositele kardiostimulátoru (tab. 3).
Table 3. Průkaz tracheostomovaného (12) 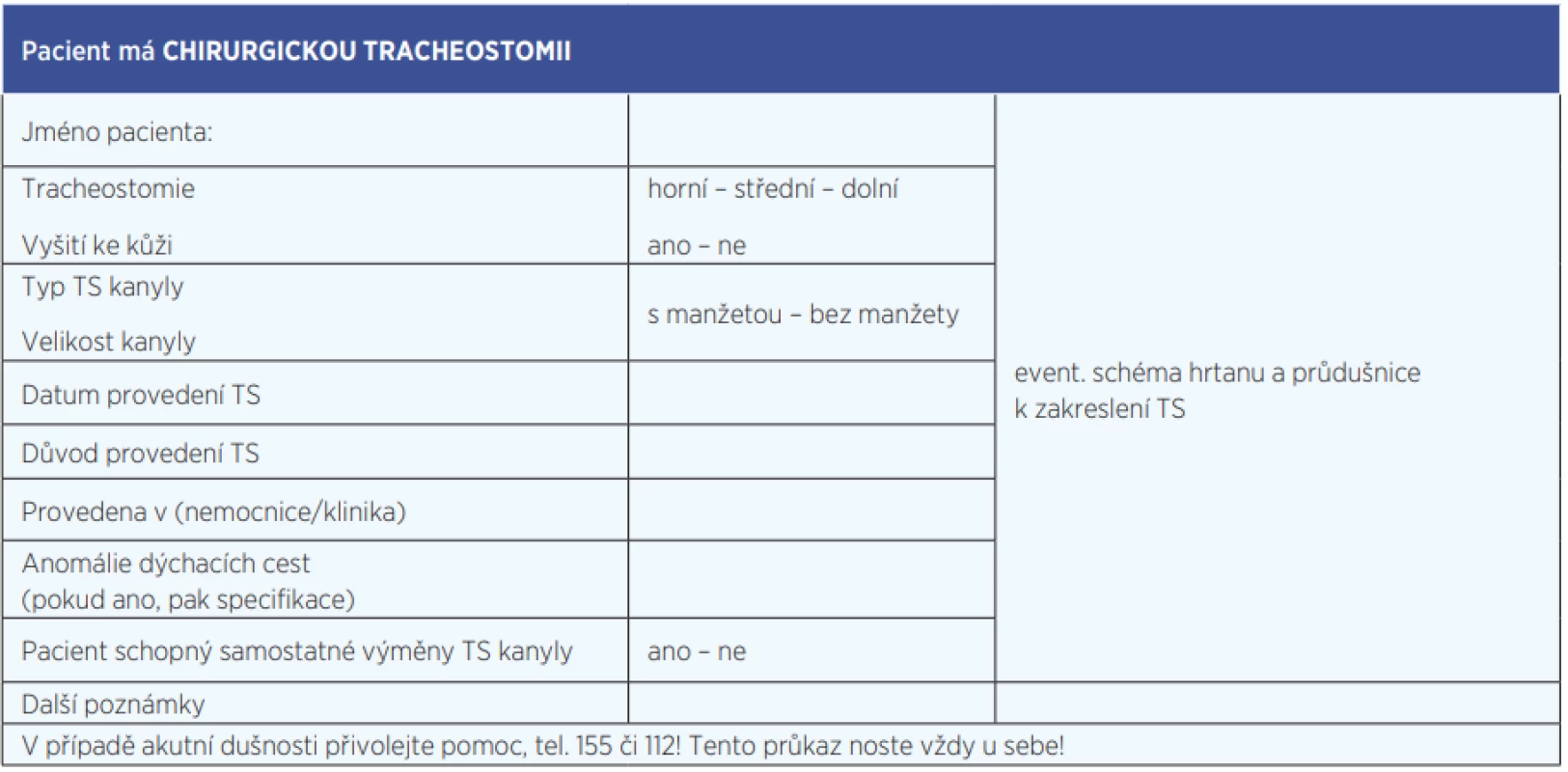
Prohlášení o střetu zájmů
Autorka práce prohlašuje, že v souvislosti s tématem, vznikem a publikací tohoto článku není ve střetu zájmů a vznik ani publikace článku nebyly podpořeny žádnou farmaceutickou firmou. Prohlášení se týká i všech spoluautorů.
Do redakce došlo dne: 10. 11. 2019
Přijato k publikaci dne: 23. 12. 2019
Adresa ke korespondenci:
MUDr. Anna Švejdová
Klinika otorinolaryngologie a chirurgie hlavy a krku
Fakultní nemocnice Hradec Králové
Sokolská 581
500 05 Hradec Králové - Nový Hradec Králové
e-mail: anna.svejdova@fnhk.cz
Sources
1. Astl, J., Betka, J., Andrle, J., et al.: Tracheostomie historický přehled a literární souhrn. Otorinolaryngol Foniatr, 53, 2004, 4, s. 177–183.
2. Fagan, J.: Open access atlas of otolaryngology, head and neck operative surgery, Tracheostomy, Cape town. Dostupné z URL: https://vula.uct.ac.za/access/content/group/ba5fb1bd-be95-48e5-81be-586fbaeba29d/TRACHEOSTOMY.pdf
3. Goldenberg, D., Ari, E. G., Golz, A., et al.: Tracheotomy complications: a retrospective study of 1130 cases. Otolaryngol Head Neck Surg, 123, 2000, 4, s. 495–500.
4. Chrobok, V., Astl, J., Komínek, P., et al.: Tracheostomie a koniotomie, techniky, komplikace a ošetřovatelská péče, Praha: Maxdorf, 2004.
5. Ismail-Koch, H., Jonas, N., Fagan, J.: Open atlas of otolaryngology, head and neck operative surgery, Paediatric tracheostomy, Cape town. Dostupné z URL: https://vula.uct.ac.za/access/content/group/ba5fb1bd-be95-48e5-81be-586fbaeba29d/Paediatric%20tracheostomy.pdf
6. Leung, R., Berkowitz, R. G.: Decannulation and outcome following pediatric tracheostomy. Ann Otol Rhinol Laryngol, 114, 2005, 10, s. 743–748.
7. Mahadevan, M., Barber, C., Salkeld, L., et al.: Pediatric tracheotomy: 17 year review. Int J Pediatr Otorhinolaryngol, 71, 2007, 12, s. 1829–1835.
8. Mitchell, R. B., Hussey, H. M., Setzen, G., et al: Clinical consensus statement: tracheostomy care. Otolaryngol Head Neck Surg, 148, 2013, 1, s. 6–20.
9. Monteiro, S., de Farias, T. P., de Camargo Millen, M., et al.: The History of Tracheostomy. In: de Farias T. (eds) Tracheostomy. Cham: Springer, 2018.
10. Pellant, A., Škvrňáková, J., Michálek, R., et al.: Všeobecná sestra a tracheostomie. Otorinolaryngol Foniatr, 62, 2013, 3, s. 145–148.
11. Rajesh, O., Meher, R.: Historical Review Of Tracheostomy. Internet J Otorhinolaryngol, 4, 2005, 2. Dostupné z URL: http://ispub.com/IJORL/4/2/7498
12. Rassekh, C. H.: Airway risk reduction at Penn Medicine, 2012. Dostupné z URL: https://www.pennmedicine.org/departments-and-centers/otorhinolaryngology/about-us/newsletters/archive/2018-newsletter/airway-risk-reduction
13. Ruggiero, F. P., Carr, M. M.: Infant tracheotomy: results of a survey regarding technique. Arch Otolaryngol Head Neck Surg, 134, 2008, 3, s. 263–267.
14. Vodička, J., Pokorný, K., Matoušek, P., et al.: Chirurgická a punkční dilatační tracheostomie – retrospektivní studie. Čas Lék čes, 146, 2007, 6, s. 546–550.
15. Watters, K. F.: Tracheostomy in Infants and Children. Respir Care, 62 2017, 6, s. 799–825.
16. Wetmore, R. F., Marsh, R. R., Thompson, M. E., et al.: Pediatric tracheostomy: a changing procedure? Ann Otol Rhinol Laryngol. 108, 1999, 7 Pt 1, s. 695–699.
Labels
Audiology Paediatric ENT ENT (Otorhinolaryngology)
Article was published inOtorhinolaryngology and Phoniatrics

2020 Issue 3-
All articles in this issue
- Evaluation of symptoms occurring in malignant head and neck tumours in patients in the United Kingdom
- The benefit of magnetic resonance in diagnosis of Ménière's disease
- Tracheostomy in children - a 7-year experience at Department of Otorhinolaryngology and Head and Surgery at University Hospital Hradec Králové
- Neonatal hearing screening in Olomouc region: failure analysis
- Belloc(q)'s tube
- Biological importance and development of upper respiratory tract microbiome
- COVID-19 disease presenting as acute tonsilitis in a 16-year-old boy
- Profesor MUDr. Juraj Klačanský, CSc. – 70ročný
- Prednosta Kliniky otorinolaryngológie a chirurgie hlavy a krku ÚVN a SZU v Ružomberku, MUDr. Marian Sičák, PhD. – 60ročný
- Orální probiotika
- Otorhinolaryngology and Phoniatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Orální probiotika
- Biological importance and development of upper respiratory tract microbiome
- The benefit of magnetic resonance in diagnosis of Ménière's disease
- Tracheostomy in children - a 7-year experience at Department of Otorhinolaryngology and Head and Surgery at University Hospital Hradec Králové
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

