-
Medical journals
- Career
Měření nosní průchodnosti pomocí flowmetrie a klasifikace endoskopického obrazu nosní dutiny
Authors: Z. Knížek 1; J. Vodička 1,2; J. Jelínek 3; Z. Režný 4
Authors‘ workplace: Klinika otorinolaryngologie a chirurgie hlavy a krku, NPK Pardubická nemocnice 1; Fakulta zdravotnických studií, Univerzita Pardubice 2; Fakulta mechatroniky, informatiky a mezioborových studií, Technická univerzita v Liberci 3; Elmet, spol. s. r. o., Přelouč 4
Published in: Otorinolaryngol Foniatr, 68, 2019, No. 3, pp. 143-149.
Category: Original Article
Overview
Úvod: Přístrojová objektivizace nosní průchodnosti nepatří na mnoha pracovištích mezi standardní vyšetřovací metody v běžné praxi. Je to zejména díky skutečnosti, že současné možnosti měření míry nosní obstrukce vyžadují spolupráci od pacienta, jsou časově náročnější, přitom jejich výsledek nemusí být až tolik nápomocen v diagnostice. Společně s firmou Elmet, spol. s r.o. a Technickou univerzitou v Liberci byl vytvořen flowmetr – jednoduchý přístroj k měření nosní průchodnosti. Cílem práce je představit přístroj a novou klasifikaci nosní obstrukce.
Metodika: Během 16 měsíců (únor 2017 – květen 2018) jsme shromažďovali data pacientů. Do studie byli zařazení pacienti zdraví, s vybočenou nosní přepážkou a s event. hypertrofií dolních nosních skořep. Pacient zaznamenal subjektivní vnímání nosní průchodnosti na VAS (vizuální analogická škála) a následně byla provedena endoskopie nosní dutiny. Každá strana nosní dutiny byla zařazena podle endoskopického obrazu do jedné z 6 skupin (částečně vycházíme z Mladinovy klasifikace deviací nosní přepážky). U každé strany nosní dutiny bylo provedeno změření nosní průchodnosti pomocí flowmetru, výsledek byl zaznamenán ve voltech (V).
Výsledky: Celkem bylo vyšetřeno 73 pacientů. Do studie bylo zařazeno celkem 146 stran nosní dutiny. Skupina se stupněm nejmenší obstrukce dle endoskopického obrazu měla v průměru VAS 8,34 a amplitudu 5,42 V změřené pomocí flowmetru. Skupina s nejvyšším stupněm nosní obstrukce dle endoskopického obrazu měla VAS v průměru 4,0 a amplitudu 4,29 V změřené flowmetrem. Vyšetření zvládli všichni pacienti bez problémů či komplikací.
Závěr: Flowmetr se ukazuje jako jednoduchý přístroj k rychlému zhodnocení míry nosní průchodnosti, který vyžaduje jen minimální spolupráci ze strany pacienta. Současně prezentujeme návrh nové klasifikace při hodnocení endoskopického obrazu nosní dutiny.
Klíčová slova:
nosní neprůchodnost – flowmetrie – klasifikace endoskopického obrazu
ÚVOD
Nosní obstrukce patří mezi jeden z nejčastějších příznaků, které přivádějí pacienta k ORL lékaři. Základem k dospění ke správné diagnóze je v takovém případě kvalitně odebraná anamnéza od pacienta a pečlivá endoskopie nosní dutiny. Zatímco některé příčiny nosní obstrukce mohou být již při prvním vyšetření zcela zjevné (např. výrazně deviovaná nosní přepážka, nosní polypóza či neoplázie), objevují se i pacienti, kdy příčina nemusí být na první pohled patrná. Typickým příkladem bývají nevýrazné deviace nosní přepážky se současnou hypertrofií nosních skořep či patologie nosní chlopně. V takovém případě je potřeba nejen pacienta vyšetřit i několikrát s časovým odstupem (k vyloučení vlivu nosního cyklu), ale současně provést i endoskopii nosní dutiny po dekongesci sliznice. U těchto případů mohou ke správné diagnóze přispět přídatné metody, jako jsou např. zobrazovací vyšetření či přístroje sloužící k objektivizaci nosní obstrukce. Současně nesmíme zapomínat ani na konziliární vyšetření, jako například u pacientů s podezřením na alergickou etiologii obtíží či primární ciliární dyskinezi.
Mezi nejčastěji používané přístroje k objektivizaci nosní obstrukce patří rinomanometr (obr. 1). Jedná se o přístroj měřící nosní rezistenci, kterou vyhodnotí jako podíl tlakového gradientu vztaženému k nosnímu proudění. Nejpřesnější je použití aktivní zadní rinomanometrie (pacient se aktivně podílí na dýchání a tlakový gradient je měřen v zadní části nosní dutiny), u které se nicméně ukazuje, že až 10 % pacientů není schopných techniku vyšetření zvládnout. Proto se běžně v praxi užívá spíše aktivní přední rinomanometrie (6). Od roku 1984 je k dispozici konsenzus doporučující techniku vyšetření a zaznamenání výsledku (3), tento dokument byl ještě upraven v r. 2005 (4). Mezi nevýhody patří zejména skutečnost, že vyšetření může být časově náročnější, neinformuje nás o místu obstrukce, přístroj je nepřenosný a v úvahu je nutné vzít i cenu přístroje (12). Opakovaně se prokázalo, že subjektivní vnímání neodpovídá naměřeným hodnotám (10, 15). Hlavní uplatnění přístroje je tak zejména v hodnocení změn kongesce nosní dutiny, ať už k hodnocení míry slizniční hypertrofie nosní sliznice, či zejména v hodnocení nosních provokačních testů v alergologii (5).
Dalším přístrojem, využívaným zejména k ozřejmění místa největší nosní obstrukce, je akustický rinometr. Jeho výstupem je grafické vyhodnocení nosní geometrie na podkladě odrazu zvuku z jednotlivých částí nosní dutiny (7). Jedná se rovněž o standardizovanou metodu od roku 2005 (4). Vyšetření je neinvazivní, téměř nevyžaduje kooperaci a ukazuje se jako vhodné k vyšetření nosního cyklu (8). Naproti tomu se ukazuje, že je nepřesné v zadní části nosní dutiny a nelze ho použít u některých typů nostril (7). V současnosti se spíše postupně nahrazuje vyšetřením computational fluid dynamics, které dokáže ze zobrazovacích metod vytvořit simulaci aerodynamiky v nosní dutině (18).
Třetím nejčastěji využívaným přístrojem je Peak nasal inspiratory flowmeter (PNIF) (obr. 2). Přístroj hodnotí nosní průchodnost v maximálním nádechu. Jedná se o velmi rychlé, neinvazivní vyšetření (23). Přístroj je přenosný, a tak využitelný v domácím prostředí, ale zvládnutí techniky vyšetření vyžaduje trénink pacienta (22). Z výše uvedeného vyplývá, že hlavní indikací tak bude dlouhodobé hodnocení účinků terapie, jako například užití topického kortikoidu při alergické rinitidě nebo chronické rinosinusitidě (23).
Image 2. Vyšetření nosní průchodnosti pomocí PNIF. 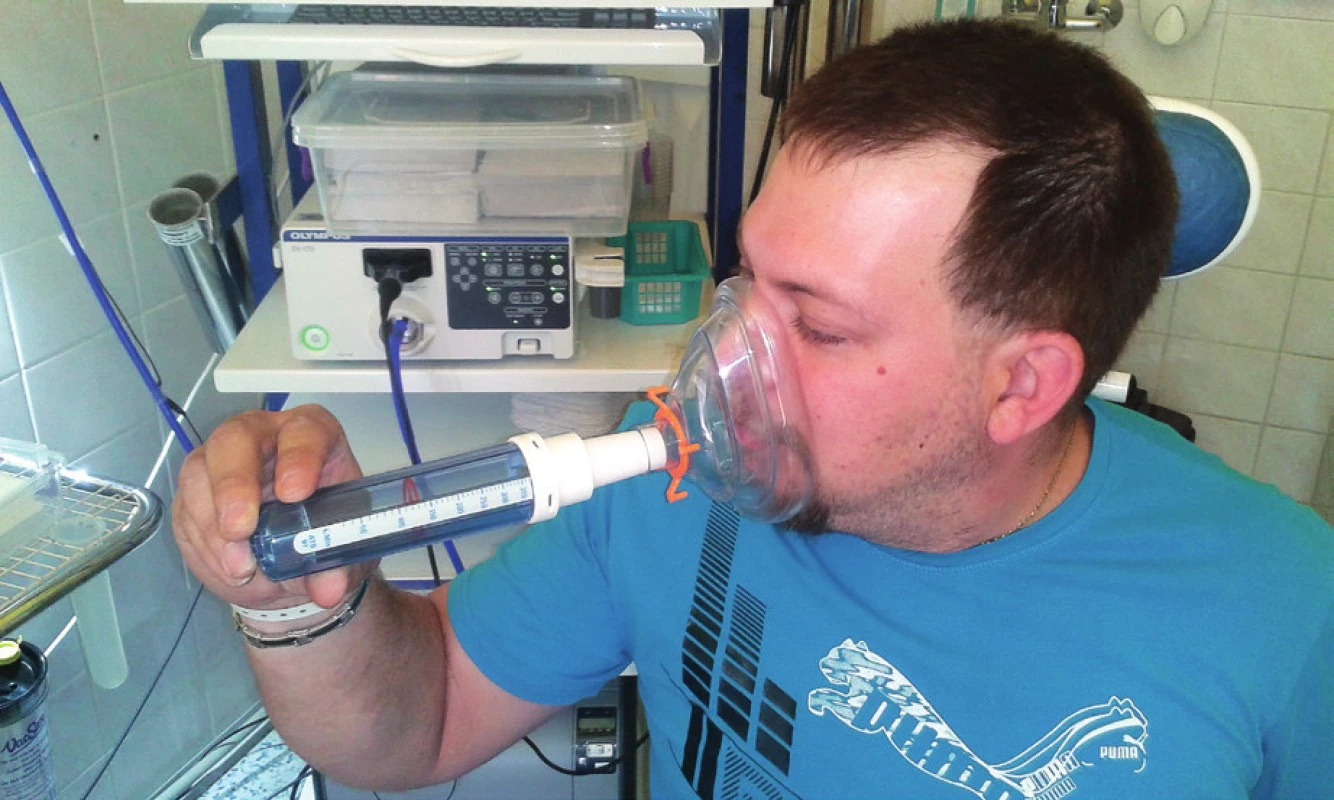
Přístrojová objektivizace nosní průchodnosti i přesto nepatří na mnoha pracovištích mezi standartní vyšetřovací metody v běžné praxi. Je to zejména díky skutečnosti, že současné možnosti hodnocení nosní obstrukce vyžadují spolupráci od pacienta, jsou časově náročnější, přitom se opakovaně ukázalo, že výsledek nakonec nemusí být až tolik nápomocen v diagnostice (7).
Společně s firmou Domet, spol. s r.o., a Technickou univerzitou v Liberci byl vytvořen flowmetr – jednoduchý přístroj k měření nosní průchodnosti (obr. 3). Tento přístroj je založen na měření proudu vzduchu v nosní dutině.
Image 3. Flowmetr s napojenými kyslíkovými brýlemi. 
METODIKA
Během 16 měsíců (únor 2017 – květen 2018) jsme shromažďovali data pacientů, u kterých bylo provedeno vyšetření nosní průchodnosti pomocí flowmetrie.
Nosní flowmetr je zařízení o rozměrech 320x130x32 mm, které je volně přenosné. K vyšetření nosní průchodnosti jsou použity modifikované kyslíkové brýle – jeden volný konec určený k zavedení do nostrily je ustřižen a zaslepen páskou. Brýle pak napojíme na přístroj a druhý volný konec brýlí je vložen do jedné z pacientových nostril (obr. 4).
Image 4. Úprava kyslíkových brýlí k umožnění měření přístrojem – část kyslíkových brýlí určená k vložení do nostrily vlevo je ustřižena a přelepena páskou, měření pak probíhá pro každou stranu zvlášť pouze pomocí části kyslíkových brýlí určených k vložení do nostrily vpravo. 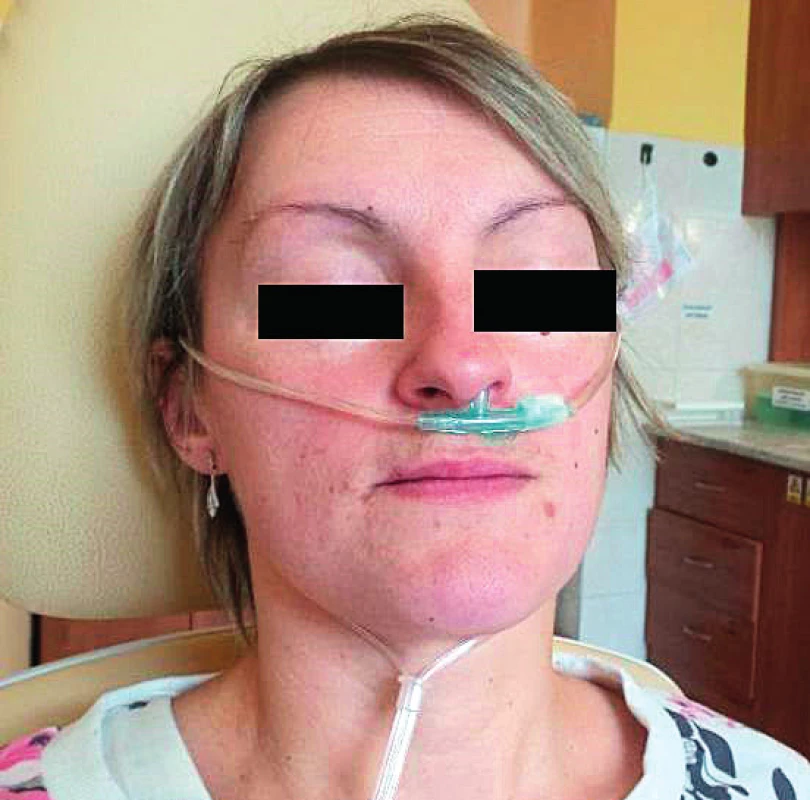
Průtok brýlemi z nosní dutiny je následně zachycován přístrojem po dobu 40 sekund a převeden z kubických centimetrů na výstupní voltáž, která je graficky vyjádřena na displeji přístroje (obr. 5, obr. 6). Z obrázku 6 vyplývá, že voltáž 3.0V odpovídá 0ccm nosního průtoku, s inspiriem a exspiriem pak dochází k vychylování mimo hodnotu 3.0V.
Image 5. Rozsah čidla flowmetru (patrný je převod z ccm na amplitudu). 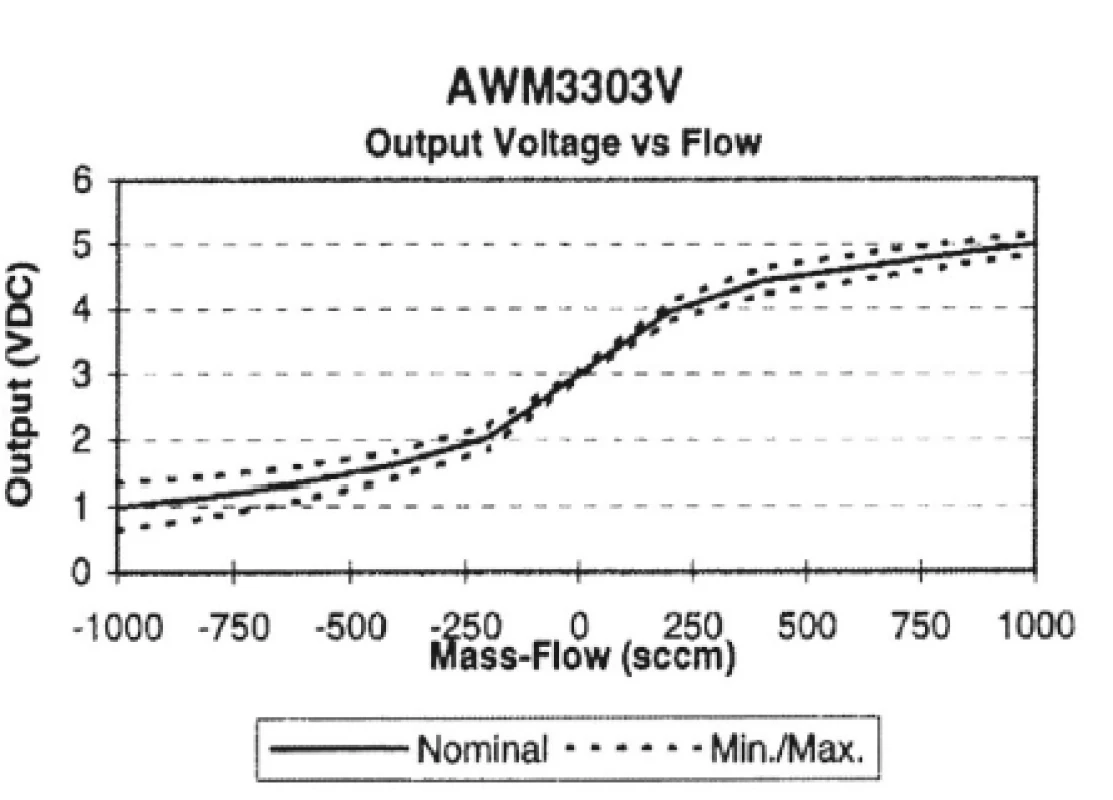
Image 6. Zobrazení výsledku vyšetření na displeji přístroje.
Pacient při klidovém dýchání dosahuje průměrných peaků inspiria 3,9V.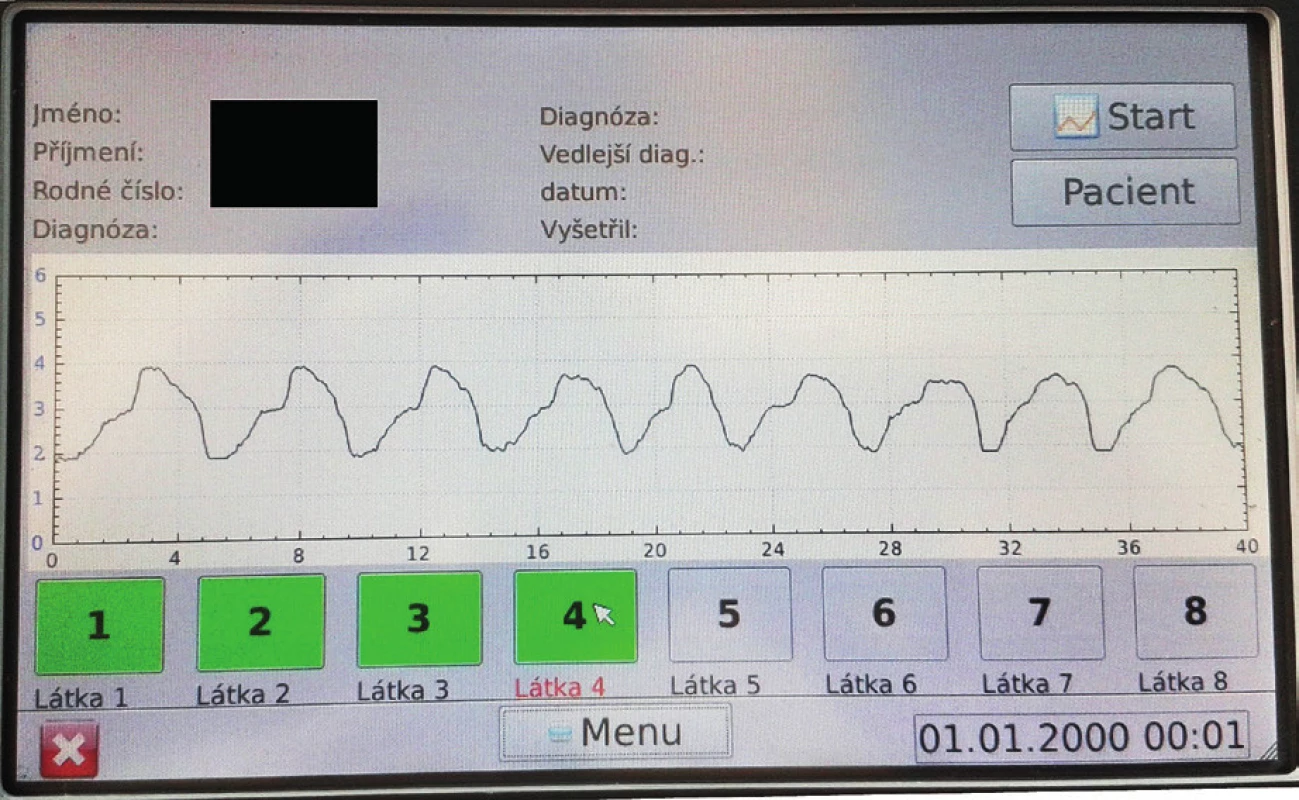
Zařazovacími kritérii byla volná nosní dutina bez zjevné patologie (tedy zdravý jedinec), deviovaná nosní přepážka, nebo hypertrofie dolní skořepy. Jakákoliv jiná patologie způsobující nosní obstrukci (např. akutní rinosinusitida, nosní polyp, obturující lymfatická tkáň nosohltanu, hypertrofická bulózní koncha, tumor nosní dutiny, srůsty mezi skořepou a septem, perforace septa) znamenala vyřazení pacienta ze souboru. Vyšetření se sestávalo ze subjektivního zhodnocení nosní průchodnosti pacientem, endoskopie nosní dutiny a samotné vyšetření pomocí flowmetru.
Subjektivní hodnocení
Na úvod jsme pacienta nechali zaznamenat jeho současný subjektivní vjem nosní průchodnosti na vizuálně-analogovou škálu (VAS). Pacient zakreslil na úsečku o délce 10 cm 2 body – první bod značil subjektivní vnímání míry nosní průchodnosti pro nosní dutinu vlevo a druhý bod pro nosní dutinu vpravo. Body pak pacient označil písmeny P a L.
Endoskopie nosní dutiny
Následně jsme u pacienta provedli endoskopii nosní dutiny pomocí 30st. rigidního endoskopu. Každá strana nosní dutiny byla následně zařazena podle endoskopického obrazu do jedné z 6 skupin námi nově navržené klasifikace (tab.1). Jedná se o klasifikaci, která částečně vychází z Mladinovy klasifikace deviací nosní přepážky (20) a kombinuje ji s event. přítomností hypertrofie dolní skořepy.
Table 1. Nově navržená klasifikace endoskopického obrazu nosní dutiny vztažená k nosní průchodnosti. 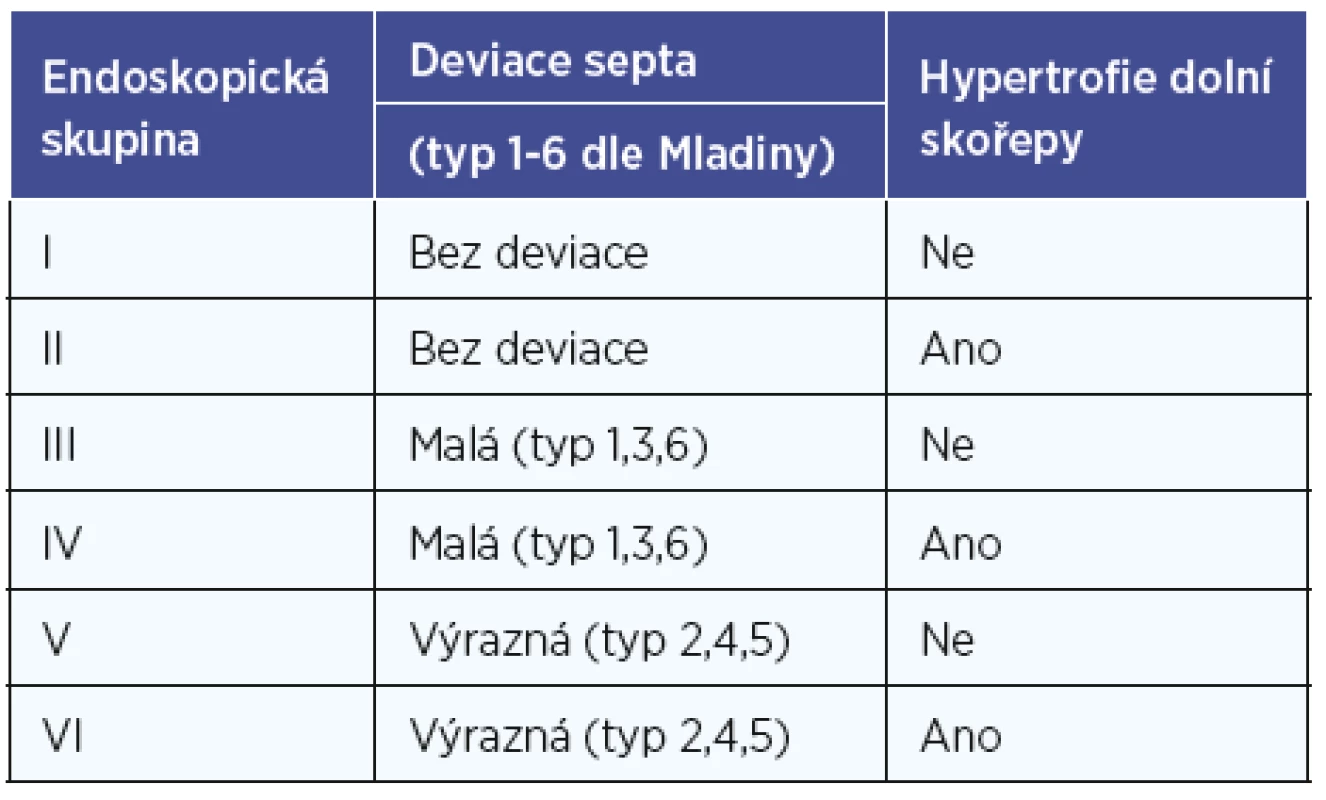
Mladina prezentoval svoje dělení deviací nosních přepážek na 7 typů již v roce 1987 a ve svých dalších pracích upozorňuje na fakt, že některé deviace nosních přepážek jsou klinicky významnější, než jiné (21). Tento fakt jsme využili při tvorbě naší klasifikace a deviace nosních přepážek rozdělili na klinicky málo významné a klinicky významné. Za klinicky málo významné je považována deviace septa typ 1,3,6 dle Mladiny (typ 6 je oboustranná deviace nosní přepážky, proto jsme pro účely naší metodiky deviaci označili jako klinicky málo významnou oboustranně (kontralaterálně se počítá jako typ 1)). Klinicky významné deviace septa jsou potom typ 2,4,5 dle Mladiny (typ 4 je opět oboustranný typ deviace, jedná se o kombinaci typu 2 a 3, proto na kontralaterální straně od významného vybočení je počítáno s deviací septa typu 3, tedy málo významnou deviací). Deviace nosního septa typ 7 dle Mladiny se rozložila na příslušné typy a mohla tak být následně rovněž rozdělena do skupiny s klinicky významnější či klinicky méně významnou deviací (obr. 7).
Image 7. Mladinova klasifikaci deviací nosní přepážky (14). 
Klasifikace hypertrofických nosních skořep již navržena byla (2, 9, 17, 24), ale dle našeho názoru se jedná o těžko uchopitelná dělení, proto jsme pro účely naší metodiky použili pouze stav endoskopicky zjevné hypertrofie dolní skořepy, či endoskopicky bez zjevné hypertrofie dolní skořepy (tedy taková skořepa, která neobturuje více než 50 % prostoru v nosní dutině ve vztahu k předpokládané rovině nevybočeného septa). Příklady endoskopického obrazu a zařazení do příslušné skupinybma obrázkách 8, 9 a 10.
Image 8. Pohled do nosní dutiny vlevo, endoskopická skupina
I – vpředu jen nevýznamná spina septa (tedy typ 1 dle Mladinovy klasifikace), není zjevná hypertrofie skořepy.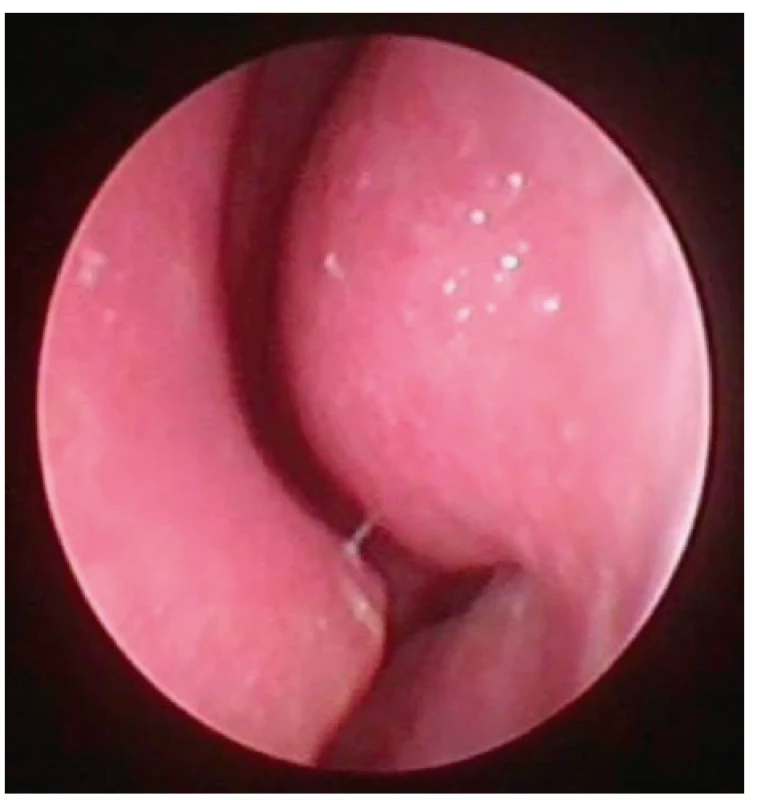
Image 9. Pohled do nosní dutiny vpravo, endoskopická skupina
III – vybočení septa cca v úrovní střední skořepy (tedy typ 3 dle Mladiny), bez zjevné hypertrofie dolní skořepy.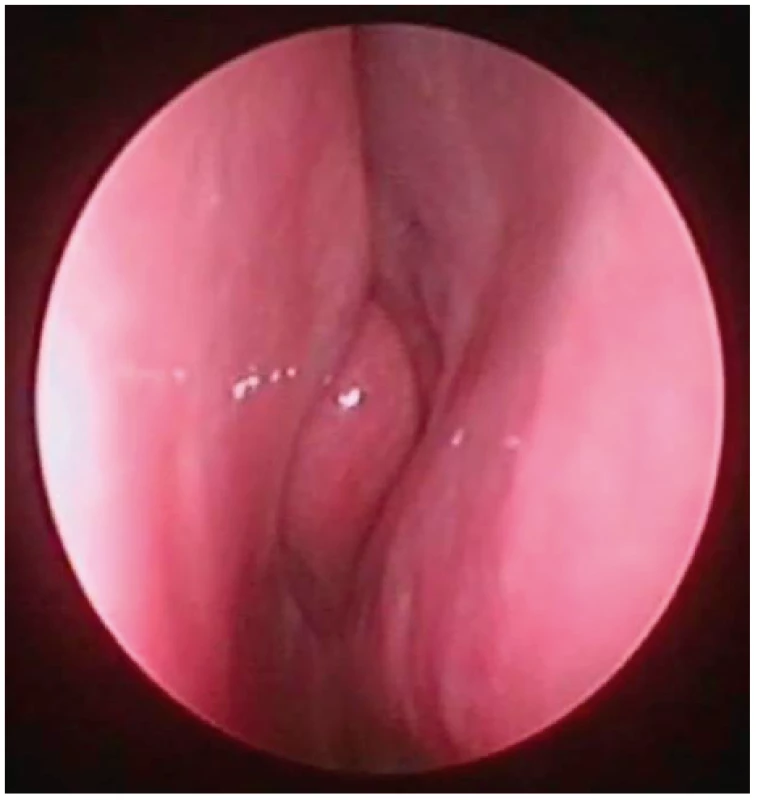
Image 10. Pohled do nosní dutiny vpravo, endoskopická skupina
I – bez vybočení nosní přepážky, bez hypertrofie dolní skořepy.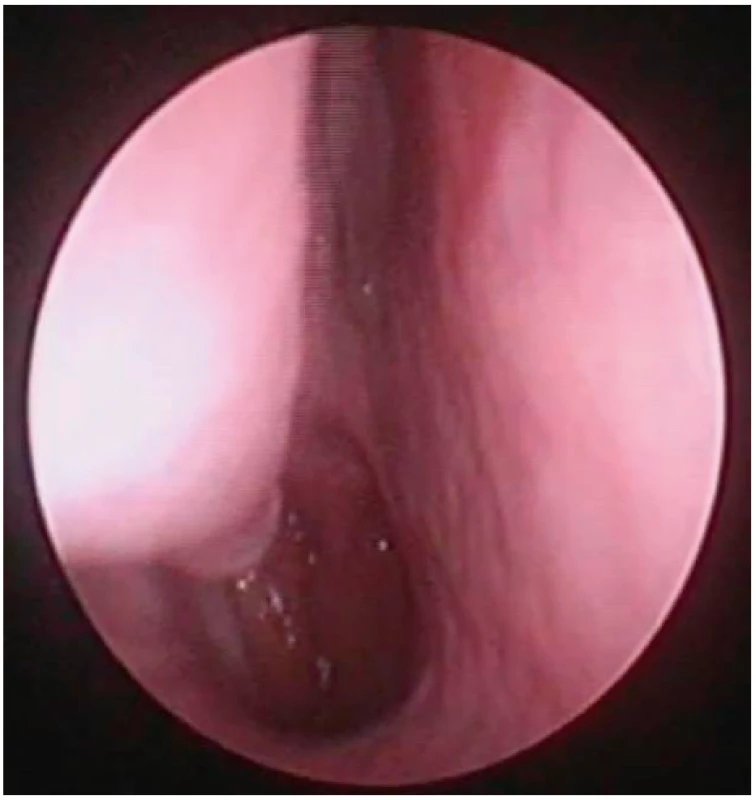
Vyšetření pomocí flowmetru
U každé strany nosní dutiny bylo následně provedeno změření nosní průchodnosti pomocí flowmetru – sedící pacient byl vyzván ke klidovému dýchání. Nosní průtok byl zachycován plných 40 sekund, vždy každá strana zvlášť. Jako výsledek jsme použili průměrné hodnoty peaků klidového inspiria (artefakty a zjevně silnější nádechy provedené pacientem do průměru započítány nebyly) ve voltech (obr. 11). Při nevhodném tvaru nostril může dojít k vychylování brýlí a výsledek pak může být zkreslen. Vyhodnocení bylo provedeno vyšetřující osobou.
Image 11. Záznam vyšetření nosní průchodnosti pomocí flowmetru – během úvodních 10 sekund vyšetření pacient mluví, jsou zde patrné artefakty a hodnocení díky tomu nemusí být přesné. 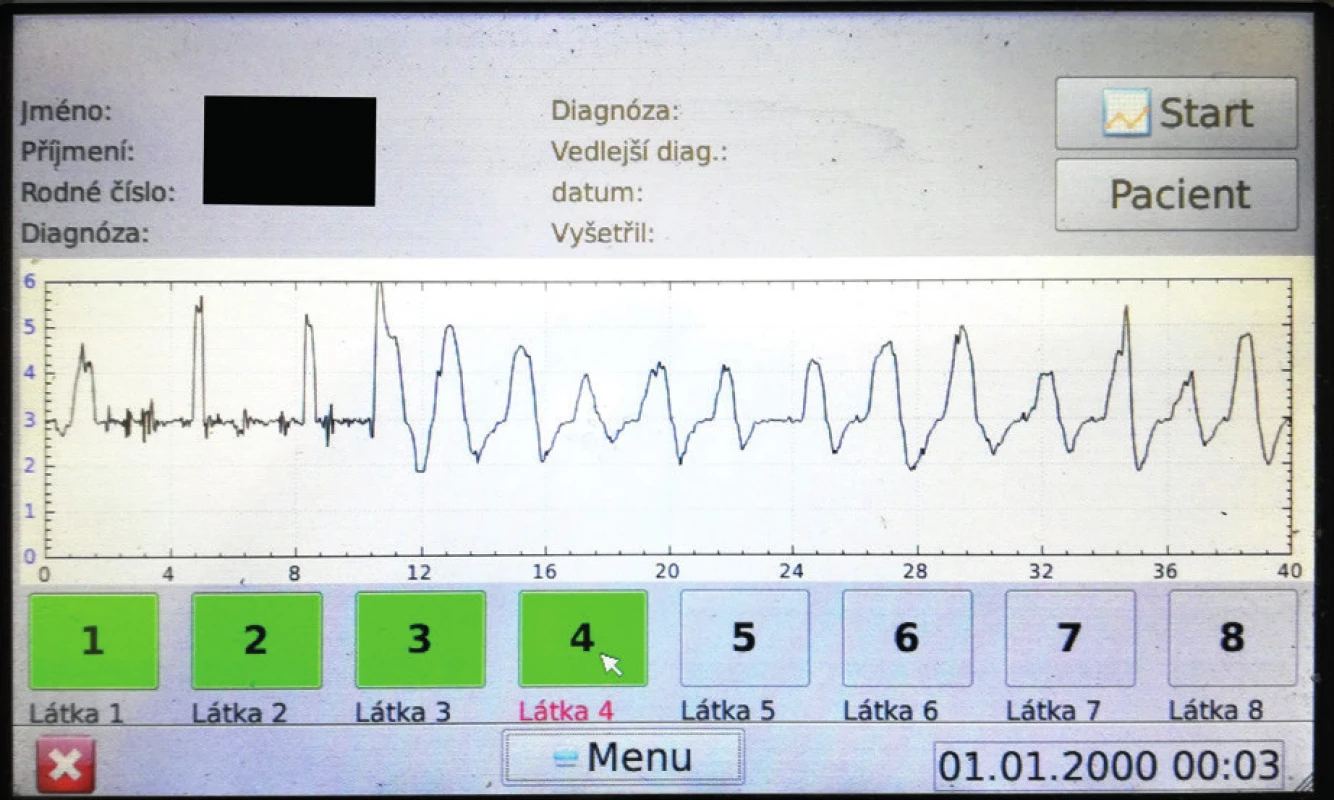
VÝSLEDKY
Za sledované období bylo zařazeno celkem 73 pacientů, z toho 45 mužů a 28 žen. Celkem tedy bylo vyšetřeno 146 stran nosní dutiny. Průměrný věk pacientů byl 41,7 let. Tabulka 2 a graf 1 ukazují výsledky jednotlivých skupin s výsledným VAS zaznamenané pacienty a výstupní voltáže změřené flowmetrem. Skupina se stupněm nejmenší obstrukce dle endoskopického obrazu (skupina I, celkem 15 stran nosní dutiny) měla v průměru VAS 8,3 (SD 1,99) a 5,42 V (SD 0,62) změřené pomocí flowmetru. Skupina s nejvyšším stupněm nosní obstrukce dle endoskopického obrazu (skupina VI, celkem 16 stran nosní dutiny) měla VAS v průměru 4,0 (SD 1,40) a 4,29 V (SD 0,56) změřené flowmetrem.
Table 2. Výsledné VAS udané pacienty a výsledný průměrný peak voltáže změřené flowmetrem v jednotlivých endoskopických skupinách. Ve sloupci septum +=malá deviace nosní přepážky, septum ++=výrazná deviace nosní přepážky, skořepa +=zjevná hypertrofie skořepy. 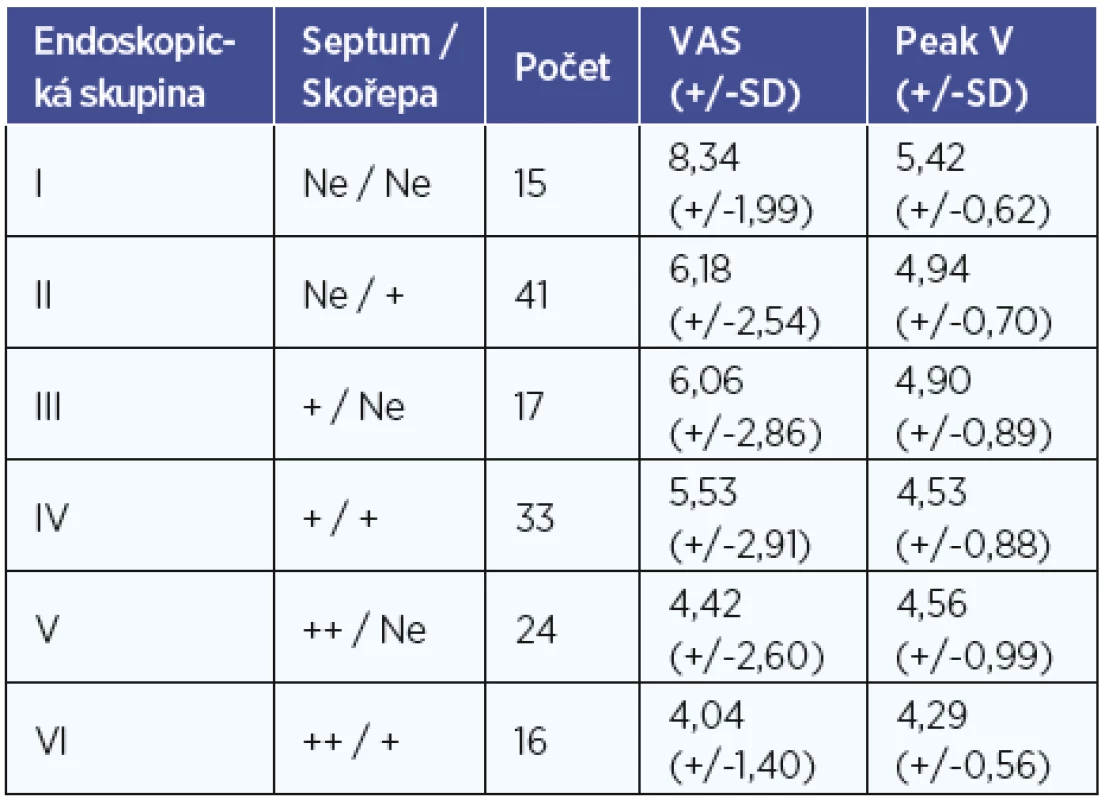
Výsledky jsme dále podrobili statistickému zpracování (v programu Statistica) – k porovnání statistické významnosti rozdílu mezi jednotlivými skupinami jsme použili t-testy. Z tabulek 3 a 4 je patrný statisticky významný rozdíl mezi VAS zjištěným mezi endoskopickými skupinami I a III, ale tento rozdíl již nebyl statisticky významný při porovnání výsledné voltáže změřené flowmetrem. Podobně tomu je i při porovnání VAS a objektivního měření nosní průchodnosti mezi skupinami II a V. Naproti tomu nebyl statisticky významný rozdíl mezi VAS při porovnání endoskopických skupin II a IV, ale rozdíl v objektivním měření mezi oběma skupinami již statisticky významný byl.
Výsledná korelace mezi průměrným VAS a amplitudou všech pacientů byla 0,35. Vyšetření zvládli všichni pacienti bez problémů či komplikací.
DISKUSE
Flowmetrie
Objektivizace nosní průchodnosti nepatří do běžné praxe na většině ORL pracovištích. Je to zejména díky časové náročnosti a skutečnosti, že k diagnostice nám současně dostupné přístroje napomáhají jen velmi omezeně. Přitom do budoucna lze očekávat, že např.i z forenzního hlediska bude spíše potřeba do praxe zavést standardizovaný přístroj k hodnocení nosní obstrukce. V současnosti patří mezi tyto standardizované přístroje rinomanometrie a akustická rinometrie (4). Jejich využití přesto není příliš široké. V naší práci prezentujeme flowmetr. Vyšetření nosní průchodnosti flowmetrem je rychlé a jednoduché a vyžaduje pouze minimální spolupráci od pacienta.
V porovnání s rinomanometrií je méně časově náročné, nevyžaduje speciální software a je přenosné. Všichni pacienti zvládli vyšetření flowmetrem i bez tréninku bez problémů, zatímco cca 10 % pacientů nezvládá techniku zadní rinomanometrie (6) a PNIF vyžaduje ke svému přesnějšímu hodnocení z dlouhodobého hlediska trénink pacienta (22). Přístroj není schopný lokalizovat místo obstrukce, na rozdíl od akustické rinometrie. Přestože je přístroj přenosný, není vzhledem k složitější přípravě vyšetření vhodný k domácímu monitorování (na rozdíl od PNIF) (22).
Dle našeho pozorování subjektivní hodnocení nosní průchodnosti pacientem pozitivně korelovalo s hodnotami naměřenými přístrojem, byť ne zcela těsně (výsledná korelace byla 0,35). Nicméně u přístrojů založených na podobném principu (rinomanometrie, PNIF) je patrné, že subjektivní vnímání nemusí odpovídat naměřeným hodnotám (10, 15, 16).
Klasifikace endoskopického obrazu
Dále je v naší práci prezentována nová klasifikace endoskopického obrazu nosní dutiny. V praxi se obvykle využívá prostý popis typu deviace nosního septa (strana vybočení, subluxace, spina, krista), přestože k dispozici jsou propracované klasifikace deviací nosních přepážek (1, 11, 20). Nejznámější je pravděpodobně klasifikace navržená Mladinou v roce 1987. Tuto klasifikaci jsme použili i pro účely naší studie, protože se jedná o klasifikaci snadno uchopitelnou a dobře interpretovatelnou. Další klasifikace navržené později (Guyuron, Baumannovi) jsou rovněž dobře interpretovatelné, ale do jisté míry podobné Mladinově klasifikaci.
Klasifikace hypertrofií dolních skořep se rovněž v praxi příliš nevyužívají, přestože k dispozici jich je několik (2, 9, 17, 24). Většina z nich využívá hodnocení na podkladě toho, kolik % nosní dutiny vyplňují při přední rinoskopii. Toto hodnocení nicméně dle našeho názoru není zcela dobře interpretovatelné zejména v situacích, kdy není rovná nosní přepážka. Uzunova klasifikace z roku 2004 pak rozděluje dolní skořepy na 4 typy podle CT obrazu, nehledě na vztah k možné nosní obstrukci.
V posledních letech se s rozvojem diagnostiky v somnologii objevila Viciniho klasifikace NOHL používaná ke zhodnocení vyšetření DISE, která mj. rozděluje stupeň obstrukce nosní dutiny a nosohltanu dohromady na 4 stupně, a je tak v současnosti paradoxně pravděpodobně nejvíce používanou klasifikací nosní průchodnosti (25). Tato klasifikace pak jako jediná v sobě zahrnuje jak hodnocení deviace nosní přepážky, tak i event. hypertrofii dolní skořepy současně.
Naše klasifikace je vztažená k nosní obstrukci a zahrnuje tedy současně jak deviovanou nosní přepážku, tak i event. hypertrofii dolní skořepy. Klasifikace odpovídá subjektivnímu i objektivnímu měření (graf 1). I přes malý soubor je patrné, že výsledky vykazují statisticky významné rozdíly mezi jednotlivými skupinami jak při hodnocení VAS, tak i při hodnocení amplitudy naměřené flowmetrem (jak je patrné z tabulek 3 a 4). Statisticky významný rozdíl v hodnocení VAS mezi endoskopickými skupinami I a III, který již není statisticky významný mezi oběma skupinami při hodnocení amplitudy změřené flowmetrem, odpovídá endoskopickému nálezu – u malého vybočení nosní přepážky nepředpokládáme výraznější snížení průtoku vzduchu nosní dutinou. Další rozdíl je patrný při porovnání endoskopické skupiny II a IV, resp. II a V. Zde hraje pravděpodobně roli hypertrofie dolní skořepy, která může být v čase měnlivá (sezonní alergická rinitida, lokální alergická rinitida, profesní alergická rinitida, idiopatická rinitida) a pacient pak může mít obtíže přesně popsat subjektivní stesky v určitém časovém horizontu.
Graph 1. Rozdíly mezi naměřenými hodnotami v jednotlivých endoskopických skupinách (osa x). Modře je označeno subjektivní hodnocení, červeně objektivní měření pomocí flowmetru. Rozdílné rozptyly jsou způsobené rozdílným rozpětím měření (pro VAS je škála 0-10, pro amplitudu je škála 3-6). 
Důsledkem nevyužívání klasifikací pak může být problém s diskrepancí při popisu endoskopického nálezu při vyšetřování různými lékaři. Použití jednotné klasifikace by tak mohlo vést ke zjednodušení prezentace nálezu mezi lékaři a usnadnit tak i zvolení ideálního léčebného postupu (13, 19).
Z výše uvedených důvodů nabízíme novou klasifikaci stupně nosní obstrukce dle endoskopického nálezu (tab. 1). Klasifikace odpovídá subjektivnímu i objektivnímu měření. Jedná se o snadno praktikovatelnou klasifikaci, která může usnadnit prezentaci nálezů mezi lékaři a následně i zvolení ideálního léčebného postupu.
ZÁVĚR
Flowmetr se ukazuje jako jednoduchý přístroj k rychlému zhodnocení míry nosní průchodnosti, který vyžaduje jen minimální spolupráci ze strany pacienta. Současně prezentujeme návrh nové klasifikace při hodnocení endoskopického obrazu nosní dutiny ve vztahu k nosní průchodnosti. Použití jednotné klasifikace by mohlo vést ke zjednodušení prezentace nálezu mezi lékaři a usnadnit tak i zvolení ideálního léčebného postupu. Námi navržená klasifikace stupně nosní obstrukce dle endoskopického nálezu odpovídá subjektivnímu i objektivnímu měření.
Poděkování
Poděkování patří doc. Ing. Janě Holé, Ph.D., z Fakulty zdravotnických studií Univerzity Pardubice za statistické zpracování výsledků.
Prohlášení o střetu zájmu
Autor práce prohlašuje, že v souvislosti s tématem, vznikem a publikací tohoto článku není ve střetu zájmů a vznik ani publikace článku nebyly podpořeny žádnou farmaceutickou firmou. Toto prohlášení se týká i všech spoluautorů.
MUDr. Zdeněk Knížek
Klinika ORL a chirurgie hlavy a krku
NPK Pardubická nemocnice:
Kyjevská 44
530 03 Pardubice
e-mail: knizekz@seznam.cz
Sources
1. Baumann, I., Baumann, H.: A new classification of septal deviations. Rhinology, 45, 2007, 3, s. 220-223.
2. Camacho, M., Zaghi, S., Certal, V. et al.: Inferior turbinate classification system, grades 1 to 4: development and validation study. Laryngoscope, 125, 2015, 2, s. 296-302.
3. Clement, P. A.: Committee report on standardization of rhinomanometry. Rhinology, 22, 1984, 3, s. 151-155.
4. Clement, P. A., Gordts, F.: Consensus report on acoustic rhinometry and rhinomanometry. Rhinology, 43, 2005, 3, s. 169-179.
5. Duman, H., Bostanci, I., Ozmen, S. et al.: The relevance of nasal provocation testing in children with nonallergic rhinitis. Int Arch Allergy Immunol, 170, 2016, 2, s. 115-121.
6. Eccles, R.: A guide to practical aspects of measurement of human nasal airflow by rhinomanometry. Rhinology, 49, 2011, 1, s. 2-10.
7. Fisher, E. W., Lund, V. J., Scadding, G. K.: Acoustic rhinometry in rhinological practice: discussion paper. J R Soc Med, 87, 1994, 7, s. 411-413.
8. Fisher, E. W., Scadding, G. K., Lund, V. J.: The role of acoustic rhinometry in studying the nasal cycle. Rhinology, 31, 1993, 2, s. 57-61.
9. Friedman, M., Tanyeri, H., Lim, J. et al.: A safe, alternative technique for inferior turbinate reduction. Laryngoscope, 109, 1999, 11, s. 1834-1837.
10. Gleeson, M. J., Youlten, L. J., Shelton, D. M. et al.: Assessment of nasal airway patency: a comparison of four methods. Clin Otolaryngol Allied Sci, 11, 1986, 2, s. 99-107.
11. Guyuron, B., Uzzo, C. D., Scull H.: A practical classification of septonasal deviation and an effective guide to septal surgery. Plast Reconstr Surg, 104, 1999, 7, s. 2202-2209; discussion 2210-2.
12. Holmström, M., Scadding, G. K., Lund, V. J. et al.: Assessment of nasal obstruction. A comparison between rhinomanometry and nasal inspiratory peak flow. Rhinology, 28, 1990, 3, s. 191-196.
13. Hopkins, C., Hettige, R., Soni-Jaiswal, A. et al.: Chronic rhinosinusitis outcome measures (CHROME), developing a core outcome set for trials of interventions in chronic rhinosinusitis. Rhinology, 56, 2018, 1, s. 22-32.
14. Chmielik, L. P.: Types of nasal septum deviation and hearing loss in children. New Medicine, 2006, 3, s.79-81.
15. Jones, A. S., Willatt, D. J., Durham, L. M.: Nasal airflow: resistance and sensation. J Laryngol Otol, 103, 1989, 10, s. 909-911.
16. Jose, J., Ell, S. R.: The association of subjective nasal patency with peak inspiratory nasal flow in a large healthy population. Clin Otolaryngol Allied Sci, 28, 2003, 4, s. 352-354.
17. Leitzen, K. P., Brietzke, S. E., Lindsay, R. W.: Correlation between nasal anatomy and objective obstructive sleep apnea severity. Otolaryngol Head Neck Surg, 150, 2014, 2, s. 325-331.
18. Leong, S. C., Chen, X. B., Lee, H. P. et al.: A review of the implications of computational fluid dynamic studies on nasal airflow and physiology. Rhinology, 48, 2010, 2, s. 139-145.
19. Lund, V. J., Kennedy, D. W.: Quantification for staging sinusitis. The staging and therapy group. Ann Otol Rhinol Laryngol Suppl, 167, 1995, s. 17-21.
20. Mladina, R.: The role of maxillar morphology in the development of pathological septal deformities. Rhinology, 25, 1987, 3, s. 199-205.
21. Mladina, R., Skitarelić, N., Poje, G. et al.: Clinical implications of nasal septal deformities. Balkan Med J, 32, 2015, 2, s. 137-146.
22. Ottaviano, G., Scadding, G. K., Coles S. et al.: Peak nasal inspiratory flow; normal range in adult population. Rhinology, 44, 2006, 1, s. 32-35.
23. Teixeira, R. U., Zappelini, C. E., Alves, F. S. et al.: Peak nasal inspiratory flow evaluation as an objective method of measuring nasal airflow. Braz J Otorhinolaryngol, 77, 2011, 4, s. 473-480.
24. Uzun, L., Ugur, M. B., Savranlar, A. et al.: Classification of the inferior turbinate bones: a computed tomography study. Eur J Radiol, 51, 2004, 3, s. 241-245.
25. Vicini, C., De Vito, A., Benazzo, M. et al.: The nose oropharynx hypopharynx and larynx (NOHL) classification: a new system of diagnostic standardized examination for OSAHS patients. Eur Arch Otorhinolaryngol, 269, 2012, 4, s. 1297-1300.
Labels
Audiology Paediatric ENT ENT (Otorhinolaryngology)
Article was published inOtorhinolaryngology and Phoniatrics

2019 Issue 3-
All articles in this issue
- Vývoj čelistních a čichových dutin u dětí dle výpočetní tomografie - volumometrická studie
- Vývojová dysfázie u dětí s bilingvní výchovou
- Měření nosní průchodnosti pomocí flowmetrie a klasifikace endoskopického obrazu nosní dutiny
- Analýza výsledků screeningu sluchu novorozenců v Moravskoslezském kraji v roce 2017 a 2018
- „ Novoročné“ cudzie teleso v orbite
- Kolofaryngoplastika v léčbě postkorozivní striktury polykacích cest
- Stenóza trachey jako komplikace nodózní strumy u pacienta po předchozí tracheostomii
- Rhino-orbitální mukormykóza
- Profesor MUDr. Jaroslav Fajstavr, DrSc., devadesátiletý
- Blahopřání k životnímu jubileu prof. MUDr. Romu Kostřicovi, CSc.
- Za Martinom Švecom
- 5. evropský ORL kongres –5th Congres of European ORL-HNS
- XVII. česko-slovenský kongres mladých otorinolaryngológov 2018
- Volby do výboru ČSORLCHHK ČLS JEP pro volební období 2020–2023
- Otorhinolaryngology and Phoniatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Rhino-orbitální mukormykóza
- Vývoj čelistních a čichových dutin u dětí dle výpočetní tomografie - volumometrická studie
- Vývojová dysfázie u dětí s bilingvní výchovou
- Stenóza trachey jako komplikace nodózní strumy u pacienta po předchozí tracheostomii
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


