-
Medical journals
- Career
Degenerativní onemocnění bederní páteře, hlavní diagnostické jednotky
Authors: A. Boriková 1; J. Gallo 2; M. Nakládalová 1
Authors‘ workplace: Klinika pracovního lékařství, LF UP a FN Olomouc přednostka doc. MUDr. Marie Nakládalová, Ph. D. ; Ortopedická klinika, LF UP a FN Olomouc přednosta prof. MUDr. Jiří Gallo, Ph. D. Souhrn 2
Published in: Pracov. Lék., 67, 2015, No. 2, s. 54-60.
Category: Review Article
Overview
Cílem předkládané práce je shrnout současné základní poznatky o degenerativním onemocnění bederní páteře se zaměřením na epidemiologii, anatomii, etiopatogenezi a vymezit základní dosud známé diagnostické jednotky jako výchozí předpoklad pro další kroky v procesu zkoumání a posléze posuzování a uznávání profesionality onemocnění bederní páteře.
Klíčová slova:
degenerativní onemocnění bederní páteře – přetěžování páteře – nemoc z povoláníÚVOD
Podle epidemiologických studií má až 80 % naší populace zkušenost s bolestí zad v bederní oblasti páteře. V etiologii se uplatňuje mnoho faktorů, jednou z prokázaných příčin je i přetěžování bederní páteře v rámci výkonu zaměstnání. V současné době probíhá v České republice studie směřující k tvorbě kritérií pro uznání chronického onemocnění bederní páteře jako nemoci z povolání a k následnému zařazení tohoto postižení do seznamu nemocí z povolání. To by představovalo harmonizaci seznamu nemocí z povolání České republiky se státy Evropské unie. Pro uznání každé nemoci z povolání je v naší republice nutné, aby příslušné onemocnění bylo prokázáno objektivními metodami (mnohdy včetně jeho tíže) a aby byly splněny podmínky, za kterých nemoc z povolání podle současných vědeckých poznatků vzniká. Pokud tedy bude onemocnění bederní páteře na seznam nemocí z povolání zařazeno, budou se muset přesně stanovit klinická kritéria a určit, jaké pracovní podmínky budeme považovat za ty vyvolávající. Odborníci především z oborů pracovního lékařství, neurologie, fyziologie práce, ortopedie, neurochirurgie a radiologie tak stojí před nelehkým úkolem.
Degenerativní onemocnění – tzn. progredující onemocnění, která vedou k trvalým destruktivním změnám, postihují také páteř. Rozvoj degenerativního postižení páteře je v jistém smyslu fyziologický děj, který se vyvíjí v důsledku opakovaných mechanických podnětů a klesající biologické schopnosti reparovat se [1]. Degenerativní onemocnění bederní páteře se u člověka začíná rozvíjet často již ve druhé a třetí dekádě života [2]. Kolem 60. roku věku mají alespoň minimální změny na páteři téměř všichni, i když ne všechny změny na páteři se musí klinicky projevit. Přetěžování a mikrotraumata páteře mohou tyto změny urychlit. Nejvíce disponované jsou nejpohyblivější úseky páteře, na bederní páteři jsou to segmenty L4–S1.
Cílem předkládané práce je shrnout současné poznatky o degenerativním onemocnění bederní páteře se zaměřením na epidemiologii, anatomii, etiopatogenezi a vymezit základní dosud známé diagnostické jednotky jako výchozí předpoklad pro další kroky v procesu zkoumání a posléze posuzování profesionality onemocnění bederní páteře.
EPIDEMIOLOGIE
Podle údajů Ústavu zdravotnických informací a statistiky České republiky představovaly nemoci svalové a kosterní soustavy (kapitola XIII MKN-10) v roce 2013 druhou nejčastější příčinu ukončené pracovní neschopnosti (17,6 %) s průměrnou délkou trvání jednoho případu 69,6 dnů. V celkovém počtu prostonaných dnů v pracovní neschopnosti dosahují nemoci svalové a kosterní soustavy dlouhodobé prvenství a v roce 2013 jejich podíl na počtu prostonaných dnů činil 28,5 %. Z této skupiny onemocnění se na pracovní neschopnosti nejvíce podílela onemocnění zad a páteře, zejména bederního úseku. Celoživotní prevalence chronických onemocnění bederní páteře je vysoká, odhaduje se na 60–85 % [10]. Rovněž v zahraničí jsou publikována podobná data. D. Hoy et al. uvádějí roční incidenci nemocných s jednou epizodou bolestí bederní páteře od 6,3 % do 15,4 % [4]. Roční incidence nemocných s jakoukoliv epizodou bolesti bederní páteře (tzn. první ataka nebo opakovaná ataka) se udává od 1,5 % do 36 %. Prevalence se pohybuje od 0,8 % do 82,5 % s průměrem 38,1 %.
Epidemiologické studie prokázaly, že na vzniku degenerativních změn bederní páteře se různou měrou podílí řada individuálních, psychosociálních a fyzikálních faktorů, včetně mechanického přetěžování spojeného s prací. U zaměstnané populace se zhoršují potíže s bederní páteří v průměru po 10–12 letech pracovní činnosti [2]. Z rizikových faktorů práce to jsou zejména manipulace s těžkými břemeny, časté ohýbání a otáčení páteře, nepříznivé pracovní polohy, vysoká celková fyzická zátěž a expozice celotělovým vibracím. Síla asociace onemocnění bederní páteře s pracovní zátěží byla na podkladě metaanalýzy 40 epidemiologických studií potvrzena jako statisticky významná [7].
Anatomie bederní páteře
Základní funkční jednotku páteře tvoří pohybový segment, který anatomicky definujeme jako dva sousední obratle spojené meziobratlovou ploténkou (obr. 1). Bederní obratle – vertebrae lumbales (L 1–5) jsou mohutnější než ostatní obratle páteře. Z obratlového těla vybíhá na každou stranu obratlový oblouk (arcus vertebrae), který ohraničuje otvor (foramen vertebrae) obemykající páteřní kanál, jehož funkcí je ochrana míchy. Z oblouku na každé straně vybíhá kraniálně horní kloubní výběžek (processus articularis superior) a kaudálně dolní kloubní výběžek (processus articularis inferior), které umožňují skloubení sousedních obratlů. Laterálním směrem na každé straně vybíhá jeden příčný výběžek (processus costarius – což je rudiment lumbálního žebra). Dorzálně z oblouku vybíhá nepárový trnový výběžek (processus spinosus). Těla obratlů jsou propojena dlouhými vazy (ligamentum longitudinale anterius et posterius), které pokračují kaudálně až na kostrč. Zatímco zadní vaz je více fixován k meziobratlovým ploténkám, přední vaz je silněji upevněn k tělům obratlů. Mezi oblouky obratlů jsou rozepjata velmi pružná ligamenta flava tvořená elastickým vazivem. Mezi trnovými výběžky probíhají ligamenta interspinalia a mezi příčnými výběžky probíhají ligamenta intertransversalia. Klouby páteřní, tzv. facetové klouby (articulationes intervertebrales) jsou vytvořené mezi kloubními výběžky obratlů a umožňují vzájemné posuny obratlů při pohybech páteře. Mezi obratli se nachází meziobratlové ploténky (disci intervertebrales), poslední je mezi pátým bederním a prvním křížovým obratlem.
Image 1. Pohybový segment – základní funkční jednotka páteře 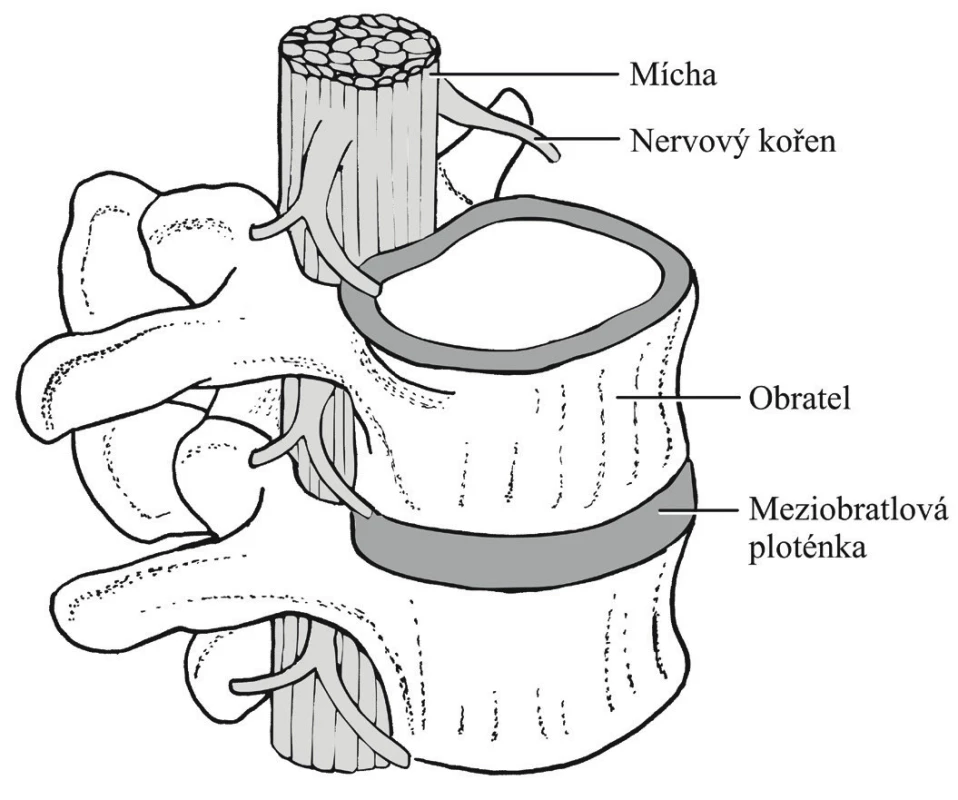
Meziobratlová ploténka (discus intervertebralis) se skládá z centrálního jádra (nucleus pulposus), z vazivového prstence (anulus fibrosus), který jádro obklopuje a z vrstvy chrupavky na styčných plochách ploténky, tzv. krycí (koncové) desky, v anglické nomenklatuře nazývané endplate, která je 0,6–1 mm silná a připojuje meziobratlové ploténky k obratlovým tělům (obr. 2) [2]. Nucleus pulposus obsahuje nepravidelně uložená kolagenní vlákna a radiálně uspořádaná vlákna elastinu obklopená vysoce hydratovaným proteoglykanovým gelem. Proteoglykany jsou sloučeniny, které se skládají z bílkovinného jádra, na které jsou vázány glykosaminoglykany zastoupené chondroitisulfátem a keratansulfátem. Proteoglykany jsou vysoce hydrofilní a váží velké množství vody. V nucleus pulposus jsou také řídce, v koncentraci asi 5000/ml, rozloženy buňky podobné chondrocytům [9]. Vysoký obsah vody a jedinečná architektura umožňují nucleus pulposus pojmout velké zatížení, aniž by příliš měnilo tvar. Z hydromechanického hlediska se jádro chová izotropicky. Při degeneraci disku dochází k dehydrataci, snižování koncentrace glykosaminoglykanů a zmnožení kolagenních vláken. Anulus fibrosus je složen z 10–20 pravidelně uspořádaných lamel kolagenních vláken složených do koncetrických prstenců. Anulus fibrosus je do své jedné třetiny silně senzitivně inervován vlákny sinovertebrálních nervů a rami ventrales míšních nervů. Nociceptivní volná nervová zakončení jsou nejhustěji rozmístěna v povrchových lamelách meziobratlové ploténky [8].
Image 2. Struktura meziobratlové ploténky 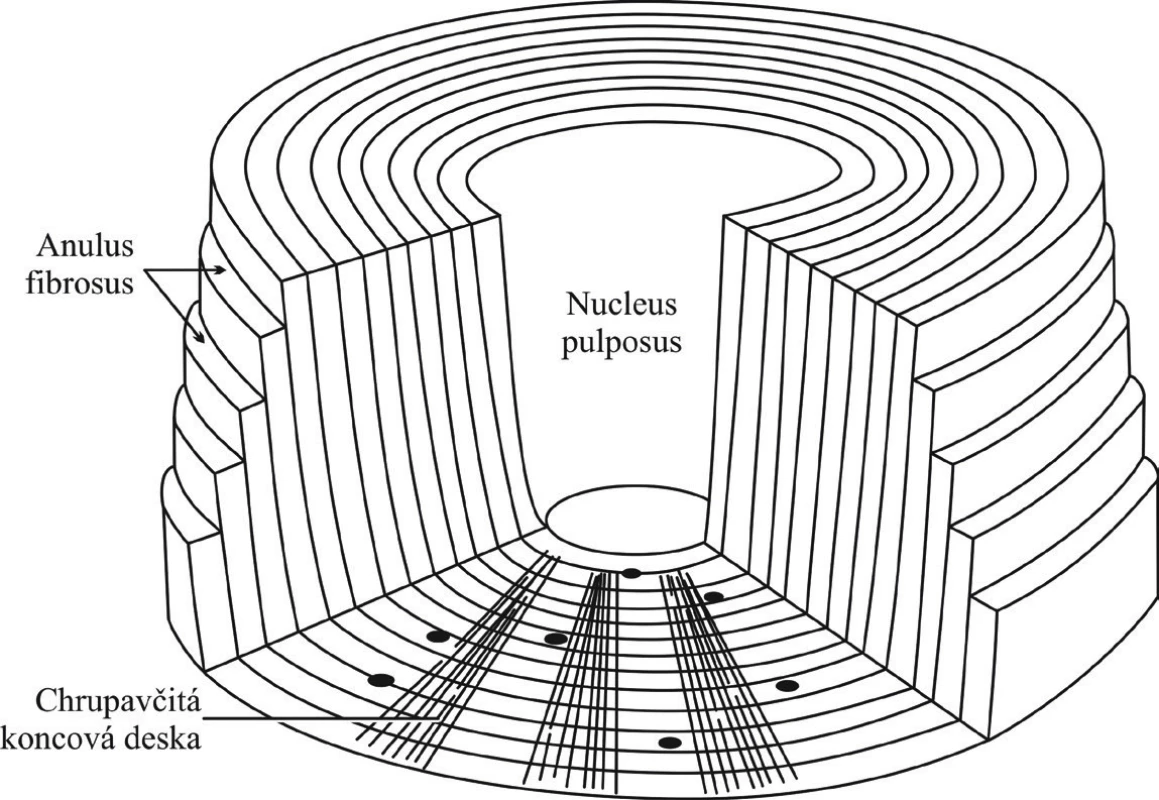
Jednotlivé obratle jsou udržovány ve vzájemném postavení svým anatomickým tvarem, dále vazy a svaly. Mícha končí v úrovni segmentu L1–L2. Nervové kořeny vystupující z kaudální části míchy vytváří tzv. cauda equina. Míšní kořeny procházejí skrze intervertebrální a sakrální foramina a vytváří plexus.
ETIOPATOGENEZE
Degenerativní proces většinou začíná v meziobratlové ploténce; jedním z jeho nejtypičtějších rysů je narušení rovnováhy mezi syntézou a degradací stavebních prvků ploténky, tzn. snížení obsahu vody, výrazný pokles koncentrace proteoglykanů a zvyšování objemu kolagenu [3]. Degenerativní proces probíhající v meziobratlové ploténce se nazývá chondróza. Postupná ztráta vody v nucleus pulposus omezuje pružnost a schopnost tlumit nárazy. Degenerace intervertebrálního disku způsobuje nejdříve zvýšení flexibility, hypermobilitu. Nestabilita způsobená také poruchou funkce okolních vazů a jejich relativním prodloužením vede k rozvoji okrajových osteofytů obratlového těla, jimiž se páteř jako systém snaží stabilizovat patologický rozsah pohybu poškozeného segmentu. Výsledný obraz redukce výšky ploténky a přítomnost osteofytů hodnotíme jako degenerativní spondylózu. Intervertebrální klouby páteře představují synoviální typ kloubu a mohou být postiženy artrózou stejně jako jiné klouby. Dosedáním obratlů dochází k jejich přetížení a rozvíjí se osteoartróza nazývaná spondylartróza [2], kterou posléze vystřídá bolestivé omezení pohybu, projevy hypertrofie, a stav nakonec vyústí v hypomobilitu. Tento sled událostí popsali již v roce 1982 Kirkaldy--Willis a Farfan. Časné stadium degenerace páteře spojené s dysfunkcí postupně přechází do stadia segmentální nestability s následným vznikem deformity, kterou proces dosahuje třetího, konečného stadia definitivní stabilizace (obr. 3) [2, 6]. Naznačená patogeneze se uplatňuje u několika patologických jednotek současně, odtud prolínání klinických obrazů a složitost diferenciální diagnostiky v oblasti bederní páteře.
Image 3. Fáze degenerativního procesu bederní páteře podle Kirkaldy-Willise a Farfana 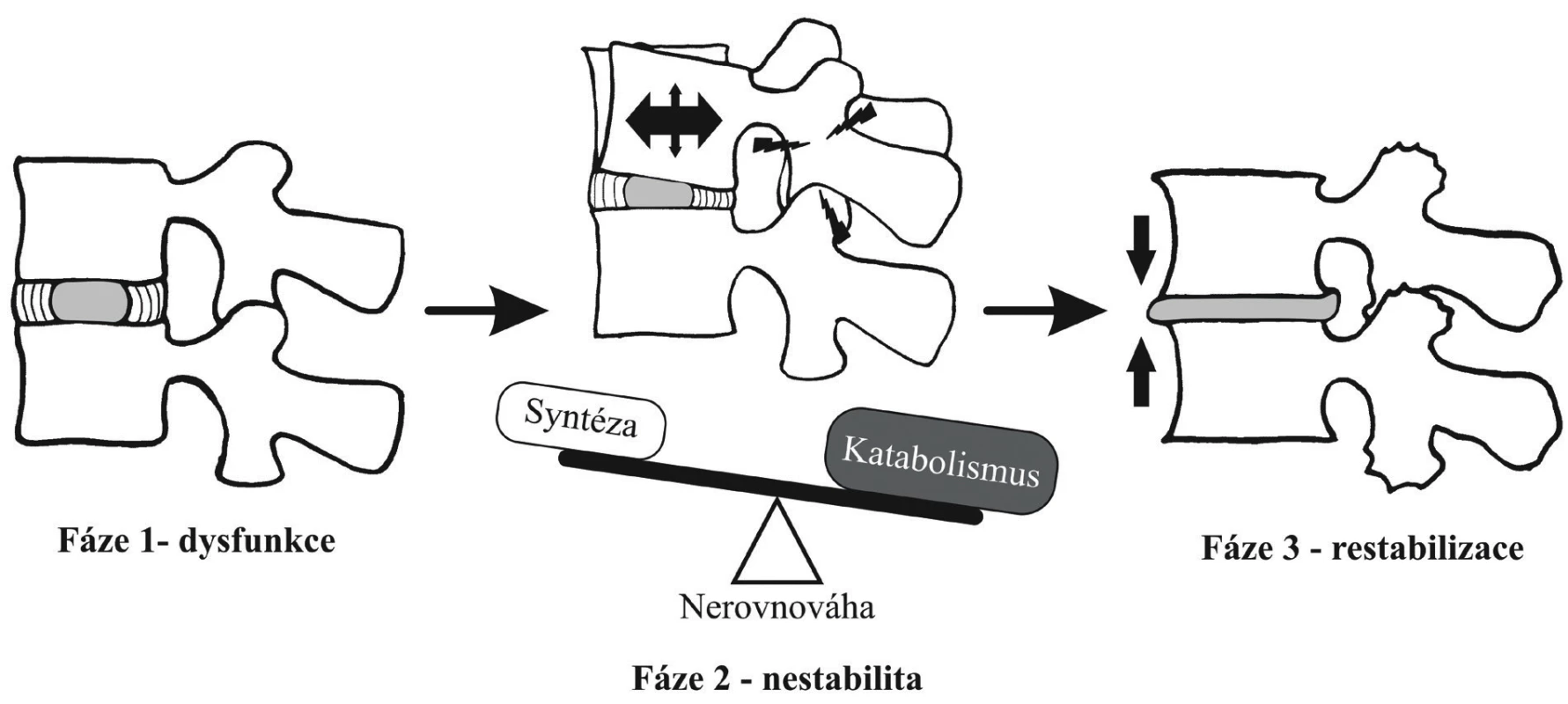
DIAGNOSTICKÉ JEDNOTKY A JEJICH KLINICKÉ PŘÍZNAKY
1. Herniace (výhřez) bederní ploténky
Charakteristika
Pouhé vyklenutí disku (bulging) je zapříčiněno přesunem nucleus pulposus bez porušení struktury anulus fibrosus. Výhřez ploténky znamená průnik části obsahu intervertebrálního disku vně anulus fibrosus do okolí disku. Herniace lze rozdělit podle typu a podle lokalizace. Podle typu rozlišujeme protruzi, extruzi a sekvestraci disku (obr. 4). Protruze znamená lokalizované vyklenutí pulpozního jádra do oslabených míst anulus fibrosus, okraj disku je vyklenut za tělo obratle bez přerušení struktury anulus fibrosus, soudržnost s mateřským diskem tedy není narušena. Při vyhřeznutí jádra do páteřního kanálu trhlinou v anulus fibrosus hovoříme o extruzi disku. Část nucleus pulposus se může zcela oddělit od disku do páteřního kanálu, čímž se vytváří tzv. sekvestr. Sekvestr je tedy zcela uvolněná část disku nemající již kontakt s diskem a volně ležící v páteřním kanálu. Sekvestr bývá obvykle lokalizován distálněji od místa uvolnění. Podle lokalizace rozeznáváme herniace centrální, posterolaterální, intraforaminální, extraforaminální, bilaterální, intravertebrální a anteriorní [2]. Z hlediska četnosti připadá 45–50 % výhřezů na segment L5/S1, 40–45 % na L4/L5 a kolem 5 % na L3/L4 [5].
Image 4. Stadia herniace intervertebrálního disku 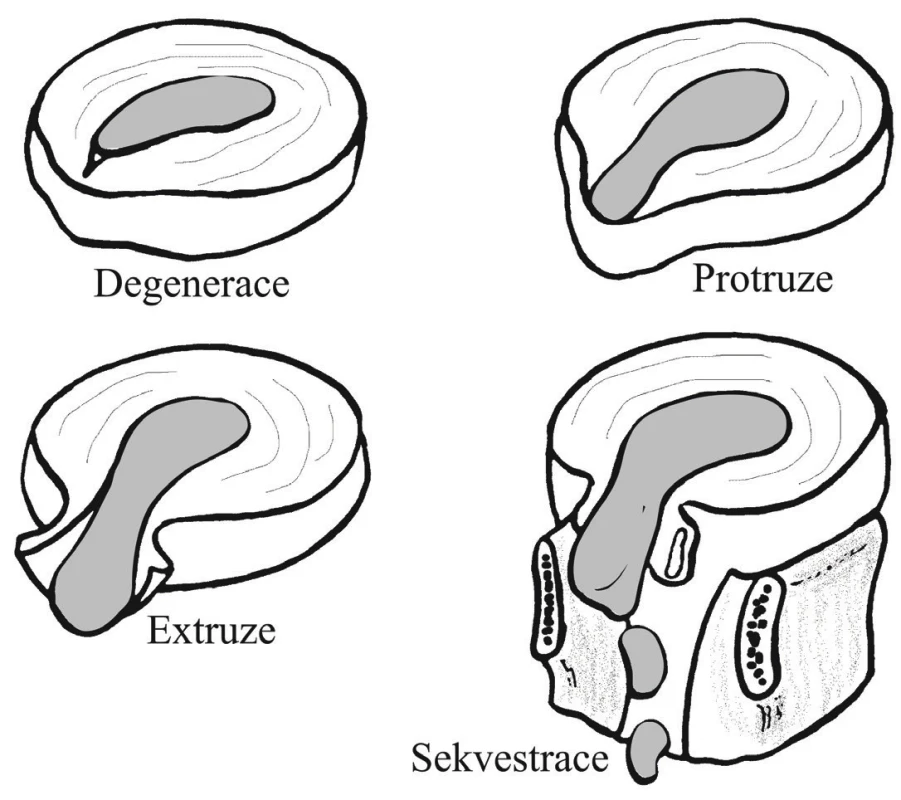
Diagnostika
Klinicky mohou být diskopatie němé nebo vést k příznakům vyvolaným iritací bolestivých nervových zakončení. Nejzávažnější projevem jsou útlakové syndromy nervových kořenů nebo dokonce míchy. Podle nástupu klinických obtíží můžeme herniace dělit na akutní a chronické. Akutní se projevují náhle vzniklými příznaky útlaku kořene nebo syndromem kaudy. Chronické obtíže vznikají postupně, mají zpočátku intermitentní průběh, mohou být i v částečné remisi [1]. U akutní ataky pacient udává bolest v oblasti páteře, vystřelující do periferie v iritační zóně kořene, který je utlačen. Při vyšetření jsou patrné paravertebrální spasmy, může být patologické držení (tvar) páteře. Standardní RTG vyšetření zachycuje snížení intervertebrálního prostoru, kostní destruktivní změny (výrůstky, prolomení krycí destičky, Schmorlovy uzly apod.), kalcifikaci vazů, není však přínosné jako průkaz herniace disku. Suverénní metodou je MR vyšetření.
Degenerativní změny meziobratlové ploténky mohou být na MR hodnoceny pomocí tzv. Modicovy klasifikace: typ 0 – normální nález; typ I. – edém kostní dřeně spojený s akutními či subakutními zánětlivými změnami, typ II. – přeměna kostní dřeně v tukovou tkáň, typ III. – subchondrální sklerotizace kosti [2].
2. Spondylóza
Charakteristika
Jde o degenerativní onemocnění meziobratlových destiček, které vede k tvorbě výrůstků (osteofytů) na obratlových tělech páteře.
Diagnostika
Klinické příznaky se projevují postupně narůstajícími bolestmi postiženého úseku páteře, kdy ráno jsou potíže horší, přičemž po rozhýbání se stav zlepšuje. Obtíže se mohou horšit při větší zátěži a po ní. Charakteristické jsou reflexní spasmy paravertebrálních svalů, v důsledku toho dochází k výraznému omezení pohyblivosti páteře. Jakmile se poškozený segment stabilizuje osteofyty, bolesti většinou ustupují, ale mohou se přenést na sousední i vzdálené segmenty, které přebírají funkci „zpevněného“ segmentu. U prosté spondylózy bývá kořenová symptomatologie vzácná. Na RTG snímku je vidět snížení meziobratlového prostoru a někdy sklerotizaci okrajových plošek, dále zjišťujeme okrajové osteofyty, které rostou směrem k sobě. U pokročilých fází nemoci mohou osteofyty meziobratlový prostor až přemosťovat [1].
3. Spondylartróza
Charakteristika
Jedná se o degenerativní onemocnění páteře, kdy artróza postihuje meziobratlové klouby. Onemocnění vzniká v přímé návaznosti na snížení intervertebrálního disku, kdy se změny na přední části intervertebrálního spojení přenášejí dorzálně (na intervertebrální klouby) jako na trojnožce. V důsledku toho dochází k tvorbě osteofytů, které zvyšují stabilitu intervertebrálních kloubů (již zmíněná Kirkaldy-Willisova teorie). Osteofyty mohou růst laterálně nebo do páteřního kanálu, kde mohou utlačovat durální vak, a tak se ke spondylartróze může přidružit posléze syndrom stenózy páteřního kanálu.
Diagnostika
Klinické obtíže se projevují bolestmi v postiženém úseku páteře, omezením pohybu a bolestivostí, která se zvětšuje při pokusu o pohyb. Pokud osteofyty utlačují páteřní kanál, je součástí příznaků neurologická symptomatologie. Na RTG snímku bývá patrné snížení intervertebrálního prostoru, na šikmých snímcích můžeme vidět známky degenerace intervertebrálních kloubů. Detailnější informace poskytuje CT vyšetření [1].
4. Spinální stenóza
Charakteristika
Spinální stenóza je heterogenní skupina nemocí charakterizovaná postupným zužováním spinálního kanálu bederní páteře. Syndrom spinální stenózy vzniká útlakem nervových struktur uvnitř páteřního kanálu, respektive dříve než opustí meziobratlový kanálek. Kompresí míchy vzniká myelopatie, kompresí kořenů vznikají kořenové syndromy s výpadky motoriky, citlivosti, případně se změnami reflexů. Normální rozměry páteřního kanálu v úrovni bederní páteře jsou předozadně nad 16 mm. Při hodnotě pod 12 mm hovoříme o relativní stenóze a zúžení pod 10 mm označujeme jako absolutní stenózu. Vznik syndromu spinální stenózy se dává do souvislosti s celou řadou příčin, které můžeme rozdělit na vrozené a získané. U získaných stenóz se na zúžení podílí protruze/herniace disku, spondylóza, spondylartróza (zejména osteofyty, hypertrofické facetové klouby) či nově hypertrofie ligamentum flavum. Získané příčiny nasedají často na vrozené predispozice. Samostatnou skupinu tvoří iatrogenní stenózy komplikující operace na páteři. Zúžení páteřního kanálu (z jakékoliv příčiny) vede k chronické kompresní ischemii dolní části míchy, respektive k syndromu caudae equinae a k následnému rozvoji příslušných neurologických příznaků.
Diagnostika
Stenóza bederní části páteře se projevuje bolestmi a neurologickými příznaky. Klinické obtíže nastupují většinou plíživě a bývají nejasné a nespecifické. Když se však stenóza rozvine, může být bolest velmi intenzivní, nárazová krátkodobá nebo dlouhodobá. Neurologické výpadky odpovídají postižené části míchy, respektive míšního kořene. Pacienti uvádí pocity tíhy a únavy v oblasti stehen a bérců, parestezie jedné nebo obou dolních končetin. Potíže se typicky zhoršují při chůzi a v extenzi páteře a zmírňují se po zastavení, vsedě nebo v předklonu (neurogenní klaudikace). Na RTG snímcích můžeme sice vidět obraz spondylózy či spondylartrózy, případně jiné poruchy struktury páteře (např. spondylolistézu), základním zobrazovacím nástrojem je však dnes MR. Přesnou šíři páteřního kanálu také zjistíme pomocí CT vyšetření. Myelopatie je prokazatelná při MR vyšetření [1].
5. Forestiérova choroba (spondylosis hyperostotica)
Je degenerativní onemocnění páteře charakterizované tvorbou mohutných přemosťujících osteofytů mezi těly obratlů. Tím je výrazně narušena kinematika páteře, postižený úsek je totiž zcela nepohyblivý. Na rozdíl od segmentálních nestabilit postihuje Forestiérova nemoc větší část páteře a neprovázejí ji bolesti. Obvykle se jedná o náhodný nález při RTG vyšetření páteře z jiného důvodu. Na RTG snímku bývá popisován obraz „cukrové polevy“. Častější je u mužů středního věku a postihuje většinou hrudní páteř [1].
6. Spondylolýza
Charakteristika
Jedná se o přerušení kontinuity oblouku obratle v oblasti zúžení (isthmu) v interartikulární části (obr. 5). Příčina není přesně známá, předpokládá se vliv dlouhodobého specifického přetížení, úrazů a vrozených dispozic.
Image 5. Spondylolýza a spondylolistéza 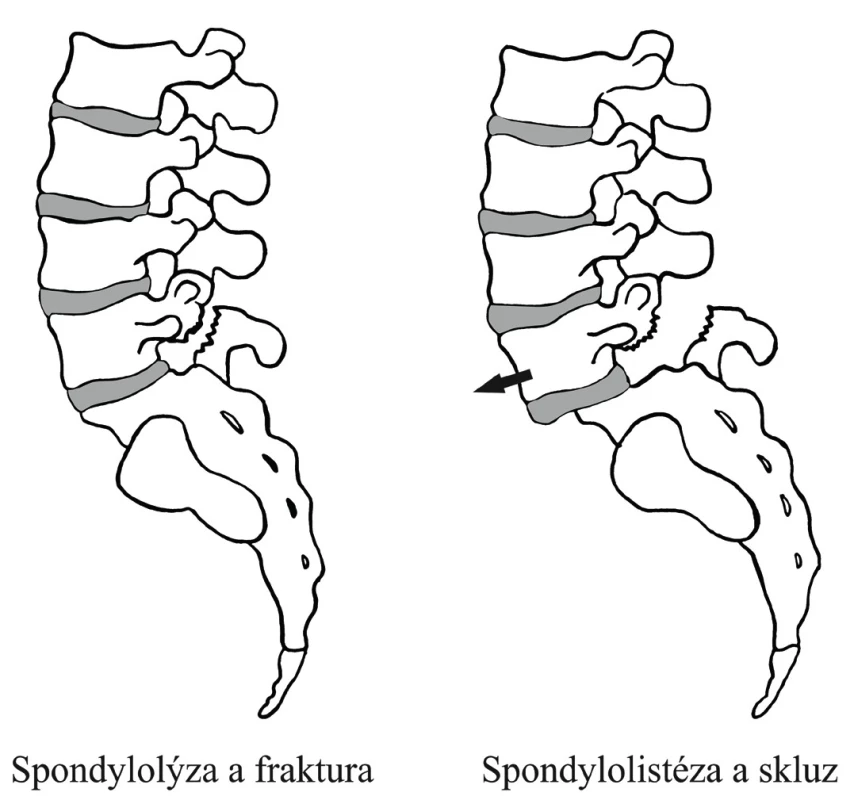
Diagnostika
Onemocnění je často klinicky němé, symptomatické formy se projevují v oblasti postiženého segmentu, nejčastěji v oblasti L5, méně často L3 nebo L4. Suverénní diagnostickou metodou je CT vyšetření. Spondylolýza je dobře prokazatelná také na bočném snímku páteře, kde je patrný tzv. „obraz psa s obojkem“, což je jasné znamení přerušení isthmu. Postižení může být pouze na jedné straně [1].
7. Spondylolistéza
Charakteristika
Spondylolistézu definujeme jako stav, při kterém došlo k předozadnímu posunu mezi dvěma sousedními obratli. Onemocnění patří mezi chronické nestability. Nejčastěji klouže kraniální obratel v oblasti L5/S1 směrem dopředu. Méně často dochází ke skluzu dorzálně v oblasti L4/L5 (retrolistéza). Spondylolistézy dělíme na kongenitální neboli dysplastické, u nichž může být skluz rozsáhlý a které se projevují již v dětství či během dospívání. Tzv. istmické spondylolistézy jsou nejčastější, nasedají obvykle na spondylózu (obr. 5). Předpokládá se u nich dispozice, vliv chronického přetížení a opakovaných úrazů (stresové fraktury). Degenerativní spondylolistéza je onemocněním osob ve středním věku a vzniká degenerací ploténky, respektive kloubních faset. Skluz nebývá velký, častěji bývá přítomna kořenová iritace. Vzácně se setkáváme s traumatickým typem spondylolistézy, který vzniká na základě zlomeniny pars interarticularis nebo pediklu. Patologické spondylolistézy vznikají na podkladě dříve probíhajícího onemocnění páteře, např. nádoru nebo zánětu. Iatrogenní bývají sdruženy s operačním výkonem. Podle velikosti skluzu dělíme radiologicky spondylolistézu do čtyř stupňů (Meyerdingovo dělení, založené na míře překrytí šířky sklouzávajícího obratle s obratlem kaudálním na bočním RTG snímku). Pro první stupeň je charakteristický skluz do 25 %, pro druhý stupeň do 50 %, pro třetí stupeň do 75 %, pro čtvrtý stupeň skluz v rozsahu 75 % až 100 %. Je-li horní obratel posunut o více než 100 %, jedná se o spondyloptózu.
Diagnostika
Obecně u páteře platí, že rozsah morfologického postižení nemusí korelovat přesně s rozsahem potíží. Malé skluzy mohou být asymptomatické i výrazně symptomatické. Nejčastějším příznakem spondylolistézy je bolest. Hlavní příčinou bolesti je nestabilita segmentu, později se přidává bolest svalová, vznikají svalové spasmy. U větších skluzů se mohou objevit také příznaky spinální stenózy. Základním diagnostickým krokem je RTG vyšetření. Detailní zobrazení poskytuje CT vyšetření, nález na měkkých tkáních hodnotíme pomocí MR vyšetření [1].
ZÁVĚRY PRO KLINICKOU PRAXI
Degenerativní onemocnění páteře jsou nepochybně spjata s mechanickým přetížením, včetně pracovního zatížení, a tudíž s pracovnělékařským posuzováním. Diferenciální diagnostika těchto nemocí může být někdy neobyčejně složitá. Degenerativní onemocnění bederní páteře je nutné nejprve odlišit od jiných závažných vertebrálních a extravertebrálních postižení, zejména nádorové a infekční etiologie (tab. 1). Tuto část diagnostiky by měli realizovat společně s určením klinické závažnosti postižení neurolog, ortoped/neurochirurg a rehabilitační lékař. I když se nakonec konkrétní případ uzavře jako degenerativní onemocnění páteře, je nejtěžší objektivně určit, nakolik se na vzniklém strukturálním postižení podílela pracovní zátěž.
Table 1. Diferenciální diagnostika onemocnění bederní páteře 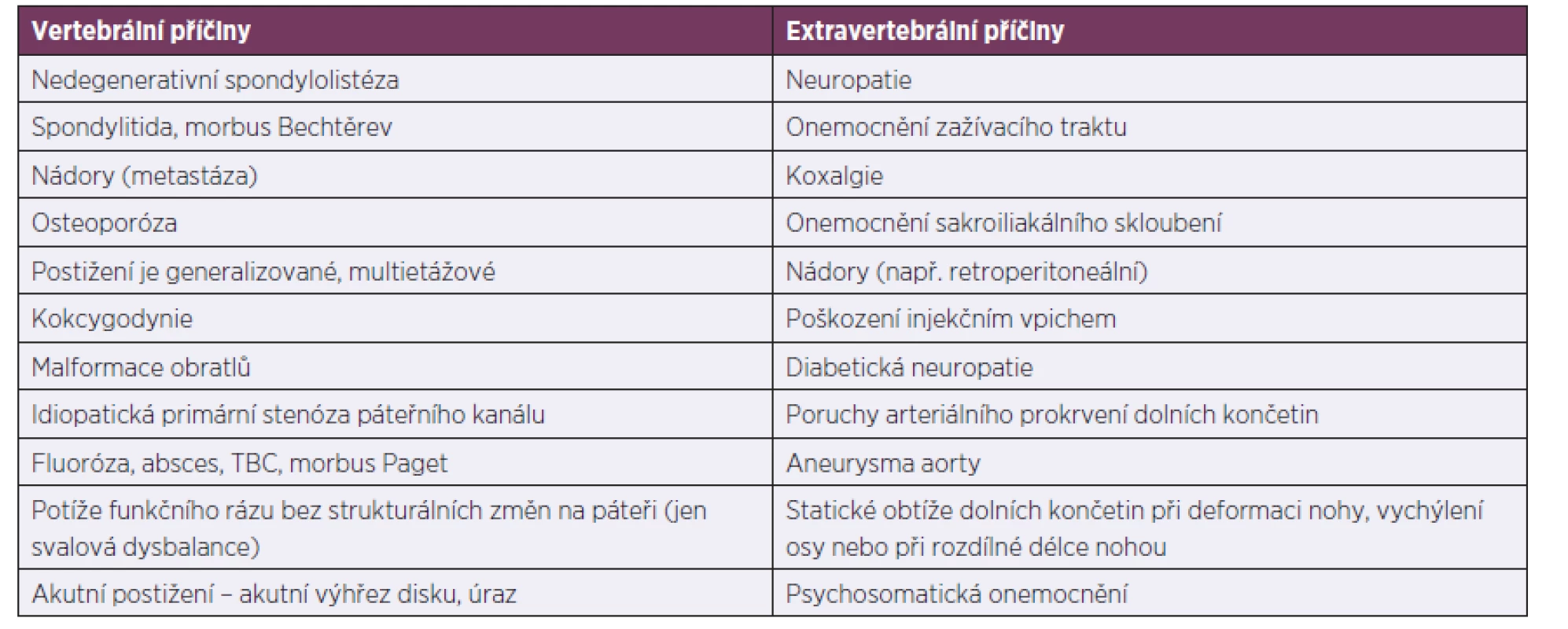
Práce vznikla za podpory grantu IGA MZ ČR č. NT/14471
Do redakce došlo dne 2. 6. 2015.
Do tisku přijato dne 17. 6. 2015.
Adresa pro korespondenci:
MUDr. Alena Boriková
Klinika pracovního lékařství FN Olomouc
I. P. Pavlova 6
775 20 Olomouc
e-mail: alena.borikova@fnol.cz
Sources
1. Gallo, J. Ortopedie, 2011, s. 128–132. ISBN 978 80 244 2486 6.
2. Hart, R. Degenerativní onemocnění páteře. 2014, s. 3–4, 48–49, 59–60, 69–70. ISBN 978-80-7492-067-7.
3. Hadjipavlou, A. G., Tzermiadianos, M. N., Bogduk, N., Zindrick, M. R. The patofysiology of disc degeneration: a critical reiew. J. Bone Joint Surg. Br., 2008, 90, 10, s. 1261–1270.
4. Hoy, D., Brooks, P., Blyth, F., Buchbinder, R. The Epidemiology of low back pain. Best Practise and Research Clinica l Rheumatology, 2010, 24, s. 769–781.
5. Hrabálek, L. Degenerativní onemocnění páteře. 2010, LF UP, s. 17.
6. Kirkaldy-Willis, W. H., Farfan H. F. Instability of the lumbar spine. Clin. Ortop., 1982, 165, s. 110–123.
7. Lötters, F., Burdorf, A., Kuiper, J. et al. Model forwork – relatedness of low-back pain. Scand. J. Environ. Health, 2003, 29, 6, s. 431–440.
8. Nedělka, T. Neuropatická komponenta chronických bolestí bederní páteře. Neurológia pre prax, 2011, 12, 2, s. 100–105.
9. Urban, J. P. G., Roberts, S. 2003. Degeneration of the intervertebral disc. Arthritis Res. Ther., 2003, 5, 3, s. 120–30.
10. Ústav zdravotnických informací a statistiky České republiky, aktuální informace č. 20, 2014, s. 2.
Labels
Hygiene and epidemiology Hyperbaric medicine Occupational medicine
Article was published inOccupational Medicine

2015 Issue 2-
All articles in this issue
- Lesk a bída nemocí z povolání
- Stav kvality hlasu pedagogů ostravských základních škol
- Degenerativní onemocnění bederní páteře, hlavní diagnostické jednotky
- Hyperbarická medicína v České republice – aktuální pohled
- Occupational lead poisoning (also) in the 21st century
- Patokineziologické změny v pohybovém aparátu u hráčů na basovou kytaru – význam prevence: série případů a literární přehled
- Occupational Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Degenerativní onemocnění bederní páteře, hlavní diagnostické jednotky
- Occupational lead poisoning (also) in the 21st century
- Hyperbarická medicína v České republice – aktuální pohled
- Lesk a bída nemocí z povolání
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

