-
Medical journals
- Career
Ovlivnění pracovní neschopnosti a invalidity při včasném záchytu karcinomu prsu z pohledu posudkového lékaře
: J. Bárková
: Česká správa sociálního zabezpečení
: Reviz. posud. Lék., 11, 2008, č. 1, s. 3-14
Autorka uvádí svoje zkušenosti onkologa a posudkového lékaře při posuzování karcinomu prsu, nejčastější malignity u žen. Kromě části klinické, obsahující i genetické vyšetření a jeho interpretaci, uvádí i svůj názor na posuzování pacientek s touto nemocí v jednotlivých subsystémech posudkové činnosti.
Klíčová slova:
karcinom prsu – TNM klasifikace – BRCA1 – BRCA2 – mamografie – screeningÚvod
Rakovina prsu – celospolečenský problém
Na úvod bych chtěla podotknout, že při své několikaleté praxi na onkologii jsem se setkávala s ženami různého věku postiženými karcinomem prsu. Některé jsem potom potkala jako posudková lékařka. Vždy na tyto ženy pohlížím s obdivem, jak dokáží čelit tak závažné chorobě, a to především po stránce psychické, protože právě psychika při této závažné diagnóze hraje velkou roli. Samotná léčba je záležitost trochu jiná. V dnešní době je již velmi zdokonalená a propracovaná diagnostika a léčebné postupy se též neustále zdokonalují.
Karcinom prsu je nejčastějším zhoubným nádorovým onemocněním žen. Svými důsledky zasahuje do všech oblastí života ženy, její rodiny a tím i do celé společnosti. Čím vyšší je incidence choroby a čím nižší je věk ženy v době diagnózy, tím jsou důsledky závažnější.
Karcinom prsu není záležitostí moderní doby, jde o onemocnění se starobylou historií. Už z doby 3000 let před Kristem pochází první zmínka o této chorobě. Chorobou se zabýval Hippokrates, později Galén. Snaha o účinnou léčbu se datuje od počátku 19. století. Současně s tím přicházejí i snahy o časnou detekci, snížení mortality a zlepšení kvality života.
Onkologie obecně prochází velkým vývojem jak v diagnostických, tak i léčebných možnostech. Chtěla bych poukázat na otázku, zda by byl karcinom prsu preventabilní, zda je screening efektivní, uvádím proto i některé studie ze screeningu. S tím souvisí co nejčasnější detekce karcinomu a souvislost s časnou léčbou a kvalitou života a v neposlední řadě i ovlivnění invalidity.
Incidence karcinomu prsu v západních zemích i u nás pořád ještě stoupá, přičemž úmrtnost trvale klesá. Výzkum z hlediska prevence stále pokračuje, přestože nejdůležitější rizikové faktory jako věk a reprodukční faktory nejsou prakticky ovlivnitelné, celý problém hormonální rovnováhy hraje nepochybně důležitou roli, a proto je nezbytný výzkum týkající se kontraceptiv a substituční léčby a jejich možné úlohy pro eventuální riziko karcinomu prsu. Další preventivní studie jsou potom zaměřeny na nositelky mutací BRCA1, BRCA2.
Ze statistik se získávají relativně přesné údaje o incidenci karcinomu prsu nebo o úmrtnosti na toto onemocnění. Statistiky však nevypovídají nic o prožitcích žen stižených touto chorobou ani o duševních mukách pacientek, které se musejí vyrovnat s chorobou samotnou, a navíc se mnohdy smiřují i s tělesnou mutilací způsobenou ablačním výkonem. Jedna z důležitých terapeutických snah proto směřuje k záchovným chirurgickým výkonům, jako je lumpektomie či parciální resekce, tzv. výkony prs zachovávající.
Cesta k tomu, aby se co nejvíce žen mohlo indikovat k operacím zachovávajícím prs, vede opět přes časnou diagnózu a zachycení nádoru co nejmenšího, nejlépe ještě nehmatného.
Stadia a rozdělení karcinomu prsu
- T: primární nádor.
- TX: primární nádor nelze posoudit.
- TO: žádné známky primárního nádoru.
- Tis: carcinoma in situ – intraduktální karcinom nebo lobulární carcinoma in situ nebo Pagetova choroba bradavky bez prokazatelného tumoru.
Poznámka: m. Paget s prokazatelným tumorem se klasifikuje podle velikosti nádoru.
T1 – nádor 2 cm nebo méně v největším průměru:
- T1a – 0,5 cm nebo méně v největším průměru,
- T1b – větší než 0,5 cm, ale ne více než 1 cm v největším průměru,
- T1c – větší než 1 cm, ale ne více než 2 cm v největším průměru.
T2 – nádor větší než 2 cm, ale ne více než 5 cm v největším průměru.
T3 – nádor větší než 5 cm v největším průměru.
T4 – nádor jakékoli velikosti s přímým šířením na stěnu hrudní nebo kůži.
Poznámka: hrudní stěna zahrnuje žebra, interkostální svaly a musculus serratus anterior, nikoli však pektorální sval.
- T4a – se šířením na stěnu hrudní;
- T4b – edém (včetně peau d’orange), ulcerace kůže hrudníku nebo satelitní metastázy v kůži téhož prsu;
- T4c – kritéria T4a a T4b dohromady;
- T4d – zánětlivý (inflamatorní) karcinom.
Poznámky:
- zánětlivý (inflamatorní) karcinom prsu je charakterizován difuzní hnědou indurací kůže s erysipeloidním okrajem, obvykle bez hmatného nádoru. Je-Ii negativní kožní biopsie a nelze zjistit lokalizovaný měřitelný primární nádor, odpovídá pak tomuto klinicky zánětlivému (infamatornímu) karcinomu (T4d) patologická klasifikace pTX;
- vtažení kůže nebo mamily nebo jiné kožní změny – kromě zmíněných v klasifikaci T4 – se mohou objevit i u T1, T2 nebo T3, aniž by ovlivnily klasifikaci.
- N – regionální uzliny.
- NX – regionální mízní uzliny nelze hodnotit.
- N0 – žádné metastázy v regionálních mízních uzlinách.
- N1 – metastázy v pohyblivých stejnostranných axilárních mízních uzlinách.
- N2 – metastázy ve stejnostranných axilárních mízních uzlinách, které jsou fixované k sobě navzájem nebo k jiným strukturám.
- N3 – metastázy ve stejnostranných mízních uzlinách podél a. mammaria interna.
- M – vzdálené metastázy.
- MX – přítomnost vzdálených metastáz nelze posoudit.
- MO – nejsou vzdálené metastázy.
- M1 – vzdálené metastázy (včetně metastáz do supraklavikulárních uzlin), kategorie M1 se může dále specifikovat: plicní (PUL), kostní dřeně (MAR), kostní OSS, pohrudniční (PLE), jaterní (HEP), pobřišniční (PER), mozkové (BRA), kožní (SKI), uzlinové (LYM), nadledvinové (ADR), jiné (OTI).
- pT primární nádor – patologická klasifikace vyžaduje vyšetření primárního nádoru bez makroskopicky zřejmého nádoru na okrajích resekátu; případ může být klasifikován jen tehdy, je-li nádor na okrajích resekátu prokázán nanejvýš mikroskopicky.
Kategorie pT odpovídají kategoriím T.
Poznámka: při pT klasifikaci se velikost nádoru určí po změření invazivní komponenty; je-li velká komponenta in situ (např. 4 cm) a malá invazivní komponenta (např. 0,5 cm), pak se nádor klasifikuje jako pT1.1.
- pN regionální mízní uzliny – patologická klasifikace je možná jen v případě vyšetření patologem alespoň dolních axilárních uzlin (úroveň 1); taková resekce obsahuje obvykle 6 a více uzlin.
- pNX – regionální mízní uzliny nelze posoudit (nebyly odebrány k vyšetření anebo byly odstraněny dříve).
- pN0 – žádné metastázy v regionálních mízních uzlinách.
- pN1 – metastázy v pohyblivých stejnostranných axilárních uzlinách.
- pN1a – jen mikrometastázy (žádná větší než 0,2 cm).
- pN1b – metastázy v uzlinách, alespoň jedna větší než 0,2 cm.
- pN1bi – metastázy v 1–3 uzlinách, alespoň jedna větší než 0,2 cm, ale všechny menší než 2 cm.
- pN1 bii – metastázy ve 4 a více uzlinách, alespoň jedna větší než 0,2 cm, ale všechny menší než 2 cm.
- pN1biii – metastázy se šíří přes pouzdro uzliny (všechny menší než 2 cm).
- pN1 biv – metastázy v uzlinách 2 cm nebo více v největším průměru.
- pN2 – metastázy ve stejnostranných axilárních uzlinách, fixované mezi sebou nebo na jiné struktury.
- pN3 – metastázy v uzlinách podél a. mammaria interna.
- pM vzdálené metastázy – kategorie pM odpovídají kategoriím M.
V tabulce 1 je uvedeno rozdělení do klinických stadií.
1. Rozdělení do klinických stadií 
Histopatologická klasifikace primárního karcinomu prsu
1. Neinfiltrující:
- ca in situ (prekancerózy),
- lobulární ca in situ – LCIS,
- duktální ca in situ – DCIS.
2. Infiltrující:
- a) lobulární – invazivní lobulární ca,
- b) tubulárně alveolární varianta lobulárního ca,
- c) duktální
běžné varianty:
- papilární ca (intraduktální, intracystický),
- kribriformní ca,
- tubulární ca,
- mucinózní ca,
- medulární ca,
- duktální invazivní ca,
- kombinovaný duktální a invazivní ca,
- atypický medulární ca,
- komedo ca,
- smíšený mucinózní ca;
vzácné varianty:
- ca secernující lipidy,
- karcinoid,
- Paget s duktální složkou,
- Paget bradavky – pouze kůže,
- ca bohatý na glykogen,
- ca juvenilní sekreční;
komplexní varianty:
- ca s dlaždicovou metaplazií,
- adenoidně cystický ca,
- apokrinní ca.
Přehled významných rizikových faktorů karcinomu prsu a jejich vztah k onemocnění
Faktory životního stylu
- Kouření – je zřejmé, že při účinku polyaromatických uhlovodíků (karcinogeny obsažené v tabákovém kouři) hraje významnou úlohu při vzniku nádoru aktivita enzymu N-acetyltransferázy. Dosavadní studie nepotvrdily přímou souvislost mezi polymorfismem genu a rizikem vzniku karcinomu prsu.
- Alkohol – aktuální epidemiologické studie prokázaly nepříznivý vliv zvýšené konzumace alkoholu na riziko vzniku karcinomu prsu. Mechanismus účinku je dán prostřednictvím ovlivnění hladiny estrogenů v ženském organismu, narušením integrity buněčných membrán a inhibicí reparačních změn.
- Stravovací návyky – energetická hodnota potravy ovlivňuje energetický metabolismus organismu a tedy produkci steroidních hormonů. Zastoupení a typ tuků v potravě spolu s podílem příjmu zeleniny a ovoce hrají významnou roli při vzniku malignit obecně. Zdá se, že dieta bohatá na vlákninu, ovoce a zeleninu je spojena s nižším rizikem vývoje karcinomu prsu.
- Obezita – provedené epidemiologické studie prokázaly zvýšené riziko vývoje onemocnění u obézních žen diagnostikovaných po menopauze.
- Fyzická aktivita – zvýšená fyzická námaha inhibuje produkci steroidních hormonů v ovariích a snižuje hladinu krevního inzulinu. Pozitivní vliv fyzické aktivity na snížení rizika vzniku karcinomu prsu může být dále zprostředkován stimulací imunitního systému – především posílením jeho role při rozpoznání a likvidaci neoplastických buněk.
Faktory osobní anamnézy
- Rasa – u bělošské populace je prokázané riziko vyšší než u populace černošské aAsiatek. Na-proti tomu mortalita na karcinom prsu vykazuje odlišný trend (vyšší mortalita u černošek).
- Geografická oblast – migrační studie, které zkoumaly populaci přesídlenou z oblastí s nízkou incidencí karcinomu prsu do oblasti s incidencí vysokou, vykázaly zvýšení a vyrovnání s výskytem v hostitelské oblasti. Tento fakt je známý u japonské populace, která přesídlila na Havaj a do USA. Fenomén svědčí pro účast zevních faktorů v etiologii vývoje karcinomu prsu.
- Věk – u žen nad 50 let věku je zaznamenáno zvýšené riziko vzniku karcinomu prsu.
- Tělesná výška – studie prokázaly zvýšené riziko rozvoje malignity u vyšších žen.
- Střední krevní tlak – dokumentován je vztah mezi zvýšeným středním krevním tlakem v době těhotenství a vyšším rizikem vzniku karcinomu prsu.
- Historie histopatologické změny prsní tkáně – výskyt patologické změny prsní tkáně v osobní anamnéze představuje významný a potvrzený prediktivní faktor vzniku karcinomu prsu. Některé benigní léze prsu jsou přítomny společně s karcinomem. Z hlediska rizikovosti pro vývoj karcinomu prsu se více než 30 let traduje, že je účelné rozdělit benigní nálezy na mastopatie neproliferativní (bez zvýšení rizika), dále mastopatie proliferativní (1,5–2násobné zvýšení rizika) a mastopatie proliferativní s atypiemi (4–5násobné zvýšení rizika).
Při vývoji vlastního karcinomu je důležité tzv. preklinické období, které je velmi variabilní. Předpokládá se, že kratší je u mladších žen, prodlužuje se s přibývajícím věkem. Předpokládá se dále, že tento interval je u žen ve věku 40–49 let 1,7 roku, ve věku 50–59 let činí 3,3 roku, ve věku 60–69 let je 3,8 roků a u žen starých 70–79 let je 2,6 roku.
Hormonální a gynekologické faktory
- Menarché – dřívější nástup menstruace před dvanáctým rokem – patří k významným rizikovým faktorům vzniku karcinomu prsu.
- Menopauza – vyšší věk menopauzy zvyšuje riziko vývoje onemocnění, ovlivňuje délku expozice organismu estrogenům, a je tak interpretovaným prediktivním rizikovým faktorem.
- Věk při prvním porodu – výrazně zvýšené riziko karcinomu prsu u bezdětných žen a u žen s prvním těhotenstvím po 30. roce života se vysvětluje absencí nebo opožděnou diferenciací prsní tkáně.
- Počet porodů – u žen s vyšším počtem dětí se pozoruje snížení rizika v důsledku kratší životní expozice endogenním steroidním hormonům.
- Kojení – akt kojení a délka kojení ovlivňují přímo hladinu estrogenů v ženském organismu.
- Hormonální léčba – hormonální přípravky obecně (náhradní hormonální léčba v klimakteriu, hormonální antikoncepce) ovlivňují přímo metabolismus steroidních hormonů v ženském organismu. Studie zaměřené na analýzu vlivu užívání hormonálních přípravků nepřinášejí jednoznačné závěry; obecně je možno říci, že u žen užívajících tyto přípravky existuje zvýšené riziko vzniku karcinomu prsu. Podstatný je ale věk při jejich užívání a délka období užívání.
Řada studií ukázala na zvýšené riziko vzniku karcinomu prsu u žen, které užívaly orální hormonální antikoncepci. Bylo u nich prokázáno zvýšené riziko do 10 let od ukončení užívání antikoncepce. Vliv substituční hormonální léčby na riziko vzniku karcinomu prsu není jednoznačný. Studie ve Švédsku prokázala zvýšené riziko u estrogen-progestinových preparátů po 10 letech podávání. Jiné studie prokázaly u žen užívajících náhradní hormonální léčbu nižší riziko vzniku onemocnění, další studie potom zvýšení rizika až po 15 letech od ukončení podávání hormonální léčby. Zřejmé je rovněž navýšení karcinogenního účinku při užívání jak hormonální antikoncepce, tak substituční hormonální léčby.
Genetické faktory
Zřejmý vztah mezi zárodečnými mutacemi specifických genů a rizikem vzniku karcinomu prsu byl potvrzen řadou epidemiologických studií. Analýza rodinné anamnézy je základním indikátorem možné hereditární formy nádorů prsu. Na podkladě rizikové rodinné anamnézy, která musí z hlediska věku při výskytu nádorového onemocnění posuzovat nejméně tři generace a potvrdit udávané diagnózy v dokumentaci, je možné indikovat molekulárně genetické testování známých predispozičních genů BRCA1 a BRCA2. Tyto geny patří do skupiny tumor supresorových genů a nosičství zárodečné mutace u ženy znamená vysoké riziko onemocnění karcinomem prsu během života. Podle studií geneticky podmíněných nádorů bylo stanoveno přibližné celoživotní riziko možného onemocnění karcinomem prsu až 85%, tj. 10krát vyšší než má ostatní populace. Penetrace genu je však různá u různých žen i v rámci jedné rodiny a nelze s určitostí předpovědět, zda a kdy se nádorové onemocnění objeví. Dále se zvyšuje i riziko jiných typů nádorů, především nádorů vaječníků, tlustého střeva a dispenzarizace pacientů musí s těmito riziky do budoucna počítat. Genetické vyšetření umožňuje predikci rizika u dalších zatím zdravých příbuzných, což má velký vliv na správně vedenou primární a sekundární prevenci nádorů. Mutace v BRCA1 a BRCA2 genu jsou dědičné autozomálně dominantně a potomek nositele mutace má 50% riziko stejnou mutaci zdědit.
Geny, které způsobují dědičnou formu karcinomů prsu, byly objeveny v roce 1994 a 1995 po dlouholetých výzkumech. Jsou to geny BRCA1 a BRCA2, které jsou zodpovědné za většinu dědičně podmíněných karcinomů prsu.
Podíl zodpovědnosti genů BRCA1 a BRCA2 na dědičných případech nádoru prsu:
- 52 % rodin: vazba onemocnění k BRCA1 genu.
- 32 % rodin: vazba k BRCA2 genu.
- 16 % rodin: vazba k jinému genu.
Základní charakteristika genů BRCA1 a BRCA2:
- BRCA1 gen je lokalizován na chromozomu 17q21.
- BRCA2 gen je lokalizován na chromozomu 13q12-13.
Kazuistika 1
Probandka onemocněla karcinomem prsu v 45 letech. Její sestra se léčila pro karcinom prsu od 40 let a zemřela ve 44 letech.
Matka se léčila pro karcinom prsu od 58 let, sestra matky zemřela na totéž onemocnění v 60 letech. V předchozí generaci se léčila na karcinom prsu matka matky probandky i sestra matky.
Podle rodinné anamnézy byl evidentní přenos dominantně dědičné dispozice k zhoubným nádorům prsu.
U probandky bylo po genetickém poradenství provedeno testování genů BRCA1 a BRCA2. Byla zjištěna patogenní mutace v genu BRCA2 a byly testované zdravé příbuzné. Ani její zdravá sestra, ani obě testované sestřenice ze strany matky nejsou nositelkami stejné mutace v BRCA2 genu a nemají vysoké dědičné riziko nádorového onemocnění.
Kazuistika 2
Probandka onemocněla karcinomem prsu v 49 letech a karcinomem ovaria v 55 letech. Její sestra se léčila pro karcinom prsu ve 46 letech a karcinom kolorekta v 53 letech. Další sestra zemřela na karcinom ovaria v 44 letech, léčila se již od 22 let. Nejstarší bratr zemřel na karcinom ledviny.
Ani otec, ani matka probandky nezemřeli na nádorové onemocnění, je proto možné, že dědičné riziko spíše přichází ze strany jejího otce.
Genetické testování u probandky odhalilo patogenní mutaci v genu BRCA1. Byly testovány její dcery i další zdravé a nemocné příbuzné v rodině. Ani jedna z dcer nezdědila stejnou mutaci a nemá dědičné riziko onemocnění. Další dvě neteře byly rovněž testovány negativně. Není nutná specializovaná prevence.
Zda souviselo nádorové onemocnění ledvin u bratra s nalezenou mutací v rodině není známo.
Návrhy preventivní péče o ženy nositelky mutace v BRCA1 a BRCA2 genech
Cílená prevence by měla začít již v časném věku – kolem 20 let. Většinou se doporučuje, aby toto sledování bylo prováděno v onkologických centrech, kde je lepší přístrojové vybavení, větší diagnostické zkušenosti a možnost komplexní týmové práce více specialistů.
Úprava životosprávy
- Zvýšit obsah ovoce a zeleniny ve stravě na čtyři dávky denně.
- Snížit obsah tuků, spotřebu masa a uzenin.
- Dostatek pravidelné fyzické aktivity.
- Omezit na minimum styk se škodlivinami.
- Prevence nadměrného slunění.
- Prevence nadměrného stresu.
Preventivní operace
- Profylaktická mastektomie – bilaterální profylaktická mastektomie je výkon, který snižuje incidenci karcinomu prsu na 5 %. Reziduální riziko je způsobeno nemožností kompletně odstranit prsní žlázu.
- Profylaktická adnexektomie – je výkon, který snižuje riziko malignity na 1–3 %. U přibližně 3 % žen po adnexektomii dochází ke vzniku tzv. ovarian-like karcinomu, který má stejné biologické chování jako epitelový ovariální karcinom. Operace se většinou doporučuje mezi 35.–40. rokem věku. Po adnexektomii se také snižuje riziko karcinomu prsu díky estrogenní depleci.
Mamografie a screening
Detekce choroby v době, kdy je tato ještě mutabilní, skýtá příležitost začít efektivní léčbu ještě před vývinem metastáz a tím dosáhnout snížení úmrtnosti.
Z dostupných metod vedoucích k časné diagnóze je mamografie prvořadá. Dalšími metodami je fyzikální vyšetření prováděné velice zkušenými kliniky a samovyšetřování prováděné ženami samotnými.
První screeningové studie sledující včasný záchyt karcinomu prsu započaly v 60. letech minulého století a mnohé pokračují dodnes. Řada přeživších žen, které byly zahrnuty do tehdejších studií, jsou doposud ve sledování a jsou předmětem řady sdělení. Určitým nedostatkem některých studií bylo to, že od počátku prospektivně nedělily ženy do určitých věkových podskupin.
Je screening skutečně efektivní – přehled některých prací
Až práce Michaelsona jako první prokázala, že přežití nemocných s invazivním karcinomem prsu je přímou funkcí velikosti nádoru v době zahájení léčby, nezávisle na způsobu jeho detekce. Matematickou analýzu autoři provedli na populaci 1352 žen s invazivním karcinomem prsu diagnostikovaným v letech 1966–1990. Ženy s invazivním karcinomem stejné velikosti z téhož období přežívaly stejně dlouho, ať byl nádor zjištěn pouze klinicky nebo pouze mamograficky či kombinací různých metod. Velikost nalézaných tumorů se postupem let měnila. Během poslední dekády se značně zmenšila u žen mimo mamografický screening.
To lze vysvětlit tím, že ženy jsou mnohem uvědomělejší a lékaře navštíví již při pouhém vlastním podezření na nádor. Nicméně z uvedené práce je jasné, že nejlepší cestou, jak dosáhnout optimálního přežití žen s rakovinou prsu, je plánovitý mamografický screening, protože právě ten skýtá možnost odhalit co nejmenší nádory.
Dalším kladným efektem časné diagnózy je i zvýšený podíl provedených záchovných chirurgických výkonů.
Jiná práce se zabývala vztahem detekční metody a histologického typu karcinomu v populaci 2341 nemocných žen ve Wisconsinu. V uvedené skupině bylo 41 % karcinomů zjištěno mamograficky, 48 % si objevily ženy samy, 11 % bylo zjištěno klinickým vyšetřením, 50 % všech duktálních karcinomů bylo nalezeno ženami samotnými, 40 % při screeningové mamografii, 10 % během rutinního klinického vyšetření, přičemž duktálních karcinomů bylo více než 80 % ze všech.
Lobulární karcinom byl odhalen ve 41 % samovyšetřením, ve 42 % screeningovou mamografií a v 17 % klinickým vyšetřením. I ve všech dalších subtypech byl vždy velký podíl karcinomů zjištěných samovyšetřením a nad 10 % rutinním klinickým vyšetřením. Tato práce ukazuje na důležitost samovyšetřování a nezanedbatelnou úlohu klinického vyšetření jako rutinní součásti obecného vyšetřovacího schématu, a to i v éře probíhajícího mamografického screeningu.
Po řadu let byl význam mamografického screen-ingu považován za jednoznačně efektivní. V roce 2000 a 2001 byly však publikovány kontroverzní názory v pracích Olsena a Gotzsche. Autoři zpochybňovali význam mamografického screeningu a uváděli, že falešně pozitivní výsledky zvyšují podíl zbytečných chirurgických výkonů a vyvolávají anxiozitu klientek. Následovaly ostré polemiky, přepracování řady studií a další práce, které názory obou autorů vyvracely. V seriózním onkologickém tisku se stále objevují další a další práce, které prokazují užitečnost a efektivitu mamografického screeningu.
Švédská studie sedmi hrabství znovu zpracovala a podrobila podrobné matematické analýze data 14 092 žen s karcinomem prsu, přičemž nejstarším datem nastartování screeningu v jednom z hrabství byl rok 1978 a nejmladším rok 1994. Tento organizovaný screening sedmi hrabství kryje asi 33 % švédské populace žen a jeho výsledkem je 40–45% redukce úmrtnosti mezi ženami skutečně prošlými screeningem. V populaci ke screeningu pozvaných žen s posléze diagnostikovaným karcinomem je redukce mortality o 30 %. Výsledky vypovídají o tom, že redukce úmrtí na karcinom prsu je způsobena převážně screeningem.
Uznávají se dva základní aspekty efektivního screeningového programu:
- a) screeningový test musí odhalit časný karcinom, který je ještě klinicky němý, ale testem je rozpoznatelný;
- b) terapie časného karcinomu zjištěného během screeningu musí být efektivnější než terapie karcinomu odhaleného běžným způsobem mimo screening.
Je nutné si uvědomit, že populace prošlá screeningem se rozdělí do čtyř skupin:
- a) skutečně pozitivní – tj. veškeré výsledky svědčí o přítomnosti hledaného karcinomu;
- b) skutečně negativní – veškeré diagnostické výsledky vylučují přítomnost hledaného karcinomu;
- c) falešně pozitivní výsledek – je vyloučen dalšími diagnostickými metodami a vylučuje přítomnost hledaného karcinomu;
- d) falešně negativní výsledek u jedinců, kteří trpí hledaným karcinomem.
Benefit ze screeningu mají pouze osoby se skutečně pozitivními výsledky, tj. trpí hledanou chorobou. Část z nich se může díky časné diagnóze a menšímu rozsahu choroby podrobit méně radikální léčbě, má lepší prognózu a delší předpokládanou délku života.
Přehled historických zahraničních screeningových mamografických studií
- Newyorská studie – HIP (Health Insurance Plan of New York Randomized)
Studie HIP započala v prosinci 1961 a byla to první randomizovaná kontrolovaná studie, která podala přehled o výtěžnosti mamárního screeningu pomocí mamografie a klinického vyšetření. Ve studii bylo 62 000 žen ve věku 40–64 let, které byly rozděleny do dvou skupin. Studijní skupina se podrobila 1krát ročně klinickému vyšetření a mamografii ve dvou projekcích po dobu 4 let. Kontrolní skupina měla péči obvyklou v té době. Po deseti letech od vstupu do studie autoři zjistili ve studijní skupině o 30 % méně úmrtí na karcinom prsu než v kontrolní skupině. Po 18 letech od počátku studie byla úmrtnost ve zkoumané skupině oproti kontrolám nižší o 23 %, přičemž 33 % karcinomů se zjistilo mamograficky, jen 45 % pouze klinickým vyšetřením a 22 % kombinací obou metod.
- Švédská studie
Švédská studie dvou hrabství probíhala v hrabstvích Koppaberg a Ostergotlan. Do studie vstoupilo 133 000 žen ve věku 40–49 let, z čehož ve screeningové skupině jich bylo 77 000. Ženy ve sledované skupině se podrobily mamografii v jedné projekci (šikmé mediolaterální). Klinické vyšetření se neprovádělo. Po 8 a 14 letech od vstupu do studie se zjistil o 30 % nižší počet úmrtí na rakovinu prsu ve screeningové skupině oproti kontrolám.
- Edinburgská studie
Začala v roce 1979 a zahrnula 45 000 žen, které byly rozděleny do dvou skupin. U zkoumané skupiny se klinické vyšetření provádělo ročně a mamografie ve dvou projekcích 1krát za 2 roky. Ženy byly ve věku 45–64 let a podrobily se screeningu ve čtyřech kolech. Po sedmi letech se zjistila 17% redukce mortality ve screeningové skupině ve srovnání s kontrolami.
Efektivita mamografického screeningu
- Efektivita screeningu žen mladších 50 let
Otázka není dosud přesně zodpovězena. Důvody, které vedou řadu autorů k názoru o menší efektivitě, jsou zejména menší senzitivita vyšetření zapříčiněná vyšší denzitou prsů u mladších žen a tendencí karcinomu prsu k rychlejšímu růstu v mladším věku, což by logicky vyžadovalo kratší intervaly mezi screeningovými koly. První výsledky studie HIP a švédské studie neukázaly jasný efekt na mortalitu žen po 50. roce věku, tyto studie však nebyly zaměřeny věkově. V posledních letech provedla řada autorů metaanalýzy všech randomizovaných studií s cílem odhalit možnou věkovou závislost. Metaanalýza z roku 1993 prokázala redukci mortality na karcinom prsu o 15 % u žen ve věku 40–49 let v době vstupu do studie. Naproti tomu redukce mortality u žen ve věku 50–74 let byla 24%.
Řada výzkumníků klade v interpretaci výsledků proběhlých studií stále častěji důraz na efektivitu screeningu u mladších žen.
- Screening žen vyššího věku
Ve studiích, kde vstupní věk byl nad 60 let, se neprokázal větší efekt na snížení mortality oproti ženám mezi 50–60 lety. Argumenty pro zařazování starších žen do screeningových programů hovoří zejména o menší efektivitě dané menším počtem uspořených let života. Nutno vážit náklady oproti benefitu, neboť větší počet časných lokálně omezených nálezů nemá většinou vliv na mortalitu. Screeningový program po 69. roce věku má malý vliv na zvýšení počtu předpokládaných let života a celá organizace screeningu včetně nepříjemných pocitů bolesti během mamografie může přivodit starší ženě úzkost a značný diskomfort, který není vyvážen přiměřeným přínosem.
- Screening rizikových žen
Má se za to, že 5–10 % karcinomů prsu se vyskytuje u žen s genetickou predispozicí, zejména tam, kde je pozitivní BRCA1 a BRCA2. Je nerozřešenou otázkou, zda screening u těchto žen by měl být frekventovanější a začít v nižším věku.
Současné screeningové programy
V Německu byla randomizovaná studie provedena v oblasti Mnichova. Screeningem prošlo 1319 žen nad 50 let věku. Redukce mortality činila 44,8 % u žen prošlých mamografií a 25,1 % u žen prošlých klinickým palpačním vyšetřením oproti ženám, které žádným screeningovým vyšetřením neprošly.
Benefit ze screeningu, který začal v roce 1987, mají rovněž v Anglii a Walesu. Krátkodobé výsledky předčily očekávání a ke snížení úmrtnosti došlo ve 20 %.
Počátky mamografického screeningu v České republice
První pilotní screeningovou studií u nás byla studie uskutečněná ve Fakultní Thomayerově nemocnici. Probíhala od roku 1996, přivedla do screeningu 2788 žen. Při pohovoru nad dotazníkem malá část žen (asi 7 %), které přicházely jako symptomatické, přeci jen přiznala, že vědí o bulce v prsu. Občasnou sekreci z bradavky uvedla 2 % žen. Během screeningového programu bylo diagnostikováno celkem 43 karcinomů, z toho 6 karcinomů in situ, které by bez aktivního pozvání žen nebyly odhaleny, 19 karcinomů T1 bylo mamograficky rozpoznáno ve 13 případech, na hodnocení mortality je pochopitelně příliš brzy.
Faktory ovlivňující úspěšnost screeningu
- U některých se předpokládá, že by mohly eventuálně ovlivnit výtěžnost screeningu (fyzikální vyšetření, samovyšetřování), u dalších lze takřka s jistotou říci, že ovlivňují screening velmi podstatně (způsob pozvání a procento žen, které výzvě vyhoví, interval mezi screeningovými koly, hormonální vlivy, interpretace výsledků, četnost opakovaných pozvání).
- Nezbytným předpokladem úspěšného screeningu je samozřejmě kvalitní radiodiagnostika, tedy kvalita celého zobrazovacího procesu.
Posuzování dočasné pracovní neschopnosti
Posuzování dočasné pracovní neschopnosti je nedílnou součástí léčebně preventivní péče ošetřujícího lékaře a vychází z právní úpravy uvedené v zákoně č. 20/1966 Sb., o péči o zdraví lidu, v zákoně č. 582/1991 Sb. a vyhlášce č. 31/1993 Sb., v platném znění.
Ošetřujícím lékařem se pro tyto účely rozumí lékař, který má občana ve své péči.
Důvodem k uznání dočasné pracovní neschopnosti jsou důvody medicínské, kdy lékař zjistí, že zdravotní stav ženy nedovoluje vykonávat dosavadní zaměstnání nebo plnit povinnosti uchazeče o zaměstnání a je ošetřována ambulantně nebo ústavně.
Ve většině případů se posudkový lékař poprvé setká s pacientkou v ordinaci ošetřujícího lékaře, nejčastěji při LPK. Zde u ženy již proběhlo nebo probíhá ambulantní přešetřování, a to budˇ na základě předcházejícího preventivního vyšetření se suspektním nálezem v prsu, nebo si žena sama při samovyšetřování objevila uzlinku v prsu a sama kontaktuje lékaře. Ve zdravotní dokumentaci by měl posudkový lékař postupně nalézat všechna potřebná vyšetření:
- Hematologická vyšetření: vyšetření krevního obrazu, vyšetření sedimentace.
- Biochemická vyšetření: základem jsou hladiny urey, kreatininu, bilirubinu, jaterních testů – ALT, AST, GMT, ALP.
- Vyšetření moči a močového sedimentu.
- Vyšetření nádorových markerů – běžně se doporučuje Ca 15-3, CEA, TPS – tyto se používají ve snaze včas zachytit recidivu nebo k monitorování onkologické léčby.
- Zobrazovací metody pro prs:
- Mamografie – obvyklá základní vyšetřovací metoda u žen s klinickými příznaky onemocnění prsu, u mladých žen se indikuje jen individuálně ve vybraných případech, a to zpravidla na základě výsledku sonografie.
- Ultrasonografie prsu – metoda vhodně doplňující mamografii, zejména u denzních prsů či při nejednoznačném nálezu na mamogramu. U žen mladých, těhotných a kojících je zpravidla zobrazovací metodou číslo jedna.
- Duktografie – provedení mamografie po aplikaci kontrastní látky do mlékovodu, umožňuje odhalit papilomy či papilokarcinomy.
- Magnetická rezonance prsu – nová vyšetřovací metoda; použití ve vybraných odděleních, pomáhá k odlišení jizvy od nádorové recidivy či u nejasných nálezů u mamograficky denzních prsů.
- CT prsu – hlavní indikací je posouzení vztahu dorzálně lokalizovaného karcinomu k hrudní stěně.
- lZobrazovací metody pro ostatní orgány – sídlo metastáz:
- Rentgenový snímek hrudníku.
- Ultrasonografie břicha – zobrazení jaterního parenchymu, ložiskových změn, ascites.
- Scintigrafie skeletu – odhalí metastatický proces.
- Počítačová tomografie – při podezření na meta-statické postižení upřesňuje rozsah a charakter změn.
- Magnetická rezonance – vhodná metoda v diagnostice metastáz v oblasti páteřního kanálu a zadní jámy lební, přínos při nejednoznačném nálezu na skeletu.
- Konečná diagnóza – verifikace
Vždy je nutná histologická verifikace, údaje získané při verifikačním výkonu určují zásadní léčebnou strategii:
- excize z tumoru,
- exstirpace tumoru,
- punkční biopsie,
- punkční cytologie – výjimečně se můžeme spokojit; negativní výsledek nelze z diagnostického hlediska považovat za konečný.
Shrnutím všech těchto faktů se posudkový lékař orientuje v tom směru, že pokud se při své práci setká se ženou, u které je potvrzena diagnóza karcinomu prsu, je více než pravděpodobné, že se bude jednat o dlouhodobou pracovní neschopnost, tudíž z toho vyplývá přítomnost dlouhodobě nepříznivého stavu a – eventuálně podle histologické klasifikace a léčby – pak zvažování částečné či plné invalidity.
Posuzování částečné a plné invalidity
Základem posuzování invalidity je zjištění dlouhodobě nepříznivého zdravotního stavu a pracovního potenciálu posuzované ženy. Tento základní princip je promítnut do posuzování míry poklesu schopnosti soustavné výdělečné činnosti podle zákona č. 155/1995 Sb., v platném znění, a jeho prováděcí vyhlášky č. 284/1995 Sb., v platném znění.
V našem systému důchodového pojištění existují dva typy invalidity u žen s diagnózou karcinomu prsu:
- Částečná invalidita – jestliže z důvodu dlouhodobě nepříznivého zdravotního stavu poklesla pojištěncova schopnost soustavné výdělečné činnosti nejméně o 33 %.
- Plná invalidita – jestliže z důvodu dlouhodobě ne-příznivého zdravotního stavu poklesla pojištěncova schopnost soustavné výdělečné činnosti pod zákonem danou míru, tj. nejméně o 66 %.
Při určování poklesu schopnosti soustavné výdělečné činnosti ženy posudkový lékař vychází z jejího zdravotního stavu doloženého výsledky funkčních vyšetření, dále z doložené informace histopatologa: při primárním nádoru prsu z určení mikroskopického typu; určení gradingu – podle stanovených kritérií pro vyzrávání tumoru zařazení do skupiny G1–G4; histologické určení velikosti tumoru, popis tkáně, v níž byl proveden chirurgický řez (tzn. zda byl nádor mimo okraje řezu, nebo naopak tumor přesahoval okraje nebo dosahoval do jeho těsné blízkosti); popis vztahu nádoru k okolí; přítomnost či absence propagace tumoru do lymfatických uzlin; dále vyšetření lymfatických uzlin ze spádové axily. V konečném důsledku je nutno znát, jaký byl ženě proveden chirurgický výkon na prsu – zda měla prs zachovávající výkon, či radikální mastektomii s exenterací axilly. Dále musí být posudkový lékař informován o léčebném postupu u ženy, zda byla léčba adjuvantní, a to jen např. adjuvantní radioterapie, či podstupuje klientka i chemoterapii byť adjuvantní či radioterapii i chemoterapii. V neveselých případech i možnost paliativní léčby.
Dále se musí posudkový lékař orientovat i ve schopnosti klientky vykonávat práci odpovídající zachovaným tělesným, smyslovým a duševním schopnostem. Měl by přihlížet k výdělečným činnostem, které klientka vykonávala před svou chorobou, než k poklesu výdělečné činnosti došlo, k dosaženému vzdělání, zkušenostem a znalostem. V úvahu se bere i to, zda jde o zdravotní postižení trvale ovlivňující výdělečnou schopnost ženy, zda je na své zdravotní postižení adaptována a zda je schopna rekvalifikace na jiný druh výdělečné činnosti, než dosud vykonávala.
Při posuzování míry poklesu schopnosti soustavné výdělečné činnosti v procentech je rozhodujícím kritériem velikost tumoru, jeho charakter, množství postižených uzlin, klinické stadium, rozsah chirurgického výkonu a další funkční omezení v ramenním pletenci nebo paži jako následky operace (např. lymfedém, defekty svalů, léze nervů), případně nepříznivá psychická symptomatologie. Neméně důležité je přihlédnout k průběhu a výsledku léčby, eventuálně k možným relapsům onemocnění. S tím souvisí i prognostická kritéria onemocnění, která se budou hlavně podle histologické klasifikace lišit.
Procentní míry poklesu schopnosti soustavné výdělečné činnosti u jednotlivých druhů zdravotních postižení jsou uvedeny v příloze č. 2 k vyhlášce č. 284/1995 Sb., v platném znění, kapitola XIII, položka 2:
- písmeno a): po odstranění ve stadiu I., pokles 30–40%;
- písmeno b): po odstranění ve stadiu II., s ohledem na množství postižených uzlin pokles 40–60%;
- písmeno c): po odstranění v pozdních stadiích – během onkologického léčení, pokles 70–80%;
- písmeno d): po dosažení stabilizace zdravotního stavu (zpravidla po dvou letech od ukončení léčby), u pokročilejších stadií, pokles 50–60%;
- písmeno e): nepříznivé formy, progredující, recidivující, pokles 90%.
V tabulce 2 je uvedena prognóza.
2. Prognostické faktory a posudková úvaha 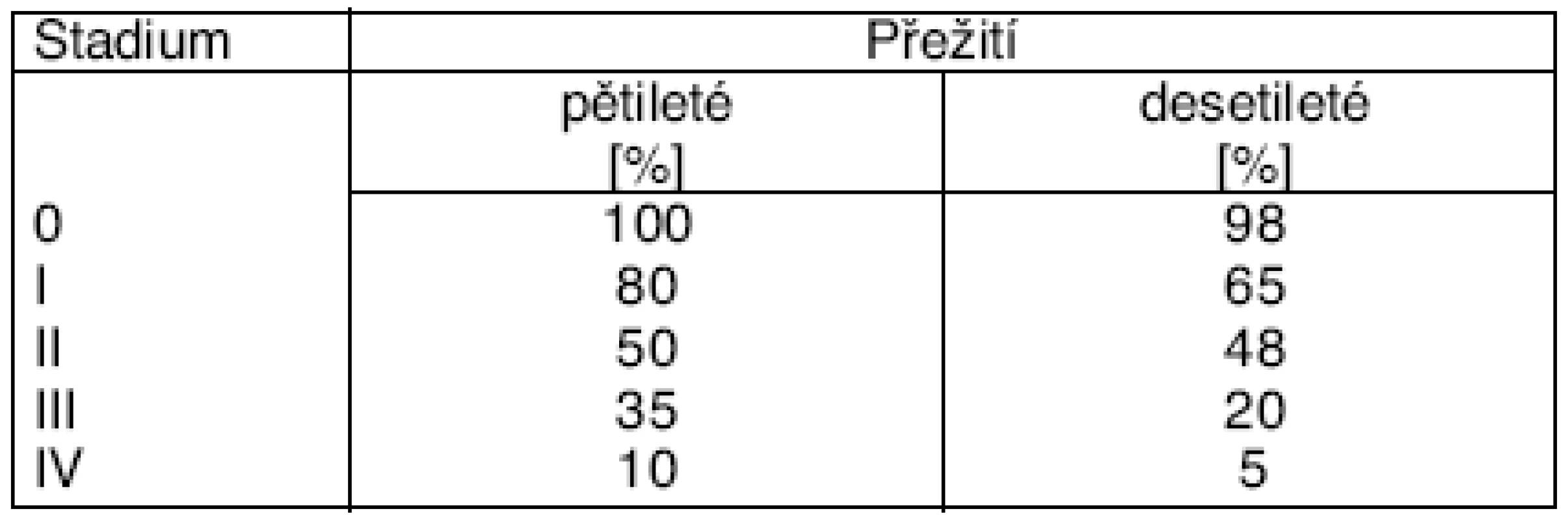
Po stanovení diagnózy je zpravidla možné do značné míry odhadnout odpověď pacientky na různé modality léčby a posoudit pravděpodobnou odpověď na adjuvantní systémovou léčbu. Současně je možné stanovit i pravděpodobné vyhlídky nemocné na dobu a kvalitu přežití, eventuálně další pracovní zařazení.
- Klinické stadium má jednoznačný vztah k délce přežití.
- Postižení uzlin – významný prognostický faktor, nález více než 3 pozitivních uzlin svědčí o časné diseminaci a znamená špatnou prognózu; prognostické vyhlídky se dále zhoršují při nálezu 4–9 uzlin. Nejhorší prognóza je při postižení více než 9 uzlin.
- Velikost nádoru – nad 5 cm a jeho fixace k okolí ukazuje na agresivní růst, se zvětšující se velikostí primárního nádoru se zvyšuje též pravděpodobnost postižení regionálních lymfatických uzlin. Už nádor o průměru 1 cm může mít založeny regionální mikrometastázy až ve 20 %. U nádoru většího než 6 cm je pravděpodobnost přítomnosti metastáz v axilárních uzlinách 60%. S velikostí nádoru kolísá i pětileté přežití; u nádoru do 1 cm se udává až 99%, při nádoru o průměru nad 3 cm činí okolo 80 %.
- Věk a ovariální funkce – význam pro predikci odpovědi na hormonální léčbu i toleranci chemoterapie. U pacientek před menopauzou a do 1 roku po menopauze, kdy ještě přetrvává sekrece estrogenů, je citlivost k hormonální léčbě nižší než u žen po menopauze.
- Stupeň malignity (grading) – posuzuje 4 stupně; nejvyšší má nejhorší prognózu.
Posudková úvaha podle rozdělení stadií
- Karcinom in situ – stadium 0; byla-li žena léčena chirurgickým výkonem – lumpektomie, což je odstranění ložiska s nejméně centimetrovým lemem zdravé tkáně, exenterace axily se neprovádí. Po operaci následuje adjuvantní radioterapie na oblast celého prsu, potom je šance na dlouhodobé přežití vysoká a s tím souvisí i možnost pracovního zařazení.
Takovou ženu lze nejspíše posoudit po adjuvantní terapii, která by měla být dokončena ještě v době pracovní neschopnosti, jako částečně invalidní podle § 44, odst. 1 s největší pravděpodobností na 1 rok; po stabilizaci stavu je možnost oduznání invalidity.
- Invazivní lokalizovaný karcinom – stadium I, IIA, IIB; je zde možný chirurgický výkon zachovávající prs, který však musí zahrnovat exenteraci axily s odstraněním minimálně 10, lépe 15 uzlin. Parciální chirurgický výkon bývá doplněn radioterapií celého prsu. V případě negativního nálezu na uzlinách má žena samozřejmě lepší prognózu a lze ji posuzovat stejně jako v předcházejícím případě.
V situaci pozitivity uzlin je prognóza o něco nepříznivější a následovala-li adjuvantní chemoterapie s následnou radioterapií, tedy léčba je náročnější pro pacientku somaticky i psychicky, zde by byla na místě zpočátku v době léčby plná invalidita podle § 39, odst. 1a, po roce při stabilizaci stavu možnost snížení stupně invalidity. V dalším průběhu je pak nutné se orientovat na eventuální možné následky po exenteraci, a to hlavně velkého počtu uzlin z axily, což může v budoucnu způsobit nežádoucí lymfedém horní končetiny léčebně jen těžko ovlivnitelný.
- Lokálně pokročilý invazivní karcinom – stadium IIIA, IIIB; zde se jedná o větší rozměr tumoru, dále pozitivitu uzlin, v těchto případech obvykle žena absolvuje neoadjuvatní chemoterapii s cílem zmenšení tumoru a dosažení operability; následuje mastektomie, dále chemoterapie a radioterapie. Žena je obvykle ohrožena relapsem onemocnění, eventuálně i metastatickým postižením.
V této situaci lze ponechat plný invalidní důchod na dobu 2–3 let, až do stabilizace. Samozřejmě není vyloučen relaps metastatického postižení, proto pracovní zařazení takové pacientky je již daleko náročnější.
- Metastatické karcinomy – mají nejvážnější prognózu, kde je na místě plná invalidita, která prakticky trvá bohužel až do smrti klientky. Metastatický karcinom je nevyléčitelný, zde bojujeme vhodnou paliativní léčbou o co nejdelší prodloužení života a také o kvalitu života.
Posuzování pro účely státní sociální podpory
Vycházíme ze zákona č. 117/1995 Sb., o státní sociální podpoře, v platném znění, a vyhlášky ministerstva práce a sociálních věcí č. 207/1995 Sb., kterou se stanoví stupně zdravotního postižení a způsob jejich posuzování pro účely dávek státní sociální podpory, v platném znění. Náklady na státní so-ciální podporu hradí stát.
V rámci státní sociální podpory se poskytuje řada dávek, některé jsou vázány pouze na určitou situaci jako porodné či pohřebné, některé se poskytují jen v závislosti na výši příjmu, např. příspěvek na bydlení.
V případě žen s rakovinou prsu rozlišujeme u žadatelek o státní sociální podporu dva stupně zdravotního postižení:
- osoba dlouhodobě zdravotně postižená (50–79%),
- osoba dlouhodobě těžce zdravotně postižená (80–100%).
Stupeň zdravotního postižení v rozmezí 50–79 % představují taková postižení, při kterých je osoba pro svůj dlouhodobě nepříznivý zdravotní stav omezena v uspokojování běžných životních potřeb. Jde o závažné funkční poruchy, které způsobují podstatné omezení tělesných, smyslových nebo duševních schopností, tj. omezení lokomoce, orientace a integrace. Působí např. omezení fyzické nezávislosti, omezují ve společenské integraci, mohou podmiňovat nutnost pravidelného dohledu apod. Pokud se tyto poruchy zvlášť nepříznivým způsobem kumulují, je pak zpravidla výsledný dopad na uspokojování běžných životních potřeb mnohem závažnější než u jediného zdravotního postižení.
Stupeň zdravotního postižení v rozmezí 80–100 % představuje nejtěžší zdravotní postižení, omezující uspokojování většiny běžných životních potřeb nebo znemožňující uspokojování jen některé obecné životní potřeby, ale zásadním způsobem. Tato postižení omezují osobu těžkým způsobem především ve fyzické nezávislosti, orientačních a pohybových schopnostech, soběstačnosti a společenské integraci. Takové osoby pak vyžadují např. trvalý dohled, podporu při pohybu, pomoc při sebe - obsluze, při orientaci a podobně.
Řízení ve věci přiznání příspěvků SSP
Žádost se podává na příslušném úřadu práce. Posouzení zdravotního stavu žadatele je v kompetenci úřadu práce, který žádá o posouzení posudkovou službu úřadu práce. O výsledku řízení informuje úřad práce žadatele buď rozhodnutím (podle § 69 zákona č. 117/1995 Sb.), nebo písemným oznámením. Pokud s písemným oznámením žadatel nesouhlasí, může uplatnit do 30 dnů námitky, úřad vydá do 30 dnů rozhodnutí. Proti rozhodnutí lze podat odvolání. Posudek k zdravotnímu stavu pro účely odvolacího řízení vypracovávají na žádost odvolacího orgánu, kterým je krajský úřad, posudkové komise MPSV.
Posudková rozvaha při posuzování státní sociální podpory u žen s karcinomem prsu
Posuzujeme ženy, u kterých probíhá onkologická léčba, která s sebou nese řadu nežádoucích účinků v průběhu radioterapie či chemoterapie, dále účinky imunosupresivní na organismus ženy. Je nutno přistupovat individuálně, protože ne každá žena snáší stejně následky léčby jak po stránce psychické, tak somatické.
V další skupině pak jsou případy již neléčitelné, prognosticky velmi nepříznivé v důsledku diseminace onemocnění, při kterých může být ještě podle stavu aplikována paliativní léčba.
Hodnotíme podle vyhlášky č. 207/1995 Sb., v platném znění, kapitola X. položka 1:
písmeno a) – po odstranění ve stadiu I. (T1N0M0) – stupeň zdravotního postižení 40–55 %;
písmeno b) – po odstranění ve vyšších stadiích, během onkologického léčení – stupeň zdravotního postižení 80 %;
písmeno d) – neléčitelné formy – stupeň zdravotního postižení 90%.
Platnost posudku se stanovuje s ohledem na dynamiku zdravotního postižení nejčastěji od jednoho roku do tří let.
Řízení ve věci mimořádných výhod pro těžce zdravotně postižené občany
Posudková služba provádí též posuzování zdravotního stavu občanů ve věcech sociální péče, tzn. zda jde o občana těžce zdravotně postiženého pro účely mimořádných výhod.
Podle § 86 odst. 2 zákona č. 100/1988 Sb., v platném znění, občanům s těžkým tělesným, smyslovým nebo mentálním postižením, které podstatně omezuje jejich pohybovou nebo orientační schopnost, se poskytují podle druhu a stupně postižení mimořádné výhody, zejména v dopravě nebo při potřebě průvodce, těmto občanům s těžkým zdravotním postižením jsou přiznávány mimořádné výhody I. stupně (průkazka TP), občanům se zvlášť těžkým zdravotním postižením jsou přiznávány mimořádné výhody II. stupně (průkazka ZTP) a občanům se zvlášť těžkým zdravotním postižením a potřebou průvodce jsou poskytovány mimořádné výhody III. stupně (průkazka ZTP/P).
Žádost se podává na příslušném obecním úřadu, posouzení zdravotního stavu je od 1. 7. 2006 v kompetenci úřadu práce, který žádá o posouzení posudkovou službu úřadu práce. Posudek lékaře úřadu práce bude sloužit jako jeden z podkladů pro rozhodnutí; proti samotnému posudku se nelze odvolat. O výsledku řízení vydá příslušný obecní úřad rozhodnutí, proti kterému může být podáno odvolání. Posudek o zdravotním stavu pro účely odvolacího řízení vypracovávají na žádost odvolacího orgánu posudkové komise MPSV.
Posudková rozvaha při posuzování mimořádných výhod u žen s karcinomem prsu
Posudkově medicínská kritéria pro přiznání mimořádných výhod jsou uvedena v příloze 2 vyhlášky č. 182/1991 Sb. a jsou shodná jak pro děti, tak i pro dospělé.
V případě ženy s prokázaným karcinomem prsu a s probíhající onkologickou léčbou lze takový stav hodnotit podle zmíněné přílohy, odstavec 2, písmeno h), kde jsou zahrnuta také onkologická onemocnění s nepříznivými průvodními jevy na pohybové a orientační schopnosti. Posuzující se orientuje především podle stadia onemocnění, podle druhu onkologické léčby ať již adjuvantní, nebo v horším případě paliativní. Probíhající léčba může mít řadu nežádoucích účinků na celkový zdravotní stav, v případě chemoterapie jsou asi nejčastějšími nežádoucími gastrointestinální příznaky – od pocitů těžké nevolnosti až po zvracení, průjmy. V dnešní době je však již hodně preparátů, které se podávají před aplikací chemoterapie k tlumení těchto nežádoucích účinků, ale jsou případy, které – i přes aplikaci těchto medikamentů – mají zmíněné potíže. Další velmi časté nežádoucí příznaky jsou neurologické, a to hlavně polyneuropatie; může se vyskytnou i oběhová a dechová nedostatečnost – kardiotoxické antracykliny. V neposlední řadě je nutno zmínit i imunosupresivní vliv léčby, kdy klientka je v tomto období velmi citlivá k infekcím.
V případě pokročilejších stadií onemocnění v paliativní léčbě se mohou všechny nežádoucí účinky i prolínat, navíc nastupuje i malnutrice. Na základě takto shrnutých kritérií by se proto měly ženám s probíhající onkologickou terapií, hlavně chemoterapií, přiznávát mimořádné výhody II. stupně na dobu jednoho roku. S kontrolní lékařskou prohlídkou, pokud žena ukončila léčbu, pak není důvod platnost prodlužovat. Složitější je však situace v případě paliace, potom se musí posudkový lékař orientovat v celkovém stavu a rozhodovat se individuálně.
Příspěvek na péči
Zákon o sociálních službách upravuje podmínky poskytování pomoci a podpory fyzickým osobám v nepříznivé sociální situaci prostřednictvím sociálních služeb a příspěvku na péči. Příspěvek na péči se poskytuje osobám závislým na pomoci jiné fyzické osoby za účelem zajištění potřebné pomoci na základě stanovení stupně závislosti – existují 4 stupně závislosti.
Stupeň se stanoví podle zhodnocení 18 úkonů péče o vlastní osobu a 18 úkonů soběstačnosti. Zdravotní stav a stupeň závislosti posuzuje na žádost OÚ úřad práce svým lékařem.
Obecní úřad obce s rozšířenou působností zašle příslušnému úřadu práce žádost o posouzení stupně závislosti osoby. Součástí žádosti je písemný záznam o sociálním šetření, kterým se zjišťuje schopnost samostatného života osoby v přirozeném sociálním prostředí. Zkoumá se schopnost samostatně vykonávat úkony péče o vlastní osobu a soběstačnosti, šetření provádí sociální pracovník.
Stupně závislosti:
- Stupeň I – lehká závislost. Osoba potřebuje každodenní pomoc nebo dohled při více než 12 úkonech péče o vlastní osobu a soběstačnosti nebo u osoby do 18 let věku při více než 5 úkonech péče o vlastní osobu a soběstačnosti.
- Stupeň II – středně těžká závislost. Osoba potřebuje každodenní pomoc nebo dohled při více než 18 úkonech péče o vlastní osobu a soběstačnosti. U osoby do 18 let věku při více než 10 úkonech.
- Stupeň III – těžká závislost. Osoba potřebuje každodenní pomoc nebo dohled při více než 24 úkonech péče o vlastní osobu a soběstačnosti. U osoby do 18 let při více než 15 úkonech.
- Stupeň IV – úplná závislost. Osoba potřebuje každodenní pomoc nebo dohled při více než 30 úkonech péče o vlastní osobu a soběstačnosti. U osoby do 18 let věku při více než 20 úkonech.
Posudková rozvaha
Jde-li o těžký a závažný stav s paliativní léčbou, která již přechází do symptomatické terapie, prognóza je již prakticky infaustní. Jedná se vždy o diseminaci onemocnění s různými četnými metastázami jako jsou metastázy plicní, kostní i jaterní. V těchto případech jsou postižené ženy zpravidla více či méně upoutány na lůžko a odkázané na pomoc jiné osoby.
Závěr
Cílem práce bylo poukázat na nutnost komplexního pohledu na diagnózu karcinomu prsu s hodnocením věku pacientky, dalších prognostických faktorů a orientace ve stadiu onemocnění a v neposlední řadě i o následné léčbě, která klade velké nároky na pacientku po stránce somatické i psychické. Ne každá pacientka dobře zvládá po psychické stránce konečné stanovení této diagnózy s eventuálně následnou mastektomií, což se samozřejmě odráží ve spolupráci při léčbě, samotný špatný psychický stav se odráží i ve složce somatické.
Důležité je screeningové vyšetřování žen s rizikovými faktory, hlavně mladých a zejména s pozitivní anamnézou a s eventuálně prokázanou přítomností BRCA1, BRCA2 po genetickém vyšetření. Tyto ženy by se mohly vyhnout náročné onkologické léčbě a mohly by se dostatečně dobře i uplatnit na trhu práce. Screening je velmi přínosný v tom, že umožňuje záchyt karcinomu prsu v co nejnižším stadiu s malou velikostí tumoru a snížením možnosti postižení lymfatických uzlin a šancí na dlouhodobé přežití, s tím je spojená méně náročná onkologická léčba a poměrně dobrá kvalita života, v neposlední řadě i realizace na trhu práce.
Posudkový lékař by měl ke každé pacientce přistupovat individuálně, protože se setkává s ženami různých klinických stadií, různého vzdělání i pracovního zařazení. Obecně lze konstatovat, že právě ženy s diagnózou karcinomu prsu jsou v převážné většině pracovně velmi dobře motivované. Právě psychický stav je vede k tomu, aby se chorobě bránily a nepřipouštěly si ji, a proto podle možností jak svého zdravotního stavu, tak i své kvalifikace se snaží uplatnit na trhu práce.
Možnost odhalení jednoduché preventivní metody vedoucí k eliminaci nebo alespoň snížení rizika vzniku karcinomu prsu všeobecně, u všech žen, je zatím iluzorní. Zatím zůstává časný záchyt rakoviny prsu nejúčinnější preventivní zbraní. S tím ovšem souvisí i určitá osvěta žen vedených k samovyšetřování a ke spolupráci při pravidelných preventivních prohlídkách, aby nedocházelo k případům zatajování již dllouholetého hmatného ložiska v prsu samotnou ženou, která nenavštíví lékaře ze strachu z karcinomu. Této ženě lze již bohužel nabídnout v mnoha případech jen paliativní léčbu.
Rakovina prsu patří k onemocněním, jejichž příčina vzniku nebyla dosud uspokojivě vysvětlena. Navzdory intenzivnímu výzkumu nádorových onemocnění ani dnes stále nejsme schopni říci, které ženy jsou vývojem zhoubného novotvaru prsu ohroženy a u kterých je obava z onemocnění neopodstatněná. I přes provedené rozsáhlé epidemiologické studie jsou všechny odhady osobního rizika vzniku karcinomu prsu ryze pravděpodobnostní a zatížené relativně významnou nejistotou. Studium rizikových faktorů pro vznik karcinomu prsu je pro nás jednou z nejvýznamnějších cest k pochopení příčiny vzniku tohoto onemocnění.
Adresa pro korespondenci:
MUDr. Jana Bárková
Česká správa sociálního zabezpečení
OSSZ Zlín
Referát lékařské posudkové služby
Třída Tomáše Bati 3792
762 61 Zlín
e-mail: jana.barkova@cssz.cz
Sources
1. Klener, P. Klinická onkologie. Praha : Nakladatelství Karolinum 2001, 686 s..
2. Abrhámová, J., Dušek, L. et al. Možnosti včasného záchytu rakoviny prsu. Praha : Grada Publishing 2003, 227 s.
3. Konopásek, B., Petrželka, L. Karcinom prsu.Praha : Galén 1997.
4. UZ sociální pojištění 2007.
5. Pracovní skupina pro karcinom prsu při EORTC: Manuál pro klinický výzkum a léčbu karcinomu prsu - 6. Onkologie v gynekologii a mamologii – FN Brno, pracoviště porodnice oddělení radiační onkologie.
7. Rakovina prsu – International literature review service.
Labels
Medical assessment Occupational medicine
Article was published inMedical Revision

2008 Issue 1
Most read in this issue- Abdominal or laparoscopic hysterectomy – a physician reviewer point of view
- Influencing working disability and invalidism by early detection of breast cancer from the perspective of the physician reviewer
- Assessing dependency in children for the purpose of contribution to the care
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

