-
Medical journals
- Career
Obezita dětí a dospívajících aneb co dělat s obézním dítětem v ambulanci dětského lékaře
Authors: Jan Boženský 1; Bohuslav Procházka 2
Authors‘ workplace: dětská obezitologická ambulance, dětské oddělení Vítkovické nemocnice, a. s., Ostrava 1; ordinace PLDD Kutná Hora, Odborná společnost praktických dětských lékařů ČLS JEP 2
Published in: Čas. Lék. čes. 2020; 159: 111-117
Category: Review Article
Overview
Dětská obezita je jednou z nejzávažnějších výzev v oblasti veřejného zdraví 21. století. Jedná se o problém celosvětový a neustále ovlivňující zdravotní péči v mnoha zemích. Vzestup prevalence dětské obezity se v posledních letech v řadě států zpomaluje.
V Evropě probíhá od roku 2008 pod patronací evropské kanceláře Světové zdravotnické organizace (WHO Europe) monitorování dětské obezity – Childhood Obesity Surveillance Initiative (COSI). V této studii je sledována prevalence nadváhy a obezity u dětí ve věku 6–9 let. V ČR se jedná o 7leté děti, přičemž celková prevalence nadváhy a obezity v tomto věku v tuzemsku zůstává s mírnými výkyvy stabilní. V roce 2016 mělo nadváhu 7,6 % chlapců a 6,5 % dívek, obezita byla zjištěna u 8,8 % chlapců a 6,5 % dívek. Studie „Zdraví dětí 2016“ ale ukazuje, že po období globálního nárůstu obezity do roku 2011 nastává určité plateau, kdy již nedochází k zásadním změnám hmotnosti. U předškolních dětí zůstává incidence nadváhy a obezity dlouhodobě příznivá. Nejproblematičtější je výskyt obezity u školních dětí, především chlapců.
Ve snaze zlepšit péči o obézní dětí v ČR byli do této problematiky zapojeni praktičtí lékaři pro děti a dorost (PLDD), v letech 2015–2017 byl vytvořen a realizován edukační program pro PLDD a v roce 2020 bylo Ministerstvem zdravotnictví ČR schváleno vyšetření, které umožní PLDD nejen vyhledávat děti s nadváhou a obezitou, ale také je účinně léčit.
Obecná doporučení jsou doplněna o praktické poznatky a doporučení lékařů zabývajících se terapií dětské obezity.
Klíčová slova:
prevalence dětské obezity – Childhood Obesity Surveillance Initiative (COSI) – terapie dětské obezity
ÚVOD
Obezita v dětském věku je závažným medicínským problémem nejen pro samotný dětský věk, ale je spojována s rozvojem závažných metabolických komplikací v dospělosti. Přiměřenost tělesné hmotnosti posuzujeme podle hmotnostních indexů, nejčastěji podle BMI (body mass index, udávaný v kg/m2). U dětí se BMI mění s věkem, a tak je k jeho hodnocení nutné používat percentilové grafy. Pro českou dětskou populaci jsou k dispozici grafy základních tělesných rozměrů založených na výsledcích 5. a 6. celostátního antropologického výzkumu (CAV) z let 1991 a 2001 (1). Pro BMI jsou v platnosti grafy z roku 1991. Nadváhu představují hodnoty BMI nad 90. percentil pro daný věk a pohlaví, obezitu pak BMI nad 97. percentil pro daný věk a pohlaví. U dětí mladších 5 let doporučujeme pro posouzení přiměřené tělesné hmotnosti použití percentilových grafů tělesné hmotnosti k tělesné výšce, které lépe reflektují fyziologický vývoj v raném dětství a předškolním věku (1). Kromě tištěných percentilových grafů je možno využít software RůstCZ (2).
PREVALENCE OBEZITY U DĚTÍ
V současné době je problémem validita dat týkajících se prevalence obezity jak ve věkových skupinách, tak i při porovnání s ostatními státy. Z dostupných údajů je patrné, že prevalence obezity stoupá v Číně a Mexiku (3, 4), zastavení nárůstu prevalence nadváhy a obezity je zaznamenáno v USA, Německu i dalších evropských státech, ale také v Austrálii či Kanadě (5–8). To však neznamená, že tato data dávají důvod k uspokojení. Například v Kanadě předpokládají, že budou mít v roce 2031 téměř 40 % dospělé populace obézní, nebudou-li přijata zásadní opatření v prevenci nadměrné hmotnosti (8).
Monitorování nadváhy a obezity v různých zemích je nutné provádět stejnou metodikou, pak mohou být výsledky srovnávány. Proto v Evropě probíhá monitorování dětské obezity – Childhood Obesity Surveillance Initiative (COSI), kterého se již od počátku (2007/2008) účastní i Česká republika. V této studii je sledována prevalence nadváhy a obezity u dětí ve věku 6–9 let. V ČR se jedná o 7leté děti. Od roku 2008 se ukazuje, že celková prevalence nadváhy a obezity u 7letých dětí zůstává s mírnými výkyvy stabilní. Výsledky nejsou statisticky významně odlišné. U chlapců je patrný mírný posun od nadváhy k obezitě. V roce 2016 mělo nadváhu 7,6 % chlapců a 6,5 % dívek, obezita byla zjištěna u 8,8 % chlapců a 6,5 % dívek (9).
Ve studii „Zdraví dětí 2016“ byla ve spolupráci s Odbornou společností praktických dětských lékařů ČLS JEP (OSPDL) a Státním zdravotním ústavem (SZÚ) získána data od 5123 dětí (1313 5letých, 1319 9letých, 1298 13letých, 1208 17letých), ze kterých vyplývá, že vyšší než normální hmotnost (tj. nadváhu či obezitu) mělo mírně více chlapců než dívek (p = 0,037). Výraznější rozdíly v tělesné hmotnosti byly zjištěny v souvislosti s věkem: mezi 5. a 9. rokem prudce vzrostl počet dětí se zvýšenou hmotností, nejvíce jich bylo mezi 13letými. Vývoj tělesné hmotnosti se u chlapců a dívek lišil. Zatímco počet chlapců s vyšší než normální hmotností stoupá postupně až do 13 let, u dívek vrcholila prevalence nadváhy a obezity dříve, již v 9 letech, a dále se neměnila. Trend nadváhy a obezity je obdobný jako v jiných zemích (10), nicméně závisí na věku dětí. Vývoj tělesné hmotnosti během posledních 25 let (včetně porovnání s výsledky CAV 1991) dohromady pro všechny sledované věkové skupiny ukazuje graf na obr. 1 (10).
Image 1. Vývoj tělesné hmotnosti během posledních 25 let (v porovnání s výsledky CAV 1991), společně pro všechny sledované věkové skupiny 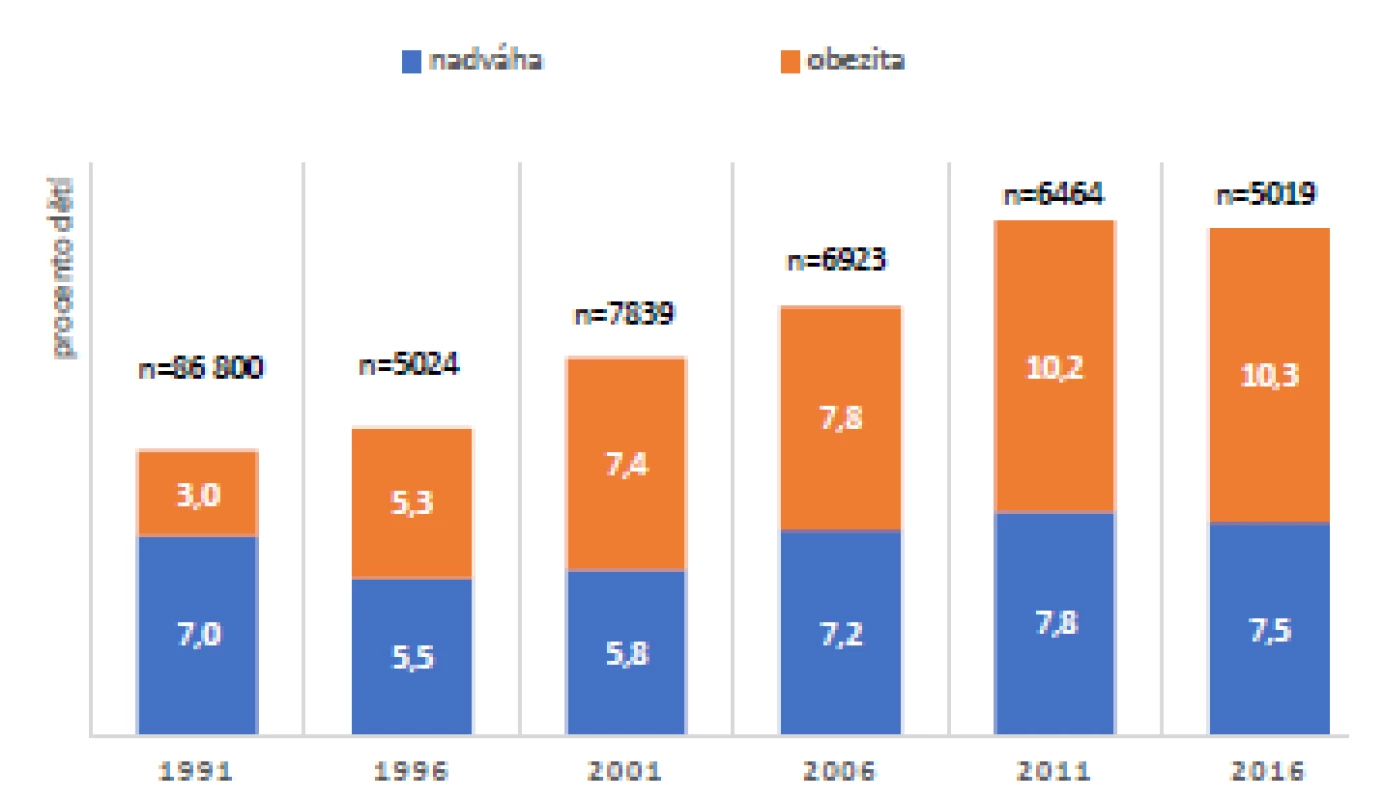
Obezita a nadváha u 5letých dětí zůstává stejně častá jako v minulosti, od 90. let 20. století se nemění. Dokonce z posledního měření provedeného v roce 2016 je vidět mírný, ale statisticky významný pokles výskytu obezity u 5letých chlapců z 5 na 3 % (p = 0,004), nicméně celkový trend vývoje nadváhy a obezity u 5letých za posledních 20 let byl statisticky nevýznamný. Podrobněji zobrazuje získaná data graf na obr. 2 (10).
Image 2. Vývoj tělesné hmotnosti ve skupině 5letých, odděleně pro obě pohlaví 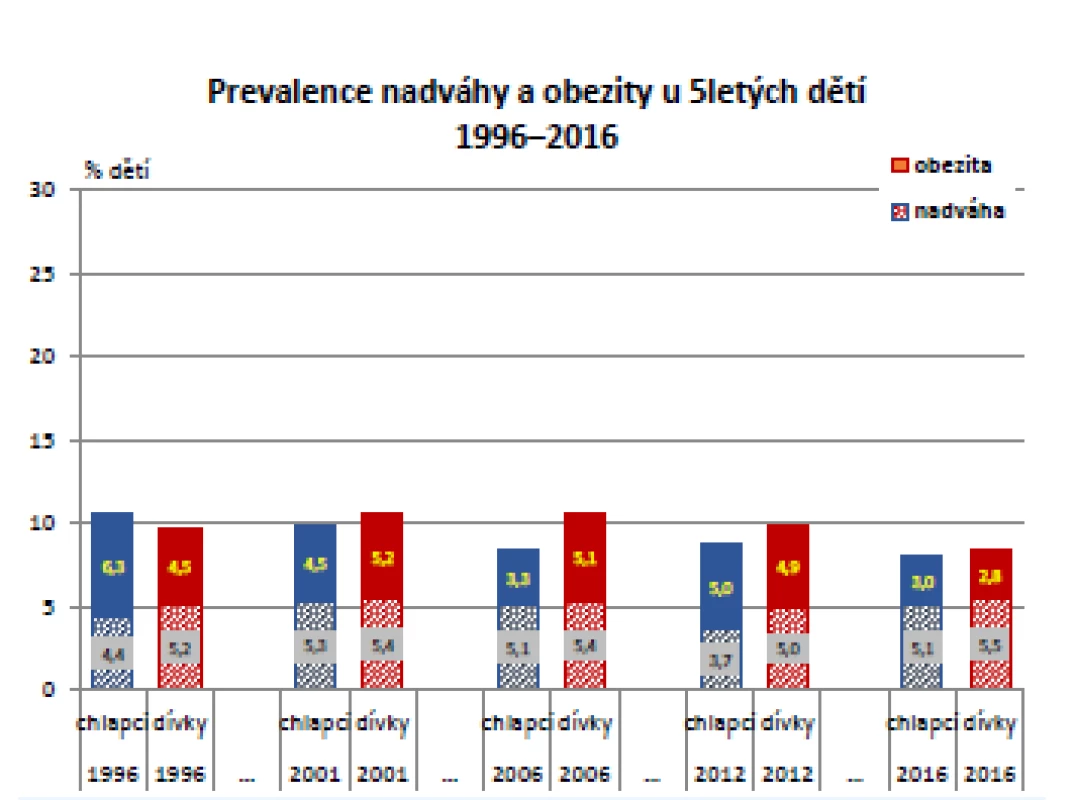
Jiná situace je u 9letých dětí, kde byl rostoucí trend přítomnosti obezity statisticky významný, došlo ke zvýšení podílu dětí s nadváhou nebo obezitou z hodnot kolem 10 % (což je výchozí údaj z CAV roku 1991) na zhruba 20 % v roce 2016. Především v letech 1996–2006 došlo k významnému (p = 0,001), téměř 2násobného vzestupu počtu obézních dětí. Následující mírný nárůst již významný nebyl. Vývoj tělesné hmotnosti během posledních 20 let ve skupině 9letých dětí pro obě pohlaví ukazuje graf na obr. 3 (10).
Image 3. Vývoj tělesné hmotnosti ve skupině 9letých, odděleně pro obě pohlaví 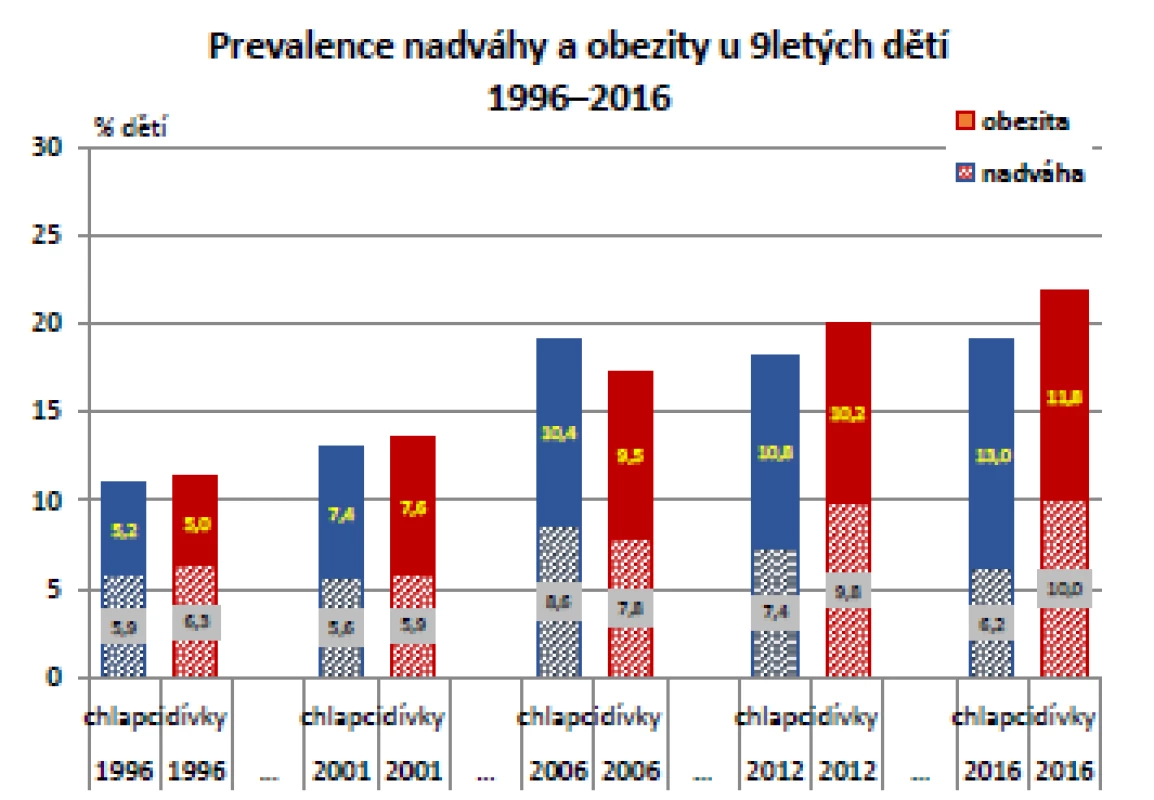
K nejnápadnějšímu nárůstu podílu obézních došlo v průběhu sledování ve skupině 13letých dětí, zejména chlapců. Mezi lety 1996 a 2011 výrazně (p < 0,001), více než 2násobně (a 4násobně oproti hodnotám z CAV z roku 1991) stoupl. U 13letých dívek byl nárůst obezity v porovnání s chlapci pozvolnější, nicméně trvale se zvyšoval až do roku 2016. U 13letých dětí jsou – zejména v posledních letech sledování – patrné největší rozdíly mezi chlapci a dívkami (významně vyšší prevalence u chlapců).
Vzestupný vývoj výskytu nadváhy a obezity jak u chlapců, tak u dívek byl za posledních 20 let statisticky významný a je zobrazen v grafu na obr. 4 (10).
Image 4. Vývoj tělesné hmotnosti ve skupině 13letých, odděleně pro obě pohlaví 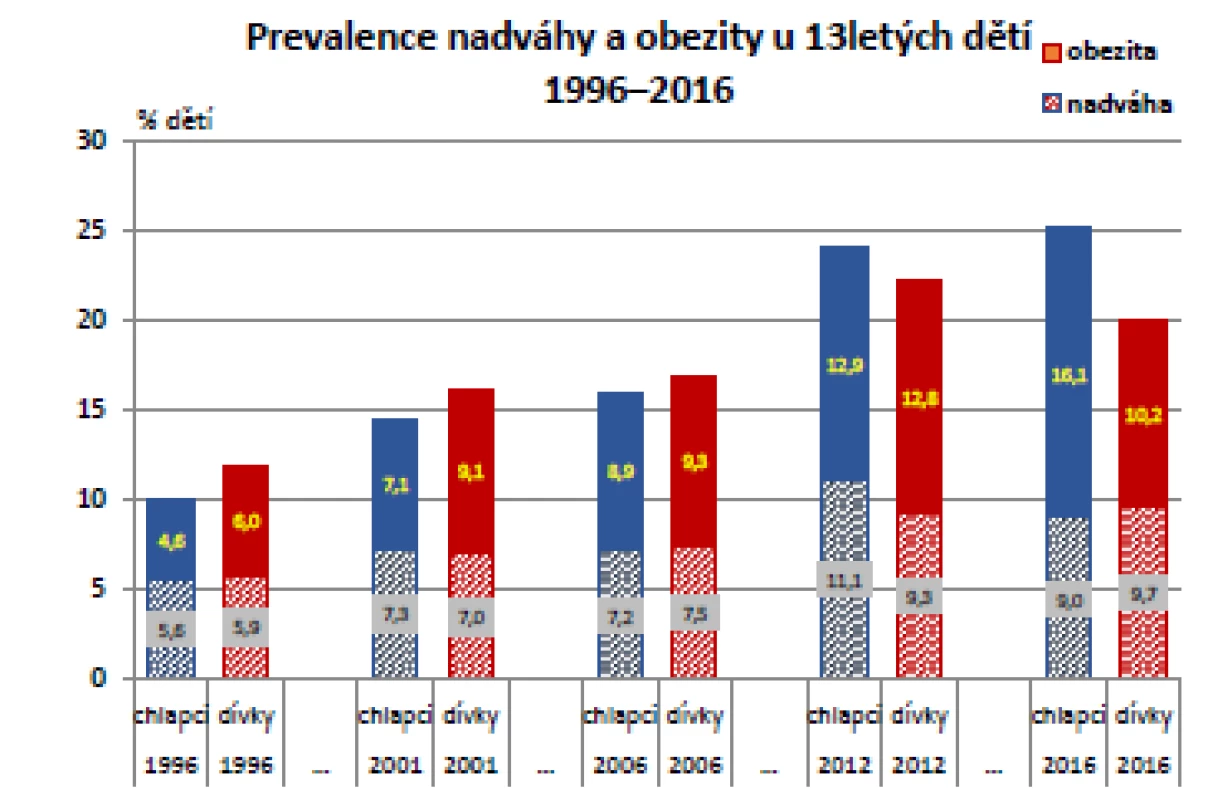
Významně stoupl také výskyt nadváhy a obezity u sedmnáctiletých zástupců obou pohlaví, zejména mezi roky 2006 a 2011, kdy došlo k nárůstu obezity z 8 % na 13 % (p < 0,001). Při posledním šetření v roce 2016 byl pozorován u chlapců mírný nárůst a u dívek mírný pokles, nikoli však významný. Vývoj tělesné hmotnosti během posledních 20 let u obou pohlaví ve skupině 17letých ukazuje graf na obr. 5 (10).
Image 5. Vývoj tělesné hmotnosti ve skupině 17letých, odděleně pro obě pohlaví 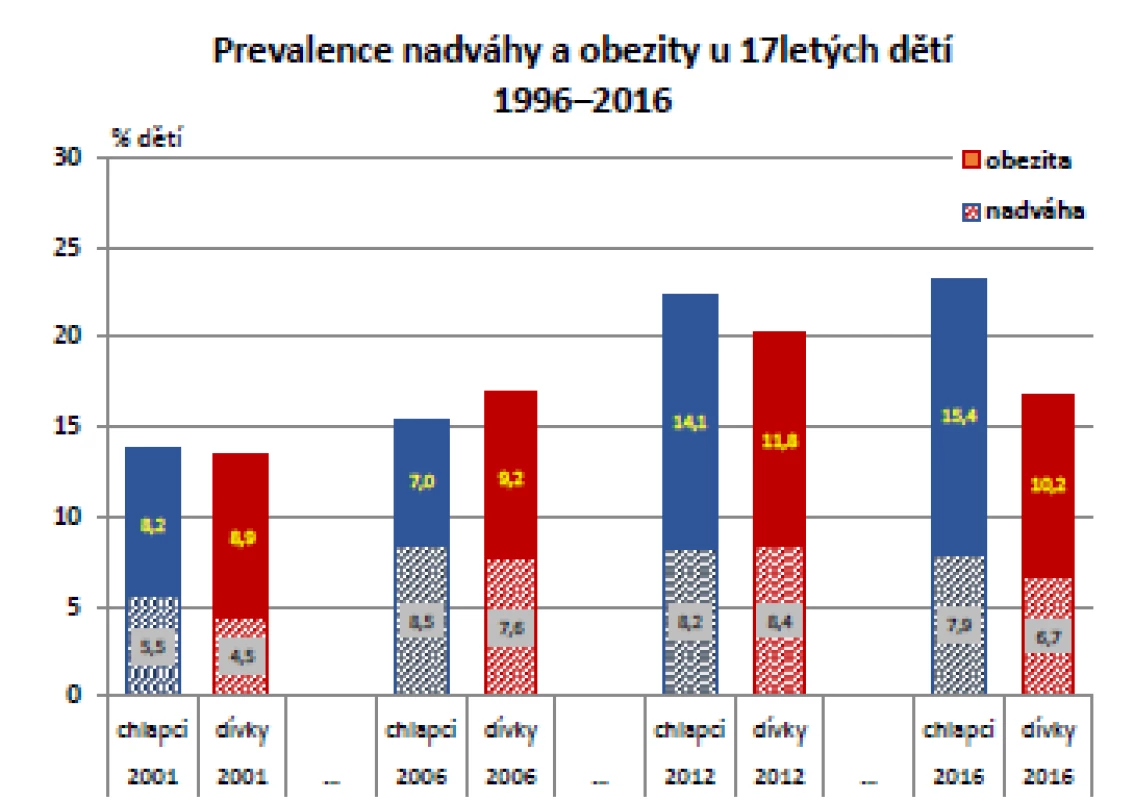
PŘÍČINY OBEZITY V DĚTSKÉM VĚKU
Změna životního stylu zahrnující snížení energetického výdeje (málo pohybu) a zvýšení energetického příjmu je příčinou nadváhy či obezity u více než 97 % dětí s nadměrnou tělesnou hmotností. Musíme ale přiznat, že energetický výdej je ovlivňován řadou exogenních a endogenních faktorů.
Regulace energetické rovnováhy je neurohumorální proces s řídicím centrem v nucleus ventromedialis hypotalamu (centrum sytosti) a v laterálním hypotalamu (centrum hladu). Signály, které vedou ke snížení příjmu potravy a zvýšení energetického výdeje, se označují za katabolické (leptin, adiponektin, melanokortin), opačný efekt vyvolávají signály anabolické (ghrelin, neuropeptid Y, orexiny). Problém obezity proto nelze zjednodušovat jen na nadměrný přívod energie a nedostatek pohybu.
Krátkodobý zvýšený příjem energie obvykle u zdravých jedinců aktivuje fyziologické regulační mechanismy, které zabrání vzestupu hmotnosti. U jedinců s genetickou predispozicí ke vzniku obezity bývají tyto regulační mechanismy porušeny. Naopak dlouhodobý vyšší příjem energie vede k obezitě i u jedinců, kteří nemají genetické predispozice pro její rozvoj. Nadměrný přívod energie o pouhých 50–100 kcal (210–420 kJ) denně může vést k nárůstu hmotnosti o 2–5 kilogramů za rok (11).
Endokrinopatie, genetické syndromy nebo užívání specifické medikace představují u dětí příčinu obezity v méně než 3 % případů (12).
Table 1. Denní energetický příjem pro chlapce a dívky (14) 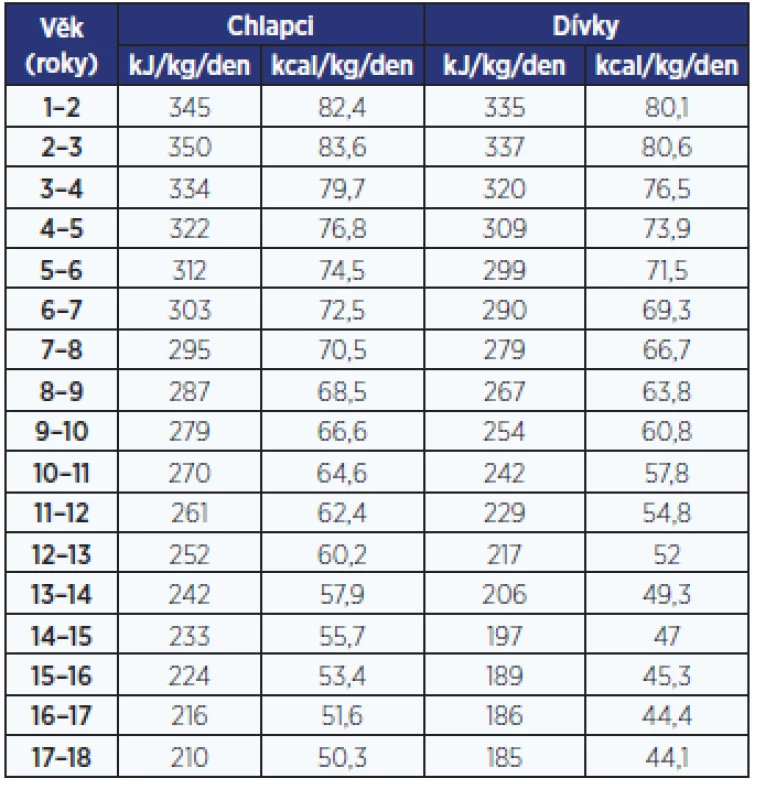
RIZIKOVÉ FAKTORY
Pravidelný příjem vysokoenergetické stravy (hlavně ve formě rychlého občerstvení, používání polotovarů, nadměrného pití slazených nápojů a džusů) patří mezi hlavní rizikové faktory vzniku a rozvoje nadváhy a obezity u dětí, přestože energetická potřeba v období růstu je vysoká. Absolutní spotřeba energie u dětí nemusí být vyšší než u dospělých, avšak spotřeba energie na kilogram tělesné hmotnosti za den je výrazně vyšší v prvních letech života než v dospělosti (13). Například energetická potřeba chlapce ve věku 1–2 roky činí kolem 82 kcal/kg denně, ale u chlapce ve věku 17–18 let je energetická potřeba již jen 50 kcal/kg denně. Energetická potřeba je vyšší v prvních 3 letech života než v pozdějším období dětského věku (14).
Příjem přidaného cukru je v průmyslově vyspělých zemích nepřiměřeně vysoký (v ČR 40 kg na osobu za rok). Před 200 lety byla spotřeba cukru na člověka a rok pouze 0,25 kg (15). Tělo si tvoří potřebnou hladinu glukózy ze složitějších sacharidů a v případě přidaného cukru se tedy jedná o pouhý návyk. Vysoký příjem cukrů či slazených nápojů je spojen nejen s rizikem obezity v pozdějším věku, ale také s nárůstem výskytu zubních kazů (16). Při obvyklém stylu stravování sacharidy představují hlavní zdroj energie. Podle studií provedených v EU připadá na sacharidy u dětí a dospívajících 43–58 % z celkového příjmu energie, u batolat 47–58 % (17), v ČR se u batolat jednalo o 55 % energie (18).
V souvislosti s nárůstem obezity se pozornost soustředí zejména na přidané, jinak také volné cukry. Označení „přidané cukry“ zahrnuje ty, které jsou do stravy přidány v průběhu výroby nebo před konzumací (19). V roce 2015 vydala WHO doporučení ve snaze snížit příjem volných cukrů na < 10 % celkového energetického příjmu u dospělých i dětí a jako podmíněné doporučení snížit příjem volných cukrů na < 5 % (20). V této souvislosti vydala WHO i doporučení, aby se dětem mladších 2 let do příkrmů vůbec nepřidával cukr, jelikož podle studií provedených v EU u dětí a dospělých připadá na cukry 16–36 % energického příjmu (20, 21).
Dalším rizikovým faktorem je snížená pohybová aktivita spojená se sedavým způsobem trávení volného času. Neméně důležitým faktorem je obezita rodičů, kdy rodina často preferuje příjem vysoce energicky bohaté stravy a sedavého způsobu života. Porucha interpersonálních rodinných vztahů, problémy ve škole či osobním životě pak zvyšují hladinu stresu, kdy jednou z možností řešení těchto situací je přejídání. Některé socioekonomické faktory (nízké vzdělání, nižší příjem či bydlení ve vyloučených lokalitách) mohou zvyšovat riziko rozvoje nevhodných stravovacích zvyklostí, snižovat dostupnost potřebných informací týkajících se zdravého životného stylu a v některých případech i přístupu k využití sportovišť nebo pohybových kroužků (22).
ZÁCHYT A SLEDOVÁNÍ PACIENTA S OBEZITOU V ORDINACI PLDD
Ve snaze zlepšit systém péče o obézní děti byl po projednání se sekcí pediatrické obezitologie České obezitologické společnosti ČLS JEP zaveden zdravotnický výkon s názvem Záchyt a sledování pacienta s obezitou v ordinací praktického lékaře pro děti a dorost (23), který umožní vyhledávat, sledovat a léčit děti s nadváhou a obezitou v ambulanci PLDD. V současné době je připravován nový e-learningový kurz, který by měl sloužit ke vzdělávání PLDD v této oblasti.
Pro zařazení dětí do sledování je nutno splnit některá vstupní i výstupní kritéria:
* Vstupní kritéria pacienta: BMI > 97. percentil nebo BMI 90.–97. percentil a jedna ze známek rozvíjejících se metabolických komplikací (hyperlipidemie či dyslipidemie, hypertenze, porucha glukózové tolerance)
* Výstupní kritéria pacienta: Úspěšná redukce hmotnosti (snížení možnosti vzniku zdravotních rizik, pokles krevního tlaku, snížení hladiny sérových lipidů a inzulinu, zlepšení psychického stavu dítěte) nebo nespolupráce pacienta nebo rodiny. I po úspěšné redukci hmotnosti by děti měly být dlouhodobě kontrolovány v rámci preventivních prohlídek a dospívající předáváni do obezitologických poraden pro dospělé.
Obsah a rozsah výkonu: Podrobná anamnéza cíleně zaměřená k efektu navržených režimových opatření, včetně anamnézy rodinné a sociální, informací o pohybové aktivitě a délce spánku, zhodnocení subjektivních obtíží, zhodnocení 3denního záznamu jídelníčku (prostý soupis všech přijatých potravin a tekutin během 3× 24 hod) k posouzení dodržování doporučených opatření, indikace nebo zhodnocení předcházejících klinických a laboratorních vyšetření, celkové objektivní vyšetření, měření výšky, tělesné hmotnosti, TK, pulzu, obvodu pasu, hmotnostně výškového poměru/BMI a zařazení do percentilových grafů, diagnostická rozvaha a zhodnocení efektu terapie, rozhodnutí o dalším diagnostickém postupu, včetně indikace dalších klinických, laboratorních nebo zobrazovacích vyšetření, rozhodnutí o terapeutickém postupu, vytvoření či doporučení individuálního jídelního a pohybového režimu, edukační a terapeutický pohovor lékaře s pacientem a rodinou (jídelní a pohybové doporučení), rozhodnutí o termínu další kontroly a zápis do zdravotní dokumentace.
PRAKTICKÁ DOPORUČENÍ PŘI TERAPII OBÉZNÍHO DĚTSKÉHO PACIENTA V AMBULANCI PLDD
V následující části je přiloženo praktické doporučení využívané při práci v obezitologické ambulanci. Doporučení je modifikováno na možnosti dostupné dětskému lékaři a snaží se popsat základní postupy při vyšetření a tvorbě doporučení pro obézní dětské pacienty.
Vstupní pohovor
K prvnímu vyšetření v rámci sledování obézního dítěte by dětský pacient měl přicházet již s provedeným laboratorním vyšetřením (24), které umožní vyloučit sekundární příčiny obezity. Vstupně je nutné provést základní antropometrické vyšetření (tělesná hmotnost, výška, obvod břicha v úrovni pupku, obvod boků, eventuálně podle možností i vyšetření kožních řas), podle dostupnosti pak vyšetření tělesného složení pomocí přístrojů na principu bioimpedance (24) a klinické pediatrické vyšetření. Na základě výsledků dítě zařadíme do odpovídající skupiny nadváhy či obezity pomocí percentilových grafů (25).
Pokud po kontrole laboratorních výsledků, provedeném klinickém vyšetření, zhodnocení sedmidenního zápisu jídelních a pohybových zvyklostí shledáme, že před sebou máme obézního pacienta, jehož obezita je způsobena nadměrným energetickým příjmem, zahajujeme vstupní pohovor s dítětem a jeho rodiči. Na začátku je velmi důležité navázat osobní kontakt s dítětem, být velmi trpěliví a pokusit se překonat jejich častou nedůvěru či strach. Již v prvních minutách si můžeme často všimnout specifického stylu chování celé rodiny, kdy rodiče vytvářejí systém „falešné“ ochrany dítěte. Často se stává, že rodiče odpovídají na dotazy nejen za děti mladšího školního věku, ale i téměř dospělé. Velmi se osvědčila vstupní otázka na věk dítěte nebo typ školy, kterou dítě navštěvuje. Relativně jednoduchou otázkou můžeme navázat první kontakt s dítětem a prolomit jeho odmítavý postoj.
Odpověď na otázku o smyslu návštěvy v obezitologické ambulanci („proč jste k nám přišli“) dělá většině dětí velké problémy. Touto otázkou však můžeme rozpoznat motivaci dítěte (časté reakce jsou „chtěl bych zhubnout“, „maminka či někdo jiný chce, abych zhubnul“ nebo „nevím, proč jsem přišel, a hubnout nechci“) a následně rozdělit děti na více či méně motivované. Tím také získáme možnost zvolit odpovídající styl komunikace (i když vlastní obsah doporučení bude stejný).
Dalším velmi cenným zdrojem informací bude odpověď na otázku, proč si myslí, že mají problém s hmotností, nebo co dělají špatně (ve vztahu k obezitě). Takto získáme obraz o znalostech a představách dítěte i rodičů.
Dětský obézní pacient vždy vyžaduje velmi trpělivý přístup, je vhodné hledat každou příležitost k pozitivní motivaci a pochvale. Již při prvním pohovoru stanovujeme reálné cíle redukce tělesné hmotnosti tak, abychom předešli případnému zklamání, které mnohdy vychází z nereálných cílů a představ. Často jsme svědky velmi napjatých až patologických vzorců chování mezi dítětem a rodiči, opakovaně sloužíme jako mediátoři při jejich vzájemné diskusi a na základě tohoto pozorování také můžeme indikovat následnou psychologickou péči.
Pitný režim
Téměř u všech obézních dětí (nejen dětí) při vyhodnocení jídelníčku pozorujeme významně vyšší příjem slazených nápojů, a to často bez reálné představy o jejich energetické denzitě. Jeden litr pomerančového džusu je obvykle vyroben ze 14 pomerančů. To také znamená, že obsahuje ekvivalent 18 kostek cukru. Informace o energii obsažené ve slazených minerálkách či džusech (26) je pak pro většinu dětí (i rodičů) velmi překvapivá. A to, že příjem energie při každodenní spotřebě celé lahve slazené minerálky (1500 ml) se rovná téměř 25 kg cukrů ročně, vyvolá u většiny reálné zděšení.
Informace o finanční náročnosti takového pitného režimu (asi 5000 Kč na osobu ročně) nám dává možnost pozitivní finanční motivace při zahájení léčby. Většinou dětem navrhujeme výměnu tabletu či telefonu za ušetřené peníze, přičemž mobilní aplikace chytrých telefonů pak můžeme využít pro monitorování pohybové aktivity. Mobilní telefon také využíváme pro vytváření vhodných návyků v rámci pitného režimu. Zde se za pomoci nastavené signalizace v pravidelných intervalech snažíme zajistit spotřebu dostatečného příjmu neslazených nápojů. Každou hodinu po zaznění signálu dítě vypije malé množství nesyceného a neslazeného nápoje. Zdůrazňujeme, že pro pitný režim je nejvhodnější nesycená kohoutková voda nebo slabý ovocný čaj. Máme ověřeno, že bez této změny je úspěch při redukci tělesné hmotnosti malý.
Snídaně
S ohledem na nepravidelné stravování obézních dětí je snídaně nezbytnou součástí léčebné strategie (27). Po podrobné analýze časového programu dítěte většinou doporučujeme vsávat o 10–15 minut dříve, vypít asi 50–100 ml vlažné vody nebo čaje, provést ranní toaletu, obléci se, sednout ke stolu a pak teprve snídat. Bez televize, počítače nebo mobilního telefonu. Nejde o těch 10 minut času či 100 ml nápoje, ale o vytvoření nového rituálu.
Skladbu snídaně při první návštěvě většinou nedoporučujeme výrazně měnit, jen ji upravujeme na podkladě jídelníčku a znalostí rodinných zvyklostí tak, abychom postupně do snídaně zařadili potraviny s vyšším obsahem složených cukrů (28). Nechceme hlavně v začátku terapie dramaticky měnit jídelní zvyklosti rodiny. V prvních týdnech bude pro děti i celou rodinu nejnáročnější změna pitného režimu a udržení pravidelných intervalů jídel.
Doporučujeme pestrost při tvorbě snídaně a zdůrazňujeme, že každodenně stejná, byť „zdravá“ snídaně se v konečném důsledku stává nevhodnou. Při prvních návštěvách se snažíme domluvit vhodný ranní program. Množství a složení snídaní většinou řešíme při dalších kontrolách a při tvorbě pak využíváme pro rodiče dostupných informací na stránkách projektu „Stop obezitě“ (STOB) (29).
Frekvence stravování
Dalším problematickým bodem je nepravidelnost při příjmu potravy jak v průběhu dne, tak také při porovnání běžného pracovního dne oproti víkendovému. Velmi častý je systém 2–3 jídel za den, ale také výrazný rozdíl mezi jednotlivými dny. Obézní děti mívají o víkendu energetický příjem na úrovni 3–4násobku příjmu v pracovních dnech.
Zaprvé se snažíme vytvořit základní „kostru“ stravování a doporučujeme systém 5–6 porcí za den. Při výčtu zahrnujícím snídani, dopolední svačinu, oběd a odpolední svačinu nastává pro většinu obézních dětí krátká chvíle spokojeného úsměvu, když slyší naše doporučení 2 večeří. Jaké je však jejich zklamání, když vysvětlíme, že se nejedná o 2 večeře, co se týče objemu jídla, ale spíše o to, aby se prostor mezi odpolední svačinou a večeří vyplnil malou porcí jídla (můžeme ji nazvat první večeří). Důležité je, aby se hlavní (nebo druhá) večeře neodehrávala v časovém stresu a s pocitem hladu.
Večeře
Večeře je po pitném režimu a špatné frekvenci jídla dalším problematickým bodem jídelního chování. Na rozdíl od snídaně u většiny dětí večeře nechybí, ale obvykle obsahuje velké množství sacharidů a tuků. Dalším problémem je absence příjmu i jen malého množství zeleniny. Je potřeba dětem i rodičům vysvětlit, že příjem dostatečného množství zeleniny je nezbytný rovněž v souvislosti s příjmem vlákniny (27). Minimální denní příjem zeleniny je podle doporučení DACH (Společnost pro výživu, 2011) asi 400 g za den pro dospělou osobu (29, 30).
Snažíme se najít – i s ohledem na věk a chuťové preference – vhodné typy zeleniny a formy úpravy tak, aby se večeře skládala z potravin s vysokým obsahem bílkovin a byla doplněna vhodným množstvím zeleniny. V případě večeře preferujeme převahu bílkovin (maso, ryby, sýry či luštěniny) a zeleninu. Přílohy či potraviny s vysokým obsahem tuků k večeři nedoporučujeme, případně jejich množství výrazně snižujeme. Při další kontrole musíme často korigovat složení, ale principiálně doporučujeme snídaně s převahou složených sacharidů a večeře s převahou bílkovin. K dosažení příjmu dostatečného množství zeleniny doporučujeme nejen její čerstvou formu, ale i vařenou (polévky) nebo jinak tepelně upravenou. Preferujeme používání sezónní zeleniny a určitě se nebojíme využívat i vhodně upravenou zeleninu mraženou, a to zvláště v zimních měsících.
Table 2. Klasifikace sacharidů (21) 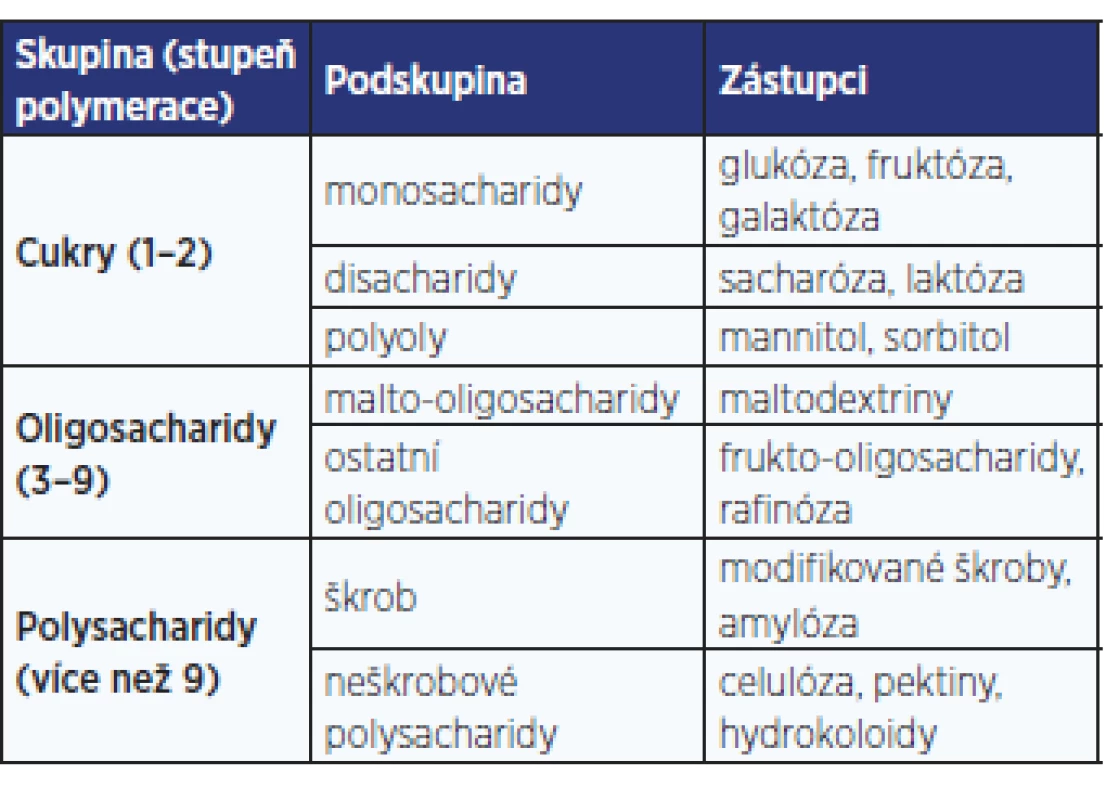
Nevhodné potraviny
Zcela nevhodných potravin obvykle není mnoho. Zpravidla se snažíme najít vhodnou alternativu nebo množství tak, aby se potravina původně „zakázaná“ mohla na jídelníčku objevit, ale v jiné kombinaci či menším objemu (31).
Velmi striktně omezujeme příjem majonéz a tatarských omáček, které obsahují v průměru ve 100 ml 2500 kJ, kečupů či hořčic, které obsahují v průměru ve 100 ml kolem 500 kJ, smetanových zálivek a pochutin podobného typu. Z některých jídelníčků našich pacientů vyplývá, že energetický příjem z těchto typů potravin často přesahuje 5000 kJ za týden.
Dalšími potravinami, které patří do skupiny „nedoporučené“, jsou uzeniny. Na 100 g obyčejného „dietního“ párku připadá kolem 1000 kJ, průměrná klobása pak ve 100 g ukrývá kolem 1500 kJ. Nezřídka si děti dají k večeři 300 g párků, 50 ml kečupu, 2 krajíce chleba (nebo 2 rohlíky) a sklenici slazeného kolového nápoje. Taková večeře nejenže lehce přesáhne 50–60 % odpovídající denní energetické potřeby dítěte, ale výrazně převyšuje také doporučenou spotřebu kuchyňské soli a nasycených tuků (30). Tolik kritizovaný vysoký podíl mouky v uzeninách je z tohoto pohledu zanedbatelný.
Další velkou skupinu rizikových potravin představují různé laskominy a sladkosti. Snažíme se naučit děti preferovat čokoládu s vysokým obsahem kakaa, přestože je energeticky bohatší než ta s obsahem kakaa výrazně menším. Základním rozdílem je zde opačný poměr cukrů a tuků, ale i skutečnost, že dítě (i dospělý) zcela bez problémů sní celou krabici „čokoládových“ bonbónů či tabulku nekvalitní čokolády, ale sníst na posezení celou tabulku 90% čokolády dokáže jen málokdo. Velkým a podceňovaným problémem je u cukrovinek jejich energetická denzita, protože tolik oblíbená čokoládová oplatka (ať kulatá nebo ta, která se podle reklamy nejlépe hodí na horskou vycházku) obsahuje na 100 g více než 2200 kJ. Takovou energii mimochodem skrývá 4–5 rohlíků nebo průměrná porce smaženého řízku s vařenými brambory.
Poslední skupinou jsou ořechy a smažené slané výrobky (chips, krekry, tyčinky). Zde platí jednoduchá mnemotechnická pomůcka: Oříšky jako „Popelka“, tedy obrazně tři ořechy za den, tj. porce do 20 g. Je pravdou, že ořechy obsahují mnohé zdraví prospěšné látky, ale jsou také energeticky velmi bohaté. Průměrně obsahuje 100 g ořechů kolem 2500–2800 kJ, přičemž 100 g ořechů tvoří opravdu jen malý sáček, takové množství se nám vejde 2× do dlaně. Přitom se jedná o příjem energie, jako bychom snědli více než 5 rohlíků. Totéž platí i u semínek. Semínka jsou určitě zdravá, obsahují nepřeberné množství prospěšných tuků a jiných látek, ale také platí, že jsou vydatným zdrojem energie. Energická denzita 100 g tolik populárních chia semínek činí 1890 kJ. Pokud do již energicky velmi bohatého nápoje typu smoothie přidáme hrst ořechů a semínek, může energetická hodnota 500 ml tohoto nápoje přesáhnout 2000 kJ. Často jsou pak i rodiče překvapeni, že 100 ml hruškového či broskvového džusu obsahuje méně energie než stejné množství takto připraveného populárního domácího smoothie.
Pohyb
Spontánní pohyb je nedílnou součástí dětského světa, a tak u nejmenších podporujeme pestré herní aktivity a přiměřenou porci chůze v závislosti na věku. U větších hledáme možnosti pohybu podle zájmu dítěte a mnohdy i podle finančních možností rodičů.
Obecně se snažíme doporučovat obyčejnou chůzi, minimálně 7000–10 000 kroků každý den (32–34). Pro monitorování této aktivity nám většinou slouží tolik zatracované chytré telefony a aplikace, které byly pro ně vyvinuté. Pomocí týdenních (měsíčních) přehledů pak hledáme kritická místa. Ušetřené peníze v rámci změny pitného režimu a podpora sledování pohybu pomocí „nového“ mobilního telefonu je u většiny dětí vhodnou stimulací pro úspěšnou spolupráci.
Další organizované pohybové aktivity pak posuzujeme podle míry obezity a věku dítěte, schopnosti a ochoty rodiny k pohybu. Snažíme se tedy rodinám individuálně navrhnout vhodný styl a náročnost pohybové aktivity (35, 36), kterou v případě vysokých hodnot krevního tlaku konzultujeme s dětským kardiologem, jenž může vedle TK neinvazivně sledovat i další parametry (hypertrofii levé komory, arteriální tuhost) a vyhodnotit tak kardiovaskulární morbiditu u obézních dětí a rizikových pacientů (37, 38).
ZÁVĚR
Úspěch terapie při redukci hmotnosti pro alimentární obezitu závisí na motivaci dítěte i celé rodiny. Často musíme akceptovat opakované vynechání plánovaných kontrol a nerespektování doporučení týkajících se stravovacích i pohybových aktivit. Absence finanční spoluúčasti pacienta při terapii, časová náročnost vyšetření a chybění systému vzdělávání v oboru vedou v některých regionech k nedostatečné dostupnosti odborné léčby. Tento stav pak nutí mnohé rodiče využívat služby ne vždy dostatečně kvalifikovaných výživových poradců, kteří od nich vyberou nemalé finanční prostředky a poskytnou tendenční – a v mnoha případech i nevhodné – nutriční intervence. V případě neúspěchu pak u velké části dětí bude toto selhání vytvářet nové patologické vazby chování a snižovat jejich sebevědomí.
Není možné v krátkosti popsat všechna doporučení a postupy používané v dětské obezitologické ambulanci. Nejsou zde zmíněny intervence nutričních terapeutů, nácviky správné pohybové aktivity v rámci rehabilitační péče nebo psychologická terapie, která je většinou nezbytnou součástí. Snahou bylo ukázat to, co má podle názoru autorů z hlediska efektu léčby obezity největší význam.
Čestné prohlášení
Autoři práce prohlašují, že v souvislosti s tématem, vznikem a publikací tohoto článku nejsou ve střetu zájmů a vznik ani publikace článku nebyly podpořeny žádnou farmaceutickou firmou.
Seznam zkratek
BMI body mass index
CAV celostátní antropologický výzkum
COSI Childhood Obesity Surveillance Initiative
ESPGHAN European Society for Paediatric Gastroenterology Hepatology and Nutrition
PLDD praktický lékař pro děti a dorost
WHO Světová zdravotnická organizace
Adresa pro korespondenci:
MUDr. Jan Boženský
dětské oddělení, Vítkovická nemocnice, a. s.
Zalužanského 1192/15, 703 84 Ostrava-Vítkovice
Tel.: 595 633 530; 724 649 902
e-mail: jan.bozensky@vtn.agel.cz
Sources
- Vignerová J, Riedlová J, Bláha P a kol. 6. celostátní antropologický výzkum dětí a mládeže 2001. Česká republika. Souhrnné výsledky. PřF UK, SZÚ, Praha, 2006.
- SZÚ. Hodnocení růstu a vývoje mládeže. Dostupné na: www.szu.cz/publikace/data/rustove-grafy
- Jia P, Xue H, Zhang J, Wang Y. Time trend and demographic and geographic disparities in childhood obesity prevalence in China – evidence from twenty years of longitudinal data. Int J Environ Res Public Health 2017; 14 : 369.
- Hernández-Cordero S, Cuevas-Nasu L, Morán-Ruán MC et al. Overweight and obesity in Mexican children and adolescents during the last 25 years. Nutr Diabetes 2017; 7: e247.
- Ogden CL, Carroll MD, Lawman HG et al. Trends in obesity prevalence among children and adolescents in the United States, 1988–1994 through 2013–2014. JAMA 2016; 315 : 2292–2299.
- Kess A, Spielau U, Beger C et al. Further stabilization and even decrease in the prevalence rates of overweight and obesity in German children and adolescents from 2005 to 2015: a cross-sectional and trend analysis. Public Health Nutr 2017; 20 : 3075–3083.
- Hardy LL, Mihrshahi S, Gale J et al. 30-year trends in overweight, obesity and waist-to-height ratio by socioeconomic status in Australian children, 1985 to 2015. Int J Obes (Lond) 2017; 41 : 76–82.
- Bancej C, Jayabalasingham B, Wall RW et al. Evidence brief-trends and projections of obesity among Canadians. Health Promot Chronic Dis Prev Can 2015; 35 : 109–112.
- Kunešová M, Procházka B, Taxová Braunerová R a kol. Prevalence nadváhy a obezity u sedmiletých dětí v ČR (COSI ČR), vztah k rozložení tukové tkáně. Česko-slovenská pediatrie 2019; 74 : 77–80.
- Procházka B, Kratěnová J, Žejglicová K a kol. Aktuální výskyt rizikových faktorů ischemické choroby srdeční u dětí v ČR v roce 2016. Česko-slovenská pediatrie 2018; 73 : 501–508.
- Singhal V, Schwenk WF, Kumar S. Evaluation and management of childhood and adolescent obesity. Mayo Clin Proc 2007; 82 : 1258–1264.
- Kytnarová J a kol. Obezita v dětském věku. IPVZ, Praha, 2013.
- Nutrition and Childhood. In: Langley-Evans S. Nutrition: A Lifespan Approach (2nd ed.). John Wiley & Sons, 2015.
- FAO. Human energy requirements. Report of a Joint FAO/WHO/UNU Expert Consultation Rome, 17–24 October 2001.
- Kunešová M. Sacharidy. Encyklopedie výživy, 2015. Dostupné na: www.vyzivaspol.cz/sacharidy
- EFSA Panel on Dietetic Products, Nutrition and Allergies. Scientific opinion on dietary reference values for carbohydrates and dietary fibre. EFSA J 2010; 8 : 1462 : 77 s.
- Stephen A, Alles M, de Graaf C et al. The role and requirements of digestible dietary carbohydrates in infants and toddlers. Eur J Clin Nut 2012; 66 : 765–779.
- Kudlová E, Tláskal P, Boženský J a kol. Stravitelné sacharidy ve stravě kojenců a batolat. Výživa a potraviny 2016; 71(5): 114–116.
- WHO. WHO Guideline. Sugars intake for adults and children. WHO, Ženeva, 2015.
- WHO. WHO Healthy Diet Fact sheet N°394. WHO, 2015. Dostupné na: www.who.int/mediacentre/factsheets/ fs394/en
- FAO/WHO. Carbohydrates in human nutrition. Report of a joint FAO/WHO expert consultation. FAO Food and Nutrition Paper No. 66. WHO/FAO, Ženeva, 1998.
- Templin T, Hashiguchi T, Thomson B et al. The overweight and obesity transition from the wealthy to the poor in low - and middle-income countries: a survey of household data from 103 countries. PLoS Med 2019 : 16: e32767.
- 02039 Záchyt a sledování pacienta s obezitou v ordinaci praktického lékaře pro děti a dorost. Seznam zdravotních výkonů. ÚZIS ČR, MZČR, 2016. Dostupné na: https://szv.mzcr.cz/Vykon/Detail/02039
- Kytnarová J a kol. Obezita v dětském věku. IPVZ, Praha, 2013.
- Vignerová J, Riedlová J, Bláha P a kol. 6. celostátní antropologický výzkum dětí a mládeže 2001. Česká republika. Souhrnné výsledky. PřF UK, SZÚ, Praha 2006.
- STOB klub. Nápoje nealkoholické. Dostupné na: www.stobklub.cz/potraviny-kategorie/480
- Kunešová M. Základy obezitologie. Galén, Praha, 2016.
- STOB. Proč a co snídat? STOB, 22. 11. 2014. Dostupné na: www.stob.cz/cs/proc-a-co-snidat
- STOB klub. Kolik zeleniny bychom měli sníst? Dostupné na: www.stobklub.cz/clanek/kolik-zeleniny-bychom-meli-snist-
- Hainer V. Základy klinické obezitologie (2. vyd.). Grada, Praha, 2011.
- STOB klub. Databáze potravin. Dostupné na: www.stobklub.cz/potraviny-kategorie
- Frömel K, Mitáš J, Kerr J. The associations between active lifestyle, the size of a community and SES of the adult population in Czech Republic. Health and Place 2009; 15 : 447–454.
- Tudor-Locke C, Bassett DR jr. How many steps/day are enough? Premilinary pedometer indices for public health. Sports Med 2004; 34 : 1–8.
- Kunešová M. Životní styl a obezita v České republice – hlavní zjištění studie. Tisková konference. STEM/MARK, 2006.
- Sigmundová D, Badura P, Sigmund E et al. Weekday–weekend variations in mother-/father–child physical activity and screen time relationship: A cross-sectional study in a random sample of Czech families with 5 - to 12-year-old children. Eur J Sport Sci 2018; 18 : 1158–1167.
- Waters E, de Silva-Sanigorski A, Hall BJ et al. Interventions for preventing obesity in children. Cochrane Database Syst Rev 2011; 12: CD001871.
- Pavlíček J, Strnadel J, Gruszka T et al. Echocardiographic evaluation of cardiac structure and function in children with hypertension. Cor et Vasa 2016; 58: e615–e622.
- Šuláková T, Feber J, Strnadel J et al. The importance of pulse wave velocity measurement in paediatric population with an increased risk of cardiovascular diseases –type 1 diabetes and chronic kidney disease. Cor et Vasa 2016; 58: e623–e630.
Labels
Addictology Allergology and clinical immunology Angiology Audiology Clinical biochemistry Dermatology & STDs Paediatric gastroenterology Paediatric surgery Paediatric cardiology Paediatric neurology Paediatric ENT Paediatric psychiatry Paediatric rheumatology Diabetology Pharmacy Vascular surgery Pain management Dental Hygienist
Article was published inJournal of Czech Physicians

-
All articles in this issue
- Obézní pacient v ordinaci praktického lékaře
- Obezita dětí a dospívajících aneb co dělat s obézním dítětem v ambulanci dětského lékaře
- Psychologické aspekty obezity
- Nutriční aspekty léčby obezity a jejích metabolických komplikací
- Úloha nutričního terapeuta v péči o obézní
- Léčba obezity u pacientů s diabetem a bez diabetu: současné možnosti a perspektivy
- Stručný přehled vývoje bariatrie v Česku a ve světě a trendy bariatricko-metabolické chirurgie
- Laparoskopická gastrická plikace v léčbě obezity a metabolických onemocněni: 10leté výsledky
- Léčba závislosti na tabáku v ČR: historie, současnost, budoucnost
- Současné možnosti krytí ran s ohledem na patofyziologii hojení
- Úvodem
- Historie české obezitologie
- COVID-19 jako nemoc z povolání – stručná informace ke stavu v ČR
- 75 let 3. interní kliniky 1. lékařské fakulty UK a Všeobecné fakultní nemocnice v Praze
- Dvě výročí prof. MUDr. Jiřího Šonky, DrSc.
- Susumu Tonegawa (*1939)
- Odpověď na recenzi Davida Černého
- Cena J. E. Purkyně pro docentku Jarmilu Drábkovou
- Vzpomínka na Františka Kornalíka a jeho ženu Milenu
- Za docentem MUDr. Janem Kotrlíkem
- Zemřel prof. Petr Goetz
- Zemřela doc. Jana Vejlupková
- PŘEDNÁŠKOVÉ VEČERY SPOLKU ČESKÝCH LÉKAŘŮ V PRAZE (ZÁŘÍ – ŘÍJEN 2020)
- Journal of Czech Physicians
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Obézní pacient v ordinaci praktického lékaře
- Obezita dětí a dospívajících aneb co dělat s obézním dítětem v ambulanci dětského lékaře
- Léčba obezity u pacientů s diabetem a bez diabetu: současné možnosti a perspektivy
- Psychologické aspekty obezity
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

