-
Medical journals
- Career
Dermatomyozitída
: MUDr. Zuzana Gruntová; MUDr. Lubomír Drlík; MUDr. Lenka Slezáková; MUDr. Veronika Paťavová
: Nemocnice Šumperk a. s. : Nerudova 640/41, 787 52 Šumperk
: Čas. Lék. čes. 2016; 155: 195-199
: Review Article
Dermatomyozitída je idiopatické zápalové ochorenie proximálnych priečne pruhovaných svalov a kože. Manifestuje sa akútne (v priebehu týždňov) alebo chronicky (v priebehu mesiacov až rokov). Vyskytuje sa u detí aj u dospelých. K diagnostike prispievajú laboratórne, klinické, EMG a histopatologické vyšetrenia. Choroba pozitívne reaguje na liečbu kortikosteroidmi, imunosupresívami, prípadne imunoglobulínmi. V článku sú popísané tri prípady pacientov s dermatomyozitídou.
Klíčová slova:
dermatomyozitída , príznaky, diagnostické kritéria, liečbaÚvod
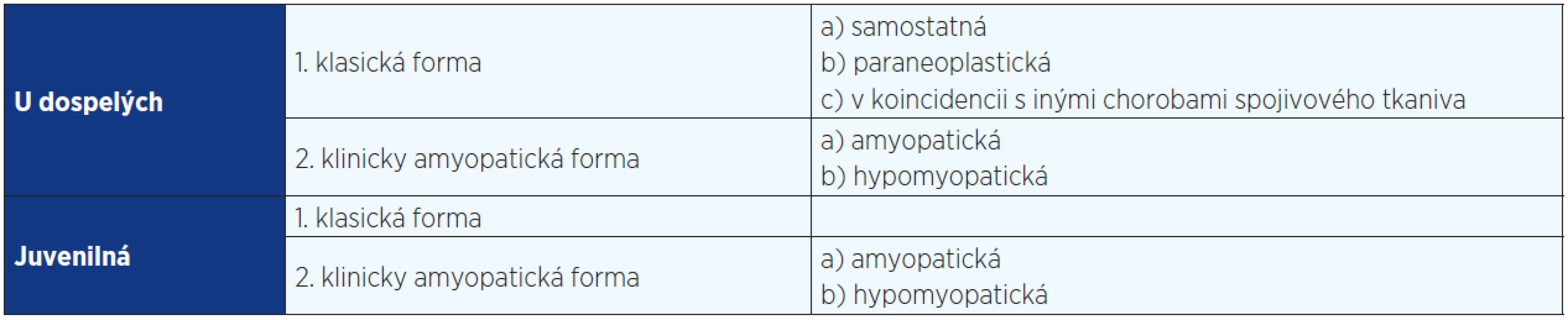
Dermatomyozitída (DM) je chronické zápalové ochorenie svalov a kože (1). V popredí dominuje proximálna symetrická svalová slabosť končatín s charakteristickými edematóznymi zmenami na koži. Vzácne môžu byť postihnuté aj iné orgány. Najčastejší výskyt u dospelých je medzi 40. a 60. rokom života s incidenciou 5–10 prípadov na 1 milión obyvateľov za rok. Častejšie bývajú postihnuté ženy ako muži. U detí je incidencia 1–5 prípadov na 1 milión s mediánom manifestácie v 6,5 rokoch. Zvláštnou jednotkou je amyopatická DM s kožnými príznakmi bez svalového postihnutia. U pacientov s DM je 3–8× väčšie riziko vzniku malígneho ochorenia.
Etiológia a rizikové faktory
Príčina nie je známa. Genetické faktory môžu zohrávať určitú rolu. Bola potvrdená zvýšená incidencia HLA B8 v juvenilnej forme a HLA DR3 a HLA DR 14 u dospelých pacientov (2). Spúšťačom ochorenia môžu byť infekcie: toxoplazmóza, streptokokové infekcie, parvovirus B19, coxsackie vírus, prípadne medikamenty a UV žiarenie.
Za najpravdepodobnejšiu príčinu ochorenia sa považuje reakcia špecifických autoprotilátok alebo imunokomplexov proti endomýziu. Svalové vlákna sú poškodzované infiltrujúcimi zápalovými bunkami.
Dermatomyozitída a tumory
Súvislosť dodnes nie je jasná. Incidencia tumorov súvisiacich s dermatomyozitídou v dospelom veku sa pohybuje medzi 15–50 % (3). Dermatomyozitída predchádza malígnemu ochoreniu v 40 % prípadov. Oba stavy môžu vzniknúť aj súčasne (26 %) alebo malígne ochorenie môže vzniknúť ako prvé (34 %) (4). Najčastejšie ide o karcinóm ovárií, pľúc, kolorektálny karcinóm a non-Hodgkinov lymfóm (5).
Patogenéza
Mechanizmus poškodenia kože a svalov je neznámy. V biopsii kože je opuch vo vrchnej vrstve dermis s riedkym perivaskulárnym mononukleárnym bunkovým infiltrátom a depozitami mucínu. Imunofluorescencia je nešpecifická. Pozitivitu vykazujú protilátky proti aminoacetyl-tRNA ako Jo-1 a PM/SCL alebo Mi-2, ANA protilátky (6).
Klinický obraz
Je variabilný. U pacientov sa môžu najskôr objaviť len príznaky z ochorenia svalov, prípadne len kožné zmeny. Vzácne môžu byť pacienti bez ťažkostí. Ochorenie zväčša začína chrípkovitými príznakmi (horúčka, slabosť, malátnosť). Charakteristickým znakom je fotosenzibilita.
Zo svalových príznakov je to bolesť a slabosť symetrických proximálnych priečne pruhovaných svalov krku, trupu, končatín. Pacient sa sťažuje na nemožnosť učesať sa, má slabosť pri chôdzi do schodov. V pokročilejšom štádiu môže mať problémy s prehĺtaním, chrapotom, prípadne rhinoláliou. Vznikajú atrofie, s postupom ochorenia sa môžu objaviť aj svalové kontraktúry.
Dominujúcim kožným príznakom je červenofialový opuch horných viečok (tzv. heliotropný erytém). Z ďalších príznakov je to plochý erytém na ramenách, krku (šálový príznak), na bedrách (príznak puzdra na pištoľ), mierne vyvýšený, väčšinou nesvrbiaci erytém nad extenzormi v oblasti ručných kĺbov a kolien (Gottronov príznak). Voľným okom možno pozorovať periunguálny erytém s teleangiektáziami, ktorý je veľmi bolestivý. Veľký prínos u tohto ochorenia má kapilaroskopia, kde je vidieť dilatáciu, avaskularizáciu, predĺženie, stočenie prípadne hemorágiu kapilár.
U detí začína dermatomyozitída subfebríliami, malátnosťou, nechutenstvom a slabosťou. V klinickom obraze je fialové zafarbenie viečok (heliotropný erytém), Gottronove papuly na hánkach, livedo reticularis na končatinách, šupinaté ložiská na lakťoch prípadne kolenách, ktoré môžu imitovať psoriázu. Na rozdiel od nej má dieťa celkové chrípkové príznaky. Sťažuje sa na neschopnosť dočiahnuť na hor a rýchlu únavu počas hier.
Kožné príznaky môžu byť dlho prítomné bez svalových symptómov. Ako choroba postupuje, môže dôjsť k ťažkostiam pri prehĺtaní a k torpídnej svalovej slabosti, ktorá môže dieťa pripútať na lôžko. Kalcinóza kože a svalov sa vyvíja neskôr a môže mať za následok silné bolesti a spazmy (6).
Postihnutie pľúc sa stále viac považuje za hlavnú komplikáciu DM a častú príčinu morbidity a mortality (7). Najčastejšie ide o intersticiálnu pľúcnu fibrózu, aspiračnú pneumóniu a ventilačnú nedostatočnosť.
Laboratórne vyšetrenie
Sedimentácia a proteíny akútnej fázy môžu byť v norme (8). V dôsledku svalového postihnutia dochádza k elevácii kreatinkinázy (predovšetkým CK-MM izoenzýmu), ktorá často koreluje s aktivitou ochorenia a je spájaná s horšou prognózou; ďalej myoglobínu v sére a v moči a svalových enzýmov (laktátdehydrogenáza, transamináza, aldoláza, aspartátaminotransferáza).
Ďalšie vyšetrenia
V kapilaroskopickom obraze je jedným z hlavných hodnotených kritérií počet kapilárnych kľučiek, tvar, šírka a priebeh ramien. Normálne kľučky sú pomerne vysoké a štíhle, tvarovo málo vinuté. Za patologických okolností pozorujeme ich morfologické zmeny, redukciu ich počtu, abnormálne rozloženie a krvácanie. Za diagnosticky cenný je považovaný nález aspoň dvoch patologických znakov na dvoch prstoch.
Elektromyografia pomáha v detekcii poškodených svalov. V ihlovej EMG je nález kombinácie spontánnej aktivity (fibrilácie, pozitívne ostré vlny) s myopatickými zmenami. Zmeny vo svaloch sú multifokálne, preto je nutné vyšetrovať viac svalov v rôznych lokalitách. Pozitívne nálezy bývajú vo svaloch šije a chrbta. Avšak negatívne EMG vyšetrenie DM nevylučuje.
Ako zlatý štandard na diagnostiku DM sa používa svalová biopsia. Možno pozorovať zápalovú infiltráciu perimyziálneho spojiva, mikrovaskulárne depozitá imunoglobulínov a mikroinfarkty.
Magnetická rezonancia umožňuje sledovať rozsah a závažnosť postihnutia, prípadne monitorovať jeho aktivitu.
1. Diagnostické kritériá DM (Bohan & Peter, 1975) 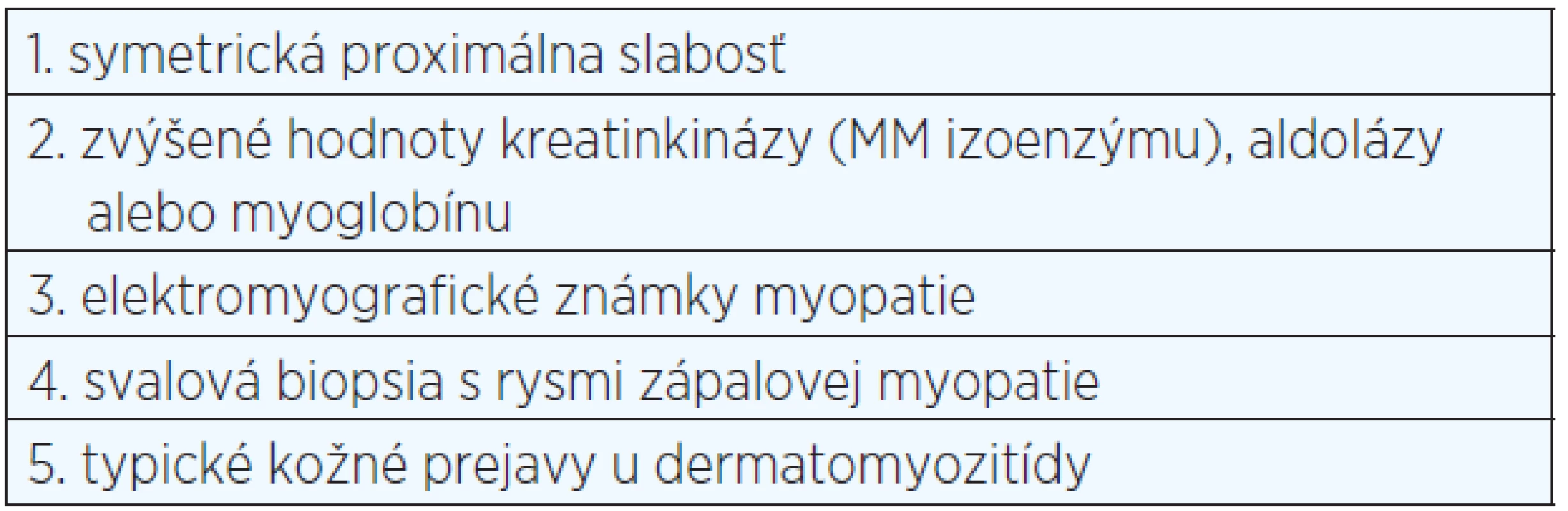
Pozn.: Diagnóza istá – aspoň 3 kritéria a kožné prejavy, diagnóza pravdepodobná – 2 kritéria a kožné prejavy. Diferenciálna diagnostika
Lupus erythematodes, psoriasis vulgaris, periarteritis nodosa, reumatická artritída, CREST syndróm.
Terapia
Liekom voľby sú kortikosteroidy. Dávka závisí na stupni ochorenia. Úvodná dávka prednisonu môže byť až 60 mg/deň, udržiavacia sa pohybuje medzi 5 a 15 mg/deň. Pokiaľ klinický obraz pretrváva a kreatinkináza neklesá, je možnosť podať intravenózne bolus 1 g methylprednisolonu 2–3 po sebe nasledujúce dni (3). Ďalšou voľbou sú imunosupresíva (azathioprin, cyklosporin). Účinné sú aj kombinácie kortikosteroidov s imunosupresívami. Môžu sa použiť antimalariká, prípadne inhibítory TNFα. Nutnou súčasťou terapie je fotoprotekcia. V akútnej fáze ochorenia je dôležitý kľud na lôžku, následne rehabilitácia ako prevencia spazmov končatín. Prognóza ochorenia sa zlepšuje včasnou diagnózou a liečbou (10).
U detskej dermatomyozitídy a polymyozitídy dochádza ku kompletnej remisii asi u polovice prípadov. Výsledky sú lepšie u pacientov s včasnou diagnózou a zahájenou liečbou. Asi 30–40 % má chronicky aktívnu chorobu a vyžadujú predĺženú terapiu.
Vlastné pozorovanie
Kazuistika č. 1
Šesťdesiatročný muž bol v decembri 2011 hospitalizovaný na internom oddelení s ťažkosťami pri elevácii pravej ruky, neschopnosťou vstať zo stoličky a bolesťami v dolných končatinách v celom rozsahu. Ďalej sa sťažoval na pocit suchosti v očiach a viaznutie sústa v hornej časti pažeráka. Pracoval ako strážnik. Ďalej v anamnéze bol údaj o invalidnom dôchodku, ktorý pacient mal pre stav po cievnej mozgovej príhode z roku 2008. Alergie neudával. Užíval hydrochlorothiazid, perindopril, kyselinu acetylsalicylovú, alopurinol, sertralín.
Pri konziliárnom dermatolologickom vyšetrení dominoval erytém na tvári a krku (šálový príznak), ktorý nesvrbel a bol bez fotosenzitivity, erytémovo-makulózne ložiská v oblasti lakťov, lýtok, nad ručnými a kolennými kĺbmi (Gottronove papuly) (viz obr. 1).
V laboratórnom obraze bola elevácia kreatinkinázy 13,66 (< 3 μkat/l), laktátdehydrogenázy 4,67 (< 3,45 μkat/l), myoglobínu 497,1 (12,1–75 μg/l). ANA protilátky ukazovali slabú pozitivitu. Onkologické markery (CEA, CA 19-9, CA 72-4, AFP), krvný obraz a proteíny akútnej fázy boli bez patologických hodnôt. ENA, ANCA, CIK, C3 a C4 komplement boli negatívne.
Pacient podstúpil elektromyografické vyšetrenie so záverom myopatia. Na základe tohto nálezu bola vykonaná vo Fakultnej nemocnici Olomouc svalová biopsia. V histopatologickom náleze svaloviny boli v intersticiu disperzné drobné lymfoidné infiltráty perivazálne a disperzné atrofujúce svalové vlákna. Nález svedčí pre myopatiu, najskôr dermatomyozitída. V histopatologickom náleze kože bola atrofujúca epidermis s ľahkou hyperkeratózou, v koriu zmiešaná zápalová infiltrácia a homogenizácia kolagénneho väziva.
U pacienta bola zahájená liečba pulznou dávkou kortikosteroidov, methylprednisolon 1 g intravenózne, následne prechod na perorálnu terapiu prednison 40 mg pro die a methotrexát 5 mg jedenkrát za týždeň. Lokálna liečba spočívala v kortikosteroidných krémoch. Terapia mala dobrý klinický efekt. Svalová slabosť sa upravila a erytémy úplne regredovali.
V apríli 2012 pacient prišiel na kožnú ambulanciu pre chrípkové príznaky (únava, malátnosť, subfebrílie). Bolo doplnené ultrazvukové vyšetrenie brucha a uzlín v axilách, inguinách a krku. Výsledok vyšetrenia preukázal paket uzlín na krku vpravo. Pacient bol následne odoslaný na ORL vyšetrenie, kde došlo k exstirpácii lymfatickej uzliny. Výsledkom histopatologického vyšetrenia bol nález malobunečného metastazujúceho karcinómu. Ďalej pacient podstúpil ERCP vyšetrenie, kde sa preukázalo zúženie lumen pankreatického vývodu na prechodu hlava/telo. Na PET/CT vyšetrení bol zvýšený hypermetabolizmus glukózy v supraklavikulárnych uzlinách, na krku, v pečeňovom hile, retroperitoneu, panvy a v ľavom triesle (viz obr. 2). V máji 2012 bol diagnostikovaný karcinóm pankreasu (TxN1M1 IV štádium). Pacient bol odovzdaný do starostlivosti onkológa, kde bola podaná jedna séria paliatívnej chemoterapie.
V júni 2012 došlo k celkovému zhoršeniu stavu pacienta a k úmrtiu.
Kazuistika č. 2
V novembri 2012 prišla na kožnú ambulanciu 47 ročná pacientka, ktorá bola odoslaná z reumatologickej ambulancie kvôli psoriaziformným prejavom na prstoch rúk a vo vlasovej krajine. Ďalej udávala bolesti ramenných a bedrových kĺbov. Infekt a známky po kliešťovi negovala. Objektívny nález ukázal na prstoch aj dorzálnych stranách rúk erytémové papuly s deskvamáciou, periunguálny erytém s olupovaním, na ľavom ramene erytémové ložisko veľkosti mince a na stehnách makulózne erytémové ložiská (viz obr. 3). Kapilaroskopicky bol nález ojedinelých periunguálnych hemorágií, dilatácia a stočenie kapilár (viz obr. 4).
Už pri prvotnom vyšetrení sa vyslovilo podozrenie na dermatomyozitídu. Pri laboratórnom vyšetrení séra bola zistená elevácia kreatinkinázy – 30 μkat/l (≤ 3 μkat/l), myoglobínu – 1936 μg/l (12,1–75 μg/l), ANA protilátky vykazovali pozitivitu a silnú zrnitú fluorescenciu. Histopatologický výsledok z 3 kožných biopsií ukázal: Ľavé stehno – ojedinelé nenápadné ložisko hydropickej degenerácie stratum basale epidermis s malým infiltrátom lymfocytov – nález svedčí pre dermatomyozitídu. Ľavá paža – hyperkeratóza, ložisková diskrétna parakeratóza, miestami cípatá akantóza, v hornom kóriu opuch a perivaskulárne infiltráty lymfocytov s extravazálnymi erytrocytmi. Známky dermatomyozitídy ani psoriázy nie sú zachytené. Dorzálna strana pravej ruky – v krátkom úseku je mierna hyperkeratóza, zosilnená bazálna membrána epidermis s jedným apoptotickým keratinocytom, v hornom kóriu sa nachádzajú lymfocyty a melanofágy – nález podporuje diagnózu dermatomyozitídy.
Bola zahájená kortikosteroidná terapia. Medzičasom sa pacientka podrobila: gynekologickému, ezofagogastrickému, koloskopickému a ultrazvukovému vyšetreniu brucha a štítnej žľazy, ktoré boli negatívne. Onkologické markery (CEA, CA 125, CA 19-9, CA 15-3, HE4, ROMA) a reumatoidný faktor boli negatívne. Pri kontrole v januári 2012 kožný nález mierne regredoval a pacientka udávala postupný návrat svalovej sily. PET/CT vyšetrenie bolo bez patologického nálezu. V máji 2013 kožný a klinický obraz úplne regredovali a pri kapilaroskopii neboli detekované žiadne hemorágie. V júni 2014 prebehlo PET/CT vyšetrenie s nálezom hypermetabolizmu glukózy v jednej zväčšenej lymfatickej uzline retroperitonea. Podľa vyjadrenia onkologického lekára je nález nešpecifický, nádorové tkanivo nie je vylúčené. Kontrolné PET/CT vyšetrenie naplánované na september 2014.
Kazuistika č. 3
V apríli 2011 bol 78 ročný muž odoslaný praktickým lekárom na kožnú ambulanciu. Pacient sa liečil na hypertenziu 20 rokov. V roku 2009 bola vykonaná extirpácia SSM (superficiálne sa šíriaci melanóm) v bedrovej krajine vľavo Breslow 0,2. V roku 2010 exstirpácia SSM in situ paže vľavo.
Pacient udával od apríla 2011 erytém na dorzálnych stranách rúk, v dekolte a opuchy v okolí očí. Bola zahájená kortikosteroidná terapia prednison 40 mg pro die a lokálna kortikosteroidná terapia. Asi po týždni si pacient liečbu sám vysadil, pretože mu opuchla celá tvár i krk. V máji 2011 prišiel pacient na kožnú kontrolu. Bolo zistené nové erytémové ložisko s deskvamáciou na pravom predlaktí. Pracovná diagnóza bola solárna dermatitída, nemožno vylúčiť účasť fotosenzitívneho lieku hydrochlorothiazidu (10 rokov v medikácii).
V medzičase bol v júni 2011 hospitalizovaný na internom oddelení k dovyšetreniu pre opuchy na tvári a krku. Ďalej sa pridali bolesti a slabosť dolných končatín. Pacient sa sťažoval, že nemôže vstať z postele, má problémy s prehĺtaním a raňajším obliekaním. Rtg hrudníku bol bez patologického nálezu. Echokardiografické vyšetrenie, ultrazvuk brucha, angio CT pľúc – nálezy nevysvetľovali príčinu ťažkostí. Pacient bol preložený na kožné oddelenie k dovyšetreniu a plánovanej probatórnej excizii. V laboratórnom náleze bola elevácia laktátdehydrogenázy 6,46 μkat/l (≤ 3,42), kreatinkinázy 32,5 μkat/l (≤ 4,6), aspartátaminotransferázy 2,19 μkat/l (0,2–0,6), alaninaminotransferázy 0,93 μkat/l (0,1–0,7), myoglobínu 931 mg/l (12,1–75). ANA, ENA, CEA, CA19-9 – boli negatívne. PET/CT vyšetrenie ukázalo zvýšenú kumuláciu 18F-DG difúzne v kostrovom svalstve. Bolo doplnené elektromyografické vyšetrenie, avšak bez preukázateľnej myopatickej lézie. Histologický výsledok probatórnej excízie z dorzálnej časti ruky podporoval diagnózu lupus erythematosus v diferenciálnej diagnostike nemožno vylúčiť lichen planus. Pacient sa začal sťažovať na chrapot a sťažené prehĺtanie. ORL vyšetrenie a rtg prehĺtacieho aktu preukázalo suspektný útvar v oblasti epiglottis. Ezofagogastroskopia bola bez patologického nálezu.
Bola zahájená kortikosteroidná terapia v počiatočnej dávke 120 mg methylprednisolonu pro die s postupným prechodom na prednison 50 mg pro die. V júni 2011 bol pacient prepustený do ambulantnej starostlivosti s plánovanými kontrolami. Pri prepustení bol evidentný pokles myoglobínu z 931 μkat/l na 195 μkat/l, laktátdehydrogenáza z 6,46 μkat/l na 4,1 μkat/l a kreatinkináza z 32 μkat/l na 3,1 μkat/l.
V júli 2011 pacient prišiel na kontrolu na kožnú ambulanciu. Subjektívne udával zhoršenie stuhlosti v oblasti ramien, kĺbov, chrapot a ťažkosti s prehĺtaním. Bola odporučená rehospitalizácia na kožnom oddelení. V laboratórnom obraze došlo k elevácii svalových enzýmov (myoglobín – 685 μkat/l, laktátdehydrogenáza 4,35 μkat/l, kreatinkináza 5,39 μkat/l). Bolo doplnené koloskopické vyšetrenie s normálnym nálezom. Do terapie bol nasadený azathioprin 2,5 mg/kg pro die a navýšená dávka prednison na 0,8 mg/kg pro die. Pre celkové ťažkosti, ktoré pretrvávali, a plánovanú svalovú biopsiu bol pacient preložený na III. internú kliniku do Fakultnej nemocnice Olomouc. Biopsia potvrdila diagnózu dermatomyozitídy a bolo doplnené CT hrudníku s hranične zväčšenými lymfatickými uzlinami. PET/CT nález sa nezmenil. Pacient bol prepustený do ambulantnej liečby a chodil na pravidelné kontroly.
V januári 2013 na kontrolnom PET/CT bola zachytená zvýšená akumulácia 18FDG v ľavej uzline na podnebí pod ľavým uhlom mandibuly. Záver z biopsie bol karcinóm ľavej tonsily s metastázami do krčných uzlín vľavo (pT3N2bMX). Následne bola zahájená onkologická terapia s úplnou regresiou tumoru v apríli 2013. V septembri 2013 na kožnej kontrole udával pretrvávajúcu svalovú slabosť. Kožný nález bol negatívny. Zavedená terapia azathioprin 1 mg/kg pro die, prednison 0,3 mg/kg pro die. V októbri 2013 pacient prestal komunikovať. Pre celkové zhoršenie stavu bol hospitalizovaný na internom oddelení, kde v decembri 2013 zomrel.
Záver
DM je vzácne ochorenie svalov a kože a je nutné vždy myslieť na malígne ochorenie, ktoré sa za ňou vo väčšine prípadov skrýva. Nádor sa môže objaviť pred, v čase alebo po stanovení diagnózy DM.
Prezentované prípady potvrdzujú nutnosť dôkladného prešetrenia pacienta. Dôraz je kladený na pravidelné opakované vyšetrenia. Je nutné zdôrazniť, že svalová biopsia ako zlatý štandard u tejto choroby nemusí byť vždy prínosná, kvôli rôznorodosti postihnutia svalov (11).
V prvom prípade bol preukázaný karcinóm pankreasu s metastatickým postihnutím krčných uzlín, uzlín v pečeňovom hile, retroperitoneu, panvy, v ľavom triesle. V ďalšej kazuistike nádorové ochorenie preukázané nebolo a pacientka je naďalej sledovaná. V poslednom prípade bol diagnostikovaný karcinóm tonzily s metastázami do krčných uzlín. Morbidita DM je spôsobená buď vlastnou chorobou, alebo komplikáciami liečby.
Poďakovanie patrí kolegom, ktorí na prípade diagnosticky a liečebne participovali: doc. MUDr. Pavlovi Korandovi, Ph.D. z Kliniky nukleárnej medicíny Fakultnej nemocnice v Olomouci, doc. MUDr. Lumírovi Pockovi, CSc. z Dermatohistopatologického laboratória v Prahe 8 a prim. MUDr. Karlovi Vepřekovi z Onkologického oddelenia Nemocnice Šumperk a. s.
Adresa pro korespondenci
MUDr. Zuzana Gruntová
Nemocnice Šumperk a. s.
Nerudova 640/41
787 52 Šumperk
Tel.: +421 918 897 029
e-mail: zuzanagruntova@gmail.com
Sources
1. Callen JP, Wortmann RL. Dermatomyositis. Clin Dermatol 2006; 24(5): 363–373.
2. Burns T, Breathnach S, Cox N, Griffiths Ch. Rook’s Textbook of Dermatology (8th ed.). Wiley-Blackwell, 2010, p. 51.120–51.129.
3. Bolognia JL, Jorizzo JL, Rapini RP. Dermatology (2nd ed.). Mosby Elsevier, 2008, p. 575–583.
4. Burgdorf W, Plewig G, Wolff HH, Landthaler M. Braun-Falco’s Dermatology (3rd ed.). Springer, Heidelberg, 2009, p. 731–734.
5. Hill CL, Zhang Y, Sigurgeirsson B et al. Frequency of specific cancer types in dermatomyositis and polymyositis: a population-based study. Lancet 2001; 357(9250): 96–100.
6. Weston WL, Lane AT, Morelli JG. Color Textbook of Pediatric Dermatology (4th ed.). Mosby Elsevier, 2007, p. 171–173.
7. Fathi M, Lundberg IE, Tornling G. Pulmonary complications of polymyositis and dermatomyositis. Semin Respir Crit Care Med 2007; 28(4): 451–458.
8. Cetkovská P, Pizinger K, Štork J. Kožní změny u interních onemocnění. Grada Publishing, Praha, 2010, p. 122–124.
9. Wolff K. et al. Fitzpatrick’s Dermatology in General Medicine (7 th ed.). McGraw-Hill, 2008, p. 1536–1553.
10. Štork J. a kol. Dermatovenerologie. Galén, Praha, 2008, p. 225–227.
Labels
Addictology Allergology and clinical immunology Angiology Audiology Clinical biochemistry Dermatology & STDs Paediatric gastroenterology Paediatric surgery Paediatric cardiology Paediatric neurology Paediatric ENT Paediatric psychiatry Paediatric rheumatology Diabetology Pharmacy Vascular surgery Pain management Dental Hygienist
Article was published inJournal of Czech Physicians

-
All articles in this issue
- SPRINT study: far lower systolic blood pressure
- Functional assessment of coronary stenosis by fractional flow reserve
- Matrix Gla protein as natural inhibitor of vascular calcification and potential treatment target
- Angiology is moving forward
- Psychiatry in everyday life
- End-of-life care in the Czech Republic
- The importance of HPV vaccination in men
- Dermatomyositis
- Obituary – prof. Radomír Čihák
- Idiopathic pulmonary fibrosis prognostic factors – analysis of the Czech registry
- Roger Wolcott Sperry (1913–1994)
- Journal of Czech Physicians
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- The importance of HPV vaccination in men
- Dermatomyositis
- Functional assessment of coronary stenosis by fractional flow reserve
- Matrix Gla protein as natural inhibitor of vascular calcification and potential treatment target
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career