-
Medical journals
- Career
Vývoj respirační morbidity dětí ve vztahu k jejich expozici pasivnímu kouření
Authors: L. Kukla 1; D. Hrubá 2; M. Tyrlík 3
Authors‘ workplace: Výzkumné pracoviště preventivní a sociální pediatrie LF MU, Brno 1; Ústav preventivního lékařství LF MU, Brno 2; Psychologický ústav FF MU, Brno 3
Published in: Čas. Lék. čes. 2008; 147: 215-221
Category: Original Article
Overview
Východisko.
Expozice dětí pasivnímu kouření má významné asociace k respirační morbiditě, nejvýraznější ve věku 0 až 2 roky. Později bývá pozorován pokles prevalence. Cílem bylo při opakovaném vyšetření kohorty dětí studie ELSPAC (European Longitudinal Study of Pregnancy and Childhood) zhodnotit změny podílu dětí exponovaných zakouřenému prostředí v 6, 18 měsících a 5 letech jejich věku a rozdíly ve frekvenci nemocí dětí s různou expozicí.Metody a výsledky.
Údaje o zdraví a expozici byly získávány pomocí standardizovaných dotazníků od matek a ošetřujících lékařů a analyzovány pro 4 skupiny dětí lišící se kuřáckým chováním jejich matek. Statisticky byly rozdíly hodnoceny v programu SPSS. Děti kouřících matek byly častěji exponovány pobytu v zakouřeném prostředí, děti středně silných a silných kuřaček více než děti slabých kuřaček. Ve věku 6 měsíců byly děti častěji chráněny před expozicí pasivnímu kouření než ve věku 18 měsíců a 5 let: Rozdíly byly většinou statisticky významné (p < 0,01). Docházka do mateřské školy představuje významný ochranný faktor: Děti byly ve všední dny exponovány méně než o víkendech (p < 0,001, resp. p < 0,01). Respirační symptomatologie a morbidita byla vysoce signifikantně zvýšena v 6 a 18 měsících života těch dětí, jejichž matky kouřily. Ve věku 5 let souvisí kuřácké prostředí domovů pouze s četnějším výskytem astmatické symptomatologie (sípavý dech, zástavy dechu) a s častější alergií na domácí prach a pyly s projevy dušnosti a sípání (p < 0,05).Závěry.
Studie ELSPAC prokázala významný vliv kouření matek na expozici dětí pasivnímu kouření. Následky expozice se klinicky manifestují zejména ve zvýšené respirační a alergické morbiditě, více v prvních 18 měsících života než v 5 letech.Klíčová slova:
pasivní kouření, respirační morbidita, trendy.Všeobecně je pokládáno za prokázané, že expozice dětí tabákovému kouři v průběhu nitroděložního vývoje a zakouřenému prostředí (Environmental Tobacco Smoke – ETS) v průběhu dětství je všudypřítomný a nejnebezpečnější ze škodlivých vlivů prostředí, které ovlivňují jejich zdraví. Podle zprávy z výzkumu Evropského společenství o zdraví dýchacích cest (1), která obsahovala údaje od téměř 8000 dospělých nekuřáků z 36 měst v 16 zemích, alespoň jeden z rodičů respondentů kouřil v průběhu dětství u 65 % z nich.
Vliv kouření matky v průběhu těhotenství na porodní hmotnost dítěte byl rozpoznán a popsán v roce 1957 (2) a o deset let později byla publikována první zpráva o škodlivých účincích expozice zakouřenému prostředí (3). Od té doby byly publikovány stovky studií o vztahu pasivního kouření a onemocnění dýchacích cest a jejich komplikací a o vztahu pasivního kouření k poruchám chování a neurokognitivním poruchám (4).
Exponované děti mají zvýšené riziko výskytu infekcí horních i dolních cest dýchacích a příznaků, jako je kašel, tvorba hlenu, otitis media, bronchitis a bronchiolitis, zápal plic a také sípání a astma (1). Zvýšený výskyt bronchiolitidy způsobené syncitiálními viry v dýchacích cestách u dětí je považováno za hlavní faktor vzniku alergenních reakcí, protože tato agens narušují proces fyziologického dozrávání Th imunitního systému (5). Takřka dvojnásobné riziko infekcí dolních cest dýchacích u dětí vystavených ETS se snižuje po druhém roce věku. Tento trend může být ovlivněn tím, že starší děti stráví méně času s rodiči – kuřáky (6).
Kohorta dětí z Brna a okresu Znojmo, které se narodily v letech 1991–1992, je zahrnuta do prospektivní studie ELSPAC (European Longitudinal Study of Pregnancy and Childhood), která je organizována v 6 evropských zemích (Velká Británie, Ostrov Man, Česká republika, Slovenská republika, Rusko, Ukrajina). V předem stanovených etapách vyšetření (od 18. týdne prenatálního života do 18. roku věku) jsou shromažďována data nejen o dětech, ale i o obou rodičích z oblastí podmínek sociálních, demografických, profesních, životního stylu, psychiky a rovněž údaje o ukazatelích zdraví. Studie byla schválena etickou komisí, účastníci podepsali informovaný souhlas; o způsobu vyplňování dotazníků jsou při každém šetření poučeni. Objektivní lékařská vyšetření dětí jsou prováděna dle jednotné metodiky.
Opakovaně jsou hodnoceny vztahy kouření matek a zdravotního stavu jejich dětí. Při vyšetření uskutečněném v období 6 měsíců věku byly děti, jejichž matky byly slabé nebo středně silné kuřačky, významně častěji opakovaně nemocné a hospitalizované. Silné kuřačky (20 a více cigaret denně) se v této době vyskytovaly jen ojediněle. Častější výskyt poruch zdraví se týkal akutních nemocí horních i dolních cest dýchacích, zánětů středního ucha, gastrointestinálních potíží (průjmy, zvracení) a zejména výskytu astmatické symptomatologie (sípavý dech, lapání po dechu) (7). Obdobné výsledky poskytlo i další vyšetření dětí ve věku jejich 18 měsíců, kdy kritériem vlivu pasivního kouření byly údaje o obvyklé době expozice dětí zakouřenému prostředí. I v tomto věku se významně častěji vyskytovala jak zánětlivá onemocnění dýchacího ústrojí, tak gastrointestinální a astmatické příznaky u dětí vystavených zakouřenému prostředí, přičemž délka expozice pozitivně asociovala s prevalencí nemocných (8).
Další hodnocení prevalence různých onemocnění se uskutečnilo v době, kdy děti dovršily 5. rok věku. Bylo hodnoceno, zda a jakým způsobem se změnil podíl dětí exponovaných zakouřenému prostředí a zda a jaké byly rozdíly ve frekvenci nemocí ve skupinách dětí s různou expozicí.
SOUBOR NEMOCNÝCH A POUŽITÉ METODY
Dotazníky byly získány pro 3554 pětiletých dětí, jejichž matky současně uvedly informace o svém kuřáckém chování: podle toho byly děti rozděleny do 4 skupin:
- matky jsou nekuřačky (NK),
- matky jsou slabé kuřačky, kouří do 10 cigaret denně (K1),
- matky jsou středně silné kuřačky, kouří 11 až 19 cigaret denně (K2),
- matky jsou silné kuřačky, kouří 20 a více cigaret denně (K3).
Dále bylo zjišťováno, kolik kuřáků žije v rodině, jak intenzivně kouří otcové dětí, kolik hodin tráví dítě průměrně v zakouřeném prostředí, a to ve všedních dnech a o víkendech.
Údaje o zdravotním stavu dětí v době od poslední etapy šetření (za uplynulé 2 roky) byly získávány od matek a od ošetřujících lékařů. Zahrnovaly znaky:
- o celkovém hodnocení zdravotního stavu dítěte matkou (stále či většinou zdravé, občas, většinou či stále nemocné),
- o hospitalizaci, lázeňské léčbě, terapeutické a preventivní lékařské péči, speciálních vyšetřeních, operacích, úrazech,
- o příznacích respiračních a gastrointestinálních onemocnění, alergiích, o postižení smyslových orgánů, poruchách pohybu, řeči.
Pokud některé vybrané znaky zdraví byly obdobným způsobem vybrány i z dokumentace pořízené v 6 a v 18 měsících věku dětí, byly zpracovány pro uvedené 4 skupiny dětí lišící se kuřáckým chováním jejich matek.
Ke statistickému hodnocení rozdílů byl použit program SPSS (Pearsonům χ2 a Fisherův test, poměr pravděpodobnosti, lineární asociace, ANOVA).
VÝSLEDKY
Skupina dětí, jejichž matky nekouří, byla nejpočetnější, zahrnovala 2692 (75,7 %) dětí z celého souboru. Dalších 477 (13,4 %) dětí mělo matky slabé kuřačky, dětí středně silných kuřaček bylo 322 (9,1 %) a zbývajících 63 dětí (1,8 %) mělo matky silné kuřačky. Po porodu kouřilo v celém souboru jen 7 % žen, během prvních 6 měsíců po narození dítěte se zvýšila prevalence kuřaček na cca 24 % a na této úrovni se udržela po celé období kojeneckého, batolecího a předškolního věku (tab. 1). Ženy kouřící v těhotenství redukovaly počet vykouřených cigaret a do 6. měsíce po porodu byl výskyt silných kuřaček jen ojedinělý; později se podíl středně silných a silných kuřaček zvyšoval.
Table 1. Kuřáctví matek v různých etapách studie ELSPAC (% dětí) 
Kuřáctví matek souviselo s kuřáckým profilem celé rodiny: nekouřící ženy měly nejčastěji nekouřící partnery, takže celkem 71,1 % dětí ze souboru žilo v nekuřácké rodině. Paradoxně za nekuřáckou označilo svoji rodinu i 5,9 % slabých a 3,5 % středně silných kuřaček: pravděpodobně tím chtěly vyjádřit skutečnost, že ony ani nikdo jiný nekouří doma. Většina dětí, jejichž matky kouří, žije v rodině i s dalšími kuřáky. Intenzity kouření matek i otců vzájemně pozitivně korelují (tab. 2).
Table 2. Kuřáctví v rodinách pětiletých dětí (%) 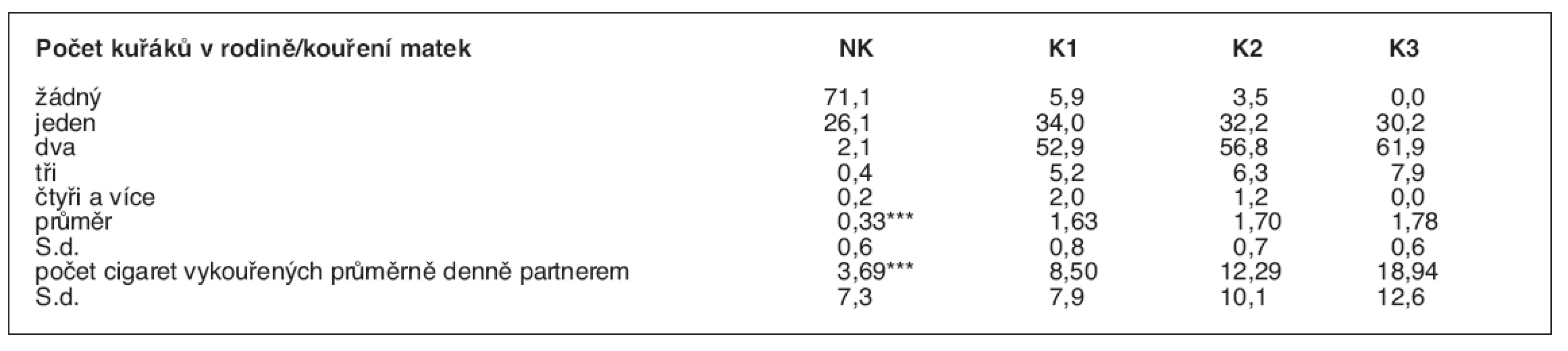
NK – nekuřačky, K1 – slabé kuřačky, K2 – střední kuřačky, K3 – silné kuřačky Statistická významnost testována mezi nekuřačkami a ostatními skupinami kuřaček: ***p < 0,001 Kuřáctví matek ovlivňuje expozici dětí v prostředí domova pasivnímu kouření: většina dětí nekouřících matek a asi dvě třetiny dětí slabých kuřaček nejsou pasivními kuřáky. Před pobytem v zakouřeném prostředí je ale chráněna jen třetina dětí středně silných a kolem 15 % dětí silných kuřaček. Ve věku 6 měsíců byly děti o něco častěji chráněny před expozicí pasivnímu kouření než v době, kdy dosáhly věku 5 let, a to ve všech skupinách kouřících matek: rozdíly byly statisticky významné, ve většině případů na 1% hladině významnosti (tab. 3). Ve většině případů jsou pětileté děti o víkendech exponovány více než ve všední dny, u skupiny nekouřících a slabě kouřících matek jsou rozdíly v počtech exponovaných dětí v různých dnech v týdnu statisticky významné (p < 0,001, resp. p < 0,01).
Table 3. Expozice dětí v zakouřeném prostředí domovů (%) 
V prvních měsících po narození matky neudávaly silnou potřebu cigaret, skupina 3 byla sloučena K2. NK – nekuřačky, K1 – slabé kuřačky, K2 – střední kuřačky, K3 – silné kuřačky Statistická významnost testována mezi dětmi nekuřaček a ostatními skupinami dětí: *p < 0,05; **p < 0,01; ***p < 0,001 Frekvence výskytu různých sledovaných příznaků a onemocnění, které jsou uvedeny v metodice, byla u pětiletých dětí až na výjimky podobný ve všech čtyřech skupinách, a to i v oblasti respirační symptomatologie a morbidity. Ta byla vysoce signifikantně zvýšena v dřívějších obdobích života těch dětí, jejichž matky kouřily (tab. 4). Naopak, v období předškolního věku ovlivňuje z četných sledovaných znaků kuřácké prostředí domovů pouze častější výskyt astmatické symptomatologie: Kromě sípavého dechu i zástavy dechu, které matku znepokojují, pozorované dvakrát až třikrát častěji u dětí středně silných, resp. silných kuřaček (p < 0,05). Mezi dětmi z těchto dvou skupin je také více těch, u nichž byla zjištěna alergie na domácí prach a pyly a projevy jejich alergických reakcí mají rovněž častěji charakter dušnosti a sípání (p < 0,05). Děti, jejichž matky kouřily, byly významně častěji hospitalizovány, a to ve všech sledovaných etapách šetření. Nebyly nalezeny rozdíly v preventivní lékařské péči, vykazované počtem preventivních prohlídek, mezi dětmi z jednotlivých skupin podle kuřáckého chování matek. Nároky na kurativní péči a odborná konzilia byly sice vyšší u dětí kouřících matek, ale obvykle statisticky nevýznamně (tab. 5).
Table 4. Výskyt zdravotních problémů u dětí matek s různým kuřáckým chováním (vyjádřen poměrem skutečného a očekávaného výskytu O/E) v různých věkových etapách života dětí (6 měsíců, 18 měsíců, 5 let) 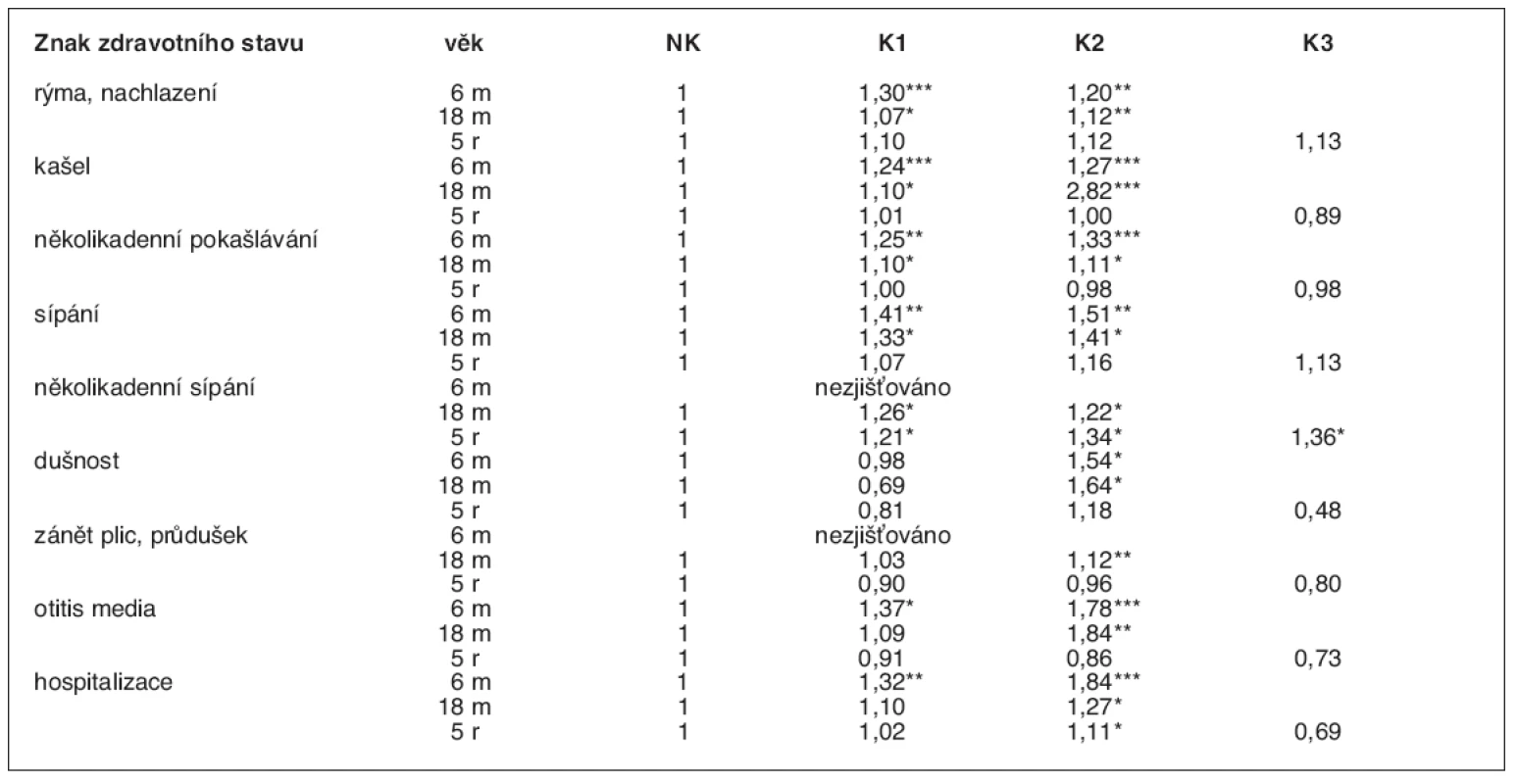
V prvních měsících po narození matky neudávaly silnou potřebu cigaret, skupina 3 byla sloučena K2. NK – nekuřačky, K1 – slabé kuřačky, K2 – střední kuřačky, K3 – silné kuřačky Statistická významnost: *p < 0,05, **p < 0,01, ***p < 0,001 Table 5. Potřeba zdravotní péče (průměrný počet ošetření lékařem) 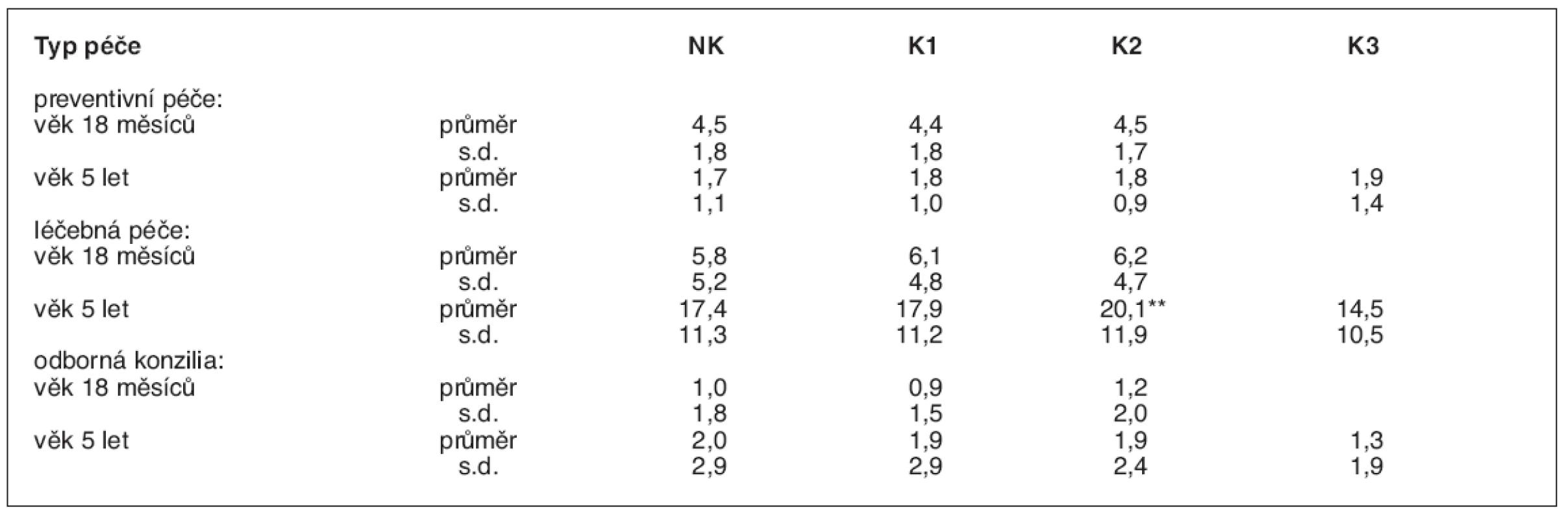
NK – nekuřačky, K1 – slabé kuřačky, K2 – střední kuřačky, K3 – silné kuřačky Statistická významnost: **p < 0,01 DISKUZE
Riziko onemocnění dýchacích cest je v souvislosti s expozicí ETS nejvyšší v nižším věku (9–11). I když je problematické odlišit úroveň kumulativního rizika prenatálního a postnatálního vystavení škodlivým vlivům kouřící matky, je nitroděložní vývoj kritickým obdobím. Řada studií prokázala jasné asociace mezi prenatální expozicí tabákovému kouři (od kouřící matky) a sníženými plicními funkcemi novorozenců (12, 13). Vliv expozice ETS na výskyt zápalu plic a bronchiolitidy, stejně jako na nutnost hospitalizace s onemocněním dýchacích cest se zdá být nejvýraznější v průběhu prvního roku života (10, 14, 15). Naopak, výskyt kašle u dětí kouřících rodičů se snižuje po 13. roce života (16). Epidemiologická data popisující možný vztah mezi expozicí ETS a otitis media byla několikrát přezkoumávána s jasným závěrem, že velmi pravděpodobně existuje kauzální vztah mezi kouřením rodičů a jak akutní, tak chronickou formou onemocnění středního ucha dětí, zvláště mladších než 2 roky (17).
Dosud není zcela jasné, proč se škodlivé účinky kouření rodičů na dýchací trakt dětí snižují s jejich stoupajícím věkem; existují hypotézy, které tento fakt vysvětlují tím, že starší děti tráví méně času se svými rodiči – kuřáky (6, 18, 19).
Na druhé straně však trendy vývoje astmatických dýchacích projevů spojovaných s expozicí plodu/dítěte pasivnímu kouření nevykazují podobné snižování s přibývajícím věkem dítěte. U dětí je kouření matek uváděno ve spojení se zvýšeným výskytem sípání až do šesti let věku (20) a je ovlivněno i jen postnatální expozicí při korekci vlivu expozice prenatální (21). Prenatální a postnatální expozice tabákovému kouři s sebou přináší i výrazné riziko rozvoje astmatu manifestujícího se až v dospělosti: V norské studii byly korigované atributivní frakce výskytu astmatu u dospělých v 17,3 % způsobeny kouřením matky a 9,3 % kouřením dalších členů domácnosti (22).
Nejnovější hypotéza předpokládá, že postnatální expozice ETS funguje jako spouštěcí mechanismus atak sípání spíše než jako faktor navozující astma, zatímco nitroděložní expozice může zvyšovat riziko rozvoje astmatu (1). Zjištění podporující asociaci mezi ETS a astmatem jsou tak silná, že několik autorů věří v kauzální vztah. Tuto hypotézu potvrzuje i to, že závažnost astmatických onemocnění se zlepšila u dětí, u kterých se snížila expozice zakouřenému prostředí (4).
Kouření matky v těhotenství a expozice dítěte ETS může vyvolávat onemocnění dýchacích cest mechanismy, které zahrnují sníženou mukociliární průchodnost a otevření dýchacích cest mikrobům, snížení funkce imunitního systému, hyperplazie adenoidní vegetace (23). ETS obsahuje mnoho chemických látek, které svými dráždivými účinky vyvolávají nadměrnou reakci průdušek na alergeny, zhoršují elasticitu plic, snižují funkce plic a mění jejich denní variace (12, 24–26). Změny adaptivní imunitní kompetence po porodu zahrnují ve fyziologických podmínkách snížení dominance Th2 a nástup Th1. Opoždění těchto změn a přetrvávání výskytu fetálního poměru Th1/Th2 nabízí vysvětlení náchylnosti k závažným virovým infekcím a následných alergických senzitizací v raném dětství: jsou pozorovány častěji u dětí exponovaných ETS (5).
Ve studii ELSPAC jsme mohli potvrdit nálezy zahraničních studií (6): Frekvence většiny respiračních nemocí vyvolaných akutními záněty horních a dolních cest dýchacích a jejich středoušních komplikací se s věkem snížila a přestala být závislá na expozici dětí pasivnímu kouření. V kontrastu s tím byl však pozorován nárůst astmatické symptomatologie (sípání) s věkem dětí, související s kuřáctvím jejich matek; to je v souladu se závěry US EPA (27), že u starších dětí se vliv pasivního kouření projevuje zřetelněji symptomatologií svědčící o obstrukci dýchacích cest.
Na druhé straně jsme nepotvrdili, že by děti ve starším věku byly méně často exponovány ovzduší kontaminovanému škodlivinami z cigaretového kouře. V souboru matek studie ELSPAC udávalo kuřáctví v anamnéze více než 41 % žen, v období 9 měsíců před otěhotněním kouřilo cca 23 % žen, během celého těhotenství kouřilo cca 7 % matek. Stejnou prevalenci kuřaček jsme našli v souboru ještě při vyšetření za 6 týdnů po porodu (28); ovšem už v době 18 měsíců věku dítěte kouřila zase téměř čtvrtina matek a tato frekvence se v dalším období v podstatě neměnila. Bohužel, významně rostl i podíl středně silných a zejména silných kuřaček v celkovém zastoupení kouřících žen. Časem také polevila snaha nekouřit v místech, kde dítě pobývá a alespoň částečně je chránit před působením emitovaných škodlivin. Bezohledné chování kuřáků vůči jejich dětem se projevilo zejména údaji poskytovanými při vyšetření v 5 letech, kdy víkendy pro dítě představují větší zátěž než všední dny, během nichž převážná většina dětí navštěvuje předškolní zařízení. Od kouření v prostředí domova rodiče neodradí ani výskyt respiračních potíží, kterými jsou děti z kuřáckých rodin postiženy signifikantně častěji.
Zdravotní následky expozice pasivnímu kouření, které bývají častěji nacházeny u dětí než u dospělých aktivních kuřáků, mají řadu příčin:
- dospělí aktivní kuřáci jsou selektivním souborem lidí, kteří se dokázali adaptovat především na akutní účinky kouření (healthy smoker effect), zatímco v populaci pasivně exponovaných dětí může být prevalence osob zvýšeně vnímavých k účinkům chemických škodlivin významně vyšší (27);
- ve stejném prostoru mohou být děti vystaveny vyšším koncentracím těch škodlivin, které jsou těžší než vzduch, neboť dýchací zóna u dětí je v jiné výšce než u dospělého (29);
- děti mají vyšší minutový objem vdechnutého vzduchu (vztaženo na kg hmotnosti) než dospělí (30);
- dechová frekvence a absorpční plocha plicních alveolů ovlivňuje respirační minutový objem, který – vztažen na kilogram tělesné hmotnosti a m2 absorpční plochy plic – je u novorozence asi 130 ml, u dospělého asi 2 ml (31);
- podle experimentálních studií mají mláďata pokusných potkanů rychlejší absorpci liposolubilních látek v plicích, což bylo zdůvodněno strukturálními rozdíly ovlivňujícími poréznost plicní tkáně. Srovnáváním histologických a fyziologických parametrů zvířecího modelu s člověkem je řada důvodů domnívat se, že u člověka je tomu obdobně (30).
Vnitřní expozice dětí je proto výrazně vyšší než u dospělých, vystavených stejným zevním podmínkám. Následky poškození organismu chemickými škodlivinami bývají pro děti závažnější i proto, že složité obranné a detoxikační mechanismy se teprve postupně tvoří a dozrávají, stejně jako systémy vylučovací (31).
ZÁVĚR
Studie ELSPAC potvrdila vliv expozice dětí ETS na jejich respirační morbiditu, která se po narození do věku 5 let vyvíjela obdobně jako v jiných zahraničních studiích: S věkem klesala prevalence nemocí horních cest dýchacích a kašle, vyšší výskyt sípání (wheezing) přetrvával především u dětí silných kuřaček i v 5. roce jejich života. Popsané trendy nemohou být vysvětleny nižší expozicí dětí ETS. Výchově k nekouření existuje v České republice řada programů na bázi školní a předškolní výuky, které zahrnují i spolupráci rodičů. Je ovšem třeba, aby ochrana dětí před expozicí ETS byla i prioritním úkolem lékařů a celé společnosti: v tomto ohledu zcela nepochopitelně selhává politická garnitura i hromadné sdělovací prostředky.
Zkratky
ELSPAC – European Longitudinal Study of Pregnancy and Childhood: Evropská dlouhodobá studie těhotenství a dětství
EPA – Environmental Protection Agency: odborná organizace v USA zabývající se studiem kontaminace životního prostředí a vlivů expozice na zdraví
ETS – Environmental Tobacco Smoke: směs složená z cigaretového kouře emitovaného ze zapáleného konce cigarety a z vydechovaného vzduchu kuřákem
K1 – kouří denně do 10 cigaret
K2 – kouří denně 11–19 cigaret
K3 – kouří denně 20 a více cigaret
NK – nekuřačky
Studie byla podpořena grantem IGA MZ ČR č. NR 8791-2/2006.
doc. MUDr. Lubomír Kukla, CSc.
Výzkumné pracoviště preventivní a sociální pediatrie LF MU
Bieblova 16, 613 00 Brno
fax: +420 545 214 146, e-mail: lubomir.kukla@tiscali.cz
Sources
1. Janson, C.: The effect of passive smoking on respiratory health in children and adults. Int. J. Tuberc. Lung. Dis., 2004, 8, s. 510–516.
2. Simpson, W. J.: A preliminary report on cigarette smoking and the incidence of prematurity. Am. J. Obstet. Gynecol., 1957, 73, s. 808–815.
3. Cameron, P.: The presence of pets and smoking as correlates of percieved disease. J. Allergy, 1967, 40, s. 12–15.
4. DiFranza, J. R., Aligne, A. C., Weitzman, M.: Prenatal and postnatal environmental tobacco smoke exposure and childrenęs health. Pediatrics, 2004, 113, s. 1007–1015.
5. Bellanti, J. A., Malka-Rais, J., Castro, H. J. et al.: Developmental immunology: clinical application to allergy - immunology. Ann. Allergy Asthma Immunol., 2003, 90 (Suppl. 13), s. 2–6.
6. Li, J. S., Peat, J. K., Xuan, W., Berry, G.: Meta – analysis on the association between environmental tobacco smoke (ETS) exposure and the prevalence of lower respiratory tract infection in early childhood. Pediatr. Pulmonol., 1999, 27, s. 5–13.
7. Kukla, L., Hrubá, D., Tyrlík, M.: Kouření matek po porodu významně přispívá k vyšší nemocnosti novorozenců a kojenců. Čes. Slov. Pediatr., 2004, 59, s. 225–228.
8. Kukla, L., Hrubá, D., Tyrlík, M.: Vliv expozice pasivnímu kouření po narození na zdravotní stav dětí v kojeneckém a batolecím věku. Čes. Slov. Pediatr., 2005, 60, s. 62–69.
9. Cook, D., Strachan, D.: Health effects of passive smoking: 3. parental smoking and prevalence of respiratory symptoms and asthma in school age children. Thorax, 1997, 52, s. 1081–1094.
10. Fergusson, D. M., Hons, B. A., Horwood, L. J.: Parental smoking and respiratory illness during early childhood: a six year longitudinal study. Pediatr. Pulmonol., 1985, 1, s. 99–106.
11. Gergen, P. J., Fowler, J. A., Maurer, K. R. et al.: The burden of environmental tobacco smoke exposure on the respiratory health of children 2 months through 5 years of age in the United States: Third National Health and Nutrition Examination Survey, 1988 to 1994. Pediatrics, 1998, 101, s. 118–125.
12. Stick, S. M., Burton, P. R., Gurrin, L. et al.: Effects of maternal smoking during pregnancy and a family history of asthma on respiratory function in newborn infants. Lancet, 1996, 348, s. 1060–1064.
13. Hanrahan, J. P., Tager, I. B., Segal, M. R. et al.: The effect of maternal smoking during pregnancy on early infant lung function. Am. Rev. Respir. Dis., 1992, 145, s. 1129–1135.
14. Rylander, E., Peshagen, C., Ericksson, M., Bermann, G.: Parental smoking, urinary cotinine, and wheezing bronchitis in children. Epidemiology, 1995, 6, s. 289–293.
15. Chen, Y., Li, W., Yu, C., Quian, W.: Chang-Ning epidemiological study of childrenęs health: 1. passive smoking and childrenęs respiratory diseases. Int. J. Epidemiol., 1988, 17, s. 348–355.
16. Charlton, A.: Childrenęs cough related to parental smoking. BMJ, 1984, 288, s. 1647–1649.
17. Strachan, D., Cook, D.: Health effects of passive smoking: 4: Parental smoking, middle ear disease, and adenotonsilectomy in children. Thorax, 1998, 53, s. 50–56.
18. Kohler, E., Sollich, V., Schuster, R., Thal, W.: Passive smoke exposure in infants and children with respiratory tract diseases. Human. Exp. Toxicol., 1999, 18, s. 212–217.
19. Duff, A., Pomeranz, E., Gelber, L. et al.: Risk factors for acute wheezing in infants and children: viruses, passive smoke, and IgE antibodies to inhalant allergies. Pediatrics, 1993, 92, s. 535–554.
20. Strachan, D., Cook, D.: Health effects of passive smoking: 6: Parental smoking and childhood asthma: longitudinal and case-control studies. Thorax, 1998, 53, s. 204–212.
21. Lux, A. L., Henderson, A. J., Pollock, S. J.: Wheeze associated with prenatal tobacco smoke exposure: a prospective, longitudinal study. ALSPAC Study Team. Arch. Dis. Child., 2000, 83, s. 307–312.
22. Skorge, T. D., Eagan, T. M. L., Eide, G. E. et al.: The adult incidence of asthma and respiratory symptoms by passive smoking in utero or in childhood. Am. J. Respir. Critic. Care Med., 2005, 172, s. 61–66.
23. National Cancer Institute: Health effects of exposure to environmental tobacco smoke. The Report of California Environmental Protection Agency. Smoking and Tobacco Control Monograph, No. 10, Bethesda MD. US DHHS, NIH, NCI, 1999. NIH Pub No 9.4645.
24. Neddenriep, D., Marinez, F. D., Morgan, W. J. et al.: Increased specific lung compliance in newborns whose mothers smoked during pregnancy. Am. Rev. Resp. Dis., 1990, 141, s. 282–287.
25. Cook, D., Strachan, D.: Health effects of passive smoking: 7: parental smoking, bronchial reactivity, and peak flow variability in children. Thorax, 1998, 53, s. 295–301.
26. Agabiti, N., Mallone, S., Forastiere, F. et al. SIDRIA Collaborative Group: The impact of parental smoking on asthma and wheezing. Epidemiology, 1999, 10, s. 692–698.
27. US EPA: Respiratory health effect of passive smoking: lung cancer and other disorders. Washington DC, EPA 600-6 90-006F, 1992.
28. Kukla, L., Hrubá, D., Tyrlík, M.: Změny kuřáckého chování žen v těhotenství. Výsledky studie ELSPAC. Prakt. Lék., 1999, 79, s. 517–520.
29. Fenske, R. A.: Differences in exposure potential for adults and children following residential insecticide applications. In: Guzelian. P. S. et al. (ed.): Similarities and differences between children and adults: Implications for risk assessment. Washington, ILSI Press, 1992, s. 214–225.
30. Plunkett, L. M., Turnbull, D., Phil, D., Rodricks, J. V.: Differences between adults and children affecting exposure assessment. In: Guzelian, P. S. et al. (ed.): Similarities and differences between children and adults: Implications for risk assessment. Washington, ILSI Press, 1992, s. 79–94.
31. Snodgrass, W. R.: Physiological and biochemical differences between children and adults as determinants of toxic response to environmental pollutants. In: Guzelian, P. S. et al. (ed.): Similarities and differences between children and adults: Implications for risk assessment. Washington, ILSI Press, 1992, s. 35–42.
Labels
Addictology Allergology and clinical immunology Angiology Audiology Clinical biochemistry Dermatology & STDs Paediatric gastroenterology Paediatric surgery Paediatric cardiology Paediatric neurology Paediatric ENT Paediatric psychiatry Paediatric rheumatology Diabetology Pharmacy Vascular surgery Pain management Dental Hygienist
Article was published inJournal of Czech Physicians

-
All articles in this issue
- Venózny ulkus – súčasné pohľady na etiopatogenézu, diagnostiku a terapiu
- Léčba chronické myeloidní leukémie – méně běžný pohled na moderní postupy
- Postižení periferního nervového systému a míra motorického postižení u Parkinsonovy nemoci: korelační studie
- Vývoj respirační morbidity dětí ve vztahu k jejich expozici pasivnímu kouření
- Parenterálna nutrícia pred resekčným výkonom na hornom gastrointestinálnom trakte
- Rizikové faktory vzniku atelektázy po plicní lobektomii
- Analoga somatostatinu v léčbě karcinoidu
- Stimulace sakrálního nervu v léčbě neurogenní anální inkontinence
- Alfred Kohn, profesor histologie na Německé univerzitě v Praze
- Journal of Czech Physicians
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Rizikové faktory vzniku atelektázy po plicní lobektomii
- Analoga somatostatinu v léčbě karcinoidu
- Stimulace sakrálního nervu v léčbě neurogenní anální inkontinence
- Parenterálna nutrícia pred resekčným výkonom na hornom gastrointestinálnom trakte
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

