-
Medical journals
- Career
Onemocnění dutiny ústní u pacientů s diabetem
Authors: Hana Poskerová 1; Petra Bořilová Linhartová 1,2; Lydie Izakovičová Hollá 1,2
Published in: Vnitř Lék 2019; 65(4): 314-320
Category:
Overview
Autoři ve svém sdělení shrnují současné poznatky o vzájemných souvislostech mezi onemocněním diabetes mellitus (DM) a chorobami tkání dutiny ústní. Zabývají se vlivem diabetu na stav tvrdých zubních tkání, ústních sliznic a slinných žláz a vysvětlují, jakým způsobem k těmto nežádoucím změnám dochází. Zaměřují se především na oboustranný vztah mezi diabetem a parodontitidou, na společné patogenetické znaky obou chorob a na vliv parodontologické léčby na základní metabolické onemocnění. Dokládají, že diabetes na jedné straně negativně ovlivňuje stav parodontálních tkání, na straně druhé je však i zánětlivé onemocnění parodontu rizikovým faktorem pro vznik hyperglykemie. Autoři poukazují na vznikající bližší spolupráci mezi diabetology a parodontology (Perio-Diabetes Workshop v roce 2017) a zamýšlejí se nad možnostmi účinné prevence a lepší motivace diabetiků k péči o orální zdraví.
Klíčová slova:
gingivitis – parodontitis – ústní dutina – zánětlivé mediátory
Úvod
Diabetes mellitus (DM) je závažné metabolické onemocnění provázené řadou komplikací, které často výrazně snižují kvalitu života diabetiků. Kromě klasických komplikací má diabetes vliv také na tkáně dutiny ústní. Orální projevy DM se týkají zejména parodontu, ale i sliznic dutiny ústní, slinných žláz a tvrdých zubních tkání. V posledních letech se výzkum v této oblasti zaměřuje především na objasnění souvislostí mezi DM a parodontitidou, přičemž se ukazuje, že vztah mezi oběma chorobami je oboustranný. V letech 2012 a 2017 proběhla ve Španělsku dvě významná pracovní setkání evropských a amerických odborníků, kteří systematicky vyhodnotili stovky studií z medicínských databází a následně zveřejnili výsledky o současném pohledu na souvislost mezi oběma chorobami. Tyto aktivity by měly vést k lepší spolupráci mezi všeobecnými lékaři a stomatology/zubními lékaři a zvýšit informovanost o dané problematice u všech zainteresovaných skupin obyvatelstva.
Projevy diabetu v dutině ústní (tvrdé zubní tkáně, ústní sliznice, slinné žlázy)
Změny v dutině ústní většinou, podobně jako i ostatní chronické komplikace diabetu, korespondují s délkou trvání onemocnění, úrovní jeho kompenzace a přítomností dalších systémových změn.
O vlivu diabetu na vyšší kazivost chrupu se vedou četné diskuse, řada výzkumných prací však vyšší výskyt zubního kazu u diabetiků potvrzuje [1,2]. Předpokládanou příčinou je nižší salivace a snížená pufrovací kapacita sliny (důsledkem postižení slinných žláz), zvýšená hladina glukózy ve slině a v sulkulární tekutině (vlivem hyperglykemie), ale také vyšší frekvence příjmu potravy [3].
Nedostatečná tvorba slin a z ní vyplývající xerostomie (subjektivní pocit suchosti v ústech) postihuje řadu diabetiků [4,5]. Na vznik hyposialie má zřejmě vliv polyurie, poruchy mikrocirkulace, narušení bazálních membrán žlázového epitelu, ale i vedlejší účinky některých léčiv [3]. Snížené množství slin vede ke zvýšené akumulaci zubního plaku, k atrofii ústní sliznice (zejména atrofické glositidě) a snazší tvorbě dekubitů pod snímacími zubními náhradami. Hyposialie souvisí společně se sníženou imunitou a vyšší hladinou glukózy ve slinách s projevy orální kandidózy (obr. 1). U diabetiků (zejména nedostatečně kompenzovaných) se vyskytuje častěji než u zdravé populace [6,7] a je lokalizovaná většinou v ústních koutcích (stomatitis angularis), na hřbetu jazyka nebo na tvrdém patře u pacientů se snímací zubní náhradou. Další komplikace, které diabetiky v dutině ústní postihují, jsou rychlé šíření odontogenní infekce [7], porucha hojení měkkých tkání a extrakčních ran [7,8]. Neobjasněné pálení ústních sliznic, případně poruchy chuti u diabetiků popisujeme jako stomatodynie a glosodynie a při jejich vzniku předpokládáme vliv periferní diabetické neuropatie [7,8]. Tyto obtíže mohou přispívat k narušení stravovacích návyků, ke zvýšenému příjmu jídla a následně k obezitě. U diabetiků také častěji diagnostikujeme nezánětlivou hypertrofii žlázového parenchymu příušní slinné žlázy – sialoadenózu ve formě oboustranného asymptomatického zduření příušních slinných žláz (Charvátův příznak). Kombinace diabetu s hypertenzí a postižením sliznic dutiny ústní ve formě orálního lichenu je označovaná jako Grinspanův syndrom (obr. 2). U diabetes mellitus 2. typu (DM2T) mohou vznikat lichenoidní změny ústní sliznice jako poléková rekce (antihypertenziva a perorální antidiabetika) [9]. Někteří autoři považují diabetes také za rizikový faktor pro vznik premaligních změn a tumorů v dutině ústní [10].
Image 1. Akutní pseudomembranózní kandidóza na patrové sliznici u nedostatečně kompenzovaného mladého diabetika 1. typu (22 let). Z archivu autorky 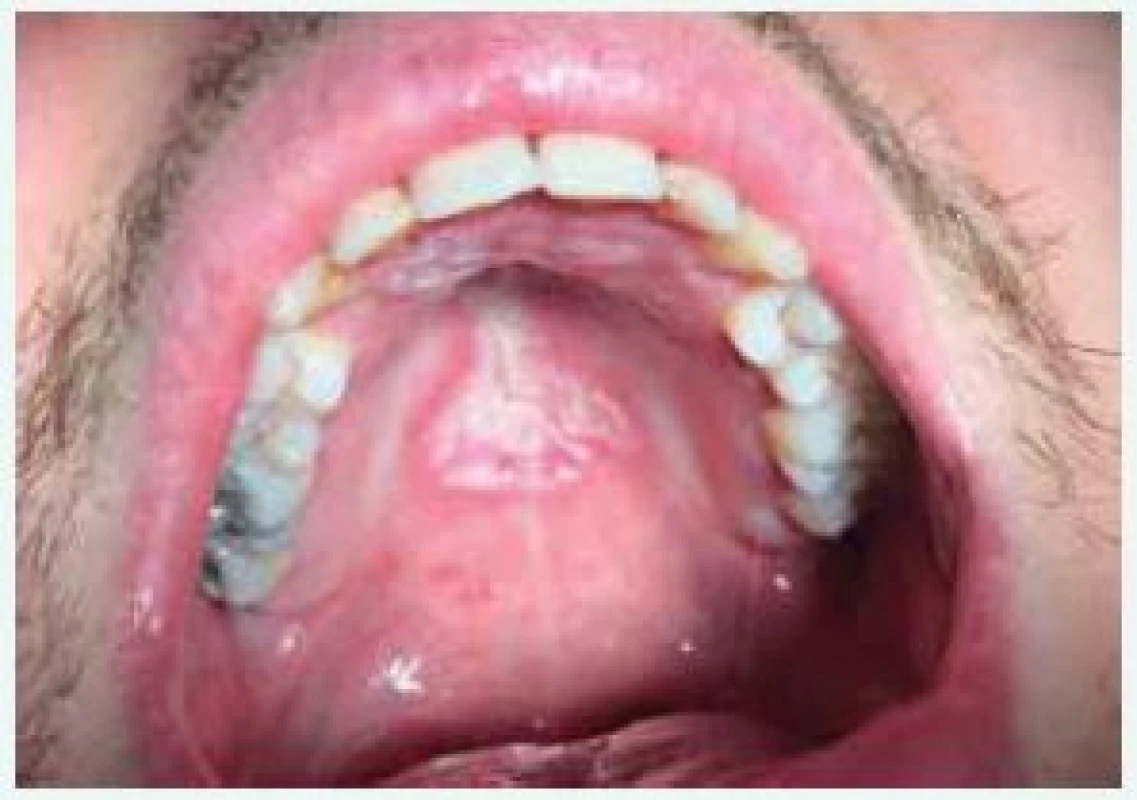
Image 2. Grinspanův syndrom – současný výskyt orálního lichen planus, DM a arteriální hypertenze. Retikulární léze na bukálních sliznicích u starší pacientky s DM2T a léčenou hypertenzí. Z archivu autorky 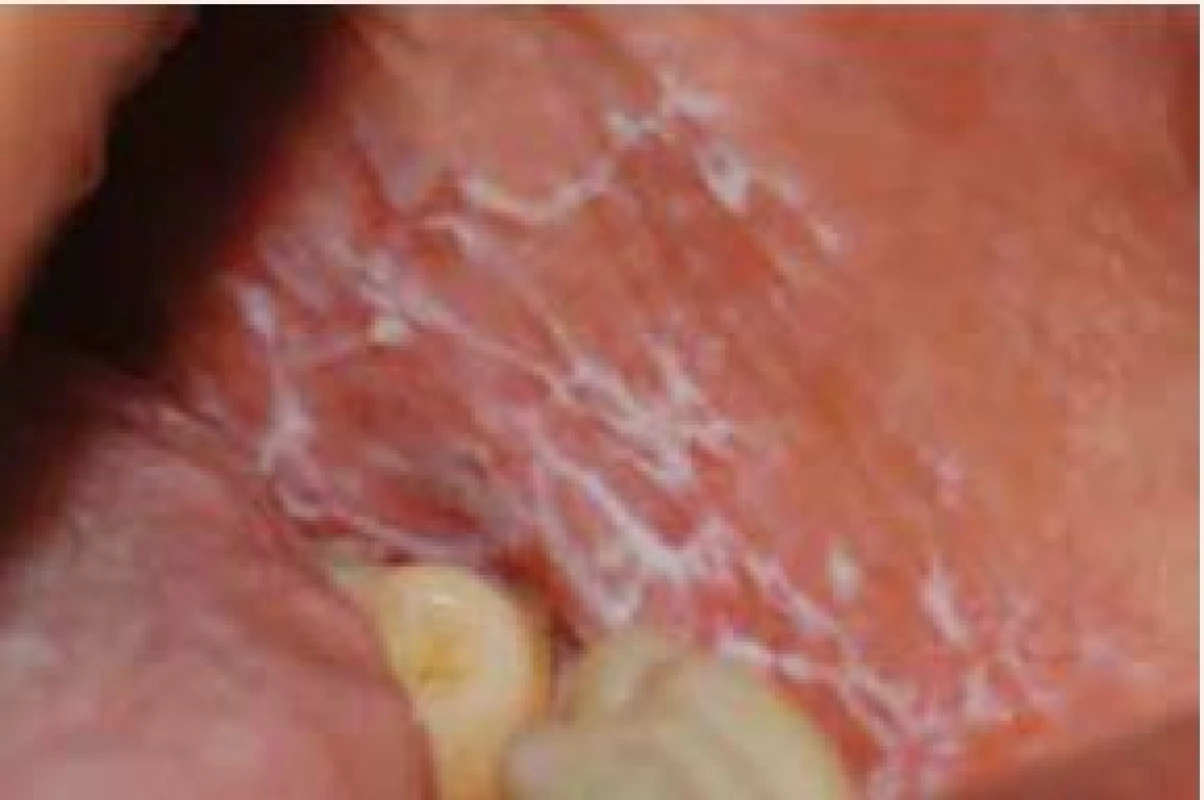
Projevy diabetu v oblasti parodontu
Diabetes přispívá zejména ke vzniku parodontitidy, kterou popsal Löe v roce 1993 ve své rozsáhlé studii jako „šestou komplikaci diabetu“ [11]. Dušková a Broukal uvádějí v jednom ze svých sdělení, že souvislost mezi oběma chorobami byla známa již koncem 19. století, přičemž destruktivní onemocnění parodontu bylo často zjištěno zubním lékařem dříve, než byla diagnostikována základní metabolická porucha [12].
Intenzivní výzkum sledující výskyt gingivitidy (zánět dásní) a parodontitidy (zánět závěsného aparátu zubu) u diabetiků probíhá zejména od 60. let 20. století. Zaměřuje se především na DM2T, protože diabetici 1. typu bývají diagnostikováni a vyšetřováni hlavně v dětství (zejména ve skupině 11–15 let), kdy se parodontitida ještě nemusí projevit. V tomto věku je popisována vyšší prevalence gingivitid, a to až 2krát častější než u zdravých dětí a adolescentů a jejich těžší forma [13]. Juvenilní diabetik zřejmě reaguje zánětem dásní již na takové množství mikrobiálního zubního povlaku, které by u celkově zdravého jedince gingivitidu ještě nevyvolalo [14].
Z výzkumů dospělých diabetiků jasně vyplývá, že DM zvyšuje incidenci, prevalenci, progresi a závažnost parodontitidy, a stává se tak významným rizikovým faktorem pro onemocnění parodontálních tkání. Potvrzuje to nejenom rozsáhlá, dnes již klasická práce Löe [11] (vyšetřil 2 180 osob; pokročilou parodontitidou ve věku 15–35 let trpělo 45 % mužů a 48 % žen s DM2T ve srovnání s 8 % osob bez diabetu), ale i nejnovější rozsáhlá metaanalytická studie [15].
K poškození parodontálních tkání přispívá především dlouhodobá hyperglykemie a její následky. Pozdní produkty glykace proteinů (Advanced Glycation End Products – AGEs) spolu s dalšími patogenetickými mechanizmy (např. oxidační stres, akumulace polyolů), vedou ke strukturálním a funkčním změnám kapilár gingiválního plexu, k poruchám metabolizmu kolagenu gingivální tkáně a parodontálních ligament, ke změnám funkce imunitních buněk a k poruchám metabolizmu alveolární kosti [16–19]. Takto oslabený parodont je potom náchylnější k působení mikroorganizmů dentálního plaku a umožňuje rozvinutí jejich patogenního potenciálu (schéma) [16,19].
Schéma. Vzájemná souvislost mezi diabetem a parodontitidou 
Závažným stavem při léčbě diabetu je kromě hyperglykemie také hypoglykemie. Japonští autoři sledovali vliv iatrogenně navozené hypoglykemie na parodontální tkáně: významný vliv prokázali zejména na buňky parodontálních ligament [20]. Pokud je kultivovali v prostředí s nadbytkem glukózy, byla narušena jejich schopnost adheze a pohybu. V hypoglykemickém prostředí však buňky parodontálních ligament postupně podlehly buněčné smrti. Z výsledků této studie vyplývá, že časté výkyvy glykemie mohou buňky parodontu vážně poškodit.
Postižení parodontu tedy souvisí zejména s tím, jak je diabetik kompenzovaný. S narůstající délkou trvání diabetu a s nástupem pozdních cévních komplikací zesiluje vliv metabolické choroby také na průběh a závažnost parodontitidy. Nejméně patrný je vliv diabetu na parodont u dobře kompenzovaných diabetiků 2. typu, u kterých rozsah zánětlivého postižení závěsného aparátu zubů závisí především na úrovni jejich ústní hygieny [21]. Velká část pacientů s DM2T se navíc léčí s vysokým krevním tlakem. Pokud jsou v medikaci hypertenze použity blokátory kalciových kanálů (zejména nifedipin), může se u pacientů s nedostatečnou ústní hygienou rozvinout plakem podmíněná léky modulovaná hyperplastická gingivitida (obr. 3a,b a obr. 4a,b).
Image 3. a, 3b Plakem podmíněná, léky modulovaná hyperplastická gingivitida a pokročilá parodontitida (pravá a levá strana) u obézního muže (věk 68 let) s nedostatečně kompenzovaným DM2T a diabetickou nefropatií. Je zřejmý až granulomatózní vzhled tkáně a velké množství subgingiválního zubního kamene. Z archivu autorky 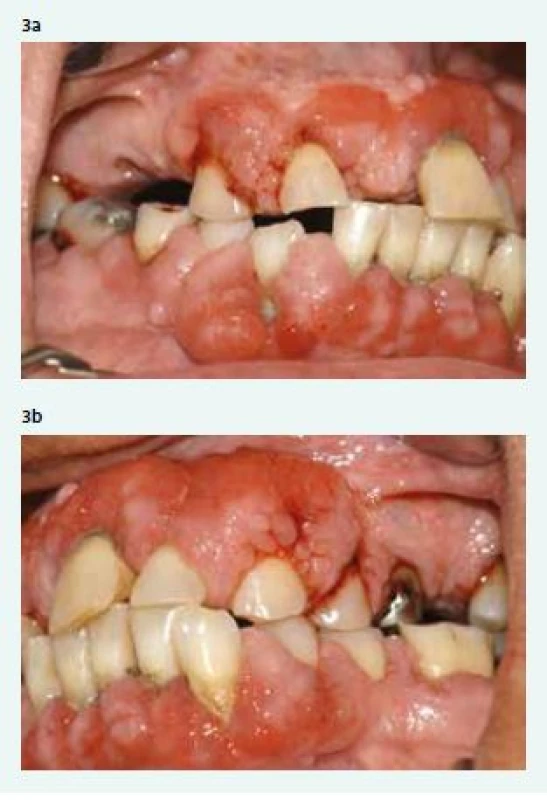
Obr. 4a Plakem podmíněná, léky modulovaná hyperplastická gingivitida a pokročilá parodontitida u obézního muže s nedostatečně kompenzovaným DM2T (67 let). Z archivu autorky 
Obr. 4b Tentýž pacient, stav po konzervativní parodontologické léčbě a následné gingivektomii, přetrvává pouze mírná hyperplazie a zánětlivé změny u špičáku a řezáku vpravo dole. Z archivu autorky 
Vliv chronických zánětlivých parodontopatií na vznik a rozvoj diabetu
Parodontitida je chronické zánětlivé onemocnění závěsného aparátu zubů. Tento zánět vzniká a je dále udržován dlouhodobou přítomností zubního mikrobiálního povlaku v oblasti marginální gingivy (nad i pod okrajem dásně). Způsobuje destrukci celého závěsného aparátu zubů včetně úbytku alveolární kosti a tvorby pravých parodontálních chobotů.
Parodontální bakterie (zejména gramnegativní anaerobní mikroorganizmy) a jejich virulentní faktory mohou pronikat do krevního oběhu, což vede k systémové odezvě [19]. Trvalé uvolňování bakteriálních lipopolysacharidů, enzymů a exotoxinů v oblasti gingivy indukuje imunitní odpověď, čímž se zvyšuje exprese prozánětlivých mediátorů (zejména interleukinů – IL1β, IL6, tumor nekrotizujícího faktoru – TNFα a prostaglandinů – PGE), řada z nich se dostává do krevního oběhu, a dále tak přispívá k udržování systémového zánětu [19,22,23]. Mediátory zánětu pak spouštějí kaskádu složitých dějů, které ovlivňují glukózový a lipidový metabolizmus, indukují inzulinovou rezistenci [16,19,22,23] a mohou způsobit i poškození B-buněk pankreatu [24] (schéma).
Demmer et al analyzovali v rámci národní studie NHANES (National Health and Nutrition Examination Survey) rozsáhlý vzorek populace (9 296 jedinců) [25]. Zjistili, že ve skupině se středně pokročilou parodontitidou mělo diabetes 2,26krát více osob než ve skupině parodontologicky zdravých jedinců. Stejní autoři v prospektivní 5leté studii sledovali vliv neléčené parodontitidy na změny hodnot glykovaného hemoglobinu u 2 973 osob bez diabetu [26]. Prokázali, že u těch, kteří trpěli na počátku těžkou pokročilou parodontitidou, stoupla hladina tohoto ukazatele během sledovaného období 5krát ve srovnání s osobami bez parodontitidy. Toto byla první práce, která doložila, že zánětlivé onemocnění parodontu může vést ke zvýšení glykemie i u osob bez diabetu.
Z řady studií za posledních 20 let vyplývá, že diabetici s těžkou formou parodontitidy jsou náchylnější ke vzniku a rozvoji diabetických komplikací [23,27] a je zřejmé, že prevalence a závažnost těchto onemocnění koreluje se stupněm parodontitidy [11,28]. Saremi et al popsali 8,5krát vyšší úmrtnost na diabetickou nefropatii a 2,3krát vyšší úmrtnost na ischemickou chorobu srdeční u diabetiků s těžkou parodontitidou než u pacientů se zdravým parodontem, případně mírnou formu zánětu [28].
Vliv parodontologické léčby na glykemický profil
Parodontologická léčba spočívá v pravidelné a trvalé kontrole mikrobiálního zubního plaku. Zahrnuje odstranění viditelného zubního kamene nad dásní a v léčbě parodontálních chobotů ve formě subgingiválního ošetření (odstranění zubního kamene a plaku pod okrajem dásně a vyhlazení povrchové vrstvičky nekrotického zubního cementu). Nezbytně nutná je spolupráce pacienta při každodenní ústní hygieně, aby nedošlo k rychlé rekolonizaci očištěných míst patogenními mikroorganizmy.
Řada studií potvrdila, že efektivní parodontologická léčba doprovázená pravidelným a dostatečným odstraňováním zubního plaku v rámci domácí péče může snížit hladinu glykovaného hemoglobinu, a to zejména u nedostatečně kompenzovaných diabetiků s pokročilou parodontitidou [17,29–31]. Ke zlepšení glykemického profilu pacienta vede zřejmě pokles systémového zánětu a snížení hladin zánětlivých mediátorů v návaznosti na redukci zánětu parodontu po léčbě [32].
Obezita a parodontitida – vzájemné ovlivňování
V posledních desetiletích se sleduje i vztah mezi obezitou a parodontitidou. V patogenezi toho procesu hraje roli řada mechanizmů, zejména vliv obezitou indukovaných zánětlivých mediátorů, které jsou produkovány viscerální tukovou tkání. Následná infiltrace tkání makrofágy a dalšími buňkami, které uvolňují prozánětlivé mediátory, vede k udržování recipročního cyklu chronického zánětu. Lipopolysacharidy parodontálních patogenů podporují např. sekreci TNFα tukovou tkání, což na jedné straně způsobuje poškození parodontálních tkání a na druhé straně přispívá ke vzniku inzulinové rezistence a vede k dysfunkci B-buněk pankreatu [24,33,34]. Obezita je tak významným rizikovým faktorem pro vznik parodontitidy i bez přítomného diabetu, a naopak zánětlivé onemocnění parodontu může zhoršit metabolický syndrom, jehož je obezita součástí (schéma). Levine popisuje tuto situaci jako trojúhelníkový vztah obezita – diabetes – parodontitida, přičemž dochází k vzájemnému ovlivnění těchto chorob [35].
Ve snaze o objasnění vlivu parodontitidy na celkový zdravotní stav se v roce 2012 ve Španělsku konala pracovní konference (9th European Workshop in Periodontology), na které se přední evropští a američtí parodontologové zaměřili na studium vztahů mezi parodontitidou a systémovými chorobami. Odborníci pracovali ve 4 skupinách cílených na DM, kardiovaskulární choroby, těhotenství a některá další onemocnění a systematicky vyhodnotili stovky původních výzkumných prací zveřejněných v medicínských databázích. V dubnu roku 2013 vydaly obě odborné společnosti sborník konference, ve kterém byly shrnuty závěry jejich systematického zkoumání. Celkem 4 souhrnné práce se týkají diabetu [19,23,27,36]. Poskytují komplexní souhrn dosavadních znalostí o vztazích mezi diabetem a parodontitidou a vyvozují tyto 3 základní teze:
- U osob s parodontitidou pronikají parodontální bakterie a jejich virulentní faktory do krevního oběhu, což vede k systémovému zánětu organizmu. Tento mechanizmus může mít vliv na rozvoj diabetu a jeho komplikací [19].
- Pokročilá parodontitida ovlivňuje hladinu glykemie u diabetiků i u osob bez diabetu. Existuje přímá souvislost mezi závažností parodontitidy a výskytem diabetických komplikací a také zvýšené riziko vzniku diabetu u pacientů s pokročilou parodontitidou [27].
- Z randomizovaných klinických studií vyplynulo, že konzervativní parodontologické ošetření může vést k redukci hladiny glykovaného hemoglobinu (HbA1c) v průměru o 0,36 % při kontrole za 3 měsíce, což je klinicky významný výsledek [36].
Na tuto konferenci po 5 letech navázalo pracovní setkání Perio-Diabetes Workshop konané v roce 2017 opět ve Španělsku. Účastníky byli tentokrát kromě parodontologů také diabetologové z International Diabetes Federation. Jejich cílem bylo aktualizovat poznatky z předchozí konference na základě analýzy nových výzkumných studií z let 2013–2017. Z metaanalytického šetření vyplynula následující zjištění [22,37–39]:
- osoby bez diabetu s parodontitidou měly vyšší hladinu HbA1c v séru v porovnání s osobami se zdravým parodontem [37]
- osoby s parodontitidou měly větší pravděpodobnost rozvoje prediabetu nebo DM2T [37]
- většina studií se shodla na tom, že parodontitida je rizikový faktor pro rozvoj diabetických komplikací [37]
- u diabetiků s parodontitidou byla zjištěna horší funkce B-buněk pankreatu, větší oxidační stres, závažnější dyslipidemie a vyšší hladina cirkulujících prozánětlivých mediátorů (zejména TNFα a C-reaktivního proteinu – CRP) než u osob s diabetem a zdravým parodontem [22]
- parodontologická léčba spolu s dostatečnou domácí péčí vedla ke zlepšení stavu parodontu i u diabetiků s nedostatečně kompenzovaným diabetem [38]
- úspěšná parodontologická léčba u diabetiků redukovala hladiny TNFα a CRP [22]
- konzervativní terapie parodontu vedla ke statisticky signifikantnímu snížení hladiny HbA1c v séru (měřeno za 3–4 měsíce po léčbě), a to i u nedostatečně kompenzovaných diabetiků 2. typu; rozsah redukce HbA1c se v této metaanalytické studii pohyboval v rozmezí 0,27–0,48 % [38]; pro diabetiky 1. typu nebyly k dispozici dostatečně relevantní studie
Podobně jako na předchozí konferenci navrhli autoři setkání Perio-Diabetes-Worshop v roce 2017 některá opatření, která by mohla zlepšit informovanost a posléze i zdravotní stav pacientů [39]:
Doporučení pro všeobecné lékaře a další profesionály v péči o diabetiky:
- vzdělávací programy pro diabetiky by měly zahrnovat i edukaci týkající se orálního zdraví
- diabetici by měli být informováni o tom, že parodontitida má negativní vliv na kompenzaci diabetu a může zvýšit riziko diabetických komplikací
- diabetolog by se měl svých pacientů tázat na jejich orální zdraví a ptát se i na případné symptomy parodontitidy (krvácení/hnisavá exsudace z dásní, posuny zubů, ztráta zubů, halitóza)
- všichni nově diagnostikovaní diabetici by měli být v rámci komplexního přístupu odesláni k prohlídce u zubního lékaře (která by měla zahrnovat i základní vyšetření parodontu)
- diabetici by měli být informováni o dalších možných problémech v dutině ústní (suchost a pálení sliznic, zvýšené riziko kvasinkové infekce, zhoršené hojení ran)
Doporučení pro diabetické pacienty v ambulancích všeobecných lékařů:
- informace pro pacienty o vztahu diabetes – parodontitis
- doporučení pravidelně navštěvovat zubního lékaře
- popis zaníceného parodontu (zarudnutí/otok/krvácení z dásní, zubní kámen, posuny zubů, ztráta zubů), tyto příznaky však nemusí být vždy patrné (zejména krvácení z dásní nebývá manifestní u kuřáků)
- informace o tom, jak se naučit správným způsobem udržovat dobrou hygienu dutiny ústní včetně čištění mezizubních prostor
- popis dalších možných problémů v dutině ústí (suchost a pálení sliznic, zvýšené riziko kvasinkové infekce, zhoršené hojení ran)
Doporučení pro zubní lékaře, kteří pečují o diabetiky a o osoby s rizikovými faktory pro vznik diabetu:
- zubní lékař by měl diabetiky informovat o tom, že diabetes zvyšuje riziko vzniku a rozvoje parodontitidy a ovlivňuje zdraví dutiny ústní, na druhé straně parodontitida zvyšuje nebezpečí nedostatečné kompenzace diabetu a diabetických komplikací
- zubní lékař by měl zjistit v rámci anamnézy typ diabetu, délku jeho trvání, kompenzaci a druh léčby včetně další medikace
- u každého diabetika by měl být vyšetřen stav parodontu a diabetici se zánětlivými parodontopatiemi by měli být adekvátně parodontologicky léčeni
- u diabetiků je nutné věnovat pozornost i dalším případným orálním komplikacím (hyposalivace s xerostomií, orální kandidóza, stomatodynie a glosodynie, zubní kaz)
- důležitá je motivace pacienta k řádné ústní hygieně (zubní mikrobiální povlak má vliv nejen na jejich orální, ale i na celkové zdraví) a individuální instruktáž dentálními pomůckami včetně mezizubních
- diabetici, kteří již přišli o větší část chrupu, by měli být včas proteticky ošetřeni tak, aby nebyl negativně ovlivněn příjem potravy
- osoby s rizikovými faktory pro vznik DM2T (obezita, vysoký krevní tlak, zvýšená hladina cholesterolu, rodinná zátěž) by měli být zubním lékařem o tomto riziku informováni a měli by být odesláni k vyšetření praktickým lékařem
- komplikovanější případy by měl zubní lékař konzultovat s diabetologem, např. chirurgická léčba a aplikace zubních implantátů není vhodná u nedostatečně kompenzovaných diabetiků
Doporučení pro diabetické pacienty a osoby s rizikovými faktory pro diabetes v zubních ambulancích:
- diabetici by se u zubního lékaře/parodontologa měli dozvědět o vzájemném vztahu diabetu a parodontitidy, i o možném vlivu jejich onemocnění na další části dutiny ústní
- důležité jsou zejména informace o domácí péči ve smyslu pravidelného a pečlivého odstraňování zubního plaku včetně mezizubního a o potřebnosti pravidelných stomatologických kontrol (i v případě, že pacient netrpí žádnými aktuálními obtížemi)
Význam dostatečné komunikace s pacienty a jejich informovanosti dokládají ve své práci thajští autoři, kteří zjišťovali vliv motivace a edukace na stav chrupu a kompenzaci diabetu [40]. Polovina studovaného souboru diabetiků získala rozsáhlé informace týkající se zdravého životního stylu a provádění kvalitní ústní hygieny včetně individuálních konzultací a tištěného manuálu. Kontrolní skupina byla poučena o důležitosti těchto faktorů ovlivňujících zdraví pouze rutinním způsobem. Pacienti byli vyšetřeni na začátku studie, po 3 a po 6 měsících. Ukázalo se, že současná změna životního stylu a ústní hygieny u dobře informovaných osob první skupiny vedla k lepším výsledkům týkajícím se kompenzace diabetu i stavu parodontu v porovnání s kontrolní skupinou.
Nizozemské autory zajímalo, jak vypadá spolupráce mezi stomatology a diabetology v péči o pacienty s diabetem [41]. Vybrali 889 pacientů navštěvujících diabetologické oddělení nemocnice v Amsterdamu: diabetolog měl za úkol předat svým pacientům dotazník týkající se stavu chrupu a parodontu pro jejich stomatologa a získat ho od nich při další návštěvě zpět. Dotazník zahrnoval výsledky běžného stomatologického vyšetření. Z celkového počtu 889 diabetiků pouze 408 osob dotazník od diabetologa skutečně obdrželo. Z těchto 408 dotazníků předaných stomatologovi se pouze 168 vrátilo vyplněných zpět, po telefonickém kontaktu se podařilo získat dalších 67. Autoři konstatují, že ve vzájemné komunikaci mezi diabetologem, pacientem a zubním lékařem by bylo možné mnohé zlepšit. Na závěr poznamenávají, že na základě výsledků tohoto projektu se diabetologové ve svých ordinacích začali dotazovat svých pacientů na stav chrupu a dutiny ústní a doporučují jim pravidelné návštěvy stomatologa/zubního lékaře.
Závěr
Komplexní péče o diabetika vyžaduje interdisciplinární spolupráci. Výzkumy posledních let poukazují na významné souvislosti mezi diabetem a parodontitidou, mechanizmus jejich vzájemného působení je však dosud znám jen částečně. Přesto je možné relativně jednoduchými opatřeními, jakými jsou dobrá informovanost pacienta, důraz na pravidelnou stomatologickou péči a správnou hygienu dutiny ústní, dosáhnout mnohých zlepšení. Informace o efektu parodontologické léčby na pokles mediátorů zánětu a glykovaného hemoglobinu v řadě studií znamenají posun v pohledu na prevenci diabetu i jeho komplikací. Ukazuje se, že důsledná parodontologická léčba diabetiků by mohla přispět ke stabilizaci jejich celkového onemocnění. V posledních letech se také objevují doporučení, aby zubní lékaři věnovali zvýšenou pozornost rizikovým pacientům pro diabetes a odesílali je k dalšímu vyšetření praktickým lékařem. Z výše uvedeného vyplývá, že v komplexní péči o diabetiky je řada společných témat mezi všeobecnými a zubními lékaři a účinnější spolupráce mezi těmito profesemi by mohla vést ke zlepšení kvality života diabetických pacientů.
Článek vznikl s podporou grantu GAČR GB14–37368G, projektu Specifický výzkum MUNI/A/1008/2017 a z prostředků poskytnutých Lékařskou fakultou MU juniorskému výzkumníkovi Petře Bořilové Linhartové.
MUDr. Hana Poskerová, Ph.D.
Stomatologická klinika LF MU a FN u sv. Anny v Brně
Doručeno do redakce 13. 8. 2018
Přijato po recenzi 31. 1. 2019
Sources
-
Almusawi MA, Gosadi I, Abidia R et al. Potential risk factors for dental caries in type 2 diabetic patients. Int J Dent Hyg 2018; 16(4): 467–475. Dostupné z DOI: <http://dx.doi.org/10.1111/idh.12346>.
-
Coelho A, Paula A, Mota M. Dental caries and bacterial load in saliva and dental biofilm of type 1 diabetics on continuous subcutaneous insulin infusion. J Appl Oral Sci 2018; 26: e20170500. Dostupné z DOI: <http://dx.doi.org/10.1590/1678–7757–2017–0500>.
-
Álamo SM, Soriano YJ, Sarrión Pérez MG. Dental considerations for the patient with diabetes. J Clin Exp Dent 2011; 3(1): e25-e30. Dostupné z WWW: <http://www.medicinaoral.com/odo/volumenes/v3i1/jcedv3i1p25.pdf>.
-
Molania T, Alimohammadi M, Akha O et al. The effect of xerostomia and hyposalivation on the quality of life of patients with type II diabetes mellitus. Electron Physician 2017; 9(11): 5814–5819. Dostupné z DOI: <http://dx.doi.org/10.19082/5814>.
-
Carramolino-Cuéllar E, Lauritano D, Silvestre FJ et al. Salivary flow and xerostomia in patients with type 2 diabetes. J Oral Pathol Med 2018; 47(5): 526–530. Dostupné z DOI: <http://dx.doi.org/10.1111/jop.12712>.
-
Mohammadi F, Javaheri MR, Nekoeian S et al. Identification of Candida species in the oral cavity of diabetic patients. Curr Med Mycol 2016; 2(2): 1–7. Dostupné z DOI: <http://dx.doi.org/10.18869/acadpub.cmm.2.2.4>.
-
Al-Maskari AY, Al-Maskari MY, Al-Sudairy S. Oral Manifestations and Complications of Diabetes Mellitus: a review. Sultan Qaboos Univ Med J 2011; 11(2): 179–186.
-
Negrato CA, Tarzia O. Buccal alterations in diabetes mellitus. Diabetol Metab Syndr 2010; 2 : 3. Dostupné z DOI: <http://dx.doi.org/10.1186/1758–5996–2-3>.
-
Goyal L, Gupta ND, Gupta N. Grinspan syndrome with periodontitis: Coincidence or correlation? J Indian Soc Periodontol 2018; 22(3): 263–265. Dostupné z DOI: <http://dx.doi.org/10.4103/jisp.jisp_142_18>.
-
Gong Y, Wei B, Yu L et al. Type 2 diabetes mellitus and risk of oral cancer and precancerous lesions: a meta-analysis of observational studies. Oral Oncol 2015; 51(4): 332–340. Dostupné z DOI: <http://dx.doi.org/10.1016/j.oraloncology.2015.01.003>.
-
Löe H. Periodontal disease. The sixth complication of diabetes mellitus. Diabetes Care 1993; 16(1): 329–334.
-
Dušková J, Broukal Z. Vztah diabetes mellitus a onemocnění parodontu se zřetelem k mikrobiologickým nálezům v dutině ústní. (Literární přehled). Českoslov stomatol 1992; 92(6 Suppl): S347-S349.
-
Lalla E, Cheng B, Lal S et al. Periodontal changes in children and adolescents with diabetes: a case-control study. Diabetes Care 2006; 29(2): 295–299.
-
Dušková J. Riziko diabetu pro onemocnění dutiny ústní. Medica Rev 2001; 7(1): 12–14.
-
Nascimento GG, Leite FRM, Vestergaard P et al. Does diabetes increase the risk of periodontitis? A systematic review and meta-regression analysis of longitudinal prospective studies. Acta Diabetol 2018; 55(7): 653–667. Dostupné z DOI: <http://dx.doi.org/10.1007/s00592–018–1120–4>.
-
Rajhans NS, Kohad RM, Chaudhari VG et al. A clinical study of the relationship between diabetes mellitus and periodontal disease. J Indian Soc Periodontol 2011; 15(4): 388–392. Dostupné z DOI: <http://dx.doi.org/10.4103/0972–124X.92576>.
-
Balasundaram A, Ponnaiyan D, Parthasarathy H. Diabetes mellitus – a periodontal perspective. SRM Journal of Dental Sciences 2010; 1(1): 79–85.
-
Gurav A, Jadhav V. Periodontitis and risk of diabetes mellitus. J Diabetes 2011; 3(1): 21–28. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1753–0407.2010.00098.x>.
-
Taylor JJ, Preshaw PM, Lalla E. A review of the evidence for pathogenic mechanisms that may link periodontitis and diabetes. J Clin Periodontol 2013; 40(Suppl 14): S113-S134. Dostupné z DOI: <http://dx.doi.org/10.1111/jcpe.12059>.
-
Nishimura F, Takahashi K, Kurihara M et al. Periodontal disease as a complication of diabetes mellitus. Ann Periodontol 1998; 3(1): 20–29. Dostupné z DOI: <http://dx.doi.org/10.1902/annals.1998.3.1.20>.
-
Poskerová H, Bořilová Linhartová P et al. Diabetes mellitus a orální zdraví. Česká stomatologie a Praktické zubní lékařství; 2014; 114–62(5): 75–86.
-
Polak D, Shapira L. An update on the evidence for pathogenic mechanisms that may link periodontitis and diabetes. J Clin Periodontol 2018; 45(2): 150–166. Dostupné z DOI: <http://dx.doi.org/10.1111/jcpe.12803>.
-
Chapple ILC, Genco R. [Working group 2 of joint EFP/AAP workshop]. Diabetes and periodontal diseases: consensus report of the Joint EFP/AAP Workshop on periodontitis and systemic diseases. J Clin Periodontol 2013; 40(Suppl 14): S106-S112. Dostupné z DOI: <http://dx.doi.org/10.1111/jcpe.12077>.
-
Ballak DB, Stienstra R, Tack CJ et al. IL-1 family members in the pathogenesis and treatment of metabolic disease: Focus on adipose tissue inflammation and insulin resistance. Cytokine 2015; 75(2): 280–290. Dostupné z DOI: <http://dx.doi.org/10.1016/j.cyto.2015.05.005>.
-
Demmer RT, Jacobs DR Jr, Desvarieux M. Periodontal disease and incident type 2 diabetes: results from the First National Health and Nutrition Examination Survey and its epidemiologic follow-up study. Diabetes Care 2008; 31(7): 1373–1379. Dostupné z DOI: <http://dx.doi.org/10.2337/dc08–0026>.
-
Demmer RT, Desvarieux M, Holtfreter B et al. Periodontal status and A1C change: longitudinal results from the study of health in Pomerania (SHIP). Diabetes Care 2010; 33(5): 1037–1043. Dostupné z DOI: <http://dx.doi.org/10.2337/dc09–1778>.
-
Borgnakke WS, Ylöstalo PV, Taylor GW et al. Effect of periodontal disease on diabetes: systematic review of epidemiologic observational evidence. J Clin Periodontol 2013; 40(Suppl 14): S135-S152. Dostupné z DOI: <http://dx.doi.org/10.1111/jcpe.12080>.
-
Saremi A, Nelson RG, Tulloch-Reid M et al. Periodontal disease and mortality in type 2 diabetes. Diabetes Care 2005; 28(1): 27–32.
-
Liew AKC, Punnanithinont N, Lee YC et al. Effect of non-surgical periodontal treatment on HbA1c: a meta-analysis of randomized controlled trials. Aust Dent J 2013; 58(3): 350–357. Dostupné z DOI: <http://dx.doi.org/10.1111/adj.12091>.
-
Sgolastra F, Severino M, Pietropaoli D et al. Effectiveness of periodontal treatment to improve metabolic control in patients with chronic periodontitis and type 2 diabetes: a meta-analysis of randomized clinical trials. J Periodontol 2013; 84(7): 958–973. Dostupné z DOI: <http://dx.doi.org/10.1902/jop.2012.120377>.
-
Teshome A, Yitayeh A. The effect of periodontal therapy on glycemic control and fasting plasma glucose level in type 2 diabetic patients: systematic review and meta-analysis. BMC Oral Health 2016; 17(1): 31. Dostupné z DOI: <http://dx.doi.org/10.1186/s12903–016–0249–1>.
-
Artese HPC, Foz AM, Rabelo M de S et al. Periodontal therapy and systemic inflammation in type 2 diabetes mellitus: a meta-analysis. PLoS ONE 2015; 10(5): e0128344. Dostupné z DOI: <http://dx.doi.org/10.1371/journal.pone.0128344>.
-
Mathur LK, Manohar B, Shankarapillai R et al. Obesity and periodontitis: a clinical study. J Indian Soc Periodontol 2011; 15(3): 240–244. Dostupné z DOI: <http://dx.doi.org/10.4103/0972–124X.85667>.
-
Jagannathachary S, Kamaraj D. Obesity and periodontal disease. J Indian Soc Periodontol 2010; 14(2): 96–100. Dostupné z DOI: <http://dx.doi.org/10.4103/0972–124X.70827>.
-
Levine RS. Obesity, diabetes and periodontitis-a triangular relationship? Br Dent J 2013; 215(1): 35–39. Dostupné z DOI: <http://dx.doi.org/10.1038/sj.bdj.2013.627>.
-
Engebretson S, Kocher T. Evidence that periodontal treatment improves diabetes outcomes: a systematic review and meta-analysis. J Clin Periodontol 2013; 40(Suppl 14): S153-S163. Dostupné z DOI: <http://dx.doi.org/10.1111/jcpe.12084>.
-
Graziani F, Gennai S, Solini A et al. A systematic review and meta-analysis of epidemiologic observational evidence on the effect of periodontitis on diabetes An update of the EFP-AAP review. J Clin Periodontol 2018; 45(2): 167–187. Dostupné z DOI: <http://dx.doi.org/10.1111/jcpe.12837>.
-
Madianos PN, Koromantzos PA. An update of the evidence on the potential impact of periodontal therapy on diabetes outcomes. J Clin Periodontol 2018; 45(2): 188–195. Dostupné z DOI: <http://dx.doi.org/10.1111/jcpe.12836>.
-
Sanz M, Ceriello A, Buysschaert M et al. Scientific evidence on the links between periodontal diseases and diabetes: Consensus report and guidelines of the joint workshop on periodontal diseases and diabetes by the International Diabetes Federation and the European Federation of Periodontology. J Clin Periodontol 2018; 45(2): 138–149. Dostupné z DOI: <http://dx.doi.org/10.1111/jcpe.12808>.
-
Saengtipbovorn S, Taneepanichskul S. Effectiveness of lifestyle change plus dental care program in improving glycemic and periodontal status in aging patients with diabetes: a cluster, randomized, controlled trial. J Periodontol 2015; 86(4): 507–515. Dostupné z DOI: <http://dx.doi.org/10.1902/jop.2015.140563>.
-
Ahdi M, Teeuw WJ, Meeuwissen HG et al. Oral health information from the dentist to the diabetologist. Eur J Intern Med 2015; 26(7): 498–503. Dostupné z DOI: <http://dx.doi.org/10.1016/j.ejim.2015.06.006>.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2019 Issue 4-
All articles in this issue
- Léčba inzulinovou pumpou: edukace a její cíle
- Diabetické těhotenství: současné možnosti léčby
- Primárna a sekundárna inzulínová rezistencia
- Strategie a taktika léčby diabetes mellitus 2. typu
- Jak dobře léčíme inzulinem v České republice a ve Slovenské republice Shrnutí výsledků a komentář originální česko-slovenské studie DIAINFORM
- Miesto agonistov GLP1 receptorov a ich fixná kombinácia s inzulínom v liečbe diabetes mellitus 2. typu
- Rámcový pohled na epidemiologii hypoglykemie u diabetes mellitus 1. a 2. typu
- Současný pohled na léčbu hypoglykemie
- Hypoglykemie jako symptom adrenální dysfunkce u pacientů s diabetes mellitus: vzácná, ale reálná situace
- Etanol a riziko hypoglykemie u pacientů s diabetes mellitus 1. typu: stručný přehled pro klinickou praxi
- Onemocnění dutiny ústní u pacientů s diabetem
- Zdravotní způsobilost k řízení motorových vozidel a diabetes mellitus: legislativní změny v roce 2018 a souhrn zdravotních aspektů
- Diabetes mellitus 1. typu: etiologie a epidemiologie
- Diabetes mellitus a chronické srdeční selhání
- Pavel Dostál et al. Základy umělé plicní ventilace
- Manažment diabetikov s končatinovocievnou artériovou chorobou
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Primárna a sekundárna inzulínová rezistencia
- Současný pohled na léčbu hypoglykemie
- Diabetes mellitus 1. typu: etiologie a epidemiologie
- Zdravotní způsobilost k řízení motorových vozidel a diabetes mellitus: legislativní změny v roce 2018 a souhrn zdravotních aspektů
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

