-
Medical journals
- Career
Současný pohled na léčbu hypoglykemie
Authors: Jan Brož 1; Jana Urbanová 2; Marisa Nunes 1; Martina Tuháčková 1; Ludmila Brunerová 2; Denisa Janíčková Žďárská 1
Authors‘ workplace: Interní klinika 2. LF UK a FN Motol, Praha 1; Centrum pro výzkum diabetu, metabolismu a výživy, II. interní klinika 3. LF UK a FN Královské Vinohrady, Praha 2
Published in: Vnitř Lék 2019; 65(4): 295-299
Category:
Overview
Hypoglykemie u diabetes mellitus je spojena především s terapií inzulinem, deriváty sulfonylurey a glinidů. Její léčba je založena na včasném podání sacharidů, v ideálním případě glukózy. Za optimální množství je považováno 15–20 g, některé současné studie naznačují oprávněnost podávání množství glukózy přepočtené na kilogram hmotnosti. Pro léčbu těžké hypoglykemie je v laickém provedení určen glukagon, v profesionálním především intravenózně podaná glukóza.
Klíčová slova:
glukagon – glukóza – léčba
Úvod
Hypoglykemie u pacientů s diabetes mellitus (DM) je nežádoucím účinkem některých antidiabetických léků. Pro své negativní konsekvence (je spojena s nepříjemnými pocity a je také „strašákem“ pro pacienta a lékaře, neboť vede k aktuálním poruchám mozkové činnosti, které zvyšují riziko zranění, může způsobit i smrt zejména svým proarytmogenním účinkem, v případě častých opakování pak v dlouhodobém horizontu může vést i k chronickým poruchám mozkové činnosti) je jedním z faktorů negativně ovlivňujících metabolickou kontrolu onemocnění [1–3]. Hypoglykemie je definována jako stav abnormálně nízké hladiny glykemie. Za hodnotu glykemie, která by měla pacienta upozornit na počínající hypoglykemii nebo její vyšší riziko a vést k zahájení léčby a zvážení případných dalších preventivních kroků ve smyslu úpravy terapie, byla určena hodnota ≤ 3,9 mmol/l, za klinicky signifikantní hypoglykemii je považována hodnota ≤ 3,0 mmol/l. Hypoglykemie je spojená s léčbou inzulinem, deriváty sulfonylurey a glinidy. Ostatní antidiabetické léky, jsou-li podávány samostatně či v kombinaci mezi sebou, dle současných znalostí hypoglykemii pravděpodobně nezpůsobují. Jsou-li však podány v kombinaci s lékem z prvních 3 uvedených skupin, mohou její riziko zvyšovat [4]. Cílem léčby hypoglykemie je především:
- co nejrychlejší návrat koncentrace glukózy v krvi nad dolní hranici normy
- minimalizovat riziko rychlého opakování hypoglykemie
- minimalizovat riziko přílišné hyperglykemie
V dalším kroku je pak třeba se zamyslet nad poučením pacienta či případnou úpravou léčby.
Léčba mírné hypoglykemie pacientem samotným
Pacient by měl při průkazu hypoglykemie glukometrem nebo při zaznamenání jejích příznaků reagovat okamžitým požitím glukózy (sacharidů). Pokud byla hypoglykemie zachycena jen na základě příznaků a situace to dovoluje, též by si měl bezprostředně změřit hodnotu glykemie glukometrem (určí tak přibližně její tíži a získá orientační srovnání pro další případy hypoglykemie).
Současná doporučení
Významné diabetologické společností [5–7] aktuálně doporučují k okamžitému léčebnému zvládnutí hypoglykemie (bez ohledu na její příčinu) podat 15–20 g rychle vstřebatelných (jednoduchých) sacharidů a za 15 min přeměřit glykemii glukometrem. Tento postup lze opakovat tak dlouho, dokud nedojde k návratu glykemie do normálního rozmezí, tj. nad hodnotu 4,0 mmol/l. V případech, v nichž hrozí návrat hypoglykemie v následujících hodinách (např. v případě hypoglykemií způsobených fyzickou aktivitou, inzulinovými sekretagogy nebo alkoholem), je následně doporučováno buď pojíst hlavní jídlo, nebo (pokud jídlo není v plánu v následujících 1–2 hod) svačinu obsahující 15–20 g pomalu vstřebatelných (složených) sacharidů, které slouží k doplnění glykogenových zásob vyčerpaných po fyzické aktivitě, či k pokrytí protrahovaného účinku inzulinových sekretagog nebo alkoholu. (Z klinického hlediska je vhodné připomenout, že mohou nastat situace, zejména s ohledem na těžkou fyzickou námahu – práce či sport, v nichž je vhodné požít v léčbě hypoglykemie hned poprvé vyšší množství glukózy a pacienta o této možnosti poučíme, aby se v těchto výjimečných případech základního doporučení striktně nedržel. Nicméně žádné studie v tomto ohledu dostupné nejsou.)
Za nejúčinnější typ sacharidů v léčbě hypoglykemie je tradičně považována glukóza [7–9], ačkoliv je možné použít jakoukoliv formu sacharidů, která obsahuje rychle dostupnou glukózu [5]. Jako další nejvhodnější se jeví sacharóza, která má podobný efekt na glykemii jako samotná glukóza [5]. Fruktóza se zdá být ve srovnání s oběma předchozími méně účinná [9,10].
Porovnání různých forem sacharidů v oblasti jejich vhodnosti k léčbě hypoglykemie dokládá studie autorů Slama et al [9], která zkoumala efekt 7 typů sacharidů (v dávce 15 g) v léčbě hypoglykemie způsobené inzulinem u diabetiků 1. typu – glukózy v tabletách, roztoku a gelu, sacharózy v kostkách a rozpuštěné ve vodě, hydrolizovaného polysacharidového (kukuřičného) roztoku a pomerančového džusu (tab. 1). Do 10 min od požití bylo dosaženo zhruba stejné průměrné glykemie po požití roztoku i tablet glukózy a sacharózy a polysacharidového roztoku, do 15–20 min pak došlo k většímu nárůstu glykemie při požití pevné formy glukózy a sacharózy. Rozpuštěná forma glukózy a sacharózy zřejmě neudržela promptní vzestup glykemie až do 15–20 min, jelikož roztok byl mnohem rychleji absorbován a metabolizován. Naopak nejnižší glykemickou odpověď ve všech časech vyvolalo podání džusu a gelu (tab. 1), zřejmě z důvodu viskózní konzistence gelu, jež ulpívá v ústech a horním zažívacím traktu, a nemůže tak být absorbován v celé dávce, v případě pomerančového džusu pak pravděpodobně z důvodu odlišného množství sacharidů ve výrobku, než je výrobcem na etiketě deklarován. Od zaléčení hypoglykemie glukózou a sacharózou došlo k úlevě od hypoglykemických symptomů zhruba do 14 min; proto je také doporučováno s měřením glykemie po zaléčení hypoglykemie vyčkat 15 min, a teprve podle této hodnoty rozhodnout o případném opakování léčby. V případě požití gelu a džusu došlo k ústupu příznaků až po více než 20 min.
Table 1. Účinek různých typů sacharidů (v dávce 15 g) v léčbě hypoglykemie způsobené inzulinem u diabetiků 1. typu 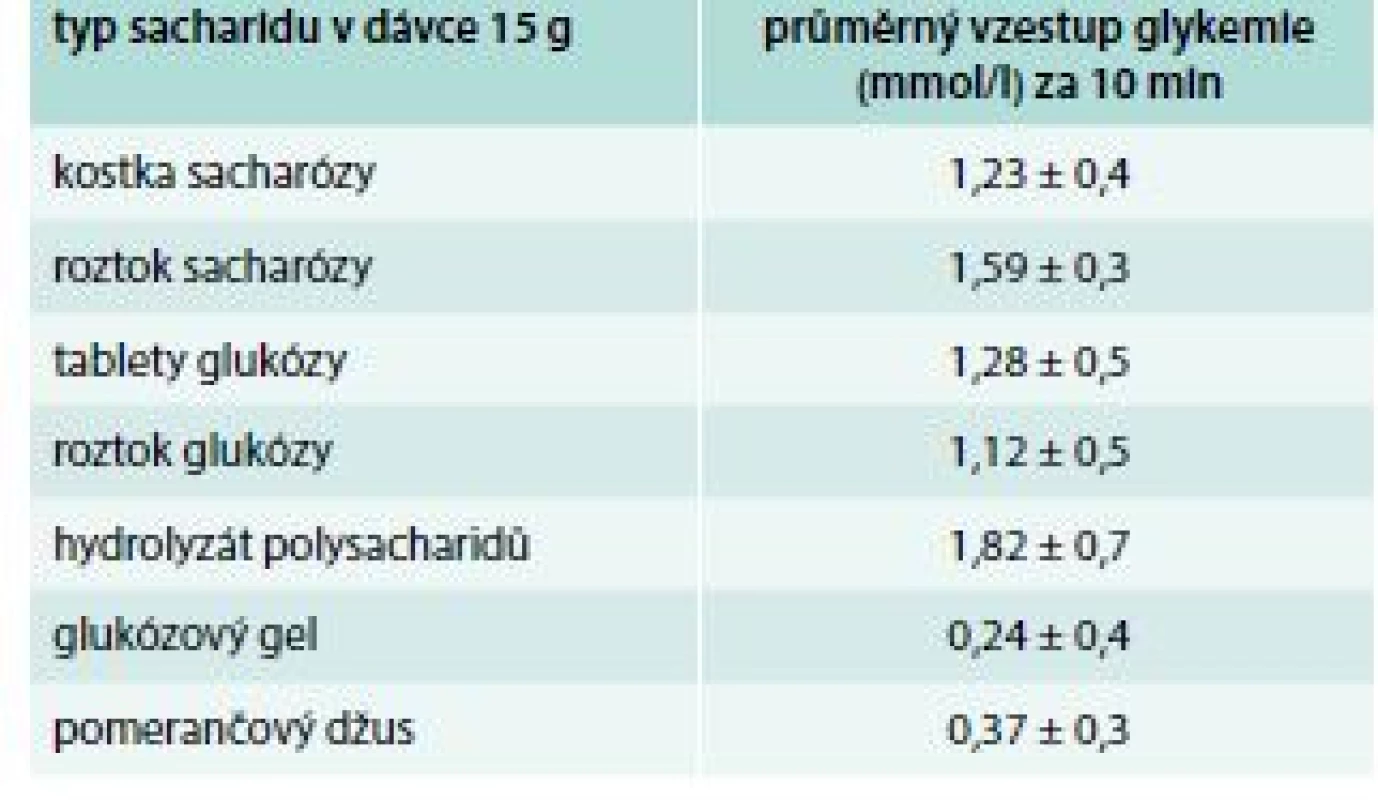
V dalších studiích byl prokázán vzestupu glykemie po požití 15 g glukózy o zhruba 2,1 mmol/l do 20 min, v případě 20 g glukózy o 3,6 mmol/l do 45 min [9,11,12].
Jako konkrétní zdroje sacharidů k rychlému zaléčení hypoglykemie jsou nejčastěji doporučovány glukózové tablety a stolní řepný cukr; většinou diabetologických společností pak také med, popř. sladké limonády [5–7]. Naopak jako méně vhodné sacharidové zdroje se jeví zmíněné glukózové gely a ovocné džusy nebo mléko (a to pro pomalou anebo nedostatečnou glykemickou odpověď, popř. hůře predikovatelné množství sacharidů v nich obsažených).
Aktuální otázky optimálního množství sacharidů v léčbě hypoglykemie
Neexistuje mnoho studií, které by jasně dokládaly, jaká dávka sacharidů je ve skutečnosti k úspěšnému zaléčení hypoglykemií optimální. Na počátku bylo množství sacharidů doporučené k léčbě hypoglykemie zvoleno arbitrárně na základě konsenzu expertů, jehož efektivitu podpořily klampové studie [9,11]. V přímém srovnání pozdější studie Brydena et al prokázala, že zatím co dávka 15 g glukózy vede do 10 min k vyřešení 63,2 % epizod hypoglykemie, 20 g dokonce až k 89,3 % hypoglykemií [13], recentnější studie Vindedzise et al došla k obdobným výsledkům (32–63 % vyřešených epizod hypoglykemie po podání jedné dávky 15 g sacharidů vs 55–98 % po požití 20 g sacharidů) [14]. Z tohoto pohledu se dávka 15 g může jevit jako nedostatečná, či alespoň méně účinná.
Dvě současné studie provedené v populaci diabetiků 1. typu léčených injekcemi inzulinu [15] a inzulinovou pumpou [16] podrobily standardně doporučovanou dávku 15 g sacharidů v léčbě hypoglykemie přímému srovnání s dávkou kalkulovanou podle tělesné hmotnosti na 0,3 g glukózy/kg, ve snaze o přesnější individualizaci potřebného množství sacharidů k úspěšnému vyřešení hypoglykemie. V porovnání s 15 g glukózy došlo k vyššímu vzestupu glykemie po podání kalkulované dávky, a tak k úspěšnějšímu vyřešení většiny epizod hypoglykemií s nižším podílem případů, v nichž bylo nutno léčbu opakovat, a zároveň bez nadměrné reaktivní hyperglykemie (tab. 2, tab. 3). Jelikož v první studii [11] hlubší hypoglykemie (< 3,1 mmol/l) častěji vyžadovaly léčbu sacharidy v definovaných dávkách opakovat, ve druhé následující studii [12] bylo navíc testováno podání dvojnásobné dávky glukózy (0,6 g/kg) při hypoglykemii < 3,0 mmol/l. Iniciace léčby takto hlubokých hypoglykemií dvojnásobným množstvím sacharidů efektivně snížilo míru nutnosti léčbu opakovat. Na základě takových nových poznatků může vyvstávat otázka, zda je standardně uváděná dávka 15 g sacharidů k akutní léčbě hypoglykemie vždy dávkou optimální, alespoň u pacientů s DM1T.
Table 2. Efekt rozdílných dávek glukózy v léčbě hypoglykemií u diabetiků 1. typu léčených inzulinem 
Table 3. Efekt rozdílných dávek glukózy v léčbě hypoglykemií u diabetiků 1. typu léčených inzulinovou pumpou 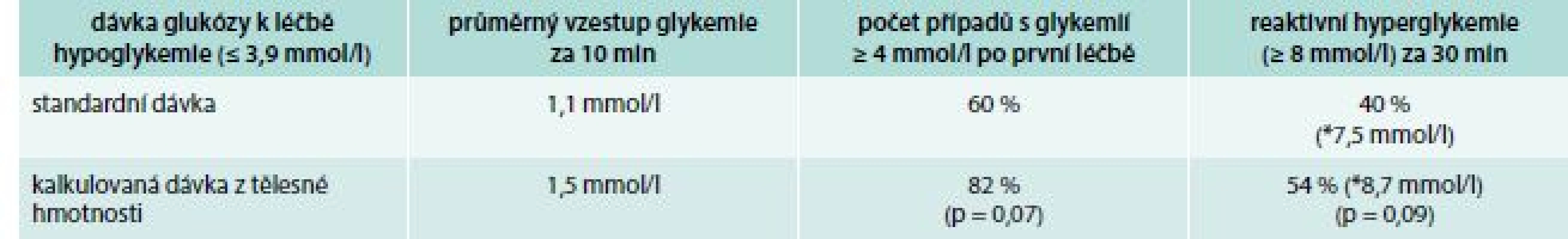
* průměrná hodnota glykemie Kalkulovaná dávka sacharidů podle tělesné hmotnosti (0,3 g/kg) byla nakonec testována také u diabetiků 2. typu léčených inzulinem [17]. Srovnávána však byla na rozdíl od předchozích dvou studií s fixní dávkou 12 g a 30 g glukózy. V porovnání s 12 g dávkou byla opět v léčbě hypoglykemie účinnější léčba založená na kalkulované dávce z tělesné hmotnosti, a stejně tak i fixní dávka 30 g. Nicméně jak podání dávky kalkulované, tak i 30 g bylo asociováno s vyšší reaktivní hyperglykemií (tab. 4).
Table 4. Efekt rozdílných dávek glukózy v léčbě hypoglykemií u diabetiků 2. typu léčených inzulinem 
* průměrná hodnota glykemie Z výše uvedeného je zřejmé, že doporučení množství sacharidů užitých v léčbě se mohou v budoucnu změnit. Již nyní je však možné položit si otázku, zda např. u pacientů, u kterých současná doporučení neposkytují adekvátní léčbu hypoglykemie, tyto poznatky ze studií nezohlednit.
Léčba těžké hypoglykemie jinou osobou (laikem)
Těžká hypoglykemie je definována jako hypoglykemie, při níž si pacient nedokáže pomoci sám a je nutná pomoc další osoby. Zde leží „tíha okamžiku“ na někom jiném než pacientovi, nejčastěji na členech rodiny, či pokud k události dojde v práci, na spolupracovnících. Ty je nutné o správném postupu léčby s předstihem a dobře informovat a omezit tím „chybovost“ podání [18].
Perorální podání glukózy se pro nebezpečí aspirace nedoporučuje, správným zásahem je subkutánní (s.c) či intramuskulární (i.m.) aplikace glukagonu. Dávka 1 mg glukagonu podaná s.c. nebo i.m. zvyšuje glykemii v průměru o 8,5 mmol/l během 60 min [19]. Glukagon však může mít omezenou účinnost u pacientů s deplecí jaterního glykogenu (tj. v souvislosti s extrémním sportovním výkonem či dlouhodobě sníženým příjmem sacharidů, jaterní insuficiencí či selháním) či u pacientů opilých [20–22].
V současné době se testují nové formy a způsoby podání glukagonu, zejména z toho důvodu, že léčba pomocí nynějších glukagonových pohotovostních kitů je technicky obtížná a komplikovaná mnoha mezikroky předcházejícími vlastní aplikaci, což ve stresových situacích znesnadňuje rychlé podání především nezkušeným jedincům. Recentně provedená simulační studie doložila, že glukagon nedokázalo správně injikovat 80 % laiků, a dokonce též 50 % zdravotníků [18]. Aktuálně probíhají závěrečné testy glukagonu pro intranazální podání, jehož účinnost odpovídá glukagonu injekčnímu, ale způsob podání je uživatelsky „mnohem přívětivější“ a „chybovost“ jeho aplikace nižší [18].
Léčba těžké hypoglykemie v profesionálních podmínkách (RZS, nemocnice)
Vzhledem ke komplikovanosti situací a v tomto ohledu k nedostatečnému počtu randomizovaných studií mnoho oficiálních doporučení v rámci významných světových ani českých zainteresovaných odborných společností dosud vydáno nebylo. Za rámcový návod lze považovat text J. Škrhy: „Zatímco při hypoglykemii vzniklé náhodně u pacienta léčeného inzulinem někdy stačí i jednorázová dávka (bolus) aplikovaná stříkačkou (40–80 ml 40% glukózy) s následnou úpravou pokrmem, u protrahovaných hypoglykemií při léčbě deriváty sulfonylurey je zapotřebí podat i několik infuzí v průběhu 48 hod a monitorovat glykemie i 72 hod“ [23]. Zřejmě nejpodrobnější aktuální doporučení k léčbě hypoglykemie poskytuje Joint British Diabetes Societies – Inpatient Care Group (tab. 5) [24–26].
Table 5. Doporučený postup léčby těžké hypoglykemie podle Joint British Diabetes Societies – Inpatient Care Group (JBDS-IP), The Hospital Management of Hypoglycaemia in Adults with Diabetes Mellitus. Upraveno podle [24–26] ![Doporučený postup léčby těžké hypoglykemie podle Joint British Diabetes Societies – Inpatient Care
Group (JBDS-IP), The Hospital Management of Hypoglycaemia in Adults with Diabetes Mellitus.
Upraveno podle [24–26]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/d3b5c8f991bc8db399a4014c84eed807.jpeg)
* dobrá účinnost méně koncentrovaných roztoků (adekvátní obnova euglykemie bez zbytečné a protrahované hyperglykemie) a bezpečnost (menší riziko plynoucí z podání hypertonických roztoků) S ohledem na použití nízko či vysokokoncentrovaných roztoků glukózy v úvodní fázi léčby stojí za zmínku studie Moora a Woollarda [25], kteří srovnávali efekt 50% a 10% glukózy. Mezi oběma skupinami nebyl časový rozdíl v rychlosti obnovení vědomí (medián 8 min), větší množství glukózy a vyšší hodnota glykemie po léčbě byly ve skupině s 50% glukózou. Žádná jiná studie zaměřená na podobné téma publikována nebyla.
Specifickou situací je výše zmíněná hypoglykemie způsobená deriváty sulfonylurey, u nichž potenciálně hrozí její opakování. V těchto případech a také při hypoglykemii způsobené vysokou dávkou inzulinu (např. při záměně nočního inzulinu za denní, pokusu o sebevraždu apod) je v zahraničí doporučováno i podání oktreoidu [27].
Závěr
Hypoglykemie je stále reálnou komplikací léčby diabetu některými třídami antidiabetických přípravků, zejména inzulinu. Způsob léčby hypoglykemií se však i po několika desetiletích prakticky nezměnil – stále je vymezen p.o. podáním sacharidů u mírných hypoglykemií a injekční aplikací glukagonu druhou osobou či i.v. podáním glukózy lékařem v případě hypoglykemií těžkých. Aktuálně je pro léčbu mírných hypoglykemických epizod doporučováno požít per os 15–20 g sacharidů (optimálně glukózy) a zkontrolovat úspěšnost léčby přeměřením glykemie glukometrem za 15 min. O způsobu léčby běžné hypoglykemie musí být pacient dostatečně poučen a má ji zahájit co nejdříve po poklesu glykemie < 3,9 mmol/l či jakmile se objeví její příznaky. V současné době vyvstává několik otázek týkajících se doporučovaného množství sacharidů k léčbě mírné hypoglykemie. V dohledné době bude při jejich řešení možné v ambulantní sféře využít intranazální způsob podání glukagonu. V případě těžkých hypoglykemií aktuálně neexistují konkrétní české doporučené postupy v rámci nemocniční péče, v zahraničí je naznačen odklon od používání vysoce koncentrovaných roztoků glukózy.
Článek byl podpořen grantem GA UK - č. projektu 362217.
MUDr. Jan Brož
Interní klinika 2. LF UK a FN Motol, Praha
Doručeno do redakce 4. 9. 2018
Přijato po recenzi 31. 1. 2019
Sources
- McCoy RG, Van Houten HK et al. Increased mortality of patients with diabetes reporting severe hypoglycemia. Diabetes Care 2012; 35(9): 1897–1901. Dostupné z DOI: <http://dx.doi.org/10.2337/dc11–2054>.
- Hemmingsen B, Lund SS, Gluud C et al. Intensive glycaemic control for patients with type 2 diabetes: systematic review with meta-analysis and trial sequential analysis of randomised clinical trials. BMJ 2011; 343: d6898. Dostupné z DOI: <http://dx.doi.org/10.1136/bmj.d6898>.
- Bolek T, Samoš M, Mokáň M et al. Akútne príčiny náhlych úmrtí u pacientov so závažnou hypoglykémiou. Vnitř Lék 2016; 62(6): 462–466.
- [International Hypoglycemia Study Group]. Minimizing Hypoglycemia in Diabetes. Diabetes Care 2015; 38(8): 1583–1591. Dostupné z DOI: <http://dx.doi.org/10.2337/dc15–0279>.
- American Diabetes Association. Glycemic targets. Sec. 6. In Standards of Medical Care in Diabetes – 2018. Diabetes Care 2018; 41(Suppl 1): S55-S64. Dostupné z DOI: <http://dx.doi.org/https://doi.org/10.2337/dc18-S00>.
- Diabetes Canada Clinical Practice Guidelines Expert Committee. Diabetes Canada 2018 Clinical Practice Guidelines for the Prevention and Management of Diabetes in Canada. Can J Diabetes 2018; 42(Suppl 1): S1-S325. Dostupné z DOI: <https://doi.org/10.1016/j.jcjd.2017.10.005>.
- [Joint British Diabetes Societies – Inpatient Care Group (JBDS-IP)]. The Hospital Management of Hypoglycaemia in Adults with Diabetes Mellitus. 3rd ed. Revised April 2018. Dostupné z WWW: <https://abcd.care/joint-british-diabetes-societies-jbds-inpatient-care-group> nebo <www.diabetes.org.uk/joint-british-diabetes-society>.
- Brodows RG, Williams C, Amatruda JM. Treatment of insulin reactions in diabetics. JAMA 1984; 252(24): 3378–3381.
- Slama G, Traynard PY, Desplanque N et al. The search for an optimized treatment of hypoglycemia. Carbohydrates in tablets, solutin, or gel for the correction of insulin reactions. Arch Intern Med 1990; 150(3): 589–593.
- Husband AC, Crawford S, McCoy LA et al. The effectiveness of glucose, sucrose, and fructose in treating hypoglycaemia in children with type 1 diabetes. Pediatr Diabetes 2009; 11(3): 154–158. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1399–5448.2009.00558.x>.
- Brodows RG, Williams C, Amatruda JM. Treatment of insulin reactions in diabetics. JAMA 1984; 252(24): 3378–3381.
- Wiethop BV, Cryer PE. Alanine and terbutaline in treatment of hypoglycemia in IDDM. Diabetes Care 1993; 16(8): 1131–1136.
- Bryden KS, Neil A, Mayou RA et al. Eating habits, bodyweight, and insulin misuse. A longitudinal study of teenagers and young adults with type 1 diabetes. Diabetes Care 1999; 22(12): 1956–1960.
- Vindedzis S, Marsh B, Sherriff J et al. Dietary treatment of hypoglycaemia: should the Australian recommendation be increased? Intern Med J2012; 42(7): 830–833. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1445–5994.2012.02831.x>.
- McTravish L, Krebs JD, Weatherall M et al. Weight-based hypoglycaemia treatment protocol for adults with Type 1 diabetes: a randomized crossover clinical trial. Diabet Med 2015; 32(9): 1143–1148. Dostupné z DOI: <http://dx.doi.org/10.1111/dme.12730>.
- McTavish L, Corley B, Weatherall M et al. Weight-based carbohydrate treatment of hypoglycaemia in people with Type 1 diabetes using insulin pump therapy: a randomized crossover clinical trial. Diabet Med 2018; 35(3): 339–346. Dostupné z DOI: <http://dx.doi.org/10.1111/dme.13576>.
- Krebs JD, Weatherall M, Corley B et al. Optimizing the management of hypoglycaemia in individuals with type 2 diabetes: A randomized crossover comparison of a weight-based protocol compared with two fixed-dose glucose regimens. Diabetes Obes Metab 2018; 20(5): 1256–1261. Dostupné z DOI: <http://dx.doi.org/10.1111/dom.13231>.
- Yale JF, Dulude H, Egeth M et al. Faster use and fewer failures with needle-free nasal gucagon versus injectable glucagon in severe hypoglycemia rescue: a simulation study. Diabetes Technol Ther 2017; 19(7): 423–432. Dostupné z DOI: <http://dx.doi.org/10.1089/dia.2016.0460>.
- Wiethop BV, Cryer PE. Alanine and Terbutaline in Treatment of Hypoglycemia in IDDM. Diabetes Care 1993; 16(8): 1131–1136.
- Hall-Boyer K, Zaloga GP, Chernow B. Glucagon: hormone or therapeutic agent? Crit Care Med 1974; 12(7): 584–589.
- Lee H, Hosein EA. Chronic alcohol feeding and its withdrawal on the structure and function of the rat liver plasma membrane: a study with 125I-labelled glucagon binding as a metabolic probe. Can J Physiol Pharmacol 1982; 60(9): 1171–1176.
- American Medical Association. Division of Drugs and Toxicology. Drug evaluations annual 1994. American Medical Association: Chicago 1993. ISBN 0899706029 9780899706023.
- Škrha J. Hypoglykémie – důležitý fenomén moderní léčby diabetu mellitu. Remedia 2008; 18(Suppl 1): S34-S41.
- [Joint British Diabetes Societies – Inpatient Care Group (JBDS-IP)]. The Hospital Management of Hypoglycaemia in Adults with Diabetes Mellitus. 3rd ed. Revised April 2018. Dostupné z WWW: <https://abcd.care/joint-british-diabetes-societies-jbds-inpatient-care-group> nebo <www.diabetes.org.uk/joint-british-diabetes-society>.
- Moore C, Woollard M. Dextrose 10% or 50% in the treatment of hypoglycaemia out of hospital? A randomised controlled trial. Emerg Med J 2005; 22(7): 512–515. <http://dx.doi.org/10.1136/emj.2004.020693>.
- Kiefer MV, Gene Hern H, Alter HJ et al. Dextrose 10% in the treatment of out-of-hospital hypoglycemia. Prehosp Disaster Med 2014; 29(4): 190–194. <http://dx.doi.org/10.1017/S1049023X14000284>.
- Klein-Schwartz W, Stassinos GL, Isbister GK. Treatment of sulfonylurea and insulin overdose. Br J Clin Pharmacol 2016; 81(3): 496–504. Dostupné z DOI: <http://dx.doi.org/10.1111/bcp.12822>.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2019 Issue 4-
All articles in this issue
- Léčba inzulinovou pumpou: edukace a její cíle
- Diabetické těhotenství: současné možnosti léčby
- Primárna a sekundárna inzulínová rezistencia
- Strategie a taktika léčby diabetes mellitus 2. typu
- Jak dobře léčíme inzulinem v České republice a ve Slovenské republice Shrnutí výsledků a komentář originální česko-slovenské studie DIAINFORM
- Miesto agonistov GLP1 receptorov a ich fixná kombinácia s inzulínom v liečbe diabetes mellitus 2. typu
- Rámcový pohled na epidemiologii hypoglykemie u diabetes mellitus 1. a 2. typu
- Současný pohled na léčbu hypoglykemie
- Hypoglykemie jako symptom adrenální dysfunkce u pacientů s diabetes mellitus: vzácná, ale reálná situace
- Etanol a riziko hypoglykemie u pacientů s diabetes mellitus 1. typu: stručný přehled pro klinickou praxi
- Onemocnění dutiny ústní u pacientů s diabetem
- Zdravotní způsobilost k řízení motorových vozidel a diabetes mellitus: legislativní změny v roce 2018 a souhrn zdravotních aspektů
- Diabetes mellitus 1. typu: etiologie a epidemiologie
- Diabetes mellitus a chronické srdeční selhání
- Pavel Dostál et al. Základy umělé plicní ventilace
- Manažment diabetikov s končatinovocievnou artériovou chorobou
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Primárna a sekundárna inzulínová rezistencia
- Současný pohled na léčbu hypoglykemie
- Diabetes mellitus 1. typu: etiologie a epidemiologie
- Zdravotní způsobilost k řízení motorových vozidel a diabetes mellitus: legislativní změny v roce 2018 a souhrn zdravotních aspektů
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

