-
Medical journals
- Career
Chronická obličková choroba, metformín a laktátová acidóza
Authors: Zoltán Borbély 1,2
Authors‘ workplace: Klinika vnútorného lekárstva I. FNsP Nové Zámky, Slovenská republika 1; Vysoká škola zdravotníctva a sociálnej práce sv. Alžbety, Bratislava, Slovenská republika 2
Published in: Vnitř Lék 2016; 62(4): 299-303
Category: Reviews
Overview
Chronické ochorenia obličiek ako aj diabetes mellitus predstavujú celosvetový zdravotnícky problém. Výskyt týchto ochorení rastie do epidemických rozmerov. Veľmi často sa tieto ochorenia vyskytujú spolu a to vedie ku zhoršeniu morbidity i mortality u týchto pacientov. Mnoho pacientov liečených na diabetes mellitus nevie o prítomnosti obličkovej nedostatočnosti. Diabetické ochorenie obličiek diabetikov 2. typu je vedľa vaskulárnej nefropatie najčastejšou príčinou obličkového zlyhania v krajinách s vyspelými zdravotníckymi systémami. Metformín je základným liekom na liečbu diabetes mellitus 2. typu. Je vylučovaný v nezmenenej forme obličkami. Pri obličkovej nedostatočnosti, sepse, dehydratácii, pri parenterálnom podaní jódových kontrastných látok môže spôsobiť laktátovú acidózu, ktorá má naďalej vysokú mortalitu.
Kľúčové slová:
diabetes mellitus – chronická obličková choroba – laktátová acidóza – metformínÚvod
Chronické choroby obličiek (CKD) ako aj diabetes mellitus (DM) predstavujú významný zdravotnícky problém. Ich výskyt stúpa a majú epidemický rozmer. Prevalencia CKD podľa National Kidney Foundation sa odhaduje na 9–13 %. Pacienti s terminálnym zlyhaním obličiek tvoria len nepatrnú časť populácie (0,1 %). Väčšina chorých sa nachádza v prvých 3 štádiách CKD (tab. 1). Tieto štádiá sú rizikové, pretože sú často nediagnostikované a môžu prejsť až do chronického zlyhania obličiek [1]. V Európe, USA, v Austrálii a na Novom Zélande je diabetes najčastejšou príčinou zlyhania obličiek, čo vyžaduje dialyzačnú liečbu [1,2]. Prevalencia DM je medzi 3,5–11 %. V roku 2011 bola vo svete 366 miliónov diabetikov a podľa International Diabetes Federation z roku 2011 na rok 2030 sa predpokladá nárast na 552 miliónov diabetikov.
Definícia CKD
Abnormality (patologické nálezy) štruktúry alebo funkcie obličiek prítomné viac než 3 mesiace, ktoré majú dopady na zdravotný stav pacienta. Kritériá CKD – hociktoré prítomné dlhšie ako 3 mesiace podľa KDIGO (Kidney Disease Improving Global Outcomes) z roku 2013:
A. Markery poškodenia obličiek:
- albuminúria (AER – exkrécia albumínu > 30 mg/d; ACR – pomer exkrécie albumínu a kreatinínu ≥ 30 mg/g alebo ≥ 3 mg/mmol) (tab. 2)
- patologické nálezy v močovom sedimente
- elektrolytové a iné abnormality spôsobené tubulárnymi poruchami
- histologicky verifikované patologické nálezy
- štrukturálne abnormality zistené zobrazovacími vyšetreniami
- anamnéza transplantácie obličky
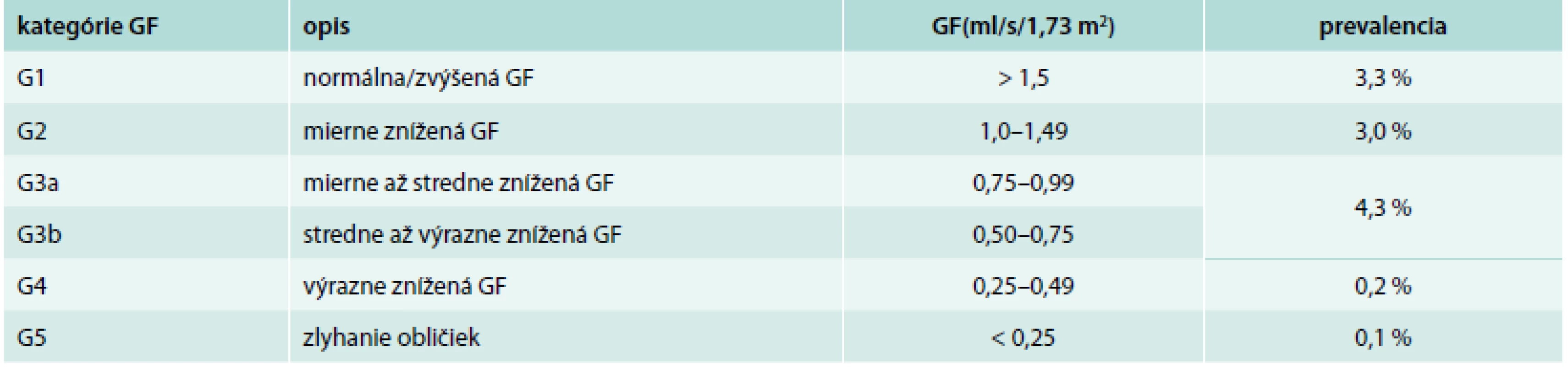
B. Znížená glomerulárna filtrácia (GF):
GF < 60 ml/min/1,73 m2 (GF kategórie G3a–G5) [3,4]
Table 2. Kategórie albuminúrie 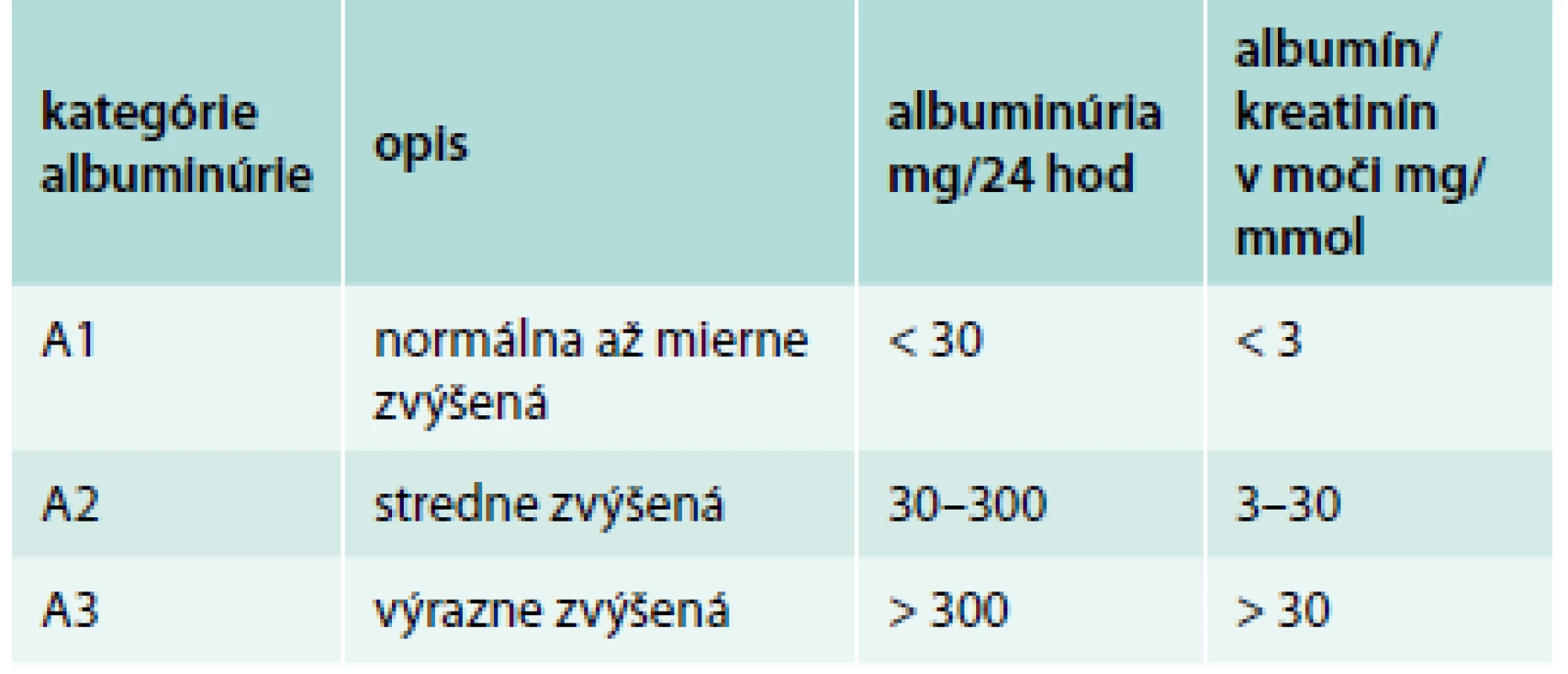
Znížená glomerulárna filtrácia
Na výpočet GF sa dnes preferujú rovnice MDRD4 (Modification of Diet in Renal Disease) a CKD-EPI (Chronic Kidney Disease Epidemiology Collaboration), ktoré okrem koncentrácie sérového kreatinínu zohľadňujú vek, pohlavie a rasu. Výpočet GF má aj svoje úskalia. Nezohľadňuje faktory ovplyvňujúce koncentráciu kreatinínu v sére, aký je podiel živočíšnych bielkovín v strave, výživové doplnky v strave s obsahom kreatínu, svalovú záťaž, lieky apod. Kalkulovaná GF (MDRD, CKD-EPI) glomerulárnu filtráciu v pokročilých štádiách CKD mierne nadhodnocuje, hlavne pri poklese < 0,3 ml/s/1,73 m2, a naopak pri mierne zníženej GF ju podhodnocuje. Pre odhad renálneho rizika sa preto doporučuje súčasné hodnotenie GF a albuminúrie [1,4,5].
Diabetes mellitus 2. typu a poškodenie funkcie obličiek
DM je ochorenie s progresívnym priebehom, ktoré môže pri dlhodobej neuspokojivej kompenzácii viesť ku vzniku chronických komplikácií. Na vzniku týchto komplikácií sa môžu spolupodieľať aj arteriálna hypertenzia, obezita, dyslipidémia [6]. Diabetické ochorenie obličiek sa vyskytuje u pacientov s diabetom 2. typu často už v dobe stanovenia diagnózy DM, a preto by mala byť pozornosť dispenzarizujúcich lekárov smerovaná nielen na liečbu DM, ale aj na vyšetrenie GF a albuminúrie hneď po stanovení diagnózy. Na diabetickom poškodení obličiek u diabetikov 2. typu sa nepodieľa len mikroangiopatia – teda diabetická glomerulopatia – prevádzaná narastajúcou proteinúriou, ale aj zmeny makroangiopatické (ateroskleróza a arterioskleróza). U niektorých diabetikov 2. typu v dôsledku týchto zmien obličky zlyhávajú bez významnej proteinúrie. Doporučuje sa preto označovať poškodenie obličiek v dôsledku DM ako diabetické ochorenie obličiek (diabetes kidney disease). Pod týmto názvom chápeme obe cesty vzniku poškodenia obličiek pri DM (mikroangiopatiou i makroangiopatiou). U väčšiny diabetikov s CKD sa dá predpokladať jej diabetický pôvod, ak je prítomná makroalbuminúria alebo mikroalbuminúria s diabetickou retinopatiou. V niektorých situáciách u diabetika treba myslieť na nediabetickú nefropatiu, napr. ak chýba diabetická retinopatia, najmä u diabetikov 2. typu s mikroalbuminúriou, rýchly nárast proteinúrie, príznaky inej systémovej choroby a iné [1,5].
Liečba diabetes mellitus s metformínom
Hlavnou príčinou diabetickej metabolickej poruchy u DM 2. typu je inzulínová rezistencia, a preto sú pri liečbe dôležité lieky, ktoré túto poruchu zmierňujú. Najlepšie výsledky sú dosiahnuté s metformínom. V roku 2006 bolo publikované prvé spoločné doporučenie Európskej asociácie pre štúdium diabetu a Americkej diabetologickej spoločnosti pre liečbu DM 2. typu a metformín bol doporučený ako liek prvej voľby [7]. Dnes je 6. najčastejšie predpisovaný liek v USA a užíva ho 1,5 % populácie Talianska [8]. V skupine biguanidov boli pôvodne 3 preparáty: fenformín, buformín a metformín. Diabetici, ktorí užívali fenformín a buformín, mohli zomrieť na nečakane vzniknutú laktátovú acidózu (LA) i bez prítomnosti známych kontraindikácií pre liečbu biguanidmi. Výskyt LA sa znížil potom, čo tieto preparáty boli zakázané v USA a vo väčšine vyspelých krajín. Metformín začal mať úspešnú éru, ktorá bola odštartovaná štúdiom UKPDS (United Kingdom Prospective Diabetes Study). Podľa výsledkov štúdie metformín významne znižuje inzulínovú rezistenciu a glykémiu. Významne sa zníži vzostup hmotnosti, výskyt makrovaskulárnych komplikácií i mortality z akejkoľvek príčiny. Mechanizmus pôsobenia metformínu nie je úplne jasný. Predpokladá sa, že inhibuje výdaj glukózy z pečene, ktorý sa odohráva primárne v mitochondriách hepatocytov. Podporuje transport glukózy v svale, čím zvyšuje utilizáciu glukózy. Metformín sa primárne vstrebáva v tenkom čreve. Asi 90 % absorbovanej látky je vylúčených v priebehu 24 hod glomerulárnou filtráciou a tubulárnou sekréciou. Jedlo znižuje a odďaľuje absorpciu metformínu. Preto, že sa metformín vylučuje obličkami, je ich správna a primeraná funkcia veľmi dôležitá, aby nedošlo k rozvoju LA. Metformín je kontraindikovaný u pacientov s CKD pri glomerulovej filtrácii < 1 ml/s [5]. Naďalej však pretrváva nejednotnosť v absolútnej kontraindikácii metformínu vo svete. Pri GF 0,5–1 ml/s liečbu metformínom nezahajujeme a v niektorých odporúčaniach pri GF < 1 ml/s sa znižuje dávka [9]. Metformín je kontraindikovaný aj pri šokových stavoch, sepse, infarkte myokardu, abúze alkoholu, pečeňovom poškodení. Mal by byť dočasne vynechaný 48 hod pred parenterálnym podaním kontrastnej látky [6].
Laktátová acidóza
Vznik laktátu je úzko spätý s metabolizmom glukózy. Väčšina molekúl glukózy sa v organizme katabolizuje sledom reakcií, ktoré sa nazývajú glykolýza. Výsledným produktom glykolýzy je pyruvát. Za aeróbnych podmienok sa transportuje do mitochondrií, kde sa stáva substrátom pre komplex enzýmov s názvom pyruvátdehydrogenáza. Za anaeróbnych podmienok pyruvát nevstupuje do mitochondrií, ale je v cytoplazme premenený laktátdehydrogenázou na laktát. Laktát je dôležitým energetickým zdrojom v situácii bunkového metabolického stresu. Je ľahko transportovaný medzi orgánmi (lactate shuttle) a slúži ako intermediárny zdroj energie [10]. Laktátová acidóza (LA) je metabolická acidóza s vysokou hodnotou anion gapu, ktorá vzniká pri zvýšenej tvorbe laktátu alebo pri jeho zníženej utilizácii (koncentrácia laktátu > 5 mmol/l, pH < 7,35). LA je obvykle rozdelená na typ A (anaeróbna) a typ B (aeróbna). U typu A je LA dôsledkom nedostatočného zásobenia buniek kyslíkom, ktorá nezodpovedá metabolickým požiadavkám tkanív napr. pri systémovom šoku. U typu B je LA vyvolaná zvýšenou tvorbou laktátu alebo jeho zníženým odstraňovaním pri normálnej oxygenácii tkanív, napr. pri diabete, ochorení pečene, nádorovom ochorení, intoxikácii alkoholom a metformínom. Kombinácia oboch typov je možná. Metformin ovplyvňuje tvorbu ako aj odstraňovanie laktátu z krvi. U diabetikov sa môžu objaviť obidva typy LA. Incidencia LA pri liečbe metformínom sa odhaduje na 6 prípadov na 100 000 pacientov za rok [11–13]. Databáza Cochrane z roku 2006 (246 štúdií), neskôr aj z roku 2010 (347 štúdií) potvrdila, že užívanie samotného metformínu nezvýšilo riziko vzniku LA. Riziko vzniku sa zvýšilo len vtedy, ak bolo prítomné akútne obličkové poškodenie, pečeňová nedostatočnosť, hypoxémia a hypotenzia.
LA, ktorá vzniká pri liečbe metformínom, sa rozdeľuje na:
- MILA: metformin-induced lactic acidosis – laktátová acidóza v priamom dôsledku liečby a/alebo intoxikácia metformínom
- MALA: metformin-associated lactic acidosis – laktátová acidóza u chorých liečených metformínom, bez priamej patofyziologickej súvislosti; MALA má mortalitu 50 % [14,15]
LA u hospitalizovaných pacientov býva jedna z najčastejších foriem metabolickej acidózy. Významnú úlohu pri jej vzniku hrajú predisponujúce faktory a nedodržanie kontraindikácií podania metformínu. Diabetici, u ktorých bol metformín preukázateľne potvrdený ako príčina LA, mali znížené obličkové funkcie alebo hypoxiu z dôvodu napr. srdcového zlyhania. U hospitalizovaných pacientov sú tieto riziká omnoho častejšie, preto treba poznať kontraindikácie podávania metformínu.
Symptomatológia LA
Zvýšená koncentrácia laktátu v krvi môže upozorniť na skrytú hypoperfúziu tkanív. Rozvíjajúca sa LA sa prejavuje dušnosťou, na čo treba myslieť u kardiakov, u pacientov s chronickou obštrukčnou chorobou pľúc, ktorí sú diabetici a sú liečení metformínom. Ďalšie príznaky sú nešpecifické bolesti brucha, nauzea, zvracanie, hnačky a často sú prítomné poruchy vedomia [13,15]. Rozpoznanie LA sa opiera o klinický obraz a laboratórny nález. Pri LA sérová hladina laktátu prevyšuje 5 mmol/l, niektorí autori uvádzajú 6 mmol/l. Z hľadiska jeho laboratórneho stanovenia je treba vedieť, že bežne používané metódy stanovujú L-laktát. Existuje forma LA, ktorá je podmienená D-laktátom (je produkovaný črevnými baktériami, ktoré sa môžu rozmnožiť v slepých kľučkách čreva, pri črevných obštrukciách, pri antibiotickej liečbe). Dôkaz D-laktátu vyžaduje špecifické enzymatické metódy [16].
Liečba LA
Liečba LA má i dnes neuspokojivé výsledky a mortalita je naďalej vysoká. Je nutné liečiť vyvolávajúcu príčinu, ktorá LA vyvolala, zvýšiť tkanivovú perfúziu. Acidóza sa prejavuje nežiaducimi účinkami na kardiovaskulárny systém. Znižuje kontraktilitu myokardu, srdcový výdaj, tlak krvi, srdcovú frekvenciu a prietok krvi obličkami a pečeňou. Zvyšuje sa sklon ku komorovým arytmiám. Intravenózne aplikovaný bikarbonát zostáva hlavnou súčasťou podpornej liečby u aerobného typu LA napriek tomu, že môže vyvolávať elektrolytovú dysbalanciu (hypokaliémia a hypokalciémia). Ak je LA vyvolaná metformínom, je účinná hemodialýza alebo iná obličky nahradzujúca liečba. Táto liečba upravuje metabolickú acidózu, eliminuje metformín, nahradzuje funkcie obličiek, kontroluje bilanciu tekutín [13,15,17].
Kazuistika č. 1
73ročná pacientka (v anamnéze diabetes mellitus 2. typu viac ako 10 rokov – opakované hyperglykémie v minulosti, arteriálna hypertenzia, CKD 3b) bola prijatá na hospitalizáciu pre suchý kašeľ a opakované vracanie s diagnózou bronchopneumónia a dekompenzovaný diabetes mellitus. Po dimisii bola ambulantne liečená metformínom (3krát 1 000 mg), glibenklamidom (3krat 5 mg) a inzulínom (Insuman Basal 16 j). Koncentrácie hlavných laboratórnych parametrov ukazuje tab. 3. Diuréza: 1. deň 600 ml/24 hod a 4. deň 2 700 ml/24 hod. Po analýze výsledkov u pacientky zisťujeme významné obličkové poškodenie a laktátovú acidózu. Bola zahájená komplexná liečba a boli zrealizované 3 hemodialýzy, po ktorých došlo k prechodnej stabilizácii zdravotného stavu. Počas hospitalizácie pacientka mala opakovane stenokardie, došlo ku zmenám na EKG v zmysle koronárnej príhody a boli pozitívne kardiomarkery. Stav hodnotíme ako akútny koronárny syndróm – nonSTEMI prednej steny. Zrealizované koronarografické vyšetrenie so záverom: trojcievne postihnutie a bola vykonaná implantácia stentu. Pacientka bola preložená späť na našu kliniku za účelom ďalšej liečby a monitoringu. Priebeh hospitalizácie bol bez komplikácií a pacientka bola v relatívne dobrom stave dehospitalizovaná (kreatinín 168 μmol/l, liečba DM inzulínom). Záverom možno skonštatovať, že prítomnosť CKD, infekcie, hypoxémie a metformínu vyvolala laktátovú acidózu typu MALA.
Table 3. Koncentrácie hlavných laboratórnych parametrov – kazuistika č. 1 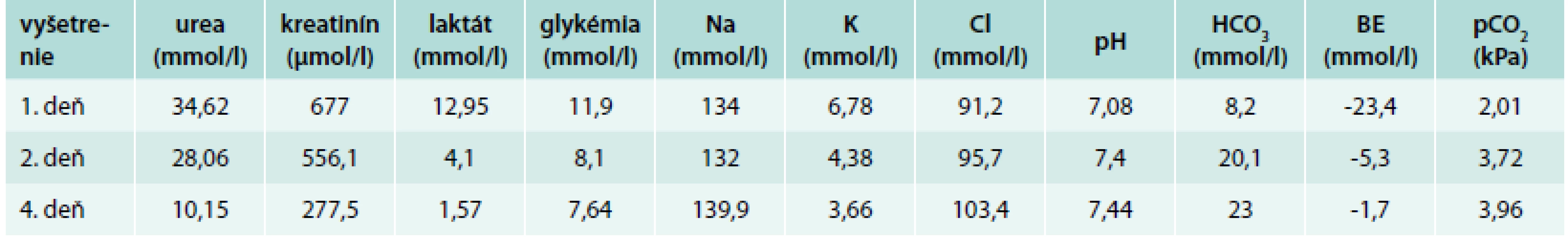
Kazuistika č. 2
63ročná polymorbídna pacientka s diabetes mellitus (trvanie 15 rokov, liečená metformínom 2krát 1 000 mg a inzulínom), arteriálnou hypertenziou, CKD 3b, ischemickou chorobou srdca bola prijatá na hospitalizáciu pre opakované vracanie, hnačky s diagnózou algodyspeptický syndróm. Koncentrácie hlavných laboratórnych parametrov ukazuje tab. 4. Diuréza do 100 ml/24 hod. Počas hospitalizácie postupne dochádza k poruche vedomia, kardiopulmonálne zlyhávala s prechodom do bradykardie a hypotenzie. Stav hodnotíme ako laktátovú acidózu a bola zahájená komplexná liečba: hemodialýza, riadená umelá pľúcna ventilácia, katecholamínová podpora obehu, podávame bikarbonát. Po prechodnom zlepšení stavu (stabilizácia obehu, zlepšenie vedomia) dochádza znova ku zhoršeniu zdravotného stavu a pacientka exitovala. Predpokladáme, že príčinou MALA boli CKD, srdcové zlyhanie a liečba metformínom.
Table 4. Koncentrácie hlavných laboratórnych parametrov – kazuistika č. 2 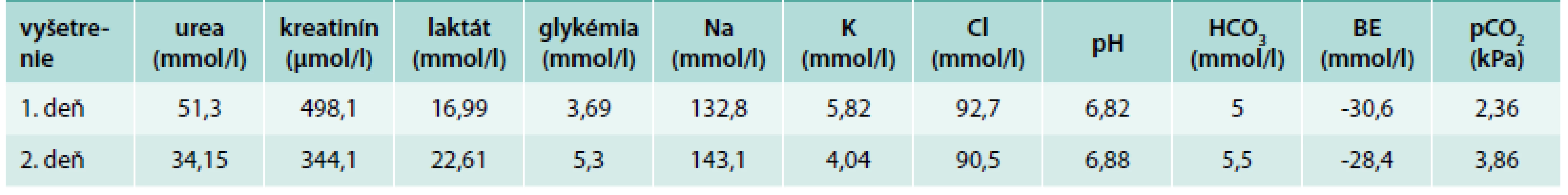
Záver
Metformín je dôležitým a bezpečným liekom pre liečbu diabetes mellitus 2. typu. Rizikovou skupinou diabetikov, ktorí sú ohrození laktátovou acidózou, sú pacienti s pridruženou obličkovou nedostatočnosťou, srdcovým zlyhávaním, zlyhávaním pečene. Aby sme predišli vzniku LA (MILA/MALA), je dôležité posúdiť stav pacienta pred začatím alebo pokračovaním liečby metformínom. Treba monitorovať pacientov užívajúcich metformín pri gastroenteritídach a pri stavoch, ktoré predisponujú k dehydratácii a metabolickej acidóze. Pri MILA/MALA zvážiť skorú hemodialýzu alebo inú eliminačnú metódu – pomáha odstrániť liek a koriguje ťažkú acidózu. Na toxicitu metformínu treba myslieť u pacientov, ktorí majú sepsu, mezenteriálnu ischémiu alebo respiračné zlyhanie. Funkcie obličiek u diabetikov aj pre riziko vzniku LA sú veľmi dôležité, a preto treba monitorovať renálne parametre počas dispenzárnej starostlivosti. Zistilo sa, že LA u diabetikov liečených metformínom sa vyskytovala hlavne pri nedodržaní kontraindikácií. Pri rešpektovaní všetkých kontraindikácií je metformín bezpečným liekom, ale pri zhoršovaní obličkových funkcií treba zvážiť zmenu liečby diabetes mellitus.
MUDr. Zoltán Borbély
zoltan.borbely@nspnz.sk
Klinika vnútorného lekárstva I. FNsP Nové Zámky, Slovenská republika
www.nspnz.sk
Doručeno do redakce 18. 9. 2015
Přijato po recenzi 9. 11. 2015
Sources
1. Okša A, Ponťuch P, Martinka E et al. Diabetická nefropatia – diagnostika, prevencia a liečba. Odporúčané postupy Slovenskej nefrologickej spoločnosti a Slovenskej diabetologickej spoločnosti. Diabetes a obezita 2012; 12(24): 101–107.
2. Pilmore HL. Review: metformin: potential benefits and use in chronic kidney disease. Nephrology (Carlton) 2010; 15(4): 412 - 418.
3. KDIGO 2012 Clinical Practice Guideline for the Evaluation and Management of Chronic Kidney Disease. Kidney Int Suppl 2013; 3(1): 1–150. Dostupné z WWW: http://www.kdigo.org/clinical_practice_guidelines/pdf/CKD/KDIGO_2012_CKD_GL.pdf.
4. Viklický O, Sulková S, Rychlík I et al. Klasifikace chronických onemocnění ledvin a predialýza. In: Viklický O et al. Predialýza. Maxdorf: Praha 2013 : 14–21. ISBN: 9788073453565.
5. Odborné usmernenie Ministerstva zdravotníctva Slovenskej republiky na poskytovanie zdravotnej starostlivosti pacientom s diabetickou nefropatiou. Vestnik MZ SR 2014; 62. Čiastka 27–32 : 176–185. Dostupné z WWW: http://www.nefro.sk/fileadmin/Nefro/Legislativa/Odborne_usmernenie_MZSR_na_poskytovanie_zdravotnej_starostlivosti_pacientom_s_diabetickou_nefropatiou.pdf.
6. Haluzík M. Liečba diabetu u pacientů s onemocnením jater a ledvin. Vnitř Lék 2015; 61(4): 304–311.
7. Perušičová J. Proč je metformin lékem první volby pro nemocné s diabetes mellitus 2.typu? Interní Med 2010; 12(7–8): 385–386. Dostupné z WWW: http://www.internimedicina.cz/pdfs/int/2010/07/12.pdf.
8. Vecchio S, Protti A. Metformin-induced lactic acidosis: no one behind. Critical Care 2011; 15(1): 107.
9. Kalchko D, Whaley-Conell A. Use of Metformin in Patients with Kidney and Cardiovascular Diseases. Cardiorenal Medicine 2011; 1(2): 87–95.
10. Galková K. Laktát – marker metabolického stresu pacientov s kritickým ochorením. Anesteziol Intenzivna Med 2015; 4(1): 8–11
11. Šmahelová A. Metformin a ledviny. Vnitř Lék 2008; 54(5): 535–540.
12. Al-Hwiesh AK, Abdul-Rahman IS, El-Deen MA et al. Metformin in peritoneal dialysis: a pilot experience. Perit Dial Int 2014; 34(4): 368–375.
13. Vecchio S, Giampreti A, Petrolini VM et al. Metformin accumulation: lactic acidosis and high plasmatic metformin levels in a retrospective case series of 66 patients on chronic therapy. Clin Toxicol (Phila) 2014; 52(2): 129–135.
14. Salpeter SR, Greyber E, Pasternak GE et al. Risk of fatal and nonfatal lactic acidosis with methormin use in type 2 diabetes mellitus. Cochrane Database Syst Rev 2010; (4):CD002967. Dostupné z DOI: http://dx.doi.org/10.1002/14651858.CD002967.pub4.
15. Ncomanzi D, Sicat R, Sundararajan K. Metformin - associated lactic acidosis presenting as an ischemic gut in a patient who then survived a cardiac arrest. J MED Case Report 2014; 8 : 159. Dostupné z DOI: <http://dx.doi.org/10.1186/1752–1947–8-159>.
16. Schück O. Poruchy metabolismu vody a elektrolytů. In: Tesař V, Schück O et al. Klinická nefrologie. Grada: Praha 2006 : 157. ISBN: 8024711222.
17. Lalau JD. Lactic acidosis induced by metformin: incidence, management and prevention. Drug Saf 2010; 33(9): 727–740.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2016 Issue 4-
All articles in this issue
- Léčba 14 případů Castlemanovy nemoci: zkušenosti jednoho centra a přehled literatury
- Chronická obličková choroba, metformín a laktátová acidóza
- Betablokátory a chronická obstrukční plicní nemoc
- Přehled současných metod screeningu kolorektálního karcinomu
- Účinek antihypertenzní léčby u diabetu závisí na hodnotách krevního tlaku: systematický přehled a metaanalýzy
- Co přináší fixní kombinace kandesartanu a amlodipinu?
- Sú niektoré antidiabetiká aj liekmi na srdcové zlyhávanie?
-
PCSK9 inhibitory – nové možnosti v léčbě hypercholesterolemie: U koho budou indikovány?
Stanovisko České společnosti pro aterosklerózu - DRESS syndróm
- Efektivní příprava střeva před koloskopií – nízkoobjemový PEG v děleném režimu
- Význam epikardiálneho tuku a obezitných parametrov pri predikcii koronárnej choroby srdca
- Diuretická liečba u pacientov s akútnym pľúcnym edémom nevyvolala závažnú hyponatriémiu ani hypokaliémiu
- Analýza vztahu volných lehkých řetězců κ/λ a páru těžkých/lehkých řetězců imunoglobulinu ke stratifikaci mnohočetného myelomu podle Mayo Stratification of Myeloma and Revised International Staging System
- Mutácia protrombínového génu 20210A v slovenskej populácii
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- DRESS syndróm
-
PCSK9 inhibitory – nové možnosti v léčbě hypercholesterolemie: U koho budou indikovány?
Stanovisko České společnosti pro aterosklerózu - Betablokátory a chronická obstrukční plicní nemoc
- Chronická obličková choroba, metformín a laktátová acidóza
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career