-
Medical journals
- Career
Metabolický syndrom a játra (NAFLD/NASH)
: P. Hůlek 1; I. Dresslerová 2
: II. interní klinika Lékařské fakulty UK a FN Hradec Králové, přednosta prof. MUDr. Jaroslav Malý, CSc. 1; I. interní klinika Lékařské fakulty UK a FN Hradec Králové, přednosta prof. MUDr. Jan Vojáček, CSc. 2
: Vnitř Lék 2009; 55(7-8): 646-649
: 134th Internal Medicine Day - 23rd Vanysek's Day Brno 2009 - Vanysek's Lecture
Metabolický syndrom (MS) je jedním z nejrozšířenějších onemocnění v tzv. vyspělých zemích, které úzce souvisí s výskytem kardiovaskulárních, ale i jiných onemocnění. Jeho hlavním znakem je abdominální typ obezity se zmnožením viscerálního tuku a s ním související inzulinová rezistence. K dalším hlavním rysům patří porucha glukózového metabolizmu, dyslipidemie a arteriální hypertenze. S metabolickým syndromem úzce souvisí i jaterní steatóza, která je ve většině případů benigním a reverzibilním postižením jater. Za určitých okolností se však k prosté steatóze může přidat zánětlivá složka a nemoc může přes obraz NASH (nealkoholové steatohepatitidy) a jaterní fibrózy vyústit až v jaterní cirhózu a hepatocelulární karcinom. V anglosaské literatuře se tyto jednotlivé stupně jaterní choroby (prostá jaterní steatóza, steatohepatitida, fibróza i cirhóza) nazývají souhrnně NAFLD (non alcoholic fatty liver disease). Zatímco prostá steatóza není pro svého nositele nebezpečná, NASH je začátkem rozvoje cirhózy. Etiopatogeneza NASH má shodné rysy s etiopatogenezou inzulinové rezistence a metabolického syndromu. Ačkoliv zlatým standardem diagnostiky zůstává jaterní biopsie, zdá se, že se rýsují i nové diagnostické postupy, které by mohly neinvazivně odlišit prostou steatózu od NASH. V terapii se zkoušejí režimová opatření, léky, které snižují inzulinovou rezistenci, a uplatňují se tak současně v terapii diabetu 2. typu, ale testuje se i řada dalších léků. Zatím však chybí dostatek randomizovaných, dvojitě slepých placebem kontrolovaných studií, kde by výsledek léčby byl ověřen i histologicky. Stále zůstává řada neobjasněných problémů jak v etiopatogenezi NAFLD a NASH, tak v jejich diagnostice a léčbě.
Klíčová slova:
metabolický syndrom – nealkoholová steatohepatitida – NAFDL – inzulinová rezistenceÚvod
V poslední době přibývá nových poznatků o jaterní steatóze, která u části nemocných přechází do stadia nealkoholové steatohepatitidy, popřípadě může progredovat až v jaterní cirhózu a hepatocelulární karcinom. V anglosaské literatuře se toto postižení jater nazývá souhrnně NAFLD (non alcoholic fatty liver disease). Tento termín by se dal do češtiny přeložit nejspíše jako nealkoholová jaterní choroba – „metabolická játra“. Tato nemoc úzce souvisí s metabolickým syndromem, i když se může objevit i za jiných okolností, např. po bariatrické operaci (jejunoileálním bypassu) či při déle trvající totální parenterální výživě.
Centrální obezita je jednou z hlavních složek metabolického syndromu. K dalším hlavním znakům onemocnění patří porucha glukózového metabolizmu (diabetes mellitus 2. typu, vyšší glykemie nalačno nebo porušená glukózová tolerance), dyslipidemie (typicky s nízkým HDL‑cholesterolem a vysokými triglyceridy) a arteriální hypertenze. Dalšími symptomy metabolického syndromu jsou prozánětlivý a prokoagulační stav. Za jaterní projev metabolického syndromu je považována právě jaterní steatóza.
Dobře známá je souvislost metabolického syndromu s kardiovaskulárními chorobami, některými nádory či depresí. Ačkoliv prostá jaterní steatóza je dosud považována za benigní onemocnění, může progredovat do výše uvedených vyšších stupňů, které člověka mohou ohrozit na životě. Poslední výzkum dává do přímé souvislosti výskyt prosté jaterní steatózy a zvýšeného rizika kardiovaskulárních onemocnění.
Jaterní steatóza se stala ve vyspělých zemích nejčastějším chronickým jaterním onemocněním (30 %), jímž se lékaři musí denně zabývat.
Charakteristika jaterního postižení
Jaterní steatóza je heterogenní skupinou jaterního postižení. Histologicky je charakterizováno makrovezikulární steatózou více než 5 % jaterní tkáně. Někteří nemocní mají steatózou postižených až 80 % hepatocytů. U některých nemocných se v důsledku přidružené zánětlivé reakce vyvíjí z prosté steatózy nealkoholová steatohepatitida (NASH). Její histologický obraz (balónová degenerace a Malloryho hyalin) je totožný s obrazem alkoholové steatohepatitidy, ale u nemocného chybí anamnéza abúzu alkoholu. V terénu steatohepatitidy vzniká fibróza. Finálním stadiem je pak jaterní cirhóza, která je známou prekancerózou (HCC – hepatocelulární karcinom).
K laboratorním a klinickým známkám patří hlavně mírná elevace transamináz, popřípadě alkalické fosfatázy a gamaglutamyltransferázy, hepatomegalie a žádné nebo neurčité obtíže nemocného, např. únavnost nebo neurčitá bolestivost pod pravým žeberním obloukem.
Etiopatogeneze
Naše chápání vývoje a vzniku NAFLD/NASH se stále vyvíjí. Stále platí teorie 2 stupňů (two hits). Prvním stupněm je inzulinová rezistence, která vede k vyšší nabídce volných mastných kyselin (VMK) do jater, a tím k podpoře jaterní lipogeneze. Je zvýšená oxidace VMK a snížený výdej jaterních triglyceridů ve formě VLDL z jater. Druhým stupněm (zřejmě probíhajícím souběžně s prvním stupněm) je oxidační stres, který podporuje peroxidaci lipidů a produkci prozánětlivých cytokinů. Tento proces postupně vede k zánětu a fibróze (NASH). Proces vedoucí k rozvoji steatózy a steatohepatitidy je však multifaktoriální a dosud neobjasněný. Jistě je ovlivněný jak dědičností, tak životním stylem.
Oxidační stres, který je zřejmě vždy přítomný, vyvolává uvolnění lysozomálního katepsinu, mitochondriální dysfunkci, stres endoplazmatického retikula a buněčnou apoptózu.
Následkem těchto dějů je zánět a aktivace hvězdicovitých buněk s tvorbou vaziva v sinusoidách jater. Celkový výsledek závisí na reparační a obranné schopnosti jater, která je u různých lidí různá.
Diagnostika
Doposud, kromě jaterní biopsie, neexistují žádné spolehlivé postupy pro diagnostiku NASH. Proto jsou používány různé metody v různých kombinacích.
U morbidně obézních nemocných se používají skórovací systémy, které identifikují kandidáty pro jaterní biopsii.
Zobrazovací metody
Přítomnost tuku v játrech lze určit několika zobrazovacími metodami. U nemocných s metabolickým syndromem a vyšší hodnotou ALT bylo prokázáno, že steatóza diagnostikovaná pomocí UZ a CT dobře koreluje s bioptickými nálezy.
Ultrazvuk má dobrou negativní prediktivní hodnotu (92 %) pro jakýkoliv stupeň steatózy. U nemocných, kteří mají steatózou postiženo více než 50 % hepatocytů, se specificita zlepšila na 96 %. UZ je tedy vhodný pro poznání prosté jaterní steatózy, ale nedokáže odlišit NASH.
Do praxe se zavádějí 2 nové modifikace magnetické rezonance, které umožňují neinvazivně diagnostikovat NASH. Jsou to D-MR (difuzní magnetická rezonance) a MRS (MR spektroskopie).
D-MR zobrazuje tkáně pomocí měření příslušného koeficientu difuze. Specifické D-MR změny (např. změny ve fosfomonoesterech) korelují se závažností fibrózy. Příslušné koeficienty difuze se snižují se stoupajícím stupněm steatózy, zánětu a fibrózy a jsou významně odlišné u pacientů s NASH v porovnání se zdravými dobrovolníky.
MRS zobrazuje metabolické procesy účastnící se buněčné regenerace, a tím může posoudit metabolickou aktivitu jater a tíži NASH. U nemocných s NASH je v porovnání s kontrolami vyšší poměr metabolitů k fosfátům. Konkrétně mají vyšší poměr fosfomonoenstery/fosfáty a nižší poměr ATP/fosfáty. Toto ukazuje na zvýšený membránový obrat a spotřebu ATP a svědčí pro zvýšené metabolické nároky. Situace se mění s rozvojem fibrózy, kdy nemocní postupně mají v játrech nižší metabolický obrat a menší spotřebu ATP. Zvýšený poměr ATP/fosfáty u nemocných s NASH může tudíž upozornit na snižující se metabolickou aktivitu jater a progresi fibrózy.
Využití biomarkerů a jiných neinvazivních diagnostických přístupů
Mezi několika studovanými biomarkery si zaslouží pozornost stanovení produktů štěpení apoptotické kaspázy v séru, které přesně rozlišilo NASH od prosté jaterní steatózy. Aktivita kaspázy 3 jako ukazatele apoptózy hepatocytů je hlavní patologickou známkou NASH a koreluje se stupněm její závažnosti. Aktivita sérové kaspázy 3 je významně zvýšená u pacientů s NASH v porovnání s pacienty s prostou steatózou a zdravými kontrolami.
Dechové testy
Pro rozlišení steatózy od ostatních forem jaterních onemocnění lze použít 13C acetátový dechový test. Je však zapotřebí dalších studií, než bude možné využívat dechové testy jako alternativu jaterní biopsie.
Transientní elastografie
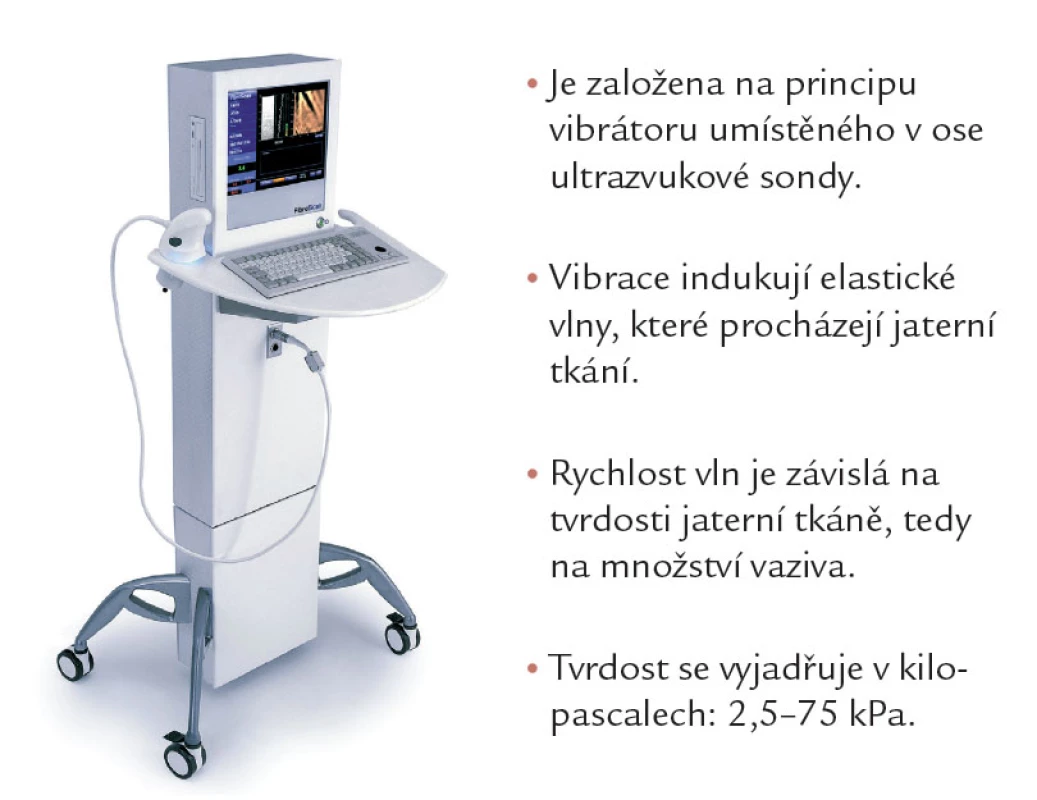
Přístroj pro transientní elastografii se nazývá Fibroscan (Echosens, Paříž) (obr. 1 a 2). Je založen na principu vibrátoru umístěného v ose ultrazvukové sondy, který rozkmitá jaterní tkáň z mezižeberního přístupu do vzdálenosti zhruba 6 cm. Dokáže určit tvrdost jaterní tkáně, tedy množství vaziva. Důkazů o využitelnosti fibroscanu v diagnostice NASH přibývá. Současně ale přibývá informací o nemožnosti použití fibroscanu u výrazně obézních jedinců.
2. Princip transientní elastografie. Podle [8]. ![Princip transientní elastografie. Podle [8].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/fa086fb795f5a6d538f46e2053de2866.jpeg)
Jaterní biopsie
Je jasné, že neinvazivní metody zatím nemohou jednoznačně rozlišit jaterní steatózu od NASH. Jaterní biopsie tak zůstává zlatým standardem pro rozpoznání stupně zánětu, resp. pokročilosti fibrózy („grading a staging“). Základní otázkou zůstává, komu jaterní biopsii provádět, kdy a hlavně proč.
Hlavním úkolem jaterní biopsie je zachytit progredující formu NASH.
Terapie
V posledních letech proběhla řada studií, které zkoušejí různou léčbu od změny životního stylu, redukce hmotnosti přes inzulinové senzitizéry (léky snižující inzulinovou rezistenci), hepatoprotektiva, antioxidanty až po chirurgické řešení obezity. Společné mají tyto práce to, že nejsou prospektivní, dvojitě slepé, randomizované, placebem kontrolované, mají nízký počet pacientů a zdaleka ne všechny používají jaterní biopsii ke sledování výsledků léčby. Zatím neexistuje jednoznačný způsob, který by se dal spolehlivě využít v léčbě NAFLD/NASH.
Význam redukce hmotnosti a typu diety
Redukce hmotnosti je spojena s fyziolo-gickými změnami, které vedou ke zvýšení inzulinové senzitivity, snížení známek zánětu a hladiny VMK. Předpokládá se, že již snížení hmotnosti o 5 až 10 % má výše uvedený efekt.
Existují jednotlivé práce, které prokazují snížení sérových aminotransferáz, ale pouze jedna práce prokazuje na souboru 14 nemocných zlepšení histologického nálezu.
Dobré výsledky má i redukce hmotnosti pomocí bandáže žaludku či žaludeční bypass, na rozdíl od jejunoileálního bypassu, po němž se může naopak NASH manifestovat.
Farmakoterapie
Význam mají léky snižující inzulinovou rezistenci. Metformin, který zlepšuje citlivost buňky na inzulin, byl a stále je považován za velmi slibný. Jednoznačné výsledky z experimentů na obézních myších se ale nedaří potvrdit v humánních studiích. Byl potvrzen pokles aminotransferáz, zlepšení UZ nálezu, zatím není dostatek důkazů potvrzených histologicky. V některých studiích má redukce hmotnosti stejný efekt jako metformin.
Thiazolidindiony (PPAR ‑ γ agonisté)u nemocných s diabetem 2. typu snižují inzulinovou rezistenci a snižují zásoby tuku v játrech. Mechanizmus účinku zahrnuje i snížení exprese genů, resp. cytokinů spojených se zánětem, jako je TNF‑α nebo zvýšení exprese adiponektinu, který snižuje inzulinovou rezistenci. Tato skupina léků je nejvíce studovanou a nejvíce nadějnou skupinou v terapii AFL/NASH. Byla provedena řada studií jak s rosiglitazonem, tak s pioglitazonem. Některé výsledky jsou velmi nadějné včetně histologického průkazu. Existuje studie s pioglitazonem proti placebu, která prokázala významné zlepšení histologického nálezu. Nedostatkem studie je malý počet nemocných (78) a krátká doba sledování (48 týdnů). Podle jiných studií se zdá, že existují 2 skupiny nemocných („respondéři a nonrespondéři“), kteří se liší podle reakce na thiazolidindiony. Nežádoucími účinky jsou nárůst hmotnosti o 2–5 kg, který je podmíněný nejen retencí tekutin, která je nebezpečná pro nemocné se srdečním selháním. Na zvýšení hmotnosti se podílí i zmnožení tukové tkáně, nikoliv však viscerální, která souvisí s inzulinovou rezistencí. Byl prokázán i zvýšený výskyt zlomenin kostí u postmenopauzálních žen.
Inkretinová analoga, která suplují fyziologický účinek GLP‑1 (glukagon like peptid-1) kompenzují diabetes mellitus snížením sekrece glukagonu a zvýšením sekrece inzulinu. Snižují rychlost vyprazdňování žaludku a vedou k poklesu hmotnosti. U nemocných s vyššími aminotransferázami vedou ke snížení jejich aktivity a snižují i GMT. Chybí však histologické průkazy dopadů na NASH.
Význam použití statinů v terapii NASH byl sledován v několika studiích. Jejich účinek na NASH je stále nejasný. Nemocní léčení statiny (což jsou často nemocní s metabolickým syndromem) musí mít pravidelně sledované aminotrasferázy. Pozitivní vliv na prostou jaterní steatózu (jako první stupeň NAFLD) je prokazatelný.
Hepatoprotektiva a antioxidanty jsou další nadějí v terapii. Nejvíce informací přichází o použití kyseliny ursodeoxycholové. Přestože v jedné studii jednoroční podávání nízké dávky kyseliny ursodeoxycholové v dávce 15 mg/kg nevedlo k histologickému zlepšení, v jiné studii kombinace kyseliny ursodeoxycholevé s vitaminem E mělo prokazatelný příznivý dopad na NASH, který byl potvrzen histologicky. Stejně příznivě působilo podávání samotné kyseliny ursodeoxycholové, ale v dávce 28–35 mg/kg po dobu 2 let u 150 nemocných.
Probucol, N-acetylcystein a epimorphin mohou být u NASH účinnými terapeutickými prostředky. Pentoxiphyllin snižuje produkci TNF‑α stimulovanou lipopolysacharidy. To podporuje domněnku, že by mohl být nadějným lékem v terapii NASH. Podobně nadějný je i aktivátor lipoproteinové lipázy.
Závěr
Informace o NAFLD/NAS umožňují nahlédnutí do zajímavé problematiky. Nutno přiznat, že stále zůstává řada neobjasněných problémů jak v etiopatogenezi, tak v diagnostice a léčbě. Je jasné, že velmi častá jaterní steatóza ohrožuje své nositele kardiovaskulárními komplikacemi a je jen jedním z projevů metabolického syndromu. Jen malá část nemocných je postižena NASH, která ale vede k rozvoji fibrózy a cirhózy se všemi důsledky.
Musíme si zvyknout na skutečnost, že NAFLD představuje často se vyskytující onemocnění v hepatologických ordinacích, které se může vyskytovat v různém stupni vývoje od prosté steatózy přes NASH až po cirhózu. V budoucnosti bychom místo termínu nealkoholická nemoc jater měli používat termín nealkoholová nemoc.
Výzkum v budoucnosti by měl pokračovat v pátrání po neinvazivních biomarkerech steatózy, které by byly vhodné pro její detekci a pomocí kterých by se jednoduše dala oddělit jaterní steatóza od NASH. Je nutné pokračovat v získávání poznatků na molekulární a genetické úrovni, stejně jako je nutné pochopit vztah mezi obezitou a zánětem. Kromě velmi důležité prevence je důležitým cílem vyvinout bezpečnou a efektivní strategii léčby.
Podpořeno VZ MZO 000179906.
Doručeno do redakce: 26. 5. 2009
prof. MUDr. Petr Hůlek, CSc.
www.fnhk.cz
e‑mail: hulek@fnhk.cz
Sources
1. Kashi M, Torres D, Harrison S. Current and Emerging Therapies in Nonalcoholic Fatty Liver Disease. Available from http://www.medscape.com/viewarticle/584227?src=top10.
2. Sundaram V, Northup G, Nadkarmi M et al. Metabolic syndrome is a major risk factor for NAFLD among patients with non‑insulin dependent diabetes mellitus. Gastroenterology 2006; 130: A–824.
3. Younossi Z, Baranova A, Ad N et al. Serum adiponectin and resistin in NAFLD and arteriosclerosis. Gastroenterology 2006; 130: A–828.
4. Wieckowska A, Zein N, Yerian L et al. Detection of caspase activity in the blood of patients NAFLD as a novel biomarker of disease severity. Gastroenterology 2006; 130: A–749.
5. Shirin H, Aeed V, Sorin M et al. Utility of 13C-methacetin breath test in the evaluation of the extent of hepatic injury in an animal model. Gastroenterology 2006; 130: A–828.
6. Urita Y, Ishihara S, Arai K et al. [1–13C] – acetate breath test reveals impaired acetate metabolism in patients with fatty liver diseases. Gastroenterology 2006; 130: A–594.
7. Fukuzawa Y, Ohashi T, Matsumati E et al. Efficacy of non‑invasive hepatic fibrosis quantification by liver elasticity measurement in nonalcoholic steatohepatitis (NASH) – comparison of ultrasonic transient elastography and histopathological diagnosis. Gastroenterology 2006; 130: A–79.
8. http://www.echosens.com/Expertise/FibroScan.html.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2009 Issue 7-8-
All articles in this issue
- Treatment of hypertension in metabolic syndrome
- Treatment of diabetes in metabolic syndrome
- Metabolic syndrome and the liver (NAFLD/NASH)
- Anxious-depressive disorders and metabolic syndrome
- Metabolic syndrome and cardiovascular disease
- Chronic mild inflammation links obesity, metabolic syndrome, atherosclorosis and diabetes
- Laboratory markers of metabolic syndrome in clinical practice
- Treatment of dyslipidemia in patients with metabolic syndrome and chronic kidney disease
- Metabolic syndrome
- Obesity treatment in metabolic syndrome patients
- Lipid-lowering treatment in metabolic syndrome
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Metabolic syndrome and the liver (NAFLD/NASH)
- Anxious-depressive disorders and metabolic syndrome
- Chronic mild inflammation links obesity, metabolic syndrome, atherosclorosis and diabetes
- Laboratory markers of metabolic syndrome in clinical practice
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career