-
Medical journals
- Career
Anxiózně depresivní poruchy a metabolický syndrom
: H. Rosolová 1,2; J. Podlipný 3
: Centrum preventivní kardiologie II. interní kliniky Lékařské fakulty UK a FN v Plzni, přednosta prof. MUDr. Jan Filipovský, CSc. 1; Český Institut metabolického syndromu, o. p. s. 2; Psychiatrická klinika Lékařské fakulty UK a FN v Plzni, přednosta doc. MUDr. Jiří Beran, CSc. 3
: Vnitř Lék 2009; 55(7-8): 650-652
: 134th Internal Medicine Day - 23rd Vanysek's Day Brno 2009 - Vanysek's Lecture
Anxiózní stavy a depresivní poruchy chování se často kombinují a jejich výskyt v obecné populaci i u chronicky nemocných je vyšší, než se předpokládalo. Plzeňská studie mužů a žen (n = 1 050) vybraných z populačního souboru primárně preventivní epidemiologické sondy PILS III (Pilsen Longitudinal Study III) prokázala souvislost mezi depresivní poruchou chování a metabolickým syndromem (MS). Osoby s MS měly téměř 2krát častější výskyt depresivní poruchy oproti osobám bez MS (RR = 1,85; CI: 1,11–3,10). Osoby s psychickými poruchami vylučovaly více kortisolu močí oproti jedincům bez psychických poruch, zatímco ve vylučování katecholaminů ani serotoninu se nelišily. Naše výsledky nepřímo potvrzují hypotézu, že zvýšená aktivace sympato‑adrenální osy by se mohla patofyziologicky podílet na společném výskytu rizikových faktorů typických pro MS a depresivního ladění. Úzkostné i depresivní poruchy jsou spojeny s vyšším kardiometabolickým rizikem, s vyšším výskytem akutních kardiovaskulárních příhod i horší prognózou kardiaků, jsou průvodním onemocněním řady dalších chronických interních nemocí. Asociace kardiovaskulárních nemocí, diabetu a psychických poruch je bilaterální, tj. osoby s anxietou a depresí mají častěji kardiovaskulární příhody a diabetes 2. typu a nemocní s kardiometabolickými nemocemi mají častěji anxiózně depresivní poruchy. V rámci klinické praxe je třeba pátrat po anxiózně depresivních poruchách. V současné době bychom měli nemocné s anxietou nebo depresí považovat v primární prevenci nemocí za vysokorizikové osoby pro aterosklerotické vaskulární nemoci i pro MS a diabetes 2. typu. U nemocných s anxietou nebo depresí v sekundární prevenci těchto nemocí je třeba provádět léčbu důsledněji a intenzivněji než u osob bez zmíněných psychických poruch.
Klíčová slova:
metabolický syndrom – anxieta – depresivní porucha – aterosklerotické vaskulární nemoci – diabetes mellitus 2. typuMetabolický syndrom (MS), tj. soubor řady aterogenních rizikových faktorů, představuje pro své nositele významně vysoké riziko pro aterosklerotické vaskulární nemoci a pro diabetes 2. typu; za hlavní bezprostřední patofyziologický podklad je většinou považována inzulinová rezistence [1]. Metabolický syndrom je v současné době považován za pro‑zánětlivý, pro‑koagulační a pro‑aterogenní stav; riziko pro kardiovaskulární nemoci je u MS vyšší, než by bylo riziko vzniklé prostým součtem rizik jeho jednotlivých rizikových faktorů. Jedinci s MS mají časnější projevy aterosklerózy, mají vyšší výskyt koronárních příhod, cévních mozkových příhod a dalších i subklinických projevů aterosklerózy [2].
Anxiózní stavy a depresivní poruchy chování se často kombinují a jejich výskyt v obecné populaci i u chronicky nemocných je vyšší, než se předpokládalo. Jsou častější u žen, u osob s vysokým kardiometabolickým rizikem, u diabetiků, u řady nemocných s chronickými interními chorobami, především s chronickou ischemickou chorobou srdce nebo po cévní mozkové příhodě i u nemocných s rakovinou. Naopak nemocní s různými psychopatologiemi, např. nemocní s prokázanou depresí nebo schizofrenií, mají významně vyšší výskyt MS a diabetu 2. typu [3].
Rozsáhlá epidemiologická studie Women’s Health Initiative (WHI) provedená u více než 90 000 postmenopauzálních žen prokázala mimo jiné, že přítomná depresivní porucha (zjištěná pomocí dotazníku CES Depression Scale) u 15,6 % sledovaných žen byla spojena s významně vyšším rizikem výskytu i vzniku hypertenze, ischemické choroby srdeční i cévní mozkové příhody. Deprese u postmenopauzálních žen byla v asociaci s 50% vyšším rizikem vzniku diabetu. Naopak ženy, které již měly v anamnéze kardiovaskulární nemoci, měly o 40–60 % vyšší riziko vzniku deprese [4]. Vzhledem k této bilaterální asociaci lze předpokládat, že existuje určité spojení mezi rozvojem zmíněných psychopatologií a metabolickými a hemodynamickými poruchami, a to i na úrovni centrálního nervového systému.
Naše plzeňská studie provedená u dobrovolníků (n = 1 050) vybraných z populačního souboru primárně preventivní epidemiologické sondy PILS III(Pilsen Longitudinal Study III) prokázala také souvislost mezi depresivní poruchou chování a MS. Depresivní porucha byla zjištěna pomocí Zungova dotazníku zaslaného poštou. Celkem odpovědělo 550 mužů a žen (tj. 52 % respondentů); 31 % populačního vzorku (u 30 % žen a 23 % mužů) ve věku 52 ± 11 let splňovalo skóre SD ≥ 50, což svědčí pro depresivní poruchy chování. Ženy měly téměř 2krát častější výskyt depresivních poruch oproti mužům (RR = 1,73; CI: 1,08–3,48), podobně, jak je popisováno v řadě studií depresivních poruch. Osoby s MS definovaným podle modifikovaných NCEP III měly více než 2krát častější výskyt lehké depresivní poruchy oproti osobám bez metabolického syndromu (RR = 1,85; CI: 1,11–3,10). Depresivní muži a ženy měli také významně vyšší hladinu plazmatických triglyceridů nalačno a trend k nižší hladině HDL‑cholesterolu (tj. měli častěji typickou inzulinorezistentní dyslipidemii) a měli také větší obvod pasu svědčící pro abdominální distribuci tuku či abdominální obezitu [5]. Při bližší analýze neuro‑endokrinních procesů jsme zjistili, že nemocní s depresivními poruchami vylučují za 24 hod močí významně více kortisolu oproti jedincům bez depresivní poruchy, zatímco ve vylučování markerů sympatického nervového systému (katecholaminů) ani serotoninu se nelišili. Naše výsledky tedy nepřímo potvrzují hypotézu, že zvýšená aktivace sympato‑adrenální osy by se mohla patofyziologicky podílet na společném výskytu rizikových faktorů typických pro MS a depresivního ladění (viz níže).
Z epidemiologie je známo, že každá epidemie nemoci má svůj obecný zdroj v dané populaci, v jejím životním stylu či prostředí; stoupající výskyt anxiety a deprese lze přisuzovat současnému nezdravému životnímu stylu, který zahrnuje vedle sedavého způsobu života a nadměrného příjmu stravy i vysokou expozici k řadě stresorů, které vznikají v rámci sociálních interakcí, pracovního procesu aj. Existuje velmi individuální citlivost ke stresorům, tj. vulnerabilita; někteří jedinci jsou více vulnerabilní (high responders), jiní jsou méně citliví na stres (low responders). Tato různá vulnerabilita ke stresu může souviset s genetickými faktory, s pohlavím i s předchozími stresory, které, pokud jsou opakované, vyvolají u daného jedince menší neuroendokrinní odpověď, tj. může dojít k adaptaci na stres.
Podle obecně uznávaného komplexního modelu stresu vyvolají stresory (psychické nebo fyzické) v organizmu akutní stresovou reakci, která může být zcela fyziologická; je pro ni typická stimulace sympatického nervového systému a neuroendokrinní aktivace vedoucí k tenzi svalů, zrychlené tepové frekvenci a zrychlenému dýchání aj. [6]. Tato akutní reakce je pro organizmus ochranná, protože jej připraví k obraně nebo útoku. Akutní odpověď na stresor však může být nefyziologická, může vyvolat pocit úzkosti nebo smutku (deprese), může se projevit ve změně našeho chování ve smyslu přejídání nebo hladovění, nadužívání léků nebo drog, může se projevit změnou kognitivních funkcí, např. naší špatnou koncentrací, zoufalstvím, agresivitou aj. Pokud stresory působí dlouhodobě, přechází akutní stresové odpovědi na chronické, které se po určité době mohou projevit jako psychické nebo fyzické nemoci (např. vředová choroba gastroduodenální nebo bronchiální astma, depresivní porucha aj.). Patofyziologická cesta od stresoru ke vzniku nemoci je velni složitá, není přímočará a je velmi individuální. Jedná se nejspíše o aktivaci hypotalamo-sympato‑adrenergní osy [7]. Tato stimulace se následně projevuje zvýšenou koncentrací katecholaminů a glukokortikoidů, které ovlivňují energetický metabolizmus, inzulinovou senzitivitu i hemodynamiku. Vyšší hladina katecholaminů se podílí na rozvoji arteriální hypertenze i inzulinové rezistence, vyšší hladina glukokortikoidů může přispět k rozvoji abdominální distribuce tuku a vzniku abdominální obezity, porušené tolerance glukózy, a tedy k rozvoji metabolického syndromu na jedné straně, ale i k rozvoji depresivní poruchy na straně druhé (obr. 1). Zdrojem deprese a anxiozity v centrálním nervovém systému jsou amygdala limbického systému, která jsou regulována z hippocampu; nadměrná hladina glukokortikoidů vede k atrofii hippocampu, a tím k větší aktivitě amygdal a vzniku anxiozity a deprese [8].
1. Hypotéza patofyziologie působení stresu na vznik metabolického syndromu a deprese. Zevní vlivy (např. psychický stres) je přenášen z mozkové kůry do talamu přes limbický systém do hypotalamu, kde aktivuje centrální části sympatického nervového systému a dřeň nadledvin. Prostřednictvím neuromediátorů katecholaminů a glukokortikoidů se rozvíjí metabolický syndrom a depresivní porucha. 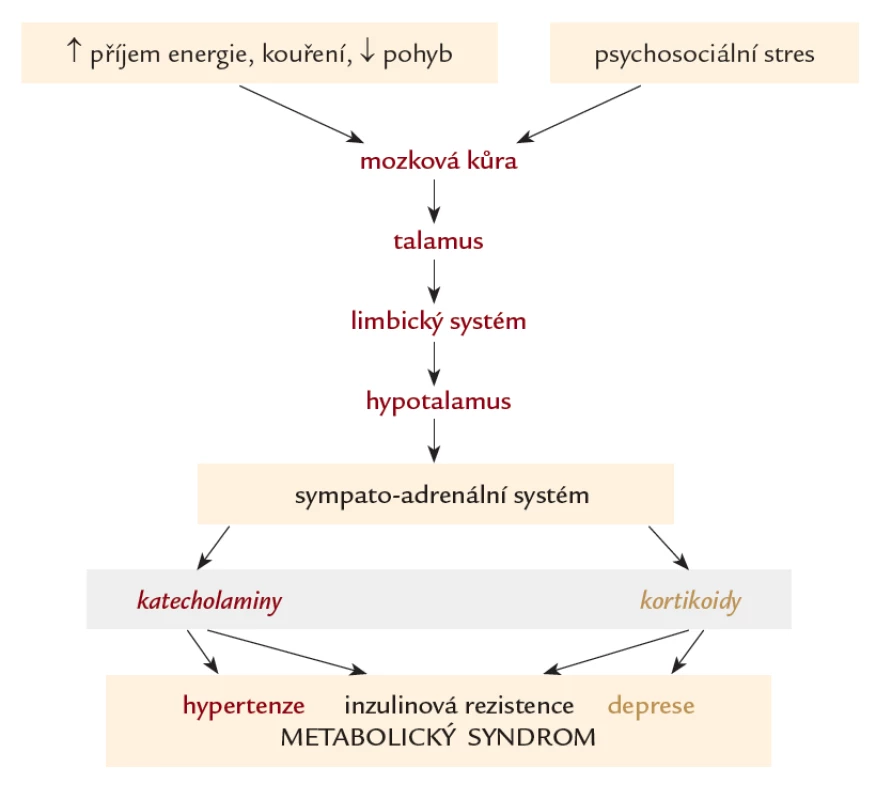
V rámci klinické praxe je třeba pátrat po anxiózně depresivních poruchách. V současné době bychom měli nemocné s anxietou nebo depresí považovat v primární prevenci nemocí za vysokorizikové osoby pro aterosklerotické vaskulární nemoci i pro MS a diabetes 2. typu. U nemocných s anxietou nebo depresí v sekundární prevenci těchto nemocí je třeba provádět léčbu důsledněji a intenzivněji než u osob bez zmíněných psychických poruch.
Doručeno do redakce: 13. 4. 2009
prof. MUDr. Hana Roslová, DrSc., FESC
www.fnplzen.cz
e‑mail: rosolova@fnplzen.cz
Sources
1. Reaven GM. Role of insulin resistance in human disease. Diabetes 1988; 37 : 1595–1607.
2. Lakka HM, Laaksonen DE, Lakka TA et al. The metabolic syndrome and total and cardiovascular disease mortality in middle-aged men. JAMA 2002; 288 : 2709–2716.
3. Thomas AJ, Kalaria RN, O’Brien JT. Depression and vascular disease: what is the relationship? J Affect Disord 2004; 79 : 81–95.
4. Wassertheil-Smoller S, Shumaker S, Ockene J et al. Depression and cardiovascular sequelae in postmenopausal women. The Women’s Health Initiative (WHI). Arch Intern Med 2004; 164 : 289–298.
5. Petrlová B, Rosolová H, Hess Z et al. Depressive disorders and the metabolic syndrome of insulin resistance. Semin Vasc Med 2004; 4 : 161–165.
6. Larkin KT. Stress and Hypertension. Examining the relation between psychological stress and high blood pressure. New Haven: Yale University Press 2005.
7. Seematter G, Binnert C, Tappy L. Stress and metabolism. Metab Syndr Relat Disord 2005; 3 : 8–13.
8. Podlipný J a kol. Deprese a civilizační choroby. Praha: Maxdorf 2007.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2009 Issue 7-8-
All articles in this issue
- Treatment of hypertension in metabolic syndrome
- Treatment of diabetes in metabolic syndrome
- Metabolic syndrome and the liver (NAFLD/NASH)
- Anxious-depressive disorders and metabolic syndrome
- Metabolic syndrome and cardiovascular disease
- Chronic mild inflammation links obesity, metabolic syndrome, atherosclorosis and diabetes
- Laboratory markers of metabolic syndrome in clinical practice
- Treatment of dyslipidemia in patients with metabolic syndrome and chronic kidney disease
- Metabolic syndrome
- Obesity treatment in metabolic syndrome patients
- Lipid-lowering treatment in metabolic syndrome
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Metabolic syndrome and the liver (NAFLD/NASH)
- Anxious-depressive disorders and metabolic syndrome
- Chronic mild inflammation links obesity, metabolic syndrome, atherosclorosis and diabetes
- Laboratory markers of metabolic syndrome in clinical practice
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

