-
Medical journals
- Career
Léčba statiny u osob vyššího věku
: Jan Piťha 1; Eva Topinková 2; Vladimír Bláha 3; Božena Jurašková 4; Ivo Bureš 5; Iva Holmerová 6; Vladimír Soška 8; Michal Vrablík 7
: Interní klinika 2. LF UK a FN Motol, Praha 1; Geriatrická klinika 1. LF UK a VFN v Praze 2; III. interní gerontometabolická klinika LF UK a FN Hradec Králové 3; Subkatedra geriatrie LF UK Hradec Králové 4; Geriatrické centrum Nemocnice Pardubice 5; Geriatrické centrum Praha 6; III. interní klinika 1. LF UK a VFN v Praze 7; Oddělení klinické biochemie a II. interní klinika LF MU a FN u sv. Anny v Brně 8
: Geriatrie a Gerontologie 2019, 8, č. 1: 3-9
: Review Article
Osoby vyššího věku jsou kardiovaskulárními příhodami aterosklerotického původu postihovány nejčastěji. U starších pacientů čelíme, kromě pokročilých a komplexních změn kardiovaskulárního systému, i dalším dlouhodobým onemocněním. Navíc u nich narážíme i na odlišnou odpověď na jakoukoli léčbu způsobenou měnící se farmakodynamikou a farmakokinetikou; tito pacienti také užívají další léky, které mohou vstupovat do rizikových interakcí. Situaci často komplikuje i celkově horší spolupráce pro zhoršené kognitivní schopnosti. Na jedné straně tedy starší pacienti s vysokým kardiovaskulárním rizikem profitují z dobře nastavené léčby kardiovaskulárních onemocnění v absolutních číslech nejvíce; na druhé straně jsou citlivější k jejím nežádoucím účinkům. Tato populace také méně adheruje k užívání léků vzhledem k často přítomným změnám kognitivních funkcí. Vzhledem k tomu, že statiny patří mezi léky užívané z preventivní indikace, je třeba posoudit očekávanou délku přežití v kontextu komorbidit a zhodnotit přítomnost seniorské křehkosti popřípadě disability. U pacientů se závažnou křehkostí a disabilitou je podávání statinů více rizikové, i když observační studie potvrzují pokles mortality i u těchto osob. U seniorů s očekávaným přežitím v horizontu ≥ 5 roků mají statiny – pokud jsou indikovány – nezpochybnitelný přínos a zcela jistě patří mezi léky s vysokou prioritou.
Klíčová slova:
dyslipidemie – ateroskleróza – křehkost – starší osoby
Úvod
Léčba inhibitory hydroxymetylglutaryl-koenzym A reduktázy (statiny) vedla a vede k dramatickému poklesu srdečních a mozkových příhod především u pacientů s již přítomným aterosklerotickým onemocněním. V absolutních číslech jsou těmi nejčastěji postiženými starší osoby. I definice „starších osob“ přitom není jednotná, dříve uvažované obecné věkové kritérium > 65 let jistě neobstojí už proto, že kalendářní věk neodráží funkční stav. Přesto můžeme konstatovat, že právě tyto osoby mají být léčeny z hlediska redukce rizikových faktorů co nejagresivněji, a to včetně použití statinů. Na druhé straně se s vyšším věkem snižuje funkce ledvin a jater, mění se distribuční prostory tělesných tekutin a objevují se četná přidružená onemocnění často s rozsáhlou farmakologickou léčbou. Tyto faktory vedou k podstatným změnám farmakodynamiky a farmakokinetiky většiny léků. Další komplikací léčby starších osob může být i celkově horší spolupráce některých z nich pro pokles kognitivních schopností (1–3). Proto je léčba statiny v této skupině osob složitější, avšak pokud je vhodně použita, přináší větší absolutní prospěch než u mladších osob. Rozhodně není vhodné se statinům v této populaci vyhýbat pouze z důvodů vyššího věku. V následujícím textu chceme podat vyvážený a prakticky použitelný pohled na léčbu statiny u starších osob. K lepší přehlednosti a čtivosti jsme zvolili formu otázek a odpovědí, se kterými se v oblasti této problematiky setkáváme v běžné medicínské praxi.
Obecné úvahy na počátku
Statiny patří spolu s většinou medikace užívané v kardiologii k léčbě preventivní: používáme je k ovlivnění dyslipidemie, ale jejich hlavní indikací je ovlivnění prognózy pacienta, snížení rizika aterotrombotických cévních příhod a prodloužení kvalitního života. Analogii najdeme i v ostatních běžně užívaných lékových skupinách. Antihypertenziva indikujeme ke snížení vysokého krevního tlaku, avšak hlavním smyslem této léčby zůstává rovněž snížení rizika rozvoje komplikací, resp. prevence jejich vzniku. Protože hypolipidemika nepatří k lékům výrazně ovlivňujícím symptomy, je nesmírně důležitá dobrá tolerance léčby, která nesmí zhoršovat kvalitu života.
Proto u starších osob vystupuje ještě více do popředí nutnost zhodnocení celkového stavu pacienta z hlediska přínosu dané terapie. V geriatrii se jako nevhodnější jeví tzv. komplexní geriatrické hodnocení (Comprehensive Geriatric Assessment – CGA), které zahrnuje posouzení celkové nemocnosti, přítomnosti geriatrických syndromů (poruchy mobility, stability, pády, malnutrice, inkontinence, kognitivní a afektivní poruchy, senzorické poruchy), zhodnocení celkové zdatnosti a soběstačnosti a revizi užívaných léků (tzv. medication review). CGA umožní stratifikovat pacienty na přiměřeně zdatné/robustní, křehké (frail) a skupinu se zdravotním postižením (tj. disabilitou a omezenou soběstačností, ať již z důvodu fyzického nebo psychického onemocnění) (4,5). Pro tuto klasifikaci lze využít standardizované nástroje, např. pro zhodnocení křehkosti kritéria podle Friedové. Zcela dostupné a proveditelné testy pro hodnocení fyzické zdatnosti seniorů jsou dostupné i v české verzi (6). Problematika funkčního hodnocení a křehkosti je podrobně popsána jinde (7) a není hlavním tématem tohoto článku. U většiny seniorů je přítomna multimorbidita s různou závažností jednotlivých onemocnění a obvykle i polyfarmakoterapie (8). Při rozhodování o nasazení, pokračování nebo „vysazení“ statinů zvažujeme také očekávané přežití – lze použít některé z mortalitních indexů, např. Multidimenzionální prognostický index (MPI) (9). Tato úvaha je pro další pojednání zásadní, protože zcela jinak budeme na indikaci statinu pohlížet u 80letého po všech stránkách soběstačného seniora a jinak u stejně starého imobilního pacienta s kognitivním deficitem.
Další obecný problém použití hypolipidemika u starších osob představuje určení kardiovaskulárního (KV) rizika. To je zásadní pro volbu léčebné strategie zohledňující celkové KV riziko a výši LDL-C jako primárního „lipidového“ léčebného cíle. V současnosti používané systémy k odhadu rizika kardiovaskulární příhody samozřejmě zohledňují věk, který zůstává silným samostatným rizikem. Při pohledu na v České republice rozšířené tabulky SCORE vidíme, že osoby > 65 let věku mají automaticky minimálně vysoké kardiovaskulární riziko, většina z nich bude dokonce v kategorii velmi vysokého rizika. Z toho vyplývá požadavek na dosažení nižší hladiny LDL-C jako primárního léčebného cíle, a tedy větší důraz na použití statinů. K detailnější stratifikaci kardiovaskulárního rizika osob ve věku > 65 let nemáme žádné prostředky. Přesto se nedomníváme, že je vhodné hypolipidemickou terapii podávat v této věkové kategorii paušálně všem. Jistí si můžeme být prospěchem spojeným s podáváním statinů u pacientů s anamnézou aterotrombotické cévní příhody (kontext tzv. sekundární prevence) a velmi pravděpodobně i v primární prevenci u starších diabetiků (10). Při absenci jednoznačných důkazů o benefitu podávání statinů u osob velmi vysokého věku (nad 85 let) a ne zcela jednoznačných nálezech pro populace 65–85 let současná doporučení volí opatrné formulace. Vzhledem k heterogenitě starých i velmi starých osob podle stupně křehkosti, disability a délky přežití a nedostatku vědeckých důkazů musí být rozhodování o léčbě statiny individualizované.
Přesto se pokusíme poskytnout praktické vodítko pro použití statinů ve vyšších věkových kategoriích. Budeme se přitom držet hlavní zásady: neupřít benefit z terapie statinem nikomu, kdo by jej mohl využít, a přitom zohlednit ty stavy, v nichž je tato terapie zbytná, nebo dokonce může být spojena s neúměrným navýšením rizika nežádoucích účinků.
Jaké máme důkazy, že statiny u starších osob skutečně pomáhají?
Máme velice přesvědčivá data o tom, že osud starších osob s již přítomným kardiovaskulárním onemocněním pozitivně ovlivní několik skupin léků, mezi které statiny jistě patří (11). Pro použití statinů v primární prevenci, tj. při absenci kardiovaskulárních příhod, již tak přesvědčivé důkazy nemáme. Dobře tuto situaci odráží nedávno publikované shrnutí a komentář k doporučení 4 odborných společností (AHA/ACC, NICE, CCS, EAS/ESC), která se v postupu u starších osob bez manifestního kardiovaskulárního onemocnění (primární prevenci) výrazně odlišují (12). Nicméně řadu kvalitních informací o statinech týkajících se starších pacientů i bez manifestního kardiovaskulárního onemocnění máme. První prospektivní, randomizovanou studií, zahrnující dostatečný počet (téměř 6 000) vysoce rizikových pacientů ve věku > 70 let byla studie HPS (MRC/BHF Heart Protection Study of cholesterol lowering with simvastatin) (13). Senioři v této studii měli obdobnou redukci rizika při léčbě simvastatinem jako mladší pacienti. Další přímo zaměřenou studií na starší osoby byla studie PROSPER (Pravastatin in elderly individuals at risk of vascular disease), která hodnotila vliv léčby 40 mg pravastatinem u téměř 6 000 seniorů ve věku 70–82 let s preexistující vaskulární chorobou nebo jejím vysokým rizikem a s hladinou celkového cholesterolu 4,0–9,0 mmol/l a triglyceridy < 6,0 mmol/l (14). Významně byly zastoupeny i ženy (52 %). Již po 3 letech sledování došlo k signifikantnímu poklesu výskytu závažných kardiovaskulárních příhod včetně koronárních úmrtí téměř o čtvrtinu. Aktivní léčba přitom nebyla provázena žádnými nežádoucími účinky na játra nebo svaly, a to i přes častou a početnou přidruženou léčbu. Cévní mozkové příhody poklesly sice nevýznamně, ale jejich výskyt byl velmi nízký a trvání studie z tohoto pohledu poměrně krátké. Obě zmíněné studie tedy potvrdily, že léčba statiny je prospěšná u rizikových pacientů vyšších věkových kategorií stejně jako u rizikových pacientů středního věku.
Tyto nálezy potvrzují i metaanalýzy podskupin pacientů vyššího věku zařazených do dalších studií se statiny (15,16). Podrobněji byly rozebrány i v recentní české odborné literatuře (17).
Dvě recentní observační studie potvrdily snížení mortality u starších soběstačných pacientů léčených statiny. V první práci bylo sledováno 2 597 osob nad 65 let s ICHS po dobu 3 let. Léčba statiny vedla k významnému snížení mortality, a to bez ohledu na věk (HRs (95% CI) 0,38 (0,27–0,53), 0,45 (0,38–0,54) a 0,44 (0,37–0,54) ve věkových skupinách 65–74, 75–84 a ≥ 85 let) (18). Ještě významnější bylo zjištění, že ke snížení úmrtnosti došlo nejen u zdatných osob, ale i u osob křehkých a funkčně omezených (stratifikace dle MPI indexu). Ve druhé studii byl posuzován přínos statinů u více než 1 700 pacientů s diabetem. Závěry jsou podobné jako v předchozí studii s ještě významnějším poklesem mortality opět bez ohledu na věk a závažnost komplexního/multidimenzionálního postižení. Přes prokázaný přínos však klesalo podávání statinů s narůstající křehkostí (19).
Máme pokračovat v léčbě statiny u pacientů, kteří při léčbě dosáhli vysokého věku?
Obecně platí, že samotné dosažení určité věkové hranice není důvodem pro ukončení podávání statinu správně indikovaného v mladším věku. Vysazování statinů v jakémkoli kontextu zhoršuje prognózu a zvyšuje riziko koronární příhody, a proto bychom k takovému kroku měli přistupovat velmi zodpovědně. Nelze ani doporučit úpravu dávkování – pokud pacient dosahuje cílových hodnot a léčbu dobře toleruje, pokračujme v léčbě beze změny. Délka terapie také nezvyšuje riziko rozvoje nežádoucích účinků, právě naopak, čím déle léčba probíhá, tím větší pozitivní efekt očekáváme. Při dlouhodobém hodnocení kohorty pravastatinové studie WOSCOPS zaznamenali autoři po 20 letech prohloubení příznivých účinků léčby, a dokonce pokles celkové mortality (20). Na druhé straně starší pacienti častěji splňují podmínky pro ukončení léčby, jak bude uvedeno dále.
Jaké statiny jsou vhodné pro starší populaci?
Výše popsané studie používaly statiny, které byly v době konání těchto studií populární. Motivací pro použití pravastatinu ve studii PROSPER tedy nebyla bezpečnost či specifika metabolizmu tohoto léčiva, ale fakt, že v době studie šlo o nejčastěji předepisovaný statin. Dnes nejpoužívanější statiny – atorvastatin a rosuvastatin – mají vyšší účinnost a je možné je používat i u starších nemocných. Pro atorvastatin máme více dat než pro rosuvastatin; jednou z výhod atorvastatinu je možnost léčby pacientů i s pokročilými fázemi renálního onemocnění. Naproti tomu má rosuvastatin menší potenciál pro lékové interakce, relativně vyšší hypolipidemický potenciál v nižších a středních dávkách (5–20 mg/den) ve srovnání s atorvastatinem 10–40 mg/den; jak však bylo zmíněno, není vhodný u pacientů se středně a výrazně pokročilým renálním onemocněním (CKD > 3. stupně). Oba statiny jsou vhodné pro použití u seniorů při splnění podmínek jejich bezpečného použití v této věkové kategorii.
Další statiny (fluvastatin, simvastatin) mohou být použity, ale spíše je rezervujeme pro situace, v nichž výše uvedené statiny nemohou být použity, nebo jde o pokračování terapie zahájené v mladším věku.
Jaké lze očekávat nežádoucí účinky statinů u starších osob?
Zde je na místě skutečně větší opatrnost. Ačkoliv nežádoucí účinky statinů jsou poměrně vzácné, velká část je způsobena komorbiditami a interakcemi s dalšími léky, které starší osoby často v hojném počtu užívají (21). Seznam nejčastějších lékových interakcí se statiny uvádíme v tab. 1. Z popsaných důvodů musíme být u starších osob obezřetní a věnovat čas zjištění všech léků, které nemocní skutečně užívají, a to včetně potravinových doplňků. Z hlediska nežádoucích účinků jsou ale statiny stále násobně bezpečnější než např. nesteroidní antirevmatika, která si běžně kupujeme v lékárně. Na druhé straně často diskutovaná sarkopenie a obecně úbytek svalové hmoty nebyl při užívání statinů zcela spolehlivě prokázán (22). S ohledem na fakt, že u starších pacientů vždy najdeme nejeden důvod pro snížení svalové masy, se nelze divit, že existují menší práce dokumentující možné snížení svalové síly a zhoršení stability u starších uživatelů statinů (23). Z patofyziologického hlediska se úbytek svalové hmoty při užívání statinů jeví málo pravděpodobný vzhledem k jejich protizánětlivému účinku (24).
1. Seznam nejčastějších lékových interakcí se statiny. Upraveno podle (26) 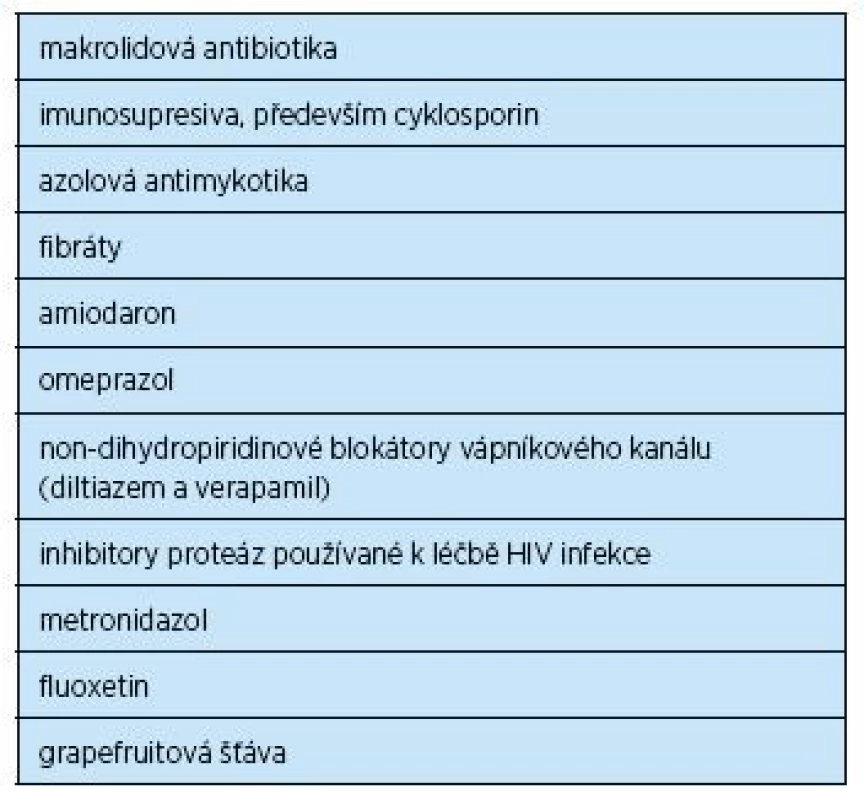
V letošním roce byla publikována studie porovnávající kvalitu života (Health-Rlated Quality of Life) u kohorty mužů v 8. deceniu, která nepotvrdila rozdíly v kvalitě života u statiny léčených a neléčených. Autoři toto zjištění berou jako nepřímý důkaz o tom, že nežádoucí účinky statinů ovlivňující kvalitu života léčených nejsou významné (25).
Jaká onemocnění ve starším věku by měla ovlivnit naše rozhodnutí (ne)podávat statiny?
Nejčastější onemocnění ve starším věku jsou kardiovaskulární, ta by nás měla k podávání statinů v této skupině spíše přimět. Onemocnění výrazně zkracující dožití pacienta na 6–12 měsíců – malignity, terminální fáze srdečního selhání a další by nás měly spíše odradit. V některých situacích není ani v těchto případech rozhodnutí jednoznačné. Představme si dopad další mozkové příhody u již ležícího pacienta, která zhorší jeho schopnost polykání a může tak mít zásadní vliv na kvalitu jeho života. Jednoznačně je však třeba dát pozor na vysoké dávky vysoce účinných statinů u pacientů s výrazně zhoršenou funkcí jater, zejména ve stadiu refrakterního jaterního selhání, případně u velmi pokročilých fází renálního onemocnění (CKD 4 a 5). V takových případech o léčbě statiny již skutečně neuvažujeme; riziko především těžších myopatií je zde výrazně zvýšeno (26). Obecně jsou však z hlediska jaterních a renálních funkcí statiny bezpečné. Je také nutno připomenout, že renální onemocnění sama o sobě významně zvyšují riziko kardiovaskulární příhody a statiny jsou u těchto pacientů v absolutním snížení rizika přínosnější. Navíc nejčastější příčinou zhoršení funkcí ledvin je vysoký krevní tlak anebo diabetes mellitus, tedy faktory, které zvyšují především kardiovaskulární riziko a jejich přítomnost dále použití statinů podporuje.
Diabetes mellitus představuje typickou situaci, v níž by statiny rozhodně vysazovány být neměly; právě naopak, u nemocných vyššího věku by mohly výrazně kardiovaskulární riziko snížit. Diabetes mellitus 2. typu jako rizikový ekvivalent manifestního aterosklerotického onemocnění posouvá postižené osoby do velmi vysokého kardiovaskulárního rizika.
Můžeme tedy shrnout, že pro pokračování či zahájení terapie statiny ve věku > 65 let u nemocných bez manifestního aterosklerotického onemocnění a s aterogenními dyslipidemiemi hovoří přítomnost dalších významných rizikových faktorů (arteriální hypertenze, diabetes mellitus, anamnéza kouření).
V jakých případech bychom měli statiny u starších osob skutečně vysadit?
Pokud má pacient(ka) prokazatelně obtíže při jejich užívání, především bolesti svalů, alergické reakce, výrazné dyspepsie. Pokud je nově diagnostikováno závažné onemocnění typu malignity či postižení nervového systému, které výrazně zkrátí životní horizont, a navíc může vést k tomu, že pacienti nebudou brát léky pravidelně (27). U těchto pacientů už skutečně statiny (ale ani většina ostatních léků) nepomohou a mohly by i uškodit.
Obecně v souvislosti s riziky nežádoucích účinků léčiv (zejména v kontextu polyfarmakoterapie ve stáří) je snaha optimalizovat medikaci prováděním pravidelných revizí lékových režimů, vysazováním zbytných léčiv, těch, pro které chybí indikace, nebo léčiv zatížených větším rizikem u seniorů, tzv. „léčiva potenciálně nevhodná ve stáří“ – viz národní kritéria publikovaná 2013 (28).
Pro „vysazování“ (ukončení podávání) těchto léčiv s rizikovým profilem se používá termín „deprescribing“, pro který zatím nemáme český ekvivalent. Této problematice byla věnována v poslední době značná pozornost a deprescribing se týkal např. benzodiazepinů, inhibitorů protonové pumpy, antipsychotik, kognitiv, antidiabetik, ale i statinů (29). V americkém internetovém dotazníkovém šetření u více než 10 000 současných i bývalých uživatelů statinů udávalo nežádoucí účinky (většinou svalové, dále únava a pokles výkonnosti) až 60 % uživatelů, u 25 % byla léčba přerušena. V případě ukončení léčby byly až v 60 % důvodem nežádoucí účinky, další v pořadí byly náklady na léčbu (30). To kontrastuje již se zmíněnou švédskou studií (25), která horší kvalitu života u uživatelů nepotvrzuje. Australská komplexní doporučení pro deprescribing statinů navrhují postupovat nejprve snížením dávky, protože nežádoucí účinky jsou u všech statinů závislé na dávce a snížení dávky vede často k jejich vymizení.
Možnost vysadit statiny úplně zvažujeme tedy především u pacientů s krátkou životní prognózou, v paliativním léčebném režimu, u velmi starých pacientů s nízkým kardiovaskulárním rizikem. Statiny se mohou vysadit najednou, není třeba dávky postupně snižovat. I v práci zabývající se podrobněji touto problematikou jsou však hned v úvodu zdůrazněny benefity spojené s podáváním statinů a nutnost pečlivé rozvahy před ukončením jejich podávání (31).
Jsou obavy z postižení kognitivních schopností při užívání statinů oprávněné?
Nejsou. Bylo prokázáno, že statiny mají protizánětlivé účinky a mohly by tak naopak cévy v mozku a v míše chránit. Většina studií sice přímý ochranný účinek statinů na nervovou soustavu jasně neprokázala, zcela jistě ale nebyl v žádné seriózní studii pozorován škodlivý účinek statinů na paměť a další nervové schopnosti. Navíc bylo zcela jednoznačně prokázáno, že při léčbě statiny ubývá ischemických cévních mozkových příhod, které samy o sobě mají katastrofální dopad na pohybové a kognitivní schopnosti především u starších osob (32,33).
Má zahájení léčby statiny starších osob nějaká specifika?
V zásadě ano. Léčba by neměla být zahajována podáváním vysokých dávek nejúčinnějších statinů („start low, proceed slow“), např. u akutního koronárního syndromu je obecně doporučeno začít dávkou 80 mg atorvastatinu, nicméně u starších osob bychom měli začít opatrněji s dávkou 40 mg (34). Mimo kontext akutní ischemické příhody začínáme terapii nízkou dávkou (atorvastatin 10 mg/den, rosuvastatin 5 mg/den) a monitorujeme klinický stav pacienta. Laboratorní kontrola účinnosti a případných nežádoucích účinků se řídí obecnými pravidly v současných doporučeních (34).
Je nutné trvat na užívání statinů večer?
Není; dlouhodobě působící statiny (atorvastatin, rosuvastatin) je možné brát kdykoli přes den. Důležitější, než doba užití léku, je to, aby pacient léky skutečně užíval. Pacient sám by si proto měl zvolit, kdy během dne by chtěl statiny brát, aby na ně nezapomínal. U starších osob je toto obzvláště důležité: užívají hodně léků, mají často omezené kognitivní schopnosti a statiny večer by mohly být opakovaně vynechány.
Je nutné vysadit statiny před operačním zákrokem?
Není, naopak, u většiny pacientů je vhodné statiny ponechat, zabraňují některým operačním i pooperačním komplikacím (35). Dokonce se zvažovalo i jejich preventivní nasazení před operačním zákrokem zejména u elektivních výkonů a u pacientů s vysokým kardiovaskulárním rizikem; tento postup ale výsledky dosavadních studií nepodporují. Z některých observačních studií vyplynulo, že pacienti užívající statiny mají příznivější průběh operací i jejich případných komplikací. Na druhé straně, rozsáhlá Cochrane analýza v roce 2013 skončila nejednoznačným závěrem (36). V každém případě se doporučuje v léčbě statinem v perioperačním období pokračovat. Výjimkou je velice malá skupina pacientů s již přítomným svalovým postižením prokazatelně způsobeným statiny, tito pacienti však samozřejmě již statiny neužívají.
Nedávno byly publikovány studie, podle nichž prospěch přináší velice dramatické snížení celkového cholesterolu a LDL-C, a to i novými léky a postupy. Platí to i pro starší osoby?
Otázkou je, zda nedávno zpřísněných cílových hodnot LDL-C má být dosaženo za každou cenu i u starších osob. Důkazy z klinických studií pro tyto populace nemáme. S ohledem na primární požadavek na bezpečnost preventivních terapií zohledňujeme možnost zvýšené citlivosti osob vyššího věku k jakékoli léčbě, zvláště však při zvažování agresivního léčebného postupu. V zásadě se u vysoce rizikových pacientů, např. po koronární příhodě, s řadou přidružených onemocnění a rozsáhlou léčbou lze spokojit s 50% poklesem LDL-C proti původním hodnotám a neusilovat o dosažení v současnosti doporučovaných velmi nízkých hladin LDL-C. U seniorů 65–70/75letých s očekávanou délkou přežití ≥ 5 let, ale ve vysokém riziku kardiovaskulární příhody, může být terapie statiny jistě razantnější a blížit se hodnotám doporučovaným v mladší populaci.
Na co se před nasazením statinů starších osob zeptat/na co je upozornit?
- Zda už neměli nějaké obtíže při jejich užívání – ověřit si případně i u příbuzných.
- Jaké léky užívají, včetně léků kupovaných v lékárně mimo lékařský předpis – vyžádat si jejich úplný seznam (nesmírně důležité).
- Specificky upozornit na interakci makrolidů se statiny (rosuvastatin tuto interakci nemá), případně i formou krátké informace vepsat do seznamu léků.
- Vysvětlit, že svalové obtíže mohou mít s léčbou souvislost, a proto je třeba při jejich objevení okamžitě informovat lékaře.
Závěr
Optimální stav tradičních rizikových faktorů u pacientů vyššího věku uvádí tab. 2. U většiny pacientů je možné těchto hodnot dosáhnout, i když opatrnějšími postupy než u mladších osob. Jak důsledně na nich trvat? Na jedné straně starší pacienti mohou výrazně profitovat z vhodné léčby a prevence nejčastějších kardiovaskulárních onemocnění – v absolutních číslech více než mladší populace. Na druhé straně je třeba si uvědomit, že u starších pacientů je řada faktorů, které je mohou vystavit většímu riziku nežádoucích účinků a na které je třeba myslet. Nicméně i obávaná křehkost starších pacientů je velice dynamický a ovlivnitelný proces, tedy do určité míry reverzibilní. Vhodnou léčbou a prevencí kardiovaskulárních onemocnění lze často příznivě ovlivnit i celkový stav pacienta, včetně diskutované křehkosti, již ve středním věku.
2. Optimální hodnoty kardiovaskulárních rizikových faktorů u starších osob 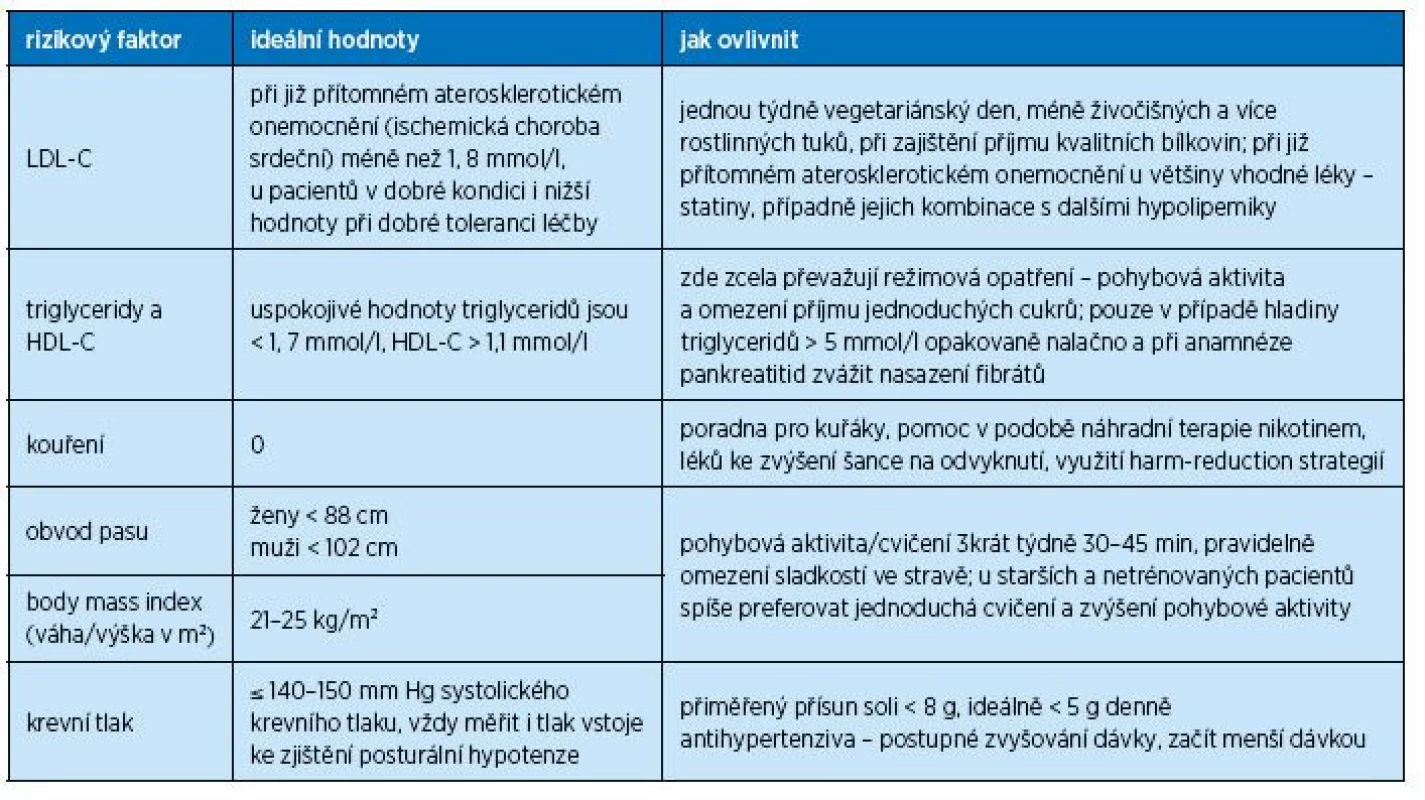
Závěrem si dovolíme tvrdit, že u starších osob bez limitujících komorbidit a s vysokým/velmi vysokým KV rizikem by statiny měly být léky na samém počátku seznamu nezbytné medikace a měly by jistě dostat přednost např. před všemi syntetickými vitaminy, většinou nootropik, vazodilatancií a dalšími léčivy s velmi diskutabilním prospěchem.
Připravila Česká společnost pro aterosklerózu, www.athero.cz a Česká geriatrická a gerontologická společnost ČLS JEP www.cggs.cz
doc. MUDr. Jan Piťha, CSc.
e-mail: japi@ikem.cz
Kardiolog a internista, který se zabývá především onemocněními tepen a možnostmi jejich prevence a léčby. V současné době pracuje na interní klinice ve Fakultní nemocnici Motol, zároveň působí jako vedoucí Laboratoře pro výzkum aterosklerózy v Institutu klinické a experimentální medicíny v Praze.
Je autorem a spoluautorem více než 200 domácích i zahraničních publikací. V současnosti je předsedou Fóra zdravé výživy, vědeckým sekretářem České společnosti pro aterosklerózu a Secretary General of International Union of Angiology.
Sources
1. Clegg A, Young J, Iliffe S, et al. Frailty in elderly people. Lancet 2013; 381(9868): 752–762. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(12)62167–9>. Erratum in Lancet 2013; 382(9901): 1328.
2. Morley JE, Vellas B, van Kan GA, et al. Frailty consensus: a call to action. J Am Med Dir Assoc 2013; 14(6): 392–397. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jamda.2013.03.022>.
3. Greco A, Paroni G, Seripa D, et al. Frailty, disability and physical exercise in the aging process and in chronic kidney disease. Kidney Blood Press Res 2014; 39(2–3):164–168. Dostupné z DOI: <http://dx.doi.org/10.1159/000355792>.
4. Fried LP, Ferrucci L, Darer J, et al. Untangling the concepts of disability, frailty, and comorbidity: Implications for improved targeting and care. J Gerontol A Biol Sci Med Sci 2004; 59(3): 255–263.
5. Pavasini R, Guralnik J, Brown JC, et al. Short Physical Performance Battery and all-cause mortality: systematic review and meta-analysis. BMC Med 2016; 14(1):215. Dostupné z DOI: <http://dx.doi.org/10.1186/s12916–016–0763–7>.
6. Berková M, Topinková E, Mádlová P, et al. Krátká baterie pro testování fyzické zdatnosti seniorů – pilotní studie a validizace testu u starších osob v České republice. Vnitř Lék 2013; 59(4): 256–263.
7. Kalvach Z, Čeledová L, Holmerová I, et al. Křehký pacient a primární péče. Grada: Praha 2012.
8. Weber P, Prudius D, Meluzínová H. Geriatrická multimorbidita – jeden z klíčových problémů současné medicíny. Vnitř Lék 2015; 61(12): 1042–1048.
9. Yourman LC1, Lee SJ, Schonberg MA, et al. Prognostic indices for older adults: a systematic review. JAMA 2012; 307(12): 182–192. Dostupné z DOI: <http://dx.doi.org/10.1001/jama.2011.1966>.
10. Strandberg TE, Kolehmainen L Vuorio A. Evaluation and treatment of older patients with hypercholesterolemia: a clinical review. JAMA 2014; 312(11): 1136–1144. Dostupné z DOI: <http://dx.doi.org/10.1001/jama.2014.10924>
11. Mortensen MB, Falk E. Primary Prevention With Statins in the Elderly. J Am Coll Cardiol 2018; 71(1): 85–94. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jacc.2017.10.080>.
12. Stone NJ, Turin A, Spitz JA, et al. Statin therapy across the lifespan: evidence in major age groups. Expert Rev Cardiovasc Ther 2016; 14(3): 341–366. Dostupné z DOI: <http://dx.doi.org/10.1586/14779072.2016.1128825>.
13. (Heart Protection Study Collaborative Group). MRC/BHF Heart Protection Study of cholesterol lowering with simvastatin in 20536 high-risk individuals: a randomized placebo-controlled trial. Lancet 2002; 360(9326): 7–22. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(02)09327–3>.
14. Shepherd J, Blauw GJ, Murphy MB, et al. Pravastatin in elderly individuals at risk of vascular disease (PROSPER): a randomised controlled trial. Lancet 2002; 360(9346): 1623–1630.
15. LaRosa JC, He J, Vupputuri S. Effect of statins on risk of coronary disease: a meta-analysis of randomized controlled trials. JAMA 1999; 282(24): 2340–2346.
16. Teng M, Lin L, Zhao YJ, et al. Statins for Primary Prevention of Cardiovascular Disease in Elderly Patients: Systematic Review and Meta-Analysis. Drugs Aging 2015; 32(8): 649–661. Dostupné z DOI: <http://dx.doi.org/10.1007/s40266–015–0290–9>.
17. Bláha V. Přínos statinů v geriatrii. Klin Farmakol Farm 2005; 19(3): 152–154.
18. Pilotto A, Gallina P, Panza F, et al. Relation of Statin Use and Mortality in Community-Dwelling Frail Older Patients With Coronary Artery Disease. Am J Cardiol 2016; 118(11): 1624–1630. Dostupné z DOI: <http://dx.doi.org/10.1016/j.amjcard.2016.08.042>.
19. Pilotto A, Panza F, Copetti M, et al. Statin Treatment and Mortality in Community-Dwelling Frail Older Patients with Diabetes Mellitus: A Retrospective Observational Study. PLoS One 2015; 10(6): e0130946. Dostupné z DOI: <http://dx.doi.org/10.1371/journal.pone.0130946>.
20. Ford I, Murray H, McCowan C, et al. Long-Term Safety and Efficacy of Lowering Low-Density Lipoprotein Cholesterol With Statin Therapy: 20-Year Follow-Up of West of Scotland Coronary Prevention Study. Circulation 2016; 133(11): 1073–1080. Dostupné z DOI: <http://dx.doi.org/10.1161/CIRCULATIONAHA.115.019014>.
21. Leya M, Stone NJ. Statin Prescribing in the Elderly: Special Considerations. Curr Atheroscler Rep 2017; 19(11): 47. Dostupné z DOI: <http://dx.doi.org/10.1007/s11883–017–0683–9>.
22. Noyes AM, Thompson PD. The effects of statins on exercise and physical activity. J Clin Lipidol 2017; 11(5): 1134–1144. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jacl.2017.07.003>.
23. Scott D, Blizzard L, Fell J, et al. Statin therapy, muscle function and falls risk in community-dwelling older adults. QJM 2009; 102(9): 625–633. Dostupné z DOI: <http://dx.doi.org/10.1093/qjmed/hcp093>.
24. Reklou A, Doumas M, Imprialos K, et al. Reduction of Vascular Inflammation, LDL-C, or Both for the Protection from Cardiovascular Events? Open Cardiovasc Med J 2018; 12 : 29–40. Dostupné z DOI: <http://dx.doi.org/10.2174/1874192401812010029>.
25. Strandberg TE, Urtamo A, Kähärä J, et al. Statin Treatment Is Associated With a Neutral Effect on Health-Related Quality of Life Among Community-Dwelling Octogenarian Men. J Gerontol A Biol Sci Med Sci 2018; 73(10): 1418–1423. Dostupné z DOI: <http://dx.doi.org/10.1093/gerona/gly073>.
26. Pella D, Gvozdjáková A, Lietava A, et al. Myopatie asociovaná se statiny: klinické doporučení Slovenskej asociácie aterosklerózy a České společnosti pro aterosklerózu. AtheroRev 2016; 1(1): 7–13.
27. Holmes HM, Todd A. Evidence-based deprescribing of statins in patients with advanced illness. JAMA Intern Med 2015; 175(5): 701–702. Dostupné z DOI: <http://dx.doi.org/10.1001/jamainternmed.2015.0328>.
28. Fialová D, Topinková E, Ballóková A, et al. Expertní konsensus ČR 2012 v oblasti léčiv a lékových postupů potenciálně nevhodných ve stáří. Oddíl I. Vhodnost volby léčiv a dávkovacích schémat u geriatrických pacientů Oddíl II Interakce lék-nemoc ve stáří. Klin Farmakol Farm 2013; 27(1): 18–28.
29. Deprescribing Guidelines and Algorithms. The evidence-based guidelines and their algorithms, developed by the Bruyère Research Institute Deprescribing Guidelines Research Team and its collaborators, are products of quality research and real-world application. Dostupné z WWW: <https://deprescribing.org/resources/deprescribing-guidelines-algorithms/>.
30. Cohen JD, Brinton EA, Ito MK, et al. Understanding Statin Use in America and Gaps in Patient Education (USAGE): An internet-based survey of 10,138 current and former statin users. J Clin Lipidol 2012; 6(3): 208–215. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jacl.2012.03.003>.
31. A guide to deprescribing statins. Primary Health Tasmania. Dostupné z WWW: <https://www.primaryhealthtas.com.au/wp-content/uploads/2018/09/A-Guide-to-Deprescribing-Statins.pdf>
32. Richardson K, Schoen M, French B, et al. Statins and cognitive function: a systematic review. Ann Intern Med 2013; 159(10): 688–697. Dostupné z DOI: <http://dx.doi.org/10.7326/0003–4819–159–10–201311190–00007>.
33. Swiger KJ, Manalac RJ, Blumenthal RS, et al. Statins and cognition: a systematic review and meta-analysis of short - and long-term cognitive effects. Mayo Clin Proc 2013; 88(11): 1213–1221. Dostupné z DOI: <http://dx.doi.org/10.1016/j.mayocp.2013.07.013>.
34. Vrablík M, Piťha J, Bláha V, et al. Stanovisko výboru České společnosti pro aterosklerózu k doporučením ESC/EAS pro diagnostiku a léčbu dyslipidemií z roku 2016. AtheroRev 2017; 2(3): 185–193.
35. Antoniou GA, Hajibandeh S, Hajibandeh S, et al. Meta-analysis of the effects of statins on perioperative outcomes in vascular and endovascular surgery. J Vasc Surg 2015; 61 : 519–532.e1. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jvs.2014.10.021>.
36. Sanders RD, Nicholson A, Lewis SR, et al. Perioperative statin therapy for improving outcomes during and after noncardiac vascular surgery. Cochrane Database Syst Rev 2013; (7): CD009971. Dostupné z DOI: <http://dx.doi.org/10.1002/14651858.CD009971.pub2>.
Labels
Geriatrics General practitioner for adults Orthopaedic prosthetics
Article was published inGeriatrics and Gerontology

2019 Issue 1-
All articles in this issue
- Statin therapy in elderly patients
- Úskalí farmakoterapie osteoartrózy u seniorů
- Sarcopenia, revised European diagnostic criteria 2018
- New criteria for diagnosis of malnutrition – what do they say?
- Compounding complications in a 87 year old patient with herpes zoster
- Intravenous administration of hugh doses of vitamin C
- The conditions for acquiring specialised qualifications in the field of geriatrics
- Geriatrics and Gerontology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Intravenous administration of hugh doses of vitamin C
- New criteria for diagnosis of malnutrition – what do they say?
- Sarcopenia, revised European diagnostic criteria 2018
- Statin therapy in elderly patients
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


