-
Medical journals
- Career
Hodnocení vztahu mezi prostředky predikující riziko pádu v rehabilitačním prostředí u pacientů po cévní mozkové příhodě
Authors: I. Fiedorová 1,2; E. Mrázková 1,3; H. Tomášková 1; M. Zádrapová 1,2
Authors‘ workplace: Ostravská univerzita Lékařská fakulta Ústav epidemiologie a ochrany veřejného zdraví, Přednosta: doc. MUDr. Rastislav Maďar, Ph. D., MBA, FRCPS 1; Fakultní nemocnice Ostrava Klinika rehabilitace a tělovýchovného lékařství, Přednosta: doc. MUDr. Dalibor Pastucha, Ph. D., MBA 2; Krajská nemocnice Havířov Oddělení ORL a chirurgie hlavy a krku, Primářka: MUDr. Eva Mrázková, Ph. D. 3
Published in: Prakt. Lék. 2022; 102(2): 83-89
Category: Of different specialties
Overview
Úvod: Následky cévní mozkové příhody (CMP) mohou vést k poruše balančních schopností spojených s vysokým rizikem pádu v prostředí nemocnice i po propuštění. K identifikaci míry rizika pádu existuje mnoho heterogenních nástrojů. Hodnocení vztahů nejčastěji používaných testů může vést k vysvětlení jejich použitelnosti v praxi. Cíl: Posouzení vztahu mezi vybranými nástroji používanými v klinické praxi rehabilitačního prostředí, hodnotící riziko pádu u pacientů po CMP a potvrzení platnosti tohoto vztahu při kognitivní dysfunkci.
Metodika: Prospektivní průřezová studie byla realizována na souboru 84 pacientů (42 žen, věk 66,7 ± 9,36 let) po ischemické CMP ≤ 3 měsíce s dobou sledování 6 měsíců. U všech pacientů byla provedena přístrojová posturografie (test somatosenzorické organizaceSOT), klinický test (Berg Balance Scale – BBS), ošetřovatelský screening (Riziko pádu dle Juráskové – RPJ) a dotazník subjektivního hodnocení strachu z pádů (Falls Efficacy Scale International – FESI). Kognitivní funkce byly posouzeny Montrealským kognitivním testem. Korelace mezi sledovanými testy byla stanovena Spearmanovým korelačním koeficientem na hladině významnosti 5 %.
Výsledky: Primárně byla korelace hodnocena na celém souboru a následně u skupin s potvrzeným a nepotvrzeným kognitivním deficitem. Ve všech uvedených případech byla prokázána statisticky významná negativní korelace mezi SOT a FESI; BBS a FESI, pozitivní korelace mezi SOT a BBS. Ošetřovatelský screening RPJ prokázal statisticky významnou korelaci, pouze v případě hodnocení skupiny s nepotvrzeným kognitivním deficitem, v ostatních případech byla korelace statisticky nevýznamná.
Závěr: Zvýšené obavy z pádu u studované populace pacientů po CMP mají statisticky významnou souvislost s nízkou úrovní balance, což je platné v celém souboru, ale i ve skupině pacientů s potvrzeným kognitivním deficitem. Ošetřovatelský screening nevykazoval statisticky významnou korelaci se nástroji k posuzující balanci.
Klíčová slova:
cévní mozková příhoda – riziko pádu – hodnocení rizika pádu
ÚVOD
I přes významné pokroky v diagnostice i léčbě je cévní mozková příhoda (CMP) stále celosvětově jednou z hlavních příčin úmrtnosti, invalidity, funkčních poruch a kognitivních deficitů (1). Jednou z pozdních komplikací po CMP jsou pády, jejich incidence je uváděna v relativně širokém rozmezí 13–73 % (2–4). Nejvyšší četnost pádů je udávána v období časné fáze po propuštění a do 1 roku, obecně je riziko ohrožení pádem 1,8krát vyšší než u populace stejného věku (5). Zkušenost s pády na rehabilitačním oddělení má 15–37 % pacientů (6, 7). Následky pádů způsobují různou míru zranění, další funkční omezení a v konečném důsledku ztrátu nezávislosti, snižují kvalitu života na úrovni jedince s projekcí do socioekonomické oblasti na úrovni jedince i celé společnosti (2, 8). Vlivem pádu a opakovaných pádů, může dojít u 32–83 % případů k rozvoji fenoménu strachu z pádů (Fear of Falling – FOF) (9, 10). Strach a subjektivní pocit ztráty sebejistoty při provádění denních činností vedou k cílené redukci pohybové aktivity, poruchám funkční stability a mobility, sociální izolaci, postupné ztrátě nezávislosti a syndromu z imobility (9).
Pacienti po CMP jsou specifickou pády ohroženou skupinou, která vyžaduje rehabilitaci. Nejčastějšími důvody přijetí těchto pacientů je rehabilitace zaměřená na deficit v mobilitě, stabilitě, hybnosti, koordinace, kondice, poruchy senzorických a kognitivních funkcí (7, 8). Současně jsou tyto modality v různé míře prokázanými rizikovými faktory pádů, které je potřeba při hodnocení rizika pádů zohlednit (11, 12). Vzhledem k tomu, že právě v prostředí rehabilitace je pacient úmyslně tlačen do limitů svých schopností, aby mohl dosáhnout co nejvyšší úrovně funkční nezávislosti, je zde frekvence pádů více pravděpodobná (2, 7, 13).
Současné studie posuzující nástroje k hodnocení rizika pádu orientovaných na populaci pacientů po CMP jsou zaměřeny zejména na akutní ošetřovatelskou péči, na rehabilitační prostředí bylo směrováno jen několik studií (7, 8, 14). V České republice je ve zdravotnických zařízeních realizována identifikace rizika pádu podle Národního ošetřovatelského postupu prevence pádů a postup při zranění způsobených pády vydaným Ministerstvem zdravotnictví ČR (15). Podle uvedeného postupu si poskytovatel zdravotních služeb vybírá k hodnocení rizika pádu nástroj, který je doporučen. Jedná se o Morse Fall Scale pro v oblast akutní péče a dále Hodnocení rizika pádu podle Conleyové upraveno Juráskovou (Riziko pádu dle Juráskové – RPJ) (15, 16). Uvedené škály jsou obecné a jejich použitelnost u pacientů po CMP v rehabilitačním prostředí nebyla dosud ověřena.
Nejčastěji studovanými faktory potvrzující riziko pádu jsou poruchy balančních schopností ve statických a dynamických aktivitách či špatná posturální kontrola, které následně významně ovlivňují rovnováhu, vnímání a soběstačnost (3–6). K detekci balanční poruch lze použít standardizované klinické testy a posturografii. Mezi nenáročné klinické testy na vybavení a čas jsou frekventovaně zmiňovány Berg Balance Scale, Timed Up and Go, Postural Assessment Scale for Stroke Patients, Tinetti scale, BEST test a další. Nevýhodou těchto testů může být různá míra subjektivity způsobená hodnotitelem. V současné literatuře jsou také zmiňovány heterogenní výsledky o jejich použitelnosti (17). Hodnocení optimální rovnováhy by mělo zahrnovat objektivní a kvantitativní měření. Jednou z nejběžnějších doporučených objektivních technik je přístrojové měření rovnováhy (posturografie), kde je výhodou možnost použití referenčních hodnot (17). Současné studie doporučují k posouzení rovnováhy a motorické kontroly provádět také hodnocení kognitivních funkcí. Bylo prokázáno, že pacienti s kognitivní poruchou mají horší rovnováhu a vyšší riziko pádu (18).
Primárním cílem této práce bylo hodnocení vztahu mezi prostředky posuzující riziko pádu pacientů po CMP z kategorie přístrojové posturografie (test somatosenzorické organizace – SOT), klinických testů (Berg Balance Scale – BBS), ošetřovatelského screeningu (Hodnocení rizika pádů u pacienta dle Juráskové – RPJ) a dotazníku k objektivizaci fenoménu strachu z pádů (česká verze dotazníku The Falls Efficacy Scale International – FESI). Sekundární cíl byl orientován na potvrzení platnosti tohoto vztahu v kategorii pacientů s potvrzeným a nepotvrzeným kognitivním deficitem po rozdělení původního souboru.
SOUBOR PACIENTŮ
Prospektivní průřezová studie byla realizována u hospitalizovaných pacientů na rehabilitačním oddělení v období od září 2018 do února 2021. Z celkového počtu hospitalizovaných pacientů za dané období (n = 1083) mělo 230 pacientů diagnózu ischemickou CMP, do studie vstoupilo 102 pacientů. Studovanou populací byli pacienti po první ischemické CMP ≤ 3 měsíce (n = 102), kteří splnili vstupní kritéria k zařazení do studie: věk 40–79 let, kompenzovaný stav, spolupracující, úroveň funkční mobility dle Funkční kategorizace chůze (Functional Ambulation Categories – FAC) 3 až 5, schopnost stoje bez opory do 5 minut. Vylučovací kritéria: věk ≤ 40 a ≥ 79, dekompenzovaný stav, těžká fatická porucha, nespolupráce, neschopnost chůze a stoje do 5 minut.
METODIKA
Sběr dat zahrnoval demografické údaje (věk, pohlaví), klinické charakteristiky CMP (lokalizace ischemie, terapie CMP) a funkční charakteristiky (tab. 1). Provedení testů probíhalo v rozmezí 2 dnů. V den přijetí hodnotily zkušené sestry úroveň rizika pádů pomocí prostředku RPJ, ergoterapeut provedl Montrealský kognitivní test (MoCA) a klinický test BBS. Následující den měřil vyškolený fyzioterapeut přístrojovou posturografii SOT a formou strukturovaného rozhovoru byl s pacientem vyplněn dotazník subjektivního hodnocení strachu z pádů FESI.
Table 1. Charakteristika souboru 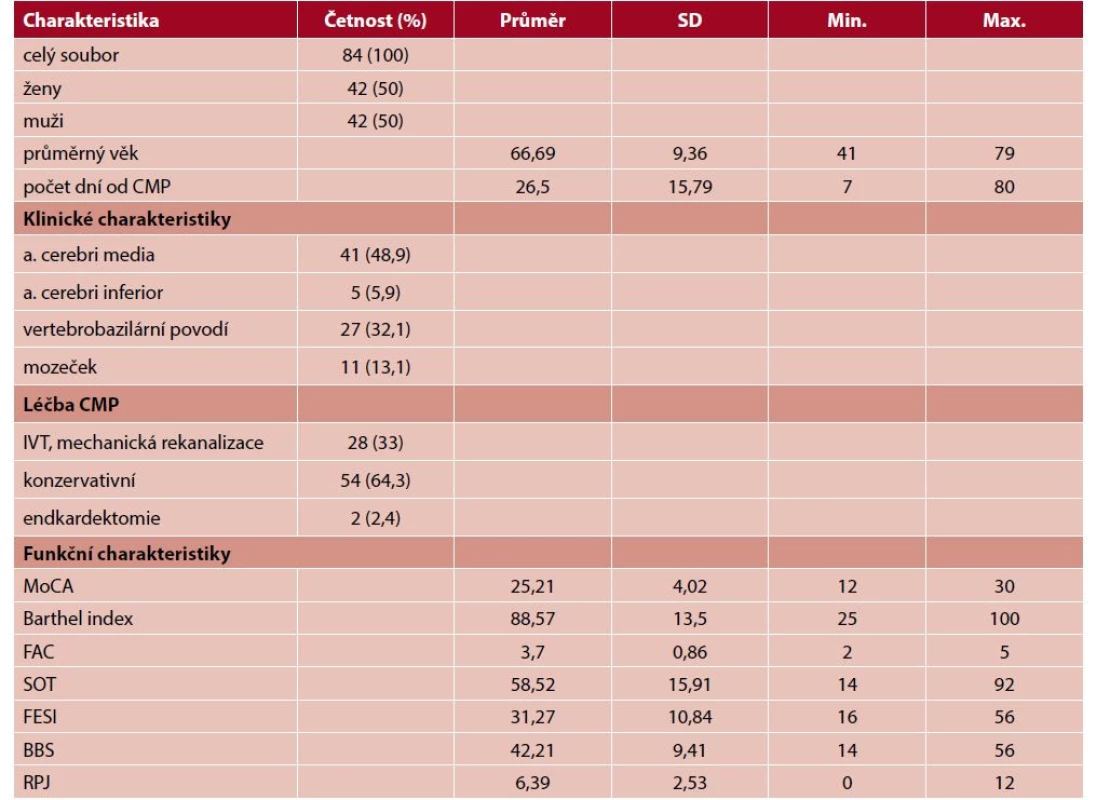
IVT – intravenózní trombolýza, MoCA – Monteralský kognitivní test, FAC – Functional ambulantion Categories, SOT – Test somatosenzorické organizace, FESI – Falls Efficacy Scale International, BBS – Berg Balance Scale, RPJ – Riziko pádu podle Juráskové Hodnocení rizika pádů u pacienta dle Juráskové je modifikací původní verze Škály podle Conleyové (16). Obsahuje deset domén zaměřených na obecné zevní a vnitřní rizikové faktory, které jsou bodově hodnoceny: dezorientace, deprese, demence (3 body); věk nad 65 let (1 bod), předchozí pád (1 bod), zrakový a sluchový problém (1 bod), medikace (1 bod), soběstačnost (úplná 0, částečná 1, nesoběstačnost 2 body), schopnost spolupráce (spolupracující 0, částečně spolupracující 1, nespolupracující 2), nucení na močení (1 bod), porucha spánku (1 bod), závratě (3 body). Součet bodů podává informaci o úrovni riziku pádu v bodových intervalech: 0 až 4 bez rizika, 5 až 13 střední riziko, 14 až 18 vysoké riziko.
Úroveň kognitivních funkcí byla hodnocena českou verzí Montrealského kognitivního testu (MoCA). Tento nástroj umožňuje časnou detekci kognitivní poruchy, může včas zachytit i mírnou demenci (19). Obsahuje jedenáct úkolů v osmi doménách, bodové rozmezí je 0 až 30 bodů. V naší studii byly použity hraniční hodnoty pro kognitivní deficit ≤ 26 bodů (19).
Klinický test BBS objektivizuje statickou a dynamickou balanci ve 14 úkolech, které jsou skórovány podle výkonu (0 neprovede, 4 nejvyšší úroveň funkce), maximum dosažení je 56 bodů. Výsledné bodové skóre lze kategorizovat do skupin vyjadřujících pravděpodobnost rizika pádu v procentech: 10, 11, 16, 31 a 54 %. Původně byla BBS vyvinuta pro použití u starších dospělých, nicméně je využitelná u pacientů po CMP (20).
Přístrojová posturografie umožňuje přesné objektivní hodnocení dílčích aspektů posturální kontroly. SOT představuje vyšetření efektivity stabilizace stoje v závislosti na změně senzorických vjemů k určení podílu vizuálního, vestibulárního a somatosenzorického systému na posturální stabilizaci ve vzpřímeném bipedálním stoji. V systému Smart Balance Manager (verze 9.0, Neurocom) bylo testováno šest situací ve třech opakováních (stoj otevřené oči, stoj zavřené oči, otevřené oči s pohybem prostředí, otevřené oči s pohybem plošiny, zavřené oči s pohybem plošiny, otevřené oči s pohybem prostředí a plošiny), každý pokus trval 20 sekund. Výsledné hodnoty pohybu center of pressure jsou softwarem porovnávány s normativními hodnotami zdravých jedinců vzhledem k věku, výšce a hmotnosti. Finální kompozit bodů je ukazatelem úrovně stability, vyšší hodnota předpokládá lepší posturální stabilitu. Ve vztahu k pádům lze hodnotu kategorizovat do tří úrovní: bez poruchy stability (nad 95. percentil), nestabilita s rizikem pádu (pod 75. percentil a riziko pádu s poraněním (pod 25. percentil) (21).
K identifikaci míry FOF byla použita česká validovaná verze dotazníku Falls Efficacy Scale International (FESI) (22). Intervalové rozdělení určuje míru subjektivní obavy z pádu při provádění aktivit denního života v 16 situacích, které jdou bodovány (1 žádné obavy, 2 trochu se obává, 3 dost se obává, 4 velmi se obává pádu). Výsledné bodové intervaly 28 až 64 vysoké, 20 až 27 střední a 16 až 19 nízké obavy z pádu.
Sběr dat probíhal prospektivně během hospitalizace a po dobu 6 měsíců od propuštění. V období hospitalizace evidoval ošetřovatelský personál četnost pádů a okolnosti jejich vzniku. Po dobu 6 měsíců od propuštění byli pacienti, eventuálně jejich pečovatelé, pravidelně každý měsíc kontaktováni ke zjištění výskytu pádu. Pád byl definován jako neočekávaná událost, při které se osoba neplánovaně ocitne na podlaze či jiném níže uloženém vodorovném povrchu (15).
Statistická analýza dat byla zpracována v programu Stata (verze 13). Demografické charakteristiky souboru a výsledné hodnoty jednotlivých testů byly interpretovány jako četnost, průměr, směrodatná odchylka, minimální a maximální hodnoty (viz tab. 1). Hodnocení vztahu mezi vybranými prostředky SOT, FESI, BBS a RPJ byly vyhodnoceny Spearmanovým korelačním koeficientem na hladině významnosti 5 %. Míra korelace byla hodnocena jednak na celém souboru pacientů a také po jeho rozdělení na skupinu s potvrzeným a skupinu s nepotvrzeným kognitivním deficitem. Ke zjištění rozdílu mezi skupinami na základě výskytu kognitivního deficitu byl proveden Mannův-Whitneyův test.
VÝSLEDKY
Z celkového počtu 102 pacientů bylo ve sledovaném období vyřazeno 18 jedinců (dva vystoupili ze studie, šest pacientů nedokončilo test SOT, v pěti případech došlo k opakovanému CMP, v pěti případech došlo k úmrtí). Do finální statistické analýzy bylo zahrnuto 84 pacientů (42 žen, 42 mužů). V průběhu hospitalizace utrpělo minimálně jeden pád 10 (12 %) pacientů, za celé období sledování upadlo 32 (38 %) pacientů. Žádné obavy z pádů vyjádřilo 12 (15 %) pacientů, střední obavy z pádu 28 (33 %) a vysoké obavy 44 (53 %) jedinců. Kognitivní deficit byl prokázán u 27 (32 %) pacientů. Porucha balančních schopností byla na našem souboru objektivizována u 58 pacientů (69 %) prostřednictvím SOT. BBS potvrdilo vysoké riziko pádu u dvou (2,4 %) pacientů, střední riziko pádu u 27 (33 %) a nízké riziko u 55 (65,4 %). V ošetřovatelském screeningu nebyl žádný pacient vyhodnocen jako vysoce rizikový k pádu, 66 pacientů bylo v kategorii střední riziko pádu (79 %) a bez rizika 18 (21 %) jedinců.
Primárním výstupem studie byly výsledky korelace mezi jednotlivými testy na celém souboru pacientů, které jsou prezentovány v tabulce 2. Byla prokázána statisticky významná negativní korelace mezi SOT a FESI; BBS a FESI, pozitivní korelace byla významná ve vztahu mezi SOT a BBS a v případě FESI a RPJ. Statisticky nevýznamný byl vztah mezi RPJ a SOT i RPJ s BBS.
Table 2. Hodnoty korelace mezi SOT, FESI, BBS, RPJ 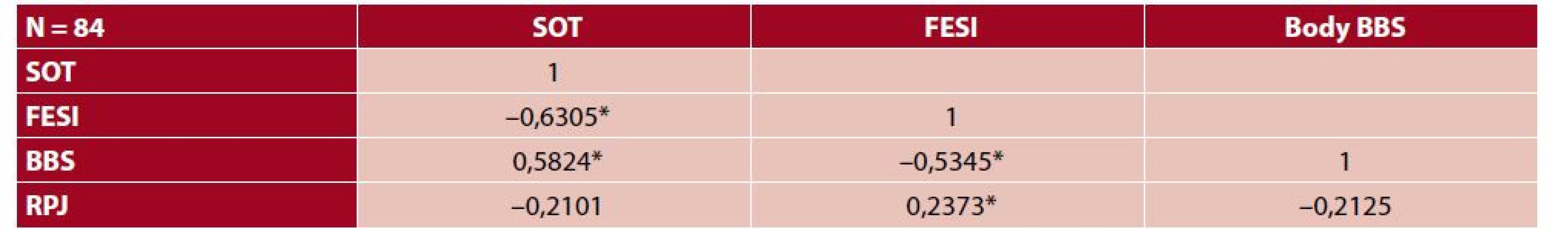
*p < 0,05 Výsledky sekundárního výstupu prokázaly, podobně jako v celém souboru, u skupiny pacientů bez kognitivního deficitu statisticky významnou negativní korelaci mezi SOT a FESI; FESI a BBS, pozitivní korelaci mezi SOT a BBS. V případě RPJ ve vztahu k SOT byla verifikována statisticky významná negativní korelace, statisticky nevýznamný byl vztah k dotazníku FESI i k BBS. U skupiny pacientů s potvrzeným kognitivním deficitem byla platná statistická významnost v korelaci mezi SOT a FESI a BBS jako u skupiny bez kognitivního deficitu. Statisticky nevýznamný vztah byl potvrzen mezi RPJ se SOT, FESI i BBS. Hodnoty korelace jsou uvedeny v tabulce 3.
Table 3. Hodnoty korelace mezi SOT, FESI, BBS, RPJ po rozdělení podle kognitivního deficitu 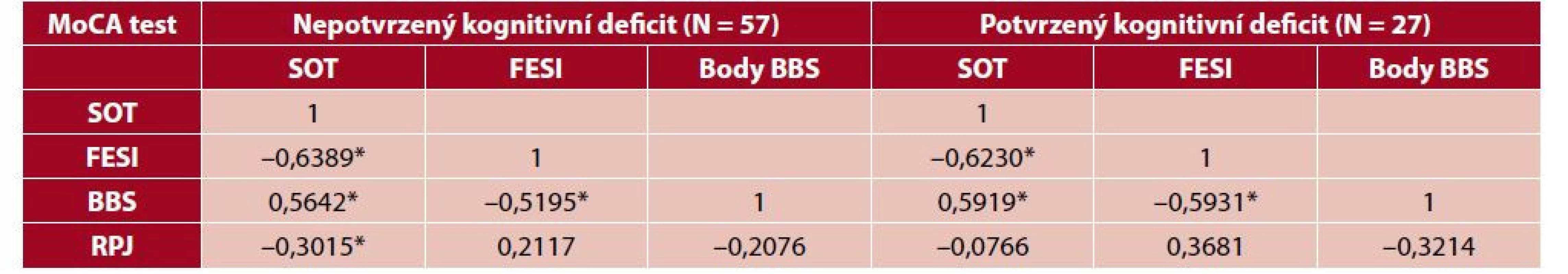
*p < 0,05 Ke zjištění rozdílu mezi skupinami na základě výskytu kognitivního deficitu byl proveden Mannův-Whitneyův test (tab. 4). Dle výskytu kognitivního deficitu byl zjištěn statisticky významný rozdíl jen u klinického testu BBS (p = 0,037). Vyšší hodnoty skóre BBS byly zjištěny u osob bez kognitivního deficitu. U ostatních měřících nástrojů rozdíly nebyly statisticky významné.
Table 4. Srovnání mezi skupinami (Mannův-Whitneyův test) 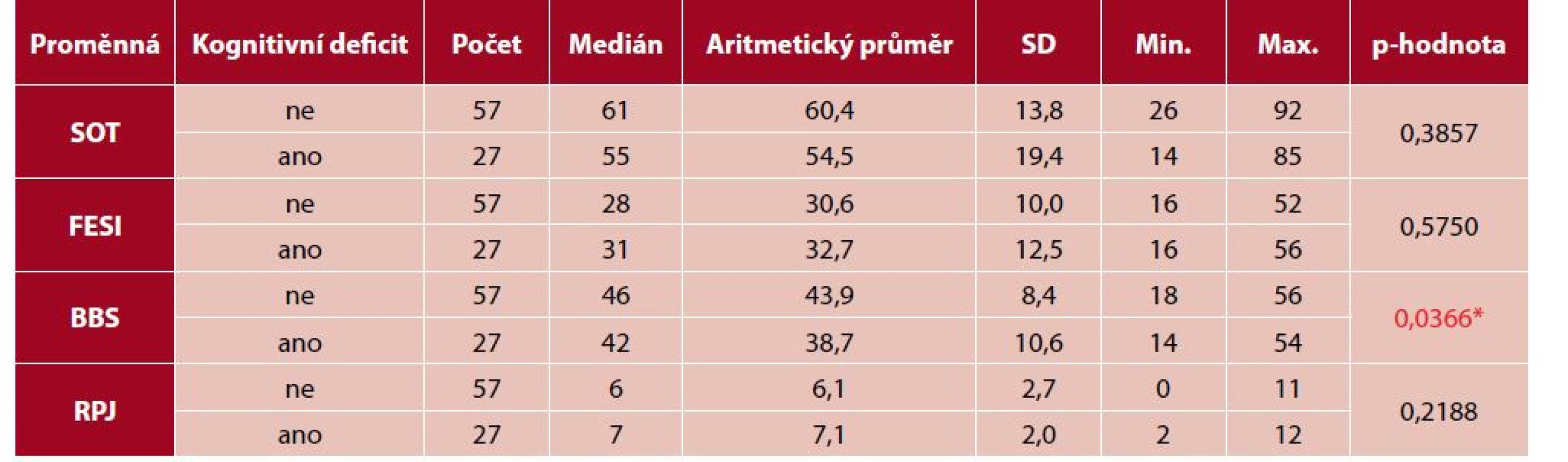
*p < 0,05 DISKUZE
Studie hodnotila vzájemné vztahy mezi přístrojovým vyšetřením stability, klinickým testem stability, dotazníkem k subjektivnímu hodnocení obav z pádu a nástrojem pro ošetřovatelský screening rizika pádu u pacientů po CMP. Podstatným zjištěním předložené práce bylo, na základě výpočtu korelace, potvrzení statisticky významného vztahu mezi naměřenými parametry testů hodnotících balanci a dotazníkem FESI posuzujícího míru obav z pádu. Z těchto vztahů lze předpokládat, že dobrá úroveň balančních schopností je spojena s nízkými subjektivními obavami z pádu. Podobný výsledek byl potvrzen také ve studii Oguz et al. (2017) na 70 pacientech s rozvinutou hemiparézou po CMP v chronickém stadiu (23). Studie provedená autory Larén et al. (2018) na souboru 462 pacientů po CMP v časném období rehabilitace dokládá, že strach z pádů, který byl potvrzen u 51 % pacientů, je spojen s nízkou úrovní posturální kontroly a dále v souvislosti s ženským pohlavím a používáním pomůcek chůzi (10). Strach z pádů byl v této studii hodnocen pouze přímým dotazem, zda se pacient obává pádu, či nikoliv. V našem souboru vyjádřilo strach z pádu prostřednictvím dotazníku FESI střední obavy 33 % pacientů a vysoké obavy 53 %. Schinkel et al. (2015) ve své studii připouští, že FOF je u jedinců po CMP běžný, ale nebyl zjištěn kauzální vztah mezi subjektivní jistotou, kontrolou rovnováhy a chůzí, který ověřovali porovnáním skupiny pacientů s potvrzeným FOF (84 jedinců) a bez FOF (124 jedinců) (24). Studie autorů Park et al. (2021), která se zaměřovala na výzkum prediktorů ovlivňující FOF při provádění denních aktivit, identifikovala jako významný faktor sníženou úroveň svalové síly dolních končetin, ženské pohlaví a deprese (25).
V naší studii jsme předpokládali pozitivní korelaci mezi SOT a BBS, vzhledem k tomu, že oba testy jsou zaměřeny na testování balančních schopností. V uvedených výsledcích byla potvrzena pozitivní korelace na celém souboru, která byla platná v obou skupinách při rozdělení na přítomnost kognitivního deficitu. I přes tento platný vztah, je potřeba zachovat kritickou rozvahu při výběru nástroje k testování balančních schopností u pacientů po CMP. Vzhledem široké popularitě používání BBS a heterogenitě studií je některými autory doporučováno použití ještě dalšího nástroje ke stanovení rizika pádu z důvodů stropového a podlahového efektu tohoto testu (20, 26). V souladu s předchozími nálezy je doporučováno pro klinickou praxi použití přístrojové posturografie vedle klinických testů stability (27).
Platnosti vztahů mezi SOT, BBS a FESI dokládají použitelnost těchto nástrojů i u pacientů s potvrzeným kognitivním deficitem oproti využitelnosti RPJ. Přestože škála RPJ obsahuje domény, které mají vztah k aktivitám denního života i směrem ke kognitivním funkcím, byly výsledné hodnoty v korelaci s prostředky hodnotící balanci omezené. Významná korelace byla potvrzena pouze s nástrojem FESI v případě hodnocení celého souboru a se SOT v případě skupiny bez kognitivního deficitu. Ve skupině s potvrzeným kognitivním deficitem nebyla korelace potvrzena s ostatními nástroji. Lze tedy předpokládat, že některé domény RPJ nemají pravděpodobně vztah k posturální stabilitě, přesto mohou být významnými rizikovými faktory odpovědnými za pády. Z těchto výsledků usuzujeme, že RPJ při použití u pacientů po CMP, zvláště s potvrzeným kognitivním deficitem, je pouze orientační a vyžaduje přehodnocení psychometrických vlastností a klinické validity. V současné literatuře nebyly nalezeny studie používající RPJ, které by mohly být komparovány s našimi výsledky u zvolené populace v rehabilitačním prostředí. Často studovaným prostředkem k predikci pádů v kategorii ošetřovatelského screeningu je Morse Falls Scale (MFS), která je v českém zdravotnictví používána (15). Její prediktivní hodnoty se ovšem liší v klinických podmínkách, senzitivita je uváděna v rozmezí 31–98 % a specificita 8–97 % (16, 28). V retrospektivní validační studii na 931 pacientech v podmínkách rehabilitačního prostředí byla MFS posuzována ve srovnání s prostředkem Casa Colina Fall Risk Assessment Scale, který se zdá být klinicky významnějším nástrojem pro predikci pádů než MFS (11). V prospektivní kohortové studii na 220 účastnících po CMP byly porovnávány nástroje Stroke Assessment of Fall Risk (SAFR), který zahrnuje položky související s neurologickými deficity specifickými pro CMP, a Škálu MFS, která tyto položky nezahrnuje. Studie ukázala, že SAFR byl významně spojen s rizikem pádu a měl lepší diskriminaci mezi padajícími a nepadajícími než MFS (29).
V předchozích studiích byly opakovaně popsány prediktory pádů ve vztahu k chůzi (2, 4, 5). Objektivizace dynamické stability souvisí s testováním chůze, která v případě naší studie nebyla posuzována ve specifických parametrech chůze (čas, rychlost, kinetická analýza atd.), ale byla vyjádřena jako jedno ze vstupních kritérií formou úrovně funkční nezávislosti chůze podle FAC v rozmezí 3 až 5.
FAC je hodnocena pozorováním chůze na vzdálenost 15 m, rozsah škály je v rozmezí 0 až 5:
0 – pacient není schopen chůze
1 – potřebuje dopomoc dvou a více osob
2 – schopen chůze s jednou osobou, vyžaduje manuální kontakt a asistenci při přenášení váhy
3 – chůze s použitím opěrné pomůcky či supervizí
4 – chodící samostatně, nezvládá schody a terén
5 – samostatná chůze po jakémkoliv povrchu včetně schodů
Spolehlivost a validita FAC u pacientů po CMP byla potvrzena v několika studiích (30). Algoritmus pro výběr vhodného testu balančních schopností právě na základě úrovně FAC byl doporučen v retrospektivní studii na 62 pacientech po CMP autory Goljar et al. (2019). Podle jejich výsledků jsou prostředky BBS a Postural Assessment Scale for Stroke dostatečně citlivé u pacientů ve FAC 1 až 3, ale u kategorií funkčně nezávislých (4 až 5) lze významné změny rovnovážných funkcí detekovat použitím testů zaměřených na dynamickou balanci (např. Timed Up and Go) (13). Podle úrovně FAC a podobně i z úrovně soběstačnosti lze rovněž predikovat FOF, který je významně spojen s poruchou balančních schopností (9).
Hlavním limitem předložené studie je nízký počet jedinců, který může být příčinou jednak nepřesných výsledků, ale také znemožňuje zobecnění závěrů na vybranou populaci. Tato studie nezohledňovala další faktory související s pády pacientů po CMP a soustředila se pouze na přítomnost kognitivního deficitu. K lepšímu pochopení souvislostí ve vztahu k soběstačnosti a chůzi mohl být zařazen do hodnocení korelace některý z dynamických testů chůze (např. Timed Up and Go, dvouminutový test chůze) a testy soběstačnosti. Vzhledem k multidimenziolnální povaze pádů pacientů po CMP neexistuje ideální nástroj (z kategorie klinických testů i ošetřovatelského screeningu), který by dokonale posuzoval riziko pádu. Doporučuje se současné použití několika nástrojů a posouzení v rámci multiprofesního týmu, zejména u osob s kognitivními poruchami, kde riziko pádu velmi časté a mají různou etiologii (14).
ZÁVĚR
Výsledky studie potvrzují vtah mezi úrovní balance a strachem z pádu. S rostoucí hodnotou objektivních bodových skóre testů posuzujících balanci se snižují subjektivní obavy z pádu. Lze usuzovat, že zlepšení balančních schopností u pacientů po CMP může vést k eliminaci fenoménu strachu z pádů. V podmínkách rehabilitačního prostředí má použití prostředku Hodnocení rizika pádů u pacienta dle Juráskové u pacientů po CMP orientační screeningový charakter a vyžaduje přehodnocení jeho psychometrických vlastností a ověření klinické validity. Výsledky studie mohou být základní informací pro vytvoření algoritmu k výběru vhodných nástrojů k posouzení rizika pádů u pacientů po CMP v různých prostředích. Mohou také přispět ke zvýšení bezpečnosti pacientů po CMP.
ETICKÉ PRINCIPY
Autoři prohlašují, že studie na lidských subjektech byla provedena v souladu s etickými standardy. Studie byla schválena Etickou komisí Fakultní nemocnice Ostrava 27. září 2018, jednací číslo 773/2018. Všichni pacienti podepsali informovaný souhlas.
Konflikt zájmu: žádný.
adresa pro korespondenci:
Mgr. Iva Fiedorová
Klinika rehabilitace a tělovýchovného lékařství FN
Tř. 17. listopadu 1790/5, 708 52 Ostrava-Poruba
e-mail: iva.fiedorova@fno.cz
Sources
1. GBD 2017 Causes of death Collaboratosrs. Global, regional, and national age-sex-specific mortality for 282 causes of death in 195 countries and territories, 1980-2017: a systematic analysis for the Global Burden of Disease Study 2017. Lancet 2018; 392(10159): 1736–1788.
2. Batchelor FA, Mackintosh SF, Said CM, Hill KD. Falls after stroke. Int J Stroke 2012; 7(6): 482–490.
3. Persson CU, Kjellberg S, Lernfelt B, et al. Risk of falling in a stroke unit after acute stroke: The Fall Study of Gothenburg (FallsGOT). Clin Rehabil 2018; 32(3): 398–409.
4. Samuelsson CM, Hansson PO, Persson CU. Early prediction of falls after stroke: a 12-month follow-up of 490 patients in The Fall Study of Gothenburg (FallsGOT). Clin Rehabil 2019; 33(4): 773–783.
5. Minet LR, Peterson E, von Koch L, Ytterberg C. Occurrence and predictors of falls in people with stroke six-year prospective study. Stroke 2015; 46(9): 2688–2690.
6. Nystrom A, Hellstrom K. Fall risk six weeks from onset of stroke and the ability of the prediction of falls in rehabilitation settings tool and motor function to predict falls. Clin Rehabil 2013; 27(5): 473–479.
7. Campbell GB, Matthews JT. An integrative review of factors associated with falls during post-stroke rehabilitation. J Nurs Scholarsh 2010; 42(4): 395–404.
8. Lee K-B, Lee J-S, Jeon I-P, et al. An analysis of fall incidence rate and risk factors in an inpatient rehabilitation unit: A retrospective study. Top Stroke Rehabil 2020; 28(2): 81–87.
9. Goh HT, Nadarajah M, Hamzah NB, et al. Falls and fear of falling after stroke: a case-control study. PM R 2016; 8(12): 1173–1180.
10. Laren A, Odqvist A, Hansson PO, et al. Fear of falling in acute stroke: The Fall Study of Gothenburg (FallsGOT). Top Stroke Rehabil 2018; 25(4): 256–260.
11. Thomas D, Pavic A, Bisaccia E, et al. Validation of fall risk assessment specific to the inpatient rehabilitation facility setting. Rehabil Nurs 2016; 41(5): 253–259.
12. Persson CU, Hansson P-O. Determinants of falls after stroke based on data on 5065 patients from the Swedish Väststroke and Riksstroke Registers. Sci Rep 2021; 11(1): 24035.
13. Goljar N, Rudolf M, Bizovicar N. Algorithm for selection of balance assessment tools in post-stroke patients. Int J Rehabil Res 2019; 42(3): 229–233.
14. Strini V, Schiavolin R, Prendin A. Fall risk assessment scales: a systematic literature review. Nurs Rep 2021; 11(2): 430–443.
15. Ministerstvo zdravotnictví ČR. Národní ošetřovatelský postup prevence pádů a postup při zranění způsobených pády [online]. Dostupné z: https://www.mzcr.cz/wp-content/ uploads/wepub/18576/40360/NOP%20Prevence%20 p%C3%A1d%C5%AF%20a%20postup%20p%C5%99i%20 zran%C4%9Bn%C3%ADch%20zp%C5%AFsoben%C3%BDch%20 p%C3%A1dy.pdf [cit. 2022-03-18].
16. Jedlinská M, Holmerová I. Hodnocení validity vybraných screeningových škál posuzujících riziko pádu u hospitalizovaných seniorů. Prakt. Lék. 2012; 92(7): 392–395.
17. Lendraitienė E, Tamošauskaitė A, Petruševičienė D, et al. Balance evaluation techniques and physical therapy in poststroke patients: A literature review. Neurol Neurochir Pol 2017; 51(1): 92–100.
18. Garcia-Rudolph A, Garcia-Molina A, Opisso E, et al. Cognition assessments to predict inpatient falls in a subacute stroke rehabilitation setting. Top Stroke Rehabil 2021; 28(1): 52–60.
19. Munthe-Kaas R, Aam S, Saltvedt I, et al. Test accuracy of the Montreal Cognitive Assessment in Screening for early poststroke neurocognitive disorder The Nor-COAST Study. Stroke 2021; 52(1): 317–320.
20. Kudlac M, Sabol J, Kaiser K, et al. Reliability and Validity of the Berg Balance Scale in the Stroke Population: A Systematic Review. Phys Occup Ther Geriatr 2019; 37(3): 196–221.
21. Genthon N, Gissot A-S, Froger J, et al. Posturography in patients with stroke: estimating the percentage of body weight on each foot from a single force platform. Stroke 2008; 39(2): 489.
22. Reguli Z, Svobodová L. Česká verze diagnostiky strachu z pádů u seniorů – FESI (Falls Efficacy Scale International). Studia sportiva 2011; 5(2): 5–12.
23. Oguz S, Demirbuken I, Kavlak B, et al. The relationship between objective balance, perceived sense of balance, and fear of falling in stroke patients. Top Stroke Rehabil 2017; 24(7): 527–532.
24. Schinkel-Ivy A, Inness EL, Mansfield A. Relationships between fear of falling, balance confidence, and control of balance, gait, and reactive stepping in individuals with sub-acute stroke. Gait Posture 2016; 43 : 154–159.
25. Park S, Cho O-H. Fear of falling and related factors during everyday activities in patients with chronic stroke. Appl Nurs Res 2021; 62 : 151492.
26. Lima CA, Ricci NA, Nogueira EC, et al. The Berg Balance Scale as a clinical screening tool to predict fall risk in older adults: a systematic review. Physiotherapy 2018; 104(4): 383–394.
27. Sawacha Z, Carraro E, Contessa P, et al. Relationship between clinical and instrumental balance assessments in chronic poststroke hemiparesis subjects. J Neuroeng Rehabil 2013; 10 : 95.
28. Bóriková I, Tomagová M, Miertová M, et al. Predictive value of the Morse Fall Scale. Cent Eur J Nurs Midw 2017; 8(1): 588–595.
29. Yang C, Ghaedi B, Campbell TM, et al. Predicting falls using the Stroke Assessment of Fall Risk Tool. Pm&R 2021; 13(3): 274–281.
30. Mehrholz J, Wagner K, Rutte K, et al. Predictive validity and responsiveness of the functional ambulation category in hemiparetic patients after stroke. Arch Phys Med Rehab 2007; 88(10): 1314–1319.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2022 Issue 2-
All articles in this issue
- Význam osobních vnitřních pocitů („gut feeling“) praktických lékařů při diagnostice onkologických onemocnění
- Výživa jako primární podpora imunity
- Zkušenosti pacientů s využíváním informačně komunikačních technologií v primární péči v době pandemie COVID-19
- Tele-rehabilitační intervence v domácí balanční léčbě
- Profesionální onemocnění hlášená v České republice v roce 2021
- Hodnocení vztahu mezi prostředky predikující riziko pádu v rehabilitačním prostředí u pacientů po cévní mozkové příhodě
- Kapitán Robert Falcon Scott (1868–1912) dosáhl jižního pólu „až“ jako druhý
- Nezapomínáte na prevenci? Přeočkování proti tetanu je stále důležité
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Výživa jako primární podpora imunity
- Význam osobních vnitřních pocitů („gut feeling“) praktických lékařů při diagnostice onkologických onemocnění
- Zkušenosti pacientů s využíváním informačně komunikačních technologií v primární péči v době pandemie COVID-19
- Profesionální onemocnění hlášená v České republice v roce 2021
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

