-
Medical journals
- Career
Možnosti rehabilitace pacientů s onemocněním COVID-19
Authors: M. Grünerová Lippertová; J. Pětioký; S. Šilhavá; T. Gueye; M. Dědková; Z. Nerandžič; B. Bakalář
Authors‘ workplace: Klinika rehabilitačního lékařství 3. LF UK a FNKV, Praha, Přednostka: prof. MUDr. Marcela Grünerová Lippertová, Ph. D. 1; Rehabilitační ústav Kladruby, Ředitel: Ing. Josef Hendrych, MBA 2; Klinika anesteziologie a resuscitace 3. LF UK a FNKV, Praha, Přednosta: doc. MUDr. František Duška, Ph. D. 3
Published in: Prakt. Lék. 2021; 101(1): 27-31
Category: Of different specialties
Overview
Základními cíli fyzioterapie u kriticky nemocných s onemocněním SARS-CoV-2 je snaha o zlepšení klinického stavu pacienta, zkrácení délky jeho pobytu na jednotce intenzivní péče a zabránění dlouhodobému nebo trvalému poškození, s co nejrychlejším návratem do běžného života. V akutní fázi onemocnění k tomu využíváme pasivních a asistovaných technik. Po stabilizaci kardiopulmonálních funkcí terapeutické spektrum rozšiřujeme o cílenou respirační terapii, včasnou mobilizaci a o individuálně zacílený rehabilitační program. Rehabilitace těchto pacientů by měla dále pokračovat i v domácím prostředí, a to i s využitím nových technologií distanční terapie a telerehabilitace.
Klíčová slova:
infekce SARS-Cov-2 – post-Covid rehabilitace – včasná mobilizace – rehabilitace – respirační a rekondiční fyzioterapie – distanční terapie – telerehabilitace
ÚVOD
Aktuální pandemie nás přivádí do situace, se kterou jsme v oblasti rehabilitace doposud nebyli konfrontováni. Infekce COVID-19 se může projevovat různými způsoby, a to nejen v plicích, ale také v jiných orgánových systémech. Místa projevu mimo jiné závisí na hustotě ACE-2 receptorů v tkáních, které umožňují viru vstoupit do buňky. Kromě přímých cytopatických účinků byly pozorovány zejména nadměrné imunitní reakce a oběhové poruchy v důsledku hyperkoagulace (1, 2). Nejčastěji se při této infekci setkáváme s respiračními problémy. Ve 2. týdnu nemoci se může vyvinout zápal plic, který může progredovat do ARDS (3). Kromě manifestace onemocnění v rámci respiračního traktu jsou to zejména neurologické a neuropsychiatrické komplikace, které vyžadují někdy i několikatýdenní rehabilitační intervenci. Bolesti hlavy, závratě a další poruchy, které naznačují neuroinvazivní vlastnosti viru, jsou v literatuře již mnohokrát popsány (4) stejně tak jako neuropsychiatrické syndromy (hlavně úzkostné poruchy, deprese a nespavost) (5) a případy s akutní nekrotizující hemoragickou encefalopatií a meningitidou (6). Kromě toho byly popsány poruchy v oblasti periferního nervového systému, jako jsou případy syndromu Guillaina-Barrého a Millera-Fishera (7, 8). Velký význam pro cílenou komplexní rehabilitaci těchto pacientů mají také v rámci infekce se manifestující kardiovaskulární onemocnění, včetně poškození myokardu formou myokarditidy, akutního infarktu myokardu, srdečního selhání, srdečních arytmií a žilních tromboembolických příhod (9). Patologicky zvýšená srážlivost krve je spojena s těžkými průběhy COVID-19 a se zvýšeným rizikem tromboembolizace jak v oblasti plicní, tak v oblasti dolních končetin. Cerebrovaskulární embolie poté vedou k poruchám mozkového prokrvení se všemi možnými následky, jak nám jsou známé od pacientů s CMP (10).
VYSOKÉ RIZIKO KOMPLIKACÍ
Riziko komplikací těžkých stavů a často dlouhodobé hospitalizace vyžaduje včasnou rehabilitační péči, která probíhá již na odděleních intenzivní péče. Zde nejprve formou včasné mobilizace, která je prováděna fyzioterapeuty v kooperaci s ošetřovatelskou péčí (obr. 1, 2). Kompletní ochrana terapeutů činí terapii náročnou časově, fyzicky i psychicky. V této souvislosti je důležité zmínit především respirační fyzioterapie, které generují aerosol a zvyšují riziko přenosu infekce. K těmto patří manuální techniky (perkuse a manuálně asistovaný nácvik vykašlávání), mobilizační terapie provokující kašel a vykašlávání sputa, využití mechanických odporových a exuflačních pomůcek (CoughAssist) a vibračních vest (MetaNeb/Percussionaire a jiné). Proto byly v posledním půlroce vypracovány inovativní modifikované respirační a fyzioterapeutické metody (bez zvýšení rizika přenosu infekce), které jsou v souladu se současnými hygienickými předpisy pro COVID-19 (11, 12) a mohou významně přispět k léčbě a rehabilitaci nemocných.
Image 1. Práce fyzioterapeuta na Covidové jednotce vyžaduje mimořádné fyzické i psychické nasazení 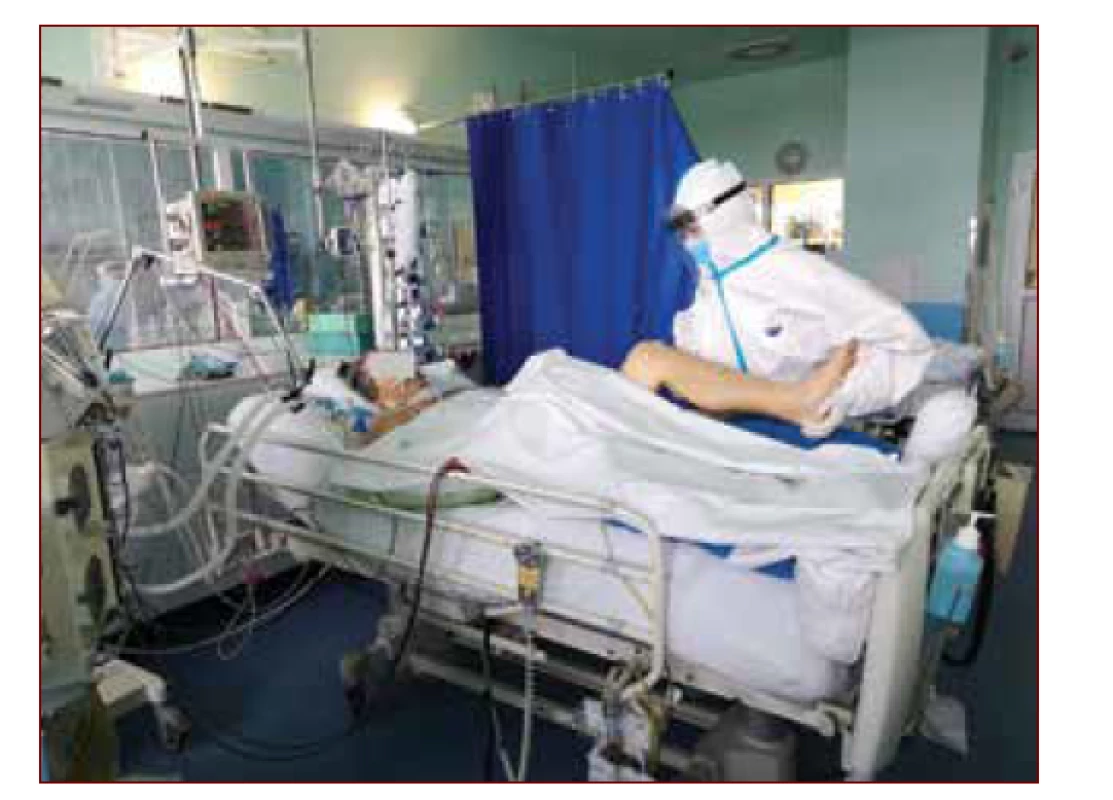
Image 2. Rehabilitační lékař po konziliu na Covidové jednotce indikuje překlad na postcovidovou rehabilitaci na Klinice rehabilitačního lékařství FNKV 
Klinické syndromy spojené s infekcí COVID-19 (pneumonie, ARDS) obvykle nevedou ke zvýšené sekreci. Nicméně může docházet ke snížení mukociliární clearance a k retenci sekretů, z tohoto důvodu jsou drenážní techniky nedílnou součástí včasné respirační fyzioterapie. Nedoporučují se drenážní techniky pracující s krátkým odpojením od ventilátoru (např. positive expiratory pressure – PEP) nebo mechanická podpora odkašlávání (CoughAssist), místo toho lze použít manuální techniky, jako je komprese hrudníku nebo výdechové vibrace hrudníku (expiratory chest wall vibrations – CWV). Účelem těchto technik je zvýšit výdechový tok a vytvořit takzvanou „airflow bias“, přičemž jsou sekrety odváděny do centrálních dýchacích cest, z nichž jsou odstraněny odsátím (13). V případě ventilovaných pacientů, kteří jsou při vědomí a mohou postupovat podle pokynů, lze ke zvýšení výdechového respiračního toku použít běžné techniky sekreční mobilizace, jako je aktivní cyklus dechových technik (active cycle of breathing – ACBT), autogenní drenáž (AD) nebo manuální podpora kašle prostřednictvím břišního tlaku (manually assisted cough – MAC) (14). Cílem respirační fyzioterapie v časné fázi je u těchto nemocí v první řadě zlepšení výměny dýchacích plynů (optimalizace ventilačně-perfuzního poměru – V/Q), prevence a léčba atelektáz, zlepšení expektorace sekretů a prevence oslabení dýchacích svalů.
Další fyzioterapeutické úkoly obsahují zejména prevenci následků imobility, jako jsou dekubity, tromboembolická nemoc a prevence rozvoje kontraktur a svalové atrofie. Zejména včasná rekondice (posílením svalů trupu a končetin) s obnovou a udržením mobility patří k důležitým terapeutickým cílům. K následkům částečně dlouhodobé imobility patří také vznik bolestivých stavů (komplexního regionálního bolestivého syndromu, vertebroalgického syndromu) a neuropatické bolesti, které můžeme využitím metod fyzioterapie a fyzikální terapie pozitivně ovlivnit. V kooperaci s oborem ergoterapie pracujeme na zachování funkční soběstačnosti, využíváme možností kognitivní rehabilitace, zejména v oblasti poruch paměti a pozornosti, se kterými je konfrontována celá řada pacientů nejen s těžkým průběhem onemocnění. Významnou prevencí možného rozvoje depresivních stavů a úzkosti je včasná psychoterapeutická intervence.
FÁZE VČASNÉ REHABILITACE
Řada studií prokázala, že včasná fyzioterapie pacientů na odděleních intenzivní péče zkracuje délku pobytu v nemocnici, snižuje mortalitu a morbiditu. Adekvátně prováděná rehabilitace prokazatelně vede ke zlepšení hemodynamické reaktivity, reedukaci pohybových stereotypů a ke zlepšení kvality života (15, 16). Klinicky ověřené postupy včasné mobilizace se s modifikacemi dají integrovat i do péče o pacienty s COVID-19. Fyzioterapii zahajujeme po dohodě s ošetřujícím lékařem a v jeho indikaci již během prvních 72 hodin od příjmu na oddělení intenzivní péče. Obecně lze techniky včasné mobilizace rozčlenit na pasivní, asistované a aktivní.
Metody pasivní
K metodám pasivní rehabilitace patří zejména polohování, které je efektivní technikou na zlepšení ventilace (při lehkých a středně těžkých stavech polohování na boku po dobu 2 hodin se zvednutou horní částí těla o 30–45 °, u pacientů se středně těžkými až těžkými poruchami oxygenace (PaO2/FiO2 < 150 mmHg) je doporučeno polohování v pronační poloze po dobu až 12 hodin denně), techniky pasivní respirační fyzioterapie, pasivní pohyb horních a dolních končetin ve všech segmentech (udržení rozsahu pohybu), pasivní cycling (cyklický pohyb dolních končetin pomocí lůžkového motomedu), pasivní transfer (do vozíku/polohovacího křesla), vertikalizace a mobilizace (stavěcí stůl, pokud možno s asistovanou simulací lokomoce), funkční elektrická stimulace svalstva končetin. K novým terapeutickým možnostem patří také funkční proprioceptivní (vibrační) stimulace, která umožnuje iluzorní vnímání zejména lokomočních pohybů. Právě u pacientů se středně těžkými až těžkými poruchami oxygenace (PaO2/FiO2 < 150 mmHg) je výhodou využití proprioceptivní stimulace pomocí iluzorních pohybů (systém Vibramoov®), které nezvyšují spotřebu O2 (VO2) ani srdeční výdej (CO).
Metody asistované
Pokud je pacient již alespoň částečně schopen spolupráce, využíváme možností asistované/aktivní rehabilitace (s dopomocí terapeuta), která zahrnuje nácvik mobility na lůžku (otáčení), vertikalizaci do sedu a stoje, trénink stability v sedu a/nebo ve stoji, asistovaný cycling a další možnosti funkční stimulace a podle možností s využitím roboticky asistované rehabilitace pro nácvik lokomoce. Velmi důležitá je se stoupající schopností kooperace pacienta možnost rozšíření metod respirační fyzioterapie (prohloubené dýchání, lokalizované dýchání, posílení expektorace, posílení dýchacích svalů).
Metody aktivní
Se zlepšujícím se stavem pacienta přecházíme k aktivním formám rehabilitace. Pro optimalizaci ventilace se doporučují specializované metody respirační fyzioterapie, jako jsou dechová cvičení (deep breathing exercises – DBE) sestávajících z pomalých, hlubokých nádechů s maximální expanzí hrudníku a koncové inspirační pauzy na 3–5 sekund. Po úplném výdechu by cvičení mělo být několikrát opakováno, aby se dosáhlo zlepšení ventilace zejména v bazálních částech plic. Dále využíváme aktivní cycling, aktivní sed s nácvikem stability trupu, aktivní mobilizací do stoje a cvičením ve stoje, nácvikem chůze (s opěrnými pomůckami nebo bez pomůcek), tréninkem svalové síly, koordinace a posturální kontroly. Standardně je během akutní fáze s ohledem na aktuální stav pacienta prováděna terapeutická jednotka fyzioterapie v průměru 30 minut 2krát denně. Důležitou součástí včasné fáze rehabilitace je využití možností autotréninku, nejlépe s instruktážním videomateriálem cviků. V rámci terapie ve Fakultní nemocnici Královské Vinohrady (FNKV) má pacient k dispozici instruktážní videa na tabletu. Terapeutem je pak instruován ve smyslu výběru, nácviku a kontroly provedení cviků a povzbuzován k samostatnému cvičení. Toto slouží k opakování a doplnění prováděné fyzioterapie.
PROBLEMATIKA MOBILIZACE PACIENTŮ S PLICNÍ VENTILACÍ
Nemocné s neinvazivní ventilací nebo připojené k umělé plicní ventilaci lze mobilizovat, jsou-li splněny určité podmínky, kterými jsou: kontrola příznaků bolesti, úzkosti, neklidu a deliria, dostačující respirační rezerva, arteriální saturace kyslíkem ≥ 88%, dostačující kardiovaskulární rezerva (výška středního arteriálního tlaku > 65 a < 110 mmHg, tepová frekvence > 40 a < 130/min, chybějící nutnost vyšších dávek katecholaminu) (17). Kontraindikace včasné mobilizace/rehabilitace u onemocnění COVID-19 zatím nejsou v literatuře přesně definovány, vychází se zejména ze zkušeností s jinými kriticky nemocnými a vysoce infekčními pacienty. Za absolutní kontraindikace jsou považovány: zvýšený nitrolební tlak, krvácení, akutní infarkt myokardu, agitované delirium, horečka 39 °C a více, a použití oscilačního ventilátoru (11). Za známky intolerance včasné rehabilitace se považují příznaky: pokles SpO2 pod 88 %, zvýšení srdeční frekvence o 20 % proti výchozímu stavu, nově vzniklá srdeční arytmie, systolický krevní tlak > 180 mmHg, střední arteriální tlak pod 65 mmHg nebo nad 110 mmHg.
Individuální léčebný plán je vždy založen na provedených vyšetřeních, aktuálním zdravotním stavu pacienta, klinickém obrazu a symptomech. Pokud to klinický stav pacienta dovoluje, je nejúčinnějším způsobem optimalizace V/Q (ventilačně-perfuzního poměru), aktivní mobilizace a vertikalizace. Včasná vertikalizace do sedu na lůžku a vertikalizace do stoje vede k významnému zvýšení funkční reziduální kapacity plic. Kromě toho lze očekávat pozitivní účinek na neurologický, kardiovaskulární a muskuloskeletální systém, což zlepšuje dlouhodobý výsledek a zkracuje délku pobytu na jednotce intenzivní péče (14).
NÁSLEDNÁ REHABILITACE A REHABILITACE V DOMÁCÍM PROSTŘEDÍ
Po propuštění z včasné fáze rehabilitace může být indikována následná lůžková rehabilitace, ambulantní rehabilitace nebo rehabilitace v domácím prostředí, které se může zúčastnit také skupina pacientů, kteří byli léčeni po celou dobu onemocnění v domácím prostředí. Zde jsou šance na pokračující respirační a rekondiční fyzioterapii jak z epidemiologických důvodů, tak z důvodů omezené dostupnosti, problematické. A to v situaci, kdy část pacientů po prodělané infekci nadále trpí chronickými respiračními problémy a dekondicí (18). Další symptomy se mohou projevit týdny nebo měsíce po akutním onemocnění (19). Vzhledem k novosti klinického obrazu a velmi odlišným klinickým projevům však neexistuje jednotná definice dlouhodobých následků (anglicky „long covid“). Proto bylo v literatuře navrhnuto nebrat v úvahu dlouhodobé následky onemocnění COVID-19 jako jednotný jev, ale popsat různé klinické obrazy, které mohou nastat jak s časovým zpožděním, tak v různých formách paralelně (20, 21). I při mírnějším průběhu se objevují dlouhodobé příznaky únavy, poruchy paměti, koncentrace nebo hledání slov. V literatuře byly také zmíněny neobvyklé příznaky, jako je náhlé zvracení a silné závratě. Zejména o klinickém průběhu COVID-19 po velmi mírných nebo asymptomatických onemocněních je známo málo. Spolehlivé, reprezentativní údaje o podílu pacientů s dlouhodobými následky nejsou v současné době k dispozici. Údaje z klinických studií v Anglii však naznačují, že přibližně 40 % hospitalizovaných pacientů vyžaduje dlouhodobou podporu a že přibližně 10 % nehospitalizovaných, mírně nemocných pacientů má příznaky, které trvají déle než 4 týdny (21). Zatímco většina osob s COVID-19 se uzdraví a vrátí se do svého premorbidního zdravotního stavu, část pacientů může mít příznaky, které trvají týdny nebo dokonce měsíce po zotavení z akutního onemocnění (22). I pacienti, kteří nejsou hospitalizováni a mají mírné onemocnění, mohou mít trvalé nebo pozdní příznaky. Celkově cca 2,3 % pacientů uvádí příznaky, které trvají déle než 12 týdnů (23). Mezi nejčastěji jmenované dlouhodobé příznaky patří: únava, dušnost, kašel, bolesti kloubů, bolest na hrudi, kognitivní problémy, zhoršení koncentrace, deprese, bolesti hlavy, občasné horečky a tachykardie. Závažnější dlouhodobé komplikace se zdají být méně časté, ale mohou ovlivnit široké spektrum orgánových systémů: kardiovaskulární (zánět srdečního svalu), respirační (abnormality plicních funkcí), renální (poškození ledvin), dermatologický (vyrážka, vypadávání vlasů), neurologický (poškození centrálního a periferního nervového systému), psychiatrický (deprese, úzkost, změny nálady, poruchy spánku). Průběh těchto komplikací z dlouhodobého hlediska není znám, ale vyplývá z nich v případech jejich prezence indikace k následné rehabilitaci, která může probíhat jak formou komplexní lůžkové rehabilitace (RÚ, OLÚ), tak na lůžkách následné rehabilitace v lázních, a formou rekondičních pobytů (RÚ, OLÚ, lázeňská rehabilitace). Po propuštění do domácího prostředí a u neinfekčních pacientů, kteří z důvodu méně těžkého průběhu onemocnění nejsou indikováni k lůžkové rehabilitaci, lze využít možností ambulantní rehabilitace nebo denních stacionářů a dalších možností rehabilitace v domácím prostředí jako také možností telemedicíny a dalších distančních forem terapie. Velmi problematická je však pro rehabilitaci skupina infekčních pacientů, pro které jsou možnosti velmi omezené. Rehabilitační zařízení doposud nejsou na tuto skupinu pacientů dostatečně připravena, standardizované rehabilitační programy doposud chybí. U infekčních pacientů, kteří již nejsou ohroženi na životě, může být (bezkontaktní) terapie prováděná formou telerehabilitace. To je terapie v reálném čase s terapeutem prostřednictvím audiovizuálního přenosu v přímé interakci a v kombinaci se vzdáleným monitoringem vitálních funkcí, který může být prováděn pomocí chytrého telefonu nebo hodinek, chytrou televizí, počítačem nebo tabletem, jenž jsou opatřeny vhodnými snímači (obvykle pulzu a saturace krve kyslíkem, SpO2). Telerehabilitace může zajistit kontinuitu péče v době epidemie, aniž by se zvyšovalo riziko expozice virem pro pacienty a zdravotní pracovníky (24). Ve FNKV je možnost distanční terapie v případě indikace implementována do doporučení následné rehabilitace a je prováděna v kooperaci s RÚ Kladruby, který pro distanční post-Covid rehabilitaci vyvinul vlastní internetový portál.
Konflikt zájmů: žádný.
adresa pro korespondenci:
prof. MUDr. Marcela Grünerová Lippertová, Ph.D.
Klinika rehabilitačního lékařství FNKV
Šrobárova 50, 100 00 Praha 10
Sources
1. Sardu C, Gambardella J, Morelli MB, et al. Hypertension, thrombosis, kidney failure, and diabetes: Is COVID-19 an endothelial disease? A comprehensive evaluation of clinical and basic evidence. J Clin Med 2020; 9(5): 1417.
2. Tang N, Bai H, Chen X, et al. Anticoagulant treatment is associated with decreased mortality in severe coronavirus disease 2019 patients with coagulopathy. J Thromb Haemost 2020; 18(5): 1094–1099.
3. Yang X, Yu Y, Xu J, et al. Clinical course and outcomes of critically ill patients with SARS-CoV-2 pneumonia in Wuhan, China: a single-centered, retrospective, observational study. Lancet Respir Med 2020; 8(5): 475–481.
4. Whittaker A, Anson M, Harky A. Neurological manifestations of COVID-19: A systematic review and current update. Acta Neurol Scand 2020; 142(1): 14–22.
5. Rogers JP, Chesney E, Oliver D, et al. Psychiatric and neuropsychiatric presentations associated with severe coronavirus infections: a systematic review and meta-analysis with comparison to the COVID-19 pandemic. The Lancet Psychiatry 2020; 7(7): 611–627.
6. Moriguchi T, Harii N, Goto J, et al. A first case of meningitis/encephalitis associated with SARS-Coronavirus-2. Int J Infect Dis 2020; 94 : 55–58.
7. Alberti P, Beretta S, Piatti M, et al. Guillain-Barré syndrome related to COVID-19 infection. Neurol Neuroimmunol NeuroInflamm 2020; 7(4): e741.
8. Gutierrez-Ortiz C, Mendez A, Rodrigo-Rey S, et al. Miller Fisher Syndrome and polyneuritis cranialis in COVID-19. Neurology 2020; 95(5): e601–e605.
9. Driggin E, Madhavan MV, Bikdeli B, et al. Cardiovascular considerations for patients, health care workers, and health systems during the coronavirus disease 2019 (COVID-19) pandemic. J Am Coll Cardiol 2020; 75(18): 2352–2371.
10. Kollias A, Kyriakoulis KG, Dimakakos E, et al. Thromboembolic risk and anticoagulant therapy in COVID-19 patients: Emerging evidence and call for action. Br J Haematol 2020; 189(5): 846–847.
11. Moses R. COVID 19 and respiratory physiotherapy referral guideline, 2020 [online]. Dostupné z: https://www.acprc.org.uk/Data/Resource_Downloads/COVID19andRespira-toryPhysiotherapyReferralGuideline.pdf [cit. 2020-12-20].
12. World Health Organisation. Mask use in the context of COVID-19 [online]. Dostupné z: https://www.who.int/publications-detail/advice-on-the-use-of-masks-in-the-community-during-home-care-and-in-healthcare-settings-in-the-context-of-the-novel-coronavirus-(2019-ncov)-outbreak [cit. 2020-12-20].
13. Ouchi A, Sakuramoto H, Unoki T, et al. Effects of manual rib cage compressions on mucus clearance in mechanically ventilated pigs. Respir Care 2020; 65(8): 1135–1140.
14. Müller A, Schandl-Freimüller P, Weinhofer B, et al. Respiratorische Physiotherapie bei erwachsenen beatmeten Patienten mit Covid-19. Pneumologie & HNO. 2020 [online]. Dostupné z: https://www.universimed.com/at/article/pneumologie/respiratorische-physiotherapie-bei-erwachsenen-beatmeten-patienten-mit-covid-2164017 [cit. 2020-12-20].
15. Morris PE, Goad A, Thompson C, et al. Early intensive care unit mobility therapy in the treatment of acute respiratory failure. Crit Care Med 2008; 36(8): 2238–2243.
16. Bezbaruah P, Swaminathan N, D’Silva C, Kidyoor A. Effect of graded early mobilization versus routine physiotherapy on the length of intensive care unit stay in mechanically ventilated patients: a randomized controlled study. Intern J Health Allied Sci 2012; 1(3): 172–177.
17. Kasotakis G, Schmidt U, Perry D, et al. The surgical intensive care unit optimal mobility score predicts mortality and length of stay. Crit Care Med 2012; 40 : 1122–1128.
18. Heshui S, Xiaoyu H, Nanchuan J, et al. Radiological findings from 81 patients with COVID-19 pneumonia in Wuhan, China: a descriptive study. Lancet Infect Dis 2020; 20(4): 425–434.
19. Puntmann VO, Carerj ML, Wieters I, et al. Outcomes of cardiovascular magnetic resonance imaging in patients recently recovered from coronavirus disease 2019 (COVID-19). JAMA Cardiol 2020; 5(11): 1265–1273.
20. Mahase E. Long covid could be four different syndromes, review suggests. BMJ 2020; 371: m3981.
21. National Institute for Health Research. Living with Covid19 2020 [online]. Dostupné z: https://evidence.nihr.ac.uk/themedreview/living-with-covid19/ [cit. 2020-12-20].
22. Baig AM. Chronic COVID Syndrome: Need for an appropriate medical terminology for Long‐COVID and COVID Long‐Haulers. J Med Virol 2020. doi:10.1002/jmv.26624
23. Sudre CH, Murray B, Varsavsky T, et al. Attributes and predictors of Long-COVID: analysis of COVID cases and their symptoms collected by the Covid Symptoms Study App [online]. Dostupné z: https://www.medrxiv.org/content/10.1101/2020.10.19.20214494v2 [cit. 2020-12-20].
24. Sarfo FS, Ulasavets U, Opare-Sem OK, Ovbiagele B. Tele-Rehabilitation after Stroke: an updated systematic review of the literature. J Stroke Cerebrovasc Dis 2018; 27(9): 2306–2318.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2021 Issue 1-
All articles in this issue
- Time in range – a new parameter for diabetes mellitus metabolic control
- Prediabetes in general practitioner’s clinical practice
- Conservative possibilities of influencing chronic myalgic encephalopathy
- Self-reflection of needs of patients with physical disabilities during their hospitalization
- Comparison of cohousing in selected EU countries in the context of care for seniors 65+
- Possibilities in rehabilitation of COVID-19 patients
- V. Joint statement of professional societies on pharmacological treatment of obesity Obesity has become a worldwide
- Četnost a potenciál využití digitálního zdravotního sebe-sledování (self-tracking) ve věkové skupině mladých dospělých
- History of hydrotherapy
- Nové povrchy v boji proti mikrobům byly vyvinuty v evropské spolupráci, která pokračuje Modifikace materiálu pro 3D tisk stříbrnými nanočásticemi
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Time in range – a new parameter for diabetes mellitus metabolic control
- V. Joint statement of professional societies on pharmacological treatment of obesity Obesity has become a worldwide
- Prediabetes in general practitioner’s clinical practice
- Possibilities in rehabilitation of COVID-19 patients
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

