-
Medical journals
- Career
Hodnocení poruch motorické kontroly u pacientů s nespecifickými bolestmi zad v bederním úseku páteře v ordinaci praktického lékaře
Authors: P. Hradilová; K. Neumannová
Authors‘ workplace: Vedoucí: PhDr. David Smékal, PhD. ; Fakulta tělesné kultury ; Katedra fyzioterapie ; Univerzita Palackého v Olomouci
Published in: Prakt. Lék. 2020; 100(5): 233-239
Category: Of different specialties
Overview
Téměř každého jedince alespoň jednou za život postihne epizoda bolestí zad, které často odezní i spontánně. Ve více než polovině těchto případů se však z tohoto problému stávají bolesti chronické. Chronická bolest zad představuje závažný zdravotní problém, a to nejen v případě jednotlivce, kterému negativně ovlivňuje kvalitu života, ale vzhledem k množství případů pracovní neschopnosti a délce jejího trvání také problém celospolečenský. Více než 80 % případů bolestí zad přitom tvoří bolesti nespecifické, tedy bolesti bez zřetelného patomorfologického nálezu, případně bolesti, jejichž charakter a intenzita neodpovídají nálezu zjištěnému pomocí zobrazovacích technik. Příčiny nespecifických bolestí zad jsou multifaktoriální. Předpokládá se, že kromě lehčích strukturálních nálezů na páteři či pánvi a psychosociálních aspektů hrají významnou roli v rozvoji a chronicitě těchto obtíží tzv. poruchy motorické kontroly. Tyto poruchy lze v klinické praxi objektivně hodnotit specifickými funkčními motorickými testy, jejichž posouzení může napomoci ke zvolení vhodného terapeutického postupu i sledování účinnosti indikované terapie. Cílem tohoto článku je informovat o poruchách v řízení pohybových strategií u pacientů s nespecifickými bolestmi bederní páteře, možnostech jejich hodnocení v klinické praxi a stručném přehledu terapeutických technik, které mohou účinně napomoci v jejich řešení.
Klíčová slova:
bolesti bederní páteře – motorická kontrola – fyzioterapie
ÚVOD
Bolesti v oblasti bederní páteře se mohou stát nepříjemnou součástí života mnoha lidí. V ordinaci praktického lékaře podíl těchto pacientů tvoří až 50 % (25). Vzhledem k množství pacientů, počtu prostonaných dní, častým recidivám a chronicitě obtíží kladou bolesti v oblasti bederní páteře značné nároky na zdravotnický i socioekonomický systém států celého světa (32). Celoživotní prevalence bolestí zad se pohybuje mezi 75–84 % (31), navíc se globálně napříč všemi diagnózami jedná o indispozici, která se v průběhu života objevuje u pacientů průměrně i po dobu několika týdnů (37). V České republice se obecně nemoci svalové a kosterní soustavy dlouhodobě nacházejí na druhém místě pracovní neschopnosti. Z této skupiny onemocnění se potom na pracovní neschopnosti nejčastěji podílejí právě bolesti zad, přičemž průměrná doba trvání jednoho případu činí více než 60 dní (36).
V řadě případů se přitom jedná o stav, kdy není jednoznačně prokázána příčina těchto bolestí, případně nález zjištěný pomocí zobrazovacích technik neodpovídá charakteru bolesti a míře disability pacienta. Recentní analýza (18) uvádí, že takových případů je více než 90 % a vedou k diagnóze v cizojazyčné literatuře označované jako nespecifické bolesti zad (non-specific low back pain). Termín nespecifické bolesti zad není v Mezinárodní klasifikaci nemocí a přidružených zdravotních problémů uveden, proto dle této klasifikace jsou pacienti s bolestmi zad nespecifického typu zařazeni nejčastěji jako jiné dorzopatie nezařazené jinde (M53), případně jako dorzalgie (M54).
Až u 65 % pacientů bolesti přetrvávají i po více než 1 roce od doby vzniku prvotních obtíží, a stávají se tak z nich bolesti chronické (15). U pacientů s chronickými bolestmi zad se mohou vyskytnout i úzkostné stavy a deprese, které pak mohou komplikovat celkový zdravotní a psychický stav pacientů (2). Často tak vzniká bludný kruh bolesti a klesá motivace a ochota pacienta aktivně se účastnit léčebného procesu. Přitom právě terapeutické metody a koncepty, při kterých je sám pacient aktivním účastníkem terapie, nikoliv jen pasivním příjemcem pomoci, jsou dle doporučených postupů indikovány jako metoda první volby u pacientů s chronickými bolestmi zad (26).
PŘÍČINY NESPECIFICKÝCH BOLESTÍ ZAD
Příčiny nespecifických bolestí zad lze označit jako multifaktoriální, nelze tedy v jejich případě určit jednoznačný zdroj nocicepce. Různou měrou se na vzniku těchto bolestí podílejí faktory anatomické, faktory antropometrické i genetické a dále faktory psychosociální a také tzv. poruchy řídicích funkcí nervosvalové soustavy neboli poruchy motorické kontroly − motor control dysfunctions, případně motor control impairment (21). Bylo prokázáno, že pro vysoký počet falešně pozitivních nálezů získaných ze zobrazovacích technik nelze jednoznačně spojovat bolesti dolní části zad s nálezem strukturálních abnormalit na páteři, a bolesti zad se tak mohou vyvíjet zcela nezávisle na radiodiagnostickém nálezu (30). V případě, že tedy lékař v rámci vstupního vyšetření pacienta provede diferenciální diagnostiku a vyloučí strukturální příčiny bolestí (např. deformity, degenerativní změny, zánětlivé a infekční onemocnění, neurologické poruchy či nádorové procesy), může lékař v rámci dalšího cíleného vyšetření posoudit, zda se u pacienta nevyskytují poruchy motorické kontroly.
Procesy motorické kontroly lze přehledně demonstrovat např. pomocí Panjabiho modelu spinální stabilizace (24). Panjabi definoval tři hlavní složky, které jako celek v součinnosti fungují jako ucelený systém stabilizace páteře v klidu i při pohybu. Pasivní subsystém zahrnuje kostní a ligamentózní struktury páteře, aktivní subsystém svaly a svalové povázky a řídicí systém reprezentuje centrální nervový systém (CNS), přičemž náležitá motorická kontrola trupu je závislá právě na optimální funkční koordinaci těchto tří subsystémů. CNS přitom funguje jako hlavní řídící a kontrolní subjekt, který integruje a koordinuje senzomotorické aferentní vstupy, vyhodnocuje je a produkuje a reguluje odpověď aktivního a pasivního subsystému na tento aferentní set informací. Poruchami motorické kontroly tedy v kontextu nespecifických bolestí zad rozumíme selhání funkce některého nebo více z těchto subsystémů a tvorbu neadekvátních motorických odpovědí na soubor aferentních vstupů, kterým je tělo vystaveno (24). Pacient s bolestmi zad tedy odlišně vnímá somatosenzorické informace a následně, v reakci na tuto pozměněnou interpretaci aferentních vstupů produkuje náhradní motorickou odpověď.
Tato náhradní změněná pohybová strategie je sice dočasně účelová, z dlouhodobého hlediska je však neekonomická, vede k neoptimálnímu zapojování jednotlivých stabilizátorů trupu, přetěžování určitých struktur na úkor jiných, decentraci kloubů a sekundárně k tvorbě strukturálních abnormalit, bolesti a dysfunkci (5, 16).
MOŽNOSTI HODNOCENÍ PORUCH MOTORICKÉ KONTROLY
Úroveň motorické kontroly, tedy úroveň zpracování somatosenzorických informací CNS, lze objektivizovat sledováním a hodnocením několika atributů. Jedná se například o schopnost přiměřeně motoricky reagovat na neočekávané a posturálně náročné situace, schopnost vnímat pozici či pohyb vlastního trupu, pánve a končetin v prostoru a schopnost určitou pozici či pohyb adekvátně reprodukovat. Tyto proměnné, v cizojazyčné literatuře označované jako např. joint repositioning sense (smysl uvědomění si změny polohy), threshold to detection of passive motion (práh detekce pasivního pohybu), případně změny v posunu COP (z angl. center of pressure, působiště vektoru reakční síly podložky) v instabilním prostřední, lze objektivně hodnotit v biomechanických laboratořích. K těmto účelům bývají používány obvykle kombinace několika přístrojových technik, zpravidla povrchové či jehlové elektromyografické vyšetření, akcelerometry a silové plošiny či systémy umožňující 3D kinematickou analýzu pohybu. Studie (19) opakovaně potvrzují deficit ve zpracování aferentních informací u pacientů s nespecifickými bolestmi zad ve srovnání se zdravými probandy. Bylo zjištěno, že tyto poruchy řídicích neuromuskulárních mechanismů jsou spojeny se změnami na nejvyšší úrovni řízení pohybu ve smyslu funkční i strukturální reorganizace mozkového kortexu (33).
Prakticky lze u pacientů s nespecifickými bolestmi zad často registrovat změny ve spontánním pohybovém chování ve statických i dynamických pozicích. Mezi tyto změny nejčastěji patří poruchy rovnováhy, neobratnost při pohybu, neschopnost svalové relaxace, poruchy vnímání vlastního tělesného schématu či poruchy na úrovni posturální stability a stabilizace trupu a pánve. Klinické vyšetření cílené na monitoring poruch motorické kontroly tedy může obsahovat například testy zaměřené na hodnocení somatognostických a stereognostických funkcí, modifikovaná vyšetření rovnováhy či motorické koordinace a obratnosti (16).
Hodnocení těchto testů probíhá především aspekcí, případně palpací. Níže je uvedeno šest testů motorické kontroly, které lze snadno využít v běžné klinické praxi a lze je na základě výzkumných šetření zahraničních autorů považovat za spolehlivé (17).
Jedná se o tzv. Waiters’ bow test (obr. 1), Pelvic tilt test (obr. 2), One leg stance test (obr. 3), Sitting knee extension test (obr. 4), Quadruped position test (obr. 5) a Prone lying active knee flexion test (obr. 6). Na jednotlivých obrázcích je jako první uvedeno správné provedení, dále pak varianty neoptimálního provedení testu. Vyšetřující hodnotí kvalitu provedení pohybu. Jako korektní je test hodnocen vždy, pokud je proband schopen udržet výchozí pozici pánve a bederní páteře při pohybu v předem nastavených pozicích, a to bez přítomnosti kompenzačních souhybů a bez bolesti. Test je hodnocen jako nekorektní i v případně, kdy pacient samotný pohyb provede neoptimálně, avšak při navrácení do výchozího nastavení pozici zkoriguje. Stěžejní je tedy hodnotit samotné provedení pohybu, nikoliv výchozí a konečné klidové postavení.
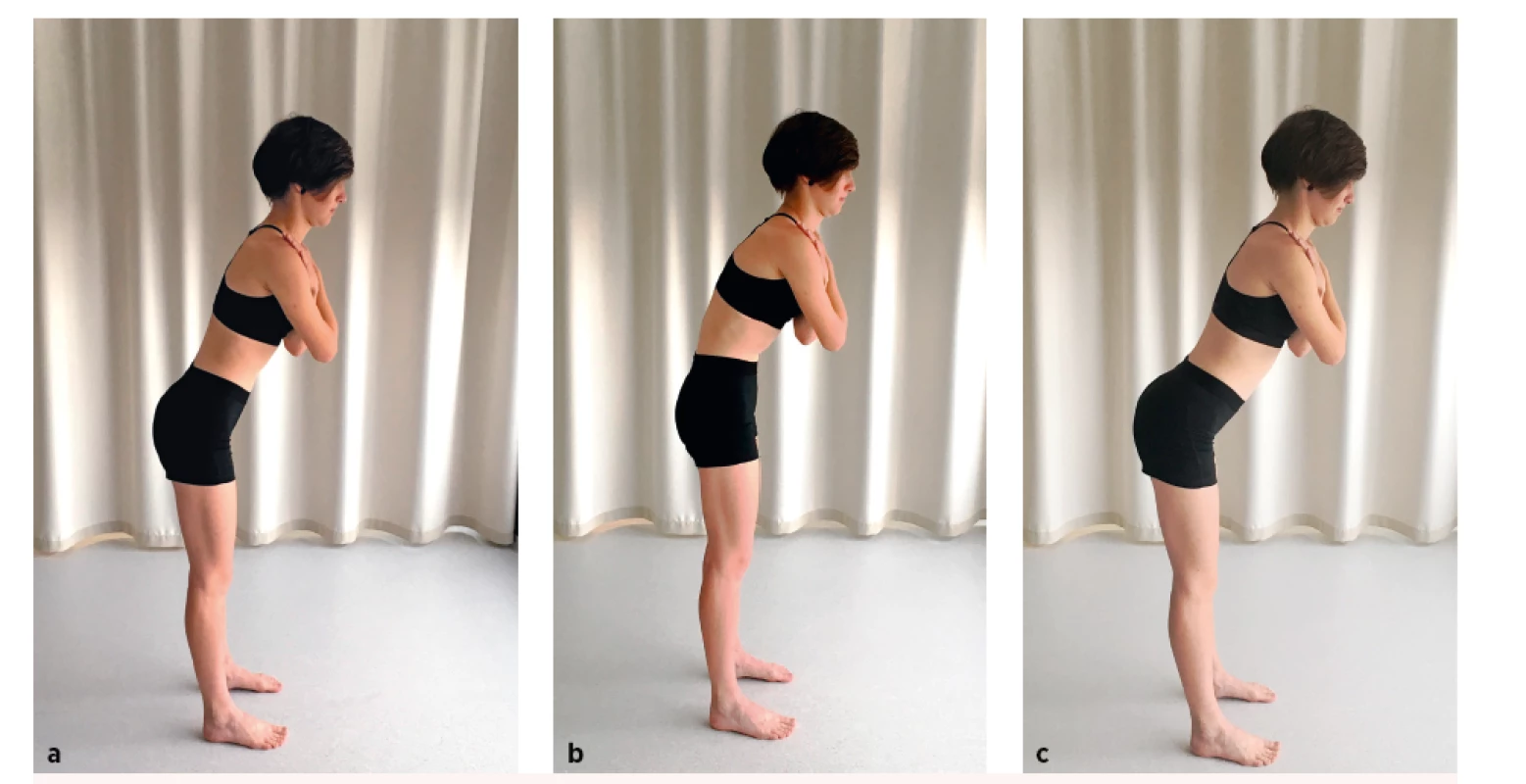
WAITERS’ BOW TEST
• Výchozí pozice: pacient stojí ve vzpřímeném stoji, pánev je nastavena v neutrálním postavení, opora o plosky nohou je na šíři pánve, paže jsou zkřížené na hrudníku. Drží-li pacient spontánně pánev v abnormálním postavení, například výrazné anteverzi, vyšetřující manuálně úchopem za cristae iliacae postavení koriguje.
• Pokyn pro pacienta: Vnímejte výchozí nastavení vaší pánve a páteře, proveďte mírný předklon trupu s nataženými koleny a opětovné napřímení, současně se pokuste toto výchozí nastavení udržet, pocítíte-li bolest, vraťte se jakkoli pomalu do výchozího nastavení.
• Správné provedení: Pacient zvládá bezbolestně provést mírný předklon trupu v korigovaném postavení pánve a bederní páteře (obr. 1a).
• Chybné provedení: Pacient naklápí při pohybu pánev do anteverze, případně pánev podsazuje, přičemž dochází k oploštění bederní lordózy, hodnotí se rovněž postavení hrudníku, který by měl zůstat v napřímení (obr. 1b,c).
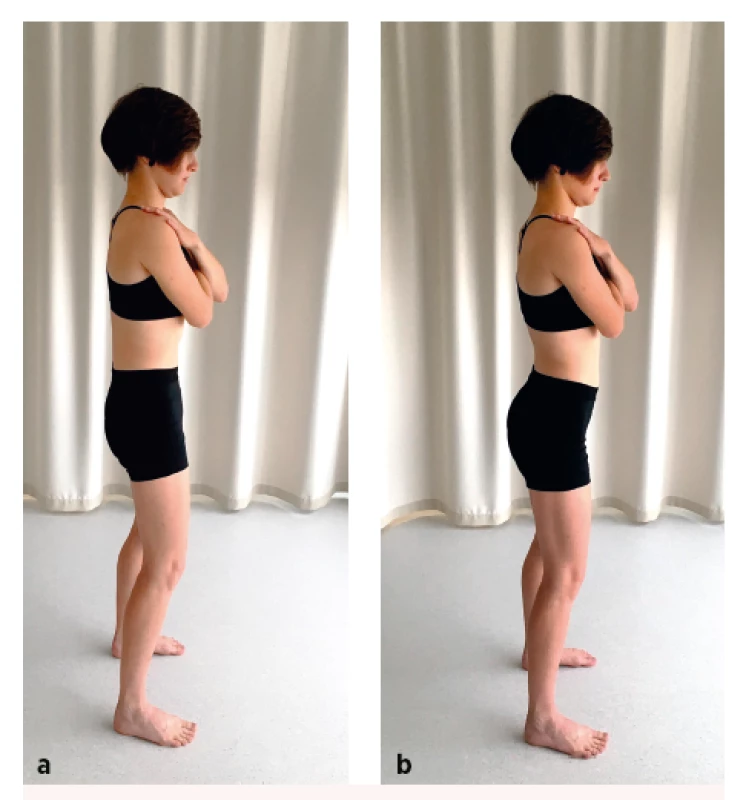
PELVIC TILT TEST
• Výchozí pozice: Pacient stojí ve vzpřímeném stoji, opora o plosky nohou je na šíři pánve, paže jsou zkřížené na hrudníku.
• Pokyn pro pacienta: Pokuste se pohybovat pánví střídavě v předozadním směru, pánev podsadit a poté naklopit dopředu, soustřeďte se pouze na pohyb pánve, nepohybujte jinými částmi těla, pociťujete-li bolest, vraťte se do úlevové pozice.
• Správné provedení: Pacient zvládá bezbolestně izolovaně provést anteverzi a retroverzi pánve bez současného souhybu v hrudní páteři či přesunu těžiště celého těla dopředu či dozadu (obr. 2a,b).
• Chybné provedení: Pacient není schopen izolovaného pohybu v pánvi, ve snaze provést zadaný úkol přenáší váhu celého těla na prstce či na paty, kompenzuje nedostatečný rozsah v oblasti pánve souhyby v hrudní či krční páteři.
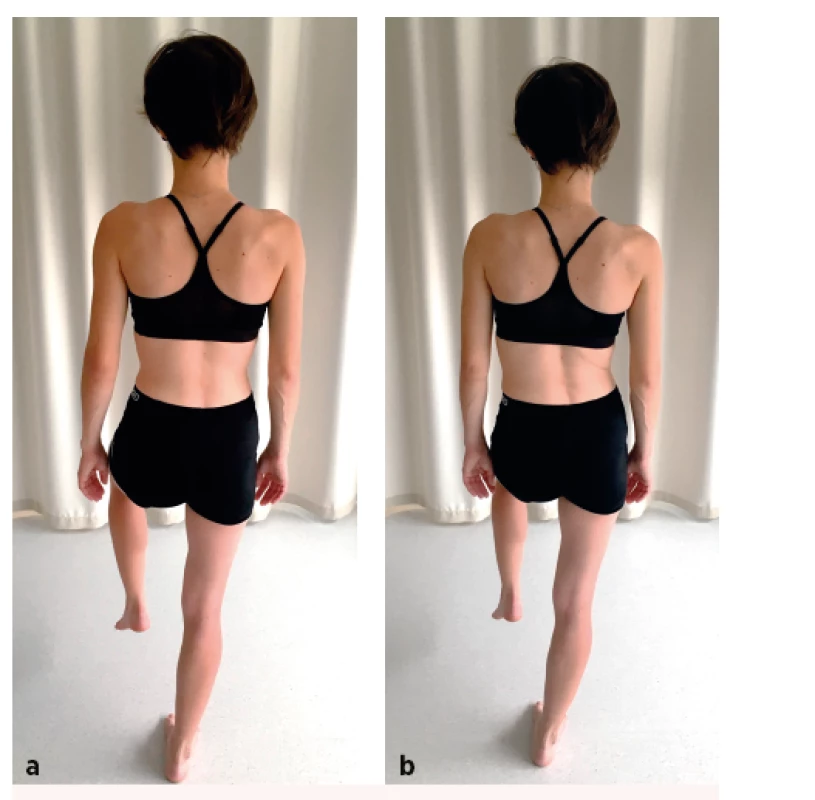
ONE LEG STANCE TEST
• Výchozí pozice: Pacient stojí ve vzpřímeném stoji, opora o plosky nohou je na šíři pánve, pánev je v neutrálním postavení, paže jsou volně podél těla. V případě, že pacient není schopen spontánně zaujmout neutrální postavení pánve, vyšetřující úchopem za cristae ilicae koriguje postavení.
• Pokyn pro pacienta: S pokrčeným kolenním kloubem pozvedněte před sebe jednu dolní končetinu a pokuste se o stoj na jedné dolní končetině. Současně se pokuste udržet výchozí postavení pánve a napřímené držení páteře.
• Správné provedení: Pacient zvládá stoj na jedné dolní končetině, přičemž zvládá udržet pánev ve výchozím nastavení, nedochází k poklesu lopaty kosti kyčelní na straně elevované dolní končetiny, břišní muskulatura se aktivuje symetricky, umbilicus není tažen preferenčně na žádnou stranu, pohyb je bezbolestný (obr. 3a).
• Chybné provedení: Pacient není schopen stoje na jedné noze, v pozici výrazně osciluje, pánev na straně elevované končetiny poklesá, případně padá do anteverze či retroverze, je patrné asymetrické zapojení břišní muskulatury, umbilicus se posouvá určitým směrem, je patrná břišní diastáza (obr. 3b).
SITTING KNEE EXTENSION TEST
• Výchozí pozice: Pacient sedí na vyšetřovacím lůžku bez opory dolních končetin. Páteř je v napřímení, pánev v neutrálním nastavení. Sleduje-li vyšetřující při bočním pohledu u pacienta výrazné prohloubení bederní lordózy s anteverzním postavením pánve, případně chabé držení těla s kyfotizací bederní lordózy, manuálně oboustranným úchopem za cristae iliacae, případně kontaktem v oblasti sakra a podbřišku koriguje postavení pánve. Není definován úhel, kterého má být extenzí kolenních kloubů dosaženo. Proto i v případě, že má pacient výrazně zkrácené ischiokrurální svaly, lze test hodnotit i v jeho iniciální fázi při provedení maximálně možné extenze v kolenních kloubech.
• Pokyn pro pacienta: Pokuste se vnímat výchozí nastavení pánve a bederní páteře, proveďte propnutí v kolenních kloubech a současně se pokuste udržet výchozí nastavení pánve a páteře.
• Správné provedení: Pacient bezbolestně provádí extenzi kolenních kloubů v pozici sedu bez opory dolních končetin za současného udržení neutrálního nastavení pánve a napřímení páteře (obr. 4a).
• Chybné provedení: Pacient není schopen vsedě při extenzi kolenních kloubů udržet neutralitu pánve a napřímení páteře, pánev kompenzačně nejčastěji podsazuje, přičemž se akcentuje hrudní kyfóza a předsunuje hlava (obr. 4b).
Image 4. Sitting knee extension test 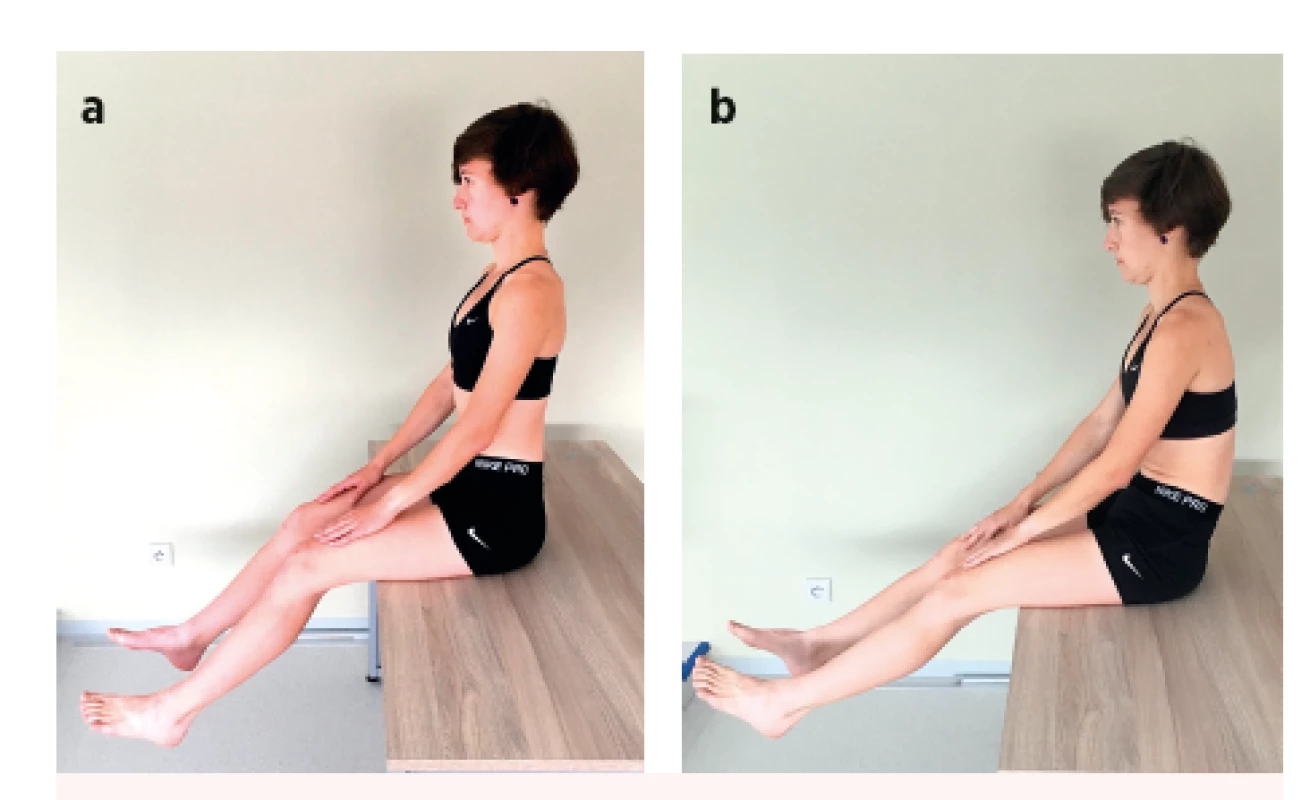
QUADRUPED POSITION TEST
• Výchozí pozice: Pacient je v kleku na čtyřech, páteř je v napřímení, pánev v neutrálním nastavení, hlava v prodloužení páteře, pohled směřuje na podložku. Akra horních končetin jsou umístěna v přímé linii pod ramenními klouby, kolena jsou v opoře v přímé linii pod kyčelními klouby, váha těla je symetricky rozložena. Jestliže pacient není schopen zaujmout výchozí pozici na základě verbální instruktáže, koriguje vyšetřující manuálně postavení jednotlivých segmentů těla.
• Pokyn pro pacienta: Soustřeďte se na výchozí nastavení vašeho těla, zejména trupu a pánve, ruce a kolena zůstanou v opoře na svém místě. Pouze se pokuste přenést váhu těla mírně dopředu a poté dozadu tak, abyste udržel pánev ve výchozím nastavení a nedošlo k jejímu naklopení v žádném směru.
• Správné provedení: Pacient mírně přenese váhu na horní a posléze dolní končetiny za současného udržení neutrálního nastavení pánve a napřímení páteře (obr. 5a).
• Chybné provedení: Pacient není schopen pohyb koordinovat, při přenosu váhy na horní končetiny zpravidla pánev padá do anteverze, prohlubuje se bederní lordóza a vyklenuje břicho, při přenosu váhy na kolena zpravidla pánev podsazuje a kyfotizuje hrudní páteř, pohyb nesmí způsobovat nebo zhoršovat bolest (obr. 5b).
Image 5. Rocking 4 point kneeling test 
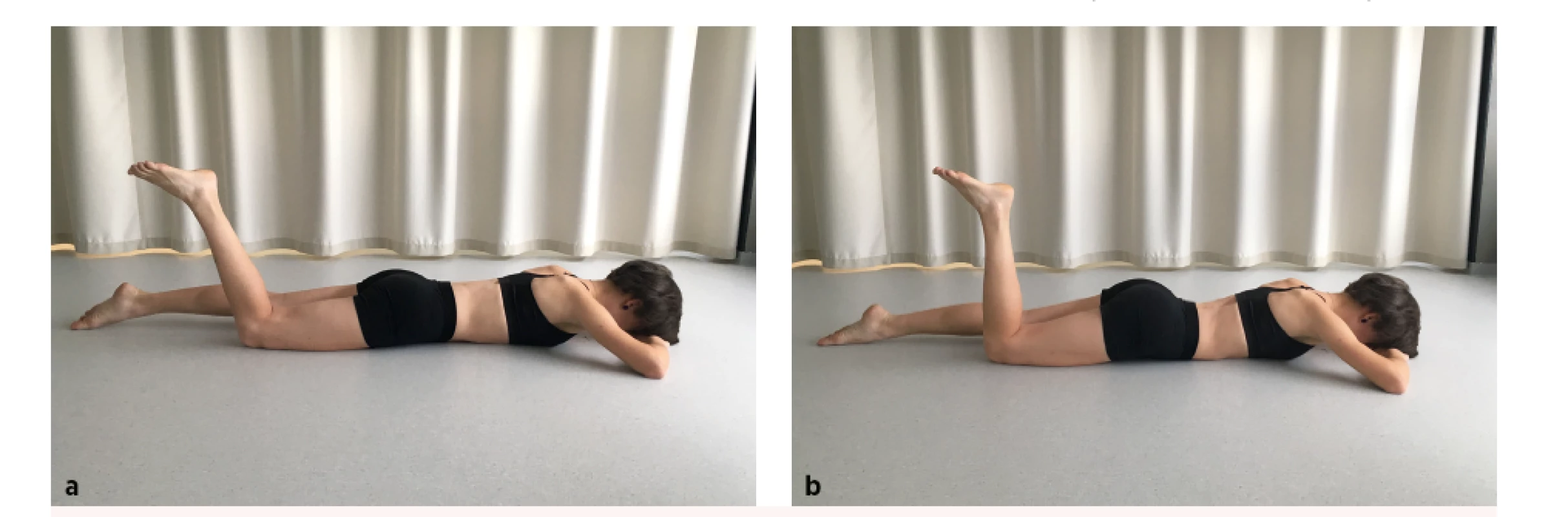
PRONE LYING ACTIVE KNEE FLEXION TEST
• Výchozí pozice: Pacient leží na břiše na pevné podložce, páteř je v napřímení, hlava je v jejím prodloužení opřena o čelo, horní končetiny jsou opřeny o dlaně přibližně v úrovni hlavy, pánev je aktivitou zádového a břišního svalstva nastavena do neutrální pozice. Jestliže pacient není schopen aktivně vleže na břiše korigovat nastavení pánve, provádí vyšetřující instruktáž úchopem ze strany za pánev a pacienta do pozice manuálně navádí.
• Pokyn pro pacienta: Soustřeďte se na výchozí nastavení pozice, zejména bederní páteře a pánve, pokrčte libovolnou dolní končetinu v kolenním kloubu a současně se pokuste aktivitou svalstva trupu výchozí postavení pánve udržet.
• Správné provedení: Pacient zvládá za současné stabilizace pánve v neutrálním nastavení provést flexi v kolenním kloubu (obr. 6a).
• Chybné provedení: Pacient nezvládá zaujmout výchozí nastavení, v pronační pozici není schopen aktivitou zejména břišní muskulatury korigovat nastavení pánve, případně nesvede za současné flexe v kolenním kloubu pánev v požadovaném nastavení stabilizovat (obr. 6b). Tato pozice bývá pacienty subjektivně označována jako nejobtížnější.
Bylo zjištěno, že užitím těchto testů motorické kontroly, cílených na schopnost aktivně kontrolovat postavení bederní oblasti a pánve, lze spolehlivě rozlišovat mezi pacienty s nespecifickými bolestmi zad a zdravými jedinci. Navíc také bylo zjištěno, že úroveň těchto schopností koresponduje s délkou trvání bolestí.
U pacientů s chronickými bolestmi je více testů motorické kontroly provedeno chybně než u pacientů se subakutními nebo akutními bolestmi. Nebylo však možné rozlišovat mezi probandy se subakutní a akutní bolestí.
Určité změny v kvalitě provedení těchto funkčních testů lze zpravidla sledovat i u pacientů s jasným strukturálním nálezem. Jsou-li však řádně vyloučeny známky specifických bolestí zad, lze usuzovat, že v tomto případě hrají právě poruchy motorické kontroly, tedy poruchy řídicích neuromuskulárních mechanismů, zcela zásadní roli jak v rozvoji, tak v chronicitě bolesti.
Recentní guideline Noninvasive Treatments for Acute, Subacute, and Chronic Low Back Pain: A Clinical Practice Guideline From the American College of Physicians (26) v terapii pro pacienty s chronickými bolestmi jednoznačně neodkazují na určitý terapeutický koncept, doporučují individuální multidisciplinární přístup s aktivní spoluúčastí pacienta. Součástí tohoto přístupu je i léčba rehabilitační, kterou může praktický lékař v rámci komplexní terapie pacientovi indikovat. Před zahájením jednotlivých fyzioterapeutických technik a metod je nezbytné provést vstupní kineziologické vyšetření, na jehož podkladě je pak specifikována kinezioterapie pro trénink motorické kontroly s volbou některého z konceptů na neurofyziologickém podkladě.
Před ukončením rehabilitační léčby je důležité provést kontrolní kineziologické vyšetření, během kterého fyzioterapeut zhodnotí, k jakým změnám terapie vedla, a zhotoví výstupní zprávu se záznamem objektivních změn i subjektivního posouzení změn pacientem pro ošetřujícího lékaře, který tuto léčbu indikoval.
Na základě klinických zkušeností lze pro pacienty s chronickými nespecifickými bolestmi zad doporučit například koncept senzomotorické stimulace, na jehož rozvoji se od sedmdesátých let 20. století významně podílel prof. MUDr. Vladimír Janda, DrSc. Metodika vychází z řady dřívějších studií, které prokazovaly vliv poruch ve zpracování proprioceptivní aferentace na řízení a realizaci pohybu. Terapeut nejprve manuálně pomocí měkkých technik, mobilizačních manévrů a slovním doprovodem stimuluje oblasti, které jsou proprioceptivně významné (zprvu zpravidla oblast chodidla).
Po facilitaci chodidel se plynule přechází k aktivní části, jejíž součástí jsou balanční cvičení v různých posturálně náročných pozicích. Je kladen důraz na způsob provedení pohybu a jeho postupnou automatizaci tak, aby byl pacient schopen pozice provádět kvalitně i v rámci autoterapie (13). Další možností je například koncept dynamické neuromuskulární stabilizace prof. PaedDr. Pavla Koláře, PhD. Cílem tohoto přístupu je podpora stabilizační funkce svalů s respektováním jejich zapojení v biomechanických řetězcích. Koncept mimo jiné také vychází z principů vývojové kineziologie, obvykle se postupuje od posturálně lehčích variant cvičení v horizontále až ke složitým globálním pohybovým vzorům ve vertikálních pozicích (16). Určité dílčí prvky vývojové kineziologie i motorického učení jsou využívány také v konceptu Roswithy Brunkow, německé fyzioterapeutky, která koncept vytvořila v šedesátých letech 20. století na základě vlastní zkušenosti, kdy byla po nehodě upoutána na invalidní vozík. Princip metody spočívá v aktivním zapojení diagonálních svalových řetězců pomocí správného nastavení aker vzhledem k trupu a hlavě v různých opěrných pozicích (35). Z této metodiky vychází i novější koncept Akrální koaktivační terapie PhDr. Palaščákové-Špringrové, PhD., který rovněž využívá principu vzpěrů o akra horních i dolních končetin v pozicích vycházejících z ontogenetického vývoje s cílem aktivace ventrodorzální muskulatury trupu a napřímení páteře (23). Oba koncepty lze rovněž využít v terapii pacientů s bolestmi zad.
Vhodnou volbou je i norský koncept NEURAC, při kterém jsou využívány kontrolované vibrace a závěsný systém Redcord. Dle zásad konceptu terapeut nejprve diagnostikuje tzv. weak link, svalový slabý článek v určitém biomechanickém řetězci, který je zdrojem potíží ve smyslu instability, omezení rozsahu, snížení svalové síly či bolesti. Nastavením pacienta do určité pozice a přesným seřízením pevných i elastických lan závěsného aparátu, případně i užitím facilitačních kontrolovaných vibrací, se posléze pracuje na trvalém zlepšení obtíží (14). Jako doplňkovou alternativu pak lze pro pacienty s bolestmi zad doporučit i cvičení cílená na rozvoj sebeuvědomování si vlastního tělesného schématu a trénink relaxace, například Feldenkraisovu metodu, jógu nebo tai-či.
DISKUZE
Příčiny nespecifických bolestí zad jsou způsobeny a ovlivněny mnoha činiteli, přičemž autoři přikládají těmto jednotlivým faktorům různý význam. Jsou například známy studie, které přikládají zásadní vliv dědičnosti a genetickým faktorům (1, 9, 12). Jiní autoři v této souvislosti přisuzují značný význam spíše antropometrickým poměrům, zejména pak nadváze a obezitě (7, 29), inaktivitě a komplikacím s ní souvisejícími či naopak nadměrné zátěži (11) a způsobu provádění pracovních činností (10, 28). Neméně početnou skupinu pak tvoří výzkumy a analýzy, které prokazují přímou souvislost faktorů psychosociálních (34) a poruch v řízení pohybu (19, 33) s chronickými nespecifickými bolestmi zad.
Recentní studie (22, 27) se v posledním desetiletí přiklánějí k tendenci skupinu pacientů s nespecifickými bolestmi na základě dominujících faktorů rozdělit do podskupin (např. na základě životního stylu, typu bolesti, pohybového chování či psychického prožívání a copingových strategií), a zajistit tak cílenou terapeutickou péči. Bylo zjištěno, že tento postup je efektivnější než aplikace manuálních technik a cvičení bez přihlédnutí k bližším okolnostem (22). Tyto podskupiny by neměly představovat rigidní kategorie ve smyslu určení další diagnózy s jasně stanovenými léčebnými postupy, avšak sloužit spíše jako vodítko pro přesnější uzpůsobení léčby. Ačkoliv někteří autoři určitá rozřazení na základě vlastních šetření přímo doporučují (21), jiní jsou k tomuto postupu spíše skeptičtí (38).
Jasná klasifikace podskupin a kritéria pro zařazení prozatím v guidelines publikována nejsou. Je však zřejmé, že u početné skupiny pacientů s nespecifickými bolestmi zad v klinickém obraze tzv. poruchy motorické kontroly převažují (3, 8, 17, 20). Tyto změny lze účinně ovlivnit v rámci rehabilitační péče pomocí specifických technik. Otázkou zůstává, jak tyto změny objektivně posuzovat v klinické praxi. Jednou z možností hodnocení jsou tzv. funkční testy motorické kontroly. Validních studií, které by se objektivizací jednotlivých funkčních testů zabývaly, není mnoho (6, 4). Kolektiv autorů Luomajoki et al. (17) provedl metaanalýzu dostupných studií zabývajících se tímto tématem a později mj. i na základě vlastního měření na početném vzorku probandů vybrali šest testů motorické kontroly, které doporučují jako vhodné k testování úrovně motorické kontroly. Další šetření směřující k vytvoření jednotné testovací baterie je však žádoucí.
ZÁVĚR
Jak dokládá řada recentních zdrojů, bolesti zad bez jasně prokázané patomorfologické příčiny nelze spojovat pouze s vyšší hmotností pacienta, stresem, omezením pohybových aktivit či s neergonomickým způsobem práce. Ačkoliv se jedná o atributy, které bezesporu jistou roli v rozvoji a chronicitě těchto bolestí mají, je třeba zvažovat i poruchy motorické kontroly jako možný spolufaktor způsobující vznik a přetrvávání těchto obtíží. V rámci klinického vyšetření pacienta s nespecifickými bolestmi zad testy motorické kontroly mohou napomoci tyto změny objektivizovat a mohou být využity i pro zhodnocení účinnosti zvolené terapie. Poruchy motorické kontroly lze u pacientů s bolestmi zad efektivně ovlivňovat v rámci rehabilitační péče užitím technik na neurofyziologickém podkladě pod dohledem fyzioterapeuta.
Článek byl zpracován za podpory grantu IGA_FTK_2020_012, který byl schválen Etickou komisí FTK UP v Olomouci.
Konflikt zájmů: žádný.
ADRESA PRO KORESPONDENCI:
Mgr. Petra Hradilová
Fakulta tělesné kultury Univerzity Palackého Katedra fyzioterapie
tř. Míru 117, 771 11 Olomouc
e-mail: kony.petra@email.cz
Sources
1. Battié MC, Videman T, Levalahti E, et al. Heritability of low back pain and the role of disc degeneration. Pain 2007; 131(3): 272–280.
2. Bener A, Verjee M, Dafeeah E, et al. Psychological factors: anxiety, depression, and somatization symptoms in low back pain patients. J Pain Res 2013; 6 : 95–101.
3. Brumagne S, Janssens L, Knapen S, et al. Persons with recurrent low back pain exhibit a rigid postural control strategy. Eur Spine J 2008; 17(9): 1177–1184.
4. Carlsson H, Rasmussen-Barr E. Clinical screening tests for assessing movement control in non-specific low-back pain. Man Ther 2013; 18(2): 103–110.
5. Čápová J. Od posturální ontogeneze k terapeutickému konceptu. Ostrava: Repronis 2016.
6. Dankaerts W, O’Sullivan PB, Straker LM, et al. The inter-examiner reliability of a classification method for non-specific chronic low back pain patients with motor control impairment. Man Ther 2006; 11(1): 28–39.
7. Dario AB, Ferreira ML, Refshauge KM, et al. The relationship between obesity, low back pain, and lumbar disc degeneration when genetics and the environment are considered. Spine J 2015; 15(5): 1106–1117.
8. D’Hooge R, Hodges P, Tsao H, et al. Altered trunk muscle coordination during rapid trunk flexion in people in remission of recurrent low back pain. J Electromyogr Kinesiol 2013; 23(1): 173–181.
9. Feng Y, Egan B, Wang J. Genetic factors in intervertebral disc degeneration. Genes Dis 2016; 3(3): 178–185.
10. Gupta N, Christiansen CS, Hallman DM, et al. Is objectively measured sitting time associated with low back pain? PLoS One 2015; 10(3): e0121159.
11. Heneweer H, Vanhees L, Picavet HSJ. Physical activity and low back pain: a U-shaped relation? Pain 2009; 143(1−2): 21–25.
12. Kalichman L, Hunter DJ. The genetics of intervertebral disc degeneration. Joint Bone Spine 2008; 75(4): 388–396.
13. Janda V, Vávrová M. Senzomotorická stimulace. Základy metodiky proprioceptivního cvičení. Rehabilitácia 1992; 25(3): 14–34.
14. Kirkesola G. Neurac – a new treatment method for long-term musculoskeletal pain. J Fysioterapeuten 2009; 76(12): 16–25.
15. Koes BW, van Tulder M, Lin CW, et al. An updated overview of clinical guidelines for the management of non-specific low back pain in primary care. Eur Spine J 2010; 19(12): 2075–2094.
16. Kolář P. Rehabilitace v klinické praxi. Praha: Galén 2009.
17. Luomajoki H, Kool J, de Bruin ED, Airaksinen O. Movement control tests of the low back; evaluation of the difference between patients with low back pain and healthy controls. BMC Musculoskelet Disord 2008; 9 : 170.
18. Maher C, Underwood M, Buchbinder R. Non-specific low back pain. Lancet 2017; 389(10070): 736–747.
19. Moseley GL, Hodges P. Reduced variability of postural strategy prevents normalization of motor changes induced by back pain. Behav Neurosci 2006; 120(2): 474–476.
20. O’Sullivan PB, Burnett A, Floyd AN, et al. Lumbar repositioning deficit in a specific low back pain population. Spine 2003; 28(10): 1074–1079.
21. O’Sullivan P. Diagnosis and classification of chronic low back pain disorders. Manual Ther 2005; 10(4): 242–255.
22. O’Sullivan P. It’s time for change with the management of non-specific chronic low back pain. Br J Sports Med 2012; 46(4): 224–227.
23. Palaščáková-Špringrová I. Akrální koaktivační terapie: vycházející ze základních principů metody Roswithy Brunkow. Čelákovice: Rehaspring 2011.
24. Panjabi MM. The stabilizing system of the spine. Part I. Function, dysfunction, adaptation, and enhancement. J Spinal Disord 1992; 5(4): 383–383.
25. Poštulková K. Kořenový syndrom v ambulanci praktického lékaře. Prakt. Lék. 2010; 90(2): 104–106.
26. Qaseem A, Wilt TJ, McLean RM, et al. Noninvasive treatments for acute, subacute, and chronic low back pain: a clinical practice guideline from the American College of Physicians. Ann Intern Med 2017; 166(7): 514–530.
27. Rabey M, Slater H, O’Sullivan P, et al. Somatosensory nociceptive characteristics differentiate subgroups in people with chronic low back pain. Pain 2015; 156(10): 1874–1884.
28. Rezaee M, Ghasemi M. Prevalence of low back pain among nurses: predisposing factors and role of work place violence. Trauma Mon 2014; 19(4): e17926.
29. Shiri R, Karppinen J, Leino-Arjas P, Solovieva S. The association between obesity and low back pain. Am J Epidemiol 2009; 171(2): 135–154.
30. Tawa N, Rhoda A, Diener I. Accuracy of magmetic resonance imaging in detecting lumbo-sacral nerve root compromise: a systematic literature review. BMC Musculoskelet Disord 2016; 17(1): 386.
31. Thiese MS, Hegmann KT, Wood EM, et al. Prevalence of low back pain by anatomic location and intensity in an occupational population. BMC Musculoskelet Disord 2014; 15 : 283.
32. Tong HC, Haig AJ, Nelson VS, et al. Low back pain in adult female caregivers of children with physical disabilities. Arch Pediatr Adolesc Med 2003; 157(11): 1128–1133.
33. Tsao H, Galea MP, Hodges PW. Reorganization of the motor cortex is associated with postural control deficits in recurrent low back pain. Brain 2008; 131(8): 2161–2171.
34. Turk DC, Monarch ES. Biopsychosocial perspective on chronic pain. In Turk DC, Gatchel RJ (Eds.). Psychological approaches to pain management: A practitioner’s handbook. 3rd Ed. NewYork: The Guilford Press 2018.
35. Uebele M, Wolf T. Akrodynamik. Ganzheitliche Therapie nach dem Brunkow-Konzept. Berlin: Springer 2013.
36. ÚZIS. Ukončené případy pracovní neschopnosti pro nemoc a úraz 2017 [online]. Dostupné z: https://www.uzis.cz/sites/default/files/knihovna/uppn2017.pdf [cit. 2020-08-04].
37. Vos T, Abajobir AA, Abbafati C, et al. Global, regional, and national incidence, prevalence, and years lived with disability for 328 diseases and injuries for 195 countries 1990-2016. Lancet 2017; 390(10100): 1211–1259.
38. Wand BM, O’Connell NE. Chronic non-specific low back pain–sub-groups or a single mechanism? BMC Musculoskelet Disord 2008; 9 : 11.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2020 Issue 5-
All articles in this issue
- Úloha imunity u zhoubných novotvarů, dvojsečný meč?
-
Vaskulárny Ehlersov-Danlosov syndróm (Sackov-Barabasov syndróm) –
multiorganomultivaskulárna choroba - Cvičenie v liečbe nealkoholického stukovatenia pečene (NAFLD)
- Možnosti hodnocení stability v klinické praxi u pacientů s možným rizikem pádu
- Hodnocení poruch motorické kontroly u pacientů s nespecifickými bolestmi zad v bederním úseku páteře v ordinaci praktického lékaře
- Hodnocení strachu u pacientů před plánovanou operací
- Elektronická neschopenka
- Vizuální a kolorimetrické hodnocení přítomnosti vyšší hladiny sarkosinu v moči
- Nová forma glukagonu – práškový glukagon pro nosní aplikaci
- Před 500 lety plul Fernao de Magalhães (1480–1521) kolem světa
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Elektronická neschopenka
- Hodnocení strachu u pacientů před plánovanou operací
- Možnosti hodnocení stability v klinické praxi u pacientů s možným rizikem pádu
-
Vaskulárny Ehlersov-Danlosov syndróm (Sackov-Barabasov syndróm) –
multiorganomultivaskulárna choroba
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career