-
Medical journals
- Career
Diagnostika a léčba diabetu typu LADA v klinické praxi
Authors: J. Brož 1; K. Melicharová 1; L. Koberová 1; doc. MUDr. Ludmila Brunerová, Ph.D. 2; J. Urbanová 2
Authors‘ workplace: Interní klinika 2. LF UK a FN Motol, Praha, Přednosta: prof. MUDr. Milan Kvapil, CSc., MBA 1; Centrum pro výzkum diabetu, metabolismu a výživy, II. interní klinika 3. LF UK a FNKV, Praha, Přednosta: prof. MUDr. Ivan Rychlík, CSc., FASN, FERA 2
Published in: Prakt. Lék. 2020; 100(3): 140-142
Category: Of different specialties
Overview
Diabetes typu LADA (Latent Autoimmune Diabetes in Adults) je charakterizován nižší intenzitou autoimunitního procesu, pozvolnějším nástupem se spíše mírnou hyperglykemií v době manifestace v porovnání s diabetes mellitus 1. typu. Často, zejména objeví-li se ve vyšším věku, může být chybně klasifikován jako diabetes mellitus 2. typu. LADA se typicky manifestuje ve vyšším věku (> 30 let), nebývají u něj vyjádřeny výraznější známky metabolického syndromu, inzulinové rezistence či obezita. V léčbě je užíván inzulin, je kombinován s metforminem u pacientů s výraznější inzulinovou rezistencí. Testovány jsou další preparáty jako gliptiny a glitazony s cílem prodloužit životnost beta-buněk.
Klíčová slova:
diabetes mellitus – LADA – C-peptid – anti-GAD
ÚVOD
Správná klasifikace typu diabetu umožňuje vedle nasazení optimální léčby také možnost přesnějšího genetického poradenství i např. gestační péče. Typickou ukázkou, která ilustruje všechny tyto benefity, je MODY (Maturity-Onset Diabetes of the Young) diabetes, často mylně vedený jako diabetes mellitus 1. typu (DM1T) či diabetes mellitus 2. typu (DM2T) (1–3).
Dalším příkladem je diabetes typu LADA (Latent Autoimmune Diabetes in Adults). Není součástí základní klasifikace diabetu, protože je díky své autoimunitní povaze považován za podskupinu DM1T, ale jeho odhalení má z klinického pohledu velký význam. Diabetes typu LADA bývá často mylně zařazen pod diagnózu DM2T. Podle toho je pak i zaléčen, tedy perorálními antidiabetiky, zatímco za optimální léčbu je obecně považováno nasazení inzulinu, který prodlužuje životnost beta-buněk (4).
DIABETES TYPU LADA
Četnost výskytu
Řada studií ukázala, že četnost LADA je podstatně vyšší, než se dosud předpokládalo, nicméně se liší podle místa provedení studie. Nejvyšší procento LADA mezi pacienty s DM2T bylo zachyceno v Indonésii (cca 20 %) naopak nejmenší na Aljašce a Papue-Nové Guinei (2 %). Je prokázáno, že prevalence je vyšší u kavkazského etnika než u Afroameričanů, Hispánců či Arabů (4).
V rámci Evropy je prevalence LADA mezi DM2T pacienty nejvyšší v severských zemích (cca 10 %) a nejnižší v Itálii (cca 5 %) (5). Data z České republiky dosud k dispozici nejsou. Aktuálně se odhaduje, že LADA je příčinou diabetu až u 2–12 % ze všech pacientů (6).
Klinické charakteristiky
Nástup LADA diabetu je obvykle pozvolný, s mírnou hyperglykemií, která imituje klasický DM2T, bez ketoacidózy. Pacienti jsou obvykle starší než 30 let, s normálním nebo do pásma nadváhy zvýšeným body mass indexem (BMI), obvykle bez vyjádřených známek metabolického syndromu (4).
Klinické i další charakteristiky LADA jsou sestaveny v tabulce 1.
Table 1. Základní charakteristiky LADA, DM1T a DM2T (4) 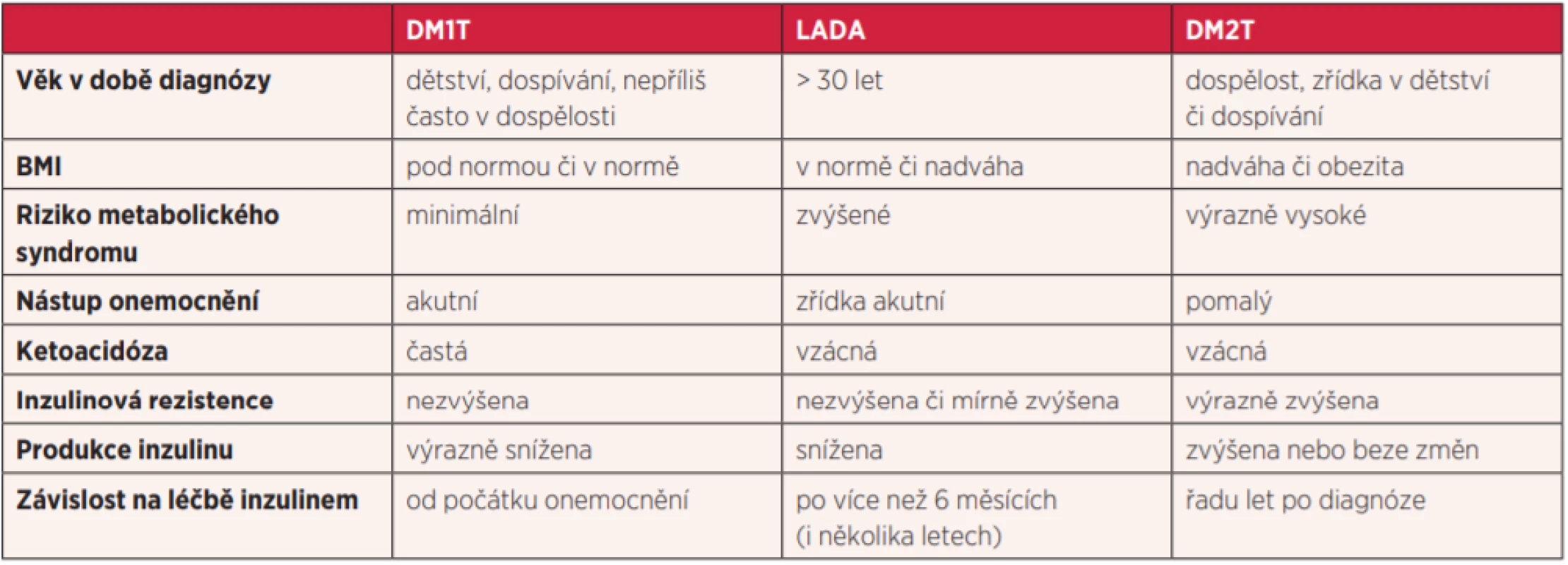
Produkce inzulinu
Produkce inzulinu je v době diagnózy zachovalá natolik, že většinou umožňuje alespoň na nějakou dobu kompenzaci diabetu perorálními antidiabetiky. Tomu odpovídají i hladiny C-peptidu, které bývají v normálních hodnotách (na rozdíl od čerstvých záchytů diabetu 2. typu, kde jsou hladiny C-peptidu vzhledem k inzulinové rezistenci obvykle při horní hranici normy či nad normu), a vykazují podstatně lepší odpověď na sacharidovou zátěž než u pacientů s DM1T (5). Nutnost podávání inzulinu se objevuje většinou později než za 6 měsíců od diagnózy a většina pacientů k ní dospěje do 6 let (7).
Přítomnost autoprotilátek proti ostrůvkovým antigenům
Stejně tak jako u DM1T mohou být pozitivní všechny protilátky. Zdaleka nejčastěji jsou však přítomny anti-GAD (proti dekarboxyláze kyseliny glutamové), zbývající, tedy anti-IAA (protilátky proti inzulinu), anti-IA2 (proti tyrozinové fosfatáze) a anti-ZnT8 (proti zinkovému transportéru typu 8) bývají pozitivní jen u malého procenta pacientů (8). V jedné ze studií mělo z testovaných LADA pacientů 68,6 % pozitivní pouze anti-GAD, 5 % pouze anti-IA2 a 2,3 % pozitivní jen ZnT8A, alespoň dvě protilátky byly přítomny u 24,1 % pacientů (5).
LÉČBA DIABETU TYPU LADA
Specifická doporučení pro LADA diabetes dosud publikována nebyla. Cílem léčby je metabolická kontrola onemocnění a zároveň co nejdelší zachování sekrece beta-buněk.
Studie prokázaly úbytek produkce inzulinu při léčbě deriváty sulfonylurey (SU) v porovnání s inzulinem, SU nejsou tedy v léčbě doporučovány (8, 9). Obecně je nyní za optimální léčbu považován inzulin, u pacientů s inzulinovou resistencí pak v kombinaci s metforminem (4).
Některé novější studie pak naznačují další možnosti a případnou větší variabilitu v léčbě, budou však vyžadovat další potvrzení většími klinickými studiemi. Malá studie s 30 účastníky prokázala zachování (stejné) funkce beta-buněk po 12 měsících léčby kombinací sitagliptinu a inzulinu a naopak její pokles v kontrolní skupině léčené pouze inzulinem (10). Ke stejnému výsledku došla po 18 měsících studie s 23 účastníky při kombinaci rosiglitazonu (t.č. již stažen z trhu) a inzulinu versus samotný inzulin (11). Další testovanou lékovou skupinou, která by mohla přispět k úspěšné léčbě LADA diabetu, jsou agonisté receptorů pro GLP-1 (12).
Bylo prokázáno, že pacienti s vyšším titrem anti-GAD protilátek dojdou dříve k inzulinové dependenci (13), pacienti s LADA manifestovaným ve vyšším věku mají nižší riziko inzulinové dependence (14). Obě tyto studie nastolily otázku, zda je s ohledem na riziko hypoglykemií nutná časná inzulinizace pacientů starších a s nízkými titry anti-GAD.
ZÁVĚR
Relativně velká část pacientů s DM2T mohou být ve skutečnosti pacienti s diabetem typu LADA. Na tuto možnost by nás měl upozornit především nižší věk pacientů, netypický (neobézní) habitus a neakutní nástup onemocnění (základní charakteristiky pacientů s DM1T, DM2T a LADA jsou uvedeny v tabulce 1). Z laboratorních vyšetření pomůže stanovení C-peptidu (či přímo inzulinu), který bývá v pásmu normy, a stanovení ostrůvkových protilátek – pozitivita některé z nich je pro diagnózu zcela zásadní. U již léčených LADA pacientů zařazených mezi DM2T může na LADA upozornit rychlejší progrese onemocnění směrem k inzulinové dependenci než je u DM2T obvyklé.
Za optimální léčbu je nyní považován inzulin, u pacientů s inzulinovou rezistencí pak v kombinaci s metforminem. Testovány jsou i další preparáty jako gliptiny, agonisté receptorů pro GLP-1 či glitazony, zejména s ohledem na možnost prodloužení životnosti zbývajících beta-buněk. Do budoucna mohou být tyto preparáty prostředkem přesnější personalizace léčby.
Konflikt zájmů: žádný.
ADRESA PRO KORESPONDENCI:
MUDr. Jan Brož
Interní klinika 2. LF UK a FN Motol
V Úvalu 84, 150 00 Praha 5
e-mail: zorb@seznam.cz
Sources
1. Urbanová J, Brunerová L, Brož J. Diagnostika MODY v ordinaci praktického lékaře. Prakt. Lek. 2018; 98(4): 153–157.
2. Brunerová L, Urbanová J, Brož J. Léčba MODY v ordinaci praktického lékaře. Prakt. Lek. 2018; 98(5): 200–202.
3. Urbanová J, Brunerová L, Nunes MA, Brož J. Diabetes typu MODY a screening gestačního diabetu. Čes. Gynek. 2020; 85(2): 123–129.
4. Buzzetti R, Zampetti S, Maddaloni E. Adult-onset autoimmune diabetes: current knowledge and implications for management. Nat Rev Endocrinol 2017; 13(11): 674–686.
5. Hawa MI, Kolb H, Schloot N, et al. Adult-onset autoimmune diabetes in Europe is prevalent with a broad clinical phenotype: action LADA 7. Diabetes Care 2013; 36 : 908–913.
6. Naik RG, Brooks-Worrell BM, Palmer JP. Latent autoimmune diabetes in adults. J Clin Endocrinol Metab 2009; 94(12): 4635–4644.
7. Thomas CC, Philipson LH. Update on diabetes classification. Med Clin North Am 2015; 99(1): 1–16.
8. Kobayashi T, Nakanishi K, Murase T, Kosaka K. Small doses of subcutaneous insulin as a strategy for preventing slowly progressive beta-cell failure in islet cell antibody-positive patients with clinical features of NIDDM. Diabetes 1996; 45 : 622–626.
9. Maruyama T, Tanaka S, Shimada A, et al. Insulin intervention in slowly progressive insulin-dependent (type 1) diabetes mellitus. J Clin Endocrinol Metab 2008; 93(6): 2115–2121.
10. Zhao Y, Yang L, Xiang Y, et al. Dipeptidyl peptidase 4 inhibitor sitagliptin maintains β-cell function in patients with recent-onset latent autoimmune diabetes in adults: one year prospective study. J Clin Endocrinol Metab 2014; 99(5): E876–E880.
11. Zhou Z, Li X, Huang G, et al. Rosiglitazone combined with insulin preserves islet beta cell function in adult-onset latent autoimmune diabetes (LADA). Diabetes Metab Res Rev 2005; 21(2): 203–208.
12. Jones AG, McDonald TJ, Shields BM, Hill AV, Hyde CJ, Knight BA, et al., for the PRIBA Study Group. Markers of β-cell failure predict poor glycemic response to GLP-1 receptor agonist therapy in type 2 diabetes. Diabetes Care 2016; 39(2): 250–257.
13. Maddaloni E, Lessan N, Al Tikriti A, et al. Latent autoimmune diabetes in adults in the United Arab Emirates: clinical features and factors related to insulin-requirement. PLoS ONE 2015; 10: e0131837.
14. Zampetti S, Campagna G, Tiberti C, et al. High GADA titer increases the risk of insulin requirement in LADA patients: a 7-year follow-up (NIRAD study 7). Eur J Endocrinol 2014; 171(6): 697–704.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2020 Issue 3-
All articles in this issue
- Současné možnosti diagnostiky a léčby ohraničených chrupavčitých lézí nosných kloubů
- Sociodemografické charakteristiky seniorskej populácie a ich vplyv na úroveň zdravotnej gramotnosti: literárny prehľad
- Profesionální onemocnění hlášená v České republice v roce 2019
- Využití biochemických markerů v prenatálním screeningu chromozomových aberací v České republice
- Role sestry a sekundární prevence cévní mozkové příhody
- Metódy nefarmakologickej liečby pri reumatoidnej artritíde
- Diagnostika a léčba diabetu typu LADA v klinické praxi
- Zánětlivá bolest zad
- Parkinsonova choroba a jej vplyv na dôstojnosť pacienta: prípadová štúdia s využitím interpretatívno fenomenologickej analýzy
- Vzdělávací portál ČLK: Digitální revoluce v akreditovaném vzdělávání lékařů
- Digitální ordinace bez starostí
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Diagnostika a léčba diabetu typu LADA v klinické praxi
- Metódy nefarmakologickej liečby pri reumatoidnej artritíde
- Současné možnosti diagnostiky a léčby ohraničených chrupavčitých lézí nosných kloubů
- Role sestry a sekundární prevence cévní mozkové příhody
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

