-
Medical journals
- Career
Chorý s demenciou Alzheimerovho typu v kontexte rodinnej starostlivosti
: I. Ondriová; T. Fertaľová; E. Klímová; D. Magurová; Ľ. Majerníková
: Vedúca: PhDr. Dagmar Magurová, PhD. ; Dekanka: Dr. h. c. prof. PhDr. Anna Eliašová, PhD. ; Katedra ošetrovateľstva ; Fakulta zdravotníckych odborov Prešovskej univerzity v Prešove
: Prakt. Lék. 2016; 96(5): 223-229
: Of different specialties
Alzheimerova choroba patrí medzi demencie neurodegeneratívneho pôvodu. Etiológia demencie môže byť rôzna. Liečba zahŕňa terapeutické postupy od farmakoterapie kognitívnych funkcií až po prácu s opatrovateľmi chorých. Manažment starostlivosti o chorých s demenciou Alzheimerovho typu predstavuje závažný socioekonomický a spoločenský problém. Každodenná starostlivosť o chorého s Alzheimerovou chorobou je mimoriadne náročná. Práve adekvátna ošetrovateľská starostlivosť býva v domácej opatere o chorého veľkým problémom, keďže laik, zo dňa na deň postavený do úlohy opatrovateľa, nemá potrebné vzdelanie ani zručnosť v jej poskytovaní.
Klíčová slova:
demencia – opatrovateľ – starostlivosť – záťažÚVOD
Demencie sú poruchy, pri ktorých dochádza k podstatnému zníženiu úrovne pamäti a ďalších kognitívnych (poznávacích) funkcií. Medzi tieto funkcie patria okrem pamäti pozornosť, vnímanie, rečové funkcie (schopnosť tvorby reči i schopnosť porozumenia reči), tzv. exekutívne (výkonové) funkcie – rozumej ako schopnosť byť motivovaný k určitej činnosti, túto účelnú činnosť naplánovať, realizovať a spätne aj zhodnotiťAlzheimerova choroba (ACH) je závažné neurodegeneratívne ochorenie mozgu vedúce k úbytku niektorých populácií neurónov a v dôsledku toho k mozgovej atrofii. Ten má potom za následok vznik syndrómu demencie. Táto príčina demencií je zo všetkých najčastejšia. Predstavuje v čistej podobe približne 50 % všetkých demencií. V mozgovom tkanive chorých trpiacich ACH dochádza v priestoroch mimo nervovej bunky k ukladaniu chorobne vzniknutej bielkoviny, ktorá sa nazýva beta-amyloid. Táto bielkovina vytvára kryštály – drúzy, okolo ktorých dochádza k množstvu ďalších neurodegeneratívnych dejov. Vznikajú tak útvary, ktoré sa nazývajú neuritické plaky. Čím viac plakov je v určitej oblasti mozgovej kôry, tým viac je táto oblasť funkčne poškodená. Beta-amyloid vzniká z bielkoviny, ktorá je v mozgových bunkách prítomná za normálnych okolností, je telu vlastná a potrebná. Táto bielkovina sa nazýva amyloidový prekurzorový proteín (APP). Ten sa za normálnych okolností rozkladá pomocou enzýmu alfa-sekretázy na krátke rozpustné fragmenty, ktoré majú svoj fyziologický význam (zatiaľ nie úplne jasný, zrejme sa podieľajú na plasticite nervových buniek a chránia ich pred poškodením). Za patologických podmienok ACH sa APP následne rozkladá enzýmami beta a gama-sekretázami, ktoré vytvárajú podstatne dlhšie fragmenty než pri rozkladaní alfa-sekretázou. Tieto dlhšie fragmenty neplnia svoje fyziologické úlohy, prestávajú byť rozpustnými, zrážajú sa a polymerizujú. Tak vzniká beta-amyloid. V súčasnosti sú sekretázy v centre vedeckého výskumu ACH. Druhá základná neuropatologická zmena u ACH sa odohráva priamo v neurónoch. Dochádza v nich k degenerácii bielkoviny, ktorá sa volá tau-proteín (4, 8). Zmenený tau-proteín vytvára vlákna, ktoré majú tvar dvojitej špirály. Tie sú potom podkladom útvarov, ktoré sa nazývajú neurofibrilárne klbká (tangles). Neuróny obsahujúce neurofibrilárne klbká neplnia svoju funkciu a postupne zanikajú. Okrem tvorby patologických bielkovín dochádza u ACH k množstvu ďalších degeneratívnych zmien, ktoré sú navzájom prepojené a na sebe závislé. Zo zmien funkcie neurotransmiterov je najskôr poškodený systém acetylcholinergný. V ďalších štádiách ACH sú porušené i ostatné neurotransmiterové systémy, napr. systém exitačných aminokyselín (glutamátergný), následkom ktorých je narušená schopnosť učenia sa novým pamäťovým obsahom. Výrazne je zvýšená tvorba a zníženie odbúravania voľných kyslíkových radikálov, ktoré potom v nadbytku poškodzujú rôzne telesné tkanivá, vrátane stien mozgových buniek a celého radu dôležitých enzýmov (tzv. oxidatívny stres). Porušený je výdaj a ďalšie bunkové spracovanie tzv. nervových rastových faktorov – látok, ktoré si mozog sám vytvára a ktoré slúžia ku zvýšeniu tvorby nových nervových spojov a k obnove poškodeného nervového tkaniva (17).
ALZHEIMEROVA CHOROBA
Genetické faktory
Malý počet chorých s ACH (desatiny % až niekoľko %) má výskyt ochorenia v rodine (postihnutých je viacero pokrvných príbuzných), a preto je logické, že sa hľadajú genetické faktory ochorenia. Dnes už poznáme aj genetické faktory považované za rizikové pre vznik ACH. Uplatňujú sa tzv. genetické polymorfizmy – jedna geneticky zakódovaná bielkovina sa môže vyskytovať v niekoľkých formách, ktoré sú len málo odlišné, napr. niektorou aminokyselinou, ale základná funkcia tejto aminokyseliny zostáva u všetkých foriem zachovaná. Existuje hypotéza, že ACH je polygénne ochorenie – teda k rozvoju choroby je potrebné genetické podmienenie na viacerých miestach, ale je pravdepodobné, že dôležitú úlohu zohrávajú aj negenetické faktory (5).
Klinický obraz
Demencia sa rozvíja nenápadne, „ plazivo“, spravidla sa zo začiatku prejavuje a diagnostikuje ako mierna porucha kognitívnych funkcií. Prvými príznakmi bývajú poruchy pamäti, a to najmä krátkodobej. Pomerne skoro sa v priebehu rozvoja demencie objavujú poruchy orientácie v priestore a čase. S postupným prehlbovaním sa demencie začnú pacienti blúdiť, často ďaleko od svojho bydliska, v ťažších štádiách demencie aj vo vlastnom byte. V dôsledku narušenej orientácie v čase idú napríklad nakupovať v noci. K poruchám orientácie sa často pridružuje zníženie až zánik schopnosti logického uvažovania a súdnosti. Postupne sa rozvíja porucha pamäti vo všetkých zložkách, ktorá môže viesť v ťažkých štádiách demencie až k amnestickej dezorientácii – chorí sú úplne dezorientovaní, pretože si nič nové nezapamätajú. V priebehu vývoja ACH dochádza k zabudnutiu mien, pojmov, k podstatnému zníženiu slovnej zásoby. Dochádza k podstatnému zníženiu intelektu, myslenie sa spomaľuje. Môžu sa objaviť poruchy fatických funkcií (všetky typy afázií) (7).
Schematicky možno rozdeliť demenciu Alzheimerovho typu do troch stupňov:
Ľahká demencia sa vyznačuje poruchami pamäti, ktoré sú jednak subjektívne (chorý si uvedomuje úbytok pamäti), tak aj objektívne merateľné testovacími metódami. Dochádza k poruchám deklaratívnej pamäti, a to predovšetkým v krátkodobej a strednodobej zložke –dochádza k poruchám zapamätania si nových informácií, ale aj k poruchám aktivít denného života, predovšetkým v profesionálnej sfére a zložitejších aktivít. Môžu byť už pozorované poruchy orientácie, predovšetkým vo vzdialenejších a pacientom menej navštevovaných miestach. Zriedkavé nie sú ani poruchy nálady (hlavne depresia, na ktorej sa vo včasných štádiách ACH môže podieľať aj uvedomenie si úbytku pamäti a ďalších funkcií).
Stredná demencia sa prejavuje výrazným zhoršovaním pamäti vo všetkých zložkách. Dezorientácia v čase a priestore je častá (7, 10).
Ťažká demencia sa vyznačuje ťažkými poruchami pamäti vo všetkých zložkách. Chorí nie sú schopní si zapamätať nové informácie, sú úplne dezorientovaní, nie sú schopní si zapamätať ani kde je ich posteľ, izba, WC. Nepoznávajú ľudí okolo seba, a to často ani najbližších príbuzných.
Priebeh
U väčšiny chorých je to pomaly vznikajúca demencia, s postupne zhoršujúcim sa priebehom (v individuálnych prípadoch je spomalenie až zastavenie zhoršovania možné). V štádiu ťažkej demencie bývajú poruchy chôdze a jemnej motoriky, ťažké poruchy pamäti, správania sa, a emócií, závažne obmedzené sú aktivity denného života. ACH končí smrťou a trvá obvykle od objavenia sa prvých príznakov do úmrtia približne 7–10 rokov. Je pravdepodobné, že s použitím nových liečebných postupov sa bude dĺžka prežitia chorých s ACH predlžovať. Rýchlejší priebeh ochorenia je známy u pacientov so včasným výskytom ochorenia a genetickou predispozíciou. Pacienti s ACH umierajú obvykle na bronchopneumónie, či iné komplikácie imobilizačného syndrómu (9, 11).
Liečba
Liečebné prístupy ACH možno rozdeliť do dvoch kategórií: na biologické a nebiologické, pričom v praxi je vhodné obidva spôsoby kombinovať.
Z biologických liečebných postupov je najpoužívanejšia farmakoterapia. Farmakoterapia ACH je kognitívna, ktorá ovplyvňuje predovšetkým porušené kognitívne/poznávacie funkcie, a nekognitívna, ktorá je zacielená na ovplyvnenie pridružených porúch nálad a afektov, správania, spánku – často sa vyskytujúcich u pacientov s ACH (2).
V rámci kognitívnej farmakoterapie sú u ľahších až stredne ťažkých foriem ACH liekom prvej voľby inhibítory acetylcholínesteráz. Cholínesterázy (acetylcholínesterázy a butyrylcholínesterázy) sú enzýmy, ktoré vo svojom metabolizme odbúravajú jeden z významných neurotransmiterov v nervovom systéme – acetylcholín. Táto látka sa menej tvorí a je menej uvoľňovaná v mozgu pacientov trpiacich ACH, ale aj u ďalších demencií. Má veľmi dôležitý význam pre pamäť. Farmakologickým zablokovaním cholinesteráz v mozgu dosiahneme zvýšenie obsahu mozgového acetylcholínu, a tým aj zlepšenie pamäťových funkcií. V SR sú používané tri inhibítory/blokátory mozgových cholínesteráz – donezepil, rivastigmín a galantamin. V ťažkých štádiách ACH sa používa memantín, ktorý pôsobí cez iný transmiterový systém mozgu, cez tzv. excitačné aminokyseliny glutamát a aspartát. Memantin pôsobí neuroprotektívne (chráni nervovú bunku pred niektorými škodlivinami) a zlepšuje aj schopnosť učenia)(12, 13).
Látky likvidujúce voľné kyslíkové radikály. Voľné kyslíkové radikály sú u ACH v nadbytku, organizmus ich nestačí odbúravať. Preto sa v liečbe ACH používajú látky, ktoré voľné kyslíkové radikály vychytávajú a likvidujú (tzv. scavengery voľných radikálov). Patria medzi ne E vitamín (alfa-tokoferol), betakarotén, retinol, C vitamín, selén a ďalšie. Tieto lieky sa však skôr používajú ako doplnkové.
Nootropné farmaká a príbuzné látky sú lieky, ktoré zlepšujú predovšetkým mozgovú látkovú premenu, využiteľnosť glukózy a ďalších živín, pôsobia proti nedostatku kyslíka. Patria medzi nich napr. piracetam alebo pyritinol. Niektoré z nich ovplyvňujú aj mozgové cievy a krvný prietok, napr. extrakt z Gingo biloba obsahuje celý rad farmakologicky aktívnych látok. Nootropné farmaká sú používané ako prídatné farmaká v liečbe ACH, ich väčšie využitie je napr. u vaskulárnych demencií (6).
Nekognitívna farmakoterapia ovplyvňuje u demencií poruchy správania, zmeny nálad a afektov, poruchy spánku. K utíšeniu nekľudu, ev. aj pridružených delírií sa používajú antipsychotiká II. generácie, ktoré majú minimum nežiaducich vedľajších účinkov. Rovnako sú používané moderné antidepresíva a anxiolytiká. V liečbe ACH má okrem farmakoterapie nezastupiteľné miesto nefarmakologický manažment demencie, s množstvom prepracovaných programových aktivít, kognitívneho tréningu a kognitívnej terapie a kinezioterapie.
Starostlivosť o chorého s Alzheimerovou chorobou v domácom prostredí
Rodina ako základný článok spoločnosti vytvára bezpečný priestor pre život seniorov, pomáha im udržiavať si nezávislosť, samostatnosť, je priestorom medzigeneračnej solidarity a bráni ich sociálnemu vylúčeniu. Z ošetrovateľského hľadiska existujú dve základné oblasti, v ktorých je účasť a zapojenie rodiny v starostlivosti o chorého nezastupiteľné. Rodina môže plniť ochrannú funkciu, ktorú zaujíma predovšetkým opatrujúca osoba (manželka, deti), aby si chorý príliš neuvedomoval svoju závislosť. Preventívna funkcia je spojená s vhodnou úpravou liečebného režimu a domácnosti, zabraňujúcou komplikáciám a zhoršovaniu zdravotného stavu. Podporná funkcia vyjadruje psychickú a fyzickú podporu a pomoc. Postoj rodiny a jej ochota starať sa o chorého v domácom prostredí bezprostredne ovplyvňuje celý rad faktorov, ako napríklad ochorenie člena rodiny, jeho závažnosť, dlhodobosť a prognóza. Zatiaľ, čo je rodina schopná postarať sa o chorého krátkodobo, omnoho zložitejšie je ošetrovanie chorého postihnutého imobilitou, instabilitou, inkontinenciou, či intelektovými poruchami. K faktorom, ktoré typicky ohrozujú stabilitu v domácom prostredí, patrí nezvládnuteľné alebo netolerovateľné správanie, ochorenie starajúcej sa osoby, konflikty v rodine alebo finančné problémy (16).
PRINCÍPY FUNGOVANIA RODINNEJ STAROSTLIVOSTI
Starostlivosť o starého chorého človeka znamená pre rodinu veľkú psychickú záťaž, čo môže mať významný vplyv na fungovanie rodín. Dobre fungujúcu rodinu môže psychický stres z dlhodobej starostlivosti o nesebestačného člena rodiny negatívne ovplyvniť a spôsobiť problémy v jej fungovaní.
Princípy, ktoré by mali pomôcť rodine správne fungovať v čase, keď sa stará o chorého seniora:
Solidarita a sociálna súdržnosť ošetrujúcej rodiny. Solidarita predstavuje jeden zo základných predpokladov sociálnej súdržnosti. Súdržnosť rodiny znamená pre starajúcich sa veľkú sociálnu a psychickú podporu. Na jednej strane sa môžu v starostlivosti o chorého striedať jednotliví členovia rodiny v rámci dobre fungujúcej rodiny, na druhej strane už samotné vedomie, že sa ošetrujúci má na koho spoľahnúť v ťažkých chvíľach, môže znížiť extrémne psychické napätie. To všetko je však podmienené súdržnosťou v zmysle zdieľania spoločných hodnôt, noriem, vzorov správania. Solidarita je podmienkou starostlivosti o starého človeka v rodine a zároveň aj jej výsledkom. V organickej rodinnej súdržnosti je obsiahnuté odrieknutie vlastných priorít jednotlivých členov rodiny na úkor spoločných potrieb fungovania rodiny ako celku, ktorý si prevzal na seba úlohu starať sa o svojho chorého nesebestačného člena (14, 15).
Rozdelenie rolí. Aby mohla starostlivosť v rodine efektívne fungovať, musia si členovia rozdeliť určité role. V ideálnom prípade by mal každý člen zastávať svoju funkciu, v rámci nej plniť pridelené povinnosti a vytvoriť tak fungujúcu rodinnú sieť, vďaka ktorej by celé bremeno opatrovania nespočívalo iba na jednom opatrovateľovi.
Vďačnosť, láska, zdieľanie. V rodine je starostlivosť o starých rodičov a manželov založená na princípe vďačnosti, lásky a vzájomného zdieľania. Ak je vzťah medzi dieťaťom a rodičom založený na princípoch lásky a vďačnosti, mala by potom aj starostlivosť dieťaťa o starého chorého rodiča prebiehať na rovnakých princípoch.
Hľadisko výkonnosti. Výkonnosť zahŕňa veľké množstvo faktorov, ktoré pôsobia na schopnosť rodiny poskytnúť a uniesť dlhodobú starostlivosť, čo zahŕňa počet ľudí, ktorí môžu a chcú sa starať, ekonomické zdroje, ktoré má rodina k dispozícii a ďalšie rodinné zodpovednosti. Dôležité sú aj také atribúty, ako je rodinná dynamika a kultúrne a náboženské tradície.
Rady pre ošetrujúcich
Pre ľudí s Alzheimerovou chorobou, ktorí sú závislí od pomoci druhej osoby, predstavuje optimálnu starostlivosť súbor troch základných prvkov:
- dobrý vzťah medzi chorou osobou a opatrovateľom
- bezpečné prostredie
- zmysluplné aktivity
Veľmi ťažké sa však javí uspokojovanie potrieb chorého, pretože nielen že sa líši jedinec od jedinca, ale zložité je, že sa mení každý jednotlivec. Starostlivosť v rodine má pozitívny vplyv na psychiku opatrovaného, na ktorú v domácej starostlivosti priaznivo pôsobí samo domáce prostredie a prítomnosť blízkych osôb. Starostlivosť v rodine však nemá zmysel, ak si ju samotný chorý nepraje. Ak jedna alebo druhá strana cíti nenávisť, nemôže táto starostlivosť priniesť pozitívny efekt, a preto je vhodnejšie nájsť iného opatrovateľa, chorého zveriť do inštitucionálnej starostlivosti. Ak opatrovateľ uspokojí primárne potreby chorého, ale nebude podporovať jeho osobnostnú stránku, bude takáto starostlivosť zásadne znižovať ich kvalitu života. Chorí sú síce najedení, čistí, ale chýba im komunikácia, senzorické podnety, teda stráca životný zmysel. Ich život je v podstate „čakanie na smrť“. Kvalita života a teda aj starostlivosť závisí od napĺňania vyšších životných potrieb. Možno teda konštatovať, že štruktúra potrieb starých ľudí je rovnaká ako u všetkých ostatných príslušníkov spoločnosti a rovnako tak sú potreby neoddeliteľné a vzájomne prepojené do jedného celku. S príchodom staroby, teda v prípade obmedzenia funkčného potenciálu, sa štruktúra potrieb nemení, ale môže sa prejaviť zmena v zameraní potrieb aj ich subjektívny význam. Nie je jednoduché pracovať s človekom, ktorý má poruchu pamäti a vnímania. Rodinní starajúci často tápu, pretože nemajú potrebné vedomosti ani skúsenosti a zároveň si ani neuvedomujú, aké dôležité sú pre chorého rôzne podnety (3, 7).
Problémy a zmeny súvisiace so starostlivosťou v domácom prostredí
Opatrovateľ v domácom prostredí je osoba, ktorá pomáha uspokojovať potreby svojmu rodinnému príslušníkovi – opatrovanému. Vykonáva činnosti, ktoré by pacient vykonával sám, keby mal k tomu dostatok síl, vôle alebo potrebné vedomosti. Bez jeho pomoci by opatrovaný v mnohých prípadoch nemohol zotrvávať v domácom prostredí. Starostlivosť o chorého človeka v rodine najčastejšie zabezpečuje partner, partnerka alebo deti a ich partneri. V najväčšom počte prípadov však starostlivosť zabezpečujú ženy, teda manželky, dcéry či nevesty. Druhou najčastejšou skupinou opatrovateľov sú deti starých rodičov, v tom prípade potom najčastejšie dcéry alebo nevesty. Starostlivosť o chorého často zaberá väčšinu voľného času, až 80 % starajúcich hovorí o vysokej úrovni stresu a mnohí z nich o úplnom vyčerpaní. Dlhodobá starostlivosť teda predstavuje pre opatrovateľov obrovskú záťaž, nielen pre opatrovateľa, ale pre rodinu ako celok. Z tejto každodennej rutiny potom vznikajú problémy, ktoré by ošetrujúci nemali podceňovať, pretože zásadne znižujú kvalitu ich života a sú potenciálnym zdrojom závažných psychosomatických ochorení. Pri opatrovateľskej starostlivosti v domácom prostredí nejde o vzťah dvoch zložiek (opatrovateľ a opatrovaný), ale priradili k nim aj tretiu oblasť – verejný – súkromný program. Trojitý model vyjadrili nasledujúcou schémou. V kontexte služieb poskytovaných štátom je pomoc opatrovateľov o seniorov pokladaná za samozrejmosť. Bez nej by starostlivosť zaisťovaná a poskytovaná štátom nemohla pokryť všetky potreby seniorov. Štát by mal preto podporovať služby, prostredníctvom, ktorých sa opatrovateľom uľahčuje ich náročná práca.
Zdravotné problémy opatrovateľov
Starostlivosť o starého, chorého človeka znamená pre opatrovateľov i obrovskú fyzickú záťaž spôsobenú častým zdvíhaním, obracaním, prenášaním atď. Ešte častejšie je však narušené psychické zdravie, čo súvisí s dlhodobým psychickým vypätím. Opatrovatelia sa často starajú o svojho blízkeho mesiace aj roky, často bez striedania a bez chvíľky osobného voľna či dovolenky. Každý človek má svoje osobné limity, nikto nemôže vydržať extrémnu psychickú, či fyzickú záťaž bez odpočinku, a preto je dôležité vedieť o možnostiach oddychu a rizikách prepínania svojich síl. Z ochorení dominujú migrény, neurózy, depresie, vredová choroba žalúdka a dvanástnika (5, 9).
Osamelosť opatrovateľov
Opatrovatelia často zostávajú bez pomoci okolia a významnejšieho spoločenského kontaktu (či už svojich rodín alebo komunity), čo vedie k ich izolácii a znamená vážny spoločenský problém. Často ani nevedia, kde o pomoc požiadať. Sociálna izolácia je dôvodom intenzívne prežívaných negatívnych emócií, frustrácie, deprivácie. Znížené sebavedomie vedie k sebaľútosti a stupňujúcim sa konfliktom s ostatnými členmi rodiny.
Traumy pri nezvládaní starostlivosti a odovzdanie seniora do ústavnej starostlivosti
O traume pri nutnosti odovzdania seniora do ústavnej starostlivosti sa hovorí predovšetkým z hľadiska pocitu viny plynúcej z nezvládnutia starostlivosti o chorého člena. Skúsenosti poukazujú na skutočnosť, že psychické vyčerpanie spôsobené dlhodobou starostlivosťou o starého človeka je v zásade porovnateľné s psychickým stresom spôsobeným vyrovnaním sa so situáciou nezvládnutia starostlivosti o blízkeho človeka v rodine, vyvolaným rozhodnutím, že svojho blízkeho zveria do rúk inštitúcie.
Skutočnosť, či sa rodina rozhodne starať o chorého v domácom prostredí, ovplyvňuje celý rad faktorov:
- z pohľadu rodiny: materiálna stránka rodiny: (ekonomické zdroje, zamestnanie, bývanie – spolu alebo oddelene), duševná stránka rodiny (rodinná dynamika, kultúrne tradície, rozdelenie rolí, rozdelenie moci), sociálna sieť a oblasť starostlivosti, (intenzita starostlivosti, rozdelenie úloh pri starostlivosti)
- z pohľadu chorého: lekárska diagnóza, prognóza ochorenia, psychický stav, schopnosť prijať starostlivosť
- z pohľadu opatrovateľa: vedomosti a zručnosti, jeho vzťah k chorému, schopnosť starať sa. Z hľadiska intenzity a naliehavosti potrieb, ktoré opatrovaný vyžaduje, môžeme rozlíšiť tri stupne starostlivosti. Môže ísť o podpornú starostlivosť (subsidiary care), v rámci ktorej je poskytovaná napríklad finančná podpora, sprevádzanie k lekárovi, zabezpečenie opráv v domácnosti. Predstavuje časovo, psychicky i fyzicky menej náročnejšiu starostlivosť ako druhý stupeň, pri ktorom hovoríme o neosobnej starostlivosti (impersonal care). Ide o činnosti, ktoré súvisia prevažne so starostlivosťou o domácnosť (napr. varenie, upratovanie, pranie). Tretí najnáročnejší stupeň je osobná starostlivosť (personal care)
Psychická a fyzická záťaž opatrovateľov
Dlhodobé opatrovanie o nesebestačného človeka je v mnohých ohľadoch zaťažujúce. Častejší výskyt opatrovateľskej záťaže u žien ako u mužov môže súvisieť aj s rozdelením „ženských a mužských“ aktivít. Zatiaľ čo muži vykonávajú ťažšie domáce práce a finančné zabezpečenie, ženy sa viac angažujú v domácich prácach (napr. nakupovanie, varenie, upratovanie, zabezpečenie celého chodu domácnosti), ktoré sú mnohokrát časovo veľmi náročné. Často sa dostávajú do situácie, keď sa musia zároveň starať o svoje deti, zvládať nároky v zamestnaní a opatrovať svojich chorých, nesebestačných členov rodiny. Zmeny, ktorými chorý a opatrovateľ po diagnostikovaní Alzheimerovej choroby musia prejsť, sa odrážajú v nutnosti zabezpečiť si určitú podporu v starostlivosti.. Záťaž opatrovateľov sa dá rozdeliť na objektívnu a subjektívnu zložku. Medzi objektívne faktory pre vznik nadmernej psychickej záťaže opatrovateľov patrí dĺžka opatrovania, spolunažívanie v spoločnej domácnosti, stupeň odkázanosti závislej osoby, čas, ktorý je potrebný denne na vykonávanie starostlivosti a druh hendikepu. Subjektívna záťaž opatrovateľov závisí od vlastného prežívania svojej role. Reakcie na jednotlivé stresory sú ovplyvňované rôznymi psychosociálnymi faktormi, ako sú rodinné vzťahy, sociálne prostredie a kultúrne zvyklosti. Častý je pocit straty súkromia, emočné reakcie ako zlosť, obavy, frustrácia, depresia, úzkosť, únava. Medzi stresory patrí aj pocit nadmerného napätia, nedostatku času, neznalosť situácie, fyzická a psychická záťaž, zmena medziľudských vzťahov a finančnej situácie. Dlhotrvajúci stres u bezprostredných opatrovateľov často vedie k poruchám spánku, depresii a zvýšeniu ich celkovej morbidity. Opatrovatelia sú predovšetkým v pokročilých štádiách ochorenia vystavený výraznej emocionálnej, fyzickej a časovej záťaži, preto rovnako dôležitá ako starostlivosť o chorých je edukácia, sociálna a psychoterapeutická podpora ich opatrovateľov.
Poradenstvo, svojpomocné skupiny a edukačné programy pre opatrovateľov preukázateľne oddiaľujú inštitucionalizáciu pacienta, zlepšujú kvalitu života a spokojnosť rodinných príslušníkov aj postihnutých demenciou. Členovia rodiny sa môžu obrátiť na niektorú z inštitúcii poskytujúcich sociálne a zdravotnícke služby, vo veci peňažných príspevkov, zdravotnej a sociálnej pomoci. Veľkou pomocou pre opatrovateľov sú svojpomocné skupiny. V rámci svojpomocných skupín sa opatrovatelia navzájom delia so skúsenosťami, pomáhajú si pri riešení problémov spojených so starostlivosťou o svojho príbuzného, a to vo forme praktických rád a postupov, ale aj emocionálnych zážitkov. Pri hroziacom syndróme vyhorenia opatrovateľa je vhodné cielené zníženie jeho záťaže využitím služieb domácej ošetrovateľskej starostlivosti, respitnej starostlivosti, ale aj intervencie psychológa. Ako určitú formu respitnej starostlivosti môžeme považovať aj krátkodobé pobyty v zariadeniach sociálnej starostlivosti. Pobyty v dennom stacionári majú pre pacientov aktivačný a terapeutický význam a pre opatrovateľov vytvárajú čas pre oddych a vybavenie osobných záležitostí. Pokiaľ sa rodina o pacienta nemôže, nechce, alebo nevie postarať, alebo pacient nemá príbuzných, je potrebné zabezpečiť profesionálnych opatrovateľov, ktorí tvoria multidisciplinárny tím – lekár, sestra, fyzioterapeut, ergoterapeut, sociálny pracovník(8, 15).
EMPIRICKÁ ČASŤ
Vymedzenie výskumného problému a cieľov
Empirickú časť tvorí výskum, v ktorom sme mapovali pracovnú zaťaženosť opatrovateľov v súvislosti s ošetrovaním chorého príbuzného. Použili sme Test ošetrovateľskej záťaže podľa Svanborga pre potreby zmapovania miery pracovnej zaťaženosti opatrovateľov v súvislosti s ošetrovaním chorého príbuzného. Test obsahuje osem činností, s ktorými sa opatrovateľ pri starostlivosti o chorého s Alzheimerovou chorobou dennodenne stretáva: pohyblivosť, osobná hygiena, stravovanie, inkontinencia moču, inkontinencia stolice, použite toalety, dekubity, spolupráca s pacientom. Skóre testu určuje, či je chorý sebestačný – 0 bodov alebo závislý – 38 bodov. Pri jednotlivých činnostiach si mohli respondenti vybrať z viacerých možností. (V príspevku uvádzame výsledky v 4 položkách.)
Cieľ výskumu
Cieľom nami realizovaného výskumu bolo zmapovať mieru pracovnej záťaže v rodinách poskytujúcich starostlivosť chorému príbuznému s demenciou.
Hypotéza. Predpokladáme, že opatrovatelia sú rozdielne pracovne zaťažení v závislosti od štádia ochorenia v súvislosti s ošetrovaním chorého príbuzného s Alzheimerovou chorobou.
Vyhodnotenie tejto hypotézy sme overovali pomocou Testu ošetrovateľskej záťaže podľa Svanborga, týkajúcej sa rôznych činností spojených so starostlivosťou o pacienta s Alzheimerovou chorobou, pričom nás bude zaujímať, či a ako vplýva štádium choroby na zaťaženosť opatrovateľa. K vyjadreniu tejto závislosti zaťaženosti a štádia ochorenia použijeme Kendallov poradový korelačný koeficient τ (1948), ktorý meria silu tejto závislosti. K interpretácii koeficientu využijeme škálu, ktorú vytvoril Cohen (1988): závislosť pod 0,1 je triviálna, 0,1–0,3 malá, 0,3–0,5 stredná a nad 0,5 silná. Okrem toho budeme testovať štatistickú významnosť tejto závislosti, t. j. hypotézu, že τ = 0. Ak sa táto hypotéza nepotvrdí, teda p-hodnota tohto testu bude menšia ako 0,05, hovoríme o štatisticky významnej závislosti.
Metódy a metodika výskumu
Popis výskumnej vzorky. Výskumu sa zúčastnilo 55 respondentov v rôznych vekových kategóriách (priemerný vek 49 rokov) starajúcich sa o blízkeho chorého s Alzheimerovou chorobou.
Organizácia výskumu. Výskum sme realizovali v časovom rozmedzí október až december 2015. Respondentom bol laický opatrovateľ chorého príbuzného trpiaceho Alzheimerovou demenciou.
Štatistické spracovanie hypotéz. Pre štatistické spracovanie hypotéz sme použili tieto štatisticko-matematické metódy:
- intervalový odhad podielu
- Kendallov poradový korelačný koeficient
- medián
- popisná štatistika
Analýza a interpretácia výsledkov výskumu
Medzi štádiom ochorenia a zaťaženosťou v pohyblivosti (tab. 1) sa preukázala štatisticky významná závislosť (p < 0,05). Kendallov koeficient je v tomto prípade τ = 0,52, čo je silná závislosť. Z 26 opatrovateľov, ktorí sa starali o pacienta s ťažkým štádiom choroby, 10 (38,5 %) odpovedali, že pacient je úplne závislý od ich starostlivosti, a teda sú plne zaťažení. U pacientov s ľahkým štádiom len 1 (9,1 %) z opatrovateľov uviedol, že je v podstatnej miere zaťažený, pokiaľ ide o pohyblivosť pacienta.
1. Zaťaženosť opatrovateľa v pohyblivosti 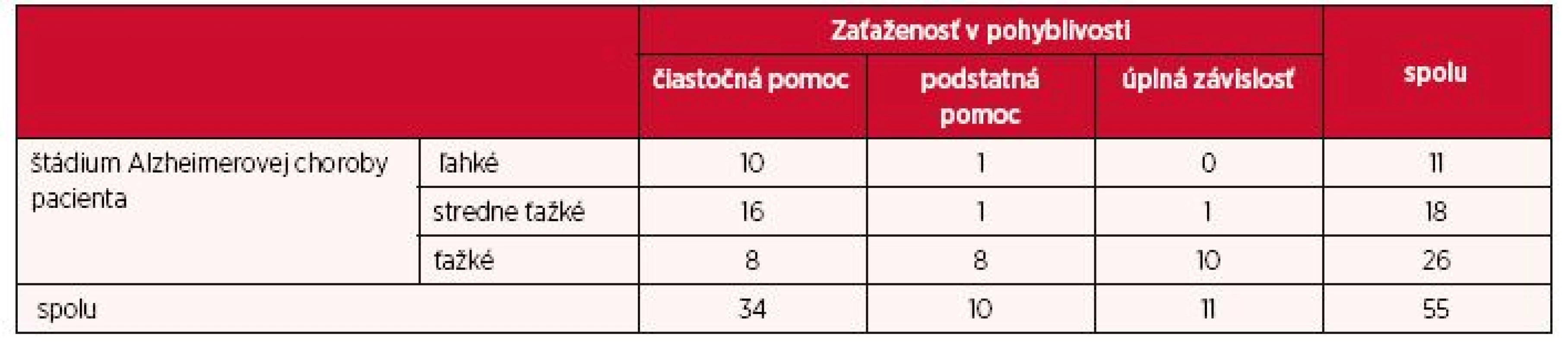
Medzi štádiom ochorenia a zaťaženosťou v osobnej hygiene (tab. 2) sa preukázala štatisticky významná závislosť (p < 0,05). Kendallov koeficient je v tomto prípade τ = 0,634, čo je silná závislosť. Z 26 opatrovateľov, ktorí sa starali o pacienta s ťažkým štádiom choroby, 15 (57,7 %) odpovedali, že pacient je úplne závislý od ich starostlivosti, a teda sú plne zaťažení. Pri pacientoch s ľahkým štádiom 2 (18,2 %) z opatrovateľov uviedli, že sú v podstatnej miere zaťažení, pokiaľ ide o osobnú hygienu pacienta.
2. Zaťaženosť opatrovateľa pri osobnej hygiene 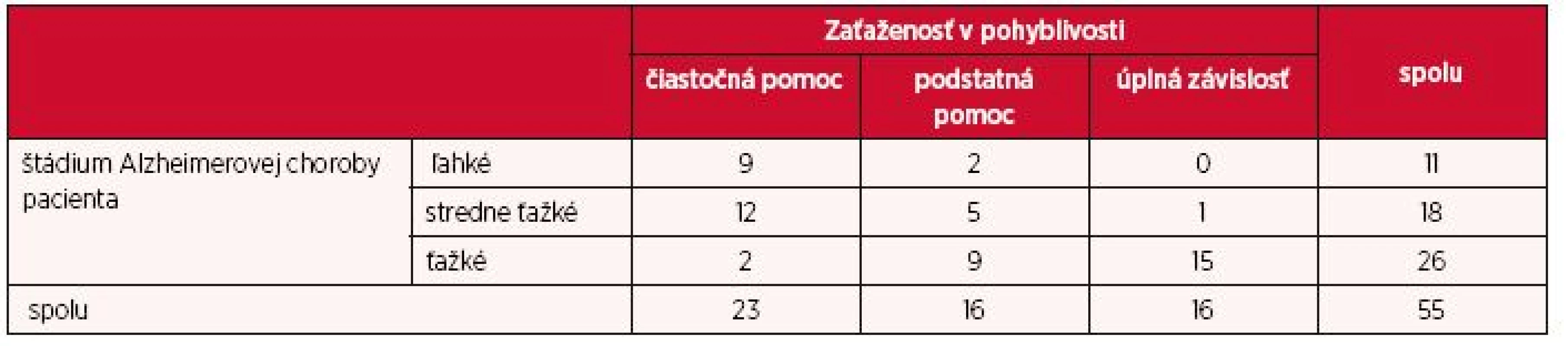
Medzi štádiom ochorenia a zaťaženosťou v stravovaní (tab. 3) sa preukázala štatisticky významná závislosť (p < 0,05). Kendallov koeficient je v tomto prípade τ = 0,646, čo je silná závislosť. Z 26 opatrovateľov, ktorí sa starali o pacienta s ťažkým štádiom choroby, 12 (46,2 %) odpovedali, že pacient je úplne odkázaný na ich starostlivosť, a teda sú plne zaťažení. Pri pacientoch s ľahkým štádiom nikto z opatrovateľov neuviedol, že by ich starostlivosť o pacienta z hľadiska stravovania nejako veľmi zaťažovala, a teda chorí si vyžadujú len čiastočnú pomoc v tejto oblasti.
3. Zaťaženosť opatrovatrovateľa v stravovaní chorého 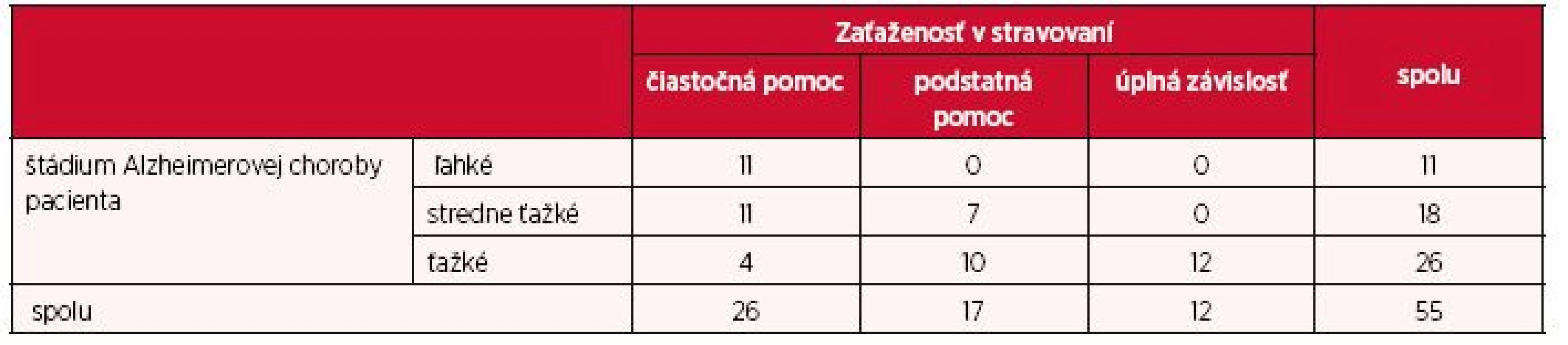
Medzi štádiom ochorenia a zaťaženosťou v používaní toalety (tab. 4) sa preukázala štatisticky významná závislosť (p < 0,05). Kendallov koeficient je v tomto prípade τ = 0,582, čo je silná závislosť. Z 26 opatrovateľov, ktorí sa starali o pacienta s ťažkým štádiom choroby, 11 (42,3 %) odpovedali, že pacient je podstatne odkázaný na ich starostlivosť, a teda sú plne zaťažení, a 9 (34,6 %) pacientov využíva na toaletu prenosné WC. Pri pacientoch s ľahkým štádiom nebol žiaden pacient odkázaný na podstatnú pomoc či prenosné WC, a teda si vyžadoval len čiastočnú pomoc opatrovateľa pri použití toalety.
4. Zaťaženosť opatrovateľa v súvislosti s použitím toalety 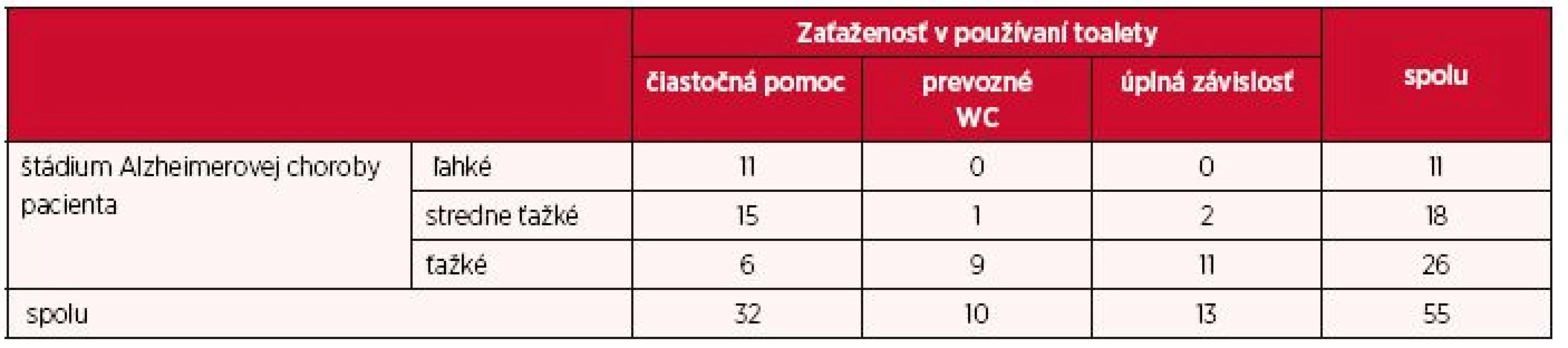
DISKUSIA
V sledovanom súbore sa prejavila závislosť medzi zaťaženosťou opatrovateľov a štádiom ochorenia u pacienta. Štatisticky významná závislosť sa prejavila závislosťou medzi štádiom choroby a zaťaženosťou opatrovateľa vo všetkých činnostiach, ktoré obsahoval Test ošetrovateľskej záťaže podľa Svanborga. Medzi štádiom ochorenia a zaťaženosťou rodinného príslušníka v činnosti pohyblivosť, osobná hygiena, stravovanie, používanie toalety a spolupráca s pacientom sa preukázala silná závislosť, z čoho môžeme usudzovať, že opatrovatelia sú v týchto oblastiach starostlivosti o pacienta s Alzheimerovou chorobou najviac zaťažení. Medzi štádiom ochorenia a zaťaženosťou opatrovateľov pri starostlivosti o chorého s inkontinenciou moču a stolice sa preukázala stredná závislosť.
Autori zahraničných štúdií uvádzajú, že do 80. rokov 20. storočia sa rodinám, ktoré poskytovali starostlivosť nevyliečiteľne chorému členovi rodiny, nevenovala pozornosť. Výrazný zlom nastal na konci 20. storočia, kedy sa gerontológovia začali venovať štúdiu záťaže rodín. Vlášková (2013) definuje záťaž opatrovateľa ako multidimenzionálny proces, ktorý sa premieta do fyzickej, psychickej, sociálnej a finančnej dimenzie. Starostlivosť o pacienta s chronickým ochorením v domácom prostredí predstavuje vo väčšine prípadov stratu schopnosti pohotovo sa prispôsobiť zmenenej situácii, stratu aktívne pôsobiť na zmenené prostredie a primerane reagovať. V klinickej praxi je preto potrebné venovať pozornosť nielen príjemcom starostlivosti, ale aj tým, ktorí starostlivosť poskytujú. Šerfelová, Hladeková (2010) sa vo svojom výskume zamerali na posúdenie záťaže opatrovateľov pri starostlivosti o chronicky chorého člena rodiny v domácom prostredí z hľadiska veku, pohlavia, dĺžky poskytovanej starostlivosti a rodinnej príslušnosti opatrovateľa k chronicky chorému. V sledovanom súbore vyššiu mieru záťaže pociťovali respondenti vo veku 61 až 75 rokov. Uvedené rozdiely medzi mladšími a staršími môžu súvisieť s častejším výskytom somatických ochorení u starších opatrovateľov a aj s predpokladom väčšej fyzickej záťaže u opatrovateľov týchto vekových skupín. Signifikantné rozdiely sa potvrdili aj z hľadiska dĺžky poskytovanej starostlivosti. Vyššiu mieru záťaže udávali respondenti, ktorí poskytujú starostlivosť dlhšie ako 3 roky. S narastajúcou dĺžkou starostlivosti sa zvyšuje výskyt psychických problémov ako emocionálny nepokoj, stres, nervozita, strach, depresia. Callone (2009) poukazuje aj na vplyv dĺžky starostlivosti na vzťahy v rodine, finančnú a sociálnu oblasť. Medzi najčastejšie zmeny patria strata zamestnania, nedostatok rodinnej opory, zmeny v prerozdelení úloh medzi jednotlivých členov rodiny. Signifikantné rozdiely sa vo výskume potvrdili aj z hľadiska rodinnej príslušnosti opatrovateľa k chorému. Vyššiu mieru záťaže pociťovali životní partneri. Wirth (2013) popisuje vzťah k príbuznému ako jeden z determinantov ovplyvňujúci emocionálnu záťaž opatrovateľov. Buijssen (2006) uvádza, že progresívne ochorenie životného partnera a následná starostlivosť v domácom prostredí vyvoláva u opatrovateľov frustráciu, môže obmedzovať jeho životný štýl i perspektívy, byť príčinou narušenia rodinných vzťahov, nakoľko môžu mať pocit nedostatočnej opory od ostatných členov rodiny, prípadne nedokážu príbuznému poskytnúť adekvátnu starostlivosť. Vavrušová a kol. (2008) vo svojej práci poukazujú na to, že záťaž opatrovateľa koreluje so sebestačnosťou opatrovaného. Sebestačnosť opatrovaného sa týka nielen inštrumentálnych denných činností (IADL), ale aj základných denných aktivít (ADL). Strata sebestačnosti môže znamenať závislosť na druhých. Opatrovateľ kompenzuje bariéry, ktoré bránia opatrovanému v uspokojovaní jeho potrieb. Poskytovanie pomoci si vyžaduje určité vedomosti, trpezlivosť a telesnú silu (Zgola 2003). Dlhodobé opatrovanie nesebestačného človeka je v mnohých ohľadoch zaťažujúce. Aby opatrovateľská starostlivosť neznamenala neprekonateľnú záťaž, je potrebné opatrovateľom poskytovať pomoc a pozornosť zamerať nielen na opatrovaného, ale tiež na opatrovateľa, ktorý starostlivosť poskytuje.
ZÁVER
Alzheimerova demencia nie je ochorenie, ktoré sa dotýka len jedného človeka, ale celej rodiny, ktorá sa o blízkeho stará. Pilierom liečby chorého s Alzheimerovou chorobou je vlastne správanie a prístup opatrujúcich. Subjekty starajúce sa o postihnutého musia počítať s ťažkosťami, ktorým budú vo väčšej či menšej miere čeliť. Od zoznámenia sa s prejavmi diagnózy, cez spôsoby primeranej liečby, až po povinnosti viažuce sa na starostlivosť o chorého. Preto je tak veľmi dôležité, aby opatrovatelia disponovali dostatkom informácií a mali vedomosti týkajúce sa všestrannej starostlivosti o pacientov s Alzheimerovou chorobou za účelom pomôcť a skvalitniť im život v domácom prostredí.
Střet záujmov: žiadny.
ADRESA PRO KORESPONDENCI:
PhDr. Iveta Ondriová, PhD.
Fakulta zdravotníckych odborov PU
Partizánska 1,
080 01 Prešov
e-mail: iondriova@centrum.sk
Sources
1. Bragdon AD, Gamon D. Nedovolte mozku stárnout. 2. vydání. Praha: Portál 2009.
2. Brodal P. Centrálny nervový systém. Štruktúra a funkcia. 1. slov. vydanie. Martin: Osveta 2008.
3. Buijssen H. Demence: průvodce pro rodinné příslušníky a pečovatele. 1. vydání. Praha: Portál 2006.
4. Callone PR, a kol. Alzheimerova nemoc: 300 tipů a rad, jak ji zvládat lépe. 1. vydání. Praha: Grada Publishing 2008.
5. Ferková E, Ilievová Ľ. Známy neznámy Alzheimer. Sestra 2013; 23(4): 56–58.
6. Gulášová I, Breza J, Riedl I. Péče o pacienta s Alzheimerovou nemocí. Sestra 2013; 23(5): 31–33.
7. Holmerová I, Rokosová M, Suchá J, Veleta P. Nefarmakologické přístupy k pacientům postiženým demencí a podpora pečujících rodin. Neurol. pro Praxi 2004; 5(1): 17–20.
8. Jirák R, Holmerová I, Borzová C, a kol. Demence a jiné poruchy paměti. Komunikace a každodenní péče. Praha: Grada Publishing 2009.
9. Klímová E. Neurofyziológia pre fyzioterapeutov. 1. vydanie. Prešov: Vydavateľstvo M. Vaška 2011.
10. Li TQ, Wahlund LO. The search for neuroimaging biomarkers of Alzheimer’s disease with advanced MRI techniques. Acta Radiol 2011; 52(2): 211–222.
11. Ono M, Saji H. Molecular approaches to the treatment,prophylaxis, and diagnosis of Alzheimer’s disease: novel PET/SPECT imaging probes for diagnosis of Alzheimer’s disease. J Pharmacol Sci 2012; 118(3): 338–344.
12. Rácz O, a kol. Základy patologickej fyziológie. Košice: Aprilla 2006.
13. Seidl Z, Obenberger J. Neurologie pro studium i praxi. Praha: Grada Publishing 2004.
14. Sheardová, K. Současné možnosti terapie demencí, význam nefarmakologických intervencií. Psychiatr. Prax 2011; 12(3): 124–126.
15. Šerfelová R, Hladeková B. Záťaž opatrovateľa v procese starostlivosti o chronicky chorého. In Ošetřovatelství a porodní asistence 2010; 1(3): 89–92.
16. Tokovská M. Kognitívny tréning v zariadení pre seniorov. Sestra a lekár v praxi 2013; 12(1): 38–39.
17. Varsík P, a kol. Neurológia II. Patogenéza a klinika nervových chorôb. Bratislava: Lufema 1999.
18. Vavrušová L, a kol. Depresia. Martin: Osveta 2008.
19. Vlášková D. Alzheimerova choroba s rychlou progresí. Sestra 2013; 23(4): 58–59.
20. Wirth M. Hlboká potreba: zomrieť v pokoji. Sestra a lekár v praxi 2013; 12(3): 17–19.
21. Zgola JM. Úspěšná péče o člověka s demencí. 1. vydání. Praha : Grada Publishing 2003.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2016 Issue 5-
All articles in this issue
- Intervention of occupational therapist in adult patients with neurogenic dysphagia
- Research of opinions and attitudes of Czech citizens to general practitioners
- Patients with Alzheimer’s dementia in the context of family care
- Assessment of invalidity of diabetic patients
- Diabetic cancer patients in palliative hospice care
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Assessment of invalidity of diabetic patients
- Intervention of occupational therapist in adult patients with neurogenic dysphagia
- Patients with Alzheimer’s dementia in the context of family care
- Diabetic cancer patients in palliative hospice care
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

