-
Medical journals
- Career
Larva migrans cutanea – importovaná kožná nákaza a možnosti jej liečby
: R. Rosoľanka; E. Nováková 1 2
: Univerzita Komenského v Bratislave Jesseniová lekárska fakulta v Martine ; Klinika infektológie a cestovnej medicíny Prednostka: prof. MUDr. Mária Szilágyiová, CSc. 1; Ústav mikrobiológie a imunológie Vedúca: doc. MUDr. Elena Nováková, PhD. 2
: Prakt. Lék. 2016; 96(3): 149-151
: Case Report
Larva migrans cutanea je parazitárna kožná infekcia spôsobená larvami rôznych helmintov, najčastejšie zo skupiny nematód (oblé červy). Ide o najčastejšie kožné ochorenie cestovateľov vracajúcich sa z tropických a subtropických oblastí sveta. Človek sa nakazí kontaktom s pôdou kontaminovanou stolicou infikovaných zvierat. Morské plážové prostredie preto vystavuje návštevníkov potencionálnej újme na zdraví spôsobenej morskými alebo suchozemskými červami. V krajinách, ako je Česká a Slovenská republika, sa toto ochorenie vyskytuje len ako importované z iných krajín sveta, najčastejšie ide o obľúbené dovolenkové destinácie. Okrem prezentovanej kazuistiky sa v článku zaoberáme aj súčasnými možnosťami liečby kožnej formy larvy migrans.
KĽÚČOVÉ SLOVÁ:
importovaná kožná nákaza – larva migrans cutanea – súčasné terapeutické možnostiÚVOD
Larva migrans je parazitárna kožná infekcia charakterizovaná zápalovou reakciou okolo ložiska migrujúcej larvy najčastejšie zo skupiny nematód (oblé červy). Kožná forma ochorenia je nazývaná larva migrans cutanea (ďalej LMC), pri afekcii oka je ochorenie nazývané larva migrans ocularis, pokiaľ však dôjde k invázii parazita do hlbšie uložených tkanív, jedná sa o viscerálnu larvu migrans (1, 2). LMC je spôsobená larvami zvieracích parazitov (najmä psov), z ktorých Ancylostoma braziliense je najčastejšou príčinou ťažkostí. Medzi ďalšie parazity potencionálne vyvolávajúce toto ochorenie patrí Toxocara canis, Ancylostoma caninum, Ancylostoma duodenale, Necator americanus, Strongyloides stercoralis, Strongyloides myopotami, helminty z rodu Gnathostoma (najčastejšie G. spinigerum), menej často Uncinaria stenocephala vyskytujúce sa u psov alebo Bunostomum phlebotomum vyskytujúce sa u hovädzieho dobytka (1–6). Ide o najčastejšie kožné ochorenie u cestovateľov vracajúcich sa z tropických a subtropických oblastí sveta. Nákaza môže vzniknúť v každom veku, bez rozdielu pohlavia. Človek sa nakazí kontaktom s pôdou kontaminovanou stolicou infikovaných zvierat. Morské plážové prostredie preto vystavuje návštevníkov potencionálnej újme na zdraví spôsobenej morskými alebo suchozemskými červami (4, 7). V kazuistike prezentujeme prípad pacienta po návrate z Maldivskej republiky (Maldivy), ktorá patrí medzi obľúbené dovolenkové destinácie.
VLASTNÉ POZOROVANIE
V novembri 2015 bol na ambulancii cudzokrajných chorôb Kliniky infektológie a cestovnej medicíny Univerzitnej nemocnice v Martine vyšetrený 25-ročný pacient, ktorý sa po 2 týždňoch vrátil z dovolenkovej oblasti Maldivskej republiky. Ťažkosti sa u pacienta začali tesne po príchode domov v zmysle začervenania kože v pravej bedrovej oblasti (obr. 1) vo forme papulárneho exantému veľkosti približne 3 × 2 cm. Kožná vyrážka bola sprevádzaná pruritom, ktorý sa zintenzívňoval najmä v noci, ďalej v teplom prostredí, resp. po prikrytí, pričom chlad spôsoboval skôr úľavu. Pacient bol najprv vyšetrený svojim obvodným lekárom, ktorý pacienta odoslal na odborné kožné vyšetrenie. Po udaní informácie nedávneho pobytu v tropickej oblasti bol dermatovenerológom odoslaný na ambulanciu pre cudzokrajné choroby Kliniky infektológie a cestovnej medicíny. Po dôkladnom odobratí cestovnej anamnézy sa u pacienta zistilo, že väčšiu časť pobytu na pláži strávil bez podložky alebo osušky, ktorú by si podkladal pod telo, a preto bola väčšina jeho kože neustále v kontakte s plážovým pieskom. Vtedy bolo vyslovené prvýkrát podozrenie pre parazitárnu kožnú infekciu larva migrans cutanea. Dostupné sérologické vyšetrenie na tkanivové parazity nedokázalo protilátky proti toxokaróze. Pacientovi bolo odporúčané sledovanie okolia vyrážky a kontrola na ambulancii cudzokrajných ochorení o 3 dni. Pri následnej kontrole po 3 dňoch došlo k vytvoreniu typického klinického obrazu s tenkou chodbičkou serpiginózneho charakteru tiahnucou sa od centrálnej lézie smerom ku gluteálnej oblasti. Pacient sa aj naďalej sťažoval na ešte intenzívnejší pruritus vystupňovaný najskôr pohybom parazita. Pacientovi bola stanovená diagnóza larva migrans cutanea a odporúčaná liečba albendazolom v dávke 400 mg po dobu 5 dní. Pacient perorálnu liečbu odmietal, preto mu bola odporúčaná symptomatická liečba pruritu a pravidelné kontroly na našej ambulancii. Postupne dochádzalo k ústupu subjektívnych ťažkostí a po 2 mesiacoch došlo k spontánnemu vyliečeniu s perzistenciou tenkej hyperpigmentácie serpiginózneho tvaru v oblasti pravého bedra (obr. 2)
1. Larva migrans cutanea – začervenania kože v pravej bedrovej oblasti 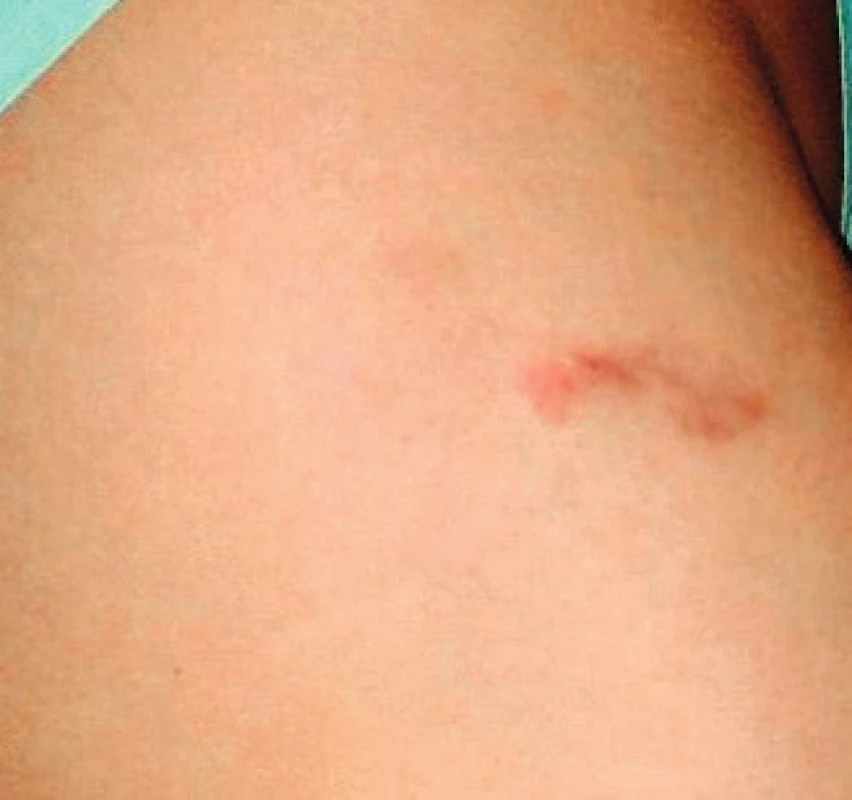
2. Spontánne vyliečenie s perzistenciou tenkej hyperpigmentácie serpiginózneho tvaru v oblasti pravého bedra 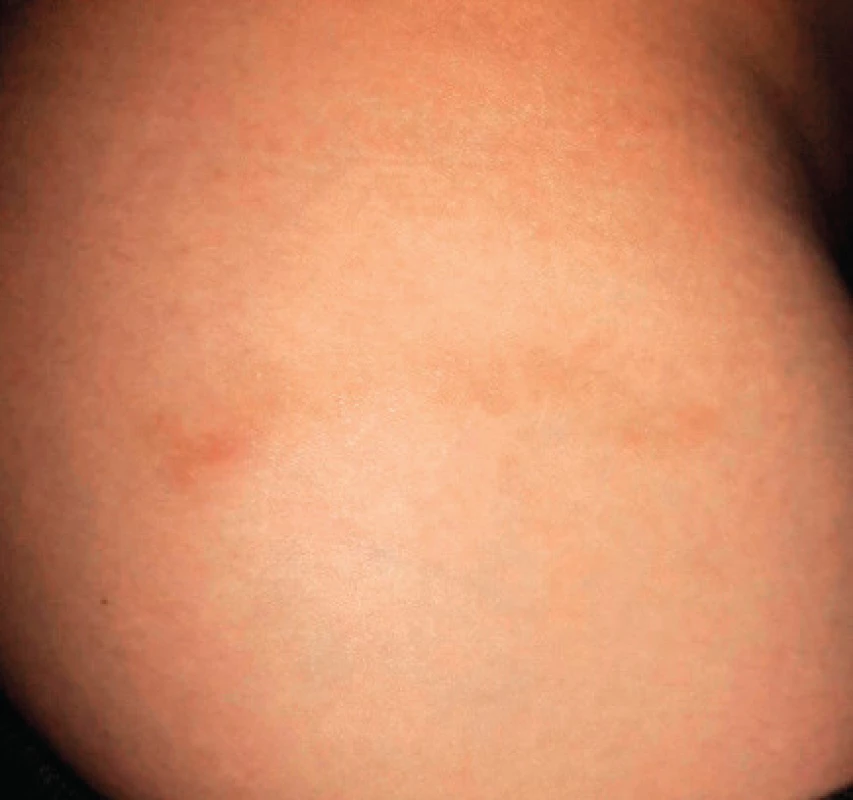
DISKUSIA
Okrem zriedkavo importovaných vírusových hepatitíd (A, D, E), HIV infekcie a iných importovaných parazitóz, ako sú leishmanióza, ricketsióza a líškami zavlečenej alveolárnej echinokokózy, je zriedkavo importovaná aj LMC ako kožná parazitóza (8–12). LMC je spôsobená larválnym štádiom dospelého parazita najčastejšie zo skupiny nematód. Dospelé parazity kolonizujú črevný trakt domácich zvierat, ako sú psy alebo mačky. Vyprodukované vajíčka parazita sa dostávajú do stolice hostiteľa, ktorá je následné vylučovaná do vonkajšieho prostredia. Takýmto spôsobom dochádza ku kontaminácii pôdy (obyčajne piesočnaté oblasti pláži, resp. pôda pod domom) vajíčkami parazita, ktorými sa akcidentálne môže nakaziť aj človek. Larva sa zavŕta cez neporušený kožný kryt do hornej časti dermis, kde perzistuje počas doby trvania infekcie. Larválna migrácia v koži je sprevádzaná intenzívnym pruritom s typickými lineárnymi alebo serpiginóznymi cestičkami v anglosaskej literatúre tiež známe pod pojmom creeping eruptions. Medzi hlavné komplikácie patrí impetigo a lokálna alebo generalizovaná alergická reakcia. Liečbu LMC môžeme rozdeliť na topickú a perorálnu, pričom obidva typy sú považované za dostatočne efektívne, navyše ochorenie je samolimitujúce s vysokou pravdepodobnosťou spontánneho vyliečenia Používané antiparazitiká ako albendazol, mebendazol, tiabendazol a ivermectin urýchľujú uzdravenie a zmierňujú subjektívne príznaky (1, 3). Topická aplikácia tiabendazolu vo forme 10–15% roztoku alebo masti na postihnuté miesto sa už v minulosti ukázala ako efektívna. Tiabendazolový roztok bol pripravený rozpustením rozdrvených 500 mg tabliet tiabendazolu vo vodnej báze. Po 48 hodinách topickej liečby u väčšiny pacientov došlo k zmierneniu pruritu a ústupu typických kožných larválnych lézií (1). Vo veľkej štúdii, ktorá zahŕňala 53 kanadských pacientov liečených 15% roztokom tiabendazolu po aplikácii 2–3-krát denne na postihnuté miesto v rozsahu 5 dní, došlo u 52 pacientov k úplnému vyliečeniu, čo je 98% úspešnosť (13, 14). Najväčšou výhodou topickej aplikácie tiabendazolu je eliminovanie vedľajších systémových nežiadúcich účinkov. Nevýhodou je nutnosť opakovanej aplikácie v priebehu dňa a limitujúce použitie pri rozsiahlych a početných léziách. Na druhej strane tiabendazol sa môže užívať v liečbe LMC aj perorálne, avšak je oveľa menej tolerovaný ako albendazol alebo ivermectin. Popísané sú početné nežiadúce účinky ako závraty, nauzea, vomitus a bolesti hlavy. Tiabendazol je starší antiparazitárny preparát, a preto sú v súčasnosti preferované novšie prípravky, ako je už spomínaný albendazol a ivermectin. Albendazol je heterocyklický antiparazitárny liek 3. generácie používaný na liečbu intestinálnych helmintóz ako trichurióza, enterobióza, askarióza, strongyloidóza a ankylostomóza. Pri liečbe LMC je odporúčané použitie albendazolu v dávkovaní 400–800 mg denne po dobu 3–5 dní s účinnosťou až 100 % (1). Ivermectin, derivát avermectinu B, je antiparazitikum aktívne proti Onchocerca volvulus a ďalším nematódam zahrňujúcich gastrointestinálne helminty. Jednorázová dávka ivermectinu u pacientov s LMC viedla k 100% vyliečeniu v dvoch štúdiach publikovaných v roku 1992 (14, 15), kde bolo 8 kamerúnskych pacientov liečených ivermectinom v jednorazovej dávke 150 mg/kg a 12 francúzkych turistov dávkou 200 mg/kg. Odvtedy bola efektivita ivermectinu potvrdená v troch väčších nezávislých štúdiach s viac ako 160 pacientmi (16–18). Ivermectin bol v štúdiách dobre tolerovaný bez zaznamenania závažných nežiadúcich účinkov. Pri porovnávaní terapeutickej efektívnosti jednorázového podania ivermectinu (12 mg) oproti albendazolu (400 mg) bola vykonaná štúdia s 21 pacientmi. Desať náhodne vybraných pacientov bolo liečených ivermectinom, zvyšných jedenásť albendazolom. V skupine liečenej ivermectinom došlo k 100% vyliečeniu bez relapsov. V skupine liečenej albedazolom u jedného pacienta došlo k zlyhaniu liečby, avšak u ďalších piati pacientov k následnému relapsu ochorenia, čo je len 46% úspešnosť liečby. Na základe tejto štúdie bol vyvodený záver, že jednorázové podanie ivermectinu (12 mg) je efektívnejšie oproti jednorázovému podaniu albendazolu (400 mg) pri liečbe LMC (19). Liek ale nie je v súčasnosti registrovaný v Českej republike ani na Slovensku. Medzi ďalšie efektívne formy liečby patrí kryoterapia, eventuálne kombinácia systémovej antiparazitárnej liečby (tiobendazol, albendazol) a kryoterapie (20). U nášho pacienta došlo v priebehu 2 mesiacov k spotánnemu vyliečeniu LMC. Podľa literárnych zdrojov je možné spontánne vyliečenie LMC najčastejšie v priebehu niekoľko týždňov až mesiacov. V štúdii 25 pacientov liečených placebom došlo u 12 % k vyliečeniu do konca 1. týždňa a u 36 % do konca 1. mesiaca. V priemere bola dĺžka spontánneho vyliečenia v tejto štúdii 11,2 týždňov, avšak existujú aj prípady migrácie larvy po dobu 1 roka (21).
ZÁVER
Pri podozrení na LMC je okrem typického klinického obrazu nutné zistiť dôkladnú cestovnú anamnézu pacienta cielenými otázkami, čo v konečnom dôsledku môže prispieť k pomerne presnej diagnostike tohto parazitárneho ochorenia. LMC nie je diagnózou, ktorá by ohrozovala život pacienta, ale svojimi symptómami môže prispieť k výraznému znepríjemneniu a zhoršeniu kvality života. Okrem symptomatickej terapie sa na liečbu LMC používa cielená terapia s dobrou odozvou. Aj napriek tomu u väčšiny pacientov dôjde v rôzne dlhom časovom období k spontánnemu vyliečeniu bez nutnosti systémovej aplikácie antiparazitárnych liečiv.
Stret záujmov: žiadný.
ADRESA PRO KORESPONDENCI:
MUDr. Róbert Rosoľanka
Klinika infektológie a cestovnej medicíny
Kollárova 2, 036 59 Martin, Slovenská republika
Sources
1. Caumes E. Treatment of cutaneous larva migrans. Clin Infect Dis 2000; 30 : 811–814.
2. Knorr HL, Weber A. Ocular manifestation of selected zoonoses in humans. Tierarztl Prax 1992; 20(4): 347–354.
3. Chaundhry AZ, Lonworth DL. Cutaneous manifestations of intestinal helminthic infections. Dermatol Clin 1989; 7 : 275–290.
4. Šimeková K. Larva cutanea migrans ako importovaná nákaza z Thajska. Interná med 2006; 6(1): 25–27.
5. Jurado LF, Palacios DM, López R, et al. Cutaneous gnathostomiasis, first confirmed case in Colombia. Biomedica 2015; 35(4): 462–470.
6. Nevoralová Z. Larva migrans cutanea. Čas. Lék. čes. 2006; 145 : 325–326.
7. Caumes E, Carrière J, Guermonprez G, et al. Dermatoses associated with travel to tropical countries: a prospective study of the diagnosis and management of 269 patients presenting to atropical disease unit. Clin Infect Dis 1995; 20 : 542–548.
8. Šimeková K. Rickettsia conori – pôvodca infekcie importovanej z Juhoafrickej republiky. Prakt. Lék. 2005; 85(10): 573–574.
9. Šimeková K, Havlíčková I, Kořínková M. Vírusová hepatitída E ako importovaná nákaza. Slovenský lekár 2004; 14(9–10): 282–283.
10. Szilágyiová M, Nováková E, Šimeková K, a kol. Vírusová hepatitída E importovaná občanom SR z Vietnamu. Interná medicína 2010; 10(12): 214–215.
11. Šimeková K, Stejskal F, Lobovská A. Kožná leishmanióza importovaná občanom Českej republiky z Mexika. Slovenský lekár 2005 : 15(3–4): 66–67.
12. Kinčeková J, Dubinský P, Dvorožňáková E, a kol. Diagnostika a výskyt alveolárnej echinokózy na Slovensku. Česká a slovenská gastroenterologie a hepatologie 2005; 59(1): 11–16.
13. Davies HD, Sakuls P, Keystone JS. Creeping eruption: a review of clinical presentation and management of 60 cases presenting to a tropical disease unit. Arch Dermatol 1993; 129 : 588–591.
14. Vakil BJ, Bandisone MS, Gaitonde BB, et al. Clinical trials with a new antihelminthic, thiabendazole. J Trop Med Hyg 1955; 58 : 287–295.
15. Louis JF, De Quincenet G, Louis JP. Intérêt de l’ivermectine en prise unique dans le traitement du syndrome de larva migrans cutanée. Presse Med 1992; 21 : 1483.
16. Caumes E, Datry A, Paris L, et al. Efficacy of ivermectin in the therapy of cutaneous larva migrans. Arch Dermatol 1992; 128 : 994–995.
17. Caumes E, Carrière J, Datry A, et al. Efficacy of ivermectin in the therapy of cutaneous larva migrans: 57 cases (abstract K52). In: Proceedings of the 1st European Conference on Tropical Medicine (Hamburg, Germany). Oxford: Blackwell Science 1995.
18. van den Enden E, Stevens A, Van Gompel A. Treatment of cutaneous larva migrans. N Engl J Med 1998; 339 : 1246–1247.
19. Caumes E, Carrière J, Datry A, et al. A randomized trial of ivermectin versus albendazole for the treatment of cutaneous larva migrans. Am J Trop Med Hyg 1993; 49 : 641–644.
20. Albanese G, Venturi C, Galbiati G. Treatment of larva migrans cutanea (creeping eruption): a comparison between albendazole and traditional therapy. Int J Dermatol 2001; 40(1): 67–71.
21. Katz R, Ziegler J, Blank H. The natural course of creeping eruption and treatment with thiabendazole. Arch Dermatol 1965; 91 : 420–424.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2016 Issue 3-
All articles in this issue
- Larva migrans cutanea – an imported skin disease and possibilities of treatment
- Ankle brachial index and its interpretation in diabetic patients
- New oral anticoagulants – a review
- New impulse in cross-border healthcare
- Fine motor skills disorders in general practice
- Analysis of the therapeutic burden and the pilot presentation of results of CCC Prague
- Peripheral arterial disease
- Blepharoplasty – postoperative changes in subjective symptoms in patients
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Fine motor skills disorders in general practice
- Larva migrans cutanea – an imported skin disease and possibilities of treatment
- Ankle brachial index and its interpretation in diabetic patients
- New oral anticoagulants – a review
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

