-
Medical journals
- Career
Porucha chování v REM spánku – opomíjená diagnóza
Authors: L. Plchová; I. Příhodová; K. Šonka
Authors‘ workplace: Přednosta: prof. MUDr. Evžen Růžička, DrSc. ; 1. lékařská fakulta a Všeobecná fakultní nemocnice v Praze ; Neurologická klinika a Centrum klinických neurověd ; Univerzita Karlova v Praze
Published in: Prakt. Lék. 2012; 92(5): 272-275
Category: Of different specialties
Overview
Porucha chování vREM spánku (RBD – REM Behavior Disorder) je onemocnění, při němž dochází keztrátě svalové atonie během REM spánku. Důsledkem je více či méně vyjádřená motorická aktivita avokalizace, které souvisí stypickyživými sny. Násilné chování při prožívání snů představuje riziko nejen pro pacienta, ale ipro jeho spolunocležníka. Kromě typické anamnézy se diagnostika opírá opolysomnografické vyšetření scharakteristickým nálezem zvýšené elektromyografické aktivity vREM fázi spánku. Porucha může být primární (idiopatická) či sekundární. Sekundární formy souvisí sužíváním či odebráním farmak nebo sjiným současně probíhajícím neurologickým onemocněním – nejčastěji snarkolepsií (umladších pacientů), ve starším věku sParkinsonovou nemocí, multisystémovou atrofií či demencí sLewyho tělísky. Idiopatická forma RBD je zřejmě uvýznamné části nemocných iniciálním stádiem právě těchto neurodegenerativních onemocnění, často předchází rozvoj jejich základních symptomů ioněkolik let. Management nemoci zahrnuje zabezpečení prostředí, ve kterém pacient spí, apodávání clonazepamu ke zmírnění příznaků onemocnění.
Klíčová slova:
porucha chování vREM spánku, parasomnie, zranění ve spánku, neurodegenerativní onemocněníÚvod
Porucha chování v REM spánku (RBD – REM Behaviour Disorder) je málo známé onemocnění. Patří mezi parasomnie vázané na REM spánek. Parasomnie jsou poruchy spánku charakterizované epizodami abnormálního chování při přechodu z bdělosti do spánku nebo během jednotlivých spánkových stádií (22).
Animální model RBD byl popsán paradoxně ještě před definicí klinické jednotky v laboratoři významného francouzského neurofyziologa Michela Jouveta v Lyonu v roce 1965 (17). První zprávy o tomto onemocnění přinesli neurologové Schenk a spol. v roce 1986 (32).
Prevalence RBD v populaci se odhaduje na 0,38 až 0,5 % (15, 23), ale diagnostikovaný je jen malý podíl nemocných, což zřejmě souvisí s nedostatečným povědomím o této nemoci. Velká většina pacientů (přes 80 %) jsou muži (24, 33), což neplatí pro některé sekundární formy (RBD u narkolepsie, farmakologicky indukované formy).
Klinický obraz
Klinicky se porucha projevuje motorickou aktivitou a vokalizacemi ve spánku. Pohybové projevy zahrnují záškuby, bezúčelné pohyby končetinami, rozhazování rukama, údery. Při delším trvání choroby je pak typické násilné chování, pacienti kopou, perou se, mohou spadnout z lůžka a zranit se. Projevy naznačují účelové chování s cílem uniknout či chránit se. Z hlasových projevů bývá přítomno mumlání, nesrozumitelné zvuky, později srozumitelná mluva nebo smích či křik a nadávky, často naznačující nepříjemný obsah snu. Chování je v kontextu prožívaného snu, sny jsou často živé a obsahují rozvíjející se děj. Pacienti si je po probuzení pamatují, pozorované chování nemocných odráží události prožité ve snu. Obvykle je pacient ve snu atakován, snaží se ochránit sebe nebo jinou osobu nebo prožívá nějakou nepříjemnost. Ve snech se objevuje často hmyz, zvířata či lidé, kteří pacienta pronásledují, snaží se ubližovat jemu nebo jeho blízkým. Epizody abnormního chování mohou být nebezpečné nejen pro pacienta samotného, ale i pro jeho spolunocležníka. Agresivní chování během spánku je v kontrastu s přiměřeným vystupováním pacienta za bdělosti. Většinou se neobjevuje konzumace jídla či pití a rovněž nebývá sexuální chování. Nemocný mívá zavřené oči, orientuje se podle své snové představy, a proto při pokusu o opuštění lůžka většinou téměř hned padá přes nábytek a jiné předměty v pokoji. Citlivým ukazatelem pokročilé poruchy chování v REM spánku jsou právě pády z lůžka. Existují i méně manifestní formy, pohyby jsou jen naznačeny, vokalizace jsou diskrétní, i v těchto případech však nemocný referuje snění, které jej budí (37).
Epizody se mohou objevovat pouze sporadicky nebo frekventně až v počtu několika během jedné noci. RBD se spíše vyskytuje ve druhé polovině noci, kdy je větší zastoupení REM spánku (1).
Patofyziologie
K typickým motorickým a vokálním projevům v REM spánku dochází v důsledku nedostatečné svalové atonie, normálně přítomné v této fázi spánku u zdravých jedinců.
Jouvet a Delorme popsali v roce 1965 (17) oboustrannou lézi v dorzolaterální části retikulární formace pontu u kočky, která způsobila změnu chování během spánku. V REM fázi došlo k potlačení svalové atonie a vzniku „halucinatorního“ typu chování připomínajícího chování ve snu. Kočka stála na všech čtyřech, pozorovala nepřítomný objekt, útočila na imaginárního nepřítele a projevovala strach.
Ke svalové atonii v REM spánku dochází v důsledku inhibice spinálních alfa-motoneuronů neurony retikulární formace v prodloužené míše, kam přicházejí excitační vlivy z oblasti kolem locus coeruleus (nucleus sublaterodorsalis u potkana 5, 6). Předpokládá se, že podobné struktury jsou odpovědné za svalovou atonii u člověka, pro což svědčí případy vzniku RBD u některých kmenových lézí, např. u neurinomu (41), ischemie (39), demyelinizace (26), encefalitidy (19).
Formy RBD
RBD se může objevit jako primární (idiopatická) nebo sekundární v souvislosti s přítomností jiného neurologického onemocnění nebo s užíváním či odebráním některých léků. Dle vzniku se rozlišuje forma akutní a chronická.
Chronická sekundární RBD provází některá neurodegenerativní onemocnění, zejména alfa-synukleinopatie (nemoci s hromaděním patologické bílkoviny alfa-synukleinu v neuronech a glii), jako je Parkinsonova nemoc (28, 30), multisystémová atrofie (13, 36) a demence s Lewyho tělísky (4, 10). Výskyt RBD u Parkinsonovy choroby je udáván mezi 15–59 % (9, 11, 14, 40), u multisystémové atrofie jsou projevy RBD u 90 až 100 % nemocných (25, 38) a u demence s Lewyho tělísky u 92% (3, 20, 27). U demence s Lewyho tělísky se RBD považuje za jedno z pomocných diagnostických kritérií a za včasný příznak nemoci.
Chronická sekundární forma se vyskytuje i u pacientů s narkolepsií, kde postihuje také mladší pacienty (7, 21).
Akutní vznik obtíží se týká vždy sekundární formy a bývá spojen se zahájením terapie a hlavně s odebráním některých léků a substancí – jedná se zejména o podávání inhibitorů zpětného vychytávání serotoninu (SSRI), tricyklických antidepresiv, inhibitorů monoaminooxidázy (IMAO), bisoprololu nebo cholinergních léků nebo o vysazení benzodiazepinů, barbiturátů, meprobamátu nebo alkoholu.
Lam 2008 et al. (18) popsali vyšší výskyt RBD u pacientů s depresí na terapii SSRI. U těchto pacientů vzniklo RBD v mladším věku a vyskytovalo se více u žen. Proto vznik poruchy u mladého pacienta, nebo u ženy by měl vždy vést k úvaze o rizikové medikaci jako příčině potíží.
Idiopatická forma RBD (iRBD) je onemocnění, jehož etiologie není zatím objasněna. Postihuje nejčastěji muže po 50. roce života, bez známého neurologického onemocnění. I u těchto pacientů byl však popsán častější výskyt subklinických změn funkce centrální nervové soustavy (CNS): lehký kognitivní deficit, diskrétní motorický deficit – rigidita, tremor nebo lehká posturální instabilita. Častěji se objevovala také porucha čichu a barevného vidění (12, 30, 31).
Dlouhodobé sledování nemocných s iRBD ukázalo, že u více než 50 % pacientů původně diagnostikovaných jako idiopatických se vyvine v pozdější době (v intervalu 15 let) neurodegenerativní onemocnění: Parkinsonova nemoc, multisystémová atrofie nebo demence s Lewyho tělísky (29, 35).
Vznik neurodegenerativního onemocnění u iRBD a přítomnost drobných dysfunkcí CNS u těchto pacientů odpovídá Braakovu konceptu (8) progrese Parkinsonovy nemoci postupujícím postižením nervového systému. Nejdříve dochází k ukládání alfa-synukleinu v kaudálních částech mozku a postupně se šíří na další neurony ve směru rostrálním, tedy ponto-oblongátová jádra zodpovědná za svalovou atonii v REM spánku jsou postižena dříve než substantia nigra, jejíž postižení vyvolává hlavní pohybové projevy Parkinsonovy nemoci. Stejně tak je dříve postižen bulbus olfactorius. Tak lze na RBD pohlížet jako na iniciální stadium neurodegenerace, předcházející typickým klinickým příznakům parkinsonismu a demence. Proč se ale u některých pacientů s Parkinsonovou nemocí či demencí s Lewyho tělísky nikdy nevyvine, není zatím jasné.
Diagnostika
Při podezření na přítomnost RBD je vhodné nemocného odeslat na specializované pracoviště k podrobnému vyšetření. Diagnóza je stanovena na základě anamnézy, klinických projevů a polysomnografickém průkazu zvýšeného svalového tonu svalů brady nebo končetin (povrchová elektromyografie) v REM spánku při videopolysomnografii (Obr. 1 a 2).
Image 1. REM spánek u zdravého člověka – polysomnografický záznam 30 s. 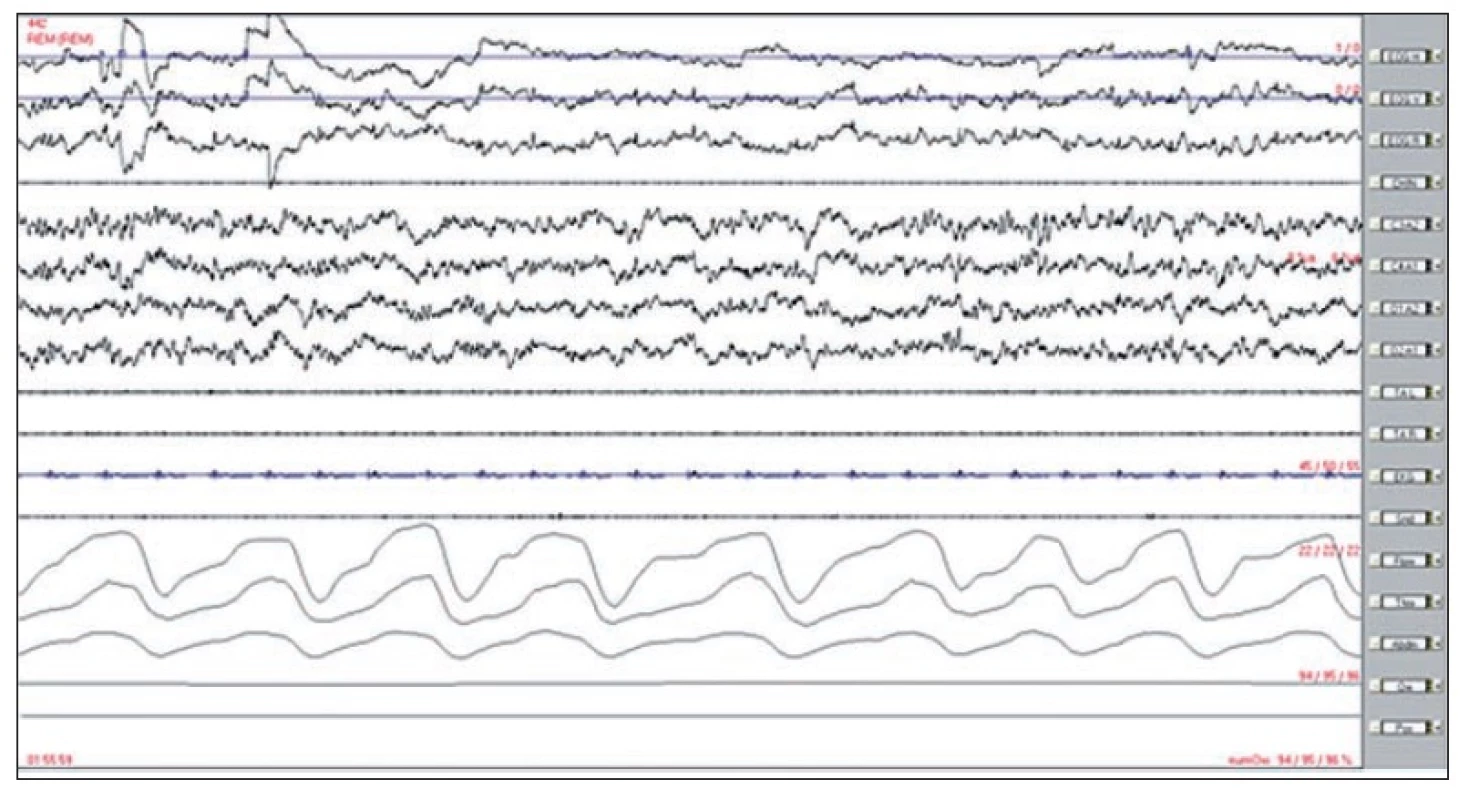
Identifikace křivek: 1. –3. pohyby očí, 4. povrchové EMG musculus mentalis, 5. –8. EEG, 9.–10. povrchové EMG musculi tibiales anteriores, 11. EKG, 12. dýchací zvuky, 13. proud vzduchu před nosem a ústy, 14. pohyby hrudníku, 15. pohyby břicha, 16. pulzní oxymetrie. Ve svodech z očních pohybů jsou patrny jejich rychlé pohyby, ve svodech EMG m. mentalis a mm. tibiales svalová atonie. Image 2. Pacient s RBD – polysomnografický záznam 30 s. 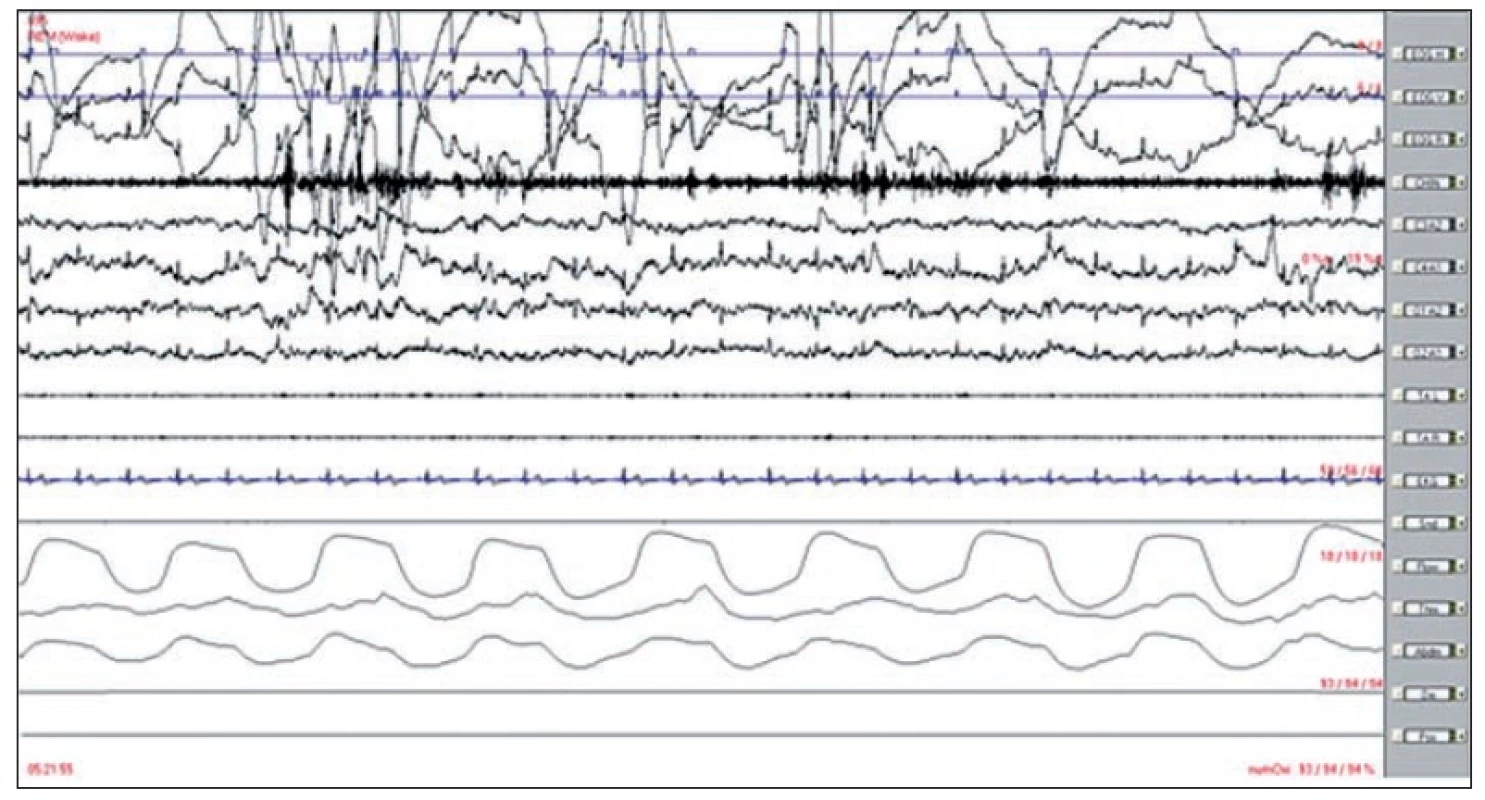
1. –3. pohyby očí, 4. povrchové EMG musculus mentalis, 5. –8. EEG, 9. –10. povrchové EMG musculi tibiales anteriores, 11. EKG, 12. dýchací zvuky, 13. proud vzduchu před nosem a ústy, 14. pohyby hrudníku, 15. pohyby břicha, 16. pulzní oxymetrie. Ve 4. svodu je patrný zvýšený svalový tonus m. mentalis. Při stanovení diagnózy RBD se doporučuje doplnit zobrazovací vyšetření mozku, nejlépe magnetickou rezonanci k vyloučení makroskopické strukturální příčiny.
Diagnostická kritéria podle Mezinárodní klasifikace poruch spánku z roku 2005 (22) jsou uvedena v tabulce 1 (Tab. 1)
Diferenciální diagnostika
Diferenciální diagnostika zahrnuje parasomnie s poruchou probouzení většinou z Non-REM spánku (somnambulismus, noční děsy, poruchy probuzení se zmateností), noční panické ataky, noční epileptické záchvaty, obstrukční spánkovou apnoe.
Při somnambulismu chování pacientů nebývá násilné, zahrnuje vstávání, opouštění lůžka a chůzi. Nemocný se při něm orientuje zrakem v reálném prostředí, vyhýbá se překážkám, a může se tak bez problémů dostat daleko od lůžka. Jeho chování může mít zdánlivě racionální charakter. Tím se odlišuje od RBD, kdy nemocný jedná podle snové představy (má většinou zavřené oči) a není schopen se pohybovat v reálném prostoru (souboj s neexistujícím protivníkem, pád přes první překážku, atd.). Somnambulismus je parasomnie s poruchou probuzení z Non-REM spánku a vyskytuje se tedy spíše v první třetině noci.
Noční děsy jsou provázeny křikem, úzkostí a výrazným vegetativním doprovodem (tachykardie) a pacient si na rozdíl od RBD vůbec nepamatuje, nebo má jen částečnou vzpomínku na obsah snu provázející proběhlou příhodu. Probuzení se zmateností je provázeno projevy nepoznávaní okolí, neorientováním se v prostředí, údivem až tendencí uniknout a někdy křikem. Vzpomínka na sen bývá mlhavá, nebo žádná. Při nočních panických atakách nejsou sny, které by si nemocný pamatoval. Ataky vznikají po kompletním probuzení, úzkost je různě intenzivní, někdy je při panické atace značná tachykardie.
Noční epileptické záchvaty jsou nejčastěji parciální s komplexní symptomatikou nebo tonicko-klonické záchvaty bez snového doprovodu. Při epileptickém záchvatu může dojít k pomočení a obvykle je i pozáchvatová zmatenost.
Projevy podobné RBD se mohou vyskytovat u pacientů s obstrukční spánkovou apnoí (16), u těchto pacientů je ale zachována normální svalová atonie při polysomnografii v REM spánku a jejich symptomy suspektní z RBD původu ustoupí při terapii přetlakem v dýchacích cestách.
Terapie
Terapie RBD je pouze symptomatická. Jejím cílem je potlačení nepříjemných snů a minimalizace vokalizací a motorické aktivity během spánku. Důležité je rovněž zabezpečení prostředí, ve kterém pacient spí, z hlediska prevence zranění – odstranění hranatých předmětů z blízkosti lůžka, pokládání matrací k posteli pro případ pádu z lůžka, ochranné bariéry po stranách postele, oddělení lůžka partnera.
S dobrým efektem je předepisován clonazepam, který potlačuje zejména fázickou svalovou aktivitu a výskyt snů, přičemž narušená atonie během REM spánku zůstává neovlivněna. Dalším lékem, který byl u této choroby zkoušen v různě vysokých dávkách a s různým výsledkem, je melatonin (2, 34).
Závěr
RBD je onemocnění důležité z několika důvodů. Představuje významné riziko úrazu pro pacienta i pro jeho spolunocležníka. Může se objevit v souvislosti s jiným neurologickým onemocněním nebo jako nežádoucí účinek při podávání či vysazení některých léků. Může být také premotorickým stadiem některých neurodegenerativních nemocí. Nemocný s RBD by měl být řádně vyšetřen, případně léčen a dlouhodobě sledován.
Podpořeno PRVOUK – P26/LF1/4, VZ MSM 0021620849.
MUDr. Lenka Plchová
Neurologická klinika 1. LF UK a VFN
Kateřinská 30
120 00 Praha 2
E-mail: lenka.plchova@vfn.cz
Sources
1. American Academy of Sleep Medicine. International classification of sleep disorders, 2nd ed.: Diagnostic and coding manual. Wetchester, Illinois: American Academy of Sleep Medicine, 2005.
2. Boeve B., Silber M., Ferman T. Melatonin for treatment of REM sleep behavior disorder in neurologic disorders: results in 14 patients. Sleep Med, 2003, 4, p. 281–284.
3. Boeve B., Silber M., Ferman T., et al. REM sleep behavior disorder and degenerative dementia: an association likely reflecting Lewy body disease. Neurology, 1998, 51, p. 363–370.
4. Boeve B., Silber M., Parisi J., et al. Synucleinopathy pathology and REM sleep behavior disorder plus dementia or parkinsonism. Neurology, 2003, 61, p. 40–45.
5. Boissard R., Fort P., Gervasoni D., et al. Localization of the GABAergic and non-GABAergic neurons projecting to the sublaterodorsal nucleus and potentially gating paradoxical sleep onset. Eur J Neurosci, 2003, 18, p. 1627–1639.
6. Boissard R., Gervasoni D., Schmidt M., et al. The rat ponto-medullary network responsible for paradoxical sleep onset and maintenance: a combined microinjection and functional neuroanatomical study. Eur J Neurosci, 2002, 16, p. 1959–1973.
7. Bonakis A., Howard R., Ebrahim I., et al. REM sleep behaviour disorder (RBD) and its associations in young patients. Sleep Med, 2009, 10, p. 641–645.
8. Braak H., Ghebremedhin E., Rüb U., et al. Stages in the development of Parkinson´s disease-related pathology. Cell Tissue Res, 2004, 318, p. 121–134.
9. De Cock V., Vidailhet M., Leu S., et al. Restoration of normal motor control in Parkinson’s disease during REM sleep. Brain, 2007, 130, p. 450–456.
10. Ferman T., Boeve B., Smith G., et al. Dementia with Lewy bodies may present as dementia with REM sleep behavior disorder without parkinsonism or hallucinations. J Internat Neuropsychol Soc, 2002, 8, p. 907–914.
11. Gagnon J., Bedard M., Fantini M., et al. REM sleep behavior disorder and REM sleep without atonia in Parkinson’s disease. Neurology, 2002, 59, p. 585–589.
12. Gagnon J., Vendette M., Postuma R., et al. Mild cognitive impairment in rapid eye movement sleep behavior disorder and Parkinson’s disease. Ann Neurol, 2009, 66, p. 39–47.
13. Gaig C., Iranzo A., Tolosa E., et al. Pathological description of a non-motor variant of multiple system atrophy. J Neurol Neurosurg Psychiatry, 2008, 79, p. 1399–1400.
14. Gjerstad M., Boeve B., Wentzel-Larsen T, et al. Occurrence and clinical correlates of REM sleep behaviour disorder in patients with Parkinson’s disease over time. J Neurol Neurosurg Psychiatry, 2008, 79, p. 387–391.
15. Chiu H., Wing Y., Lam L., et al. Sleep-related injury in the elderly -an epidemiological study in Hong Kong. Sleep, 2000, 23, p. 513–517.
16. Iranzo A., Santamaria J. Severe obstructive sleep apnea/hypopnea mimicking REM sleep behavior disorder. Sleep, 2005, 2, p. 203–206.
17. Jouvet M., Delorme F. Locus coeruleus et sommeil paradoxal. Seances Soc Biol Fil, 1965, 159, p. 895–899.
18. Lam S. P., Fong S. Y., Ho C. K., et al. Parasomnia among psychiatric outpatients: clinical, epidemiologic, cross-sectional study. J Clin Psychiatry, 2008, 69, p. 1374–1382.
19. Mathis J., Hess C., Bassetti C. Isolated mediotegmental lesion causing narcolepsy and rapid eye movement sleep behaviour disorder: a case evidencing a common pathway in narcolepsy and rapid eye movement sleep behaviour disorder. J Neurol Neurosurg Psychiatry, 2007, 78, p. 427–429.
20. McKeith I.G. for the DLB Consortium. Diagnosis and management of dementia with Lewy bodies: third report of the DLB Consortium. Neurology, 2005, 65, p. 1863–1872.
21. Nevsimalova S., Prihodova I., Kemlink D., et al. REM behavior disorder (RBD) can be one of the first symptoms of childhood narcolepsy. Sleep medicine, 2007, 8, p.784–786.
22. Nevšímalová S., Šonka K. Poruchy spánku a bdění. 2 vyd. Praha: Galén, 2007.
23. Ohayon, M., Caulet M., Priest R. Violent behavior during sleep. J Clin Psychiat, 1997, 58, p. 369–376.
24. Olson E., Boeve B., Silber M. Rapid eye movement sleep behaviour disorder: demographic, clinical and laboratory findings in 93 cases. Brain, 2000, 123, p. 331–339.
25. Plazzi G., Corsini R, Provini F., et al. REM sleep behavior disorders in multiple system atrophy. Neurology, 1997, 48, p. 1094–1097.
26. Plazzi G., Montagna P. Remitting REM sleep behavior disorder as the initial sign of multiple sclerosis. Sleep Med, 2002, 3: p. 437–439.
27. Postuma R., Gagnon J., Vendette M., et al. Idiopathic REM sleep behavior disorder in the transition to degenerative disease. Mov Disord, 2009 , 24, 15, p. 2225–2232.
28. Postuma R., Gagnon J., Vendette M., et al. Manifestations of Parkinson disease differ in association with REM sleep behavior disorder. Mov Disord, 2008, 23, p. 1665–1672.
29. Postuma R., Gagnon J., Vendette M., et al. Quantifying the risk of neurodegenerative disease in idiopathic REM sleep behavior disorder. Neurology, 2009, 72, p. 1296–1300.
30. Postuma R., Gagnon J., Vendette M., et al. REM sleep behaviour disorder in Parkinson’s disease is associated with specific motor features. J Neurol Neurosurg Psychiatry, 2008, 79, p. 1117–1121.
31. Postuma R., Lang A., Massicotte-Marquez J., et al. Potential early markers of Parkinson disease in idiopathic REM sleep behavior disorder. Neurology, 2006, 66, p. 845–851.
32. Schenck C., Bundlie S., Ettinger M., et al. Chronic behavioral disorders of human REM sleep: a new category of parasomnia. Sleep, 1986, 9, p. 293–308.
33. Schenck C., Hurwitz T., Mahowald M. Symposium: Normal and abnormal REM sleep regulation: REM sleep behaviour disorder: an update on a series of 96 patients and a review of the world literature. J Sleep Res, 1993, 2, p. 224–231.
34. Schenck C., Mahowald M. A polysomnographic, neurologic, psychiatric and clinical outcome report on 70 consecutive cases with REM sleep behavior disorder (RBD): sustained clonazepam efficacy in 89.5% of 57 treated patients. Clev Clin J Med, 1990, 57, p. 10–24.
35. Schenck, C., Bundlie S., Mahowald, M. REM behavior disorder (RBD): Delayed emergence of parkinsonism and/or dementia in 65% of older men initially diagnosed with idiopathic RBD, and an analysis of the minimum and maximum tonic and/or phasic electromyographic abnormalities found during REM sleep. Sleep, 2003, 26, A316.
36. Schmeichel A., Buchhalter L., Low P., et al. Mesopontine cholinergic neuron involvement in Lewy body dementia and multiple system atrophy. Neurology, 2008, 70, p. 368–373.
37. Šonka K. Porucha chování v REM spánku. Neurol pro praxi 2008, 9, s. 297-299.
38. Vetrugno R., Provini F., Cortelli P., et al. Sleep disorders in multiple system atrophy: a correlative video-polysomnographic study. Sleep Med, 2004, 5, p. 21–30.
39. Xi Z., Luning W. REM sleep behavior disorder in a patient with pontine stroke. Sleep Med, 2009, 10, p. 143–146.
40. Yoritaka A., Ohizumi H., Tanaka S., et al. Parkinson’s disease with and without REM sleep behaviour disorder: are there any clinical differences? Eur Neurol, 2009, 61, p. 164–170.
41. Zambelis T., Paparrigopoulos T., Soldatos C. REM sleep behaviour disorder associated with a neurinoma of the left pontocerebellar angle. J Neurol Neurosurg Psychiatry, 2002, 72, p. 821–822.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2012 Issue 5-
All articles in this issue
- Základy kognitivní, afektivní a sociální neurovědy: XVIII. Interocepce a emoční pozadí
- Health Technology Assessment (HTA) v principech a zásadách posuzování stupně závislosti
- Prevence problémů působených alkoholem v pracovním prostředí je naléhavý problém
- Porucha chování v REM spánku – opomíjená diagnóza
- Lékaři a pacienti na kraji města a v růžové zahradě
- Významná aortální stenóza v běžné klinické praxi
- Možnosti využití canisterapie v prevenci i terapii
- Dříve vyslovená přání pacienta komentář k zákonné úpravě
- Eozinofilná pneumónia a systémová vaskulitída
- Atypický priebeh bronchopneumónie s extrapulmonálnymi komplikáciami spôsobenej infekciou Mycoplasma pneumoniae
- Snižuje konzumace čokolády kardiovaskulární riziko?
- Vliv restrikční chirurgické léčby morbidně obézních pacientek na složení těla: pilotní studie
- Obezita – protektívny faktor u dialyzovaných pacientov?
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Porucha chování v REM spánku – opomíjená diagnóza
- Eozinofilná pneumónia a systémová vaskulitída
- Atypický priebeh bronchopneumónie s extrapulmonálnymi komplikáciami spôsobenej infekciou Mycoplasma pneumoniae
- Významná aortální stenóza v běžné klinické praxi
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


