-
Medical journals
- Career
Diagnostika pľúcnej tromboembólie – úskalia CT angiografie
: T. Olos 1,2; F. Burša 3
: Klinika dětského lékařství, Oddělení pediatrické resuscitační a intenzivní péče, Fakultní nemocnice Ostrava, Přednosta: doc. MUDr. Michal Hladík, PhD. 1; Letecká záchranná služba, územní středisko záchranné služby, Ostrava, Ředitel: MUDr. Roman Gřegoř 2; Anesteziologicko - resuscitační klinika, Fakultní nemocnice Ostrava, Přednosta: MUDr. Jan Jahoda 3
: Prakt. Lék. 2011; 91(11): 669-673
: Diagnostis
Najzávažnejším klinickým prejavom tromboembolickej choroby je pľúcna tromboembólia. Diagnostika pľúcnej embólie je veľmi zložitá a aj v dnešnej dobe predstavuje závažný medicínsky problém. Správne určenie diagnózy vyplýva z klinického podozrenia na pľúcnu embóliu, ktoré je nutné objektivizovať modernými diagnostickými metódami. Podľa najnovších štúdií vedie široké použitie CT angiografie v diagnostike pľúcnej tromboembólie pravdepodobne k „prediagnostikovaniu“ tejto choroby a veľa pacientov zbytočne podstupuje riziká antikoagulačnej liečby.
Kľúčové slová:
pľúcna tromboembólia, tromboembolizmus, CT angiopulmografia.Úvod
Podozrenie na pľúcnu embóliu (PE) je vyslovené najčastejšie na podklade istých klinických prejavov. Závažnosť PE závisí od
- rozsahu tromboembólie,
- množstva embolického materiálu v pľúcnom riečisku, a
- stavu kardiovaskulárneho systému pred jej vznikom.
Niekedy aj malá PE môže vypadať dramaticky a naopak, aj veľká PE môže byť dlhú dobu asymtomatická. Pre lekára býva najväčším problémom určiť správnu diagnózu, ktorá nemusí byť vždy jasná ani pri masívnej PE! Diagnostické omyly sa vyskytujú aj u skúsených klinikov, a to až v 50 % prípadov (8). Klasické klinické hodnotenie príznakov pľúcnej embólie nie je dostatočne presné pre jej diagnostiku a bez použitia iných vyšetrovacích metód je nespoľahlivé.
Klinické známky pľúcnej embólie
Na základe klinického obrazu sa podľa európskej kardiologickej spoločnosti (15) delí PE na dve základné skupiny:
-
Masívna
PE
je spojená so šokovou reakciou a hypotenziou (systola pod 90 mm Hg, diastola pod 40 mm Hg) trvajúcou dlhšie ako 15 minút, ktoré neboli vyvolané arytmiou, hypovolémiou alebo sepsou. -
Submasívna
PE
sa diagnostikuje v prípade, že sa pri ECHO vyšetrení srdca zistí u niektorých pacientov hypokinéza pravej komory srdca. Príznaky masívnej PE bývajú pestré:- náhla retrosternálna bolesť,
- náhle zhoršenie dýchania – akútne kľudové dyspnoe až v 82 % prípadov,
- tachypnoe – zvýšenie frekvencie dýchania na viac ako 24 za minútu,
- tachykardia – frekvencia srdca vyššia ako 100 za
minútu.
Niekedy sa zjaví - hemoptýza,
- dráždivý kašeľ,
- hypotenzia, alebo
- iné príznaky (vysoký venózny centrálny tlak, zvýšená náplň krčných žíl, bledosť, cyanóza, pacient môže byť spotený, hypoxický, môže mať strach zo smrti – horor mortis).
Menej často sa vyskytuje singultus, zvracanie, defekácia či pomočenie. Asi v 5 % prípadov končí masívna PE smrťou. Podľa Firmenta (3) sa symptómy podieľajú u pacientov v rôznom percentuálnom výskyte (tabuľka 1). Pri embolizácii je postihnutá častejšie pravá a. pulmonalis, a to takmer dvakrát častejšie ako ľavá. Je to zapríčinené pravdepodobne tým, že pravá a. pulmonalis leží v smere krvného prúdu z pravej komory srdca.
1. Najčastejšie symptómy pri pľúcnej embólii 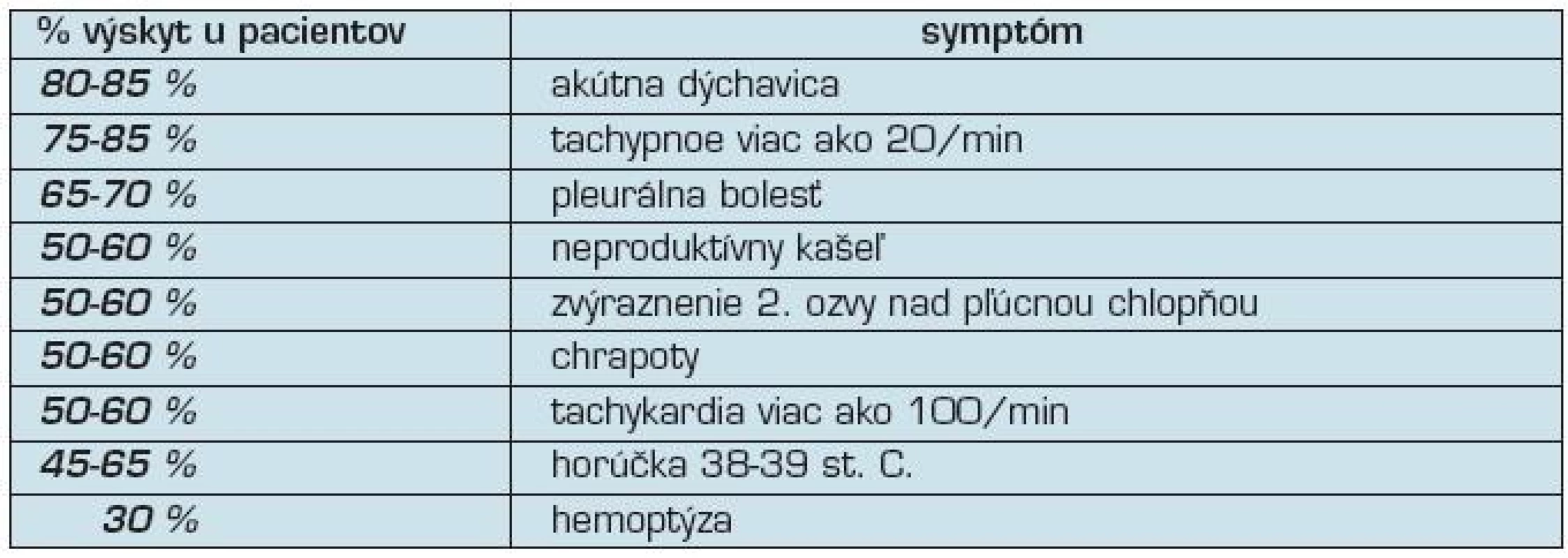
Diagnostické metódy pri stanovení pľúcnej tromboembólie
Medzi diagnostické metódy, ktoré objektivizujú podozrenie na PE, sa v súčasnosti považuje
- špirálna CT angiografia,
- perfúzna scintigrafia pľúc,
- klasická pľúcna angiografia s pomocou srdcovej katetrizácie,
- echokardiografia a hemodynamické vyšetrenia.
Ostatné vyšetrenia ako RTG pľúc, EKG, ultrazvukový duplexný scan, kapnografia, enzýmové skúšky, vyšetrenie hyperkoagulability krvi a iné, majú len podporný význam. Všetky tieto nálezy treba analyzovať, syntetizovať a čo najskôr prispieť k správnej diagnóze.
CT angiografia (CTA – computer tomography angiography)
je rýchle vyšetrenie, k výhodám CTA patrí schopnosť poskytnúť nielen informácie o stave ciev, ale súčasne i zhodnotiť pľúcny parenchým, pleurálne priestory a mediastínum. Ak sa pri náleze PE súčasne vyskytuje hĺbková venózna trombóza (HVT) je možné zahájiť antikoagulačnú liečbu. Metóda je vhodná na monitorovanie efektu trombolytickej liečby, pri negatívnom náleze je nižšie riziko recidívy PE. CT vyšetrenie s kontrastom znesie porovnanie s invazívnou a náročnejšou angiopulmografiou. Komparatívne štúdie hodnotiace senzitivitu i špecificitu tohto vyšetrenia sa pohybujú v závislosti od prístroja (jednodetektorové, multidetektorové) v rozmedzí 53–100 %, respektíve 78–100 % (12). Vylúčenie tromboembólie jednodetektorovou CTA (pri negatívnom náleze) má byť podľa niektorých autorov (19) vždy doplnené o zobrazenie venózneho systému dolných končatín (ultrazvuk, CT venografia). Rozvoj multidetektorovej CT angiografie znamená v diagnostike PE veľký pokrok.
Úskalia pri interpretácii CT artériogramov spočívajú v artefaktoch spôsobených dýchaním, ktoré môžu vytvárať pseudohypokontrastné oblasti napodobňujúce koagulum alebo neopacifikovaný cievny úsek. Pľúcna angiografia disponuje vynikajúcou senzitivitou a špecificitou v diagnostike PE, ale nie je tiež dokonalá.
Zavedenie CT angiografie v roku 1998 v USA do diagnostiky PE prinieslo aj niekoľko problémov. Wiener a spol. (18) vo svojej práci porovnávali incidenciu, mortalitu na PE v populácií dospelých pacientov ≤18 rokov, mortalitu už diagnostikovaných ochorení a komplikácie liečby PE (krvácanie do GIT a mozgu, heparínom indukovaná trombocytopénia). Porovnali 2 obdobia rokov 1993–1998 (tzn. pred zavedením CT diagnostiky) s obdobím 1998–2006, (tzn. v čase, keď sa CT už bežne používalo). Incidencia PE po zavedení CT stúpla o 81%! z 62,1 na 112,3 prípadov na 100 000. Naproti tomu mortalita v populácií klesla len o 3 %, z 12,3 na 11,9 úmrtí na 100 000.
Úmrtnosť už diagnostikovaných prípadov klesla v období pred CT o 8 %, z 13,2 na 12,1 a výrazne po zavedení CT až o 36 %. V tom istom období vzrástli sledované vážne komplikácie liečby PE antikoagulácie (viz vyššie): v období pred zavedením sa ich incidencia nezvýšila, po zavedení CT diagnostiky stúpli tieto komplikácie o 71 %, z 3,1 na 5,3 prípadov na 100 000.
Zavedenie CT angiografie do diagnostiky PE bolo s cieľom zlepšiť výsledky liečby, pretože budú liečení i tí pacienti, ktorí predtým diagnostike unikli. Očakávala by sa zvýšená incidencia PE (pretože by sa diagnostikovali aj prípady, ktoré predtým diagnostike unikli) a zároveň pokles mortality, pretože nové zistené prípady by boli liečené. Na druhej strane však môže CT diagnostikovať PE bez klinického významu, respektíve prinesie falošne pozitívny nález, tzn. že dôjde k zvýšeniu incidencie bez významného poklesu mortality v populácii, pretože budú liečení pacienti falošne pozitívni alebo prípady celkom neopodstatnené.
Výsledky vyššie uvedenej retrospektívnej štúdie ukazujú na veľmi výrazné zvýšenie incidencie PE a naopak minimálny pokles mortality. Významný nárast incidencie pripisujú autori „overdiagnosis – prediagnostikovaniu“ PE po zavedení CT do diagnostických algoritmov. Pri CT vyšetrení z iných príčin, ako je podozrenie na PE, bola PE diagnostikovaná až v 17 % prípadov u osôb starších 80 rokov, 24 % prípadov asymtomatických pacientov s rôznym poranením, 4 % celkových vyšetrení.
Ďalšie diskutabilné výsledky priniesla štúdia PIOPED II (Prospective Investigation of Pulmonary Embolism Diagnosis II): pozitívna prediktívna hodnota CT angiografie je u osôb s nízkou pravdepodobnosťou PE pred testovaním len 60 % a pacienti liečení pre nevýznamnú, alebo falošne pozitívnu diagnózu PE, by mohli byť zbytočne vystavení rizikám antikoagulačnej liečby! (14). Ďalšia štúdia ukázala, že pacienti so subsegmentálnym poškodením na CT sú omnoho viac ohrození komplikáciami trombolytickej liečby ako samotnou tromboembóliou (1). Pri antikoagulačnej liečbe trvajúcej 3–6 mesiacov takmer 12 % pacientov má vážne krvácanie (13). Avšak neliečiť pacienta v prípade, ak je diagnóza stanovená pomocou CT angiografie (multidetektorovej), by bolo závažnou chybou s možnými fatálnymi dôsledkami!
Podstata perfúznej scintigrafie pľúc
spočíva v detekcii distribúcie intravenózne podaného technécia viazaného na albumín, vychytaného v pľúcnom riečisku a detekovaného gamakamerou. Ide o metódu vysoko senzitívnu, ale málo špecifickú. Výpadok perfúzie môžu vyvolať aj iné chorobné stavy, ako napr. bronchopneumónia, nádor, atelektáza či iné procesy.
Negatívny perfúzny scintigram prakticky PE vylučuje.
Perfúzna pľúcna scintigrafia sa považuje za ideálnu skríningovú metódu pri diagnostike PE. K nevýhodám patrí, že u pacientov vyžadujúcich intenzívnu starostlivosť nie je metóda bed-side, ale vyšetrenie vyžaduje transport pacienta na špecializované pracovisko. Je to bezpečná metóda (zaznamenali sa len ojedinelé alergické reakcie). Typickým obrazom embolizácie do pľúcnice je segmentárny defekt perfúzie s normálnou ventiláciou (17).
V praxi sa za bezpečné u pacientov s normálnym pľúcnym skenom považuje neindikovať antikoagulačnú terapiu. Pľúcna scintigrafia môže byť výhodnejšia ako CT angiografia
- u pacientov so zníženou funkciou obličiek (riziko podania kontrastnej látky),
- u žien vo fertilnom veku (nižšia radiačná záťaž),
- u chorých s alergiou na kontrastnú látku a na pracoviskách, kde nie je dostupné kvalitné CT.
Pľúcna angiografia so srdcovou katetrizáciou
predstavuje v súčasnosti aj naďalej v diagnostike PE zlatý štandard, aj keď sa jedná o metódu invazívnu. Špecifickosť angiografie sa pohybuje medzi 95–98 % a senzitivita je 98 % (17). Pľúcna angiografia je rozhodujúca pri indikácii k trombolytickej a chirurgickej liečbe akútnej masívnej PE. Celkový stav pacienta býva väčšinou rozhodujúcim činiteľom, napriek indikácii tohto vyšetrenia, a v súčasnosti neexistujú žiadne absolútne kontraindikácie, medzi relatívne patrí:
- alergia na jód obsahujúci kontrastné látky,
- alterované renálne funkcie,
- blokáda ľavého Tawarovho ramienka,
- pokročilé srdcové zlyhávanie, a
- ťažká trombocytopénia.
Angiografiu je možno indikovať vo vzácnom prípade extrémne vysokého rizika krvácania (napríklad po neurochirurgickej operácii). Angiografiu možno indikovať aj u pacientov s (relatívnymi) kontraindikáciami pre trombolytickú liečbu alebo liečbu heparínom.
Diagnóza PE by sa nemala stanoviť bez priamych angiografických znakov, medzi ktoré patria kompletný uzáver cievy alebo defekt náplne. Pľúcna angiografia sa všeobecne považuje za referenčnú metódu na potvrdenie a na vylúčenie diagnózy pľúcnej embólie. To však neznamená, že toto vyšetrenie je bezchybné.
Angiografia magnetickou rezonanciou
je rýchla a šetrná metóda (nevyžaduje podanie kontrastnej látky) so 100% senzitivitou pre artérie uložené centrálne a lobárne, nedostatkom je však nízka senzitivita pre malé, subsegmentálne uložené artérie (20). Ďalšie všeobecné nevýhody sú dostupnosť a finančná náročnosť tohto vyšetrenia.V súčasnosti nedokáže negatívna magnetická rezonancia vylúčiť PE.
Echokardiografia (ECHO)
je neinvazívna, bed-side metóda, ktorá má byť k dispozícií 24 hodín denne a patrí k základnému vyšetreniu u pacientov s podozrením na PE. Má veľký význam pri diferenciálnej diagnostike akútneho infarktu myokardu, pri podozrení na disekciu aorty, infekčnú endokarditídu či tamponádu srdca. Výhodu má pri veľkej obehovej nestabilite v intenzívnej medicíne a pri šokových pacientoch. Je nutné myslieť na to, že až 20 % pacientov s PE má normálne ECHO!
Za typický nález pri pľúcnej embólii sa považuje dilatácia pravej komory, hypokinéza volnej steny srdca, zvýšenie pomeru enddiastolického rozmeru pravej a ľavej komory či zvýšená rýchlosť pri trikuspidálnej regurgitácii (známka pľúcnej hypertenzie). K ďalším známkam patrí
- abnormálny pohyb komorového septa,
- dilatovaná pľúcnica,
- dilatovaná vena cava inferior a strata jej respiračného kolapsu (16).
V súčasnosti echokardiografická a dopplerovská analýza rozmerov pravého srdca a funkcie pravej komory nedovoľuje ani definitívne potvrdenie, ani vylúčenie podozrenia na PE. Použitie transezofageálneho ECHO vyšetrenia (TEE) pri lôžku môže potvrdiť PE u pacientov v šoku alebo počas kardiopulmonálnej resuscitácie, avšak použitie metódy a interpretácia výsledkov oproti transtorakálnemu vyšetreniu stráca význam.
Diagnostické metodiky s podporným významom
Hemodynamické vyšetrenie
môže preukázať pri masívnej PE akútne cor pulmonale a preťaženie pravého srdca, zisťujeme ↑MPAP (mean pulmonary artery pressure – stredný artériový tlak v pľúcnici) pri normálnom PAWP (pulmonary artery wedge pressure – oklúzny tlak v pľúcach), znižuje sa CI (cardiac index – srdcový index). Hemodynamické vyšetrenie umožňuje rozlíšiť chorých pacientov s ľavostranným srdcovým zlyhávaním. Prognóza sa považuje za závažnú, ak MPAP >30 mm Hg.
Na natívnej RTG snímke pľúc
je možné niekedy rozpoznať pri PE atelektázu pľúc (tzv. Fleishnerov príznak), ďalším znakom je elevácia bránice na postihnutej strane (Wastermarkovo znamenie).
EKG zmeny
sú výrazné pri hemodynamických poruchách, pri obturácii minimálne 65 % pľúcneho riečiska. Zmeny EKG, ktoré možno považovať za podozrivé, predstavujú:
- sínusová tachykardia,
- predsieňové arytmie,
- P-pulmonale,
- komorové extrasystoly,
- hlboké Q v III. zvode s negatívnou vlnou T, a
- deviácia elektrickej osy srdca doprava.
Maximum zmien na EKG možno očakávať medzi 1–3. hodinou od vzniku embolizácie, ústup a normalizáciu až za 1–5 týždňov (6). Normálne EKG i RTG však nález PE nevylučuje a PE nemusí vždy zapríčiniť zmeny na EKG a byť viditeľná na RTG pľúc.
V súčasnosti nie je jednoznačne určená ani výpovedná hodnota izolovaného laboratórneho vyšetrenia, ani vyšetrení v kombinácií so zobrazovacími technikami pri výbere liečby vysoko rizikových pacientov s dysfunkciou pravej komory. Niektoré parametre laboratórnych testov majú okrem diagnostického aj prognostický význam. Za účelom presnej a rýchlej diagnostiky bolo odbornými spoločnosťami navrhnutých viacero kombinácií laboratórnych testov(5):
I. skupina testov, ktoré vypovedajú o stave myocytov pri preťažení pravej komory, o aktuálnom stave oxygenácie a o riziku recidívy tromboembólie;
II. skupina laboratórnych testov charakterizuje zložky lokálneho a systémového pôvodu, ktoré viedli k vzniku trombu.
III. skupina laboratórnych testov je zameraná na stanovenie parametrov diagnostiky vrodeného alebo získaného trombofílného stavu (tab. 2).
2. Laboratórne vyšetrenia pri diagnostike pľúcnej embólie 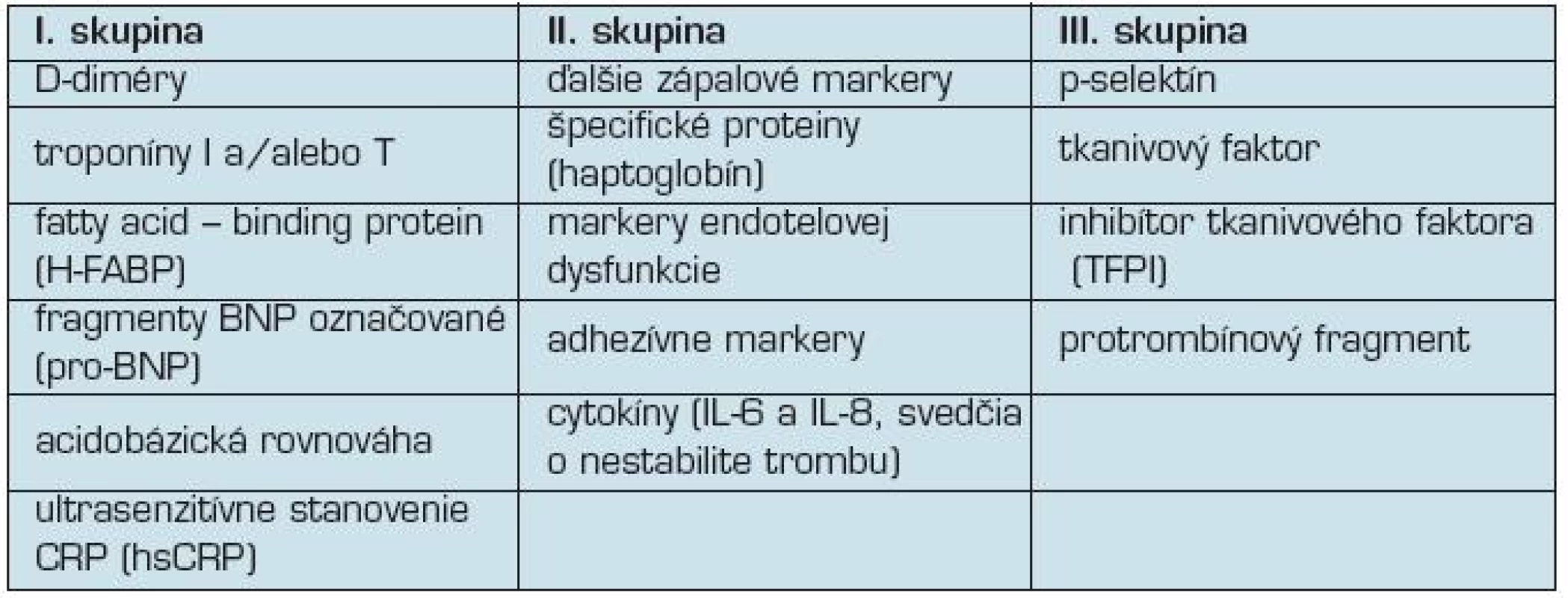
D-diméry
vznikajú degradáciou definitívne spevneného fibrínu plazmínom, sú to fibrín degradačné produkty (FDP). Ich diagnostická hodnota je obmedzená u starších ľudí a u malignít. Majú nízku špecificitu (pre akútnu PE alebo HVT od hodnoty 500 mg/l), to znamená, že pozitivitu nachádzame aj pri zápaloch, úrazoch, nekrózach, nádoroch či infekciách a fyziologicky u starších pacientov. Už dlhšiu dobu je známe, že vyšetrenie D-dimérov má vysokú negatívnu prediktívnu hodnotu, tzn. že ak sú pri nízkej alebo strednej pravdepodobnosti tromboembólie hodnoty D-dimérov negatívne, je prakticky vylúčená možnosť tromboembólie. Ich vysoká hladina predstavuje prognosticky nepriaznivý faktor.
Krvné plyny a vyšetrenie acidobázickej rovnováhy
patrí medzi štandardné vyšetrenia u pacientov s dyspnoe a akútnou bolesťou na hrudníku (pri nálezoch hypoxémie, hypokapnie, pri zvýšení alveolo-artériového gradientu kyslíku apod.). Chýbanie zmeny krvných plynov však nevylučuje diagnózu PE.
Ostatné biomarkery
zvýšenie troponínov srdca a nález dysfunkcie pravej komory pri echokardiografii predstavujú podstatne vyššie riziko výskytu PE. Maximálne hodnoty srdcových troponínov sú detekovateľné za 6–12 hodín po vzniku PE.
Zvýšenie hladiny troponínov I sa považuje za marker postihnutia pravej komory a je spojené s vyššou mortalitou (11). Preťaženie kardiomyocytu je stimulom pre syntézu a sekréciu BNP (natriuretický peptid) a jeho zvýšená koncentrácia je spojovaná s pravokomorovou dysfunkciou. Nízka koncentrácia BNP sa vyskytuje u pacientov s dobrou prognózou aj v skupine pacientov so zvýšenou koncentráciou troponínov (5). Srdcová izoforma H-FABP (srdcový izotyp proteínu, ktorý viaže mastné kyseliny) sa javí v poslednej dobe ako najprínosnejší marker. V plazme sa objevuje ako prvý, jeho vzostup odráža poškodenie myocytu a má najväčšiu špecificitu a senzitivitu zo všetkých doteraz používaných vyšetrení. Pacient s negatívnym H-FABP má vynikajúcu prognózu PE (ak to umožňuje základné ochorenie) bez ohľadu na echokardiografický nález. Stanovenie H-FABP je z pohľadu stratifikácie rizika PE omnoho výhodnejšie ako stanovenie troponínov, BNP či myoglobínu (4).
Koncentrácia myoglobínu sa taktiež s poškodením myokardu zvyšuje. Možno ho využiť vtedy, keď nemáme k dispozícií stanovenie natriuretických peptidov.
CRP(C – reaktívny proteín) sa považuje takmer jednoznačne ako prediktor artériových trombóz. Pri venóznych trombózach nie sú však nálezy jednoznačné a stanovenie CRP nepatrí mezi diagnostické laboratórne metódy PE (korelácia s PE len v epidemiologických štúdiách).
V súčasnosti sa zdá, že najvhodnejším kandidátom pre laboratórnu diagnostiku PE bude albumín modifikovaný ischémiou. Ischémia vyvoláva v molekule albumínu zmeny, ktoré menia väzbové schopnosti albumínu viazať niektoré prvky, najmä kobalt.
Niektoré výskumy potvrdzujú, že PE sa spája s kvantitatívnymi a kvalitatívnymi zmenami pľúcneho surfaktantu (9). Mechanizmus zodpovedný za poškodenie pľúc a pravdepodobne i surfaktantu pri akútnej PE, môže byť spontánne rozpustenie embolu a reperfúzia ischemizovanej oblasti s následným zvýšením koncentrácie reaktívnych kyslíkových foriem. Kvantitatívne i kvalitatívne zmeny surfaktantu sú spoľahlivým markerom poškodenia pľúc a v budúcnosti by mohli byť prognostickým ukazovateľom stavu pacientov s PE.
Odporúčané diagnostické algoritmy pri podozrení na pľúcnu embóliu
Diagnostické algoritmy sú vhodným orientačným diagnostickým postupom v klinickej praxi. Diagnostická hodnota samostatných klinických symptómov, znakov a nálezov bežne dostupných testov je nízka. Prítomnosť alebo chýbanie rizikových faktorov pre výskyt tromboembolickej choroby má pri posudzovaní pravdepodobnosti pľúcnej embólie základný význam. Patrí medzi ne vek, anamnéza predchádzajúcej HVT, prítomnosť malígneho ochorenia, imobilizácia pacienta, vrodené alebo získané trombofílné stavy, hormonálna substitučná terapia, hormonálna antikoncepcia a ďalšie. Napriek tomu PE vzniká aj u jedincov, ktorí nemajú žiadne rizikové faktory PE (2). PE môže byť stratifikovaná do rôznych úrovní rizika včasného úmrtia (= úmrtie počas hospitalizácie alebo do 30 dní) vychádzajúc z prítomných rizikových markerov.
Podľa odporúčania pre diagnostiku a manažment pacientov s akútnou PE (10) je možné markery rizika rozdeliť do troch skupín (tabuľka 3). Podozrenie na akútnu PE je vyvolané klinickými symptómami a diagnóza PE sa opiera o
- posúdenie klinickej pravdepodobnosti,
- stanovenie D-dimérov,
- ECHO a CT angiografiu (eventuálne pľúcnu scintigrafiu).
3. Základné markery pre rizikovú stratifikáciu pacientov s akútnou PE 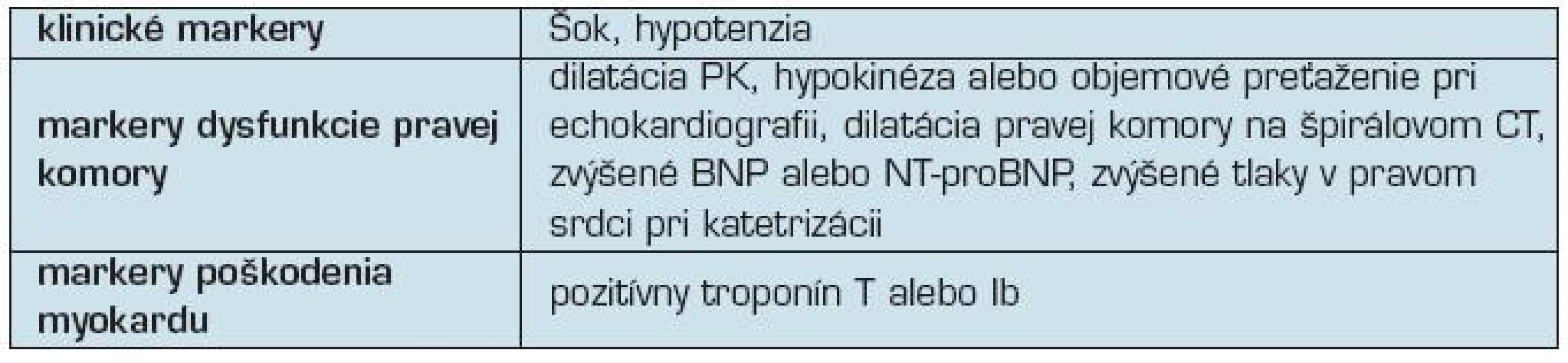
RTG vyšetrenie pľúc je nešpecifické, ale dôležité vyšetrenie pre vylúčenie iných príčin dýchavice a bolestí na hrudníku. EKG vyšetrenie môže byť užitočné, ale absencia známok PE tuto diagnózu nevylučuje.
1. Diagnostické postupy pri podozrení na vysoko rizikovú PE (šok alebo hypotenzia)
Pri vysokej klinickej pravdepodobnosti na masívnu PE (prítomnosť šokového stavu a/alebo hypotenzie) sa podľa dostupnosti a únosnosti pacienta odporúča akútna CT angiografia alebo bed-side echokardiografia. Na obrázku 1 je uvedený diagnostický algoritmus pri podozrení na hemodynamicky nestabilnú PE podľa európskej kardiologickej spoločnosti (10).
1. Diagnostický algoritmus pre pacientov so suspektnou PE s vysokým rizikom, (t. j. pacientov v šokovom stave alebo s hypotenziou.) Prevzaté z: Odporúčania pre diagnostiku a manažment pacientov s akútnou pľúcnou embóliou. Cardiol 2009; 18(3): 129. Legenda: *ak CT angiografia nie je okamžite dostupná, resp. klinický stav pacienta nedovoľuje vykonať CT vyšetrenie, transezofageálna echokardiografia môže detekovať tromby v pľúcnici v signifikantnom počte pacientov s prejavmi preťaženia PK. PE sa potvrdí okamžite pomocou špirálovej CT; potvrdenie HVT pomocou ultrasonografického vyšetrenia je v rozhodovacom procese tiež prínosné 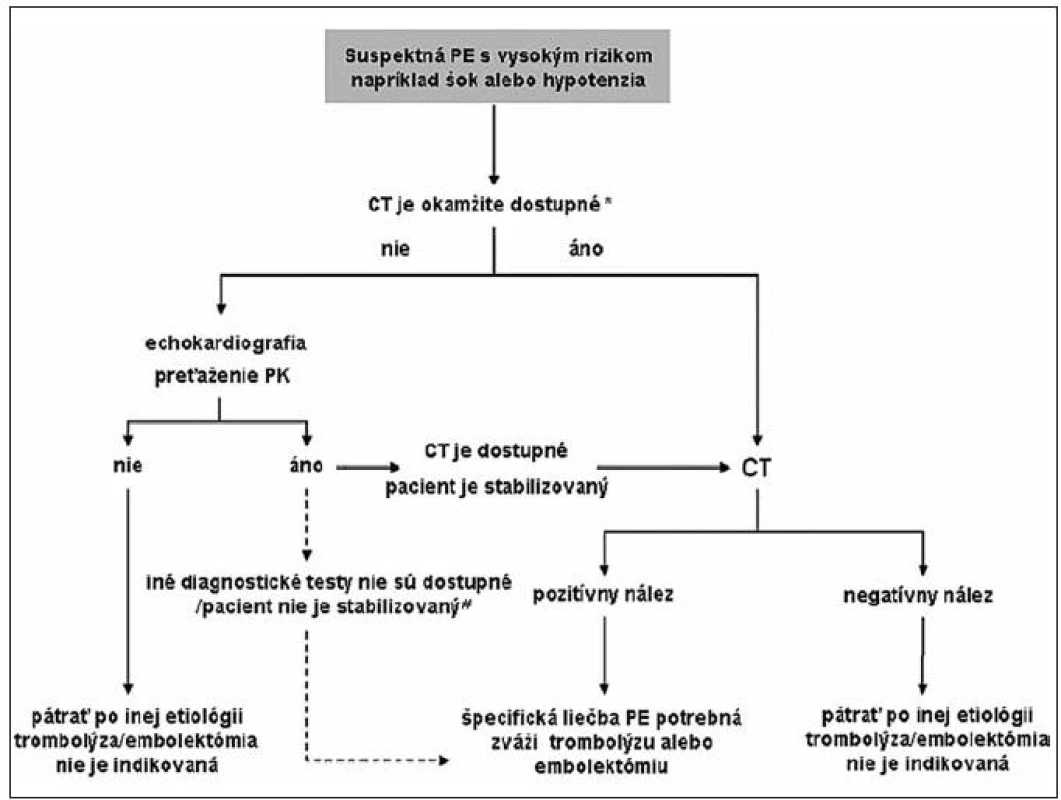
2. Diagnostické postupy pri podozrení na nerizikovú PE (absencia šoku či hypotenzie)
Pri vysokej klinickej pravdepodobnosti a hemodynamicky stabilnej PE sa neodporúča stanovenie D-dimérov, ale rozhodujúce je potvrdenie alebo vyvrátenie PE pomocou CT angiografie. Pri nízkej alebo strednej pravdepodobnosti PE sa stanovuje hladina D-dimérov (obrázok 2). Normálna hladina D – dimérov stanovená vysoko senzitívnou metódou (ELISA) vylučuje PE.
2. Diagnostický algoritmus pre pacientov so suspektnou PE bez vysokého rizika, (t. j. bez šokového stavu a bez hypotenzie). Prevzaté z: Odporúčania pre diagnostiku a manažment pacientov s akútnou pľúcnou embóliou. Cardiol 2009, 18(3), s. 130. Legenda: Antikoagulačná liečba PE; †CT je diagnostickou metódou PE, ak je najproximálnejší trombus minimálne na segmentálnej úrovni; ‡ ak je jednodetektorová CT negatívna, je potrebné vykonať ultrasonografické vyšetrenie dolných končatín, aby sa bezpečne vylúčila PE; # ak je multidetektorová CT negatívna u pacientov s vysokou klinickou pravdepodobnosťou PE, možno zvážiť vykonanie ďalších vyšetrení, kým sa definitívne rozhodne o nepodaní špecifickej liečby PE; PE – pľúcna embólia 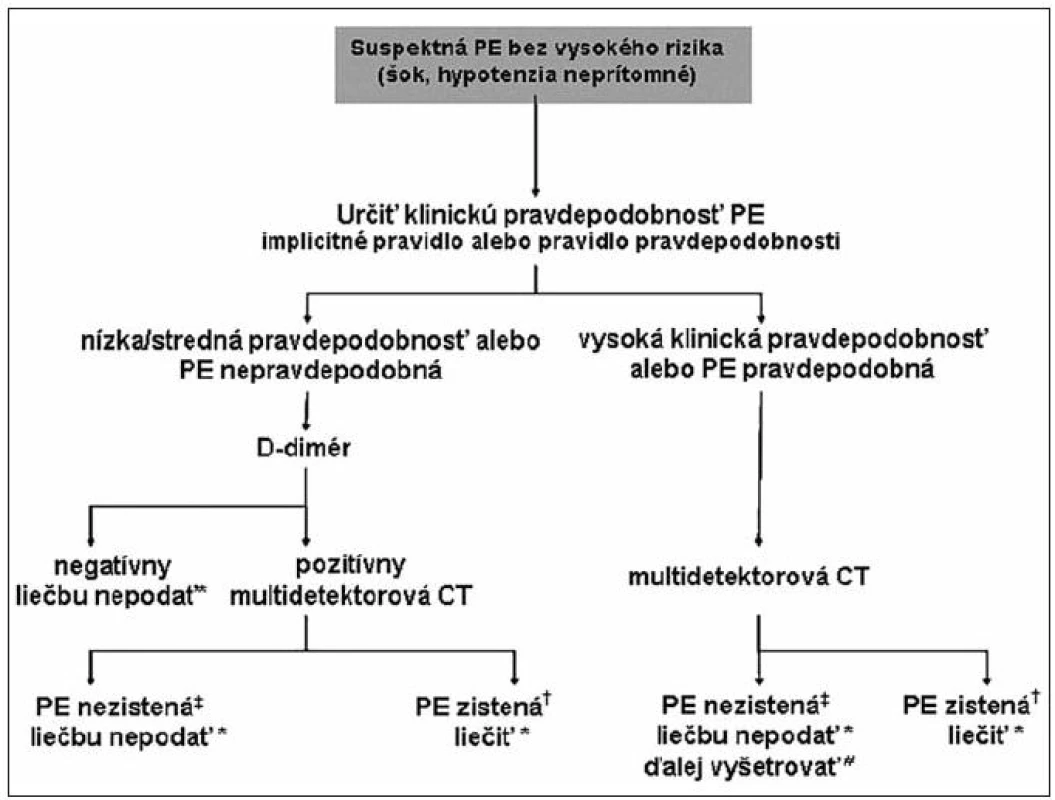
Záver
Pľúcna tromboembólia je najzávažnejším prejavom tromboembolickej choroby s veľmi pestrým klinickým obrazom od asymptomatického priebehu až po náhle úmrtie. Klinický obraz, symptómy a ani rutinné laboratórne vyšetrenie nedokážu jednoznačne vylúčiť ani potvrdiť PE, ale index podozrenia zvyšujú.
Zobrazovacie metódy majú v diagnostike nezastupiteľný význam. Koncepcia optimálnej zobrazovacej techniky sa odlišuje od jedného zdravotníckeho zariadenia k druhému. Diagnostika PE vyžaduje medziodborovú spoluprácu internistu, kardiológa, hematológa, rádiológa a ďalších. Zhodnotenie pravdepodobnosti PE u vyšetrovaného jednotlivca na základe klinického obrazu má rozhodujúci význam pre interpretáciu výsledkov diagnostických testov a výber správnej diagnostickej stratégie.
MUDr. Tomáš Olos
Oddelenie pediatrickej resuscitačnej a intenzívnej starostlivosti
FN Ostrava
17. listopadu 1790
70852 Ostrava,
e-mail: tomas.olos@email.cz
Sources
1. Donato, A.A., Knoche, S., Santora, J. et al. Clinical outcomes in patients with isolated subsegmental pulmonary emboli diagnosis by multidetector CT pulmonary angiography. Thromb. Res. 2010, 126(4), p. 266-270.
2. Ferrari, E., Baudouy, M., Cerboni, P. et al. Clinical epidemiology of venous thrombo-embolic disease. Results of a French multicentre registry. Eur. Heart. J. 1997, 18, p. 685–691.
3. Firment, J., Studená, A. a kol. Anesteziológia a intenzívna medicína. UPJŠ Košice, 2004, s. 188.
4. Kaczynska, A., Pelsers, M.M., Bochowitz, A. et al. Plasma heart type fatty acid binding protein in superior to troponin and myoglobin for rapid risk stratification in acute pulmonary embolism. Clin. Chim. Acta 2006, 371(1-2), p. 117-123.
5. Kostrubiecz, M., Pruszczyk, P., Bochowitz, A. et al. Biomarker – based risk assesment model in acute pulmonary embolism. Eur. Heart J. 2005, 26, p. 2166-2172.
6. Kulíšek, D. Elektrokardiografické zmeny pri pľúcnej tromboembólií. In: Mazuch, J, Kukura, A, a kol. Pľúcna tromboembolia v klinickej praxi. Martin, Osveta, 1978, s. 96-104.
7. Lang, O, Kamínek, M. Radionuklidové metody v diagnostice plicní embolie. Kardiol. Prax. 4, 2006, 4, s. 235-239.
8. Mazuch, J. Súčasný stav diagnostiky a liečby masívnej pľúcnej tromboembólie. Vask. med. 2010, 2(1), s. 16-20.
9. Nakos, G., Kitsiouli, E.I., Lekka, M.E. Bronchoalveolar lavage alterations in pulmonary embolism. Am. J. Resp. Crit. Care Med. 1998, 158, p. 1504-1510.
10. Slovenská kardiologická spoločnosť. Odporúčania pre diagnostiku a manažment pacientov s akútnou pľúcnou embóliou. Cardiol, 2009, 18(3), s. 117–146.
11. Panteghini, M., Cuccia, C., Pagani, F. et al. Cardiac troponin I elevation in serum as a marker of right ventricular involvement and disease severity in acute pulmonary embolism. Eur. Heart J. 2001, Suppl. 22, p. 620.
12. Remy-Jardin, M., Remy, J. Deschildre, F. et al. Diagnosis of pulmonary embolism with spiral CT: comparison with pulmonary angiography and scintigraphy. Radiology 200, 1996, 7, p. 699-706.
13. Spencer, F.A., Emery, C., Joffe, S.W. et al. Incidence rates, clinical profile, and outcome of patients with venous thromboembolism: the Worcester VTE Study. J. Thromb. Thrombolysis 2009, 28(4), p. 401-409.
14. Stein, P.D., Foxler, S.E., Goodman, L.R. et al. PIOPED II Investigators. Multidetector computed tomography for acute pulmonary embolism. N. Engl. J. Med. 2006, 354(22), p. 2317-2327.
15. Torbicki, A, Van Beek, E.J.R., Charbonier, B. et al. Odporúčané postupy v diagnostike a manažmente akútnej pľúcnej embólie. (Koordinačná správa výboru pre pľúcnu embóliu Európskej kardiologickej spoločnosti.) Cardiol. 10 2001, 4, s. 175-216.
16. Vítovec, M. Ultrazvukové vyšetřování v diagnostice plicní embolie. In: Widimský, J, Malý, J, a kol. Akutní plicní embolie a žilní trombóza. Praha, Triton, 2002, s. 66-71.
17. Widimský, J., Malý, J. et al. Akutní plicní embolie a žilní trombóza. Praha, Triton, 2002, s. 303.
18. Wiener RS, Schwartz LM, Woloshin S. Time trends in pulmonary embolism in the United States evidence of overdiagnosis. Arch. Intern. Med, 2011, 171(9), p. 831-837.
19. Van Strijen, M.J.L, De Monye, W., Kieft, G.J. et al. Accuracy of single-detector spiral CT in the diagnosis of pulmonary embolism: a prospective multicenter cohort study of consecutive patients with abnormal perfusion scintigraphy. J. Thromb. Haemost, 2005, 3, p. 17-25.
20. Oudwerk, M., van Beek, E.J., Weilopolski, P. et al. Comparison of contrast enhanced magnetic resonance angiography and conventional pulmonary angiography for diagnosis of pulmonary embolism: a prospective study. Lancet 2002, 338, p. 1643-1647.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2011 Issue 11-
All articles in this issue
-
Basics of cognitive, affective and social neuroscience.
XI. Social decision - Probiotics from the view of the general practitioner – clinical indications for the use of probiotics, results a questionnaire study among general practitioners
- Actinic keratosis: the facts about biological behaviour and clinico-pathological aspects of the disease from the view of pathologist
- Future of coordinated rehabilitation (complete, comprehensive)
- Pulmonary embolism and its diagnostic problems
- Risky and harmful alcohol consumption in young adults: social and demographic context
- Updated guidelines for the management of atrial fibrillation and its systemic arterial thromboembolic complications
- Faecal calprotectin
-
Basics of cognitive, affective and social neuroscience.
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Faecal calprotectin
- Probiotics from the view of the general practitioner – clinical indications for the use of probiotics, results a questionnaire study among general practitioners
- Pulmonary embolism and its diagnostic problems
- Actinic keratosis: the facts about biological behaviour and clinico-pathological aspects of the disease from the view of pathologist
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

