-
Medical journals
- Career
Péče o výživu nedonošeného novorozence po propuštění z nemocnice
: I. Burianová; J. Janota
: Fakultní Thomayerova nemocnice s poliklinikou, Praha ; Primář: MUDr. Jan Janota, PhD. ; Novorozenecké oddělení
: Prakt. Lék. 2009; 89(1): 20-21
: Of different specialties
Přežívání nedonošených dětí se díky kvalitní perinatologické péči v posledních 20 letech výrazně zvýšilo. Narůstá tím populace nedonošených dětí, které po propuštění vyžadují komplexní specializovanou péči. Tyto děti jsou často propouštěny do domácí péče s hmotností, která je nižší než průměrná porodní hmotnost zdravých donošených novorozenců. Pravidelné sledování růstových parametrů (obvod hlavy, délka a hmotnost) pomáhají identifikovat nedonošené dětí s růstovou retardací, které vyžadují nutriční intervenci. Nedonošené děti s adekvátním růstem by měly být kojeny, při nedostatečné laktaci by měly být krmeny speciální formulí pro nedonošené děti, obohacenou o polynenasycené mastné kyseliny s dlouhými řetězci (LCPUFA). Tento typ formulí je doporučován do 40., respektive 52. postkoncepčního týdne.
Klíčová slova:
nedonošené dítě, výživa, nutriční sledování, růst a vývoj.V České republice se v roce 2007 narodilo 114 947 dětí. Na počátku devadesátých let bylo zastoupení novorozenců s porodní hmotností pod 2 500 g 5,5 %, v roce 2007 dosáhlo úrovně 7,4 %. Příčinou nárůstu populace nedonošených dětí je lepší odhalování rizik v těhotenství, která se následně daří udržovat do vyšších týdnů. Narůstá počet dětí narozených po umělém oplodnění, dětí narozených z vícečetných porodů. Zvyšuje se průměrný věk matek při porodu, narůstá tedy počet žen, které mají k předčasnému porodu vyšší rizika. Současně s vyšší kvalitou neonatologické péče se snižuje i úmrtnost novorozenců s extrémně nízkou porodní hmotností. Tyto děti po propuštění z novorozeneckého oddělení potřebují specializovanou komplexní péči.
Komplexnost péče vyžaduje spolupráci pediatra s neurologem, oftalmologem, gastroenterologem, foniatrem a dalšími specialisty. Před plánovaným propuštěním nedonošeného dítěte musí být splněna základní kriteria, která byla definována řadou pediatrických společností, a v základních bodech se shodují:
- stabilní tělesná teplota bez nutnosti vyhřívaného lůžka;
- tolerance pravidelných dávek mateřského mléka nebo umělé výživy bez nutnosti podávat výživu sondou;
- stabilní dýchání a krevní oběh;
- pravidelné hmotnostní přírůstky;
- absence vážných zdravotních komplikací;
- hmotnost přibližně 2 000 g a postkoncepční stáří – zahájený 36. týden.
Výživa nedonošeného dítěte před propuštěním
Americká pediatrická akademie definovala již v roce 1997 mateřské mléko (MM) jako unikátní výživu, která je referenčním modelem, se kterým by měly být poměřovány všechny alternativní způsoby výživy ve vztahu k růstu, zdraví a vývoji dítěte (2). Mateřské mléko je upřednostňováno pro svůj pozitivní vliv na gastrointestinální funkce nezralého dítěte, pro optimální absorpci živin. Mateřské mléko stimuluje a edukuje imunitní systém nedonošeného novorozence, svým bifidogenním faktorem zajišťuje zdravou a bezpečnou kolonizaci původně sterilní střevní sliznice.
Řada studí prokázala sníženou incidenci novorozeneckých sepsí, meningitid, nekrotizujících enterokolitid, respiračních infekcí a infekcí močových cest při výživě mateřským mlékem. Stále diskutovaným problémem je však adekvátní příjem některých živin, a to hlavně bílkovin, který je při výživě nesuplementovaným MM pro nedonošeného novorozence s porodní hmotností < 1 500 g nedostatečný. Tento fakt byl řešen speciální bílkovinnou fortifikací. Bílkovinné fortifikátory se komerčně vyrábějí již 20 let a kromě hydrolyzované kravské bílkoviny obsahují uhlohydráty, minerály a vitamíny. V České republice jsou používány multikomponentní bílkovinné fortifikátory (např. FM 85, Nutrilon BMF), kterými se v indikovaných případech suplementuje MM v době hospitalizace.
Pokud matka nemůže, nechce kojit, nebo je tvorba mléka nedostatečná, je nutné dítě dokrmovat. Pro skupinu nedonošených dětí s porodní hmotností < 1 500 g je vhodné dokrmování cizím pasterizovaným mateřským mlékem.
Nutriční programování a růstová retardace
V současné době stále neexistují přesné normy příjmu základních živin pro rychle rostoucí nedonošené dítě. Mění se přístup k vedení výživy, kdy se nutriční strategie zaměřuje na jedné straně na prevenci nevhodně vysokých dávek základních živin, na druhé straně se sleduje adekvátní růst dítěte (délka, hmotnost, obvod hlavy) spolu s laboratorními známkami (urea, alkalická fosfatáza, fosfor, albumin), které by upozornily na nutriční deficit.
Novorozenecké a časné kojenecké období je považováno za kritickou periodu pro takzvané nutriční programování, kdy metabolický stres (nutriční strádání) může navodit metabolické změny, které negativně ovlivní dlouhodobé zdraví v období dospívání a dospělosti (větší predispozice k obezitě, k vyššímu výskytu diabetu – vyšší riziko inzulinové rezistence a kardiovaskulárních chorob včetně hypercholesterolemie).
Nedonošené děti jsou rizikovou skupinou, která při nedostatečném příjmu základních živin (hlavně bílkovin) růstově retarduje v prvních měsících života (6). Již první studie dlouhodobého sledování tuto skutečnost prokázaly – např. 30 % nedonošených dětí s porodní hmotností < 1 500 g zůstalo v 1. roce života pod 5. percentilem hmotnostního grafu, 21 % těchto dětí pod 5. percentilem tělesné délky. Pomalý růst byl spojován s příliš časným zaváděním kravského mléka a komplementární výživy. V jiné studii bylo prokázáno, že bylo v kohortě při porodu pouze 7 % dětí s porodní hmotností <10 %, ale při propuštění bylo zastoupení těchto dětí s hmotností <10 % již 58 %.
Růstová retardace je přímo úměrná nezralosti dítěte a kromě růstových parametrů negativně ovlivňuje psychomotorický vývoj. Některé studie přímo uvádějí do souvislosti korelaci zaostávání psychomotorického vývoje s růstem obvodu hlavy.
Výživa nedonošeného novorozence po propuštění
Dosud neexistují zcela jasná nutriční doporučení pro výživu nedonošených dětí po propuštění. Academy od Breastfeeding Medicine (ABM) vydala v roce 2004 první klinický protokol, který měl za cíl zajistit adekvátní výživu a navrhnout „nutriční“ sledování nedonošených novorozenců po propuštění (1). Prioritou je trvalá podpora kojení. Pediatr by měl z hlediska výživy zhodnotit dítě již v prvním týdnu po propuštění:
- růstové parametry a případně biochemické nutriční parametry (urea, alkalická fosfatáza, fosfor);
- klinický stav dítěte, celkový denní příjem mléka, plné nebo částečné kojení, počet dávek, způsob dokrmování.
Na základě těchto parametrů se nutriční stav dítěte posuzuje jako optimální nebo suboptimální (3). Do první optimální kategorie patří buď plně kojené dětí, které prospívají, nebo děti, jejichž denní příjem mléka kojením a dokrmováním je roven nebo více než 180 ml/kg/den. Současně jsou u těchto dětí zcela normální růstové a biochemické parametry.
Optimální přírůstky růstu, hmotnosti a obvodu hlavy v prvních 3 měsících:
- hmotnost > 20–25 g/den;
- růst > 1 cm/týden;
- obvod hlavy > 0,5 cm/týden.
Hodnoty doporučených biochemických vyšetření v prvních 3 měsících:
- fosfor > 1,45 mmol/l;
- ALP < 7,5 μkat/l;
- urea > 0,85 mmol/l.
Do druhé suboptimální kategorie patří dětí s menším denním příjmem mléka, se zhoršujícími se růstovými a biochemickými parametry (růstová retardace). Tato skupina dětí je riziková, a pediatr by měl zvážit změnu a způsob výživy – provést nutriční intervenci.
Častým problémem je množství vypitého mléka. Matka by měla mít možnost vážit své dítě během dne tak, aby byla schopna spočítat denní příjem. Pediatr by měl matku pozitivně stimulovat k častému přikládání, pokud dítě nepije z prsu, je nutné pravidelné odstříkávání MM 4x–8x denně. Odstříkávat lze manuálně, nebo je doporučována elektrická odsávačka. Je vhodné matku poučit o takzvaném nonnutritivním sání, zkontrolovat techniku přisávání, nepřehlédnout a léčit bolestivé kojení (zánět nebo trauma bradavky). Doporučuje se využívat metody „triple feeding“ – tj. po ukončení kojení následné dokrmení dítěte již odstříkaným MM a odsátí prsu. Protože nedonošené dítě může být spavé, je nutné poučit matku, aby dítě budila v 3–4 hodinových intervalech ke kojení nebo dokrmování.
Kojení může být často neefektivní, nebo může trvat déle. Pro pediatra to znamená seznámit se dostatečně s chováním dítěte u prsu, edukovat matku a využít alternativní způsoby dokrmování. Mezi nejčastěji užívané způsoby alternativního dokrmování patří dokrm stříkačkou, lžičkou nebo suplementorem. Určitý význam má i využití zadního mléka, které má vyšší kalorickou hodnotu (85 kcal/100 ml).
Umělá výživa pro nedonošené novorozence po propuštění
Pro nedonošené děti, které nemohou být kojeny ani dokrmovány mateřským mlékem, je nutné před propuštěním stanovit režim a typ umělé výživy (kojenecké formule). Dítě se závažnou růstovou retardací je indikováno k výživě hyperkalorickou formulí (80 kcal/100ml) – např. Beba Alprem, Nutrilon Nenatal 0. Kromě zvýšeného kalorického a bílkovinného obsahu je tato výživa obohacena o minerály (kalcium, fosfor) jako prevence osteopenie z nezralosti (5). Tento typ výživy je doporučován hlavně pro děti s extrémně nízkou porodní hmotností a ukončuje se při dosažení váhy 2,5–3,5 kg.
V posledních 10 letech se začaly používat takzvané postdischargové („po propuštění“) formule, které jsou určitým mezistupněm mezi hyperkalorickou a běžnou adaptovanou formulí (např. Nutrilon Nenatal 1). Hodnoty energie a zastoupení živin a minerálů v MM a různých typech kojeneckých formulí udává tabulka 1.
1. Hodnoty energie a zastoupení živin a minerálů v mateřském mléce (MM) a různých typech kojeneckých formulí. 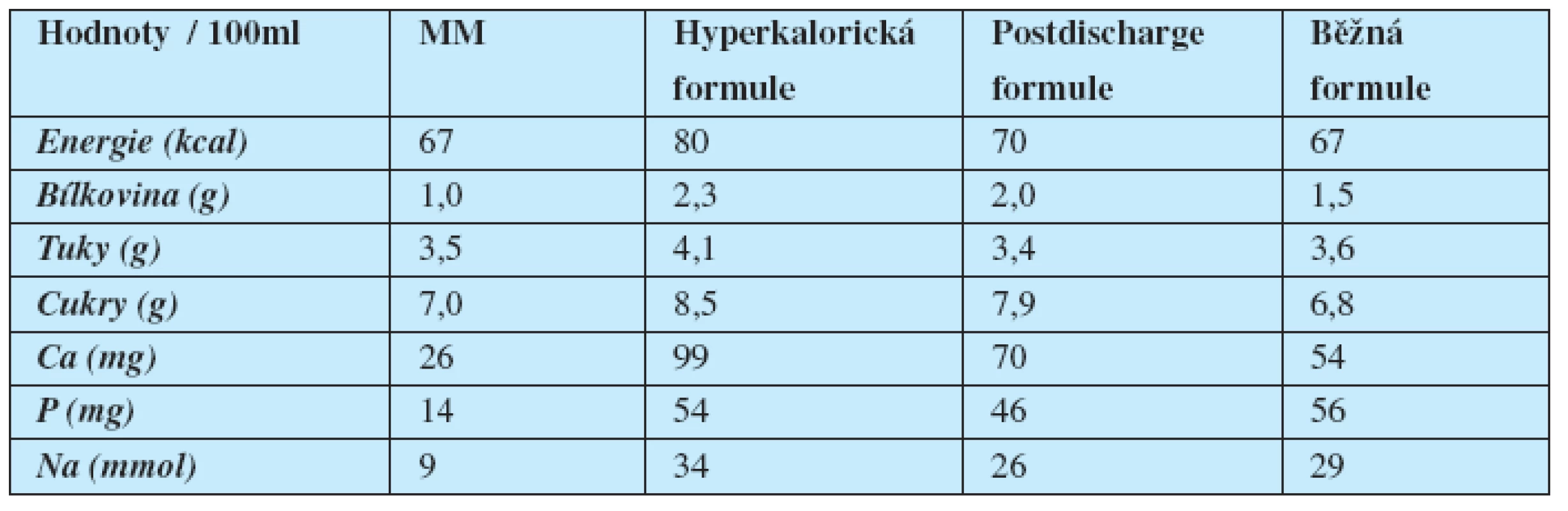
Evropská společnost pro gastroenterologii, hepatologii a výživu (ESPGHAN, Committee on Nutrition) vydala v roce 2006 protokol se základními body výživy nedonošených novorozenců po propuštění – Feeding of Preterm Infants After Hospital Discharge (3). Důraz je kladen na postdischargové formule s adekvátním příjmem polynenasycených mastných kyselin s dlouhými řetězci (LCPUFA). Mezi tyto kyseliny patří dokosahexaenová kyselina (DHA) a kyselina arachidonová (AA), které jsou nezbytnou stavební součástí plazmatických membrán, vysoký podíl byl nalezen v CNS, sítnici.
LCPUFA jsou pro novorozence esenciální – nedonošené děti nemají dostatečnou kapacitu k syntéze těchto kyselin. Jsou nezbytné pro všechny proteiny (enzymy, receptory). Byl prokázán i vliv na imunitní systém, např. ovlivnění selektivní suprese prozánětových cytokinů. Při výživě formulemi bez LCPUFA dochází k utilizaci endogenních zásob těchto mastných kyselin. Ohroženi jsou hlavně nedonošení nebo hypotrofičtí novorozenci, kteří se po porodu rychle dostávají do závažné deplece. V mateřském mléce jsou tyto esenciální mastné kyseliny přítomny, proto byly u kojených dětí naměřeny vyšší hodnoty v séru než při výživě běžnou umělou výživou. Z těchto důvodů se v současné době doporučuje děti krmit formulí, která je obohacena o LCPUFA.
Doporučení pro výživu nedonošených dětí po propuštění podle ESPGHAN (2006)
1. Eutrofické prospívající děti
Při plném kojení................mateřské mléko
Při nedostatku MM nebo při umělé výživě............................běžná formule s LCPUFA
2. Hypotrofické neprospívající děti
Při plném kojení.............mateřské mléko + fortifikátor
Při nedostatku MM nebo při umělé výživě..........„postdischarge formule“ s LCPUFA do postkoncepčního 40.–52. týdne
Závěr
Nutriční podpora nedonošených dětí po propuštění z hlediska vlivu na dlouhodobé zdraví, růst, psychomotorický vývoj dítěte je nesmírně důležitá, a pediatr by si měl být vědom nutnosti pečlivého růstového a klinického monitorování tak, aby dokázal včas identifikovat růstovou retardaci a neprospívání. Klíčová je maximální podpora kojení a udržení laktace. Pokud je tvorba mléka nedostatečná, je nutné zahájit dokrmování umělou výživou. Speciální umělá výživa „po propuštění“ s obsahem LCPUFA je doporučována do 40.–52. postkoncepčního týdne.
Dalšími problematickými body zůstávají typ a doba zavádění komplementární výživy. Očekávané studie zabývající se touto problematikou jsou nezbytné k celkovému posouzení nutriční intervence v 1. roce života.
MUDr. Iva Burianová
Fakultní Thomayerova nemocnice
Vídeňská 800
140 59 Praha 4 – Krč
E-mail: iva.burianova@ftn.cz
Sources
1. Academy of Breastfeeding Medicine. Transitioning the breastfeeding/breastmilk-fed premature infant from the neonatal intensive care unit to home. Clinical protocol #12, 2004 [on-line]. Dostupné na www: http://www.bfmed.org/ace-images/NicuGrad Protocol.pdf.
2. American Academy of Pediatrics, Section on Breastfeeding. Breastfeeding and the use of human milk. Pediatrics, 2005, 115, p. 496-506.
3. ESPGHAN Committee on Nutrition. Feeding preterm infants after hospital discharge. J. Pediatr. Gastroenterol. Nutr. 2006, 42, p. 596-603.
4. Hall, R.A. Nutritional follow-up of the breastfeeding premature infant after hospital discharge. Pediatr. Clin. North. Amer. 2001, 48 p. 453-460.
5. Schanler, R.J. Nutrition support of the low birth weight infant. In: Walker, WA, Watkins, JB, Duggan, CP (eds): Nutrition in Pediatrics, 3rd edition, BC Decker Inc, Canada, 2003; p. 392-412.
6. Schanler, R.J. Post-discharge nutrition for preterm infant. Acta Pediatr. 2005, 94 (Suppl 449), p. 68-73.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2009 Issue 1-
All articles in this issue
- The attitude towards long-term follow-up and coping with stress in patients diagnosed with melanoma
- Globalisation processes and harmonisation of the work of ethics committees in EU
- Chronic wound treatment in old age under supervision of a geriatrician
- Subacute thrombosis of two stents as a cause of acute myocardial infarction
- Estimation of renal function changes on the basis of serum creatinine levels – potential and limitations
- Identity of ethics committees, identity of ethicists
- Vaccination against cervical cancer and other sequelae of human papillomaviruses
- Current possibilities for the treatment of patients with epilepsy.
- Regulatory T cells and their prognostic value for head and neck oncology
- Nutritional care in premature babies after hospital discharge
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Chronic wound treatment in old age under supervision of a geriatrician
- Nutritional care in premature babies after hospital discharge
- Current possibilities for the treatment of patients with epilepsy.
- Subacute thrombosis of two stents as a cause of acute myocardial infarction
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

