-
Medical journals
- Career
Poruchy motility pažeráka – Chicagska klasifikácia, v3.0
Authors: Martin Ďuriček; Peter Bánovčin; R. Hyrdel
Authors‘ workplace: Interná klinika gastroenterologická JLF UK a UN Martin
Published in: Gastroent Hepatol 2015; 69(2): 130-138
Category: Clinical and Experimental Gastroenterology: Review Article
doi: https://doi.org/10.14735/amgh2015130Overview
Posledná klasifikácia porúch pažerákovej motility na základe high resolution manometrie (HRM) vznikla v roku 2012. Odvtedy používanie HRM v klinickej praxi a početné klinické štúdie priniesli množstvo poznatkov a nový pohľad na interpretáciu nameraných údajov. Tieto informácie bolo potrebné zohľadniť v novej klasifikácii. Aktualizovaná Chicagska klasifikácia, ktorá dostala označenie v3.0, je stručnejšia a prehľadnejšia a výraznejšie sa približuje klinickej praxi. Je výsledkom stretnutia členov medzinárodnej pracovnej skupiny pre HRM (International HRM working group) v roku 2014 v Chicagu. V článku čitateľov oboznamujeme s novou klasifikáciou s dôrazom na najdôležitejšie zmeny oproti jej predchádzajúcej verzii.
Kľúčové slová:
manometria pažeráka – Chicagska klasifikácia – peristaltika pažeráka – dolný pažerákový zvierač
High resolution manometria (HRM) v súčasnosti už plne nahradila konvenčnú manometriu v diagnostike porúch pažerákovej motility. HRM je v porovnaní s konvenčnou ľahšie hodnotiteľná, časovo menej náročná a poskytuje oveľa detailnejšie a presnejšie údaje. Výrazne tiež prispela k pochopeniu fyziológie peristaltiky pažeráka aj patofyziológie jednotlivých porúch motility. Pre potreby interpretácie údajov bola vytvorená tzv. Chicagska klasifikácia porúch pažerákovej motility. Jej prvá verzia vznikla po stretnutí Medzinárodnej pracovnej skupiny pre manometriu pažeráka (International HRM Working Group) v San Diegu v roku 2009 [1]. Nasledujúca aktualizácia prišla v roku 2011 po stretnutí v Ascone. Odvtedy niekoľko zásadných klinických štúdií prišlo s výsledkami, ktoré zmenili pohľad na interpretáciu nameraných údajov. Navyše, používanie HRM v klinickej praxi ukázalo, že klasifikácia je príliš komplikovaná a nejednoznačná. Preto po stretnutí HRM working group v Chicagu v roku 2014 vyšla v3.0 Chicagskej klasifikácie. Ide o jej druhú zásadnú aktualizáciu.
Indikácie
HRM je plne indikovaná v diferenciálnej diagnostike dysfágie, a to v prípade, že sa nenašla morfologická príčina, či už endoskopicky, báryovým kontrastným vyšetrením alebo inými zobrazovacími technikami. Pred zavedením pH/ MII pH metrie umožňuje zistiť presnú anatomickú lokalizáciu dolného pažerákového zvierača (LES). Dôležitú úlohu zohráva aj v predoperačnom zhodnotení pacientov, u ktorých sa zvažuje antirefluxná operácia (zvlášť v prípade, že prichádza do úvahy aj iná diagnóza, napr. achalázia). Význam má aj v zhodnocovaní symptomatických pacientov s dysfágiou po operácii alebo endoskopickom výkone na pažeráku (fundoplikácia, Hellerova myotómia, dilatácia, POEM).
HRM spravidla nebýva vyšetrením prvej voľby pri bolestiach na hrudníku alebo pažerákových symptómoch, a to hlavne pre nízku pravdepodobnosť zistenia klinicky závažnej poruchy motility. Samotná nebýva prínosná ani pri stanovení alebo potvrdení GERD, pretože namerané parametre nekorelujú so závažnosťou GERD [2].
Meranie
S cieľom štandardizovať meranie sa ustanovil tzv. Chicagsky protokol vyšetrenia. Podľa neho sa zaznamená pokojový tonus pažeráka a pokračuje sa sériou desať hltov vody s objemom 5 ml [3]. Vyšetrenie sa ukončuje tzv. rapid swallow testom, pri ktorom sa sleduje odpoveď pažeráka na rýchlo za sebou nasledujúce hlty vody. Význam protokolu spočíva v zistení tlakových pomerov v pažeráku v pokoji a bez záťaže, keď je možné zhodnotiť ezofagogastrickú junkciu (esophago ‑ gastric junction – EGJ) z hľadiska prítomnosti hiátovej hernie a z hľadiska jej bariérovej schopnosti. Primárna peristaltika sa hodnotí počas subnormálnej záťaže (5 ml hlty vody) a počas fyziologickej záťaže (rapid swallow test). Všetky komponenty protokolu sa zohľadňujú pri interpretácii nameraných parametrov. Jedným vyšetrením sa získa veľké množstvo hodnôt parametrov o tlakových zmenách v jednotlivých častiach pažeráka.
Chicagska klasifikácia, v3.0
Pri analýze manometrického záznamu sa hodnotí oblasť ezofago-gastrickej junkcie a jednotlivé hlty z hľadiska sily, charakteru kontrakcie a intrabolusového tlaku. Na základe nameraných údajov je možné nález zaradiť podľa Chicagskej klasifikácie.
Hodnotenie štandardných hltov
Jednotlivé kontrakcie sa hodnotia z hľadiska sily, charakteru a intrabolusového tlaku. Sila kontrakcie sa stanovuje na základe distálneho kontraktilného integrálu (distal contractile integral – DCI) (tab. 1). Zohľadňuje silu, čas trvania a dĺžku kontrakcie hladkého svalstva pažeráka. Používa sa pre určenie očisťovacej schopnosti distálneho pažeráka. Za normálne sa považuje veľmi široké spektrum hodnôt DCI 450 – 8 000 mmHg/ cm/ s. DCI < 100 mmHg/ cm/ s definuje zlyhanú kontrakciu a DCI < 450 mmHg/ cm/ s definuje slabú kontrakciu (obr. 1) [4]. Zlyhanú aj slabú kontrakciu považujeme z hľadiska očisťovacej schopnosti za neefektívnu. DCI > 8 000 mmHg/ cm/ s sa označuje ako hyperkontraktilita (obr. 2a).
Table 1. Kontrakcia pažeráka. Tab. 1. Contraction of the esophagus. 
Image 1. Kontrakcia hodnotená z hľadiska sily: a) zlyhaná, b) slabá, c) normálna. Nález 100% kontrakcie ako na obr. a) znamená neprítomnú peristaltiku. Nález nadpolovičnej väčšiny kontrakcií ako na obr. a) alebo b) znamená neefektívnu pažerákovú motilitu. Fig. 1. Contraction vigour: a) failed, b) weak, c) normal. Presence of 100% peristalsis as seen in fig. a) signifies aperistalsis. Presence of > 50% of peristalsis as seen in fig. a) or b) signifies ineffective esophageal motility. 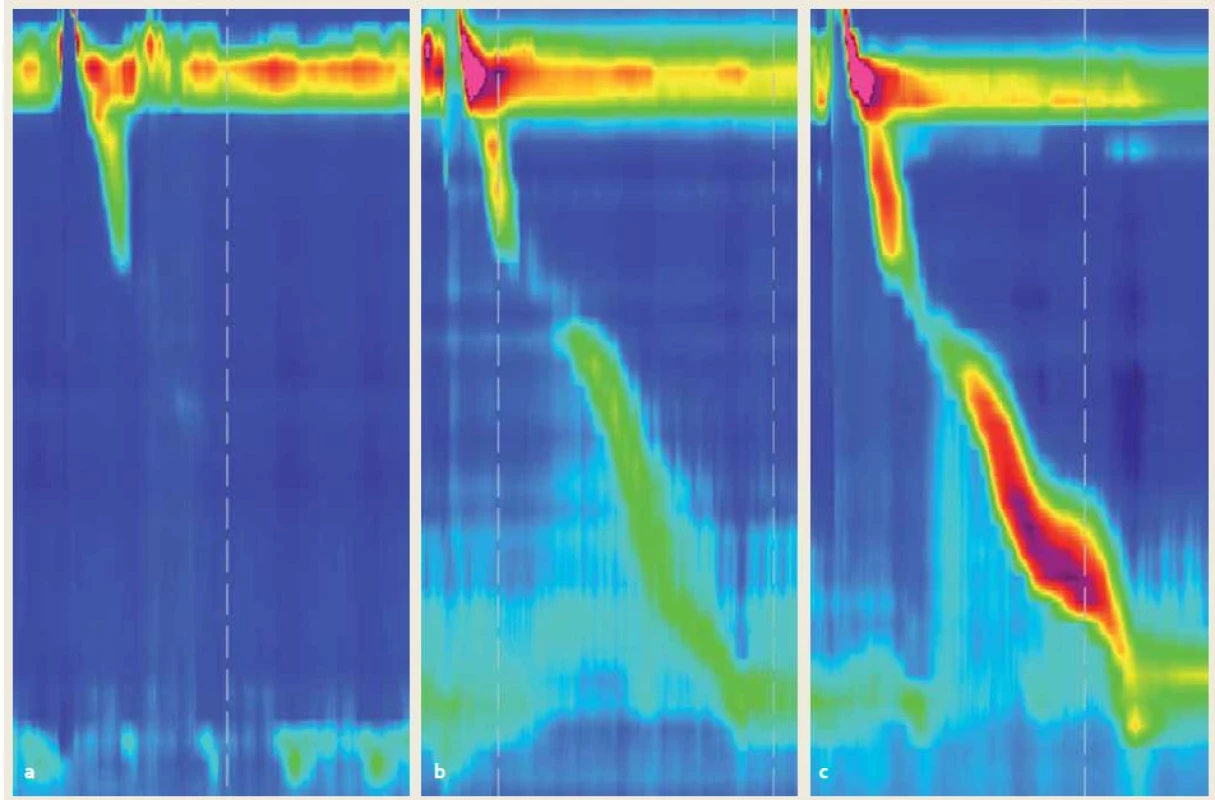
Image 2. a) Hyperkontraktilita s repetitívnymi kontrakciami s DCI > 8 000 mmHg/cm/s, typická pre Jackhammer pažerák, b) tzv. hypertenzná kontrakcia podľa klasifikácie z r. 2012. Jej signifikancia je nízka a vo v3.0 je klasifikovaná ako normálna. Fig 2. a) Hypercontractility with repetitive contractions with DCI > 8,000 mmHg/cm/s typical for Jackhammer esophagus, b) hypertensive peristalsis according to the Chicago classification criteria 2012. Low signifi cance, classified as normal according to the v3.0. 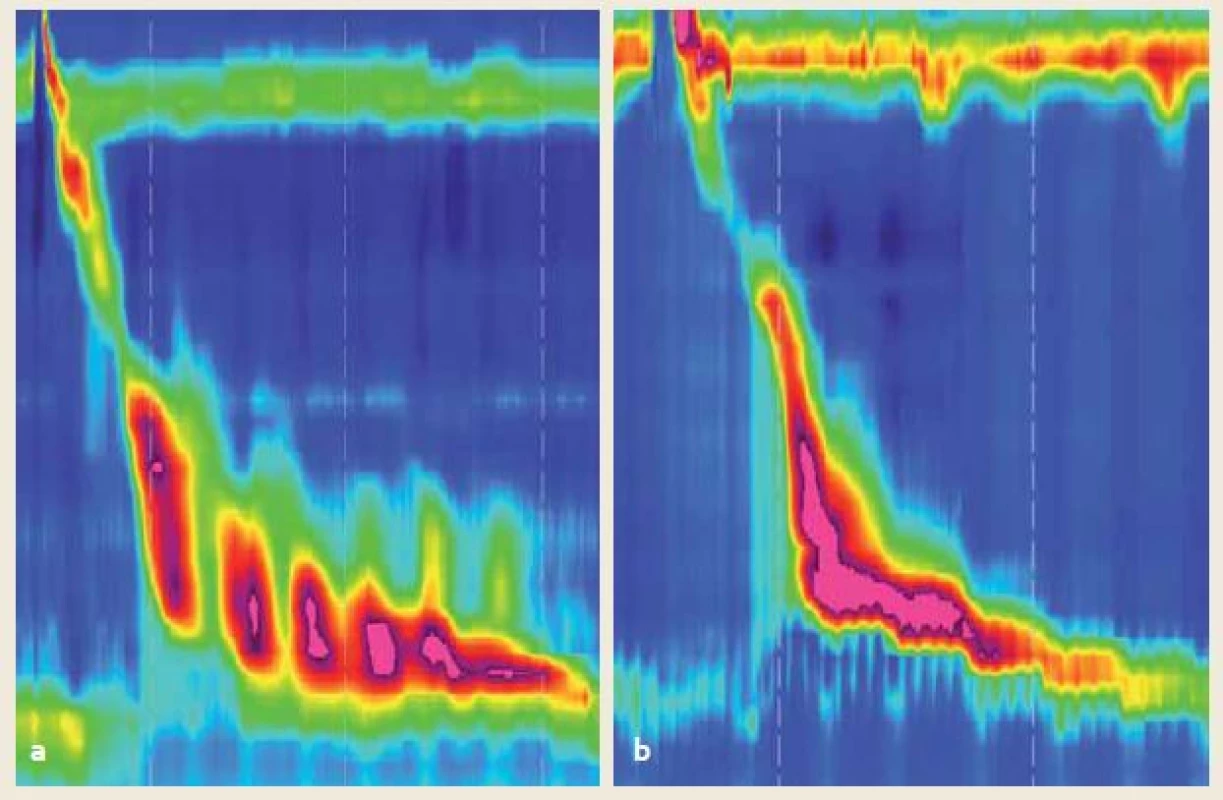
Z hľadiska charakteru kontrakcie hodnotíme načasovanie a integritu (obr. 3, tab. 1). Pre určenie načasovania kontrakcie je dôležité správne určenie kontraktilného deceleračného bodu (contractile deceleration point – CDP) (obr. 4). Je to bod na 30 mmHg izobarickej krivke, v ktorom dochádza k významnému spomaleniu pažerákovej peristaltiky a kde sa mení charakter kontraktilnej aktivity z peristaltickej vlny na vyprázdňovanie pažerákovej ampuly – to sa uskutočňuje iným mechanizmom než samotná peristaltika [5]. CDP sa musí nachádzať vo vzdialenosti do 3 cm od EGJ [6].
Image 3. Kontrakcia hodnotená z hľadiska charakteru a) predčasná – pre diagnózu distálneho pažerákového spazmu potrebné aspoň 2 takéto kontrakcie v manometrickej štúdii, b) fragmentovaná so zlomom na 20 mmHg izobare. Fig. 3. Contraction pattern a) premature – at least two contractions prerequisite for diagnosis of distal oesophageal spasm, b) fragmented with a break on 20 mmHg isobaric contour. 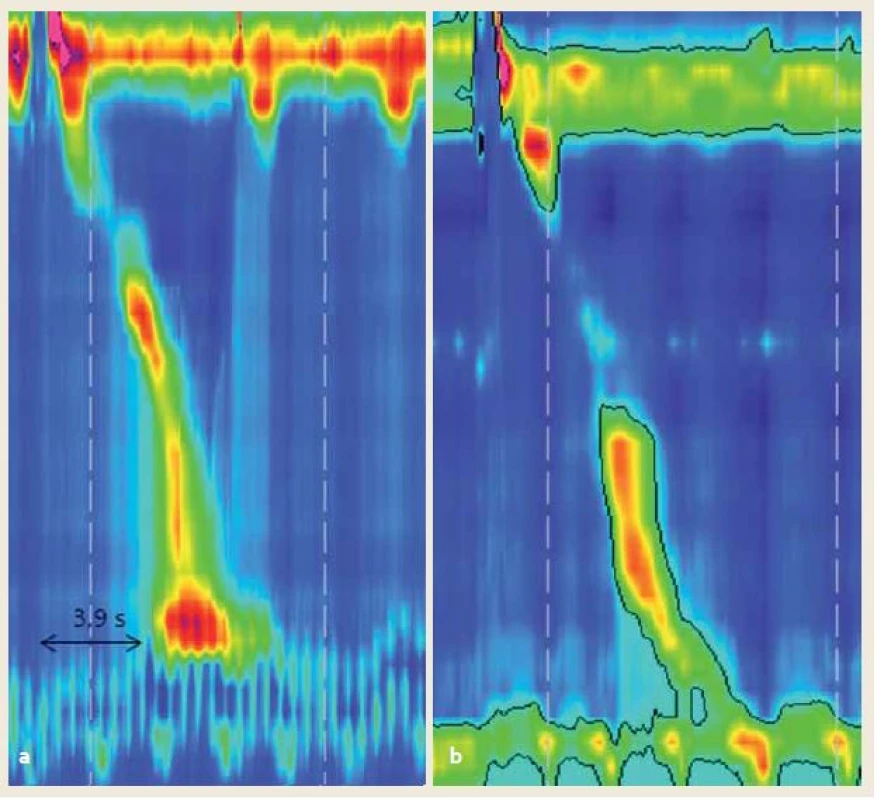
Image 4. Normálna primárna peristaltika pažeráka. Proximálnu zónu vyššieho tlaku predstavuje horný pažerákový zvierač (UES), s krátkym poklesom tlaku počas hltu (O). Nasleduje peristaltika priečne pruhovaného svalstva, tzv. segment S1. Tranzientná zóna (TZ) – oblasť nižšieho tlaku, kde prechádza priečne pruhované svalstvo pažeráka do hladkého svalstva. Segmenty pažeráka S2 a S3 sú dané kontrakciou hladkého svalstva. Distálna zóna vyššieho tlaku je daná dolným pažerákovým zvieračom (lower esophageal sphincter – LES). Po hlte nasleduje relaxácia dolného pažerákového zvierača (R). Kontraktilný deceleračný bod (contractile deceleration point – CDP) je bod na 30 mmHg izobarickej krivke, kde dochádza k významnému spomaleniu pažerákovej peristaltiky a zmene kontraktilnej aktivity. Fig. 4. Normal esophageal peristalsis. The proximal high pressure zone is defined by the upper esophageal sphincter (UES) with a short pressure drop during swallowing (O). The striated muscles peristalsis follows, i.e. segment S1. The transient zone (TZ) – lower pressure zone, zone of transition of the striated muscles into smooth muscles. Esophageal segments S2 and S3 are defined by the smooth muscles contraction. A distal high pressure zone defines an esophageal-gastric junction (EGJ). A swallow is followed by relaxation of the lower esophageal sphincter (R). A contractile deceleration point (CDP) is a point at 30 mmHg of isobaric contour where a significant slowdown of esophageal peristalsis occurs and the character of contractile activity is changed. 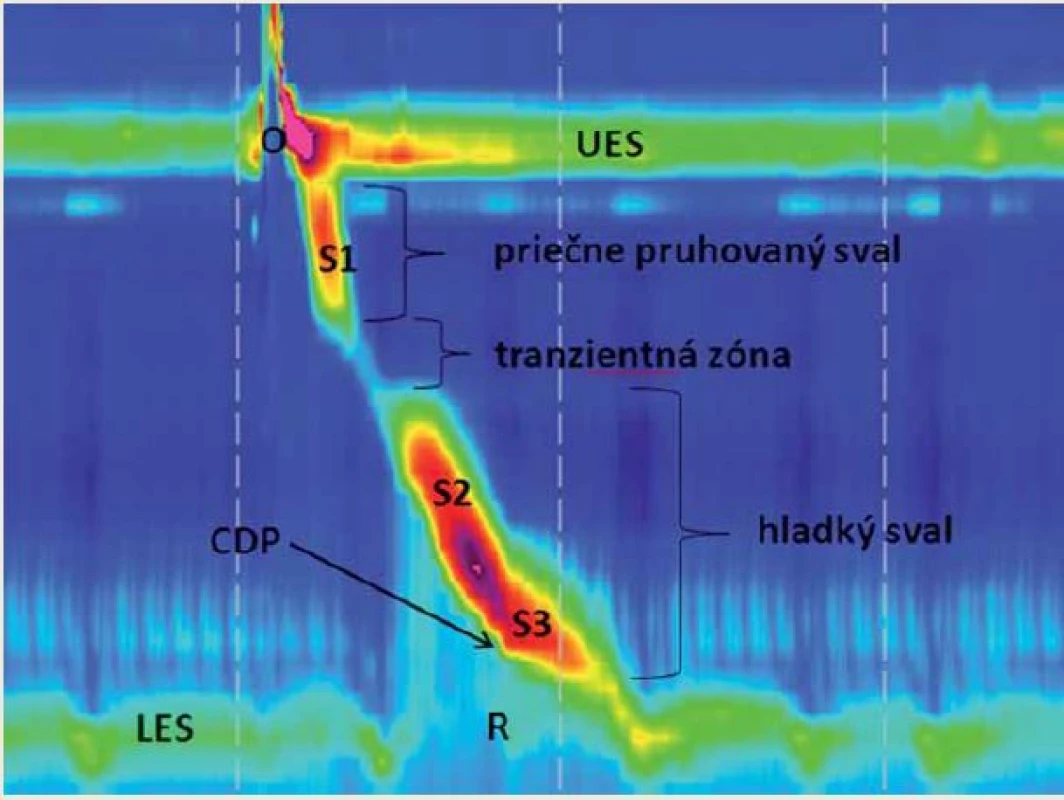
Načasovanie kontrakcie určujeme pomocou tzv. distálnej latencie (distal latency – DL). Hovorí o čase od relaxácie UES po CDP a používa sa teda na identifikáciu predčasných kontrakcií (obr. 3a). Normálna DL je do 4,5 sek [2]. Z hľadiska integrity hodnotíme kontrakcie, ktoré majú na 20 mmHg izobarickej kontúre zlom dlhší než 5 cm, ako fragmentované (obr. 5a).
Image 5. a) Fragmentovaná kontrakcia so zlomom na 20 mmHg izobare, s DCI 760 mmHg/cm/s a predpokladom dostatočnej očisťovacej schopnosti, ktorá by sa v predchádzajúcej klasifikácii určila ako slabá; b) kontrakcia bez zlomu na 20 mmHg izobare, s DCI 190 mmHg/cm/s u pacienta s GERD a slabou očisťovacou schopnosťou pažeráka. Podľa predchádzajúcej klasifi kácie intaktná, podľa v3.0 slabá. Fig. 5. a) Fragmented peristalsis with a break on 20 mmHg isobaric contour, with DCI 760 mmHg/cm/s and sufficient clearance of distal esophagus which would be classified as weak according to version 2012, b) peristalsis without a break on 20 mmHg isobaric contour, with DCI 190 mmHg/cm/s in a patient with GERD and impaired esophageal clearance. According to version2012 classified as intact, according to v3.0 defined as weak 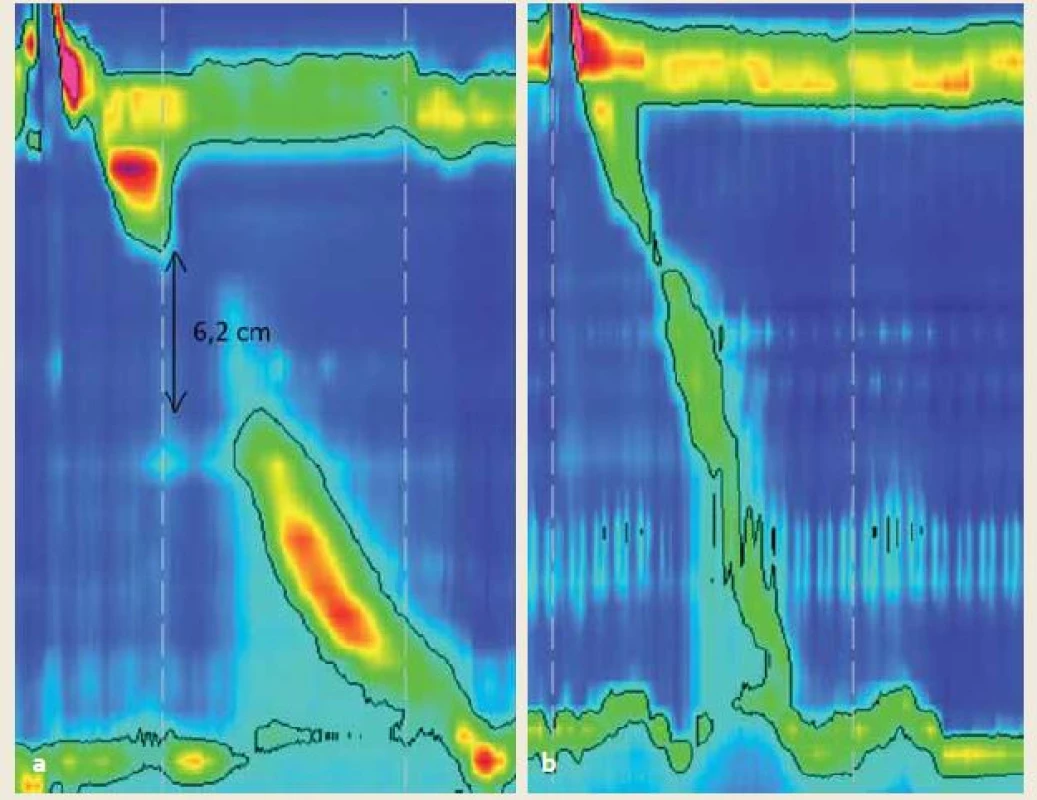
Intrabolusový tlak (intrabolus pressure – IBP) je tlak v lumene pažeráka v prípade, že je bolus vystavený obštrukcii v oblasti EGJ. IBP korešponduje na HRM s oblasťou tzv. presurizácie (obr. 6). Určuje sa na 30 mmHg izobarickej kontúre, pričom abnormálna presurizácia korešponduje s regiónmi s tlakom nad 30 mmHg. Rozlišuje sa panezofageálna presurizácia (obr. 6b) v rozsahu od UES po LES, kompartmentalizovaná presurizácia (obr. 6d) od začiatku kontrakcie k EGJ (tab. 1) [2]. V prípade kompartmentalizovanej presurizácie sa CDP nebude nachádzať na 30 mmHg izobare (ohraničuje región presurizácie), ale na izobare s vyšším tlakom (daný vlastnou primárnou peristaltikou) [4].
Image 6. a) Achalázia I. typu – bez presurizácie a bez relaxácie LES b) II. typu – s presurizáciou c) III. typu – s predčasnými kontrakciami nepropulzívneho charakteru d) výtoková obštrukcia. Vzhľadom na závažnosť niektorých príčin výtokovej obštrukcie a podobný manometický nález s achaláziou III. typu je ich diferenciálna diagnostika náročná. Fig. 6. a) Type I – classic achalasia – without pressurisation and without LES relaxation, b) type II – with esophageal compression, c) type III with non-propulsive premature contractions, d) outflow obstruction. Differential diagnosis distinguishing outflow obstruction from achalasia type III is challenging due to the similarities in manometric findings and possible serious cause of outflow obstruction 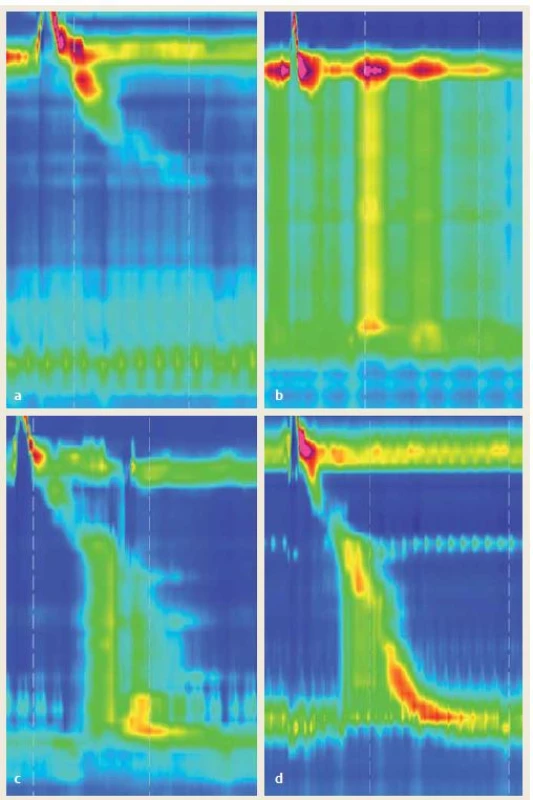
Klasifikácia porúch motility
Na základe analýzy jednotlivých štandardizovaných hltov je možné určiť konkrétnu poruchu motility podľa Chicagskej klasifikácie; v3.0 rozlišuje tri kategórie porúch motility:
- achalázia a výtoková obštrukcia,
- ťažké poruchy motility,
- ľahké poruchy motility.
V prípade, že záznam nespĺňa kritériá ani jednej z uvedených porúch, ide o normálnu motilitu pažeráka. V texte uvádzame dôležité zmeny oproti predchádzajúcej klasifikácii, samotné kritériá sú uvedené v tab. 2.
Table 2. Diagnózy a kritériá porúch motility pažeráka v Chicagskej klasifikácii v3.0. Tab. 2. Diagnosis and criteria of esophageal motility disorders according to the Chicago classification, v3.0. 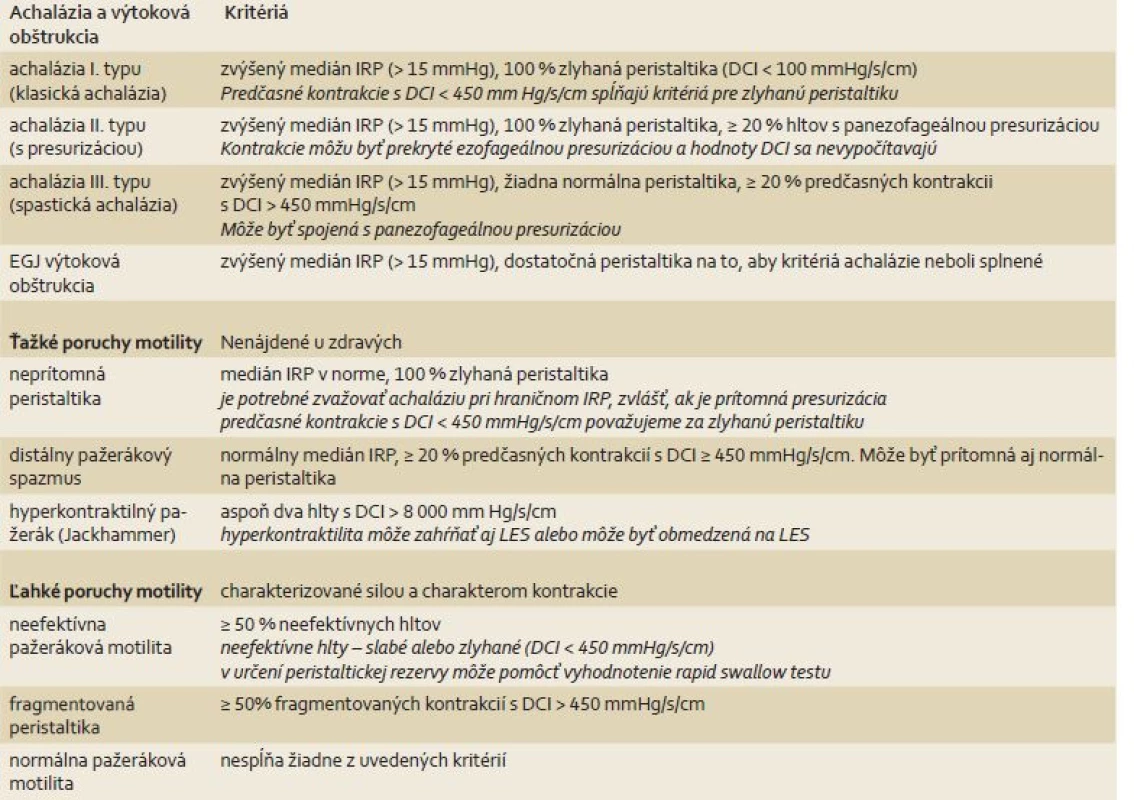
Achalázia a výtoková obštrukcia
Ich spoločným znakom je nedostatočná schopnosť relaxácie dolného pažerákového zvierača. Určuje sa na základe tzv. integrovaného relaxačného tlaku (integrated relaxation pressure – IRP). Ako jediný z parametrov má spektrum normálnych hodnôt špecifické pre použitú technológiu. IRP > 15 mmHg považujeme za normálne pri použitých katétroch Sierra design.
Predchádzajúca klasifikácia rozlišovala tri podtypy achalázie: I. typ – klasická, bez presurizácie, II. typ – s panezofageálnou presurizáciou, a III. typ – s predčasnými kontrakciami (obr. 6). v3.0 ponecháva určitú flexibilitu v interpretácii IRP. Achaláziu I. typu je potrebné zvažovať aj v prípade kompletne zlyhanej peristaltiky pri hraničných hodnotách IRP (10 – 15 mmHg).
Definícia achalázie III. typu je stále problematická. V minulosti pripúšťala prítomnosť zachovaných fragmentov distálnej peristaltiky alebo predčasné kontrakcie aspoň v 20 % hltov, v3.0 zmenila definíciu achalázie III. typu len na prítomnosť predčasných kontrakcií (DL < 4,5 s.) [4].
Výtoková obštrukcia (obr. 6d) je definovaná ako zvýšené IRP s dostatočnou peristaltikou na to, aby nesplnila kritériá achalázie. Etiologicky môže ísť o nedostatočne vyjadrenú achaláziu, tuhosť steny pažeráka kvôli infilratívnemu ochoreniu, vaskulárnu obštrukciu v distálnom pažeráku, manifestáciu sklznej alebo paraezofageálnej hiátovej hernie [4]. Takýto nález by mal viesť k pátraniu po možnej etiológii (napr. pomocou endosonografie, CT).
Klasifikácia v3.0 uvádza, že je potrebné z 10 hodnôt IRP manometrickej štúdie zistiť ich medián [4]. Ten je presnejší ako aritmetický priemer, pretože sa vylúči vplyv ojedinelých excesívnych hodnôt, ktoré by mohli skresliť výsledok.
Ťažké poruchy motility
Ide o poruchy, ktoré nespĺňajú kritériá achalázie a výtokovej obštrukcie a nenachádzajú sa u zdravých ľudí. Podmienkou je normálna relaxácia EGJ (normálne IRP). Medzi ťažké poruchy motility patrí hyperkontraktilný (Jackhammer) pažerák, distálny pažerákový spazmus a neprítomná peristaltika.
Hyperkontraktilný (Jackhammer) pažerák je typický peristaltikou s veľkou silou (vysokým DCI). Je to heterogénna porucha, ktorá môže vzniknúť v kontexte výtokovej obštrukcie, GERD alebo eozinofilnej ezofagitídy [7]. V klasifikácii z r. 2012 bol diagnostickým kritériom nález jedného hyperkontraktilného hltu (DCI > 8 000 mmHg/ s/ cm) v manometrickej štúdii [2]. Nová v3.0 zmenila definíciu na nález aspoň dvoch hyperkontraktilných hltov (obr. 2a) [8].
Ťažkosti s interpretáciou DCI nastávajú v prípade, že hyperkontraktilita zahŕňa okrem oblasti hladkého svalstva pažeráka aj dolný pažerákový zvierač (obr. 7) a v prípade hyperkontraktility dolného pažerákového zvierača samotného. V takýchto prípadoch je potrebné, aby parameter DCI zahrnul celú hyperkontraktilnú oblasť (vrátane LES). Vylúčenie LES by totiž mohlo spôsobiť poddiagnostikovanie poruchy. Horná hranica normy DCI (na určenie hyperkontraktility – 8 000 mmHg/ cm/ s) ostáva aj v tomto prípade rovnaká.
Image 7. Hyperkontraktilita postihujúca aj oblasť dolného pažerákového zvierača. Jeho zahrnutie do hodnotenia vedie k zvýšeniu DCI nad hornú hranicu normy. Fig. 7. Hypercontractility affecting the lower esophageal sphincter. Its incorporation into DCI calculation results in hypercontractility with DCI exceeding the upper limit of a norm. 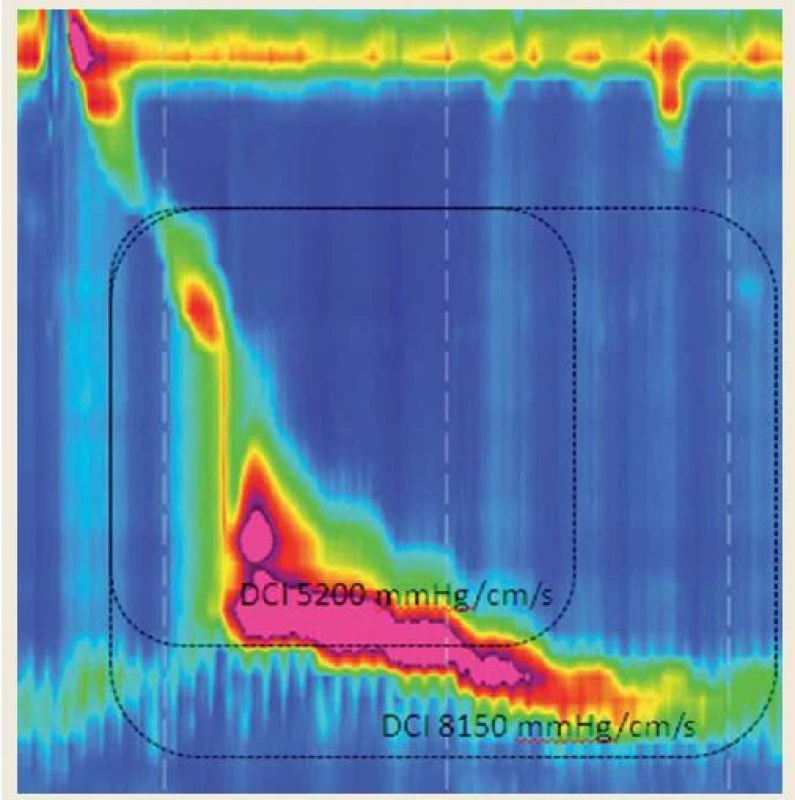
Distálny pažerákový spazmus je daný prítomnosťou predčasných kontrakcií. Patofyziologicky ide o poruchu deglutitívnej inhibície (obr. 3a) [9]. Skoré načasovanie má pre diagnózu distálneho spazmu oveľa väčší význam ako vysoká rýchlosť kontrakcie.
Neprítomná peristaltika znamená zlyhané kontrakcie vo všetkých hltoch, avšak so zachovanou schopnosťou relaxácie LES (obr. 1a). V prípade nálezu neprítomnej peristaltiky pri hraničnom IRP (10 – 15 mmHg) je potrebné zvažovať aj achaláziu I. typu.
Ľahké poruchy motility
Patrí sem fragmentovaná peristaltika a neefektívna pažeráková motilita. V predchádzajúcej klasifikácii sa používali pojmy „integrita“ a „sila“ kontrakcie pomerne zmätočne. V prípade integrity kontrakcie sa v predchádzajúcej klasifikácii brali do úvahy zlomy na 20 mmHg izobarickej kontúre, ktoré sa rozdeľovali na malé (2 – 5 cm) a veľké (> 5 cm). Na základe integrity sa rozlišovala intaktná (bez zlomov), slabá (so zlomami) a zlyhaná (integrita < 3 cm) kontrakcia. Týmto prístupom sa mohli aj kontrakcie s vysokým DCI klasifikovať ako slabé v prípade, že mali prítomné zlomy na 20 mmHg kontúre. Podobne kontrakcie s nízkym DCI sa považovali za intaktné, pretože takýto zlom neobsahovali (obr. 5a, b). Vzhľadom na to, že pre očisťovaciu schopnosť pažeráka je dôležitejšia dostatočná sila kontrakcie než integrita, tieto dva koncepty sa vo v3.0 oddelili.
Pre diagnózou fragmentovanej kontrakcie (aj peristaltiky) je určujúca prítomnosť zlomov na 20 mmHg izobarickej kontúre. Keďže malé zlomy (menej ako 2 cm podľa predchádzajúcej klasifikácie) sa vyskytujú často u asymptomatických ľudí [10], ich hodnotenie sa z v3.0 vylúčilo. Veľké zlomy (nad 5 cm) sú signifikantne častejšie u pacientov s dysfágiou než u zdravých [11]. Termín fragmentovaná kontrakcia sa preto rezervoval pre stavy s takýmto zlomom. O fragmentovanej peristaltike hovoríme v prípade nálezu fragmentovaných kontrakcií aspoň pri 50 % hltov protokolu (obr. 3b). Nahradila staršie pojmy „slabá peristaltika s veľkými/ malými peristaltickými defektami“.
Neefektívna pažeráková motilita je daná nálezom neefektívnych kontrakcií (DCI < 450 mmHg/ s/ cm) aspoň pri 50 % hltov protokolu. Pri neefektívnom hlte je predpoklad nedostatočného očistenia pažeráka. Nahradil sa teda starší termín „frekventná zlyhaná peristaltika“.
Malé poruchy peristaltiky sa môžu nachádzať aj u zdravých ľudí (asymptomatických), ale častejšie ich vídame u pacientov s GERD [4].
Čo sa z klasifikácie vylúčilo
Vo v3.0 sa nestretávame s pojmom luskáčikový (Nutcracker) pažerák. Dôvodom je, že tzv. hypertenzné kontrakcie (DCI 5 000 – 8 000 mmHg/ cm/ s), podľa ktorých sa Nutcracker definoval, majú nízku signifikanciu (obr. 2b) a za patologické sa považujú len tie s DCI > 8 000 mmHg/ cm/ s (obr. 2a). Také sa u zdravých ľudí nepozorovali.
Podľa v3.0 sa rýchlosť kontrakcie (predtým contractile front velocity – CFV) nehodnotí. Vysoká rýchlosť kontrakcie (CFV > 9 cm/ s) sa totiž nachádza u širokého spektra porúch motility. Okrem toho, aj pre diagnózu distálneho pažerákového spazmu sú oveľa špecifickejšie predčasné kontrakcie (definované pomocou DL) ako rýchle kontrakcie [12].
Hodnotenie ezofagogastrickej junkcie
Ezofagogastrická junkcia pozostáva z dvoch súčastí reprezentovaných na HRM zázname zónami vyššieho tlaku. Ide o vlastný dolný pažerákový zvierač (LES) a svalové vlákna bránice (crural diaphragm – CD). V prípade dvojvrcholového profilu EGJ sa proximálny tlakový vrchol považuje za vlastný LES a distálny tlakový vrchol za CD. Vzdialenosť medzi nimi sa označuje ako separácia LES – CD. Rozlišujú sa tri podtypy EGJ podľa vzťahu LES a CD [13]. Pri dlhších HRM záznamoch sa ale ukázalo, že typ EGJ sa mení a vyskytujú sa aj dva typy u toho istého pacienta.
V prípade typu I nie je žiadna separácia LES od CD, pri meraní vidíme jednu zónu vyššieho tlaku, pretože CD sa nachádza na úrovni LES. EGJ sa môže počas dychového cyklu pohybovať nahor a nadol, pravdepodobne preto, že LES a CD sú viazané frenoezofageálnym ligamentom [14].
Pri type II je prítomná mierna separácia LES od CD, čo vytvára obraz dvojvrcholovej tlakovej zóny. Podľa v3.0 z hľadiska HRM nie je možné jednoznačne určiť, či ide o hiátovú herniu. Závisí to od stanovených diagnostických kritérií a interpretácii rádiologického obrazu [4]. Separácia je 1 – 2 cm.
Pri type III je v inspíriu separácia LES – CD > 2 cm. Typ III je podľa v3.0 totožný s prítomnosťou hiátovej hernie.
Hodnotenie ezofagogastrickej junkcie je dôležité aj z hľadiska určenia bariérovej funkcie. Jediný manometrický parameter, ktorý je nezávisle spojený s GERD, je schopnosť inspiračného zosilnenia tlaku EGJ. Inspiračné zosilnenie < 10 mmHg má 57% senzitivitu a 79% špecificitu pre GERD [13]. Naopak, separácia LES – CD (typy II a III) zvyšuje pravdepodobnosť refluxu [15].
Aktualizovaná v3.0 teda odporúča do hodnotenia zahrnúť aj inspiračný a expiračný tlak EGJ, a to v priemere za 3 – 5 dychových cyklov. Inspiračný tlak je maximálny tlak počas inspíria a exspiračný je maximálny v strede medzi inspíriami.
Rapid swallow test
Fyziologicky pri hltoch vody nasledujúcich rýchlo za sebou dochádza najskôr k inhibícii peristaltiky a následne k silnej očisťovacej kontrakcii s vyššou amplitúdou, pretože pri väčšej záťaži dochádza k aktivácii vyššieho počtu neurónov. Výsledok rapid swallow testu teda hovorí o pažerákovej peristaltickej rezerve. Nedostatočné zosilnenie kontrakcie pri rapid swallow teste sa pozorovalo predovšetkým u pacientov s dysfágiou po fundoplikácii [16], keď peristaltika nebola schopná prekonať zvýšený tlak v oblasti EGJ. HRM working group teda akceptuje používanie rapid swallow testu na zistenie peristaltickej rezervy, avšak do v3.0 ho zatiaľ nezakomponovala.
Komentár k prekladu niektorých termínov (jazykové okienko)
V origináli v3.0 sa používa na hodnotenie jedného hltu pojem „contractility“. V slovenskom preklade sme použili namiesto neho termín „kontrakcia“, a to na zdôraznenie toho, že ide o hodnotenie jediného hltu. Pojem „kontraktilita“ vytvára dojem všeobecnej charakteristiky viacerých kontrakcií pažeráka.
Najnovšia v3.0 je v originálnom znení označovaná ako „The Chicago Classification of esophageal motility“. Pojem „motility“ sme prevzali aj do nášho prekladu práve pre jeho všeobecnosť. V rámci klasifikácie ale autori hovoria o „major“ a „minor“ disorders of peristalsis. Prikláňame sa k slovenskému prekladu „ťažké“ a ľahké“ poruchy, namiesto intuitívnych „veľké“ a „malé“. Pojmy ťažké a ľahké totiž lepšie vyjadrujú ich patofyziologickú odlišnosť a obtiažnejšiu liečbu.
Nakoniec, pre pojem „disorders of peristalsis“ sme tiež zvolili preklad „poruchy motility“. V záujme zachovania konzistencie v terminológii sme sa totiž chceli vyhnúť používaniu označení „motilita“ a „peristaltika“ v jednom texte.
Komentár k v3.0
Verzia v3.0 zohľadňuje poznatky zo štúdii s pomerne veľkými súbormi pacientov vyšetrených high resolution manometriou. Významne zjednodušuje prácu lekárov venujúcich sa poruchám motility pažeráka. HRM je ale stále pomerne nová diagnostická metóda a je predpoklad, že klasifikácia sa bude naďalej vyvíjať a upravovať.
V niektorých prípadoch nám ale HRM diagnostické rozpaky neuľahčí a sme nútení siahnuť aj po iných modalitách (EGD skopia, RTG pasáž pažerákom, endoUSG). V praxi sa totiž nezriedka stretávame s výrazne symptomatickými pacientmi, ktorých manometrický nález je značne abnormálny, avšak nespĺňa kritériá ani jednej z porúch motility. Rovnako sa stáva, že diagnóza podľa Chicagskej klasifikácie je v rozpore s anamnestickými údajmi a výsledkami iných vyšetrení. Pri hraničných nálezoch sa preto usilujeme neuplatňovať dignostické kritériá úplne striktne, ale zohľadniť hlavne dôsledne odobranú anamnézu pacienta a priebeh ochorenia, s prihliadnutím na výsledky ostatných vyšetrení.
Chicagsku klasifikáciu stále nie je možné aplikovať na stavy po fundoplikácii, resp. myotómii, ani po endoskopických intervenciách, ktoré ovplyvňujú tlakové pomery v oblasti ezofagogastrickej junkcie. Hodnotenie horného pažerákového zvierača taktiež nie je súčasťou v3.0.
Záverom možno povedať, že v súčasnosti HRM ponúka veľmi presnú a kvalitnú diagnostiku, ktorá sa ale zatiaľ nemôže oprieť o liečbu šitú na mieru podľa stanovenej diagnózy.
Táto práca bola podporovaná projektmi CEVYPET.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Doručeno: 17. 3. 2015
Přijato: 6. 4. 2015
MU Dr. Martin Ďuriček
Interná klinika gastroenterologická JLF UK a UN Martin
Kollárova 2, 036 59 Martin
martin.duricek@gmail.com
Sources
1. Pandolfino JE, Fox MR, Bredenoord AJ et al. High‑resolution manometry in clinical practice: utilizing pressure topography to classify oesophageal motility abnormalities. Neurogastroenterol Motil 2009; 21(8): 796 – 806. doi: 10.1111/ j.1365 ‑ 2982.2009.01311.x.
2. Pandolfino JE, Kahrilas PJ. AGA technical review on the clinical use of esophageal manometry. Gastroenterology 2005; 128(1): 209 – 224.
3. Bredenoord AJ, Fox M, Kahrilas PJ et al. Chicago classification criteria of esophageal motility disorders defined in high resolution esophageal pressure topography. Neurogastroenterol Motil 2012; 24 (Suppl 1): 57 – 65. doi: 10.1111/ j.1365 ‑ 2982.2011.01834.x.
4. Kahrilas PJ, Bredenoord AJ, Fox M et al. The Chicago classification of esophageal motility disorders, v3.0. Neurogastroenterol Motil 2015; 27(2): 160 – 174. doi: 10.1111/ nmo.12477.
5. Fremundová L, Balihar K, Koželuhová Jet al. Manometrie jícnu. Gastroent Hepatol 2013; 67(4): 250 – 260.
6. Lin Z, Pandolfino JE, Xiao Y et al. Localizing the contractile deceleration point (CDP) in patients with abnormal esophageal pressure topography. Neurogastroenterol Motil 2012; 24(10): 972 – 975. doi: 10.1111/ j.1365 ‑ 2982.2012.01959.x.
7. Roman S, Gyawali CP, Xiao Y et al. The Chicago classification of motility disorders: an update. Gastrointest Endosc Clin N Am 2014; 24(4): 545 – 561. doi: 10.1016/ j.giec.2014.07.001.
8. Roman S, Pandolfino JE, Chen J et al. Phenotypes and clinical context of hypercontractility in high‑resolution esophageal pressure topography (EPT). Am J Gastroenterol 2012; 107(1): 37 – 45.
9. Roman S, Kahrilas PJ. Distal esophageal spasm. Dysphagia 2012; 27(1): 115 – 123. doi: 10.1007/ s00455 ‑ 011 ‑ 9388 ‑ 3.
10. Kumar N, Porter RF, Chanin JM et al. Analysis of intersegmental trough and proximal latency of smooth muscle contraction using high‑resolution esophageal manometry. J Clin Gastroenterol 2012; 46(5): 375 – 381. doi: 10.1097/ MCG.0b013e31823d3403.
11. Roman S, Lin Z, Kwiatek MA et al. Weak peristalsis in esophageal pressure topography: classification and association with Dysphagia. Am J Gastroenterol 2011; 106(2): 349 – 356. doi: 10.1038/ ajg.2010.384.
12. Pandolfino JE, Roman S, Carlson D et al. Distal esophageal spasm in high‑resolution esophageal pressure topography: defining clinical phenotypes. Gastroenterology 2011; 141(2): 469 – 475. doi: 10.1053/ j.gastro.2011.04.058.
13. Pandolfino JE, Kim H, Ghosh SK et al. High resolution manometry of the EGJ: an analysis of crural diaphragm function in GERD. Am J Gastroenterol 2007; 102(5): 1056 – 1063.
14. Kahrilas PJ, Peters JH. Evaluation of the esophagogastric junction using high resolution manometry and esophageal pressure topography. Neurogastroenterol Motil 2012; 24 (Suppl 1): 11 – 19. doi: 10.1111/ j.1365 ‑ 2982.2011.01829.x.
15. Bredenoord AJ, Weusten BL, Timmer R et al. Intermittent spatial separation of diaphragm and lower esophageal sphincter favors acidic and weakly acidic reflux. Gastroenterology 2006; 130(2): 334 – 340.
16. Shaker A, Stoikes N, Drapekin J et al.Multiple rapid swallow responses during esophageal high‑resolution manometry reflect esophageal body peristaltic reserve. Am J Gastroenterol 2013; 108(11): 1706 – 1712. doi: 10.1038/ ajg.2013.289.
Labels
Paediatric gastroenterology Gastroenterology and hepatology Surgery
Article was published inGastroenterology and Hepatology
2015 Issue 2-
All articles in this issue
- Možnosti neinvazivní diagnostiky u NAFLD
- Autochtónny prípad vírusovej hepatitídy E na Slovensku
- Dvacet let urgentního ERCP ve FN v Motole
- Poruchy motility pažeráka – Chicagska klasifikácia, v3.0
- Atypický obraz infiltrace tračníku lymfomem u pacienta s chronickou lymfatickou leukemií
- Vedolizumab v léčbě Crohnovy choroby
- Nová perorální antikoagulancia – přednosti a úskalí léčby
- Report of XXth Gastroforum
- ECCO – Inflammatory Bowel Diseases 2015
- IBD pracovní dny 2015, Hořovice
- Nová platforma webu časopisu Gastroenterologie a hepatologie a spolupráce s Národní lékařskou knihovnou
- Zprávy z redakce
- Maltofer®
- Nejen o hepatitidách
- Léčba chronické virové hepatitidy C simeprevirem
- Funkční varianty genů pro metaloproteinázy MMP‑ 1 a MMP‑ 7 nesouvisejí se závažností portální hypertenze u pacientů s cirhózou
- Gastroenterology and Hepatology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Maltofer®
- Atypický obraz infiltrace tračníku lymfomem u pacienta s chronickou lymfatickou leukemií
- Nová perorální antikoagulancia – přednosti a úskalí léčby
- Poruchy motility pažeráka – Chicagska klasifikácia, v3.0
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

