-
Medical journals
- Career
Autoimunitní pankreatitida u pacientky s Crohnovou nemocí
Authors: P. Klvaňa; O. Urban; Arnošt Martínek; E. Machytka; P. Svoboda
Authors‘ workplace: Interní klinika, FN Ostrava a LF Ostravské univerzity
Published in: Gastroent Hepatol 2011; 65(4): 211-214
Category: Clinical and Experimental Gastroenterology: Case Report
Overview
Autoimunitní pankreatitida (AIP) je vzácná forma chronické pankreatitidy, která se vyskytuje také s jinými autoimunními onemocněními. Asi u 20–30 % nemocných s duktocentrickou formou AIP se současně objevují idiopatické střevní záněty (IBD), a to častěji ulcerózní kolitida (UC). Nález na pankreatu často napodobuje zhoubný novotvar pankreatu, který byl v minulosti nesprávně indikován k chirurgické léčbě. Velmi dobrá odezva na léčbu kortikoidy je charakteristickým rysem této formy AIP. Autoři popsali případ 37leté ženy s Crohnovou nemocí, u které byla diagnostikována duktocentrická forma AIP s velmi dobrou a rychlou odpovědí na terapii kortikosteroidy.
Klíčová slova:
autoimunitní pankreatitida – Crohnova nemoc – endoskopická ultrasonografieAutoimunitní pankreatitida (AIP) je vzácná, teprve v nedávné době verifikovaná forma chronické pankreatitidy, u které se v etiologii předpokládá významný vliv autoimunitní reakce. Poprvé byla popsána v roce 1995 [1] jako onemocnění charakterizované zvětšením pankreatu, nepravidelným zúžením pankreatického vývodu (DP), u většiny pacientů se stenózou intrapankreatické části hepatocholedochu (DC) a významně zvýšenou hladinou gama-globulinů a/nebo zvýšenou hladinou IgG a přítomností orgánově nespecifických autoprotilátek. Klinicky se AIP projevuje vleklými, avšak spíše mírnými symptomy bez akutních atak pankreatitidy. Onemocnění, zvláště AIP 2. typu, může být asociováno s jinými autoimunitními nebo automunitně zprostředkovanými chorobami a velmi dobře odpovídá na kortikoterapii [1]. V domácím písemnictví podal největší zkušenosti s touto formou pankreatitidy Dítě [2–4].
Popis případu
37letá žena, s Crohnovou chorobou od 16 let věku, s pravostrannou hemikolektomií a resekcí terminálního ilea v roce 1999, byla v dubnu 2010 přijata k celkovému přešetření pro dva dny trvající bolesti břicha, průjmy s intermitentní příměsí krve a febriliemi. Pro základní onemocnění byla dlouhodobě léčena mesalazinem a azathioprinem. Objektivní nález se při přijetí významně neodchyloval od normy až na palpační bolestivost v levém hypochondriu a nad pupkem. V laboratorním nálezu byla významně zvýšená hodnota CRP (264 mg/l) a jen mírně zvýšená aktivita ALT (1,0 µkat/l) a AST (0,69 µkat/l). Ostatní laboratorní parametry včetně hladiny amylázy a lipázy byly ve fyziologických mezích. Bakteriologické a parazitologické vyšetření stolice bylo negativní. Po pěti dnech hospitalizace na interní klinice byla propuštěna ve stabilizovaném stavu s diagnózou relapsu Crohnovy nemoci. Bohužel, následující den po propuštění byla znovu hospitalizována s recidivou bolestí břicha v epigastriu a levém hypochondriu. Objektivně byla v popředí palpační bolestivost v epigastriu a kolem pupku, břicho bylo bez známek peritoneálního dráždění a bez hmatné rezistence. Laboratorně jsme prokazovali enormní leukocytózu (30,8 × 109/l), lehké zvýšení CRP (19 mg/l) a lipázy (5,6 µkat/l). Na RTG hrudníku byl potvrzen oboustranný pleurální výpotek, více vlevo. Stav byl klinicky hodnocen jako akutní pankreatitida. Vyšetření výpočetní tomografií (CT) prokázalo normální nález na pankreatu, žlučníku a žlučových cestách a přítomnost paraaortální a mezenteriální lymfadenopatie. Následně doplněná CT enteroklýza potvrdila stenózu ileokolické anastomózy bez nápadně prestenotické dilatace střeva. Proto byla provedena koloskopie, která tento nález potvrdila. V endoskopickém obraze dominovaly vředovité defekty neoterminálního ilea. Vzhledem k tomuto nálezu se v květnu 2010 podrobila laparoskopické resekci ileokolické anastomózy a lýze adhezí. Pooperační průběh byl bez větších komplikací, avšak za týden po propuštění se dostavila na interní kliniku opět pro bolesti břicha a zimnici. V laboratorním nálezu byly nápadné zvýšené hodnoty „jaterních testů“ (celkový bilirubin 46 µmol/l, ALT 2,8 µkat/l, AST 3,1 µkat/l, AF 6,0 µkat/l), zvýšená hodnota CRP 143 mg/l. Amyláza a lipáza v séru byly v mezích normy. Při sonografickém vyšetření byl zjištěn normální nález na žlučníku a dilatace hepatocholedochu na 9–10 mm a celkové zvětšení pankreatu. Na základě klinického průběhu a výsledku sonografického vyšetření bylo indikováno ERCP, jejíž výsledek potvrdil stenózu intrapankreatické části choledochu se suprastenotickou dilatací, pankreatický vývod se nepodařilo zobrazit. V průběhu vyšetření byl zaveden do stenózy duodenobiliární drén, (typ Tannenbaum, 11,5 Fr, 5 cm dlouhý) (obr. 1). Na základě nového ultrasonografického vyšetření bylo vysloveno podezření na AIP. Při endosonografickém vyšetření (EUS) pankreatu byl potvrzen charakteristický obraz difuzního zvětšení žlázy „sausage like“ s naznačenou lobulární strukturou a anechogenním lemem kolem žlázy (obraz „capsuly“) a ložiskovým zvětšením hlavy pankreatu na 37 × 34 mm. Pankreatický vývod nebyl dilatován (obr. 2). Vyšetření sérového IgG4, (0,705 g/l) a celkového gamaglobulinu (9,97g/l) byly ve fyziologických mezích, byla potvrzena pozitivita ANCA protilátek. V této fázi jsme zahájili perorálně léčbu methylprednisolonem (Medrol tbl) v dávce 24 mg denně. Nemocná byla v krátké době bez potíží, laboratorně došlo k postupné normalizaci všech hodnot. Pacientka byla propuštěna a nadále sledována ambulantně, subjektivně byla bez větších obtíží. Při ultrasonografické kontrole za měsíc po propuštění se nález nezměnil, stále byl patrný obraz „klobásovitého“ ztluštění pankreatu, drén byl ještě ponechán. Za další tři měsíce byl pankreas při ultrasonografickém vyšetření již normálního vzhledu, kontrolní EUS vyšetření prokázalo zmenšení pankreatu včetně jeho hlavy a vymizení anechogenního lemu a biliární drén byl odstraněn. Postupně vysazeny kortikoidy, ponechána pouze léčba azathioprinem 100 mg denně.
Image 1. ERCP – nález demonstruje stenózu intrapankreatické části choledochu s prestenotickou dilatací žlučových cest. Fig. 1. ERCP – the finding demonstrates stenosis of the intra-pancreatic part of the common bile duct. 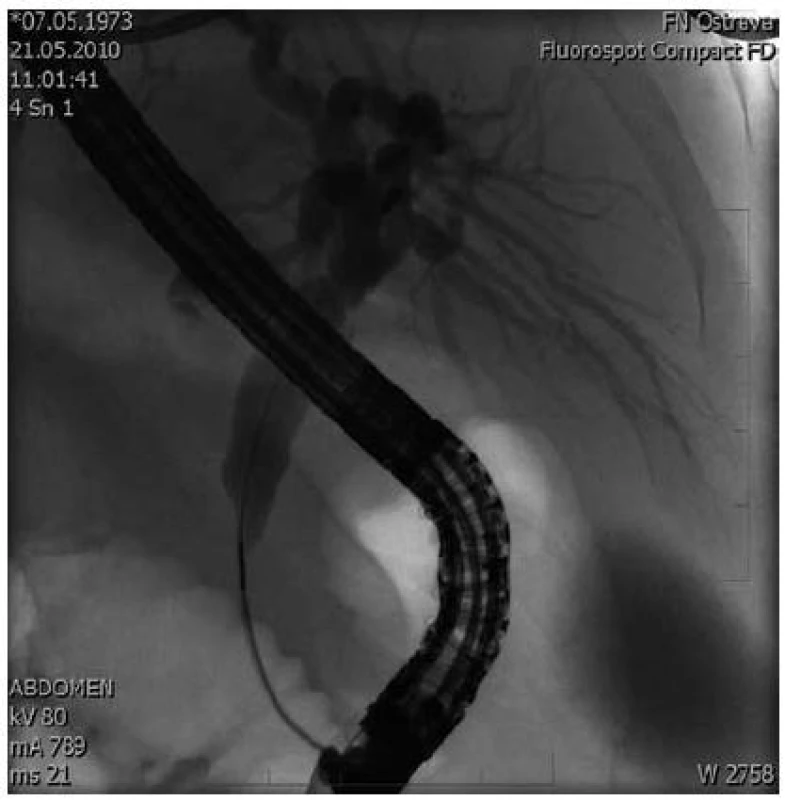
Image 2. Endosonografický obraz hlavy pankratu. Ložiskové zvětšení rozměrů 33,6 × 37,4 mm. Echogenita je smíšená. Fig. 2. Endosonographic imaging of the pancreatic head with focal enlargement of 33.6 × 37.4 mm and mixed echogenicity. 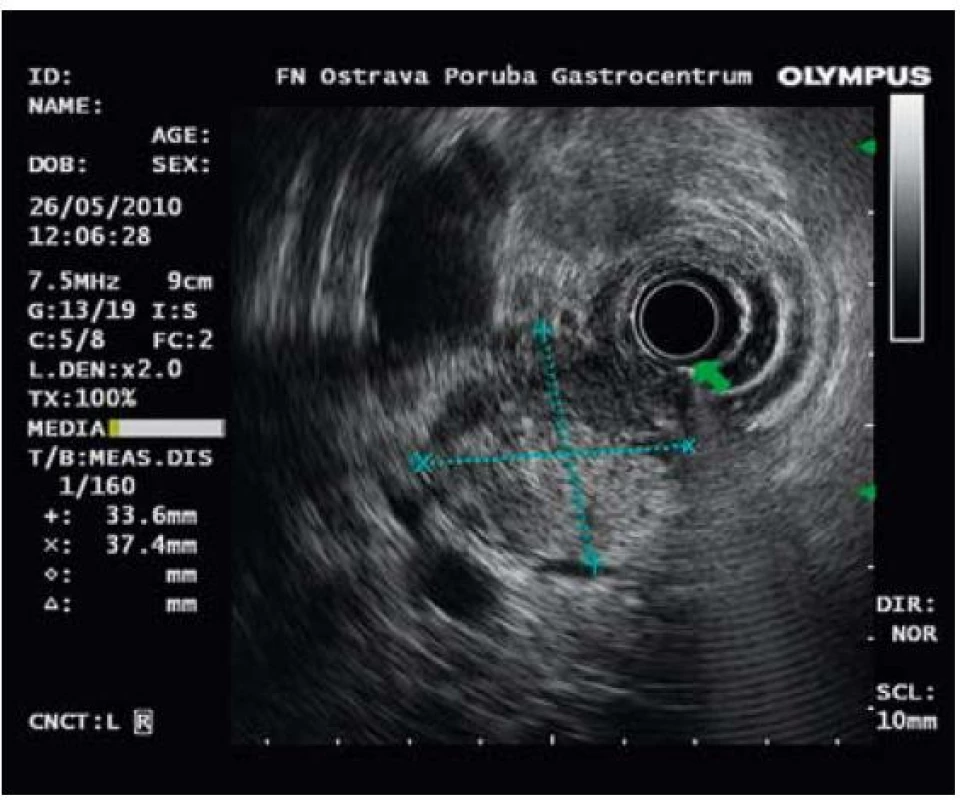
Diskuze
AIP je relativně nová klinická jednotka, která mění dřívější názory na nevratnost chronického zánětlivého procesu pankreatu. Jedním ze základních rysů AIP je velmi dobrá klinická odezva na léčbu kortikoidy. Bylo dokumentováno, že i přechodná zevně sekretorická insuficience pankreatu se většinou upraví po léčbě kortikoidy [5]. V případě selhání léčby kortikosteroidy se doporučuje jako lék druhé volby azathioprin [6,7]. Naše pacientka užívala azathioprin v dávce 100 mg denně (Imuran tbl) k léčbě Crohnovy nemoci, což pravděpodobně příznivě modifikovalo průběh autoimunitní pankreatitidy.
Podle japonských autorů se rozděluje autoimunitní pankreatitida podle převažujícího histologického nálezu na dvě formy; lymfoplazmatickou sklerozující pankreatitidu (typ 1) a idiopatickou duktocentrickou pankreatitidu (typ 2) [8,9]. Obě formy AIP byly původně popsány na základě patologických studií resekátů pankreatu při původní a chybné diagnóze karcinomu hlavy pankreatu [6,10]. Obstrukce žlučových cest se však popisuje vzácně [4].
Lymfoplazmatická sklerozující pankreatitida (LPSP) se vyznačuje hustou lymfoplazmatickou infiltrací a fibrózou, která postihuje pankreatické lobuly, vývody a peripankreatický tuk. Obkružující fibróza je spojená se zánětlivými buňkami a obliterace drobných cév (venul) jsou charakteristické a diagnostické znaky. Lymfoplazmatický sklerozující typ AIP se objevuje spíše u starších mužů. Tato forma nemoci je spojena s jinými extrapankreatickými sklerozujícími lézemi (např. postižením žlučových cest). Charakteristickým rysem je nápadně zvýšená sérová hladina IgG4. U LPSP jsou v pankreatické tkáni přítomny četné IgG4 pozitivní plazmatické buňky, což není u idiopatické duktocentrické formy AIP [6]. Relaps onemocnění po vysazení terapie kortikoidy je relativně častý a je popisován až ve 20–40 % případů [6].
Zánět u idiopatické duktocentrické formy AIP je soustředěn na exokrinní pankreatický systém. Neutrofilní infiltrace v luminu a epitelu interlobulárních vývodů jsou charakteristické, pankreatické lobuly jsou zánětlivě infiltrovány a obsahují neutrofilní leukocyty [8,9]. Idiopatický duktocentrický typ AIP postihuje obě pohlaví spíše v mladším věku, asi u 30 % z nich se současně vyskytuje UC nebo Crohnova nemoc. Na rozdíl od předcházejícího typu AIP je relaps po ukončení terapie kortikosteroidy vzácný a není také zvýšená koncentrace IgG4 v séru.
Podle amerických HISORt (Histology-Imaging-Serology-Other organ involvement-Response to therapy) kritérií je diagnostika AIP postavena na těchto základech: 1. histologickém nálezu v resekátu nebo v biopsii z pankreatu, který umožňuje provést diferenciální diagnostiku (především vyloučit pankreatickou neoplazii) a verifikovat jednu z obou forem AIP (LPSP a IDCP); 2. výsledku zobrazovacích vyšetření CT nebo MR pankreatu, a/nebo endosonografie pankreatu, která prokazují obraz difuzního zvětšení žlázy označované jako „sausage like pattern“; 3. sérologickém vyšetření potvrzující přítomnost orgánově-nespecifických autoprotilátek (např. revmatoidní faktor, protilátky proti carboanhydráze, lactoferinu atd.) a zvýšením celkového IgG nebo IgG4; 4. přítomnosti změn na jiných orgánech v podobě tzv. asociovaných onemocnění (např. primární sklerozující cholangitida, Sjögrenův syndrom, idiopatická retroperitoneální fibróza); 5. velmi příznivé klinické odpovědi na léčbu kortikosteroidy [14].
Rekapitulace diagnostiky a průběhu AIP u naší pacientky s Crohnovou chorobou ve světle těchto doporučení je následující: biopsie pankreatu nebyla provedena vzhledem k nesouhlasu nemocné s tímto výkonem. Jedním z hlavních faktorů, které ji k tomu přiměly, byl provedený chirurgický výkon, resekce stenotické ileokolické anastomózy pro Crohnovu nemoc v krátké době před vznikem klinických obtíží.
Zobrazení pankreatu při ERCP a EUS vyšetřeních byly v našem případě zásadní pro diagnostiku AIP. Typické bylo ložiskové postižení hlavy pankreatu zjištěné při EUS. Tento nález v diferenciální diagnóze sice připouští možnost pankreatické neoplazie, avšak klinický průběh nepřítomnosti dlouhodobých bolestí a váhového úbytku svědčil proti tomu. I když se ikterus popisuje u AIP spíše vzácně, v našem případě se onemocnění manifestovalo obstrukcí intrapankreatické části hepatocholedeochu, pacientka měla po tři měsíce zavedenu biliární drenáž, kterou bylo možné po terapii kortikosteroidy definitivně odstranit. Tento klinický průběh je zcela odlišný od průběhu biliární obstrukce vzniklé na podkladě nádorové infiltrace intrapankreatické části hepatocholedochu při karcinomu hlavy pankreatu.
Sérologické stanovení hladiny IgG a IgG4 nevykazovalo u naší nemocné sice nápadnou elevaci, není však vyloučeno, že hladiny imunoglobulinů byly ovlivněny dlouhodobou imusupresivní léčbou Crohnovy nemoci.
Asociovaným „autoimunitním“ onemocněním je v našem případě Crohnova choroba, pro kterou je nemocná léčena již 20 let a podrobila se dvěma chirurgickým výkonům. V literatuře je popisováno spojení AIP s idiopatickými střevními záněty, především UC. V recentní práci Raviho byl u čtyř pacientů (5,6 %) ze souboru 72 nemocných s AIP zaznamenán současný výskyt IBD, z toho tři měli UC a pouze jeden proband trpěl Crohnovou nemocí [10].
Nejpádnějším argumentem pro správnou diagnózu AIP je klinický průběh nemoci. Naše pacientka se dramaticky zlepšila po několika dnech po zavedení terapie kortikosteroidy. Rovněž laboratorní nálezy se upravily do jednoho měsíce a morfologie pankreatu podle výsledků zobrazovacích metod do tří měsíců od zahájení této terapie. Nezodpovězenou otázkou zůstává, do jaké míry se AIP podílela u nemocné na vzniku klinické symptomatologie, která vedla k dalšímu chirurgickému výkonu, a to resekci stenotické ileokolické anastomózy. S ohledem na to, že pacientka je t. č. zcela bez obtíží, je možné usuzovat, že oba postupy, a to vyřešení střevní symptomatologie laparoskopickou resekcí anastomózy a zavedení kortikoterapie pro potvrzenou AIP, byly správným řešením.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
The Editorial Board declares that the manuscript met the ICMJE „uniform requirements“ for biomedical papers.Obdrženo/Submitted: 20. 5. 2011
Přijat/Accepted: 18. 7. 2011MUDr. Pavel Klvaňa
Interní klinika, FN Ostrava
17. listopadu 1790
708 52 Ostrava-Poruba
pavel.klvana@fnspo.czVážení čtenáři, doplňující obrázky ke článku najdete na webových stránkách časopisu www.csgh.info.
Sources
1. Yoshida K, Toki F, Takeuchi TA et al. Chronic pankreatitis caused by an autoimmune abnormality. Proposal of the concept of autoimmune pankreatitis Dog Dis Sci 1995; 40(70): 1561–1568.
2. Dítě P, Ševčíková A, Novotný I et al. Autoimunní pankreatitida v ČR – region jižní Morava (doplnit citaci). Čes a Slov Gastroent a Hepatol 2007; 61(2): 82–85.
3. Novotný I, Dítě P, Lata et al. Autoimmune Pancreatitis – Recent Advances. Dig Dis 2010; 28(2): 334–338.
4. Dítě P, Novotný I, Kinkor Z et al. Autoimunní forma chronické pankreatitidy a IgG4 pozitivní mastitida. Gastroent Hepatol 2011; 65(1): 22–25.
5. Frulloni L, Scatollini Ch, Katsotourchi AM et al. Exocrine and endocrine Pancreatic Function in 21 Patients Suffering from Autoimmune Pancreatitis before and after Steroid Treatment. Pancreatology 2010; 10(2–3): 129–133.
6. Kamisawa T, Yoshiike M, Egawa N et al. Treating Patients with Autoimmune Pancreatitis : Results from a Lomg-Term Follow-Up Study. Pancreatology 2005; 5(2–3): 234–224.
7. Saito T, Tanaka S, Yoshida H et al. A Case of Autoimmune Pancreatitis Responding to Steroid Therapy. Evidence of Histologic Recovery. Pancreatology 2002; 2(6): 550–555.
8. Kamisawa T, Notohara K, Shimosegawa T. Two Clinicopathologic Subtypes of Autoimmune Pancreatitis LPSP and IDCP. Gastroenterology 2010; 139(1): 22–25.
9. Chari ST, Kloeppel G, Zhang L et al. for the Autoimmune Pancreatitis Internationale Cooperative Study Group. Histopathologic and Clinical Subtypes of Autommune Pancreatitis: The Honolulu Consensus Document Pancreatology 2010; 10 : 664–672.
10. Kamisawa T, Yoshiike M, Egawa N et al. Chronic Pancreatitis in the Elderly in Japan. Pancreatology 2004; 4(3–4): 223–228.
11. Otsuki M. Chronic Pancreatitis. The Problems of Diagnostic Criteria. Pancreatology 2004; 4(1): 28–41.
12. Kliment M, Urban O, Čegan M et al. Endoscopic ultrasound-guided fine needle aspiration of pancreatic masses: the utility and impact on management of patients, Scand. Journal of Gastroenterology 2010; 45(11), 1372–1379.
13. Ravi K, Chari ST, Vege SS et al. Inflammatory bowel disease in the petting of autoimmune pancreatitis. Inflamm Bowel Dis 2009; 15(9): 1326–1330.
14. Chari ST. Diagnosis of autoimmune pancreatitis using its five cardinal features: introducing the Mayo Clinic´s HISORt criteria. J Gastroenterol 2007; 42(SupplXVIII); 39–41.
Labels
Paediatric gastroenterology Gastroenterology and hepatology Surgery
Article was published inGastroenterology and Hepatology
2011 Issue 4-
All articles in this issue
- Standard ČGS pro kapslovou endoskopii tenkého střeva
- Jak postupovat v případě nálezu karcinomu v endoskopickém resekátu z tlustého střeva a rekta?
- Nový jednoduchý uzávěr gastrotomie typu loop-and-clip („King’s closure“) využitelný při NOTES výkonech v experimentu
- Autoimunitní pankreatitida u pacientky s Crohnovou nemocí
- Jednobalonová enteroskopie u nemocných s Crohnovou chorobou – zkušenosti jednoho centra
- Léčba jaterního selhání při Wilsonově chorobě
- Professor C. Mulder, guest at the 5th International Endoscopy Workshop in Hradec Králové
- 12th Endoscopic day in IKEM
- Jsme stále průkopníky screeningu kolorektálního karcinomu? Zpráva ze zasedání WEO/OMED/IDCA Colorectal Cancer Screening Committee
- XXXIXth may hepatologic days
- Rozhovor s čerstvým šedesátníkem prof. MUDr. Václavem Mandysem, CSc.
- Vďaka pánu profesorovi Vavrečkovi!
- Od Dítěte ke Špičákovi
- Digestivní endoskopie odborně, prakticky a ekonomicky
- Postavení a výtěžnost koloskopie v rámci screeningového programu založeného na testu na okultní krvácení (TOK) ve stolici
- Trénink endoskopických metod na neživém prasečím modelu – hodnocení účastníky
- Gastroenterology and Hepatology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Standard ČGS pro kapslovou endoskopii tenkého střeva
- Autoimunitní pankreatitida u pacientky s Crohnovou nemocí
- Jak postupovat v případě nálezu karcinomu v endoskopickém resekátu z tlustého střeva a rekta?
- Léčba jaterního selhání při Wilsonově chorobě
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

