-
Medical journals
- Career
Rozšířená doporučení pro diagnostiku a léčbu dětí s nočním pomočováním
Authors: Marcel Drlík 1; Hana Flögelová 2; Zdeněk Dítě 1; Jan Trachta 3
Authors‘ workplace: Centrum dětské urologie, Urologická klinika, VFN a 1. LF UK, Praha 1; Dětská klinika, LF Univerzity Palackého a Fakultní nemocnice, Olomouc 2; Klinika dětské chirurgie 2. LF UK a FN Motol, Praha 3
Published in: Ces Urol 2018; 22(3): 164-175
Category: Review article
Overview
inkontinence je definována jako únik moči v průběhu spánku u dětí starších pěti let. Jde o velmi častý problém postihující cca 15 % dětí ve věku pěti let, přetrvávající u 2 % dospělé populace. Rozšířená doporučení pro diagnostiku a léčbu dětí s nočním pomočováním – jsou výsledkem společného úsilí Sekce dětské urologie České urologické společnosti a Pracovní skupiny dětské nefrologie České pediatrické společnosti. Cílem textu je poskytnout informace dětským urologům a dětským nefrologům v České republice, kteří rozhodují o dalším postupu u dítěte, obvykle odeslaného od praktického lékaře pro děti a dorost pro noční pomočování nereagující na základní opatření (režimová opatření, desmopresin, alarm) uvedená v části 1 Doporučení (1) nebo noční pomočování, u kterého byla zjištěna non‑monosymptomatická enuréza (NMNE). Doporučení byla vytvořena na základě stávajících mezinárodních klasifikací a doporučení. V případech s nízkým stupněm doporučení bylo postupováno na základě konsenzu pracovní skupiny.
KLÍČOVÁ SLOVA
Močový měchýř, noční pomočování, doporučení, dítě.
CÍL
Poskytnout informace dětským urologům a dětským nefrologům, kteří rozhodují o dalším postupu u dítěte, obvykle odeslaného od PLDD (praktického lékaře pro děti a dorost) pro:
- a) noční pomočování nereagující na základní opatření (režimová opatření, desmopresin, alarm) uvedená v části 1 Doporučení (1)
- b) noční pomočování, u kterého byla v rámci vstupního vyšetření u PLDD zjištěna non‑monosymptomatická enuréza (NMNE) a pacient byl bez léčby odeslán do péče dětského nefrologa či dětského urologa; pacienti s podezřením na NMNE na podkladě organického postižení dolních močových cest (např. anatomická překážka v dolních močových cestách) či neurogenního postižení močového měchýře by měli být primárně směřováni do péče dětského urologa
Pokud jde o dítě, které u PLDD nebylo vyšetřeno, mělo by být nejprve postupováno dle části 1 Doporučení (1).
Zdroj podkladů pro doporučení
Doporučení byla vytvořena na základě rešerše přehledných článků z PubMed, zejména s využitím stávajících klasifikací a doporučení ICCS (International Children’s Continence Society) pro léčbu pomočování a zácpy a doporučených postupů EAU/ ESPU (European Association of Urology/European Society for Paediatric Urology) (2, 3, 4). V případech s nízkým stupněm doporučení bylo postupováno na základě konsenzu pracovní skupiny.
ÚVOD
Selhání dosavadní léčby u pacientů s enurézou je nejčastěji důsledkem: nedostatečné spolupráce pacienta, špatně diagnostikovaného onemocnění (přehlédnutí NMNE či komorbidit) a nesprávně prováděné léčby.
Doporučení
Postupovat v následujících třech krocích (Obr. 1):
- a) ověřit, případně získat adherenci (spolupráci) dítěte a rodiny k léčbě
- b) znovu pečlivě vyšetřit pacienta s důrazem na možné komorbidity a NMNE; při jejich průkazu rozhodnout o dalším postupu
- c) u pacientů, u kterých se potvrdí MNE, detailně zkontrolovat správnost dosavadní léčby a korigovat léčbu dle doporučení ICCS
Image 1. Tři základní kroky v diagnostice a léčbě rezistentního nočního pomočování
Fig. 1. Three basic steps in the diagnosis and treatment of resistant enuresis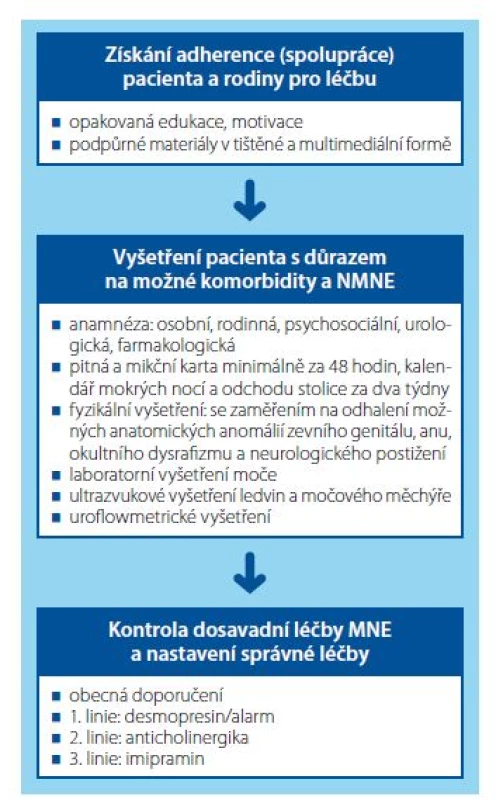
A) OVĚŘENÍ, PŘÍP. ZÍSKÁNÍ ADHERENCE (SPOLUPRÁCE) PACIENTA A RODINY PRO LÉČBU
Pacienti s dlouhotrvajícími chronickými onemocněními přirozeně ztrácejí postupem času motivaci a vůli dodržovat doporučenou léčbu. Adherence k medikamentózní terapii u MNE se pohybuje okolo 70 %, adherence k režimovým opatřením je nižší a klesá úměrně s délkou léčby. Pokud pacient vykazuje některou z psychiatrických komorbidit (např. ADHD), pak je adherence ještě o cca 30 % nižší (5).
Doporučení
Zvýšit adherenci pacienta a rodiny k léčbě je možné opakovanou pečlivou, časově náročnou edukací o příčině pomočování a možnostech léčby, povzbuzením a připomenutím detailů léčby. Lze též využít různých poučení v tištěné a multimediální formě (speciální brožury, DVD a aplikace pro mobilní telefony).
Užitečné odkazy:
- play.google.com/store/apps/details?id=com. drydawn.beta aplikace pro mobilní telefony vyvinutá pro děti s enurézou
- www.nocvsuchu.cz významný zdroj informací o enuréze pro děti, rodiče i lékaře v češtině
- zlutykvet.cz tábory pro děti s pomočováním
- www.worldbedwettingday.com nejkomplexnější zdroj informací, krátkých filmů a užitečných odkazů pro děti, rodiče i lékaře o enuréze v angličtině Problematika enurézy a poruch mikce je také podrobně zpracována v české pediatrické literatuře (6, 7).
B) VYŠETŘENÍ PACIENTA S DŮRAZEM NA VYLOUČENÍ ČI POTVRZENÍ NMNE A NA MOŽNÉ KOMORBIDITY
Klíčem k léčbě rezistentního nočního pomočování je odlišení monosymptomatické enurézy (MNE) od non‑monosymptomatické enurézy (NMNE) a odhalení komorbidit, které se na vzniku enurézy mohou podílet, zvláště:
- NMNE – kombinace nočního pomočování s denními známkami dysfunkce dolních močových cest (LUTD – Lower Urinary Tract Dysfunctions), zahrnující dle ICCS (v závorce uvádíme i originální terminologii):
- hyperaktivní močový měchýř („Overactive bladder“): nejčastější příčina NMNE, až u 60 % dětských pacientů s močovou inkontinencí; je charakterizován urgencemi a/nebo urgentní inkontinencí
- odkládané močení („Voiding postponement“): děti odkládají močení až do momentu urgence; charakterizováno nízkou frekvencí a urgentní inkontinencí a zadržovacími manévry (sedání na bobek, křížení nohou, tlak na genitál či hráz)
- hypoaktivní měchýř („Hypoactive bladder“): charakterizován nízkou frekvencí mikce a vysokými mikčními objemy; je často přítomna nutnost tlačit při mikci
- dysfunkční močení („Dysfunctional voiding“): způsobeno nedostatečnou relaxací svěrače a pánevního dna při mikci, je patrné na UFM EMG, často se kombinuje s hyperaktivním močovým měchýřem, je spojeno s denní intermitentní inkontinencí a močovými infekcemi
- vaginální reflux: část moče zatéká do vaginy v důsledku špatné pozice dítěte na WC při mikci, v důsledku labiálních synechií či anatomické vady meatu uretry; je charakterizován malým únikem moče krátce po mikci, příp. záněty pochvy ◾◾ giggle inkontinence: postihuje především dívky; je charakterizována částečným či úplným vyprázdněním měchýře při smíchu, nebývá spojena s nočním pomočováním; může být spojena se skrytou hyperaktivitou měchýře
- Infekce močových cest se často pojí se zácpou a s poruchami vyprazdňovací funkce měchýře – dysfunkčním a odkládaným močením; u febrilních stavů nutno předpokládat přítomnost vezikoureterálního refluxu
- Chronická zácpa
- Organické postižení močové trubice či pánevního dna (striktura či stenóza uretry, chlopeň zadní uretry, postižení pánevního dna u minimální formy anorektální malformace – perineální píštěle, stav po rekonstrukci močového měchýře)
- Neurogenní postižení – manifestovaný či okultní spinální dysrafizmus, syndrom kaudální regrese aj.
- Poruchy spánku (výrazné chrápání, periodické pohyby končetin)
- Diabetes mellitus/diabetes insipidus
- Psychologicko‑psychiatrická porucha: 20–30 % pacientů s rezistentní enurézou má některou z „F“ diagnóz dle mezinárodní klasifikace nemoci ICD-10, nejčastěji se jedná o ADHD, převažuje forma poruchy pozornosti (ADHD‑IA)
Doporučení
Dětský urolog nebo nefrolog vychází z již realizovaných vyšetření, provede je však dle potřeby znovu. Podrobně projde anamnézu (event. použije dotazník), doplní po poučení aktuální pitnou a mikční kartu, záznam nočního pomočení a frekvence stolice, zopakuje fyzikální vyšetření, vyšetření moči, provede USG ledvin a močového měchýře, uroflowmetrii a v případě potřeby doplní vyšetření specializovaná (UFM s EMG, cystografie, uretrocystografie, cystouretroskopie s ev. kalibrací močové trubice).
Table 1. Nejběžnější nálezy u pacientů s nočním pomočováním svědčící pro komorbidity a NMNE a jejich iniciální léčba
Tab. 1. Most common findings in patients with night incontinence indicating for comorbidities and NMNE and their initial treatment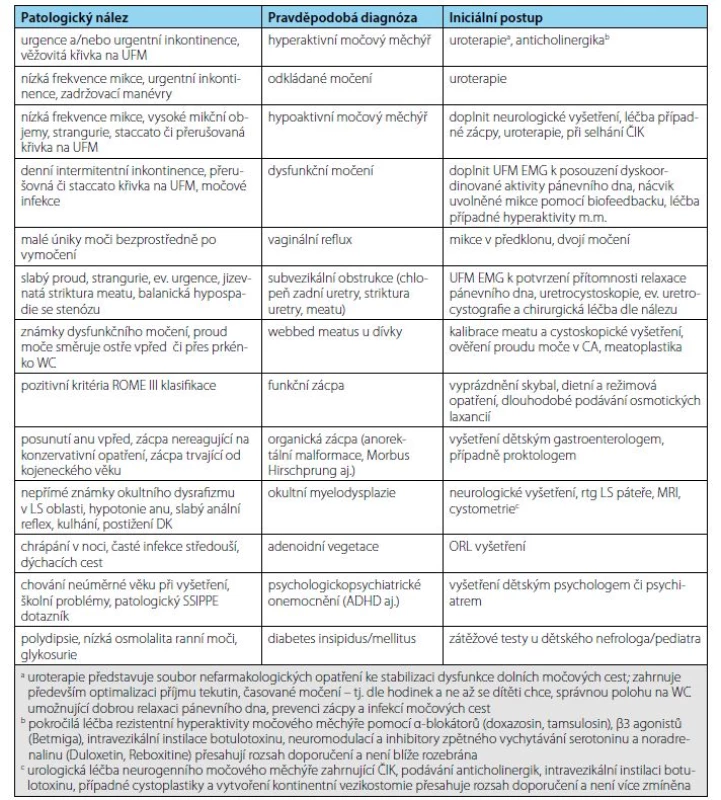
Anamnéza
Osobní – perinatální období, závažnější choroby, úrazy, operace, neurologická onemocnění, poruchy spánku, chrápání, gynekologické problémy u dívky.
Rodinná – výskyt pomočování v rodině, příbuzenstvu.
Psychosociální anamnéza – rodinné zázemí, intelekt, grafomotorika, chování v kolektivu, stres. Při podezření na psychologicko‑psychiatrickou komorbiditu je vhodné u pacienta provést screening na ADHD (Obr. 2) a odeslat jej k vyšetření dětským psychologem či psychiatrem).
Image 2. Česká verze SSIPPE dotazníku (14)
Fig. 2. The Czech version of the SSIPPE questionnaire (14)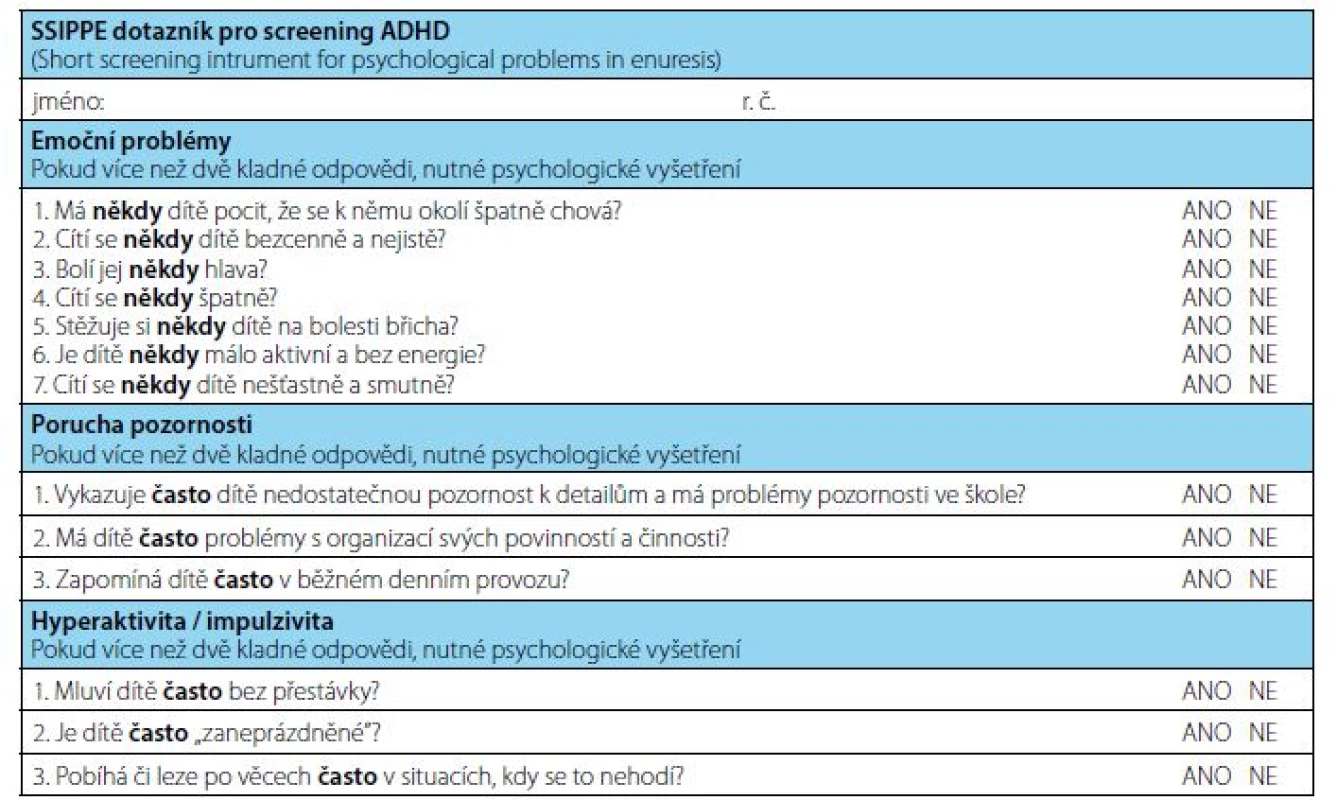
Urologická anamnéza (při odběru urologické anamnézy lze využít ICCS dotazník – Obr. 3):
- oční příznaky: suchý interval, frekvence nočního pomočení, za noc a počet dní v týdnu, únik celého objemu měchýře či jen umočení, reakce na případné buzení po usnutí, dosavadní doporučená léčba, její aplikace a efekt
- Denní příznaky svědčící pro možnou LUTD:
- urgence (stavy náhlého nezvladatelného nucení na močení)
- denní inkontinence (intermitentní – frekvence úniků, únik moče v návaznosti na urgence)
- únik moče kontinuální – vyloučit organickou poruchu typu epispadie či ektopický močovod u dívky nebo neurogenní postižení
- odkládání močení se zadržovacími mechanizmy (křížení nohou, pozice na bobku s patou tlačící na hráz)
- obstrukční příznaky (slabý nebo přerušovaný proud, použití břišního lisu či jiných pomocných mechanizmů)
- strangurie (pálení, řezání při močení)
- močové infekce (frekvence, febrilní x afebrilní)
- příznaky chronické zácpy a inkontinence stolice – při diagnóze zácpy je nutno vycházet z ROME III klasifikace (Obr. 4), je vhodné používat Bristolskou stupnici stolice (Obr. 5); léčba zácpy má přednost před denními a nočními příznaky dysfunkce močových cest (Obr. 6)
Image 3. ICCS dotazník pro screening příznaků NMNE a komorbidit
Fig. 3. ICCS questionnaire for the screening of NMNE symptoms and comorbidities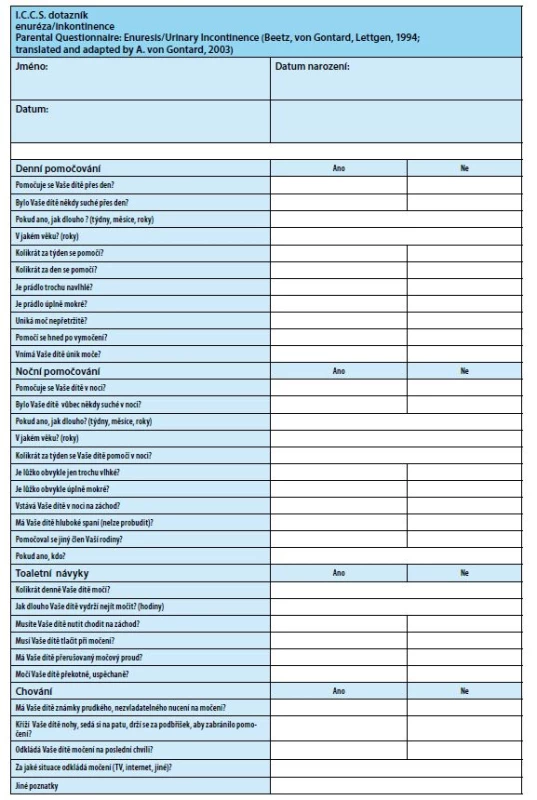
Image 4. ROME III klasifikace zácpy modifikovaná pro dětskou populaci (12)
Fig. 4. ROME III constipation classification, modified for children (12)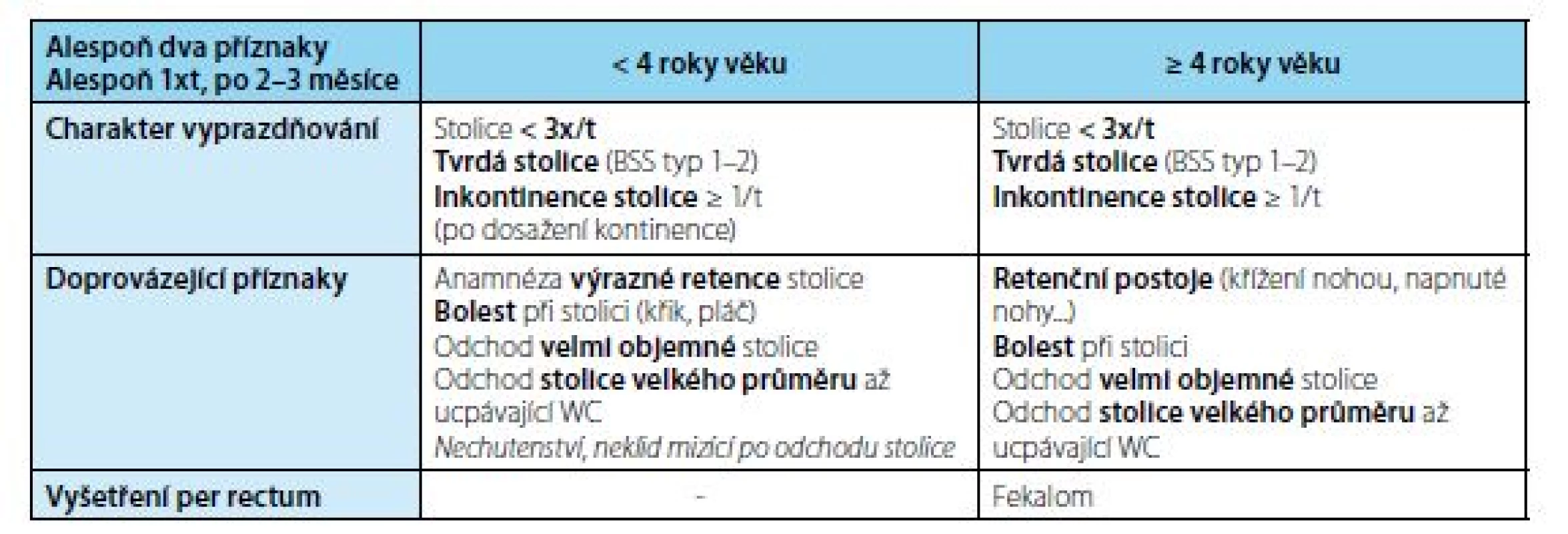
Image 5. Česká verze Bristolské stupnice stolice (13)
Fig. 5. The Czech version of the Bristol stool scale (13)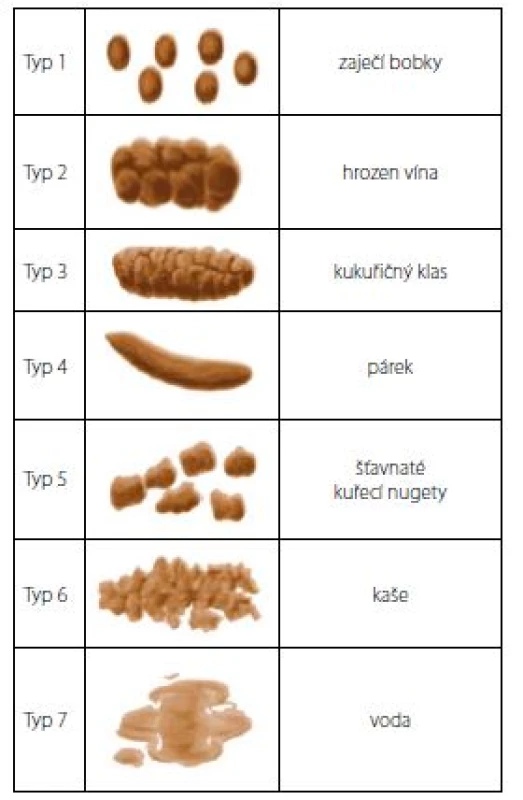
Kompletní farmakologická anamnéza.
Pitná a mikční karta
Pitná a mikční karta min. za 48 hodin, kalendář mokrých a suchých nocí za dva týdny, záznam případného denního pomočování a odchodu stolice min. za jeden týden (1, 2).
Fyzikální vyšetření
Fyzikální vyšetření se zaměřuje na odhalení možných anatomických anomálií zevního genitálu, anu, okultního dysrafizmu a neurologického postižení.
Břicho: hmatná skybala, distenze močového měchýře.
Genitál: stenóza meatu u chlapců, poloha meatu a tvar hymenu u dívek.
Anus: perineální píštěl, perianální čití, anální reflex, známky enkoprézy, tonus svěrače. Lumbosakrální oblast: poloha kostrče, známky volného pánevního dna „flat bottom“, známky okultního dysrafizmu (ochlupení, cévní malformace, hmatný útvar v podkoží nebo prohlubeň v LS oblasti).
Dolní končetiny: svalová atrofie, poruchy čití, deformity, kulhání.
Laboratorní vyšetření moči:
- chemické vyšetření moči a močového sedimentu
- při podezření na močovou infekci též kultivační vyšetření moči
- osmolalita první ranní moči
Ultrazvukové vyšetření ledvin a močového měchýře před a po vymočení
Ledviny: velikost, uložení, struktura a tloušťka parenchymu, dilatace pánvičky, viditelnost subrenálního močovodu, litiáza.
Močový měchýř: síla a charakter stěny naplněného měchýře, postmikční reziduum, přítomnost megaureterů, příčný rozměr konečníku za močovým měchýřem TRD – transrectal diameter ≥ 33 mm dobře koreluje s dg. zácpy (8).
UFM
Tvar křivky, maximální průtok (Qmax), průměrný průtok (Qav), vymočený objem (VO). Nejběžnější nálezy svědčící pro komorbidity a NMNE a iniciální léčbu shrnuje tabulka 1.
C) KONTROLA DOSAVADNÍ LÉČBY MNE A NASTAVENÍ SPRÁVNÉ LÉČBY DLE DOPORUČENÍ ICCS
Protože i správně indikovaná léčba může selhat z důvodů nesprávného provedení, je třeba při odběru anamnézy detailně zjistit, jak byla dosavadní léčba prováděna. Neexistuje žádný speciální postup pro léčbu rezistentní enurézy u starších dětí či adolescentů.
Doporučení
Je třeba nastavit a dodržet algoritmus léčby dle doporučení ICCS. Základem zůstávají obecná režimová doporučení. První linii léčby představuje použití desmopresinu a/nebo enuretického alarmu. Pokud léčba alarmem není účinná, neznamená to, že nemůže fungovat později. Časový odstup pro zopakování léčby není jasný, někteří autoři doporučují dva roky. Druhou linií léčby jsou anticholinergika a třetí linií léčby zůstává imipramin (Obr. 7). Zjednodušený postup léčby rezistentní formy enurézy shrnuje obrázek 8 (2).
Image 7. Standardní schéma léčby MNE dle ICCS
Fig. 7. Three lines of MNE treatment by ICCS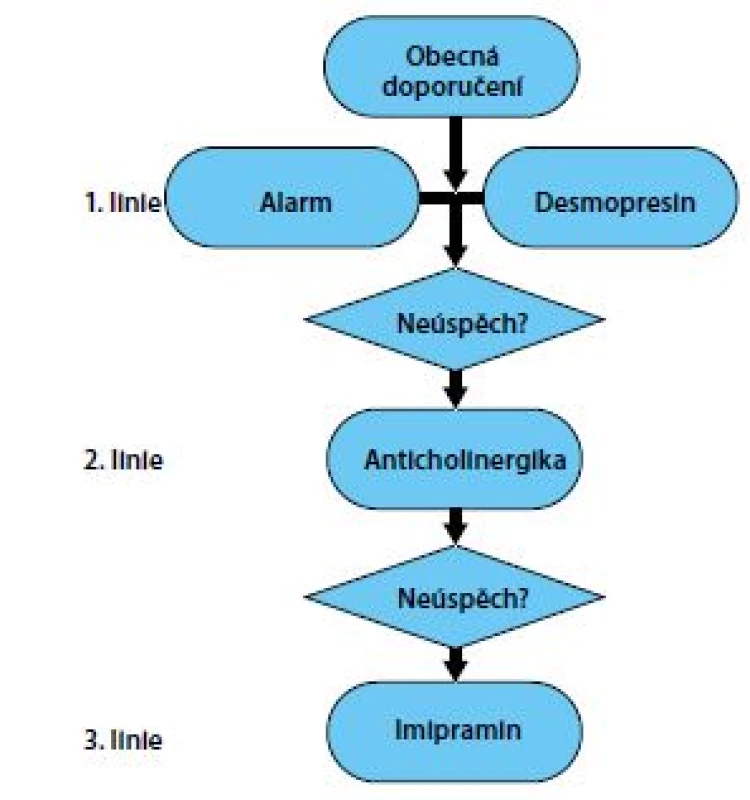
Image 8. Zjednodušené shrnutí léčby rezistentní formy enurézy dle ICCS
Fig. 8. Simplified summary of resistant enuresis treatment by ICCS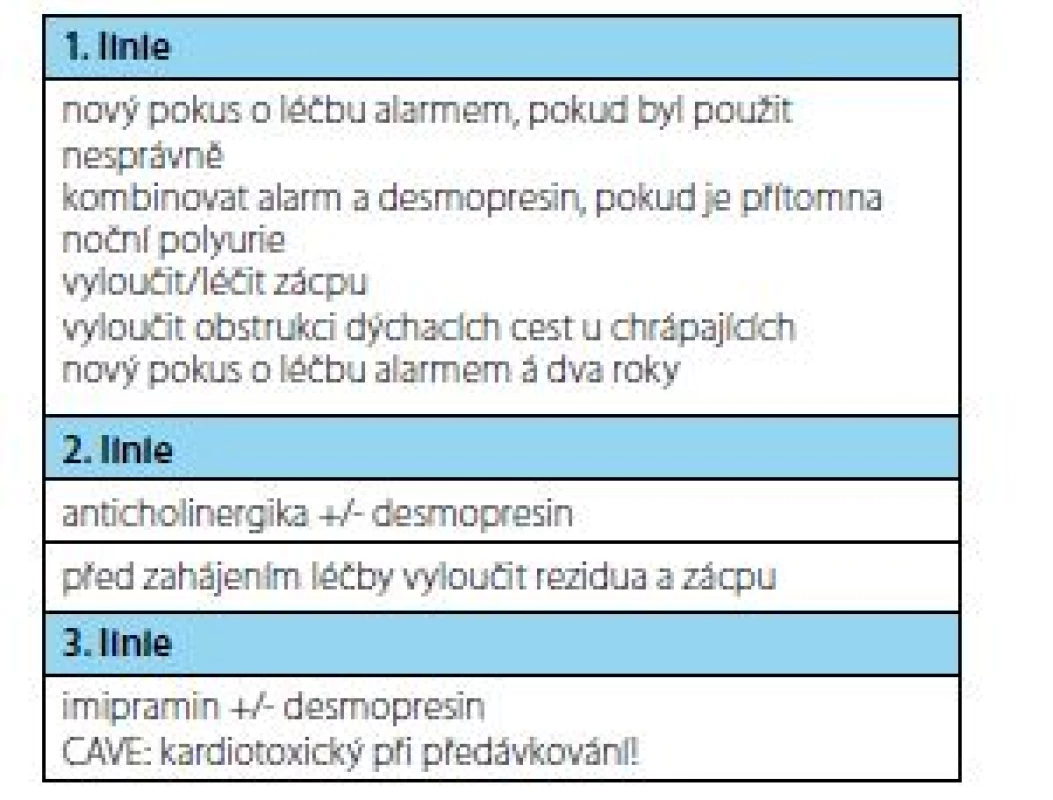
Obecná doporučení – platí doporučení uvedená v první části Doporučení (1), tedy pravidelný příjem tekutin během dne s maximem v dopoledních a časných odpoledních hodinách, omezení tekutin v pozdních odpoledních a večerních hodinách. Protože se u malé části pacientů můžeme setkat s hyperosmolární polyurií rezistentní na desmopresin, je třeba dbát na nepodávání pozdních večeří před spaním, na dostatečný příjem tekutin přes den a omezení nadměrného přívodu sodíku a proteinů večer (9).
Desmopresin – indikace a podávání léku se neliší od doporučení uvedených v první části Doporučení (1), tedy lék podáváme u dětí starších pěti let s noční polyurií, při dodržení enuretického režimu s omezením příjmu tekutin jednu hodinu před podáním a následně osm hodin po podání léku. Počáteční dávka v léčbě MNE: Minirin Melt 120 ug, jedna tableta podaná 60 minut před usnutím.
Enuretický alarm – indikace a způsob aplikace alarmu se neliší od doporučení uvedených v části 1 Doporučení (1), tedy u dětí starších sedmi let z motivované rodiny, se spíše malými mikčními objemy během dne a častými projevy pomočování (minimálně 3 x týdně). Pro udržení a zlepšení adherence rodiny doporučujeme klinickou kontrolu nebo alespoň telefonický kontakt s rodinou po 4–6 týdnech od začátku používání alarmu. Při používání alarmu není nutné významně omezovat večerní příjem tekutin (10).
Anticholinergika – tlumí hyperaktivitu detruzoru. Léčba anticholinergiky by měla být rezervována jen pro děti s rezistentní monosymptomatickou enurézou a děti s non‑monosymptomatickou enurézou. Tyto pacienty by měl léčit dětský nefrolog a/nebo urolog.
V České republice jsou nejčastěji používána následující anticholinergika:
- oxybutinin v dávce 0,1–0,2 mg/kg
- propiverin‑hydrochlorid v dávce 0,4 mg/kg
- tolterodin v dávce 0,05 mg/kg
- solifenacin v dávce 0,1–0,2 mg/kg
(Podávání tolterodinu a solifenacinu je off label během celého dětského věku, oxybutinin je off label do pěti let, propiverin u dětí s hmotností pod 12 kg.)
- a) U dětí s rezistentní MNE nereagující na obecná doporučení, alarm a desmopresin, se anticholinergika přidávají v jedné večerní dávce k desmopresinu bez ohledu na přítomnost či nepřítomnost známek hyperaktivity močového měchýře – stupeň doporučení 1, síla důkazu B (1). Tuto dvojkombinaci je možné podávat na noc najednou, hodinu před spaním, hodinu po posledním podání většího množství tekutin (tak jako desmopresin samotný).
- b) Pro léčbu pacientů s NMNE a známkami hyperaktivity se podávají anticholinergika ve dvou dávkách (ranní a večerní) či v retardované formě. I zde může být vhodná kombinace anticholinergik s desmopresinem při nižší noční kapacitě měchýře a relativním nadbytku nočního výdeje moče.
- c) Výjimečně lze podat anticholinergika v monoterapii u dětí s MNE, kde předpokládáme izolovanou nízkou noční funkční kapacitu močového měchýře. Jde zpravidla o mladší děti, kde lze očekávat vyšší podíl dysfunkce močových cest, děti s nízkými denními mikčními objemy a chybějící noční polyurií. Tento postup je obecně akceptován, ale nemá zatím oporu v doporučeních ICCS.
Před zahájením léčby anticholinergiky je nutné vyloučit zácpu, přítomnost postmikčních reziduí a hypoaktivní močový měchýř. U pacientů s glaukomem, těžkou poruchou funkce jater a ledvin není léčba doporučována, vzhledem k nižší produkci slin musíme rodiče poučit o nutnosti dohlédnout na pečlivé čištění zubů dítětem. Efekt léčby nastupuje pomalu, hodnotíme jej nejdříve za dva měsíce, po nasazení léčby je vhodné vyloučit za 3–4 týdny pomocí ultrazvukového vyšetření přítomnost nového postmikčního rezidua, v případě zácpy léčbu přerušíme. V případě příznivého efektu zkoušíme anticholinergika pravidelně vysazovat, cca po třech měsících (2).
Imipramin – jde o tricyklické antidepresivum s nejasným mechanizmem účinku na noční pomočování. Jeho pozitivní terapeutický efekt na rezistentní enurézu se pohybuje kolem 50 % (stupeň doporučení 1, síla důkazu A), nepřerušované podávání vede ke vzniku tolerance s relapsem příznaků (1). Ve větších dávkách je kardiotoxický (stupeň doporučení 1, síla důkazu C) – prodlužuje QT interval na EKG a vede ke komorovým arytmiím. Při dodržení doporučeného dávkování však není v literatuře popsána žádná letální komplikace. Nasazení léku je rezervováno až po vyčerpání všech jiných terapeutických možností a po podrobném informování rodiny o rizicích léčby. Rodina musí zajistit, že lék bude pro dítě a jeho sourozence volně nedostupný! V případě palpitací nebo synkopy v anamnéze dítěte anebo náhlých úmrtí a arytmií v rodině doporučujeme vyloučit na EKG syndrom dlouhého QT intervalu před nasazením léčby. Mezi méně nebezpečné vedlejší účinky imipraminu patří změny nálad, nauzea a nespavost. Imipramin, distribuovaný v České republice jako Melipramin ® tbl 25 mg, se podává v antidiuretické dávce u dětí do devíti let 25 mg, u dětí starší devíti let 50 mg p. o. v jedné dávce na noc. Terapeutický efekt by měl být vyhodnocen za jeden měsíc od nasazení léku. Při částečné terapeutické odpovědi lze k imipraminu přidat desmopresin v běžné dávce spolu s přísným omezením tekutin p. o. na noc. Při příznivé klinické odpovědi je vhodné dávku postupně snížit na minimální účinnou. Imipramin by měl být každé tři měsíce vysazen na dva týdny s cílem snížit riziko vzniku tolerance na lék, které je významné (11).
Dodatek
Léčba rezistentní enurézy pomocí ranní dávky diuretik (Furosemid), ovlivnění noční funkce prostaglandinů a glomerulární filtrace pomocí nesteroidních antiflogistik (Ibuprofen, Diclofenac), podávání inhibitorů zpětného vychytávání serotoninu a noradrenalinu (Duloxetin, Reboxitin), aplikace hypnózy a akupunktury mají nízkou úroveň doporučení, sílu důkazu a nejsou v současnosti součástí doporučení ICCS ani tohoto doporučení. Přes maximální terapeutické úsilí existuje skupina nemocných, u kterých enuréza přetrvává do dospělosti.
ABECEDNÍ SEZNAM POUŽITÝCH ZKRATEK
- ADHD – Attention Deficit Hyperactivity Disorder – porucha pozornosti s hyperaktivitou
- EAU/ESPU – European Association of Urology/ European Society for Paediatric Urology – Evropská urologická společnost/Evropská společnost pro dětskou urologii
- ICCS – International Children’s Continence Society – Mezinárodní společnost pro dětskou inkontinenci
- ICD-10 – International Statistical Classification of Diseases and Related Health Problems,10th Revision – Mezinárodní klasifikace nemocí, 10. vydání
- LUTD – Lower Urinary Tract Dysfunction – dysfunkce dolních močových cest
- MNE – Monosymptomatic Enuresis – monosymptomatická enuréza
- NMNE – Non Monosymptomatic Enuresis – nonmonosymptomatická enuréza
- UFM EMG – uroflowmetrie se současným záznamem elektromyografie pánevního dna
- USG – ultrasonografie
Došlo: 22. 2. 2018
Přijato: 4. 6. 2018
Kontaktní adresa:
MUDr. Marcel Drlík, FEAPU
Odd. dětské urologie, Urologická klinika 1. LF UK a VFN
Ke Karlovu 6, 128 08 Praha 2
e‑mail: marcel.drlik@vfn.cz
Střet zájmů: žádný
Prohlášení o podpoře: Zpracování článku podpořeno MZ ČR – RVO VFN64165.
Sources
1. Flögelová H, Dítě Z, Trachta J, et al. Doporučení pro diagnostiku a léčbu dětí s nočním pomočováním. Vox Pediatriae 2018; 18(2): 19–24. 2. Neveus T, Eggert P, Evans J, et al. Evaluation of and treatment for monosymptomatic enuresis: a standardization document from the International Children‘s Continence Society. J Urol. 2010; 183(2): 441–447. 3. Burgers RE, Mugie SM, Chase J, et al. Management of functional constipation in children with lower urinary tract symptoms: report from the Standardization Committee of the International Children‘s Continence Society. J Urol. 2013; 190(1): 29–36. 4. Austin PF, Bauer SB, Bower W, et al. The standardization of terminology of lower urinary tract function in children and adolescents: update report from the Standardization Committee of the International Children‘ s Continence Society. J Urol. 2014; 191(6): 1863–1865. 5. Crimmins CR, Rathbun SR, Husmann DA. Management of urinary incontinence and nocturnal enuresis in attention-deficit hyperactivity disorder. J Urol. 2003; 170 : 1347–1350. 6. Gut J, Kolská M. Enuréza a poruchy mikce. In: Janda J. Dětská nefrologie. Praha: Galén; 2006 : 169–194. 7. Dušek J. Poruchy mikce – enuréza a inkontinence. In: Seeman T, Janda J. Dětská nefrologie. Praha: Mladá Fronta; 2015 : 431–444. 8. Berger MY, Tabbers MM, Kurver MJ, Boluyt N, Benninga MA. Value of abdominal radiography, colonic transit time, and rectal ultrasound scanning in the diagnosis of idiopathic constipation in children: a systematic review. J Pediatr. 2012; 161 : 44–50. 9. Dehoorne JL, Raes AM, van Laecke E, Hoebeke P, Vande Walle JG. Desmopressin resistant nocturnal polyuria secondary to increased nocturnal osmotic excretion. J Urol. 2006; 176(2): 749–753. 10. Kosilov KV, Loparev SA, Ivanovskaya MA, Kosilova LV. Night diuresis stimulation increases efficiency of alarm intervention. J Pediatr Urol. 2015; 11(5): 261. 11. Gepertz S, Nevéus T. Imipramine for therapy resistant enuresis: a retrospective evaluation. J Urol 2004; 171 : 2607. 12. Tabbers MM, DiLorenzo C, Berger MY, et al. Evaluation and treatment of functional constipation in infants and children: evidence-based recommendations from ESPGHAN and NASPGHAN. J Pediatr Gastroenterol Nutr. 2014; 58(2): 258–274. 13. Lewis SJ, Heaton KW. Stool form scale as a useful guide to intestinal transit time. Scand J Gastroenterol. 1997; 32(9): 920–924. 14. Van Hoecke E, Baeyens D, Vanden Bossche H, Hoebeke P, Vande Walle J. Early detection of psychological problems in a population of children with enuresis: construction and validation of the Short Screening Instrument for Psychological Problems in Enuresis. J Urol. 2007; 178 : 2611–2615.
Labels
Paediatric urologist Nephrology Urology
Article was published inCzech Urology

2018 Issue 3-
All articles in this issue
- Laparoskopická korekce parastomální kýly po laparoskopické radikální cystektomii
- Tranziční péče o pacienty s neurogenním měchýřem od puberty do dospělosti
- Rozšířená doporučení pro diagnostiku a léčbu dětí s nočním pomočováním
- Frekvence intermitentní katetrizace u pacientů se spinální lézí v České republice
- Vliv denzity a velikosti nefrolitiázy na výsledek flexibilní ureterorenoskopie s lasertrypsí konkrementu
- Adenokarcinom sigmoidální augmentace močového měchýře
- Splenogonadální fúze - rarita pro patologa a urologa
- The 6th video-seminar: Types and tricks in the urological surgery, report from congress
- Praha nejen stověžatá, ale i čtyřseturologická - zpráva z konání 16th European Urology Residents Education Programme
- 29th Annual Meeting of Pediatric Urologists‘ Report
- Czech Urology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Rozšířená doporučení pro diagnostiku a léčbu dětí s nočním pomočováním
- Vliv denzity a velikosti nefrolitiázy na výsledek flexibilní ureterorenoskopie s lasertrypsí konkrementu
- Frekvence intermitentní katetrizace u pacientů se spinální lézí v České republice
- Adenokarcinom sigmoidální augmentace močového měchýře
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career