-
Medical journals
- Career
Pozdní diagnóza mukopolysacharidózy I. typu u dívky s kontrakturami rukou
Authors: Ptáčková Hana; Poupětová Helena; Vlášková Hana; Honzík Tomáš; Ješina Pavel
Authors‘ workplace: Klinika pediatrie a dědičných poruch metabolismu 1. lékařské fakulty Univerzity Karlovy a Všeobecné fakultní nemocnice v Praze
Published in: Čes-slov Pediat 2023; 78 (3): 155-160.
Category: Case Report
doi: https://doi.org/10.55095/CSPediatrie2023/020Overview
Úvod: Mukopolysacharidóza I. typu (MPS I) patří do skupiny lysosomálních střádavých onemocnění, jejichž příčinou je dědičná porucha enzymu katalyzujícího odbourávání glykosaminoglykanů, které se hromadí v tkáních. Onemocnění se projevuje různou tíží a variabilitou klinických příznaků, jež v čase progredují. Vzhledem k existenci cílené léčby, tj. enzymové substituční terapie a transplantace hematopoetických kmenových buněk, zabraňující rozvoji příznaků nebo významně zpomalující průběh onemocnění, je klíčové co nejčasnější diagnostikování nemoci.
Metoda: Prezentujeme kazuistiku dívky s MPS I (fenotypem m. Hurler-Scheie) bez typických „hrubých rysů“ v obličeji, ale s dalším charakteristickým příznakem kontraktur obrazu „drápovitých rukou“, které se rozvinuly již na začátku druhého roku života a vyžadovaly operační řešení. Dále byla přítomná splenomegalie a nově rozvinutá pupeční kýla.
Výsledky: Diagnóza byla stanovena až ve věku čtyř let na základě kombinace biochemických a enzymologických vyšetření s následnou konfirmací na molekulárněgenetické úrovni průkazem patogenních mutací v genu IDUA. Byla ihned zahájena enzymová substituční terapie laronidázou a pro riziko další progrese a rozvoje neurologické symptomatologie byla následně indikována k transplantaci hematopoetických kmenových buněk.
Závěr: U pacienta s MPS I se vždy nemusí prezentovat charakteristická kraniofaciální dysmorfie, ale jsou popisovány další symptomy, organomegalie, syndrom karpálního tunelu a/nebo kontraktury na rukou. Vzhledem k dostupnosti laboratorní diagnostiky a cílené léčby je pro pacienty klíčové zkrácení doby mezi prvními příznaky onemocnění a diagnózou na minimum, protože s každou prodlevou se stav nenávratně horší a léčba dosahuje uspokojivých výsledků, pouze pokud je zahájena včas.
Klíčová slova:
lysosomální střádavá onemocnění – mukopolysacharidóza I. typu (MPS I) – m. Hurler-Scheie – glykosaminoglykany – enzymová substituční terapie
ÚVOD
Doposud bylo na molekulárněgenetické a enzymatické úrovni popsáno sedm typů mukopolysacharidóz.(1) Mukopolysacharidóza I. typu (MPS I) byla prvním popsaným onemocněním svého druhu v roce 1919 dr. Gertrudou Hurlerovou. Později bylo zjištěno, že MPS V. typu, m. Scheie, je pouze mírnou formou též choroby.(2) Jedná se o autosomálně recesivní onemocnění, při kterém se v lysosomech buněk různých tkání a v extracelulární matrix vlivem poruchy enzymu alfa-L-iduronidázy (IDUA) hromadí určité typy glykosaminoglykanů (GAG), konkrétně dermatan - a heparansulfát.( 1) Pacienti s MPS I představují čtvrtinu všech pacientů trpících nějakou formou mukopolysacharidóz.(1) Celosvětová incidence těžší formy MPS I je 1 : 100 000 a mírnější formy MPS I je 1 : 500 000.(3) V ČR bylo doposud diagnostikováno 23 pacientů s MPS I.
Nejčastějším typem mukopolysacharidózy je MPS III tvořící přibližně třetinu všech případů. Oproti ostatním se liší svým klinickým obrazem. Dominuje u ní postižení CNS, které se projevuje regresem ve vývoji a poruchami chování.(1)
PATOFYZIOLOGIE
V důsledku deficitu enzymu alfa-L-iduronidázy (glykosylázy odštěpující neredukující terminální alfa-L-iduronidová rezidua během lysosomální degradace dermatan - a heparansulfátu)( 3) dochází k hromadění těchto GAG v lysosomech i v extracelulární matrix většiny orgánů.(2) Samotné střádání primárně způsobuje strukturální změny projevující se jako hepatosplenomegalie, kraniofaciální dysmorfie nebo strukturální změny kostí, chrupavky a vaziva, které vedou k těžkému kloubnímu postižení.(2)
Střádání GAG navíc sekundárně ovlivňuje další buněčné procesy, jako je správná funkce lysosomu, fúze a transport vezikul v buňce, autofagie, jejíž porucha může zároveň vést k mitochondriální dysfunkci a oxidačnímu stresu. Taktéž dochází k dysregulaci signalizačních kaskád, aktivaci zánětu a poruše buněčné homeostázy kalcia.(4)
KLINICKÉ PROJEVY
Podle závažnosti onemocnění se pacienti s MPS I tradičně rozdělují do tří skupin: MPS I-H (m. Hurler) s nejtěžším fenotypem, MPS I-H/S (m. Hurler-Scheie) – intermediální, a MPS I-S (m. Scheie), který je nejmírnější.(5) V dnešní době již nicméně chápeme MPS I jako kontinuální spektrum onemocnění od nejtěžší po nejlehčí formu.(2) T abulka 1 shrnuje typické příznaky popisované u pacientů s MPS I, které se ale mohou prezentovat v různé tíži a některé nejsou přítomné vůbec.
Děti trpící m. Hurler jsou sice v prvních týdnech života asymptomatické, ale již v průběhu prvního roku dochází k rozvoji příznaků, jako je opožďování psychomotorického vývoje, který se dále v batolecím věku postupně zastavuje, a posléze dokonce regreduje.(1,2) Dalšími varovnými příznaky jsou hepatosplenomegalie, pupeční, ev. tříselná hernie a mírná hypotonie. V pozdním kojeneckém věku již můžeme pozorovat kraniofaciální dysmorfii – makrocefalii se zesílenou lebkou, celkově zhrubělými rysy v obličeji – vysokým prominujícím čelem, sedlovitým nosem s antevertovanými nosními dírkami, makroglosií a gingivální hyperplazií. Dále se objevuje hypertrichóza a abnormální struktura vlasů, které jsou řídké a drsné. U pacientů se často vyskytují závažné dentální komplikace, jako např. hypoplastické zašpičatělé zuby, připomínající hřeby či kolíky, s vrozenou mezerou mezi předními řezáky (diastema), opožděné prořezávání zubů či absence některých zubů, tenká sklovina s nerovnostmi a abnormální geometrie mandibuly. Vlivem všech těchto faktorů mají pacienti obvykle kariézní chrup.(2,1)
Table 1. Souhrn příznaků typických pro pacienty s mukopolysacharidózou I. typu (MPS I) 
Postupně se zpomaluje růst a je přítomna dysproporce těla – krátké končetiny a krk, protruze sterna a hyperkyfóza v oblasti hrudní páteře, kde dochází postupně ke gibbu. Dále je pozorována abnormální enchondrální osifikace, jejímž důsledkem je strukturální remodelace kostí, která je při rtg vyšetření popisována jako dysostosis multiplex (tab. 2). Je charakterizována deformitami dlouhých kostí, zejména jejich metafyzárních a epifyzárních částí, rozšířenými a zašpičatělými metakarpálními kůstkami, dysplaziemi hlavic femurů, ovoidním tvarem obratlů, často s ventrálním rozšířením – tzv. rybí obratle, nebo tvarem žeber připomínajícím vesla – zúžením u obratlového konce a rozšířením u sternálního zakončení. V důsledku nestability atlantookcipitálního skloubení, která je způsobena dysplazií čepu 2. krčního obratle, patří k akutním komplikacím pacientů s MPS míšní poranění mechanismem spondylolistézy.(2,1) Dlouhodobou komplikaci u pacientů s MPS představuje osteopenie, která je pravděpodobně důsledkem abnormální remodelace kostí (dysfunkce osteoblastů a osteoklastů), a progredující artropatie. Ta je dána patologickým postavením kloubu kvůli kostním deformitám a rozvojem kloubních kontraktur, které jsou způsobeny hromaděním GAG v ligamentech, šlachách či kloubních pouzdrech.(1) První bývá postižen loketní kloub již od dvou let věku dítěte, dále potom kolenní kloub.(2,5) Ten zaujímá valgózní postavení a přispívá k dislokaci v kloubu kyčelním. Nejčastěji jsou postiženy falangeální klouby, zejména distální interfalangeální, se vznikem až tzv. drápovité ruky.(2,1) Často je také přítomen tzv. skákavý nebo lupavý prst (trigger finger). Na rozdíl od zánětlivého postižení kloubů není ztuhlost u MPS horší po ránu či po odpočinku a neuvolňuje se cvičením. Chybí při ní otoky, bolestivost na dotyk či proteplení kloubů a v laboratorních nálezech není zvýšená sedimentace a elevace zánětlivých markerů (například CRP).(1)
Table 2. Typické rentgenologické známky dysostosis multiplex u dětí s MPS I a II a částečně i u dětí s MPS IV, VI a VII 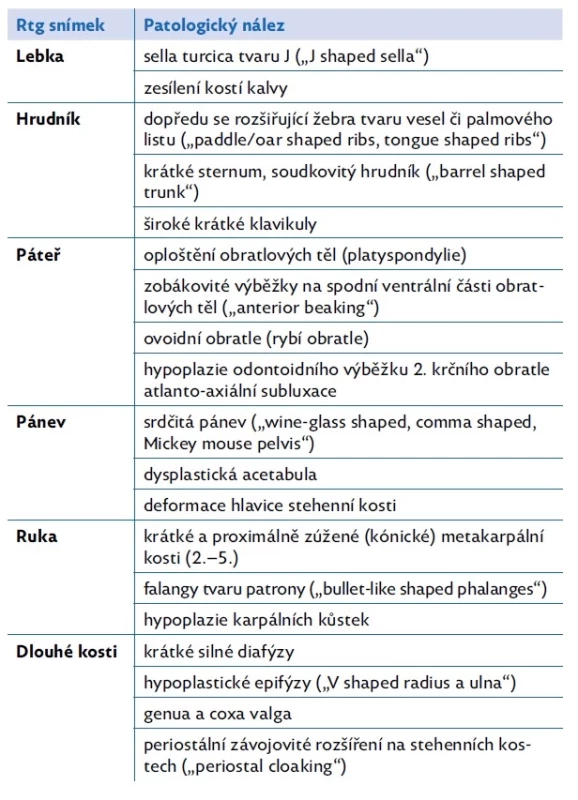
Hromadění GAG v ligamentech se projeví jejich zbytněním. V případě lig. carpale to vede k útlaku n. medianus a syndromu karpálního tunelu, který je v dětském věku v 50 % zapříčiněn MPS.(1) Dalším důsledkem střádání, tentokrát do šlachových pochev, je stenozující tendovaginitida.(1) U pacientů pozorujeme recidivující inguinální a umbilikální hernie, v důsledku oslabené pojivové tkáně břišní stěny, v kombinaci s hepatosplenomegalií, která nemusí být u mírných forem přítomna.(1,5) Charakteristický postoj zahrnuje mírný předklon trupu s pokrčenými koleny, kvůli omezené extenzi v kyčelních kloubech, a vyklenutí bříška. Výše popsané změny nemají jen morfologický charakter, ale i funkční dopad zejména na chůzi, která bývá obtížná. Obvykle je velmi pomalá a kolébavá. Při progresivním postižení pohybového aparátu potřebují pacienti invalidní vozík.(1)
Další častou komplikací u těžce postižených pacientů je komunikující hydrocefalus.(1,2) Při ztluštění leptomening dochází v místě zúžení míšního kanálu k progresivní cervikální myelopatii, která se projevuje hypotonií, parézou nebo parestezií končetin, eventuálně i příznaky inkontinence. V krajním případě může dojít až k úplné tetraplegii.(1)
U pacientů je dále popisován difuzní zákal rohovky, někdy spojený se světloplachostí.(1,2) Může se vyskytnout i glaukom.( 1,2) V důsledku dlouhodobého edému zrakového nervu dochází k degeneraci pigmentového epitelu sítnice, která je doprovázena zhoršeným periferním viděním a noční slepotou.( 2) Střádání GAG v orofaryngu, dysostóza ušních kůstek v kombinaci s poškozením sluchového nervu a opakovanými mezotitidami způsobuje částečnou nebo i úplnou ztrátu sluchu. Ta může být zlepšena naslouchadly, ačkoli mentální úroveň pacienta je leckdy limitujícím faktorem jejich využití. Na souboru 61 pacientů s různým typem MPS jsme popsali chronickou rinosinusitidu u 90 % pacientů, obstrukce horních cest dýchacích u 65 % a ztrátu sluchu u 53 %. Medián věku nástupu prvního ORL příznaku byl 2,8 roku, zatímco diagnóza byla stanovena až ve věku 4,1 roku.(1,2,6)
Hromadění GAG v dýchacích cestách vede k velice časté hypertrofii adenoidní tkáně, která musí být opakovaně řešena adenotomií, a k zesílení mukózní membrány v nazofaryngu, laryngu a trachey a následné obstrukci dýchacích cest.(1,2,5) Časté jsou proto respirační infekty horních i dolních dýchacích cest.(2) Postižení plic vede ke snížení plicních objemů a nižší toleranci fyzické námahy. Dále může mechanická obstrukce způsobit obstrukční spánkovou apnoi - hypopnoi. Následný hypoventilační syndrom s dyspnoí, přispívající k atelektázám a častým plicním infektům, vede k plicní hypertenzi a cor pulmonale.(1) To je jen jedna z mnoha kardiovaskulárních komplikací, které se u pacientů s MPS vyskytují, a to i u pacientů s mírnější formou onemocnění.( 2) Běžně nacházíme pozvolna progredující změny na srdečních chlopních, nejčastěji aortální a mitrální, s následnou dilatací srdce a kardiomyopatií vedoucí až srdečnímu selhání. Hypertrofická kardiomyopatie nebo fibroelastóza endokardu se může se projevit už v prvním roce života.(1,2) Děti trpící m. Scheie mívají normální psychomotorický vývoj a intelekt, nicméně později se mohou vyskytnout například poruchy učení. Ke klinickým příznakům obvykle patří drápovitá ruka, mírná kraniofaciální dysmorfie a střádání na chlopních. Dále jsou popisovány zákaly rohovky a ev. postižení respiračního traktu.(2)
DIAGNOSTIKA
Základní screeningové vyšetření při podezření na onemocnění z okruhu mukopolysacharidóz je laboratorní průkaz zvýšeného vylučování GAG v moči, ten lze hodnotit kvalitativně i kvantitativně. Po stanovení celkového množství GAG se standardně provádí i typizace elektroforézou (ELFO). Podle profilu zastoupení jednotlivých GAG lze poté zacílit na konkrétní typ MPS. Vzhledem k tomu, že vylučování GAG do moči závisí i na věku vyšetřovaného, kdy se zvyšujícím se věkem dochází ke snížení exkrece, můžeme u starších pacientů dojít k falešně negativnímu výsledku. Proto je vhodné vyšetřit GAG ze sběru moči.(1) Je-li vysloveno podezření na základě klinických příznaků, zvýšeného vylučování GAG močí a jeho patologického elektroforetického kvalitativního profilu, následuje specifické enzymologické vyšetření, které umožní přesně určit defektní enzym i jeho zbytkovou enzymatickou aktivitu. Běžně se provádí v leukocytech a kultivovaných kožních fibroblastech. A nově i v suché krevní kapce, což řeší mnohé problémy s transportem, uskladněním a zpracováním vyšetřovaného materiálu.
K jednoznačné konfirmaci diagnózy a k zjištění přenašečství nemoci slouží molekulárněgenetické vyšetření, při němž je stanovena patogenní mutace v genu. Identifikace konkrétní patogenní varianty hraje klíčovou roli ve stanovení pravděpodobného fenotypu. Pro prenatální diagnostiku na molekulárněgenetické úrovni taktéž vyžíváme choriové klky, ev. kultivované amniocyty.(3) V zahraničí je dostupný i novorozenecký laboratorní screening MPS, v ČR se však doposud neprovádí.(3,1)
DIFERENCIÁLNÍ DIAGNOSTIKA
Vzhledem k dostupnosti účinné terapie, která může zásadním způsobem ovlivnit pacientův zdravotní stav, je klíčové zjistit diagnózu co nejdříve, tedy v době, kdy symptomy ještě nejsou klinicky plně rozvinuty. Bohužel se doposud setkáváme s tím, že jsou pacienti po dlouhou dobu vedeni pod nesprávnými diagnózami. Jedná se zejména o různá revmatologická onemocnění – juvenilní idiopatická artritida, revmatoidní artritida, sklerodermie, artrogrypóza, dermato-/polymyozitida, osteogenesis imperfecta i některá nervosvalová onemocnění (svalové dystrofie) a autoimunitní choroby. Změny na skeletu či určité dysmorfické změny pozorujeme i u různých genetických syndromů (například Williamsova-Beurenova syndromu nebo Coffinova-Lowryho syndromu) a u dalších dědičných metabolických poruch (mukolipidózy, sialidóza, galaktosialidóza, GM1 – gangliosidóza, α-mannosidóza), které lze spolehlivě rozlišit metabolickým vyšetřením. S makroglosií, hepatosplenomegalií, umbilikálními herniemi a dalšími deformitami se setkáváme u pacientů s Beckwithovým-Wiedemannovým syndromem. Nejpozději při negativitě genetického vyšetření na primárně zvažovanou chorobu se tedy vyplatí poslat screening i na onemocnění z okruhu lysosomálních střádavých poruch.(1)
TERAPIE
Terapii u MPS můžeme rozdělit na symptomatickou a specifickou, pod kterou patří zejména enzymoterapie a transplantace hematopoetických kmenových buněk. Vzhledem k progresivnímu charakteru střádavých onemocnění je nutné cílenou léčbu zahájit co nejdříve.(1,2) I přesto je ale obvykle další symptomatická terapie nezbytná. Jedná se zejména o nezřídka vícečetné herniotomie, dále oční zákroky, jako je transplantace rohovky, operace glaukomu, otorinolaryngologické výkony (adenotomie, tonzilektomie, zavedení gromet do středouší, kochleární implantáty a naslouchadla), rozmanité korekční operace pohybového aparátu – ortopedické korekce kostních změn, a neurochirurgické výkony na krční páteři (při progresivní cervikální myelopatii). Dále je nutná i pravidelná rehabilitace, včetně dechové, v případě potřeby i podpora dýchání, zejména léčba trvalým přetlakem v dýchacích cestách. Všichni pacienti by měli být v péči kardiologa kvůli prevenci infekční endokarditidy, riziku hypertrofické kardiomyopatie a ev. indikaci transplantace srdečních chlopní. Samozřejmostí je důsledná stomatologická péče.(1)
Specifickou léčbu volíme podle věku pacienta a podle tíže a druhu klinických obtíží. Pouze transplantace hematopoetických krevních buněk (HSCT) dokáže zmírnit progresi postižení mozku diferenciací dárcovských buněk v mikroglie produkující α-L-iduronidázu přímo v CNS. Zároveň vede k ústupu hepatosplenomegalie, vymizení spánkové apnoe, zlepšení plicních funkcí a zvyšuje hybnost zejména horních končetin. Vylučování GAG do moči se postupně normalizuje. Ani transplantace však nevede ke zlepšení zákalu rohovky ani k úpravě kostních deformit, i když může vést k jejich stabilizaci. Vzhledem k náročnosti a množství potenciálních komplikací se volí pouze u dětí s těžkou formou MPS, které ale zároveň mají zachovalý intelekt s I Q nad 75 bodů. Obvykle se jedná o děti do 2–4 let.(3,2) V ČR bylo dosud pro MPS I transplantováno 12 dětí.(7)
Druhou možností cílené terapie je i. v. podávání enzymové substituční terapie (ERT) rekombinantním enzymem laronidázou – přípravkem Aldurazyme® v intervalu jednoho týdne. Vzhledem k tomu, že velké molekuly ERT nepřechází přes hematoencefalickou bariéru, není tato terapie vhodná při postižení CNS.(2) Má nicméně zřejmý pozitivní dopad na pohybové schopnosti pacienta a jeho růst, ústup hepatosplenomegalie a hypertrofie levého srdce. Dále je popisována stabilizace plicních funkcí a zlepšení spánkové apnoe. Pravidelné užívání enzymu vede k poklesu vylučování GAG v moči. Pacienty je udáváno zlepšení celkové kvality života. Kombinace ERT s HSCT se volí v případech, kdy se čeká na vhodného dárce kmenových buněk a než dojde k přijetí transplantovaných buněk. Aplikace enzymu mohou být spojeny i s ojedinělými, málokdy však závažnými komplikacemi, jako jsou například alergické kožní reakce, cefalea a (sub)febrilie. Nejzávažnější, ale extrémně vzácnou reakcí na dodávaný enzym je život ohrožující anafylaktická reakce. Naopak prostá tvorba protilátek proti rekombinantnímu enzymu je pozorována u většiny pacientů, kdy ale nebylo prokázáno snížení jeho účinnosti.(3,1)
V různých fázích preklinického a klinického výzkumu je například využití rekombinantního enzymu navázaného na protilátku proti endogennímu lidskému receptoru pro inzulin, popřípadě transferrin zprostředkovávajícímu transport přes hematoencefalickou bariéru.(8) Nebo intratekální/ intracysternální aplikace enzymů;(8,1) chaperonová terapie, kdy u některých mutací, kde dochází zejména k chybnému posttranslačnímu poskládání enzymu, je možné pomocí malé molekuly substrátového analoga stabilizovat strukturu enzymu, a zajistit tak jeho transport do lysosomu.(8,3) Zvažovány jsou léčebné přístupy pomocí tzv. malých molekul, které nespecificky ovlivňují degradaci GAG a mohou přestupovat přes hematoencefalickou bariéru.(8) Zcela ve fázi klinických studií je genová terapie buď autologní transplantací geneticky modifikovaných buněk produkujících zdravý enzym, nebo v případě mutací způsobujících předčasný stopkodon, tzv. stop codon read through (SCRT) strategie, pomocí molekuly schopné interagovat s ribosomem a přidat aminokyselinu do proteinu místo předčasného stopkodonu, aby vznikal enzym v celé velikosti.(8)
KAZUISTIKA
Dívka se narodila z druhé fyziologické gravidity v termínu, spontánním porodem záhlavím. Porodní hmotnost činila 3840 g a délka 52 cm, obvod hlavy 34 cm. Poporodní adaptace byla v normě. Dívka prospívala, přechod na kojeneckou výživu proběhl bez obtíží, očkována byla bez komplikací podle očkovacího kalendáře, screeningové vyšetření kyčlí bylo bez patologie. Psychomotorický vývoj odpovídal v hrubé motorice širší normě – oproti vrstevníkům byla pozorována mírná neobratnost a častější zakopávání, jemná motorika byla postupně významně hendikepována kontrakturami kloubů rukou. Od 14 měsíců byla dívce nasazena brýlová korekce pro exoforii a bilaterální hypermetropii s myopickým astigmatismem. Od jednoho roku věku byla vedena v péči Ústavu chirurgie ruky ve Vysokém Mýtě, kdy si přiskřípla III. LHK do šuplíku – poté se objevil otok, lupání a omezená hybnost prstu – byla provedena fenestrace šlach pochvy, dále se snad obtíže nevyskytovaly až do dvou let věku. V tomto období se přidaly potíže s dalšími prsty a dívka dohromady podstoupila tři korekční operace. Po operaci vždy následovalo přechodné zlepšení, rodiče nicméně posléze pozorovali stáčení prstů, omezené dovření dlaní a bolestivost při úchopu. Zatuhlost prstů trvala vždy po celý den. Ve čtyřech letech byla proto vyšetřena na revmatologii, kde u dívky bez známek kraniofaciální dysmorfie (obr. 1a) byl popsán bilaterální obraz drápovité ruky – flekční kontraktury drobných kloubů – především v oblasti distálního interfalangeálního skloubení, omezená plantární, a zejména dorzální flexe obou zápěstí (obr. 1b), lokty s extenzí do 0°, mírně rozšířené levé hlezno, na kloubech nebyly známky artritidy. Dále byla v rámci vyšetření sonograficky prokázána splenomegalie (103 mm – norma do 68 mm) a pupeční kýla. Na ORL měla pacientka nález adenoidní vegetace II.–III. stupně, proto byla doporučena adenotomie. Na rtg páteře bylo popsáno oploštění horní krycí ploténky Th4 a Th5, mělká bederní lordóza kyfotizace Th-L přechodu, na rtg rukou měla dívka již naznačeny masivnější a neforemné metakarpy (obr. 1c), nicméně disostosis multiplex prokázáno nebylo, kardiologické vyšetření a rtg S+P neprokázaly žádnou patologii. Laboratorní vyšetření byla bez nápadností, kromě výrazného zvýšení GAG v moči – 25,5 g/mol kreatininu (norma pod 15), se zvýšeným podílem dermatansulfátů a stopami heparansulfátů, proto bylo vysloveno podezření na onemocnění z okruhu mukopolysacharidóz a dívka byla odeslána k dalšímu vyšetření na Kliniku pediatrie a dědičných poruch metabolismu. Zde byla diagnóza MPS I potvrzena na enzymatické i molekulárněgenetické úrovni. Aktivita alfa-L-iduronidázy v leukocytech byla 1,3 nmol/h/mg proteinu (norma 18,1–57,5 nmol/h/mg) a vyšetření genu IDUA ukázalo, že dívka je složená heterozygotka pro patogenní mutace c.265C>T (p.R89W) a c.1205G>A (p.W402*). Pacientka měřila ve věku 4,5 let 108,5 cm (57. perc.), vážila 17,3 kg (34. proporční perc., −0,4 SD) a obvod hlavy činil 49,5 cm (34. perc.). Měla diskrétní kraniofaciální dysmorfii, kontraktury drobných, ale i velkých kloubů s maximem na horních končetinách, asymetrický hrudník. Hrubá, a zejména jemná motorika byla značně neobratná. Na foniatrii byla verifikována lehká převodní vada sluchu, bez indikace sluchadel. Nicméně již bylo konstatováno opoždění vývoje řeči, kdy ve 4,5 letech dívka používala pouze přibližně 50 slov a zatím netvořila věty. Proto bylo doporučeno další sledování na logopedii. Psychologické vyšetření ukázalo, že celková úroveň intelektu se pohybuje v pásmu lehkého mentálního opoždění s oslabenou schopností krátkodobého soustředění, ale vzhledem k ovlivnění výsledků vadou sluchu bylo upřednostněno hodnocení pouze nonverbální složky intelektu, která se u pacientky pohybovala v dolním pásmu podprůměru. Vzhledem k tomu, že fenotyp dívky odpovídal m. Hurler-Scheie, kdy dochází i k progresivnímu zhoršování psychomotorického vývoje dítěte, byla indikována léčba pomocí transplantace alogenních hematopoetických kmenových buněk. V období hledání vhodného dárce a potřebných příprav k transplantaci (adenotomie, sanace chrupu) byla zahájena enzymatická substituční terapie laronidázou – preparátem Aldurazyme® ve standardním dávkování 100 UI/kg/týden i. v. Po transplantaci se u dívky rozvinula mírnější forma GVHD (graft versus host disease) s nutností navyšování dávky systémových kortikoidů, dále bylo počáteční období po transplantaci komplikováno reaktivací CMV infekce s nutností léčby virostatiky. Pro progredující trombo - a leukopenii byl podáván G-CSF (granulocyte colony stimulating factor), trombopoetin, pulsy solu-medrolu a rituximab, vše bez dostatečného efektu, postupně byl navíc stav komplikován rozvojem febrilní neutropenie. Proto bylo pro selhání funkce štěpu rozhodnuto o retransplantaci kmenových buněk krvetvorby od stejného nepříbuzného dárce, která se již obešla bez komplikací, systémové kortikoidy se dařilo postupně snižovat. Tři měsíce po úspěšné transplantaci byla ukončena pravidelná enzymatická substituční terapie. Pět měsíců po úspěšné transplantaci byla aktivita alfa-L-iduronidázy v leukocytech 33,5 3 nmol/h/mg proteinu (norma 18,1–57,5 nmol/h/mg). Dívka je nyní rok po transplantaci, je jí šest let, psychomotorický vývoj postupuje, řeč a komunikační schopnosti se podle matky výrazně zlepšují, stále dochází na logopedii. Vlivem dlouhodobé kortikoterapie došlo ke zpomalení růstu – výška 115,7 cm je na 28. percentilu v grafu (tj. –1 percentilové pásmo) a k nárůstu hmotnosti −32,8 kg (100. proporční perc., +3,99 SD), obvod hlavy činí 50 cm (22. perc). Vzhledem k příznivému vývoji stavu je stále možné systémovou kortikoterapii postupně snižovat. Jeden a půl roku po transplantaci je v plánu také návrat do dětského kolektivu – školka – ročník pro předškoláky. Z důvodu transplantace měla pacientka roční odklad školní docházky. Pro kontraktury kloubů horních končetin a zhoršenou jemnou motoriku bude při výuce nutná pomoc asistenta.
Image 1. A – Dívka ve věku 4 let bez patrných projevů kraniofaciální dysmorfie (publikováno se souhlasem zákonných zástupců). B – Drápovitá ruka s kontrakturami prstů, širším zápěstím a omezením jemné motoriky. C – Rtg ruky s naznačenými masivnějšími a neforemnými metakarpy 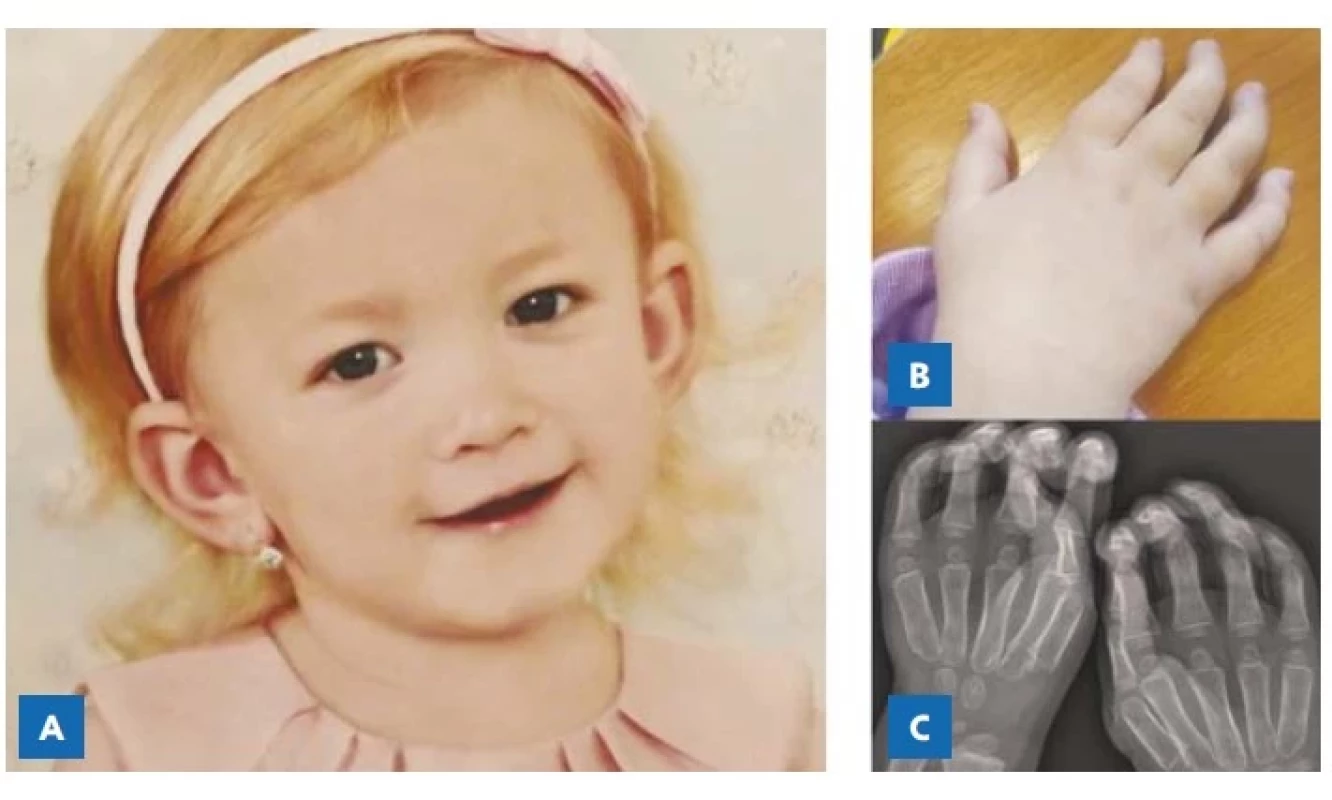
ZÁVĚR
MPS I je lysosomální střádavé onemocnění s chronickou multisystémovou symptomatologií, která se může u jednotlivých pacientů značně lišit. V rámci diferenciálnědiagnostického přístupu u pacientů je proto vždy třeba zvážit i dědičné metabolické nemoci. Prezentujeme kazuistiku dívky s mírnou formou MPS I bez typických „hrubých rysů“ v obličeji, ale s dalším charakteristickým příznakem kontraktur na rukou, s „drápovitou rukou“. Na diagnózu mukopolysacharidóz je nutné pomýšlet při absenci kraniofaciální dysmorfie, pokud jsou přítomny další symptomy, organomegalie, syndrom karpálního tunelu a/nebo kontraktury na rukou. Vzhledem k dostupnosti laboratorní diagnostiky a cílené léčby je pro pacienty klíčové zkrácení doby mezi prvními příznaky onemocnění a diagnózou na minimum, protože s každou prodlevou se stav nenávratně horší a léčba dosahuje uspokojivých výsledků, pouze pokud je zahájena včas.
Práce vznikla s podporou projektu RVO-VFN64165 a v rámci programu Cooperatio, vědní oblasti „Pediatrie“.
Korespondenční adresa:
doc. RNDr. MUDr. Pavel Ješina, Ph.D.
Klinika pediatrie a dědičných poruch metabolismu 1. lékařské fakulty Univerzity Karlovy a Všeobecné fakultní nemocnice v Praze
Ke Karlovu 2, 120 00 Praha 2
Sources
1. Ješina P. Revmatologické projevy u pacientů s mukopolysacharidózou. Acta Medicinae 2015; 4(6): 78–82.
2. Honzík T, Zeman J. Dědičné poruchy metabolismu v kazuistikách. Praha: Mladá fronta, 2016.
3. Clarke LA. Mucopolysaccharidosis type I. In: Adam MP, Everman DB, Mirzaa GM, et al. (eds.). GeneReviews [Internet]. Seattle (WA): University of Washington, Seattle, 1993–2022.
4. Fecarotta S, Tarallo A, Damiano C, et al. Pathogenesis of mucopolysaccharidoses, an update. Int J Mol Sci 2020; 21(7): 2515.
5. Honzík T, Zeman J. Dědičné poruchy metabolismu v dětském věku. Praha: Institut postgraduálního vzdělávání ve zdravotnictví, 2013.
6. Murgasova L, Jurovcik M, Jesina P, et al. Otorhinolaryngological manifestations in 61 patients with mucopolysaccharidosis. In J Pediatr Otorhinolaryngol 2020; 135 : 110137.
7. Formánková R, Říha, P; Keslová, P; et al. Transplantace kmenových buněk krvetvorby u dětí s dědičnými metabolickými poruchami a maligní infantilní osteopetrózou. Ces-slov Pediat 2022; 77 (5): 276–283.
8. Kubaski F, de Oliveira Poswar F, Michelin-Tirelli K, et al. Mucopolysaccharidosis type I. Diagnostics (Basel) 2020; 10(3): 161.Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2023 Issue 3-
All articles in this issue
- Antonín Hudeček: Starý Kolín
- Co jsme psali
- Editorial
- O nositelích Nobelovy ceny Coriových, ale nejen o nich
- Po stopách manželů Coriových
- Inherited disorders of carbohydrate metabolism
- Late diagnosis of mucopolysaccharidosis type I in a girl with hand contractures
- Hepatocellular carcinoma in an infant with tyrosinemia type 1
- Is the LATCH scoring system a reliable predictor of breastfeeding duration?
- Partial breastfeeding at discharge does not predict insufficient breastfeeding in the first six months
- GLP-1 analogues in therapy of obese adolescents. Early real-life experience with liraglutide treatment
- Sclerosing cholangitis in children with inflammatory bowel disease
- Profesorka MUDr. Lidka Lisá – devadesátiletá
- Pediatrická poezie
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Inherited disorders of carbohydrate metabolism
- Sclerosing cholangitis in children with inflammatory bowel disease
- Late diagnosis of mucopolysaccharidosis type I in a girl with hand contractures
- GLP-1 analogues in therapy of obese adolescents. Early real-life experience with liraglutide treatment
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

